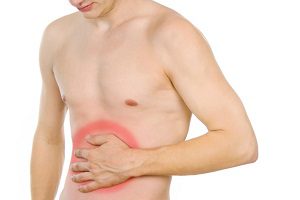
Боли в пояснице формируются по целому ряду факторов, большая часть которых никак не связана с различными патологиями опорно-двигательной системы человека. Спина болит из-за расстройства выделительной системы и репродуктивных органов. К числу причин развития недуга можно также отнести патологические заболевания ЦНС и органов ЖКТ. Даже незначительное нарушение кровоснабжения внутренних органов может спровоцировать развитие опасных заболеваний.
Острые фазы при колите имеют свойство протекать бурно и динамично. При этом у больного человека наблюдаются резкие боли и активизируются хронические расстройства. Недуг характеризуется длительной продолжительностью и сопровождается общей вялостью пациента. При колите кишечника часто проявляется (отдает) боль в пояснице. Для эффективного лечения расстройства необходимо изучить все его симптомы.
Если у больного человека наблюдается патология желудка и/или поджелудочной железы, то болезненные ощущения аккумулируются в верхней части поясничной области.
Рези и импульсные колики, преимущественно распространяются в обе стороны.
В том случае, если протекает воспалительный процесс толстого и тонкого кишечника, то боль локализуется в центре поясничного отдела. Существуют случаи, когда очаг «перемещается» в стороны. Это зависит от места поражения кишки.
Четкие различия болевых ощущений позволяют квалифицированным специалистам определить причину развития недуга. Наиболее достоверным критерием выявления патологического заболевания выступает клиническая симптоматика. Если сильно отдает в спине, необходимо обратиться за помощью к врачу.
Причины воспалительного процесса в кишечнике:
- развитие кишечной инфекции в организме (грибок, вирус, бактерия);
- длительный период использования медикаментозных препаратов (антибиотиков), которые существенно облегчают состояние больного человека;
- нарушение кровоснабжения кишечника (преимущественно у возрастных пациентов);
- игнорирование качественного режима питания. Это касается чрезмерного переедания, злоупотребление острыми, жирными и солеными блюдами;
- аллергическая реакция на определенный тип продуктов;
- заражение глистными организмами через употребление грязной пищи;
- интоксикация и отравление тяжелыми металлами;
- проявление фактора плохой наследственности;
- формирование инфекционных очагов в поджелудочной железе и мочевом пузыре;
- систематические перенапряжения физического и психологического характера;
- не известные медицине факторы.
Человеческий организм представляет собой сложную уникальную систему, которая далеко не в полной мере изучена. Если комплекс органов функционирует слаженно, человек полностью здоров и крепок духом. При возникновении различного рода расстройств, организм моментально сигнализирует человеку о недуге болевыми ощущениями. Взаимосвязь кишечника и поясничного отдела давно установлена медициной.
Боль – это сигнал, который требует особого внимания. Он не всегда совпадает с зоной локализации проблемы. Если болит поясница, то не стоит утверждать лишь о проявлении радикулита или остеохондроза. Нередко такие ощущения информируют врача о воспалении почек и заболеваниях ЖКТ.
Боль опоясывающего характера в спине – это распространенный признак панкреатита. Данный недуг представляет собой воспаление тканей поджелудочной железы, которое постепенно перерастает в гормональный сбой и нарушение процесса пищеварения. Боли в спине имеют четкое физиологическое и анатомическое объяснение. Поджелудочная железа располагается за самим желудком и граничит со спиной. При протекании заболевания осуществляется иннервация корешков заднего типа спинномозгового нерва. Боль имеет острый характер и часто локализуется в области эпигастрии. Данное чувство особо нарастает после приема пищи и никак не связано с движениями в пояснице. Клиническая картина следующая:
- преобладание чувства тошноты и рвотных рефлексов;
- учащённые испражнения, сопровождающиеся неприятным запахом и жидким стулом;
- чувство неполного опорожнения в канале прямой кишки;
- присутствие в каловых массах непереваренных кусочков;
- протекание в заднем проходе воспалительных и раздражительных процессов.
Для выявления недуга предусмотрен целый комплекс диагностических процедур:
- общий анализ крови. Включает определение воспалительного процесса (лейкоцитоз), ускорение СОЭ + наличие хронической анемии;
- биохимический анализ крови. Контролирует степень панкреатических ферментов альфа-амилазы + гипогликемию;
- УЗИ ГДЗ (зона гепатодуаденального типа). Диагностика устанавливает уровень увеличения поджелудочной железы, неоднородность структурных компонентов и признаки отека.
Колит является воспалением отделов толстого кишечника. В большинстве случаев проявляется хронически. Болевые ощущения в спине начинаются постепенно. Сперва человека беспокоит незначительный дискомфорт в нижних областях брюшной полости. Через некоторое время боль может перейти в нижнюю часть спинного отдела, район заднего прохода и прямой кишки.
Течение заболевания в большинстве случаев сопровождается повреждением слизистой оболочки ЖКТ. Стоит отметить, что более болезненно и насыщенно колит протекает в том случае, когда источником его возбуждения выступают инфекции. Объясняется это тем, что болезнетворные микроорганизмы при проникновении в кишечник, вызывают повреждение его слизистой оболочки. Таким образом, начинается воспалительный процесс всасывающего органа ЖКТ.
Сбои в работе кишечника характеризуются нарушениями в его сокращении и высокой отечностью. На практике больной человек испытывает регулярные позывы к дефекации, которые сопровождаются болями в желудке. Каловые массы жидкие, часто в них присутствуют кровяные тельца и слизистые выделения. Температура тела является повышенной. Боль тянущего типа в пояснице длится на протяжении длительного выздоровления.
Признаками колита являются:
- сильные боли в животе + вздутие + метеоризм;
- нарушение стула (жидкий понос);
- преобладание чувства угнетенности, полной слабости и вялости.
Аппендицит – воспаление слепой кишки (тупиковый участок всасывающего органа пищеварения) острого типа. Почему при этом болит спина? Потому, что прослеживается прямая связь с активностью рецепторов. Очаг может локализоваться в пояснице и постоянно видоизменяться. Болезненные ощущения имеют волнообразный характер и часто отдают в район прямой кишки, промежности и заднего прохода. Больной человек испытывает повышенную температуру тела, чувство тошноты и диарейные проявления.
Диагностика и лечение острого аппендицита производятся при помощи квалифицированного врача-хирурга. Круглосуточный стационар – это грамотный и рациональный вариант, чтобы обезопасить свою жизнь. Симптомы определяют методами ОАК, лапароскопии, МРТ и УЗИ.
Острая кишечная инфекция поражает все участки ЖКТ. Воспалительный процесс проявляется в виде болей в поясничной области. Иногда наблюдаются неприятные ощущения в заднем проходе и промежности. Больной человек испытывает периодические прострелы в прямую кишку. На сегодняшний день медицина выделяет три формы кишечной инфекции:
- гастрит (тошнота + рвота + слабый аппетит + плохое усвоение продуктов + сложности дефекации);
- энтерит (главный симптом – диарея). Болевые ощущения аккумулируются в нижней части живота и поясничном отделе;
- колит. Спина болит в районе крестца. Прямая кишка имеет высокую отечность и выделяет слизь (иногда с кровяными тельцами). У больного человека наблюдается резкий зуд заднего прохода.
Лечение расстройств органов пищеварения требует комплексного и системного подхода. В противном случае могут возникнуть серьезные осложнения.
Современная медицина располагает большим количеством мер по восстановлению работоспособности органов ЖКТ: сбалансированная диета, ферментативная терапия, применение специальных слабительных средств, употребление антипаразитарных и противовирусных препаратов. Однако лечение может помочь лишь после тщательной диагностики организма человека.
Будьте здоровы и трепетно относитесь к своему здоровью! Ведь болеть не стоит совсем!
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Часто после травмы, физического перенапряжения начинают беспокоить болевые ощущения в пояснице, в области лопаток. С этими симптомами знакомы многие, но почему при температуре болит спина? Ответ на данный вопрос зависит от той патологии, которая сопровождается данными признаками.
Бывает много ситуаций, когда воздействие внешних факторов приводит к снижению иммунитета. На этом фоне организм становится восприимчивым к влиянию инфекционных агентов. Борьба с ними и начинается с повышения температуры.
В зависимости от локализации болевого синдрома можно предположить наличие той или иной патологии.
Температура при боли в спине и пояснице может быть вызвана следующими причинами:
- Травмы. Растяжение мышц, чрезмерная физическая нагрузка, резкий подъем тяжестей всегда заканчиваются появлением болей в спине. Подъем температуры возможен на фоне развития воспалительного процесса. Для облегчения положения необходимо исключить любые движения, показан постельный режим. Купировать боль можно приемом нестероидных противовоспалительных препаратов: Диклофенак, Мовалис, Ибупрофен, Амелотекс. При резкой боли лучше сделать инъекцию, а потом можно перейти на прием таблеток. Рекомендуется сочетать терапию с использованием наружных средств: противовоспалительные, обезболивающие и согревающие мази.
- Смещение позвонков в поясничном отделе с защемлением нервных окончаний. Это приводит к началу развития воспалительного процесса, который сопровождается повышением температуры. При резком появлении боли можно приложить к патологическому участку холодный компресс, наложить давящую повязку или надеть пояс. Для дальнейшего оказания помощи лучше обратиться к специалисту, который подберет эффективное лечение. После уменьшения воспаления и интенсивности болевого синдрома рекомендуются:
- Массаж.
- Лечебная физкультура.
- Физиотерапевтические процедуры.
- Аппендицит. Данное заболевание сопровождается повышением температуры более 37 градусов, тошнотой и рвотой, болевым синдромом, который отдает в поясницу или спину. При подозрении на аппендицит необходимо срочно вызывать скорую помощь. Промедление опасно для жизни человека. Прием обезболивающих препаратов сгладит симптоматику и затруднит постановку диагноза.
- Грипп. Данная вирусная патология отражается на работе всего организма. Во время болезни, которая начинается всегда внезапно, появляется не только боль в спине и высокая температура, но и ломота во всем теле, тошнота, рвота, болезненность в мышцах. Бороться необходимо с вирусной инфекцией. Для облегчения состояния необходимо принимать противовирусные препараты: Арбидол, Анаферон, Оцилококцинум. Также показано симптоматическое лечение:
- При головной и мышечной болях принять обезболивающие средства: Анальгин, Ибупрофен, Нимесулид.
- Для снятия высокой температуры: Аспирин, Ибуклин, Парацетамол.
При гриппе важно соблюдение постельного режима. При переносе заболевания на ногах резко повышается вероятность развития осложнений.
- Острое респираторное заболевание. Сопровождается не только ринитом, головной болью, першением в горле, общей слабостью, но и некоторых пациентов беспокоит боль в пояснице. Терапия заключается в приеме противовоспалительных средств, жаропонижающих, сосудосуживающих капель. Прекрасно помогают ускорить выздоровление народные рецепты: малиновый чай, молоко с медом, отвары лекарственных трав.
к содержанию ↑
Если поднимается температура и болит внизу спины, по бокам, то можно предположить наличие следующих заболеваний:
- Пиелонефрит. Воспалительный процесс в почках всегда сопровождается резкой и сильной болью в области поясницы по бокам. Совместно с температурой может беспокоить тошнота. Врач заподозрит проблемы с почками, если болевой синдром усиливается при кашле или чихании, при простукивании по спине в области почек, появилась отечность, учащенное мочеиспускание. При подозрении на патологию важно не медлить с визитом к врачу. Самолечение чревато развитием почечной недостаточности. Бесконтрольный прием обезболивающих средств только переведет заболевание в хроническую форму.
- Почечнокаменная болезнь. При наличии камней в почках периодически пациента мучает боль по бокам спины. Колики можно снять приемом спазмолитика: Но-шпа, Папаверин. Но от консультации уролога отказываться не стоит. Затягивание терапии приведет только к усложнению ситуации.
к содержанию ↑
Если болит спина и живот, и температура держится в пределах 37-38 градусов, то можно заподозрить:
- У женщин такую симптоматику часто дает цистит. Представительниц прекрасного пола беспокоят не только боли в пояснице и нижней части живота, но и появляется болезненное мочеиспускание, могут быть капельки крови в моче. Посещение врача в таких случаях позволит быстро решить проблему. Эффективная терапия избавит от неприятных и болезненных симптомов.
- Представителей сильного пола боли в животе и спине беспокоят при простатите. Мужчины также жалуются на нарушение процесса мочеиспускания, появляется ощущение неполного опорожнения мочевого пузыря. Требуется консультация специалиста, без своевременной терапии болезнь быстро переходит в хроническую форму и периодически заявляет о себе болями и другими неприятными симптомами и проблемами.
- Эндометрит. Развивается патология при проникновении инфекции в полость матки у женщин. Кроме болей в спине и низу живота прекрасных дам беспокоит:
- Подъем температуры.
- Выделения с неприятным запахом.
- Болезненное мочеиспускание.
- Учащенный пульс.
- Болезненность во время полового акта.
Для облегчения состояния врач назначает антибактериальные препараты. Выбор лекарства осуществляется только после бактериологического анализа и определения чувствительности микроорганизмов к антибиотикам. Терапия также подразумевает прием поливитаминов, противогрибковых средств. Показан физический покой, недопустим подъем тяжестей, на время терапии необходимо исключить интимную близость. Хороших результатов в лечении можно достигнуть посещением физиотерапевтического кабинета.
Температура и боли в спине у взрослого могут быть спровоцированы следующими причинами:
- Новообразованиями в области позвоночника. При развитии таких патологий избавиться от температуры невозможно даже с помощью жаропонижающих препаратов. Самолечение в таких ситуациях бессмысленно, а часто и опасно.
- Туберкулез позвоночника. Патология встречается редко, но исключать ее не стоит, если появились боли посередине спины и поднимается температура. Нужна срочная госпитализация и лечение, без которого высока вероятность смертельного исхода. Терапия подразумевает ношение гипсового корсета, прием антибактериальных препаратов.
- Инфекционные патологии позвоночного столба. При них всегда повышается температура, в период обострения показатели на градуснике могут доходить до 40 градусов. Можно диагностировать также следующие симптомы:
- Общая слабость.
- Признаки интоксикации.
- Снижение чувствительности.
- В тяжелых случаях нарушение контроля над органами малого таза.
- Покраснение кожных покровов в патологическом участке.
Терапия будет зависеть от особенностей заболевания:
- При дисците назначаются антибактериальные препараты, и накладывается гипс.
- Если имеется остеомиелит, то показан курсовой прием антибиотиков, а часто и оперативное вмешательство.
- При развитии эпидурального абсцесса осуществляют дренирование, часто рекомендуется операция, назначаются антибиотики.
к содержанию ↑
Беспокоит болевой синдром с температурой с одной стороны часто при следующих патологиях:
- Миозит. Развивается на фоне перенапряжение и переохлаждения. Боль появляется с пораженной стороны. Усиливается интенсивность во время движений, при прикосновении. Также появляется головная боль, отек и покраснение патологического участка. Для облегчения требуется:
- Использовать согревающие мази (Финалгон, Капсикам.)
- Можно пройти курс лечения НПВС (Диклофенак, Ибупрофен.)
- При бактериальном поражении показан прием антибиотиков.
- Помогут массаж и рефлексотерапия.
- Инфекции органов дыхательной системы. Боль чаще всего беспокоит со стороны одного легкого или бронха. Пациент также жалуется на слабость, головные боли, одышку и кашель. Терапия подразумевает:
- Прием антибиотиков и противовирусных препаратов.
- Отхаркивающие средства (АСС.)
- Лечебную физкультуру.
- Массаж.
- Заболевания сердца часто сопровождаются болями, которые отдают под одну лопатку. Пациенты отмечают нарушенный сердечный ритм, одышку, учащенный пульс, может появиться боль в суставах. При подозрении на проблемы с сердцем лучше не заниматься самолечением. В стационаре пациенту назначают:
- НПВП (Диклофенак, Ибупрофен.)
- Обезболивающие средства (Нитроглицерин.)
- Препараты калия для улучшения работы сердца (Аспаркам.)
- Глюкокортикоиды.
- Соблюдение диеты.
- В серьезных случаях рекомендовано оперативное вмешательство.
к содержанию ↑
При любом заболевании подъем температуры до высоких показателей означает развитие инфекционного процесса. Воспалительный процесс сопровождается активацией иммунной системы, что и проявляется высокой температурой.
Можно оказать себе помощь самостоятельно, но есть ситуации, когда необходимо срочная консультация врача:
- Появилась острая боль, которую невозможно терпеть.
- Боль в животе сопровождается рвотой и тошнотой.
- Появились проблемы с опорожнением кишечника и мочевого пузыря.
- Температура держится около 39-40 градусов и не поддается сбиванию жаропонижающими средствами.
Чем точнее пациент охарактеризует врачу свои симптомы, тем быстрее будет поставлен диагноз.
Когда сочетается несколько симптомов, то диагноз поставить сложнее. Боль в спине одновременно с температурой всегда предполагает наличие проблем, которые нельзя оставлять без внимания. Своевременное обращение к врачу позволит избежать осложнений.
источник
У человека в любой момент неожиданно может появиться боль в спине и температура. В чем причина и что делать? Эти признаки возникают при большом количестве болезней, давайте рассмотрим их подробнее. Перенапряжение, механическое воздействие и резкое неловкое движение приводят к травме спины, но если пациент переохладился или переутомился, его иммунитет падает, и он становится подвержен проникновению различных инфекций. С инфекциями организм начинает бороться при помощи процесса воспаления и поднятия температуры.
Вот основные проблемы, когда поднимается температура при боли в спине:
Растянув мышцы или связки на спине во время физического перенапряжения или неловкого поворота, резкого поднятия тяжести, вы получаете боли в спине. Они могут быть тупыми, острыми, режущими или ноющими. Если это произошло, нужно дать телу покой и воспользоваться мазью с обезболивающим, разогревающим и противовоспалительным эффектом. Но если при болях в спине температура повышается, это показатель наличия воспаления. В этой ситуации боли в пояснице необходимо снять нестероидными противовоспалительными препаратами — таблетками, мазью или уколами, которые вам подберет врач. Разогревать поясничный отдел при этом противопоказано, т. к. это может только ухудшить ситуацию.
Среди возможных травм спины существует смещение позвонков с защемлением межпозвоночного диска. Диск при этом может со временем потерять форму, став более плоским, и выполнение его функций при этом нарушится. Также в диске может повредиться мембрана, окружающая его, и на ней может появиться выпуклость — протрузия, которая без соответствующего лечения со временем превращается в грыжу межпозвоночного диска.
Подвывих позвонка, защемление диска, протрузия и грыжа могут быть причинами давления на нервные окончания — корешки спинного мозга, от чего начинается воспаление, сопровождающиеся повышением температуры тела, которая не сбивается жаропонижающими средствами.
При этом сильно болит поясница или иной пострадавший отдел позвоночника, особенно во время движения.
Что делать в этом случае? Обратиться к доктору, который подберет для снятия воспаления нестероидные противовоспалительные препараты, а после того, как воспаление и боль будут сняты, назначит курс физиотерапии. Это может быть:
- Массаж, который восстановит тонус мышц и снимет их излишнее напряжение;
- Мануальная терапия, при помощи которой вправляются подвывихи позвонков и защемления межпозвоночных дисков;
- Иглотерапия;
- ЛФК, которая поможет распределить правильную нагрузку на мышцы спины.
Это — воспаление почек. Его симптомы — сильная боль в пояснице и температура 37°— 38° С. К этому может добавляться тошнота или рвота. Если воспалилась одна почка, то спина будет болеть ноющей тупой, но сильной болью с одной стороны спины, при воспалении обеих почек — с обеих сторон. В этом случае боль будет усиливаться при шагах, кашле и легком постукивании по спине. Могут появиться отеки ног и лица, особенно утром, после сна, возможны нарушения мочеиспускания, но их может и не возникнуть.
Пиелонефрит — серьезная и опасная проблема, и при первых ее признаках необходимо срочно вызвать врача, т. к. если вовремя это заболевание не вылечить, оно остается в хронической форме, периодически обостряясь.
В худшем случае вы можете заработать абсцесс или карбункул — это гнойные процессы, требующие оперативного вмешательства, без которого они приводят к острой почечной и почечно-печеночной недостаточности и необратимым нарушениям функций почек и печени, заканчивающейся скоропостижной смертью.
Поэтому при температуре и боли в пояснице с подозрением на пиелонефрит, срочно обращайтесь за медицинской помощью! Также боль в пояснице температура 37° С и более может возникнуть из-за иных проблем с почками, таких как тромбоз почечной артерии или колики при почечнокаменной болезни. В первом случае обязательно наблюдение у врача, все знают, как неожиданно тромб может стать причиной летального исхода. В случае камней в почках, во время колик можно снять боль спазмолитиком, но обязательно пройти обследование у уролога, который определит степень болезни и назначит соответствующее лечение.
Если у вас болит спина и температура 37° С и выше, общая слабость, ломит кости и суставы, тошнота и рвота, понос, болит горло, кашель, насморк, зуд в глазах, слезотечение и головная боль, — это симптомы гриппа. Какие-то из них могут проявиться, а часть может отсутствовать.
Считается, что грипп легко победить в домашних условиях, но часто он опасен своими осложнениями, такими как радикулит, пневмония или абсцесс легкого. Эти осложнения вызывают боли в спине при кашле.
Во избежание этих неприятных последствий, рекомендуется срочное обращение за медицинской помощью, чтобы наряду с обезболивающими и противовирусными средствами, вам было назначено адекватное лечение антибиотиками.
Боли в спине и температура 38° С могут свидетельствовать о заболевании циститом. Чаще всего он бывает у женщин. Помимо боли в спине, цистит определяется следующими симптомами: боль в животе, болезненное мочеиспускание или кровью в моче. Если у вас такие симптомы, вызовите доктора, он назначит лечение и цистит быстро покинет вас.
Когда у мужчин начинаются боли в спине и температура 37° С долго держится, не падая, болит живот, в промежности и яичках и нарушается мочеиспускание — слабый напор или боль, — это признаки простатита. Если его не лечить, он переходит в хроническую форму с периодическими обострениями, во время которых поднимается изнуряющая высокая температура.
Последствия запущенного простатита — бесплодие, импотенция или рак, лечится он долго, но на первых стадиях, до перехода в хроническую форму, возможно вылечить заболевание достаточно быстро и полностью.
При сильной боли и не понижающейся даже после приема жаропонижающих средств температуре, можно заподозрить опухоль позвоночного столба. Самолечение категорически запрещается, обязательно обратитесь к специалисту — онкологу, который определит качество опухоли, характер течения болезни и наметит план лечения.
Если болит спина, температура 37° — 37.2° С, причиной может оказаться редкое заболевание, приводящее к летальному исходу без соответствующего лечения. Поэтому при боли в пояснице или в позвоночнике и температуре неясной этиологии, срочно посетите врача, чтобы исключить или вылечить возможные туберкулез позвоночника или остеомиелит.
При остром воспалении аппендикса возможно повышение температуры, и боль, отдающая в спину, а также понос, тошнота или рвота.
Также причинами температуры при спинальной боли могут быть:
- Мочеполовые болезни и инфекции;
- Язва;
- Панкреатит (при нем боль сильная и температура не падает даже после приема жаропонижающих средств);
- Инфаркт;
- Аневризма аорты, стенокардия и другие нарушения в работе сердца и сосудов;
- Плеврит;
- Острый холецистит;
- Флегмона мышц спины;
- Опоясывающий лишай и т.д.
Получается, что температура и боль в пояснице – слишком неопределенные симптомы многих возможных заболеваний, поэтому необходимо при таких признаках пройти полное обследование у специалиста.
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.
Тянет поясницу на 39 неделе беременности, что делать?
Тянет поясницу на 40 неделе беременности, что делать?
Тянет поясницу на 8 неделе беременности, что делать?
источник
Такие симптомы, как боли в поясничном отделе, и появление высокой температуры характерны для многих заболеваний. Высокая нагрузка на спину, переохлаждение, травмы, простуда, всё это может быть источником проблемы. Рассмотрим подробнее наиболее часто встречающиеся причины.
В поясничный отдел позвоночника могут отдавать боли по многим причинам. Если боль возникла неожиданно и неизвестен источник проблемы, то следует в обязательном порядке обратиться для начала за помощью к терапевту.
Провоцировать боль в области поясницы и температуру в пределах 38 градусов могут следующие заболевания:
- грипп, пневмония, плеврит и иные вирусы;
- патологические процессы в почках;
- мочеполовые инфекционные воспаления;
- гинекологические проблемы у женщин;
- осложнения остеохондроза;
- опухоли и патологии желудочно-кишечного тракта;
- травмы в отделах позвоночника;
- туберкулез позвоночника и остеомиелит.

В результате поднятия тяжестей, резких движений слабые мышцы подвергаются растяжению. Непосредственно в момент растяжения возникает боль в поврежденном участке («тупая», «ноющая» или «резкая»).
В данном случае помогут инъекционные методы или средства для наружного применения, обладающие болеутоляющим действием, а пострадавшему требуется покой до восстановления мышечных волокон.
Воспалительным процессам в позвоночнике способствуют патогенные бактерии, которые воздействуют на нервы, вызывая болевые ощущения у пациента. Опасным может стать любое вирусное заражение организма, даже после плохо стерилизованных хирургических предметов.
Иной причиной образования воспаления в позвоночном столбе может стать асептическое (неинфекционное) воспаление. В результате происходит зажим тканей, что влечет стирание позвонков, и межпозвоночные диски их не удерживают. Это называется дегенеративно-дистрофическим воспалением.
Болезнь Бехтерева – генетическое аутоиммунное заболевание, характеризующееся тем, что в результате перенесенной инфекции, хрящевые ткани межпозвоночных дисков
организм принимает за зараженные и «отправляет» лейкоциты бороться с собственными клетками.
Болезнь также сопровождается возникновением воспаления, разрушением тканей позвоночника и ткани окостеневают (потому что вместо хрящевой вырастает костная ткань).
Повышение температуры и боли в спине в области поясницы могут быть сигналом заболеваний кишечника или желудка.
Болезни, которые провоцируют боли в спине:
- Язва желудка. Возникает при постоянных стрессах, неправильном питании (кофе, алкоголь, острая пища в больших количествах). Неприятные ощущения внутри живота возникают в течении 3 часов после еды и по ночам.
- Острый холецистит. Воспалительный процесс в желчном пузыре дает о себе знать в виде резких болей в области ребер с правой стороны. Боль может длиться несколько часов и даже несколько дней, сопутствуют тошнота, повышенная температура тела.
- Острый панкреатит. Воспаление поджелудочной железы развивается при регулярном переедании и неправильном питании. Болезнь также провоцируют: желчнокаменная болезнь, хронический холецистит, сосудистые поражения, язвы, инфекции, травмы, отравления.
Проявляется в виде опоясывающей боли, которая длится продолжительное время, присутствует тошнота, рвота, вздутие живота, запоры. Самолечение может нанести только вред, поэтому при первых же признаках нужно обращаться к врачу. - Аппендицит. Воспаление аппендикса характеризуется резкими, но терпимыми, длительными болями в подвздошной области с правой стороны, может быть рвота (без рецидивов), запоры или диарея. Болезненность может возникать в поясничном отделе, в бедрах и ощущаться в наружных половых органах.
При ОРВИ организм человека подвержен сильной интоксикации, и вирус может проникнуть в любые органы. Вирусные бактерии могут вызывать воспаления в мышцах, а также провоцируют обострение хронических заболеваний.
Обычно это происходит, если человека сильно продуло. В результате переохлаждения мышцы напрягаются и уплотняются, а при давлении на них возникают болевые ощущения.
Грипп является наиболее распространенным заболеванием, которое дает осложнения.
Симптомы гриппа:
- температура тела выше 37 градусов;
- «ноющие» боли в поясничном отделе;
- насморк, кашель, боль в горле;
- беспокоят головные боли.
Пиелонефрит – это воспалительное заболевание паренхимы почек и ее чашечно-лоханочной системы. При пиелонефрите болевые ощущения зачастую наблюдаются в зоне 4 и 5 поясничных позвонков.
Острая форма характеризуется следующими признаками:
- Высокая температура (вплоть до лихорадочного состояния) и тянущая ноющая боль в области поясницы.
- Головная боль.
- Озноб.
- Потливость.
- Болезненное мочеиспускание.
При развитии осложнений появляются гнойные и кровянистые выделения в урине.
В связи с некоторыми различиями в строении мочеполовых систем у мужчин и женщин, заболевания протекают по-разному.
Такие заболевания, как уретрит и простатит наблюдаются чаще у мужской половины, а у женщин часто встречаются цистит, пиелонефрит и гломерулонефрит.
При таком заболевании, как цистит, появляются следующие признаки: у женщин возникают боли в пояснице и температура от 37 градусов; болезненное мочеиспускание (рези), кровяные выделения в моче, болит живот.
Простатит, распространенное заболевание у мужчин, возникающее по многим причинам. Не обращать на него внимание нельзя, так как последствия могут быть необратимыми.
Симптомы простатита:
- Сильные боли в паховой области и промежности, болит поясница.
- Присутствует температура около 38 градусов, которая не спадает длительное время.
- Болезненное мочеиспускание.
- Запоры.
Высокая температура тела и боль в пояснице у мужчин может являться признаком уретрита.
Уретрит – это воспаление слизистой оболочки уретры. Возникает, как правило, по причине проникновения инфекций в мочеиспускательный канал, рецидивы венерических заболеваний, химического раздражения. Признаки уретрита:
- моча имеет неестественный цвет;
- лихорадка;
- проблемы с мочеиспусканием;
- неприятные ощущения в области половых органов.
Дегенеративно-дистрофические изменения – процесс утрачивания эластичности межпозвоночными дисками. Разрушение костных и хрящевых тканей в результате ожирения, малоподвижного образа жизни приводит к нарушению обмена веществ в клетках, и недостатку важных микро и макроэлементов.
Симптоматика разрушительных процессов в позвоночнике:
- при нагрузке на позвоночник возникает ноющая боль в его отделах;
- боль в пояснице носит «ломящий» характер;
- возможно повышение температуры тела;
- возникают сбои в работе органов малого таза;
- нарушается походка;
- боль отдает в нижние конечности;
- ощущается онемение и покалывание в области бедер.
Отсутствие лечения ведет к нарушению кровообращения и может привести к инвалидизации пациента.
Дать однозначный ответ на вопрос «почему при температуре болит поясница» сложно без консультации с врачом и проведения тщательной диагностики. Каждое заболевание может привести к развитию патологических процессов в организме, в том числе нарушая работу других органов. Поэтому не стоит откладывать прием к терапевту и пренебрегать рекомендациями доктора.
источник
Позвоночник связан с внутренними органами сетью нервных окончаний. Специалисты предупреждают, что болевые ощущения, возникающие в области спины, не всегда указывают на патологии позвоночного столба.
И напротив, болевой синдром в области живота совсем не обязательно вызван патологиями желудочно-кишечного тракта. Таким образом, на вопрос, может ли болеть спина от кишечника, врачи отвечают утвердительно.
Но важно не ошибиться в постановке диагноза. Путем тщательного осмотра больного, пальпации больной области и других диагностических мероприятий удается установить причину боли.
Боли в спине могут возникать из-за дегенеративных процессов в позвонках, но это может быть и «отраженный» болевой синдром, когда на самом деле болит кишечник.
От позвоночных сегментов тянется сеть нервных окончаний. Позвоночник выступает в роли главного органа, регулирующего работу внутренних органов брюшной полости, деятельность которых, в свою очередь, тоже тесно взаимосвязана друг с другом.
Если функционирование толстого или тонкого кишечника нарушается, то боль может быть локализованной (болит один участок) или происходит ее иррадиация в определенные участки тела, при этом нередко она еще и отдает в спину.
Причины, из-за которых боль живота и спины «сливается» в один мучительный болевой синдром:
- Аппендицит в стадии обострения.
- Прободение тонкой кишки.
- Кишечная непроходимость.
- Синдром раздраженного кишечника.
- Язвенный колит и др.
Дискомфорт в кишечнике из-за этих заболеваний может ощущаться как слева, так и справа, распространяться по всей брюшной области. Отдающие в спину боли при этом в ряде случае вызывают спазм мышц спины.
Такого рода связь с кишечником бывает, например, при метеоризме, когда газы отходят плохо, скапливаются, и раздутый орган давит на позвоночную область.
Перечисленные состояния сопровождаются рядом характерных симптомов.
Болевой синдром развивается стремительно. Может произойти быстрый скачок температуры тела (что может сообщать о гнойной форме болезни или перитоните).
Боли начинаются с подложечной области, постепенно распространяясь по брюшной полости, либо локализуются в правом нижнем участке живота.
При гнойном аппендиците они менее выражены, так как в результате поражения нервные окончания червеобразного отростка теряют чувствительность.
Разбухший аппендикс может сдавливать спинно-мозговые нервные окончания, иннервирующие кишечный отросток, и это провоцирует болевые ощущения в спине.
Язвенный процесс, травмирование стенок тонкой кишки, истончение эпителиальной ткани могут привести к образованию свища. Состояние сопровождается мучительной сильной болью, распространяющейся по брюшине и отдающей в спину.
Небольшое облегчение наступает после приема сильного обезболивающего или при принятии положения – лежа с согнутыми к животу коленями (поза эмбриона).
В такой ситуации больному требуется немедленная госпитализация, потому что существует реальная угроза его жизни из-за попадания содержимого кишечника в ткани брюшной области.
Непроходимость кишечника может быть динамической и механической. Динамическая появляется при сильных кишечных спазмах, механическая – при создании помехи в виде твердого пищевого комка, гельминтов, волос.
Может пучить живот, и поскольку для газов нет выхода, человек испытывает резкую, сильную боль распирающего характера. Это состояние может спровоцировать заворот кишки.
Больному требуется срочная медицинская помощь. До приезда врача нельзя принимать слабительные. Проблема решается хирургическим путем.
Это состояние не представляет угрозу для жизни пациента, но вызывает тяжелую симптоматику в виде метеоризма, затрудненного усвоения пищи, запоров, диареи, колик в области брюшины.
Проблема может возникнуть при беспорядочных приемах пищи, избытке углеводистых продуктов, употреблении в большом объеме продуктов, содержащих клетчатку (овощи, зелень).
Если человек за один присест съедает много жирной, соленой, копченой, маринованной еды – тоже могут возникнуть признаки несварения и сильные болевые ощущения в кишечнике. Боль может ощущаться и в пояснице.
Попадание в кишечный тракт едкого вещества, повышенная выработка кислоты в желудке, голодание, истощение, беспорядочное питание могут приводить к образованию единичного или множественных раздраженных участков, в которых при отсутствии лечения образуются язвы.
Разрушение слизистой кишечника может приводить к внутренним кровотечениям и редко – к прободению.
Боли появляются сразу после приема пищи, но в ряде случаев обострение наблюдается при появлении чувства голода.
Игнорирование заболевания может привести к тяжелым осложнениям. Болевой синдром может «отражаться» и на поясницу.
Перечисленные состояния требуют незамедлительного обращения к врачу. Нельзя заниматься самолечением, пытаясь избавиться от боли при помощи малознакомых средств, прием которых посоветовали знакомые или родственники.
Даже если лекарство снижает интенсивность боли, то возможно проявление эффекта «маятника»: боль скоро возвращается (чувствительность нервных окончаний притупляется лишь на несколько часов) и становится вдвое-втрое сильнее. Ведь патологический процесс продолжается, и процесс воспаления не был при этом остановлен.
Приглашаю на мои бесплатные онлайн мастер-классы:
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
источник
Сложно представить себе более высокоорганизованную систему, чем человеческий организм. Миллионы клеток собраны в стройные системы, каждая из которых выполняет свою функцию. Если система работает четко и слажено, то мы чувствуем себя хорошо. А при возникновении неполадок организм сообщает о них болью. Сегодня речь пойдет о том, может ли спина болеть от кишечника.
Обычно мы склонны искать причину боли в том месте, в котором она возникла. К сожалению, это правило работает не всегда. Если болит спина, то чаще всего человек думает, что у него проблемы с позвоночником, радикулит или воспаление почек. А о том, может ли болеть спина от кишечника, обычно даже не задумываются. А ведь проблемы с органами ЖКТ довольно часто приводят к таким последствиям. Давайте рассмотрим основные причины этого явления.
Воспалительный процесс в этом небольшом органе называется панкреатит. Конечно, можно возразить: при чем здесь кишечник? Но заболевание поджелудочной железы — это предшественник проблем с пищеварением в кишечнике, поскольку необходимые ферменты больше не попадают по назначению.
Опоясывающая боль в спине — это один из диагностических признаков панкреатита. Развитие боли связано с особенностями иннервации железы. В отличие от заболеваний позвоночного столба боль несколько иная. Она нарастает после еды и не связана с физическими нагрузками. Может ли болеть спина от кишечника? Да, безусловно, поэтому любая боль должна быть причиной обращения к врачу. Диагностика проводится посредством УЗИ. Лечение должен назначать гастроэнтеролог, на основании полученного обследования. Обычно это противовоспалительные препараты, а также средства нормализующими деятельность ЖКТ. Выбор препаратов очень большой, но не занимайтесь самолечением. Врачи должны сами оценить состояние больного и подобрать оптимальное лечение.
И в этом случае дискомфорт тоже довольно серьезный. Обычно боль тупая, схваткообразная. Обычно она имеет локализация в правом подреберье, но может отдавать и в поясницу, чаще всего с правой стороны. Более того, неприятные ощущения могут распространяться на правое плечо, на шею.
Чтобы понять истинную природу происходящего важно собрать анамнез. Важной диагностической деталью являются жалобы на тошноту и рвоту, на горечь и металлический привкус во рту, а также частые запоры, которые сменяются диареей. Врач должен посмотреть результаты ОАК, биохимический анализ крови и результаты УЗИ. По результатам назначается терапия, в которую входит применение гепапротекторов, желчегонных препаратов и бифидобактерий.
А мы продолжаем разговор о том, может ли спина болеть от кишечника. Действительно, в нашем организме все внутренние органы действуют очень слаженно. А если говорить про центральную нервную систему, то она и вовсе единая. Поэтому проблемы органов ЖКТ могут распространяться на поясницу и мешать человеку на протяжении всего дня.
Итак, запоры — это состояние кишечника, при котором затрудняется его опорожнение. Кал застревает в нижних отделах кишечника. Он становится твердым и сухим, что делает очень сложным его выход наружу. Естественные отходы не могут покинуть организм, что усугубляется при скоплении большого их количества. В результате болит кишечник и отдает в спину.
Есть и другая причина, по которой появляются болезненные ощущения. Когда человек выдавливает сухие и плотные массы, он сильно напрягает мышцы. Возрастающее напряжение приводит к тому, что болит кишечник и спина одновременно. Поэтому не стоит решать такую проблему самостоятельно. Нужно обратиться к врачу и подобрать слабительные либо другие необходимые препараты.
Запор, который отягощается болью в спине, переносится человеком довольно тяжело. Он влияет на осуществление повседневной деятельности. Причем если это состояние запустить, то могут развиться нежелательные осложнения. Лучшим средством для лечения запора является вода. Употребление 1.5-2 литров в сутки позволяет нормализовать выход кала из организма.
Дополнительно нужно включать в рацион пищу богатую клетчаткой. Она помогает увеличивать объем стула и выводить его без особых усилий. Следует избегать вредной пищи и заниматься спортом. Если проблема действительно серьезная, врач назначит подходящее слабительное или клизму. Не забывайте, что злоупотреблять этими средствами нельзя.
Это еще более тяжелое состояние, которое несет угрозу жизни человека. Поэтому длительные запоры, к которым присоединяются тошнота, слабость и резкая боль, должны быть причиной немедленного обращения за медицинской помощью. Непроходимость может быть разной, так как в основе нее могут лежать кишечные спазмы или механические помехи для прохождения пищевого комка.
Если болит кишечник со стороны спины, появляются резкие боли, ощущение распирания, то тянуть нельзя. Это может спровоцировать заворото кишок. Обычно такая проблема решается хирургическим путем, но принимать решение о вариантах терапии могут только специалисты, на основании рентген-обследования.
Принято считать, что воспаление слепого отростка кишечника приводит к болям в животе с правой стороны. Но человеческий организм — сложная система, поэтому каждый пациент может испытывать ощущения, отличные от другого. Боли в спине из-за кишечника вполне возможны и при аппендиците.
Болевой синдром в этом случае развивается стремительно. Может произойти скачок температуры, что говорит про осложнение, гнойную форму болезни или перитонит. Обычно сначала больного беспокоят боли под ложечкой. Постепенно они распространяются на всю брюшную полость. Разбухший аппендикс может сдавливать нервные окончания, которые иннервируют кишечный отросток. Это и приводит к болям в спине. Чем скорее пациент будет доставлен в больницу к опытному хирургу, тем больше у него шансов быстро поправится. Диагностика в данном случае — это пальпация и рентген, УЗИ и клинические обследования. Врач довольно быстро поставит диагноз и определит дальнейшее развитие событий, а также способы лечения.
Боли в кишечнике, отдающие в спину слева и справа, одновременно могут быть сигналом к тому, что необходимо немедленно вызывать скорую помощь. Особенно это актуально для тех пациентов, в анамнезе у которых имеется язвенная болезнь. Язвенные процессы постепенно приводят к образованию свища.
Данное состояние приводит к мучительным болям, которые разливаются по брюшной полости и отдают в спину. Лучше станет после обезболивающего, а также в положении лежа. В такой ситуации требуется немедленная госпитализация. Не забывайте о том, что попадание даже незначительного количества содержимого кишечника в брюшную полость ведет к развитию воспалительного процесса или перитонита. Это состояние очень тяжело скорректировать.
Это состояние является чаще всего следствием других заболеваний. Оно не несет угрозы жизни и здоровью человека, но вызывает довольно тяжелую симптоматику. Пациент страдает от метеоризма, запоров или диареи. Наблюдается затруднение с усвоением пищи, что приводит к отрыжке и неприятному запаху изо рта.
Может ли спина болеть от кишечника? Отзывы пациентов и врачей говорят о том, что каждый пятый пациент обращается к гастроэнтерологу только после того, как побывает у невропатолога и получит заключение, что его заболевание не связано с позвоночником. То есть такая локализация боли не является большой редкостью.
Возникает данная проблема чаще всего из-за беспорядочного приема пищи, избытка углеводов в рационе, а также потребления большого количества продуктов, содержащих грубую клетчатку. Аналогичного эффекта можно добиться, если за один присест съедать много соленой, жирной и маринованной пищи. Боль в спине сбивает с толку, поэтому нужно проанализировать свое состояние и детально рассказать врачу о том, что происходит. Диспепсический синдром, тошнота, вздутие — если все эти симптомы появляются после приема пищи, значит, специалист может заподозрить проблему с кишечником.
Это еще одно заболевание, при котором болит кишечник и отдает в спину. Причиной его появления может быть неправильное питание, голодание или истощение. В результате образуются единичные или множественные раздраженные участки с язвами. Разрушение слизистой может приводить к внутренним кровотечениям. Боли появляются сразу после приема пищи, а порой усиливаются при появлении чувства голода. Болевой синдром отражается и на поясницу.
Любая боль — это причина немедленного обращения к врачу. Даже если вам кажется, что вы точно знаете причину ее появления, то все равно проконсультироваться никогда не помешает. Выполняя рекомендации специалиста, вы быстро избавитесь от неприятных симптомов. Более того, откладывая посещение врача вы увеличиваете вероятность развития осложнений. И хуже всего, когда причиной боли является заболевание кишечника, а человек самостоятельно принимает препараты от остеохондроза. Это создает дополнительную нагрузку на органы пищеварения.
источник
Болезни кишечника, при которых болит поясница, проявляются у людей разного возраста. Интенсивность таких болей разнится: от легкого дискомфорта до очень сильного с потерей сознания. Заболевания бывают разные: язвенный колит, кишечная непроходимость, инфекционные болезни и рак. Причины − неправильное и нерегулярное питание, нервные ситуации, травмы кишечника и инфекционные возбудители (шигеллы, сальмонеллы, клостридии).

Клиника этих заболеваний похожа − боли в кишечнике, тошнота, рвота, повышение температуры и понос. Диагностировать их можно на основании общего анализа крови и мочи, копрограмме (анализ кала), рентгенографии, фиброколоноскопии. Лечение консервативное – антибиотикотерапия. А при острых ситуациях – операция.
Кишечник – длинная трубка, которая соединяет желудок с анальным отверстием. Схематически его разделяют на две части:
Тонкий кишечник соединяет желудок и толстый кишечник. Длина его составляет 4-6 метров. Тонкий кишечник выполняет функцию пищеварения. Также эта часть кишечника делится на три отдела (кишка):
- двенадцатиперстная (duodenum);
- тощая (jejunum);
- подвздошная (ileum).
Толстый кишечник – конечная часть пищеварительной системы человека. Начинается он от подвздошной кишки и заканчивается анальным отверстием. Размеры кишечника 1,5-2 метра в длину, диаметром 4-6 сантиметра. Эта часть желудочно-кишечного тракта выполняет функцию всасывания воды в кровь и формирования каловых масс. Анатомически толстый кишечник состоит из:
- слепой кишки с червеобразным отростком;
- ободочной кишки, в которую входят восходящая, поперечная, нисходящая части и сигмовидная кишка;
- прямая кишка, которая заканчивается анальным отверстием.
Тонкий и толстый кишечник тесно связаны между собой. У них общее кровоснабжение, иннервация и лимфоотток. Поэтому, болезнь одного отдела кишечника может привести к распространению патологического процесса по всей брюшной полости и даже за ее пределы.

По механизму разделяют четыре вида боли:
- висцеральная (очаг воспаления непосредственно в пораженном органе);
- соматическая (зона поражения в париетальной части брюшины);
- иррадиирующая (несовпадение локализации патологического процесса с местом проявления боли);
- психогенная (без наличия патологического процесса, возникает из-за действия психического фактора).
По характеру боли выделяют:
- острые (возникают быстро, резко, сильной интенсивности);
- тупые (от нескольких часов до пару месяцев);
- давящие (как будто что-то сжимает);
- распирающие (не сильно выраженные, по типу давления изнутри);
- спастические (приступообразные, возникают периодически);
- колющие (боли в одной точке живота);
- тянущие (нежные боли, часто внизу живота).
По локализации боли в кишечнике выделяют такие зоны:
- верхняя (язва двенадцатиперстной кишки);
- средняя (кишечная непроходимость, илеит, болезнь Крона);
- нижняя (аппендицит, неспецифический язвенный колит, кишечные инфекции острого типа).
Нервная система организма составляет одно целое. Боли в органах, которые имеют общую иннервацию, могут отдавать по всему животу. Поэтому диагноз трудно поставить только на основании болевого синдрома.

Может ли болеть кишечник от позвоночника? Много заболеваний, при которых боль в кишечнике отдает в спину. Основные из них описаны ниже.
Колит – воспалительное заболевание слизистой оболочки толстого кишечника. Причинами могут быть нарушение микрофлоры кишечника, стрессовые ситуации, инфекционные возбудители, нарушение режима питания и качества пищи. Клинически болезнь проявляется частыми поносами (5-7 раз в сутки и больше), иногда с примесью слизи и крови. Также возникает тошнота, рвота, повышение температуры, вздутие и патологическое урчание живота. Диагностируют заболевание на основании жалоб, анализа кала, ректороманоскопии и гистологического исследования. Лечение заключается в применении пробиотиков, антидиарейных препаратов и, при наличии возбудителя, антибиотиков.
Кишечная непроходимость – заболевание, при котором нарушается пассаж каловых масс по полости кишечника вследствие механической преграды. Причины — состояние после оперативных вмешательств на органах брюшной полости, спаечная болезнь, инородные тела, комки пищи, глистов, волос. На фоне нормального состояния возникает сильная боль, которая отдает в спину. Проявляется задержкой стула и отхождения газов, рвотой, патологическим урчанием в животе. Поставить диагноз можно на основании рентгенологического исследования и общего анализа крови. Лечение оперативное – устранение механического препятствия.
Синдром раздраженного кишечника – это функциональные кишечные нарушения, которые характеризируются абдоминальным болевым ощущением, вздутием живота без специфической патологии. Причина − стрессовые ситуации, эндокринная патология (нарушение гормонов). Клинически проявляется болевым синдромом, который отдает в спину, урчанием и вздутием живота, чередованием поносов и запоров. Такие симптомы проходят после устранения стрессового фактора. Лечение заключается в диете и применении антидиарейных препаратов.
Неспецифический язвенный колит – хроническое заболевание толстого кишечника (чаще нисходящей части), которое характеризируется появлением в полости кишки поверхностных язв. В клинической картине преобладают признаки интоксикации и обезвоживания. Так же проявляется поносом (4-6 раз в сутки) с примесями крови и слизи, повышением температуры, выраженным болевым синдромом внизу живота. Среди осложнений часто встречаются перфорации, образование полипов кишечника и кровотечение. Диагностируют болезнь на основании эндоскопического исследования (колоноскопии). Лечение основывается на применении кортикостероидов и аминосалицилатов («Сульфасалазин»).
Болезнь Крона – это хроническое заболевание желудочно-кишечного тракта (от рта до прямой кишки). Наиболее распространённая форма – илеоколит (поражение нижней части тонкой и слепой кишки). Клинически проявляется болевыми ощущениями внизу живота, поносом с примесями крови и слизи, повышением температуры. Осложняется кишечной непроходимостью, кровотечением и возникновением абсцесса. Поставить правильный диагноз можно только на основании фиброколоноскопии. Лечение консервативное – аминосалицилаты и кортикостероиды.
Сальмонеллез – острое инфекционное заболевание кишечника. Возбудитель − бактерия Salmonella enterica. Причиной может служить употребление в пищу сырых или недостаточно термически обработанных яиц (куриных, утиных) или мясных продуктов (колбаса, сосиски). Клиника заболевания проявляется через пару часов после их приема. Вначале возникает рвота фонтаном с кусочками непереваренной пищи, которая не приносит облегчения. Потом боль переходит вниз живота и в правую часть. Понос частый, до 15-20 раз в сутки, зеленого цвета с резким запахом. Диагностируют на основании бактериологического исследования. Лечение – антибиотико- и дезинтоксикационная терапия.
Шигеллез – это острое воспалительное заболевание толстого кишечника, возбудитель − бактерия рода шигелл (Shigella flexneri, Shigella boydii, Shigella sonney). Симптомы болезни – боль внизу живота, повышение температуры, озноб, стул по типу «ректального плевка» (сильные и частые позывы к акту дефекации, но выделения скудные). Диагностируют на основании общего анализа крови и бактериологического исследования. Лечение – антибиотико- и дезинтоксикационная терапия.
Холера – острое инфекционное заболевание, вызвано бактериями вида холерного вибриона (Vibrio cholerae). Опасное заболевание, способно вызвать эпидемию. Источник инфекции − больной холерой человек или вибриононоситель. Заражение происходит из-за употребления необеззараженной воды (в которой присутствует возбудитель), недостаточно термически обработанных морепродуктов и речной рыбы. Клиника – массивная водянистая диарея, повышение температуры, сухость кожных покровов и слизистых оболочек. Также наблюдается сильный болевой синдром внизу живота, который отдает в поясницу. Диагностируют на основании бактериологического исследования. Лечение – антибиотикотерапия, регидратация (восстановление потерянной жидкости) и коррекция продолжающихся потерь воды и электролитов (натрий, калий, хлор).
Важно! Человек, который заболел холерой, должен быть немедленно госпитализирован в отделение инфекционной больницы. В санэпидстанцию отправляется экстренное письмо о случае такого заболевания
Приступ острого аппендицита – острое воспалительное заболевание аппендикса. Проявляется резко сильным болевым синдромом справа внизу живота, тошнотой, рвотой, запорами и повышением температуры. Необходимо вовремя поставить правильный диагноз и составить тактику лечения (операция).
Рак толстого кишечника – злокачественное заболевание, которое характеризируется наличием патологических клеток (раковые). Они быстро делятся и метастазируют (распространяются) в разные органы (позвоночник, желудок, легкие, лимфатические узлы). Клиника зависит от стадии болезни. В начале и в период ремиссии заболевание протекает без симптомов. Уже на 3-4 стадии возникает боль в области опухоли, которая отдает в спину, желудок, почки. Повышение температуры до 40° С, резкая потеря массы тела и полное истощение организма. Диагностика комплексная, включает в себя общий анализ крови, онкологические маркеры (СА-242), рентгенографию и биопсию органа с последующим гистологическим исследованием. Лечение – операция с последующей химиотерапией.
Важно! Необходимо раз в год проходить профилактические осмотры (общий анализ крови и рентгенологическое исследование). Такие обследования помогают выявить заболевание на ранней стадии
Существует много факторов, которые могут влиять на проявление той или иной болезни кишечника. К ним относятся:
- нарушение режима диеты (кушать нужно малыми порциями, 5-6 раз в сутки);
- употребление жирной, жареной пищи, алкоголя;
- наследственный фактор (подобные заболевания у родственников);
- стрессовые ситуации;
- ионизирующее излучение;
- сидячий образ жизни;
- употребление нефильтрованной воды;
- курение;
- длительные периоды голодания (более 6-ти часов);
- хронические заболевания (инфекция почек, миндалин, легких);
- снижение иммунитета;
- длительный прием медикаментов (антибиотики, кортикостероиды).
Самостоятельно эти факторы не смогут спровоцировать заболевание, но максимально способствуют его возникновению.
В зависимости от пола возникают и разные заболевания. Часто они связаны с мочеполовой системой. Патологии женского организма описаны ниже.
Эндометриоз – разрастание ткани, похожей по своему строению с эндометрием (внутренний шар полости матки). При такой патологии будут жалобы на болевой синдром (боль внизу живота, не связанная с менструальным циклом), бесплодие, нарушение менструального цикла, психоневрологические расстройства. Диагностика включает в себя бимануальное (ручное) и ультразвуковое исследования, гистероскопию, магнитно-резонансную томографию. Лечение заключается в гормональной терапии, противовоспалительные препараты и иммуномодуляторы.
Вульвит – воспалительное заболевание половых органов. Вызвано стрептококками и кишечной палочкой. Клиника проявляется жжением и дискомфортом в половых органах. Может наблюдаться нарушение мочеиспускания и стула. Поставить диагноз можно на основании бактериологического исследования. Лечение комплексное – антибиотики, витамины, иммуностимуляторы.
У мужчин так же имеются свои специфические заболевания, описанные ниже.
Простатит – воспалительное заболевание простаты. Причиной могут быть инфекционные возбудители, снижение иммунитета, переохлаждение. Такие пациенты предъявляют жалобы на боли внизу живота, которые отдают в поясницу, ногу. Озноб, повышение температуры, рези при мочеиспускании и снижение потенции. Диагностируют заболевание на основе ультразвукового и бактериологического обследования. Лечение – антибиотикотерапия.
Женский организм очень чувствительный к разного рода патологической или условно-патологической бактериальной флоре. Поэтому ежедневная интимная гигиена очень важна в плане профилактики разных воспалительных заболеваний.
В период беременности в животе женщины могут возникать разные виды боли. Физиологический дискомфорт может быть связан с:
- изменением гормонального фона (повышается уровень прогестерона, который влияет на увеличение объема циркулирующей крови и размер сосудов);
- увеличением матки и растяжением маточных связок;
- физиологическим расхождением костей малого таза;
- дисфункцией кишечника вследствие смещения беременной матки;
- физиологическими движениями плода.
Патологические состояния описаны ниже.
Внематочная беременность – развитие плодного яйца вне полости матки (чаще в маточной трубе). В начале никаких признаков заболевания не наблюдается. Уже с 4-5 недели беременности возможно появление резкой боли внизу живота справа или слева. Сопровождается тошнотой, рвотой, потерей сознания. Поставить диагноз можно на основании ультразвукового исследования и теста на хорионический гонадотропин.
Истмико-цервикальная недостаточность – патологическое состояние, которое возникает вследствие снижения тонуса мышц матки. В результате она не в состоянии сдержать в себе формирующийся плод и происходит преждевременное прерывание беременности. Признак этой патологии − боли внизу живота.
Важно! При появлении дискомфорта или болей внизу живота, беременной женщине необходимо срочно обратиться к акушеру-гинекологу
Болевой синдром в кишечнике может привести ко многим заболеваниям. Основные из них:
- перфорация (возникновение отверстия от кишечника в брюшную полость);
- пенетрация (возникновение отверстия от кишечника в соседний орган);
- кровотечение (внутрикишечное и в брюшную полость);
- образование полипов или псевдополипов;
- токсическая дилатация кишечника (клинически проявляется высокой температурой, сильными болями, расширением полости кишки с наличием в ней воздуха);
- стеноз (нарушение проходимости кишечника);
- рак кишечника;
- анальные трещины;
- парапроктит (воспаление ткани вокруг анального отверстия);
- прианальные абсцессы;
- гормональные нарушения (функциональный гипокортицизм);
- сепсис (системное воспаление всего организма);
- артриты;
- поражение кожи, глаз (конъюнктивит, иридоциклит);
- нарушение почек (нефрит, амилоидоз, почечная недостаточность);
- воспаление вен и тромбоэмболии.
Важно! При наличии подобных осложнений нужно срочно вызвать «скорую помощь» или обратиться к терапевту.
Поставить правильный диагноз можно на основании лабораторной и инструментальной диагностики. К лабораторным методам можно отнести:
- общий анализ крови (понижение уровня эритроцитов, гемоглобина, тромбоцитов и ускорение СОЕ);
- общий анализ мочи;
- уровень общего белка и его фракции (повышение альфа-глобулинов);
- уровень общего билирубина (прямая и непрямая фракции);
- электролиты крови (калий, кальций, натрий, хлор, магний);
- ферменты крови (аланинаминотрансфераза, аспартатаминотрансфераза, лужная фосфатаза, креатининфосфокиназа, амилаза);
- факторы воспаления (С-реактивный белок);
- группа крови и резус фактор;
- коагулограмма (анализ показателей свертываемости крови);
- копрограмма (общий анализ кала);
- анализ кала на яйца гельминтов;
- анализ кала на скрытую кровь (реакция Грегерсена);
- анализ кала на энтеробиоз;
- реакция Вассермана (анализ на сифилис);
- посев кала на наличие патогенной флоры (бактериологический метод);
- анализ кала на наличие фекальной эластазы-1;
- иммунологическое исследование крови;
- цитогенетическое исследование (изменение числа хромосом);
- гистологическое исследование;
- анализ крови на уровень гормонов (при беременности).
К инструментальным методам исследования относятся:
- фиброгастродуоденоскопия;
- двухбалонная энтероскопия с биопсией;
- ультразвуковое исследование;
- рентгенологическое исследование;
- фиброколоноскопия;
- ирригоскопия;
- ректороманоскопия;
- энтероскопия;
- колоноскопия;
- компьютерная томография;
- магнитно-резонансная томография;
- сцинтиография;
- лапароскопия;
- гистероскопия;
- кольпоскопия;
- позитронно-эмиссионная томография.
Вся диагностика имеет общий связанный механизм (диагноз можно поставить при помощи лабораторной и инструментальной диагностики).

Тактика лечения зависит от правильности поставленного диагноза. Консервативным методом можно лечить следующие заболевания (таблица ниже).
источник