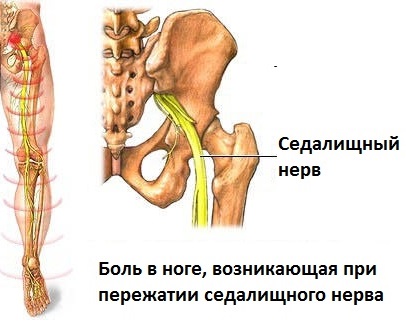
Седалищный нерв болит – что делать? Принципы лечения ишиаса будут подробно рассмотрены ниже. Также вы узнаете о том, почему возникает это заболевание и каковы его симптомы.
Ущемление седалищного нерва, симптомы которого сложно не заметить, а также поясничный радикулит, сопровождающийся защемлением корешков крестцового отдела, представляют собой одну и ту же болезнь. Болевой синдром при ней локализуется в бедре, поясничной области, стопе и голени. Также он усиливается при ходьбе и кашле.
В самом начале развития заболевания оно протекает по типу люмбаго, люмбалгии или люмбоишиалгии.
Нельзя не сказать и о том, что синонимом этого патологического состояния является ишиас. В медицинской практике его также называют невритом, воспалением или защемлением седалищного нерва. Его главным симптомом является боль в пояснице, которая отдает в ногу.
При отсутствии должного лечения болевой синдром при таком заболевании бывает слабым и нестерпимым. В последнем случае больной человек не может ни спать, ни нормально бодрствовать.
Почему возникает ущемление седалищного нерва (симптомы этого состояния будут представлены ниже)? Современная медицина утверждает, что такое заболевание может быть связано с механическими (например, позвоночная грыжа, смещение позвонков или остеохондроз) или температурными (например, сильное переохлаждение) факторами.
Также следует отметить, что в некоторых случаях это патологическое явление возникает из-за опухоли, синдрома Рейтера, инфекции и т. д.
Помимо перечисленных заболеваний, боль в ягодице, отдающая в ногу, может быть связана с развитием следующих патологий:
- Ишиалгия, сопровождающаяся сдавлением нервных волокон гематомой или постинъекционными абсцессами.
- Ишиалгия, сопровождающаяся туннельными невропатиями (в том числе при синдроме грушевидной мышцы).
- Нейропатия, связанная с метаболическими нарушениями (в том числе при алкоголизме, сахарном диабете и прочее).
- Травма седалищного нерва, возникшая из-за неправильной инъекции, переломов костей бедра и таза.
- Ишиалгия, которая развилась на фоне нейропатии под влиянием некоторых токсических веществ.
Прежде чем рассказать вам о том, как вылечить седалищный нерв, следует поведать, что чаще всего от такого заболевания страдают взрослые люди. Значительно реже ишиас развивается в возрасте 20-26 лет. Кроме того, эта болезнь может возникнуть в последние месяцы беременности ввиду того, что на позвоночный столб будущей роженицы значительно увеличивается нагрузка.
Почему возникает ишиалгия (симптомы и лечение этого заболевания будут представлены далее)? Причин развития этой болезни очень много. Самыми распространенными факторами являются следующие:
- регулярное поднятие тяжестей;
- совершение резких движений;
- интенсивные физические нагрузки на фоне привычного неподвижного образа жизни;
- переохлаждение;
- сильные эмоциональные потрясения или стрессовые состояния.
Где болит седалищный нерв? Каково его месторасположение? Специалисты утверждают, что это два самых длинных и крупных нерва в организме человека. Они проходят по обе стороны от поясницы к пальцам нижних конечностей.
Как правило, при воспалении этого нерва пациента начинает беспокоить боль лишь в одном из них, локализуясь сзади бедра, в ягодичной мышце, а также сзади колена по икре, до самой стопы.
Как проявляется ишиалгия? Симптомы и лечение этого заболевания известны немногим. При неврите боли могут быть жгучими, колющими, резкими и режущими. Они могут внезапно возникать и так же внезапно исчезать. В более тяжелых случаях воспаление носит хронический характер.
Обычно подобные приступы возникают после физического или эмоционального перенапряжения. Также они могут беспокоить после переохлаждения.
По ходу нерва при таком заболевании может нарушаться чувствительность кожных покровов и появляться покалывание, онемение, мурашки и прочее.
Боль в ягодице, отдающая в ногу, представляет собой основной признак рассматриваемого заболевания. Также болевой синдром может простираться по задней стороне бедра, постепенно опускаясь к стопе и голени.
После приступа неприятные ощущения остаются между 1-м крестцовым и 5-м поясничным позвонками, а также в центре ягодицы и под коленкой.
Из-за сильнейшего болевого синдрома человек может потерять сознание. Кроме того, у него могут наблюдаться такие вегетативные нарушения, как повышенная потливость ног, покраснение кожи и отек.
При защемлении седалищного нерва боль может усиливаться при длительной ходьбе, стоянии, а также при сидении на жесткой поверхности. Чтобы улучшить свое состояние, больной принимает вынужденное положение тела, при котором опирается на здоровую нижнюю конечность. Поэтому одним из признаков рассматриваемого заболевания является нарушение походки.
В случае тяжелого воспаления седалищного волокна признаки выражаются в полном нарушении или сильном уменьшении функции нерва. При таком заболевании может даже уменьшаться бедренная, ягодичная или икроножная мышца. При этом пациент испытывает трудности при попытке согнуть голень, пальцы ног или же повернуть стопу. Происходит это вследствие временного обездвиживания мышечных тканей на задней поверхности бедра.
Седалищный нерв болит – что делать? Для начала следует обратиться к неврологу. Прежде чем назначать лечение, специалист обязан выяснить причину развития болевого синдрома в районе седалищного нерва. Только после этого он может провести адекватную диагностику, ведь ишиас является лишь синдромом, который может сопровождать совершенно разные патологические состояния.
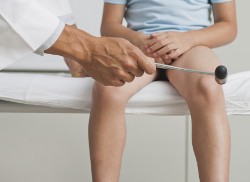
В первую очередь невролог проводит осмотр пациента, проверяя его рефлексы на ногах посредством постукивания молотком. Также он определяет чувствительность на коже, что позволяет оценить степень поражения НС.
Так как быть, если седалищный нерв болит? Что делать при таком патологическом состоянии, чтобы выявить причину его развития? Для постановки диагноза самым доступным и простым методом является рентгенография. Именно сделанный снимок может подтвердить или же исключить серьезные костные изменения.
В том случае, если такой диагностики будет недостаточно, специалист может порекомендовать пройти МРТ или КТ.
При подозрении на опухоль возможно применение радиоизотопного сканирования позвоночного столба. Чаще всего эту процедуру рекомендуют людям, которые на протяжении длительного времени принимали кортикостероидные средства, а также ВИЧ-инфицированным пациентам.
При развитии такого заболевания лечение следует доверять только квалифицированному неврологу. Современная медицина предусматривает несколько способов терапии ишиаса. Рассмотрим их более подробно.
Согласно утверждениям специалистов, такой способ лечения помогает значительно уменьшить болевые ощущения, однако не устраняет истинную причину заболевания. Доктор может назначить своему пациенту такие процедуры, как электрофорез с витаминами, спазмолитиками, противовоспалительными средствами и миорелаксантами, а также фонофорез, УВЧ-терапию, лазерную или магнитолазерную терапию, парафиновые аппликации, электросон, УФО пораженной зоны и прочее.
Как показывает практика, действие физиопроцедур заметно улучшает кровообращение, а также снимает боль и отек.
Как вылечить седалищный нерв? Во время затихания острого воспалительного процесса высокоэффективным оказывается общий и баночный массаж, сеансы прижигания и иглоукалывания, точечный массаж. Также следует отметить, что использование «иголок» — аппликатора Кузнецова — помогает значительно облегчить боль и убрать излишнее напряжение мышечных тканей.
Как утверждают неврологи, абсолютно любые виды рефлексотерапии и массажа способны улучшать лимфоток, снижать боль, восстанавливать работу нерва и предупреждать гипотрофию мышц.
Какие назначают уколы при седалищном нерве, патологически воспаленном? Самыми эффективными оказываются обезболивающие нестероидные средства. Они представляют собой препараты, которые способны останавливать действие фермента ЦОГ и оказывать выраженный противовоспалительный эффект.
Так какие лекарства лечат седалищный нерв? Препараты, относящиеся к упомянутой фармакологической группе, продаются во всех аптеках. В качестве них обычно применяют «Диклофенак», «Ибупрофен», «Индометацин», «Ортофен», «Сулиндак», «Цеберекс», «Кеторолак» и «Напроксен». Все перечисленные средства оказывают раздражающее воздействие на слизистые органов ЖКТ и негативным образом влияют на почки, а также снижают свертываемость крови. В связи с этим их применение должно быть ограничено.
Также при воспалении седалищного нерва невролог может назначить витамины (особенно витамины группы В), минеральные комплексы и лекарства, которые улучшают кровообращение и обменные процессы, а также расслабляют мышечные ткани.
При ишиасе даже самые простые упражнения являются очень эффективными. Однако их следует выполнять только после стихания острого процесса, то есть в периоды ремиссии.
Гимнастикой необходимо заниматься медленно и плавно, без особого напряжения.
При остром течении ишиаса пациенту следует соблюдать постельный режим. При этом желательно использовать жесткий матрац. Также необходимо ограничить двигательную активность (до тех пор, пока не пройдет острое воспаление). Кроме того, возможно поочередное применение грелок и льда, массажа в области локализации боли и прочего.
источник
Ишиас (пояснично-крестцовый радикулит) — причины сдавления и воспаления седалищного нерва, симптомы и диагностика, медикаментозное лечение и методы реабилитации
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ишиас представляет собой синдром, проявляющийся сильной болью в областях, где проходит седалищный нерв. Синдром обусловлен сдавлением корешков спинного мозга в поясничной области или участков самого нерва. Поскольку причин сдавления корешков спинного мозга и нерва может быть много, то и проявления синдрома, помимо боли по ходу седалищного нерва, также могут быть весьма разнообразными и полиморфными.
В настоящее время термин «ишиас» используется только для обозначения синдрома, а заболевание, проявляющееся его развитием, называют пояснично-крестцовым радикулитом. Также для обозначения вариантов ишиаса, вызванных причинами различного характера, могут использоваться термины радикулопатия, радикулоишемия и радикуломиелоишемия.
Поскольку сам термин «ишиас» переводится с греческого, как «воспаление седалищного нерва», то названия «седалищный ишиас» и «ишиас седалищного нерва» являются примером избыточного уточнения – то есть того, что в обыденной речи называют «масло масляное». Поэтому такие «распространенные», «развернутые» термины являются неправильными. Ведь когда говорят об ишиасе, всегда подразумевают, что проблема в седалищном нерве, поскольку само название патологии уже содержит указание именно на этот нерв.
При ишиасе происходит невоспалительное поражение (сдавление) седалищного нерва, который является самым крупным и длинным в организме человека, поскольку начинается от крестцового нервного сплетения и проходит по мягким тканям до самых стоп ног.
Ишиас представляет собой невоспалительное поражение седалищного нерва, возникающее вследствие его сдавления на любом участке. Соответственно, причинами ишиаса могут быть любые факторы, приводящие к сдавливанию участков тканей, по которым проходит седалищный нерв, такие, как, например, травмы ног, таза, поясничного или крестцового отделов позвоночника, компрессия нерва при длительном нахождении в неподвижном состоянии, ущемление фиброзными тяжами, опухолями, гематомами и т.д. Наиболее часто ишиас развивается у людей в возрасте 40 – 60 лет, что обусловлено накопившимися в организме патологическими изменениями, которые и могут вызывать сдавление седалищного нерва.
Чтобы четко понимать и представлять себе, чем обусловлены клинические проявления ишиаса, нужно знать, как и где проходит седалищный нерв. Данный нерв берет свое начало в крестцовом нервном сплетении, которое расположено в области крестца, рядом с позвонками. Нервное сплетение образовано корешками спинного мозга, которые находятся не внутри спинномозгового канала, образованного стоящими друг на друге позвонками, а снаружи. То есть данные корешки расположены по бокам от каждого позвонка и очень тесно сближены друг с другом, вследствие чего область их локализации и была названа крестцовым нервным сплетением.
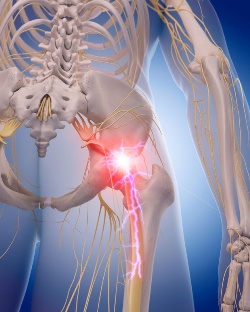
Из этого крестцового нервного сплетения отходит крупный седалищный нерв, который далее из полости малого таза выходит на заднюю поверхность ягодицы, откуда спускается по задней поверхности бедра до самой голени. В верхней части голени седалищный нерв разделяется на две крупные ветви – малоберцовую и большеберцовую, которые проходят по правому и левому краю задней поверхности голени (см. рисунок 1). Седалищные нерв – это парный орган, то есть он имеется справа и слева. Соответственно, из крестцового нервного сплетения отходят два седалищных нерва – для правой и левой ноги.
Рисунок 1 – Схематичное изображение седалищного нерва справа.
При ишиасе, как правило, поражается только один нерв из двух, вследствие чего симптоматика касается только правой или левой конечности.
Основным симптомом ишиаса является сильная и резкая боль, возникающая на любом участке ноги или ягодицы по ходу нерва. Кроме того, по ходу пораженного нерва на задней поверхности соответствующей конечности и стопы появляются парестезии (онемение и ощущение «бегания мурашек») и слабость. Парестезии, онемение и слабость могут сохраняться годами, постепенно прогрессируя.
При осмотре при ишиасе выявляется болезненность задней поверхности голени со стороны пораженного нерва, а также неврологические симптомы, такие, как снижение рефлексов коленного, ахиллова сухожилия, симптомы Ласега и др. Примерно в трети случаев у человека имеется повышенная чувствительность наружного края стопы, в половине случаев – слабость мышц голени и стопы. При попытке повернуть кнутри согнутую в бедре и колене ногу фиксируется резкая боль в ягодице.
Для диагностики ишиаса производят рентгеновское исследование и магнитно-резонансную томографию поясничного отдела позвоночника с целью выяснения, на каком именно уровне защемлены корешки спинного мозга, а также что послужило причиной их сдавления (опухоль, гематома, грыжа межпозвоночного диска и т.д.).
Для лечения ишиаса применяют различные лекарственные препараты из групп антиоксидантов, метаболитов, минералов и витаминов, средств, улучшающих кровообращение и микроциркуляцию, миорелаксантов и НПВС. Кроме того, в составе комплексной терапии дополнительно к медикаментозному лечению применяют массаж, физиотерапию, постизометрическое расслабление, новокаиновые или гидрокортизоновые блокады. Все средства и способы лечения ишиаса направлены на устранение сдавления корешков спинного мозга, а также на купирование тягостных для человека проявлений синдрома, таких, как боли, онемение и слабость конечностей.
1. Грыжа межпозвоночного диска в поясничном отделе позвоночника (грыжевое выпячивание сдавливает корешки спинного мозга, в которых берет начало седалищный нерв, и тем самым вызывает ишиас).
2. Инфекционные заболевания (седалищный нерв поражается токсинами, выделяемыми болезнетворными микроорганизмами):
- Грипп;
- Малярия;
- Сепсис (заражение крови);
- Сифилис;
- Скарлатина;
- Тиф брюшной или сыпной;
- Туберкулез.
3.Интоксикация различными отравляющими веществами, такими, как:
- Алкоголь (ишиас может возникать на фоне хронического алкоголизма или после разового потребления большого количества низкокачественных напитков);
- Отравление тяжелыми металлами (ртутью, свинцом);
- Отравление мышьяком.
4. Хронические системные заболевания, при которых в тканях откладываются не выведенные токсические продукты обмена веществ:
- Сахарный диабет;
- Подагра.
5. Эпизоды сильного переохлаждения организма (как правило, охлаждение способствует активизации хронической инфекции, которая, собственно, и провоцирует ишиас).
6. Остеофиты позвонков поясничного или крестцового отделов позвоночника.
7. Остеохондроз и остеоартроз позвоночника (при данных заболеваниях развивается воспалительный процесс в суставах позвонков или в тканях вокруг позвонков).
8. Спондилез (воспалительные процессы в различных частях позвонков).
9. Сдавление корешков спинного мозга гематомами или фиброзными тяжами.
10. Опухолевые образования позвоночника:
- Доброкачественные опухоли, сформировавшиеся из тканей позвонков (остеома, остеобластома и др.);
- Злокачественные опухоли позвонков (остеосаркома, хондросаркома и др.);
- Метастазы злокачественных опухолей других локализаций в позвонки и межпозвоночные диски;
- Опухоли спинного мозга (астроцитомы, менингиомы, невриномы).
11. Деформации поясничного отдела позвоночника:
- Смещение позвонков поясничного отдела относительно друг друга;
- Перелом дужек позвонков;
- Остеохондроз;
- Врожденные дефекты строения позвонков (сколиоз, сращение последнего поясничного позвонка с крестцом);
- Сужение спинномозгового канала позвоночника;
- Травмы позвоночника;
- Неправильный подъем тяжестей;
- Искривление позвоночника.
12. Ювенильный ревматоидный артрит (причина ишиаса у детей).
13. Беременность (у женщин происходит смещение таза, что провоцирует сдавление седалищного нерва и, соответственно, ишиас).
В зависимости от того, какая именно часть седалищного нерва оказалась пораженной (защемленной, сдавленной), заболевание подразделяют на три следующих вида:
- Верхний ишиас – ущемлен канатик и нервные корешки спинного мозга на уровне поясничных позвонков;
- Средний ишиас (плексит) – ущемлен нерв на уровне крестцового нервного сплетения;
- Нижний ишиас (неврит седалищного нерва) – ущемление и повреждение седалищного нерва на участке от ягодицы до стопы включительно.
Неврит седалищного нерва также называют воспалением нерва. А поскольку наиболее часто встречается именно нижний ишиас, то, фактически, понятия «воспаление седалищного нерва» и «ишиас» воспринимаются в качестве синонимов, хотя это и не совсем правильно.
Поскольку при ишиасе происходит сдавление седалищного нерва, то симптоматика данного синдрома проявляется болями, неврологическими симптомами и нарушением движений, чувствительности и питания тканей по ходу нервного волокна. Рассмотрим каждую группу симптомов подробнее.

Боль при ишиасе очень резкая, острая, сильная, интенсивная, порой простреливающая. Характер боли напоминает удары ножом, кинжалом или электрическим током. Боль обычно локализуется по ходу нерва – то есть в ягодице, на задней поверхности бедра, в подколенной ямке или на задней поверхности голени. Боль может распространяться как на все перечисленные части ноги, захватывая ее полностью до самых пальцев, так и на отдельные, например, заднюю поверхность бедра и подколенную ямку, и т.д. Практически всегда боль при ишиасе локализуется только с одной стороны – в области пораженного нерва.
Болевые ощущения могут как присутствовать постоянно, так и появляться в виде эпизодических приступов. Однако чаще всего ишиас протекает именно с эпизодическими болевыми приступами. При этом интенсивность болей может варьироваться от слабых до очень сильных. При слабой интенсивности боли она не причиняет человеку страданий, вследствие чего он ее часто попросту игнорирует. Но при высокой интенсивности боль изматывает и не дает человеку покоя, заставляя его искать любые способы купировать это ужасное ощущение.
Постоянные боли обычно низкой интенсивности, поэтому при их наличии человек может вести обычный и привычный образ жизни. Эпизодические же боли всегда очень интенсивные, сильные, возникающие внезапно и буквально заставляющие человека замирать на месте, поскольку любое движение причиняет невыносимые болевые ощущения. Как правило, приступ болей провоцируется переохлаждением спины, подъемом тяжестей, неловкими движениями, длительным нахождением в неудобной позе.
В некоторых случаях при ишиасе, помимо болевых ощущений в ноге и ягодице, отмечается дополнительное распространение боли в поясницу. При этом боль в пояснице может носить характер жжения, покалывания или же резких и очень сильных «стреляющих» болей.
Чем интенсивнее боли при ишиасе – тем труднее человеку двигаться, поскольку буквально каждое, даже самое незначительное изменение положения тела вызывают резкое усиление боли.
Под неврологическими симптомами подразумевают различные нарушения нервной проводимости и рефлексов в пораженной ноге. Как правило, вне зависимости от длительности течения заболевания, неврологические симптомы всегда имеются пи ишиасе, но их степень выраженности может быть различной.
Итак, при ишиасе у человека выявляются следующие неврологические симптомы:
- Снижение ахиллова рефлекса. Ахиллов рефлекс заключается в следующем – человек лежит на кровати на животе (спиной вверх), а его стопы свободно свешиваются с ее края. При ударе молоточком или ребром ладони по ахиллову сухожилию (по тонкому вытянутому участку, расположенному прямо над пяткой с задней стороны ноги) происходит сгибание в голеностопном суставе. То есть в ответ на удар стопа уходит назад, принимая положение, будто человек хочет пройти на цыпочках или встать на пальцы. При ишиасе выраженность сгибания стопы при ударе по ахиллову сухожилию заметно уменьшается или вовсе отсутствует, и именно это состояние называется снижением или отсутствием ахиллова рефлекса.
- Снижение коленного рефлекса. Коленный рефлекс заключается в следующем – человек сидит на краю кровати, свободно свесив вниз согнутые в коленях ноги. При ударе молоточком или ребром ладони в области сразу под коленом по сухожилию, соединяющему надколенник и большеберцовую кость голени, нога разгибается в колене, то есть как бы несильно подпрыгивает вверх, частично выпрямляясь. При ишиасе выраженность разгибания ноги в колене при ударе по сухожилию очень слабая или вовсе отсутствует, и именно такое состояние называется снижением коленного рефлекса.
- Снижение подошвенного рефлекса. Подошвенный рефлекс заключается в следующем – человек сидит или лежит, расслабив стопы ног. При проведении кончиком молоточка или другим тупым предметом по подошве ноги в направлении от пятки к пальцам, стопа и пальцы на ней сгибаются. При ишиасе раздражение подошвы стопы вызывает лишь очень слабое сгибание пальцев и стопы, и именно такая ситуация называется ослаблением подошвенного рефлекса.
- Боль в области ягодицы, возникающая в ответ на попытку положить согнутую в колене и бедре ногу на внутреннюю поверхность голени и бедра.
- Симптом Ласега. Человек лежит на кровати на спине и поднимает вверх прямую ногу. В норме это не вызывает каких-либо дискомфортных ощущений, а при ишиасе на задней поверхности поднятой вверх ноги и, иногда, в пояснице, появляются боли. Далее человек сгибает поднятую ногу в колене и бедре, что при ишиасе приводит к уменьшению интенсивности или полному купировании боли. Соответственно, появление боли при подъеме прямой ноги вверх и уменьшение ее интенсивности при сгибании конечности в колене и бедре и называется симптомов Ласега, который выявляется при ишиасе.
- Симптом Бонне. Представляет собой практически полную копию симптома Ласега, но только ногу поднимает вверх и сгибает врач, обследующий больного, а не сам человек. Соответственно, симптом Бонне – это также боль при подъеме вверх прямой ноги и уменьшение интенсивности болевых ощущений при сгибании конечности в колене и бедре.
- Перекрестный синдром. Представляет собой появление болей во второй ноге, лежащей на кровати, возникающих во время подъема вверх пораженной конечности для выявления симптома Ласега. То есть если человек поднял вверх прямую ногу для выявления симптома Ласега и почувствовал боль не только в поднятой конечности, но и во второй, которая лежит в это время на кровати, то такое состояние и называется перекрестным синдромом.
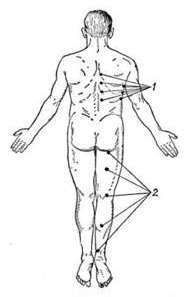
- Боль при надавливании на точки Валле (см. рисунок 2). Дело в том, что седалищный нерв в некоторых участках подходит близко к поверхности кожи, и именно эти области называют точками Валле. При ишиасе надавливание на эти точки вызывает сильную боль. Расположение точек Валле по ходу седалищного нерва отражено на рисунке 2.
Рисунок 2 – расположение точек Валле по ходу седалищного нерва (группа точек, расположенных по задней поверхности бедра, обозначенных цифрой 2).
Из-за защемления седалищного нерва в мягких тканях по его ходу развиваются различные нарушения чувствительности, движений и питания. Такие нарушения провоцируются неправильными нервными импульсами, исходящими от защемленного и раздраженного нерва.
Проявляются такие нарушения чувствительности, движений и питания следующими симптомами:
- Нарушение чувствительности кожного покрова боковых и задней поверхностей голени, а также всей стопы (например, онемение, особенно стопы, ощущение «бегания мурашек», покалывания, подергивания и др.).
- Вынужденное положение тела, при котором человек наклоняет корпус вперед и немного в сторону, поскольку в таком положении интенсивность болей несколько уменьшается. Корпус постоянно поддерживается в вынужденном положении – наклоненный вперед и в сторону, вне зависимости от совершаемых человеком движений и принимаемых поз. То есть и когда человек идет, и когда стоит, и когда сидит, он удерживает корпус наклоненным вперед и в сторону.
- Нарушение сгибания в коленном, голеностопном и суставах стопы, вследствие чего походка приобретает характерный вид, человек идет как бы на прямой негнущейся ноге. Нарушения сгибания ноги в суставах обусловлены ненормальными движениями и низкой силой сокращений мышц задней поверхности бедра. А мышцы задней поверхности бедра, в свою очередь, работают неправильно из-за того, что ущемленный нерв не передает им правильных команд на силу, длительность и частоту сокращений.
- Атрофия мышц задней поверхности бедра и голени. Из-за отсутствия полноценных движений мышцы задней поверхности бедра и голени атрофируются, что внешне проявляется уменьшением размеров и объемов данных частей пораженной ноги.
- Слабость в ноге, появляющаяся вследствие атрофии мышц и недостаточной стимуляции силы мышечного сокращения защемленным нервом.
- Полный паралич мышц стопы или задней поверхности бедра и голени. Развивается только при тяжелом течении ишиаса и представляет собой полную обездвиженность парализованного участка ноги.
- Трудности при наклонах, ходьбе и совершении любых других движений из-за плохой работы пораженной ноги и болей.
- Остеопороз с разрушением костей стопы, голени и бедра. Развивается только при тяжелом течении ишиаса с длительно существовавшим параличом конечности и выраженной атрофией мышц.
- Различные вегетативные расстройства в области пораженной части ноги (потливость, ощущение жжения на коже, похолодание конечности, чувствительность к холоду и т.д.), возникающие из-за расстройства регуляции работы сальных и потовых желез кожи и сосудов в тканях веточками седалищного нерва.
- Истончение и сухость кожного покрова пораженной конечности (кожа становится очень тонкой и легко повреждается, поскольку она вовлекается в процесс атрофии вместе с мышцами из-за недостаточного притока питательных веществ).
- Бледный или красный цвет кожи пораженной конечности. Поскольку при ишиасе нарушается нервная регуляция тонуса сосудов пораженной конечности, то их просвет может оказаться либо слишком расширенным (и тогда кожа приобретет красную окраску), либо чрезмерно суженным (в этом случае кожа станет бледной).
- Истончение и ломкость ногтей на пальцах пораженной ноги.
- Нарушение мочеиспускания и дефекации из-за неправильных нервных импульсов, подаваемых ущемленным нервом к кишечнику и мочевому пузырю.
- Нарушение рефлексов (см. неврологические симптомы).
При ишиасе могут появляться не все симптомы нарушений чувствительности, движений и питания тканей, а только некоторые. Причем комбинации симптомов могут быть самыми разнообразными, вследствие чего у разных людей общая картина проявления ишиаса, за исключением болей, оказывается различной. Однако, несмотря на различные варианты симптоматики, общим признаком ишиаса у всех людей является то, что клинические проявления локализуются в области одной конечности и ягодицы.
Поскольку при ишиасе практически всегда поражается только одна конечность, то именно ее состояние ухудшается, в то время как вторая нога остается нормальной и полноценно функционирует.
Пораженная конечность всегда приобретает характерный вид – ее кожа тонкая, сухая, ломкая, часто шелушащаяся, цвет не нормальный, а либо красный, либо, напротив, очень бледный. Наощупь нога обычно холодная. Бедро и голень имеют меньший объем по сравнению со второй, здоровой ногой. Пораженная нога плохо сгибается практически во всех суставах – коленном, голеностопе и суставах стопы, вследствие чего человек приобретает характерную походу. Одна его нога совершает нормальные движения при ходьбе, а вторая переносится вперед прямой, в результате чего шаг оказывается маленьким, неполноценным, коротким.
В пораженной ноге человек ощущает слабость, которую не может преодолеть волевым усилием. Часто слабость касается не всей ноги, а только стопы, которая буквально «повисает» на голени неким неподвижным грузом, и любые попытки совершить ей какие-либо движения оказываются бесплодными.
Кроме того, в толще тканей, а также на поверхности кожи пораженной ноги могут возникать самые разнообразные ощущения – онемение, жжение, покалывание, «бегание мурашек», повышенная чувствительность к низким температурам и другие. Их сила и интенсивность могут быть различными.
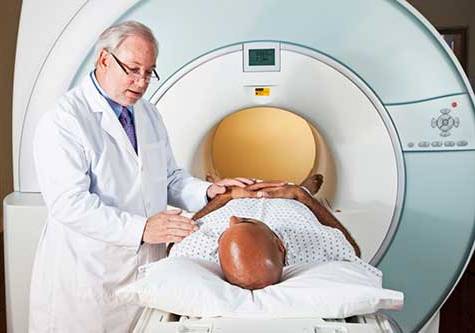
- Рентген пораженной конечности, крестца и поясницы. Результаты рентгена позволяют выяснить, связан ли ишиас с патологией позвонков и межпозвоночных дисков.
- Компьютерная томография пораженной конечности, крестца, поясницы и таза. Результаты компьютерной томографии позволяет установить точную причину ишиаса практически во всех случаях. Единственные ситуации, когда при помощи компьютерной томографии не удается установить причину заболевания – это если причины ишиаса спровоцированы патологиями спинного мозга и его оболочек, корешков спинного мозга и сосудов крестцового нервного сплетения.
- Магнитно-резонансная томография. Является наиболее информативным методом диагностики, позволяющим в любых случаях выявить причину ишиаса даже тогда, когда компьютерная томография оказывается бесполезной.
- Электронейромиография. Метод исследования, который применяется не для диагностики причин ишиаса, а для выяснения степени нарушений нервной проводимости и сократимости мышц пораженной конечности. Исследование заключается в регистрации прохождения нервных импульсов и силы мышечных сокращений в ответ на них на различных участках ноги.
Лечение данного синдрома должно быть комплексным и направленным, с одной стороны, на купирование болей и нормализацию движений, чувствительности и питания тканей ноги, а с другой – на устранение причинных факторов, спровоцировавших ущемление седалищного нерва.
Соответственно, терапия, направленная на устранение болевого синдрома и нормализацию движений, чувствительности и питания тканей пораженной конечности, является симптоматической и поддерживающей, поскольку не влияет на причину заболевания, а только уменьшает его неприятные проявления. Однако такая симптоматическая и поддерживающая терапия очень важна, она позволяет человеку вести привычный и достаточно активный образ жизни, а не мучиться от неприятных симптомов ежеминутно.
А лечение, направленное на устранение причин ишиаса, называется этиологическим. То есть такое лечение позволяет со временем полностью устранить ишиас и его причину, и избавить человека от данного заболевания.
Сочетание этиологической, симптоматической и поддерживающей терапии является наиболее правильным и полным подходом к лечению ишиаса, поскольку позволяет одновременно и купировать симптоматику, и нормализовать пострадавшие функции, и через некоторое время полностью избавить человека от синдрома.
В остром периоде ишиаса, когда боли очень сильные, проводят симптоматическую терапию. Для купирования болей применяют разнообразные обезболивающие средства, такие, как препараты группы НПВС (Аспирин, Индометацин, Диклофенак, Кетанов и др.), гормоны и миорелаксанты. Кроме того, в качестве поддерживающей терапии для ускорения окончания приступа применяют витамины группы В, антиоксиданты, миорелаксанты и сосудистые препараты, которые улучшают питание и кровоснабжение защемленного нерва и пораженных тканей, способствуя восстановлению их нормального функционирования.
В периоды ремиссии ишиаса, когда боли отсутствуют, но имеются нарушения чувствительности, движений и питания тканей, рекомендуется поддерживающая терапия. Наиболее эффективно проводить курсы физиотерапии (диадинамические токи, дарсонвализация, магнитотерапия, массаж, иглорефлексотерапия и т.д.), которые способствуют расслаблению мышц, восстановлению нормального положения костей и устранению зажима нерва с последующим полным излечением. Физиотерапия в периоды ремиссий позволяет надежно профилактировать повторение приступа ишиаса. Кроме того, поддерживающая терапия может включать в себя прием метаболических препаратов, витаминов, антиоксидантов, средств, нормализующих микроциркуляцию, и т.д.
После выяснения причины ишиаса назначается терапия, направленная на устранение этого фактора. Например, если ишиас спровоцирован инфекционными заболеваниями, то производится их лечение антибиотиками.
Оперативное лечение при ишиасе проводится крайне редко – только в тех случаях, если синдром спровоцирован опухолями позвоночника или грыжей межпозвоночного диска, которая ущемляет спинной мозг или корешки спинного мозга. В данном случае после купирования болей производится плановая операция, после которой заболевание полностью излечивается, так как ликвидируется его причина. Также оперативное лечение ишиаса производится в тех случаях, когда из-за нарушения работы седалищного нерва человек страдает от тяжелых расстройств мочеиспускания и дефекации (например, недержание мочи или кала).
- Лекарственные препараты (применяют для купирования болей, нормализации микроциркуляции, чувствительности и подвижности конечности).
- Массаж имануальная терапия (применяют для купирования болей, расслабления и нормализации тонуса мышц, а также для восстановления правильного положения позвонков, вследствие чего удается достигать длительных ремиссий или даже полностью излечивать ишиас).
- Физиотерапия (применяют для улучшения микроциркуляции, проведения нервных импульсов, восстановления чувствительности и силы мышечного сокращений и, соответственно, подвижности конечности).
- Акупунктура (иглоукалывание) – применяют для купирования болей, улучшения микроциркуляции и питания как тканей пораженной конечности, так и ущемленных корешков спинного мозга. За счет улучшения питания состояние корешков спинного мозга и тканей ноги улучшается, и в результате функции седалищного нерва восстанавливаются вплоть до нормы.
- Лечебная гимнастика – применяется в периоды ремиссии для расслабления мышц в области позвоночника и улучшения кровоснабжения спинного мозга, его корешков и крестцового нервного сплетения.
- Апитерапия (лечение укусами пчел) – применяют для купирования болей и расслабления мышц с целью устранения зажима седалищного нерва.
- Гирудотерапия (лечение пиявками) – применяют для купирования отека в области защемленного нерва, вследствие чего объем тканей уменьшается, нерв высвобождается из зажима и начинает функционировать нормально.
- Санаторное лечение (применение лечебных грязей, ванн и т.д.).
В терапии ишиаса применяют следующие группы лекарственных препаратов:
1.Нестероидныепротивовоспалительные средства(НПВС). Препараты применяют для купирования болей. Наиболее эффективными при ишиасе являются следующие препараты группы НПВС:
- Анальгин;
- Диклофенак (Биоран, Вольтарен, Диклак, Дикловит, Диклоген, Диклофенак, Наклофен, Ортофен, Раптен, СвиссДжет, Флотак и др.);
- Индометацин;
- Мелоксикам (Амелотекс, Артрозан, Матарен, Мелокс, Мелоксикам, Мовалис, Мовасин, Оксикамокс и др.);
- Лорноксикам (Ксефокам, Зорника);
- Кеторолак (Адолор, Долак, Кеталгин, Кетанов, Кетолак, Кеторолак, Кеторол и др.);
- Кетопрофен (Артрозилен, Артрум, Кетонал, Кетопрофен, Фламакс, Флексен и др.).
2.Комбинированные нестероидные и ненаркотические обезболивающие препараты, содержащие анальгин и применяющиеся для купирования болей:
- Андипал;
- Темпалгин;
- Пенталгин;
- Седальгин и Седальгин Нео;
- Баралгин.
3.Наркотические обезболивающие группы опиатов (применяются только для купирования очень сильных болей, не устраняющихся другими обезболивающими средствами):
- Трамадол (Плазадол, Трамадол, Трамал, Трамаклосидол, Трамолин и т.д.).
4.Местноанестезирующие средства. Применяются для купирования болей в виде инъекций или блокад:
- Новокаин;
- Ультракаин.
5.Кортикостероидные гормоны. Применяются для быстрого подавления воспалительного процесса и снятия отека в остром периоде приступа ишиаса. Гормональные средства используют не во всех случаях, а только при выраженном отеке в области крестцового нервного сплетения или мышц поясницы. В настоящее время при ишиасе применяют следующие препараты данной группы:
- Гидрокортизон;
- Дексаметазон;
- Преднизолон.
6.Миорелаксанты. Применяются для расслабления напряженных мышц, за счет чего устраняется защемление седалищного нерва, купируются боли и улучшается объем движений и чувствительность ноги:
- Тизанидин (Сирдалуд, Тизалуд, Тизанил, Тизанидин);
- Толперизон (Мидокалм, Толперизон, Толизор).
7.Витаминыгруппы В. Применяют препараты, содержащие витамины В1 и В6, поскольку они способствуют уменьшению выраженности неврологических симптомов и улучшают проведение нервного импульса по волокнам, тем самым способствуя нормализации чувствительности и движений. В настоящее время наиболее эффективными при ишиасе являются следующие комплексные препараты, содержащие витамины В:
- Бинавит;
- Комбилипен;
- Мильгамма;
- Нейробион;
- Нейродикловит (содержит витамины группы В и обезболивающее средство);
- Юнигамма.
8.Ангиопротекторы и корректоры микроциркуляции. Препараты улучшают микроциркуляцию крови, тем самым нормализуют питание и ускоряют восстановление поврежденных структур седалищного нерва. Кроме того, препараты данной группы уменьшают скорость атрофических изменений в мышцах и коже ноги. В настоящее время при ишиасе применяют следующие препараты группы ангиопротекторов и корректоров микроциркуляции:
- Актовегин;
- Доксилек;
- Курантил;
- Рутин;
- Солкосерил;
- Пентоксифиллин (Трентал, Плентал и др.).
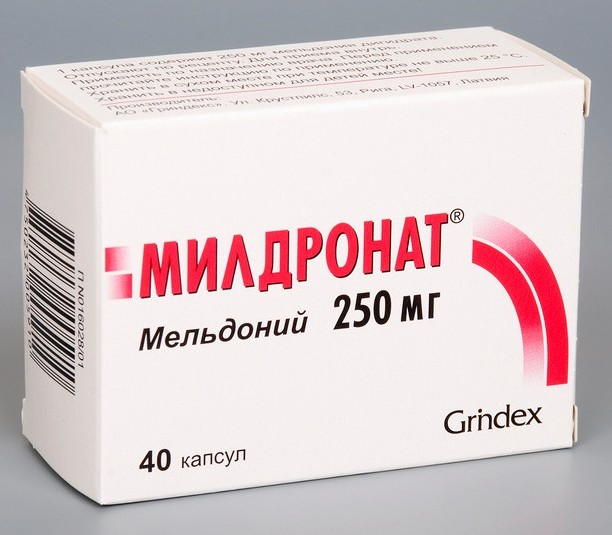
- Инозин;
- Мельдоний (Милдронат, Мельдоний, Кардионат и т.д.);
- Карницетин;
- Корилип;
- Рибофлавин;
- Элькар.
10.Антиоксиданты. Применяются для улучшения питания и уменьшения выраженности повреждений структур нерва, что способствует нормализации движений и чувствительности ноги. В настоящее время при ишиасе применяют следующие антиоксиданты:
- Витамин Е;
- Витамин С;
- Селен;
- Медь.
11.Препараты для местного лечения. Применяются для нанесения на кожу с целью купирования болей и улучшения местного кровообращения. В настоящее время при ишиасе применяются следующие препараты местного действия:
- Мази и гели, содержащие экстракт перца стручкового (Эспол);
- Мази, содержащие пчелиный яд (Апифор, Унгапивен);
- Мази, содержащие змеиный яд (Наятокс и др.);
- Мази, содержащие камфару (камфорная мазь);
- Скипидарная мазь;
- Мази, содержащие любые разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Наружные средства в виде мазей применяются в качестве средств вспомогательного лечения, поскольку их эффекты позволяют добиться только облегчения болевого синдрома. Для терапии ишиаса можно использовать любые мази с раздражающими и разогревающими эффектами, такие, как:
- Камфорная и скипидарная мазь;
- Мази с экстрактом перца стручкового (Эспол);
- Мази с пчелиным ядом (Апифор, Унгапивен);
- Мази со змеиным ядом (Наятокс и др.);
- Мази, содержащие разнообразные разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Любые мази при ишиасе следует наносить на кожу над областью поражения по 2 – 3 раза в сутки. После обработки пораженный участок можно укрывать теплой повязкой, чтобы усилить местное раздражающее действие препаратов.
В виде уколов при ишиасе могут применяться разнообразные обезболивающие препараты (например, Анальгин, Трамадол, Ксефокам и др.) и гормональные средства (Гидрокортизон, Преднизолон и др.). К инъекциям обезболивающих препаратов прибегают при сильных болях, которые не купируются приемом таблеток. В таких случаях уколы ставят только несколько дней, после чего переходят на прием обезболивающих средств в форме таблеток. Гормональные средства применяют в виде инъекций крайне редко – только когда имеется выраженное воспаление и отек в области мягких тканей поясницы, малого таза и ног.
Кроме того, местноанестезирующие препараты (Новокаин и Ультракаин) могут применяться для блокады, когда растворы вводятся в пучки седалищного нерва в области поясницы, что вызывает полную блокировку проведения нервных импульсов. Такие блокады делают только при очень сильных болях.
Хорошим эффектом при ишиасе обладают следующие физиотерапевтические методики:
- Дарсонвализация;
- Диадинамические токи;
- Лазеротерапия;
- Магнитотерапия;
- УВЧ;
- Электрофорез и т.д.
Подробнее о физиотерапии

Итак, гимнастика при ишиасе включает в себя выполнение следующих упражнений:
1. Из положения лежа на спине притягивать согнутые в коленях ноги к груди. Сделать 10 повторов.
2. Из положения лежа на спине поднимать вверх прямые ноги, на несколько секунд фиксировать их в таком положении, и затем опускать на пол. Сделать 5 повторов.
3. Из положения лежа на животе поднимать корпус на руках, установленных ладонями под плечом. Сделать 5 повторов.
4. Из положения сидя на стуле поворачивать корпус поочередно вправо и влево. Выполнить по 5 поворотов в каждую сторону.
5. Из положения сидя на коленях делать наклоны с поднятыми над головой руками. Сделать 5 повторов.
6. Из положения стоя с ногами на ширине плеч делать наклоны корпусом вправо и влево. Выполнить по 5 наклонов в каждую сторону.
Все упражнения следует выполнять медленно и аккуратно, не допуская резких движений.
В домашних условиях для лечения ишиаса можно только принимать лекарственные препараты. В принципе, этого, как правило, бывает достаточно для купирования болей и достижения ремиссии, но отсутствие комплексного лечения, включающего в себя массаж и физиотерапию, приводит к тому, что приступы ишиаса эпизодически повторяются.
Ишиас (ишиалгия): как его распознать? Строение седалищного нерва. Причины и симптомы, лечение ишиаса (препараты, мануальная терапия) — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Когда вашу поясницу пронзает боль, постарайтесь расслабить как спину, так и ум. Помочь могут прикладывание льда, акупунктура или мануальная терапия, а также прием противовоспалительных трав. Боль при ишиасе часто связана с компрессией поясничного отдела позвоночника, поэтому на начальном этапе хорошо помогают упражнения направленные на удлинение позвоночника.Также могут помочь упражнения на растяжку грушевидной мышцы.
У вас болит спина или вы страдаете от воспаления седалищного нерва? Вы не одиноки. Во всем мире каждый десятый страдает от боли в пояснице, а боль в спине – это основная причина нетрудоспособности в мире. Как представляется, эта проблема особенно распространена в США. По оценкам, от болей в спине страдают, по меньшей мере, 8 из 10 человек и этот недуг стал главной причиной зависимости от обезболивающих.
Я и сам был такой жертвой, потому что я недооценивал опасность длительного сидения и, много лет мучился от боли в пояснице. Теперь я твердо верю, что боли в пояснице можно успешно вылечить с помощью комплекса упражнений ортопедической коррекции и строгого ограничения сидения.
К сожалению, при болях в спине в качестве первоочередного лечения обычно назначают опиоидные препараты, а не физические упражнения, хотя эти препараты стали основной причиной смертельных передозировок в США, опередив даже героин и кокаин. Если у вас болит спина и вы страдаете от депрессии или тревожности, то, согласно последним исследованиям, риск злоупотребления опиоидами и зависимости от них для вас возрастает еще больше.
По сообщению Medical News Today («Медицинские новости сегодня»), в исследовании приняли участие 55 пациентов с хроническими болями в пояснице, а также симптомами депрессии или тревожности. В течение шести месяцев для купирования болей они принимали морфин, оксикодон или плацебо.
Участники с более выраженными симптомами тревожности или депрессии не только в большей степени испытывали побочные эффекты — лекарства хуже облегчали их состояние и поэтому данные пациенты были более склонны к злоупотреблению этими препаратами.
По сравнению с пациентами с низким уровнем депрессии или тревожности, у этих участников отмечено:
Уменьшение купируемости болей на 50 процентов
Рост злоупотребления опиоидами на 75 процентов
По мнению авторов это подчеркивает важность выявления симптомов депрессии до назначения опиоидных обезболивающих при болях в спине, так как в таких случаях риски гораздо выше, а преимущества более ограничены.
Понимание того, что, возможно, вызвало боль в спине, может помочь вам избежать следующих ее эпизодов, но многие люди, страдающие от боли в спине, как правило, при этом ошибаются. Согласно последним исследованиям, примерно две трети пациентов винят в этом какой-то случай, произошедший в день, когда впервые возникла боль, чаще всего – подъем тяжестей.
Но боль в пояснице фактически могла быть спровоцирована за несколько дней или недель до того, как вы ощутили дискомфорт, и к таким факторам, о которых мало кто думает, относятся алкоголь, секс, невнимательность во время выполнения физической работы и усталость.
Несчастные случаи и спортивные травмы, как правило, являются одними из наиболее распространенных причин хронической боли в спине. Плохая осанка, ожирение, малоподвижность (особенно хроническое сидение) и стресс также увеличивают риск.
Тем не менее, несмотря на то, что это может помочь вам избежать повторения, чтобы успешно справиться с болью, не столь важно выяснить, что именно ее вызвало.
Как сообщает издание Epoch Times, в 75-80 процентах случаев боль в спине проходит сама по себе в течение двух-четырех недель, даже без лечения. Но вы, конечно же, можете ускорить процесс выздоровления.
Когда вашу поясницу пронзает боль, то первое, что нужно сделать — расслабить как спину, так и ум. Помочь могут прикладывание льда, акупунктура или мануальная терапия.
Вместо рецепта на обезболивающие попробуйте принимать противовоспалительные травы, например, босвеллию, куркумин или имбирь.
И, хотя многие этого не учитывают, еще одним важным компонентом является работа со своими эмоциями. Депрессия и тревога имеют тенденцию к уменьшению или замедлению врожденной способности вашего организма к самоисцелению, поэтому приступы боли могут говорить о том, что вы слишком долго не обращаете внимания на свои эмоциональные трудности и стресс.
Ваш мозг, и, следовательно, ваши мысли и эмоции, на самом деле играют большую роль в том, как вы переживаете боль. Ваша центральная нервная система на нейронном уровне «запоминает» любую боль, длящуюся более нескольких минут.
Эти воспоминания могут быть настолько яркими, что боль сохраняется даже после заживления раны, или возникает повторно, хотя уже не должна, например, от мягкого прикосновения. В таких случаях полезной может стать перенастройка вашего мозга с помощью методик направленных на тело и разум, например, техники эмоциональной свободы (EFT).
Боль при воспалении седалищного нерва (ишиас) – еще одна распространенная и весьма мучительная проблема. Ишиас возникает, когда седалищный нерв защемляется в нижней части спины. Источник боли обычно ощущается в ягодице, распространяясь вниз по бедру.
Справиться с этой болью помогут упражнения на растяжку. Седалищный нерв проходит через грушевидную мышцу, расположенную глубоко в ягодичных мышцах. Если грушевидная мышца становится слишком жесткой, она может травмировать седалищный нерв, вызывая боль, покалывание и онемение в ноге. Иногда, чтобы уменьшить боль, достаточно просто растянуть грушевидную мышцу.
Попробуйте эти четыре упражнения.
1.Растяжка грушевидной мышцы.
2. Растяжка бедра в положении сидя.
4. Самомассаж активных точек с помощью теннисного мяча или массажного валика.
Исследование проведенное в 2010 г. установило, что состояние 60 процентов пациентов, страдающих ишиасом, которые посещали мануального терапевта три раза в неделю в течение месяца, улучшилось так же, как и у тех, кто в конечном итоге были прооперированы
Опубликованное в JournalofTraditionalChineseMedicine («Вестник традиционной китайской медицины») исследование установило, что после сеансов акупунктуры полное облегчение наступило у 17 из 30 пациентов. Чтобы наступило улучшение может понадобиться около десяти лечебных сеансов.
В одном из последних исследований в Испании установлено, что включение пилатеса в комплекс физиотерапии может уменьшить боль, улучшить равновесие и снизить риск падения у пожилых женщин с болями в спине. Все 100 женщин принимавших участие в исследовании дважды в неделю получали 40 минут стимуляции нерва и 20 минут массажа и растяжения. Кроме того, половина из них занималась пилатесом по часу дважды в неделю. В конце шестинедельного исследования, те, кто занимались пилатесом, сообщили о более значительном улучшении.
Терапия триггерных точек, когда терапевт применяет сильное давление на точки грушевидной мышцы, мышцы нижней части спины и ягодиц, может помочь ослабить давление на седалищный нерв и его защемление.
Противовоспалительные масла и мази также могут быть полезными. Например, масло зверобоя и крем с кайенским перцем. Наносите на болезненную область два-три раза в день
Поддержание правильной осанки при сидении полезно для предупреждения возникновения боли во многих разных областях — спина, шея, плечи, но еще лучшим решением будет вовсе избегать сидения. Много лет я боролся с постоянной болью в спине – я обращался ко многим мануальным терапевтам, делал упражнения на растяжку и укрепление, применял лазерное лечение, заземление, массаж и инверсионный стол. Но значительное улучшение я заметил только тогда, когда в качестве эксперимента решил как можно больше стоять.
Как это ни парадоксально, но положение стоя сначала причиняет боль и мне было довольно трудно стоя читать лекции по часу из-за сильной боли в спине. Но, когда вместо сидения по 12-14 часов в день, я начал сидеть менее часа, боль в спине исчезла. Теперь я, как правило, сижу менее получаса в день и уже много месяцев боль в пояснице меня не беспокоит.
Если у вас офисная работа, я настоятельно рекомендую приобрести конторку – стол, за которым стоят, а не сидят. Я настолько убежден в пользе положения стоя, а не сидя, что даже закажу своим сотрудникам такие столы и платформы, как только они появятся в продаже.
Физические упражнения и физическая активность помогут укрепить мышцы вашего позвоночника. Включите в свою программу тренировки высокой интенсивности. Скорее всего, вам хватит одной-двух тренировок в неделю, в лучшем случае.
Кроме того, можно добавить упражнения, которые будут действительно трудными для вашего тела, наряду с упражнениями, способствующими укреплению мышц, равновесия и гибкости
Если каждый день вы сидите много часов, обратите особое внимание на свою осанку. Когда вы стоите, равномерно распределяйте свой вес на ноги. Не сутультесь, когда стоите или сидите, чтобы нагружать мышцы спины. Спину всегда поддерживайте и старайтесь избегать неловких наклонов. Защищайте спину, когда что-то поднимаете–ведь когда вы несете что-то, спина испытывает большую нагрузку.
Оптимизируйте уровень витаминов D и K2, чтобы предотвратить размягчение костей, которое зачастую может стать причиной болей в пояснице.
Заземление уменьшает воспаление в организме, что помогает успокоить боли в спине и других местах. Ваша иммунная система работает оптимально, когда в вашем организме есть достаточный запас электронов, чего легко и естественно достичь путем хождения босиком или контакта голой кожей с землей.
Исследования показывают, что электроны Земли – непревзойденные антиоксиданты, обладающие мощным противовоспалительным действием. Всякий раз, по возможности, не упускайте момент – выйдите на улицу и пройдитесь босиком по мокрой траве или по песку. Кроме того, ходьба босиком — отличный способ укрепить стопы и подъемы.
Мало кому хочется услышать, что их боль имеет психологическое или эмоциональное происхождение, но тому есть довольно много доказательств. Д-р Джон Сарно, например, для лечения пациентов с сильной болью в пояснице использовал методики, направленные на тело и разум, и даже написал ряд книг на эту тему.
Он специализировался на тех, кто уже перенес операцию по причине боли в пояснице, но без особого успеха. Это очень сложные пациенты, но он добился успеха в более чем 80 процентах случаев, с помощью таких методов, как техника эмоциональной свободы (сейчас он уже на пенсии).
Пейте много воды, чтобы увеличить высоту межпозвонковых дисков. Наш организм состоит, преимущественно, из воды, поэтому увлажнение будет поддерживать уровень жидкости и уменьшит скованность.
Курение уменьшает приток крови к нижней части спины и способствует дегенерации позвоночных дисков.
Исследования связывают недостаток сна с увеличением проблем с мышцами спины и шеи. Также стоит обратить внимание на позу, в которой вы спите. Спите на боку, чтобы уменьшить искривление позвоночника, а перед тем, как встать с постели — растянитесь. Рекомендуется жесткая кровать.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Тогда поддержи нас, жми:
источник
.jpg)
.jpg)