Одной из самых распространенных женских «болячек» является кольпит. Данным заболеванием страдают в основном представительницы слабого пола детородного возраста, но не обходит оно своим вниманием, как девочек, так и женщин в постменопаузе. Чтобы не пропустить развитие кольпита, каждая женщина должна знать его симптомы, для того, чтобы сразу начать лечение. Но важно помнить, что любое заболевание, особенно инфекционной природы, тот же кольпит, не стоит пытаться лечить самостоятельно, необходимо обратиться к врачу.
Когда воспаляется слизистая влагалища вследствие ее инфицирования патогенными микроорганизмами, говорят о возникновении кольпита. Другое название кольпита – это вагинит, от латинского слова «вагина», что означает влагалище. Частота встречаемости заболевания составляет 60 – 65%.
В зависимости от вида возбудителя, спровоцировавшего заболевание, кольпит делится на специфический и неспецифический. Специфический вагинит обусловлен гонококками, трихомонадами, грибками и другими инфекциями.
По локализации первоначального инфекционного очага кольпиты делятся на:
- первичные, когда процесс сразу развивается во влагалище;
- вторичные, в случае попадания инфекционных агентов во влагалище из других мест (восходящие – с поверхности вульвы и нисходящие – из полости матки).
Течение заболевания обуславливает следующие формы:
- острый кольпит;
- подострый кольпит;
- хронический кольпит;
- вялотекущий вагинит;
- латентный (скрытый) вагинит;
- бессимптомный кольпит.
Отдельно выделяют старческий кольпит или атрофический (возрастной).
В норме у здоровой женщины детородного возраста микрофлора влагалища на 95 – 98% состоит из лактобактерий или палочек Додерлейна. Палочки Додерлейна расщепляют гликоген, который «получают» из слущенных эпителиальных клеток поверхностного слоя влагалищной слизистой. При расщеплении гликогена образуется молочная кислота, за счет которой рН среды влагалища сдвигается в кислую сторону (4,5 и меньше). Кислая влагалищная среда является своеобразной защитой от патогенных микробов, так многие из них не способны расти и размножаться в подобных условиях. Также лактобактерии образуют перекись водорода и ряд антибиотикоподобных веществ, что укрепляет защиту и препятствует заселению влагалища нежелательными микроорганизмами.
Кроме лактобактерий во влагалище обитают бифидобактерии, которые также защищают его от проникновения инфекции. Жизнедеятельность и количество лактобактерий зависит от продукции эстрогенов. Поэтому с началом пременопаузы, когда выработка эстрогенов снижается, истончается слизистая влагалища и уменьшается количество молочнокислых бактерий, что ведет к развитию возрастного кольпита.
Так же, при разных других условиях, приводящих к уменьшению лактобактерий у здоровой и молодой женщины, влагалище очень быстро заселяется «оккупантами» — патогенными микроорганизмами.
Помимо лакто- и бифидобактерий во влагалище в небольшом количестве присутствуют и другие микроорганизмы:
- стрептококки;
- энтерококки;
- пептококки;
- стафилококки;
- бактероиды;
- грибки рода Кандида и прочие.
Как уже отмечалось, заболевание обусловлено заселением влагалища патогенными микроорганизмами либо активизацией условно-патогенной патогенной флоры. Условно-патогенная флора представлена микробами, которые при нормальном состоянии иммунитета находятся в равновесии с обычной флорой, но равновесии весьма хрупком. Стоит ослабнуть иммунитету и данная флора переходит в разряд патогенной. Возбудителями вагинита могут служить следующие виды микроорганизмов:
- трихомонады;
- грибки рода Кандида;
- цитомегаловирус;
- мико- и уреаплазмы;
- многочисленная кишечная флора;
- протей;
- стафилококки;
- стрептококки;
- коринобактерии;
- гонококки;
- хламидии;
- туберкулезная палочка и прочие.
У девочек вагинит может быть обусловлен возбудителями детских инфекций, которые проникают во влагалище с током крови (вторичный вагинит). Это могут быть возбудители кори, дифтерии, скарлатины и другие.
Но для того, чтобы заболевание начало развиваться, требуются определенные условия или предрасполагающие факторы:
- несоблюдение или, напротив, чрезмерное увлечение интимной гигиеной;
- скрытые половые инфекции;
- беспорядочная половая жизнь;
- эндокринная патология (заболевания щитовидки, сахарный диабет);
- травмирование половых органов (грубые половые акты, лишение девственности);
- тесное белье из синтетики;
- беременность и менструация (изменение гормонального фона и ослабление иммунитета);
- менопаузальный возраст;
- онкологические заболевания и лечение их (химиотерапия, лучевая);
- иммунодефицитные состояния приобретенные и врожденные;
- недостаток витаминов;
- аллергические реакции;
- лечение антибиотиками, особенно бесконтрольное;
- прием гормонов;
- аномалии половых органов (зияющая половая щели или опущение стенок влагалища);
- повреждение слизистых во время родов;
- гипофункция яичников;
- использование внутриматочной спирали;
- неправильное и нерациональное питание;
- болезни пищеварительного тракта;
- самопроизвольное и искусственное прерывание беременности;
- выскабливания полости матки.
Клиническая картина заболевания довольно разнообразная и во многом определяется видом возбудителя и формой течения. Основными признаками вагинита считаются:
- жжение, зуд во влагалище;
- количество вагинальных выделений значительно увеличивается, характер которых различный (творожистые, гноевидные, гомогенные молочные, пенящиеся, кровяные или с примесью крови);
- выделения обладают неприятным запахом
- возможны краснота и отечность половых губ;
- ноющие или тянущие боли внизу живота;
- болезненность во время коитуса;
- дизурические расстройства (учащенное и болезненное мочеиспускание);
- повышение температуры.
В случае острого кольпита все проявления ярко-выраженные: жжение и зуд значительные, тяжесть внизу живота наводит на мысль о проблемах с внутренними органами, выделения обильные. При тяжелом течении заболевания возможно значительное повышение температуры, до 38 и выше градусов. Как правило, такая картина характерна для специфического кольпита (гонорейного или трихомонадного).
При хроническом кольпите картина менее яркая, симптоматика стерта. Заболевание течет длительно, с периодическими обострениями. Выделения становятся умеренными, серозными или серозно-гнойными.
При осмотре на кресле в зеркалах выявляются отек, гиперемия и «рыхлость» слизистой влагалища. На слизистой заметны петехиальные и точечные кровоизлияния, возможно появление красноватых узелков (инфильтратов) и эрозивных участков. В запущенных случаях в воспалительный процесс вовлекается шейка матки, что приводит к цервициту или псевдоэрозии.
Данная форма заболевания вызывается трихомонадами, которые передаются половым путем. Бытовой путь заражения трихомонадами, как предпочитают думать некоторые пациентки, невозможен, так как возбудитель быстро погибает во внешней среде. Симптоматика трихомонадного кольпита настолько выраженная, что диагноз не представляет затруднений. Характерны значительные бели, носящие очень неприятный запах. Выделения, как правило, пенистые и имеют желтоватый оттенок. В случае присоединения неспецифической микрофлоры выделения становятся зелеными. Инфекция очень быстро распространяется, поражая шейку матки, саму матку и уретру, что проявляется дизурическими расстройствами и болями внизу живота. Половые акты неприятны и даже болезненны, сопровождаются выделениями с примесью крови.
При атрофическом кольпите симптомы практически отсутствуют. Заболевание течет вяло, пациентки могут, как предъявлять, так и не предъявлять жалоб. Чаще всего беспокоит жжение и зуд, чувство «стянутости» во влагалище и его сухость. Половой акт болезненен, после него появляются выделения с кровью или даже возникает незначительное кровотечение. Из-за снижения количества лактобактерий, выполняющих защитную функцию, во влагалище активно размножаются условно-патогенные микроорганизмы, которые провоцируют местные воспалительные процессы и усиление выделений. Такие выделения водянистые, в них наблюдается примесь крови после некоторых процедур (подмывание и спринцевание влагалища, гинекологический осмотр). При осмотре в зеркалах выявляется бледно-розовая истонченная слизистая с множеством точечных кровоизлияний. Во многих случаях из-за сухости влагалища введение гинекологических зеркал затруднено.
После сбора анамнеза и жалоб проводится объективное обследование пациентки, которое включает:
- осмотр слизистой влагалищных стенок и шейки матки в гинекологических зеркалах (оцениваются выделения, их консистенция и запах, наличие изъязвлений на стенках влагалища и псевдоэрозии или цервицита на шейке матки) – осмотр проводится без предварительной подготовки (не подмываться);
- бимануальная пальпация матки и придатков с целью выявления осложнений вагинита (эндометрита и/или аднексита);
- осмотр половых губ, уретры, клитора и внутренних поверхностей бедер на предмет отечности и изъязвлений, мацерации и трещин (вытекающие выделения могут раздражать перечисленные структуры).
Из лабораторных анализов обязательны:
- микроскопия выделений, полученных из шеечного канала, заднего свода влагалища и мочеиспускательного канала (позволяет определить бактериальную флору, в том числе трихомонады и грибы, гарднереллы и гонококки;
- бактериологический посев влагалищных выделений для идентификации возбудителя и выявления его чувствительности к антибиотикам (по возможности, через 3-недельный курс антибиотикотерапии;
- ПЦР-диагностика основных половых инфекций (трихомонады, гонококки, герпес, цитомегаловирус, хламидии и уреаплазмы).
По показаниям назначается и проводится кольпоскопия.
Дополнительно назначаются общие анализы крови и мочи, кровь на сифилис и ВИЧ-инфекцию.
Лечение кольпита у женщин подразумевает ликвидацию возбудителей, вызвавших болезнь, восстановление нормальной влагалищной флоры и стимуляцию иммунитета. Не допускается самолечение вагинита. Терапевтические меры назначаются всем пациенткам независимо от их возраста и формы заболевания, наличия сопутствующей патологии.
На период болезни пациентке рекомендуется соблюдать половой покой. Половые акты не только усугубляют неприятные ощущения, но и способствуют восхождению инфекции и повторному заражению. Также необходимо придерживаться определенной диеты. Следует отказаться от острой и соленой пищи (в случае кандидозного вагинита и от сладостей), запрещается употребление алкоголя. В питании должны преобладать свежие овощи и фрукты, и молочнокислые продукты.
При выявлении специфического возбудителя (например, трихомонады, гонококки), лечение назначается и половому партнеру. При тяжелом течении заболевания (значительное повышение температуры и выраженный дискомфорт во влагалище) назначается половой покой.
Обязательно соблюдение интимной гигиены. Подмываться нужно не менее двух раз в день, в случае менструации после каждой замены прокладки. При возникновении вагинита у девочки ее подмывают после каждого посещения туалета.
Влагалищный душ или спринцевания назначаются на период 3 – 4 дня, так более длительный курс процедур способствует десквамации эпителиальных клеток поверхностного слоя слизистой и нарушает процесс заживления. Для спринцеваний используют растворы антисептиков:
- раствор марганцовки в соотношении 1/5000 – 1/8000;
- 0,5% раствор риванола;
- отвар шалфея или ромашки аптечной;
- раствор хлорфиллипта;
- содовый раствор (развести 2 чайные ложки в литре кипяченой воды) эффективен при вязких гнойных белях.
Спринцевания проводятся трижды в сутки. Параллельно назначаются сидячие ванночки с отварами целебных трав или антисептиками.
Свечи при кольпите и вагинальные таблетки используются в качестве местной терапии:
- полижинакс (в состав входят полимиксин, неомицин и нистатин) – обладает противовоспалительным, антибактериальным и антигрибковым эффектами, назначается курсом на 7 – 14 дней дважды в сутки;
- тержинан (состав: тернидазол, неомицин, нистатин и преднизолон) – аналогичное действие, курс лечения составляет 10 дней, вводится по 1 свече в сутки;
- вокадин (состав: повинон-йод) курс терапии 1 – 2 недели, вводится по 1 суппозиторию в день;
- микожинакс (состав: метронидазол, хлорамфеникол, нистатин и дексаметазон) – назначается на 1 – 2 недели по 1 – 2 суппозитория в день.
- мазь «Далацин» (состоит из тинидазола, синестрола, витамина С и молочной кислоты) – курс лечения 7 – 10 суток, тампоны с мазью вводятся утром и перед сном во влагалище;
- гиналгин (состоит из метронидазола и хлорхиналдола) – продолжительность терапии 10 дней, по 1 суппозиторию в сутки;
- клион-Д (состав: метронидазол и миконазол) – противомикробное и противогрибковое действие, вводится по 1 влагалищной таблетке раз в сутки на протяжении 10 дней.
- метронидазол в виде вагинальных суппозиториев (гиналгин и клион, флагил и трихопол) – курс лечения 10 суток, по 1 свече ежедневно;
- тинидазол (действующее вещество фазижин) – курс лечения аналогичный;
- гексикон – свечи вводятся 3 раза в день на протяжении 7 – 20 суток;
- нео-пенотран (состоит из метронидазола и миконазола) – курс 1 – 2 недели, по 1 суппозиторию дважды в сутки.
Курсы терапии трихомониаза проводятся трижды, после каждой менструации.
- нистатин – в виде суппозиториев в течение 1 – 2 недель;
- клотримазол – вводится вагинальная таблетка ежедневно на протяжении 6 дней;
- канестен (0,5 гр.) – однократное введение таблетки во влагалище;
- пимафуцин (натамицин) по 1 суппозиторию дважды в день на протяжении недели;
- пимафукорт (состав: натамицин, неомицин и гидрокортизон) – вводится в виде мази на тампонах во влагалище дважды в день в течение 2 недель.
- ацикловир (аналоги: зовиракс, герпевир) – влагалищные тампоны с кремом вводятся до 4 – 5 раз в день, курс около 10 суток;
- 0,5% мазь бонафтона – длительность лечения 10 суток, наносится на тампоны и вводится интравагинально 4 – 6 раз в день;
- виферон – суппозитории вводятся интравагинально утром и вечером, курс 5 – 7 дней;
- а-интерферон – суппозитории вводятся дважды в сутки, курс 1 неделя.
При тяжелом течении кольпита или в случае хронизации процесса назначаются средства для лечения, применяемые внутрь или внутримышечно. В случае специфического кольпита, обусловленного гонококками, показано внутримышечное введение антибиотиков цефалоспоринов (цефтриаксон, цефиксим) или тетрациклинового ряда. При вагините, который вызвали трихомонады, назначаются нитроимидазолы (трихопол, тинидазол, метронидазол). Тяжелое течение неспецифического кольпита требует назначения антибиотиков широкого спектра действия – амоксиклав (пенициллины) или азитромицин (макролиды). В лечении кольпита грибкового происхождения используются препараты: флуконазол, орунгал, пимафуцин, кетоконазол и другие.
В случае старческого вагинита, как правило, назначается заместительная гормонотерапия. Лечение гормонами может быть как местным, так и системным. Для местной терапии используются препараты эстрогенов в виде вагинальных таблеток или мазей (овестин, эстриол). Курс лечения длится 2 недели, при необходимости повторяется. В качестве системной гормонотерапии назначаются клиогест, климодиен, анжелик и прочие препараты (таблетки, пластыри). Лечение длительное и непрерывное (5 лет). Если присоединяется вторичная инфекция, лечение проводится по принципам терапии острого кольпита с назначением этиотропных средств местно, и при необходимости, внутрь.
Восстановление естественной флоры влагалища относится ко второму этапу лечения вагинитов:
- бифидумбактерин – интравагинально 5 – 6 доз, которые разводят кипяченой водой и вводят ежедневно либо по 1 суппозиторию дважды в день – курс лечения 10 дней;
- бификол – интравагинальное введение 5 доз ежедневно до 7 суток;
- лактобактерин – интравагинальное введение 5 доз курсом в 10 суток;
- ацилакт – по 1 суппозиторию ежедневно на протяжении 10 дней.
Параллельно назначаются поливитамины и иммуномодуляторы.
Не теряют своей актуальности в лечении заболевания и народные средства. Народные методы применяются как дополнение к основному (медикаментозному) лечению кольпита. Для спринцеваний используют отвары и настои лекарственных трав:
- ромашка (2 столовые ложки кипятят в 1 литре воды на протяжении 15 минут, отвар процеживают и остужают);
- мать-и-мачеха (листья), крапива двудомная, зверобой, тимьян, кора крушины – взять в равных количествах всех трав, перемешать и 2 столовые ложки смеси залить 0,5 л кипятка, настаивать 2 часа, процедить и остудить;
- отвар из тысячелистника, шалфея, розмарина и дубовой коры;
- настой календулы;
- настой листьев эвкалипта;
- настой череды;
- отвар можжевельника и другие.
Чтобы предотвратить развитие заболевания, следует соблюдать ряд правил:
- не забывать про презервативы при случайных половых актах;
- соблюдать интимную гигиену (подмываться дважды в день);
- отказаться от узкого и тесного нижнего белья, а также белья из синтетики;
- вести здоровый образ жизни (отказ от вредных привычек, занятия спортом, поливитамины, особенно в зимне-весенний период);
- контролировать вес (предупреждение ожирения и чрезмерного похудения);
- применять прокладки и тампоны без ароматизаторов;
- не увлекаться спринцеваниями;
- использовать моющие средства для интимной гигиены с нейтральной средой и без ароматизаторов;
- укреплять иммунитет;
- наличие одного постоянного полового партнера.
Ответ: Да, для терапии заболевания широко используются УВЧ и УФ-облучение. При хроническом вагините назначаются электрофорез цинка параллельно с электролитным прижиганием и СМВ-терапия на влагалищную область.
Ответ: Во-первых, нелеченый острый кольпит может перейти в хронический. Во-вторых, высок риск восходящей инфекции с развитием эндометрита и аднексита, что в последующем может привести к бесплодию. Также вагинит провоцирует возникновение цервицитов, псевдоэрозии шейки, а у детей синехий половых губ. Возможно поражение уретры и мочевого пузыря (цистит и уретрит).
Ответ: Да, спермициды, входящие в состав гелей и кремов влияют на естественную микрофлору влагалища, что провоцирует активизацию условно-патогенных микробов. Поэтому данный вид контрацепции не должен быть основным.
Ответ: Да, при обнаружении грибов и наличии жалоб выносится диагноз кандидозного кольпита и в обязательном порядке назначается его лечение.
источник

Кольпит считают одним из самых распространенных недугов. Он нередко протекает совместно с патологическими процессами соседних органов (уретритом и эндоцервицитом). Причиной воспаления во влагалище являются возбудители инфекционных недугов, большинство из которых передаются половым путем. Бактерии нормальной микрофлоры способны противостоять болезнетворным микроорганизмам. При снижении иммунитета и изменении состава флоры риск развития кольпита увеличивается.
Вопреки распространенному мнению, вагинит не всегда возникает из-за беспорядочных половых связей. Спровоцировать болезнь могут даже неправильно подобранное белье и незначительное переохлаждение. Кроме того, патология также встречается у детей и женщин зрелого возраста. Причины появления вагинита заключаются в следующем:
- лечение антибактериальными препаратами;
- гормональные нарушения;
- беременность;
- инфекционные заболевания (хламидиоз, микоплазмоз, сифилис, уреаплазма, гонорея и т. д.);
- вирус папилломы человека;
- кишечная палочка;
- ослабление иммунной системы;
- пренебрежение правилами гигиены.
Эта разновидность кольпита диагностируется тяжелее из-за отсутствия специфических симптомов. Зудящие ощущения и густые белые выделения в этом случае отсутствуют. Отличительной чертой считаются периодические рецидивы. При недостаточном лечении хроническое воспаление распространяется на почки и мочевой пузырь, тем самым ухудшая состояние здоровья женщины. На поздних стадиях заболевания в малом тазу образуются спайки, появляются язвы на слизистой поверхности влагалища. Характерными признаками считаются сильные болезненные ощущения внизу живота.
Атрофический или сенильный вагинит – это воспаление, спровоцированное снижением уровня эстрогена в результате возрастных изменений. На фоне гормональной перестройки истончается эпителий влагалища, что приводит к сухости и раздражению его стенок. Согласно статистике, атрофическая разновидность кольпита образуется у 40% женщин, приблизившихся к климатическому возрасту. К первым признакам недуга относят жжение в мочеиспускательном канале и дискомфорт во время сексуальных контактов. Наблюдаются учащение деуренации и недержание урины при интенсивных физических нагрузках.
В результате грибкового поражения развивается кандидозный кольпит (молочница). Основными причинами увеличения числа дрожжеподобных микроорганизмов являются несоблюдение гигиенических норм, нарушение белкового или углеводного обмена и гормональные отклонения. При молочнице наблюдаются отечность и краснота внешней и внутренней поверхностей влагалища. Среди характерных признаков выделяют интенсивные зудящие ощущения.
Недуг возникает при попадании трихомонадных бактерий в женский организм. Частая причина его развития – незащищенный половой акт. В зоне особого риска находятся женщины, неоднократно сменяющие половых партнеров. К особенностям недуга относят пенистые выделения желтоватого цвета, сопровождающиеся резким запахом. При хроническом течении болезни у женщины нарушается менструальный цикл и снижается фертильность.
Вагинит нередко встречается у девочек до 10 лет. Это обусловлено структурными изменениями влагалища. В этот период слизистая поверхность органа наиболее подвержена воздействию внешних факторов. Несоблюдение правил гигиены, частое посещение бассейна и общественных водоемов, низкий уровень защиты организма, аллергические реакции и другие причины провоцируют воспалительный процесс.
В период постменопаузы заболевание не всегда сопровождается ярко выраженными симптомами. На начальных этапах изменения касаются только работы выделительной системы, увеличивается количество вагинального секрета. По мере развития болезни появляются зуд, раздражение и неприятный запах из половых органов. Помимо гормональных изменений, к причинам недуга относят нарушение метаболизма.
Признаки кольпита доставляют эстетическое неудобство и ухудшают качество жизни женщины. В первую очередь они отражаются на интимных отношениях. Во время близости присутствуют дискомфортные ощущения, обильные выделения и неприятный запах. Но также может затрудняться процесс мочеиспускания. Это проявляется в рези, жжении и отеке уретры.
Выделения при кольпите имеют пенистую или творожистую консистенцию. Оттенок варьируется от белого до зеленоватого. Гнойные выделения указывают на инфекционное поражение, а светлые хлопья являются признаком грибковых заболеваний. При гарднереллезе в вагинальном секрете может присутствовать слизь.
У женщины, которая вынашивает ребенка, риск заболеть кольпитом намного выше. После зачатия желтое тело начинает продуцировать прогестерон, который угнетает иммунную систему с целью создания благоприятных условий для имплантации. Во время беременности недуг не только причиняет физический дискомфорт, но и представляет угрозу для жизни ребенка. Болезнетворные бактерии поражают почки и уретру, что усложняет процесс вынашивания. Поднимаясь по шейке в область матки, они проникают в околоплодные воды, мешая ребенку нормально развиваться.
Признаки вагинита не должны оставаться без внимания. Отсутствие лечения приводит к возникновению серьезных осложнений, среди которых выделяют:
- спаечный процесс, главным последствием которого является внематочная беременность;
- сращение больших и малых половых губ (у новорожденных);
- образование язв на стенках влагалища;
- почечные заболевания;
- развитие цистита и уретрита;
- эрозию шейки матки;
- бесплодие и сложности с вынашиванием ребенка.
В целях обнаружения заболевания проводится гинекологический осмотр половых органов на кресле. Врач фиксирует внешние признаки вагинита и опрашивает пациентку на предмет жалоб. Мазок из влагалища отправляется на исследование, позволяющее выявить степень его чистоты. Чтобы диагностировать инфекционные заболевания, мазок анализируется ПЦР-методом. При его проведении определяется возбудитель патологии.
Вагинит устраняют комплексными методами.
Чаще всего применяют разные формы антибиотиков и местных антисептиков. Дополнительно назначают физиотерапевтические процедуры и прием витаминов. Лечение проводится в амбулаторных условиях.
Активные вещества суппозиториев оказывают целенаправленное действие, минуя внутренние органы. К наиболее эффективным средствам от кольпита относят:
- Мератин Комби. Применяют для лечения кандидоза, трихомонада и воспалительных заболеваний неясного генеза. Стоимость за 10 суппозиториев составляет 400 р.
- Тержинан. Эффективно справляется с симптомами молочницы. Цена за 10 вагинальных таблеток – 500 р.
- Микожинакс. Препарат используется при грибковых и бактериальных инфекциях. Средняя стоимость – 250 р.
- Гинокапс. Назначается для лечения трихомоназа. Цена за упаковку варьируется от 500 до 550 р.
- Овестин. Применяется для терапии атрофического кольпита. Пять суппозиториев можно приобрести за 500 р.
Подобные средства выпускаются в форме гелей и свечей. Для вагинального введения назначают Лактожиналь, Бифидумбактерин, Кипферон, Экофемин и Лактонорм. Восстановить кислотность помогает использование таких гелей, как Сальвагин и Флорагин. В качестве очищающего средства применяется Лактоцид.
Выбор разновидности физиотерапии зависит от формы заболевания. При хроническом протекании кольпита проводят СМВ-терапию, лазерное облучение или ультрафонофорез. При острой форме болезни назначают ультрафиолетовое излучение. Средняя продолжительность курса составляет семь дней.
В рамках лечения кольпита назначают прием поливитаминов. Они способствуют укреплению иммунной системы и улучшению самочувствия. Наиболее распространенными считаются препараты Витрум, Мульти-табс и Центрум. Дополнительно нужно принимать аскорбиновую кислоту и рибофлавин.
Для улучшения эффективности лечения необходимо соблюдать правильное питание. Из рациона нужно исключить употребление острой, мучной, сладкой и соленой пищи. Предпочтение отдается свежим овощам, фруктам и продуктам, богатым белком. На скорость выздоровления положительное влияние оказывает пища с содержанием полиненасыщенных кислот: тунец, рыбий жир, льняное масло, треска и т. д.
Устранить симптомы кольпита помогают и народные средства. Избавиться от зуда, налета и жжения помогут подмывания с помощью отваров ромашки, шалфея или коры дуба. Настой для спринцеваний изготавливают из мать-и-мачехи, зверобоя и корня аиры. Перед проведением процедуры желательно проконсультироваться с гинекологом. Неправильные действия могут усугубить имеющееся положение.
Предупредительные меры снижают риск развития недуга. В их основе лежат следующие принципы:
- Для поддержания иммунных сил рекомендуется избавиться от вредных привычек в виде курения и употребления алкоголя. Положительное влияние оказывают занятия спортом и правильное питание.
- Важно ежедневно осуществлять смену нижнего белья и промывать наружную поверхность половых органов.
- Гинеколога следует посещать не реже одного раза в год.
- Защиту от инфекционных заболеваний обеспечит применение барьерных средств контрацепции.
- Принимать медикаменты без назначения врача не рекомендуется.
Вагинит тяжело переносится и имеет склонность к рецидивам. Обращаться к гинекологу необходимо при первых проявлениях болезни. Чем раньше будут приняты меры, тем больше шансов избежать неприятных последствий. Своевременное осуществление диагностики и лечения предотвращают появление проблем с репродуктивной функцией.
источник
Кольпит относится к числу частых гинекологических заболеваний. Обычно кольпитом болеют взрослые женщины репродуктивного возраста. Возникновению кольпита способствует целый ряд факторов местного и общего порядка. Естественная флора влагалища в виде палочек Додерлейна является достаточно мощным барьером на пути посторонней микрофлоры, попадающей во влагалище прежде всего при половых контактах. Кислая реакция влагалищного содержимого препятствует заселению его патогенными и условно патогенными микробами.
В острой стадии кольпита больная жалуется на загрязнение нижнего белья влагалищными выделениями. Последние отличаются от нормальных по цвету, запаху и количеству. В случае слизистого катара выделения вязкие, тянущиеся, мутноватые. Примесь гноя к слизистому отделяемому влагалища придает выделению желтоватый цвет, а примесь эритроцитов – сукровичный вид. Если в белях отмечается примесь пузырьков газа, то в этом случае выделения пенистые, с неприятным рыбным запахом – это типично для трихомонадного кольпита. При микотическом поражении выделения из влагалища имеют белый цвет и творожистый вид.
Выделения при кольпите, часто сопровождаются зудом, иногда отечностью и покраснением наружных половых органов. Половые сношения бывают болезненные. Часто к кольпиту присоединяются дизурические расстройства и боли в нижней части живота или спине. Температура обычно при остром кольпите не повышается, она может достигать субфебрильных цифр при кольпите с глубоким поражением стенок влагалища.
В хронической стадии кольпита основной жалобой больных являются жалобы на выделения из половых путей, реже беспокоят зуд и неприятные ощущения в области влагалища. Хронический кольпит характеризуется длительным течением и склонностью к рецидивированию.
Течение кольпитов может быть острым, подострым, вялотекущим, хроническим, латентным и бессимптомным.
Предрасполагающими моментами возникновения кольпита является снижение резистентности организма женщины при соматических инфекционных заболеваниях, снижение эндокринной функции желез внутренней секреции (заболевание яичников различной природы, менопауза, сахарный диабет, ожирение), нарушение анатомо-физиологической организации влагалища из-за опущения его стенок, зияние половой щели. Предрасполагающим моментом могут быть механические, химические, термические повреждения слизистой оболочки влагалища при проведении манипуляции во влагалище и в матке (неправильное спринцевание, внебольничный аборт, введение различных предметов во влагалище).
Развитию кольпитов способствует также нарушение питания слизистой оболочки влагалища при сосудистых расстройствах и старческой атрофии. Кольпиты возникают при несоблюдении правил личной гигиены и гигиены половой жизни, а также при нерациональном применении антибиотиков . Все вышеперечисленные моменты способствуют поселению во влагалище необычной для него микрофлоры с дальнейшим развитием воспалительных изменений. Кольпит могут вызвать стрептококки, стафилококки, протей, грибы. В последние годы резко возросло число кольпитов, вызываемых хламидиями и микоплазмами. Урогенитальные хламидиозы часто протекают в форме смешанных инфекций: хламидийно-микоплазменных, хламидийно-трихомонадных, и особенно часто хламидийно-гонококковых.
Диагноз кольпитов ставится на основании анамнеза, жалоб больной, клинической картины и результатов обследования. Тщательно собранный анамнез позволяет выявить природу выделений. Наряду с оценкой внешнего вида рекомендуется использовать лакмусовую бумагу для определения рН. При невозможности провести бактериологическое и бактериоскопическое исследование показатель рН выделений из влагалища может сыграть положительную роль. Так, если рН ниже 4,5, то можно думать о кандидозном поражении. При рН выше 4,5 можно заподозрить трихомоноз. Исследование больной влагалищными зеркалами позволяет обнаружить типичные признаки воспаления или атрофические изменения влагалищного эпителия. Однако особенно большую информацию можно получить при микроскопическом исследовании нативных мазков, бактериологическом изучении выделений с посевом содержимого влагалища на питательные среды, а также при проведении целого ряда современных методов обследования больных.
Бактериологическое и бактериоскопическое исследование позволяет уточнить специфический или неспецифический характер кольпита. При посеве на питательные среды можно определить чувствительность микрофлоры к антибиотикам. Прямая микроскопия неокрашенных нативных препаратов используется для диагностики трихомоноза, бактериального кольпита и кандидоза при наличии влагалищных выделений.
Чтобы получить пробу для исследования, необходимо взять ее из заднего свода тонким ватным тампоном. Полученную пробу немедленно помещают на предметное стекло и быстро разбавляют каплей изотонического раствора хлорида натрия, затем на стекло накладывают покровное стекло, на которое предварительно наносят исследуемый материал. Полученный препарат сразу же помещают на столик микроскопа и исследуют под малым увеличением (х40) при слабом освещении.
При трихомонозе в препарате четко выражена специфическая картина, имеющая диагностическое значение. Трихомонады обладают характерными прерывистыми и толчкообразными движениями, в нативном препарате выглядят как прозрачные организмы грушевидной формы, равные по размерам лейкоциту. Они имеют четыре передних жгутика и аксостиль, который пронизывает в виде стержня все тело паразита. Трихомонады в нативном препарате вскоре теряют характерные толчкообразные движения и их ундулирующие мембраны становятся видимыми, особено при большом увеличении. Для бактериального кольпита характерны замена лактобациллярной флоры влагалища другими определенными группами бактерий и изменение свойств влагалищной жидкости. Типичный рыбный запах этой жидкости усиливается при добавлении к пробе влагалищных выделений 2 капель 10% раствора гидроксида калия. Это так называемый «обонятельный» тест.
Количество лейкоцитов находится в пределах нормы или незначительно повышено. Число эпителиальных клеток в одном поле зрения под микроскопом превышает число лейкоцитов. При трихомонозе определяется более значительное количество лейкоцитов. При бактериальном кольпите выявляются «ключевые» клетки, которые представляют собой клетки ороговевшего, чешуйчатого эпителия, покрытые коккобациллами. Вследствие этого их поверхность становится неотчетливой, а в цитоплазме видны гранулы. В нативных микроскопических препаратах можно четко обнаружить дрожжи. Диагностику облегчает добавление 10% раствора СаОН, который ведет к разрушению скоплений эпителиальных клеток, после чего микроскопическая картина становится более ясной.
Помимо микроскопии нативных препаратов алгоритм бактериоскопического исследования выделения из влагалища включает прямую микроскопию окрашенных препаратов. Для приготовления мазков полученную пробу быстро переносят на предметное стекло, где материал распределяют тонким слоем с помощью тампона или петли , мазок высушивают на воздухе, затем фиксируют, трижды быстро проводя через верхнюю часть пламени горелки. Следует избегать чрезмерного нагревания мазка. Окраску мазков проводят по Граму, метиленовым синим или сафранином. Однако окраска по Граму имеет преимущество, так как позволяет идентифицировать диплококки.
При подозрении на гонорею окрашенные препараты исследуют под масляной иммерсией. Гонококки (грамотрицательные диплококки) имеют форму почек или бобов кофе, размером 0,6-0,8 мкм. Наличие этих диплококков в полиморфноядерных лейкоцитах является высокоспецифичным для гонореи признаком. В отношении хламидий и микоплазм следует иметь ввиду, что микробиологические методы определения этих прокариотов трудны, дороги и плохо воспроизводимы. Хламидии образуют цитоплазматические включения – тельца Провачека в эпителии влагалища, которые можно обнаруживать при окраске препарата по методу Романовского-Гимзы. Но этот метод недостаточно чувствителен и специфичен.
Указанных недостатков лишен метод иммунолюминесценции с использованием моноклональных антител против основного белка наружной мембраны хламидии. Перспективен метод ДНК-гибридизации. Иммуноферментный метод дает дает перекрестные реакции с эшерихиями, гонококками, стрептококками, группы В и другими микробами. При поверхностных формах хламидиоза развивается низкий гуморальный ответ с невысокими титрами антител. Вследствие этого самый чувствительный и специфичный метод диагностики хламидиоза – культивирование возбудителей на клеточных культурах МсСоу, L-929, Hela-229. Для транспортировки исследуемого материала пригодны среда 199, среда Игла и среды с добавлением антибиотиков, к которым резистентны хламидии (пенициллин, стрептомицин, геитамицин). Ответ получается не раньше 72 часов с начала исследования. Персонал при этом подвергается высокой опасности заражения.
Тактические подходы к лечению кольпитов следует осуществлять с учетом предрасполагающих факторов и этиологии заболевания. Прежде всего следует по возможности устранить предрасполагающие моменты болезни, обратить внимание на лечение сопутствующих заболеваний и функциональных нарушений. При гипофункции яичников необходимо провести коррекцию их деятельности, направленную на восполнение дефицита их гормонов в организме.
Следующим обязательным моментом, который необходимо строго соблюдать при лечении кольпитов, является полное прекращение половой жизни во время лечения. Необходимо провести обследование и по показаниям лечение полового партнера. Лечение кольпитов слагается из местного и общего с учетом характера возбудителя. Местное лечение заключается в назначении сидячих теплых ванн с настоем ромашки и спринцевании.
При вторичном кольпите нужно проводить лечение основного заболевания. В случае недостаточно эффективного лечения, склонности к рецидивам и при выраженной гипофункции яичников рекомендуется местное применение эстрогенных гормонов в виде эмульсий или вместе с облепиховым маслом в небольших дозах в течение 10-15 дней (в дальнейшем по показаниям). Антибиотики и сульфаниламидные препараты назначают после определения чувствительности к ним возбудителя. Их применяют местно в виде растворов и эмульсий и для общего лечения.
Инфекции, вызываемые вагинальными трихомонадами, лечат введением метронидазола перорально. Метронидазол обладает противомикробным действием и активизирует фагоцитарную и антимикробную функции макрофагов. Половых партнеров женщин, страдающих трихомонозом, следует лечить однократно метронидозолом. Метронидазол противопоказан в 1 триместре беременности, но при необходимости может применяться в течении 2-го и 3-го триместров.
При кандидозе назначают местное применение какого-либо одного препарата из широкого ряда имидазоловых противогрибковых средств или полиенов. Имидазолы позволяют применять более короткий курс лечения.
источник
Вагинит (кольпит) – причины и симптомы. Таблетки, капсулы, свечи и гели в лечении вагинита. Чем лечить кольпит у женщин во время беременности
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

Зуд, жжение в области влагалища, выделения непривычного цвета и запаха, болезненность при половой близости – это вагинит или кольпит. Данное заболевание встречается очень часто и знакомо практически каждой женщине. Оно развивается не только при незащищенной и беспорядочной половой жизни. Вагинит может развиться при переохлаждении, стрессе, переутомлении, гормональных изменениях, приеме антибиотиков, ношении неудобного белья и даже на фоне аллергии. Да и не только взрослые, живущие половой жизнью женщины, подвержены развитию вагинита, такое заболевание нередко встречается и у малышек до 10 лет, и даже грудного и новорожденного возраста.
Проявления вагинита приносят значительный дискомфорт, а любое воспаление влагалища может привести к тяжелым осложнениям, поэтому лечить вагинит не просто надо, а необходимо и при этом своевременно, комплексно и правильно. Для этого надо обратиться к гинекологу.
Современная медицина предлагает большое количество лекарственных препаратов, которые эффективны для того или иного вида воспаления слизистой оболочки влагалища. В комплекс лечения кольпитов на помощь приходят средства личной гигиены и народной медицины. Но все же без медикаментозной терапии полностью справиться с этой проблемой практически невозможно. Попробуем разобраться, какие же таблетки, капсулы и свечи эффективны при вагините, как правильно подбирается комплексное лечение.
Для этого сначала необходимо определиться, какие бывают виды кольпитов, ведь именно от этого зависит выбор тех или иных препаратов.
Вагинит, как и любое воспаление, может протекать остро и хронически.
Острый вагинит характеризуется бурным проявлением симптомов, возможно общим нарушением самочувствия. На этом этапе при своевременном лечении можно добиться полного выздоровления.
К сожалению, острый вагинит часто осложняется развитием хронического воспалительного процесса. Хронический вагинит характеризуется вялым и стертым течением, женщины привыкают к его симптомам. Но в этом-то и опасность, ведь воспаление медленно, но уверенно распространяется и в вышележащие половые органы, да еще и мочевой пузырь с почками под прицелом. То есть опасен не сам хронический кольпит, а его осложнения.
Кроме того, хронический воспалительный очаг – это входные ворота для других патогенных (болезнетворных) микробов и вирусов. Да и доказано, что именно хронический кольпит значительно повышает риск развития онкологических заболеваний мочеполовой системы.
Неспецифический вагинит – это воспаление слизистой оболочки влагалища, которое вызвано инфекциями, которые относят к условно-патогенным микроорганизмам, то есть эти микробы есть в микрофлоре влагалища, но в норме не вызывают воспаление. Развитию этих инфекций способствует снижение иммунитета не только влагалищного, но и общего.
Условно патогенные микроорганизмы слизистой оболочки влагалища:
- бактерии гарднереллы (Gardnerella vaginalis);
- стафилококки;
- стрептококки;
- энтерококки;
- кишечная палочка (Escherichia coli);
- грибы рода Candida;
- протей и некоторые другие.
Причины неспецифического вагинита:
- нарушение личной гигиены наружных половых органов;
- беспорядочные половые связи и смена постоянного партнера;
- прием антибактериальных средств;
- спринцевания влагалища антисептиками;
- травмы слизистой оболочки влагалища (в результате химических или физических воздействий);
- воздействие на влагалище 9-ноноксинола, который содержится в препаратах для контрацепции, применяемых наружно (в презервативах, свечах, вагинальных таблетках);
- гормональные нарушения, в том числе и в результате стресса, беременности, переутомления;
- вирусы (вирус папилломы человека, половой герпес, цитомегаловирус, грипп, ВИЧ-инфекция и прочие);
- аллергия (пищевая, контактная аллергия на средства личной гигиены (мыло, гели, прокладки, контрацептивы), на белье (особенно узкое и синтетическое)) и прочие причины.
Бактериальный вагиноз – это дисбактериоз влагалища, который связан с уменьшением количества «полезных» лактобактерий и ростом условно патогенных бактерий (в большей степени бактерии гарднереллы).
Подробнее о бактериальном вагинозе
Это грибковое поражение слизистой влагалища. Грибы рода Кандида находятся во влагалище у всех женщин, поэтому молочница также, как и бактериальный вагинит, является проявлением дисбактериоза влагалища. Молочница может передаваться как половым путем, так и быть следствием снижения иммунитета или приема антибиотиков.
Подробнее о молочнице

- трихомониаз;
- гонорея;
- хламидиоз;
- сифилис;
- уреаплазма;
- микоплазма;
- туберкулез.
Специфический вагинит может стать причиной роста условно-патогенной микрофлоры (гарднерелл, кандид, стафилококков). Но лечение должно быть направлено именно на специфическое воспаление, а флора влагалища восстановится после устранения провоцирующих факторов. Также при таких кольпитах важно лечить всех половых партнеров во избежание вторичного заражения и массового распространения данных инфекций.
Специфические вагиниты чаще протекают хронически, требуют специализированного лечения, нередко приводят к осложнениям, в том числе и к бесплодию.
Атрофический кольпит – это воспаление влагалища, связанное с недостатком женских половых гормонов, а именно эстрогенов.
Причины атрофического кольпита:
- климакс (менопауза);
- удаление яичников;
- прием лекарственных препаратов, угнетающих выработку эстрогенов (например, тестостерона).
Атрофический кольпит развивается более чем у половины женщин через 3-4 года после менопаузы. Протекает хронически в течение нескольких лет, иногда до 10-15 лет после климакса. Основным проявлением атрофического кольпита является сухость, дискомфорт в области влагалища, чувство жжения.
Кроме дискомфорта, атрофический кольпит предрасполагает к росту условно-патогенных бактерий, облегчает заражение заболеваниями, передающимися половым путем и усугубляет их течение.
При подозрении на любую разновидность вагинита женщинам необходимо обращаться к врачу-гинекологу (записаться) в женскую консультацию или в частную клинику. Поскольку вагиниты диагностируются и лечатся амбулаторно, то обращаться при подозрении на вагинит в гинекологические отделения городских и районных больниц не имеет смысла.
Диагностика вагинита основывается на жалобах и симптомах пациентки, результатах гинекологического осмотра (записаться), произведенного самим врачом, и результатах лабораторных исследований. При этом нужно понимать, что собственно диагноз вагинита, то есть воспаления тканей влагалища, ставится на основании данных осмотра и характерной клинической симптоматики, описываемой женщиной. А дальнейшие анализы и обследования назначаются врачом с целью определения разновидности вагинита, выявления микроба-возбудителя воспалительного процесса и, соответственно, подбора оптимальной терапии, которая бы позволила излечить заболевание. Рассмотрим, какие анализы и обследования может назначить врач для диагностики разновидности вагинита и идентификации возбудителя воспаления.
Итак, в первую очередь при вагините врач назначает мазок из влагалища на микрофлору (записаться), так как это исследование позволяет получить объективные данные, свидетельствующие о воспалительном процессе во влагалище, и ориентировочно определить возбудителя воспаления. Иными словами, мазок на микрофлору можно назвать «пристрелочным», так как он дает примерное представление о том, какой микроб стал возбудителем воспаления.
После мазка на флору врач одновременно назначает бактериологический посев (записаться) отделяемого влагалища, анализ крови на сифилис (записаться) и анализ методом ПЦР (записаться) (или ИФА) отделяемого влагалища на половые инфекции (записаться) (трихомониаз, гонорея (записаться), хламидиоз (записаться), уреаплазмоз (записаться), микоплазмоз (записаться)). И бактериологический посев, и анализ на сифилис и половые инфекции должны сдаваться, так как они позволяют обнаруживать разные микробы, способные провоцировать вагинит. А поскольку вагинит может быть вызван микробной ассоциацией, то есть не только одним микроорганизмом, а несколькими одновременно, то нужно выявить их всех, чтобы врач мог назначить лекарственные препараты, губительно действующие на все микробы-источники воспаления. Согласно инструкциям, бактериологический посев и анализы на половые инфекции нужно сдавать обязательно, так как даже если в мазке на микрофлору обнаружены, например, трихомонады или гонококки, то это может быть ошибочным, и на результат только мазка ориентироваться нельзя.
После выявления возбудителя вагинита врач может назначить кольпоскопию (записаться) для более детальной оценки степени патологических изменений и состояния тканей влагалища. В обязательном порядке при вагините кольпоскопия проводится молодым нерожавшим девушкам.
В принципе, на этом обследование при кольпитах заканчивается, так как его цели достигнуты. Однако для оценки состояния органов половой системы на фоне воспалительного процесса во влагалище врач также может назначить УЗИ органов малого таза (записаться).
- Вагинит необходимо лечить комплексно при помощи препаратов для наружного применения и приема внутрь;
- при специфическом вагините используются только антибактериальные препараты, эффективные в отношении соответствующих инфекций, согласно результатам лабораторных анализов; без приема антибиотиков их не вылечить;
- любой курс лечения вагинита необходимо закончить до конца, так как неполное излечение приводит к развитию хронического процесса и выработке устойчивости (резистентности) инфекций к антибактериальным препаратам;
- важно соблюдать все правила интимной гигиены, носить натуральное не узкое белье;
- во время лечения желательно исключить половые акты, особенно не защищенные презервативом;
- курс лечения необходимо получить одновременно и женщине, и ее половому партнеру, это позволит предупредить развитие повторных случаев вагинита, в том числе и хронического его течения;
- во время лечения необходимо воздержаться от употребления алкоголя, полезно будет придерживаться правильного питания, с исключением жирной, жаренной, копченой, острой пищи, ограничить употребление соли и сахара;
- рацион питания должен включать большое количество некислых овощей и фруктов, кисломолочных продуктов;
- также рекомендуется избегать переохлаждений;
- в комплексе назначают витаминные препараты, при необходимости препараты, повышающие защитные силы организма (иммуностимуляторы, иммуномодуляторы, противовирусные средства, лактобактерии для кишечника и прочее) и препараты, корректирующие гормональные нарушения.
Наружное применение лекарственных препаратов в лечении вагинита очень эффективно, что обусловлено влиянием лекарств непосредственно в очаге воспаления. Благодаря этому легче воздействовать на бактерии, восстановить нормальную микрофлору и состояние слизистой оболочки влагалища. Еще немаловажным позитивным эффектом местного лечения является и значительное снижение риска развития побочных эффектов лекарств, особенно в сравнении с антибактериальными препаратами для приема внутрь.
На данный момент в аптечной сети существует большое количество лекарственных форм для применения во влагалище, от них зависит эффективность, кратность приема, длительность лечебного эффекта.
Лекарственные формы препаратов, используемых внутри влагалища, и их особенности:






- Лечение вагинита должно быть назначено врачом гинекологом, а не самой женщиной по рекомендации интернета или фармацевта.
- Каждый препарат имеет свои особенности введения, показания и противопоказания, все подробно описано в инструкции.
- Перед введением медикаментов во влагалище нужно подмыться (или, если назначил доктор, провести спринцевание) и тщательно вымыть руки, чтобы дополнительно не занести инфекцию.
- Вагинальные препараты вводятся во влагалище при помощи пальцев или специального аппликатора, который может быть предоставлен производителем.
- Различные лекарства во влагалище вводятся в положении лежа на спине с приподнятыми и раздвинутыми ногами (как на гинекологическом кресле), при этом свечу или таблетку проталкивают во влагалище как можно глубже. После такой процедуры нужно полежать хотя бы 15-20 минут, а если препарат рекомендован 1 раз в сутки, то его лучше ввести перед сном.
- После применения многих вагинальных суппозиториев нельзя подмываться мылом или гелем для интимной гигиены, может возникнуть сильный зуд или снижение эффективности введенного препарата.
- При использовании вагинальных препаратов необходимо пользоваться ежедневными прокладками, так будет гигиенично и удобно, так как многие препараты после использования вытекают.
- Хлоргексидин 0,05% раствор;
- Цитеал – разводят концентрированный раствор водой 1:10;
- Перекись водорода – 10-15 мл 3% водного раствора перекиси разводят на 1 литре теплой воды;
- Фурацилин – 1 таблетка на 100,0 мл теплой воды;
- Ваготил – 10-15 мл на 1 литр воды;
- Протаргол 1% водный раствор;
- Содовый раствор -1 чайная ложка пищевой соды на 250,0 мл воды.
Антисептики в виде спринцеваний влагалища рекомендованы при всех видах вагинитов, в том числе при молочнице и специфических кольпитах. Однако данный вид наружного лечения используют только в начале терапии на протяжении 2-4 дней, и только по назначению гинеколога. Длительные спринцевания полностью разрушают микрофлору влагалища, препятствуют восстановлению его слизистой, как результат – откладывают процесс выздоровления. Также не рекомендуется использовать спринцевания более 2-3 раз в сутки.
Спринцевания проводят в условиях гинекологического кабинета или дома, при этом используют специальную спринцовку или кружку Эсмарха. Для этой процедуры лучше принять позу, как на гинекологическом кресле (в ванной полулежа с поднятыми и раздвинутыми ногами). Растворы вводятся в подогретом виде медленно. При обильных выделениях для промывания растворы вводятся повторно, в объеме до 1 литра. После процедуры надо полежать в течение 20 минут, чтобы введенное лекарство подействовало.
Вагинальные свечи, капсулы, таблетки, гели применяют не ранее, чем через 20-30 минут после спринцевания. А после использования вагинальных лекарственных форм спринцевание не рекомендовано в течение 2-3 часов.
Растительные препараты для спринцеваний в лечении вагинита:
- отвар ромашки;
- отвар шалфея;
- отвар календулы;
- спиртовой раствор хлорофиллипта – 10 мл разводят в 1 литре воды;
- другие противовоспалительные растительные средства.
Правила проведения спринцеваний травами такие же, как и при использовании химических антисептиков, то есть не рекомендуется длительное и частое использование.
Народные методы лечения кандидозного вагинита или молочницы (лечение в домашних условиях): спринцевания содой, препаратами трав и т. д. — видео
Вагинальные свечи (суппозитории), таблетки, капсулы, кремы с антибактериальным, антисептическим и противовоспалительным действием
| Показания к применению | Торговые названия препаратов | Форма выпуска | Как применяют? | |
| Препараты Метронидазола |
| Метронидазол Флагил Метровагин | Вагинальные свечи по 500 мг | Вагинальные свечи обычно назначают 1 раз сутки перед сном. При тяжелом неспецифическом вагините – 2 раза в сутки. Вагинальные таблетки и гели используют 2 раза в сутки каждые 12 часов. Вагинальные гели вводятся во влагалище при помощи специального дозатора – аппликатора, при этом одна доза содержит 5 г метронидазола. При остром вагините препараты метронидазола назначают курсом 10 дней. При наступлении менструации препарат отменяют и повторно начинают курс с 4-х суток месячных на 10 дней, независимо от полученных ранее доз. При хронических формах вагинита метронидазол назначают с 4-х суток менструации на 10-12 дней. При трихомониазе, кроме вагинальных форм метронидазола, рекомендован прием метронидазола внутрь, в тяжелых случаях в виде инъекций. |
| Трихопол | Вагинальные таблетки по 500 мг | |||
| Гиналгин | Вагинальные таблетки по 250 мг | |||
| Медазол | Вагинальные таблетки по 200 мг | |||
| Метронидазол Метрогил | Вагинальный гель | |||
| Препараты Клотримазола |
| Клотримазол Антифунгол Имидил Кандид | Вагинальные таблетки по 500 мг | Таблеткивводятся во влагалище при помощи специального аппликатора. При острых вагинитах 500 мг Клотримазола используют однократно, при хронических вагинитах – 1 раз в неделю 3-4 приема. Вагинальные таблетки и свечи по 100 мг используют 1 раз в сутки перед сном в течение 6 дней. Гель вводится при помощи аппликатора по 10 мг 2 раза в сутки 10-14 дней, или по 30 мг 1 раз в сутки 6 дней. Препарат временно отменяют во время менструации. |
| Клотримазол | свечи по 100 мг | |||
| Гине-Лотримин, Имидил | вагинальные таблетки по 100 мг | |||
| Кандид | вагинальный гель 30 мг | |||
| Лотримин | вагинальный гель 10 мг | |||
| Препараты Орнидазола | Орнисид Мератин комби | вагинальные таблетки по 500 мг | По 1 таблетке 1 раз в сутки – 5-10 дней. При лечении орнидазолом перерывы во время менструации не рекомендованы. | |
| Противогрибковые средства |
| Нистатин | вагинальные свечи по 250 и 500 тысяч ЕД | По 1 свече 2 раза в сутки 7-14 дней. |
| Ломексин | вагинальный крем | 1-2 раза в сутки, курс лечения 7-14 дней. Крем вводится при помощи аппликатора глубоко во влагалище. | ||
| Ливарол | вагинальные свечи по 400 мг | 1 раз в сутки перед сном от 3-х до 5-ти дней. | ||
| Гинезол-7 | свечи по 100 мг, вагинальный крем 20 мг | 1 раз в день в течение 7-ми дней. | ||
| Пимафуцин Примафунгин | вагинальные свечи по 100 мг | 1 раз в сутки перед сном, курс лечения – 3-7 дней. | ||
| Гино-Дактанол | свечи, вагинальные капсулы по 200 мг | 1 раз в сутки до полного исчезновения симптомов и еще 14 дней, обычно этот препарат назначают при тяжелых кандидозных вагинитах, не поддающихся лечению другими средствами. | ||
| Гино-Певарил Ифенек | вагинальные свечи по 50 и 150 мг | 1 раз в сутки по 50 мг – 14 дней, по 150 мг – 3-4 дня. | ||
| Гинофорт | вагинальный крем | Однократно. | ||
| Вагинальные антисептики |
| Гексикон | вагинальные свечи по 8 и 16 мг и таблетки по 16 мг | По 1 свече или таблетке 2 раза в сутки, курс лечения 7-14 дней. Для профилактики свеча используется однократно через 2 часа после полового контакта. |
| Вокадин | Вагинальные пессарии | Пессарии (кольца) вводятся при помощи аппликаторов 1 раз перед сном, курс лечения – 7-14 дней. | ||
| Йодоксид Бетадин | вагинальные свечи по 200 мг | По 1 свече 1-2 раза в сутки в течение 7-14 дней. | ||
| Флуомизин | вагинальные таблетки по 10 мг | По 1 таблетке (свече) 1 раз в сутки перед сном, курс лечения 6-7 дней. | ||
| Осарбон | вагинальные свечи по 250 мг | |||
| Хлорхинальдин | вагинальные таблетки по 200 мг | |||
| Колпосептин | вагинальные таблетки | По 1-2 таблетке в сутки, курс лечения до 2 недель, при подготовке к родам 4-7 дней. | ||
| Комбинированные препараты |
| Полижинакс(неомицин + полимиксин + нистатин) | вагинальные капсулы | По 1 капсуле 10-14 дней, для профилактики 5-6 дней. |
| Тержинан (тернидазол + неомицин + нистатин + преднизолон) | вагинальные таблетки | По 1 таблетке в течение 10-12 дней, перерывов во время менструации не делают. | |
| Микожинакс(метронидазол + нистатин + хлорамфеникол + дексаметазон) | вагинальные таблетки | |||
| Гайномакс(тиоконазол + тинидазол) | вагинальные свечи | По 1 таблетке 7 дней или по 2 таблетке 3 дня. | ||
| Депантол(хлоргексидин + декспантенол) | вагинальные свечи | По 1 свече 2 раза в сутки от 7 до 20 дней. | |
| Клион-Д (метронидазол + миконазол) | вагинальные таблетки | По 1-2 таблетке 10 дней. | |
| Другие антибактериальные препараты |
| Далацин Клиндацин(клиндамицин) | вагинальные свечи вагинальный крем | По 1 свече перед сном 3 дня. |
| Препараты, содержащие молочную кислоту и лактобактерии |
| Ацилакт Лактонорм Лактобактерин Фемилекс | вагинальные свечи | По 1 свече 2 раза в день 7-10 дней. |
| Лактагель | Гель в тюбиках | По 1 тюбику во влагалище 1 раз в сутки 7-10 дней. При профилактике вагинита – 1-2 раза в неделю. | ||
| Лактожиналь | вагинальные капсулы | По 1 капсуле 2 раза в день,7-10 дней. | ||
| Гинофлор | вагинальные таблетки | По 1 таблетке или пессарию 2 раза в сутки, курс лечения от 7 до 10 дней. | ||
| Миколакт Молвагин | вагинальные пессарии (кольца) |

В качестве профилактики различных венерических заболеваний используют антисептики и препараты с лактобактериями и молочной кислотой, однократно через 2-3 часа после незащищенного полового контакта.
При трихомониазе классическим назначением являются препараты метронидазола, которые назначают одновременно внутривагинально и внутрь (через рот или в виде инъекций).
Гонорея обычно удачно лечится антибиотиками с широким спектром действия. Местное внутривагинальное лечение назначают с целью восстановления микрофлоры (молочная кислота) и лечения сопутствующих инфекций (грибков, трихомонад, гарднереллы).
Вагиниты, вызванные хламидиями, микоплазмой и уреаплазмой, требуют комплексного и длительного лечения:
- антибиотики внутрь или инъекционно, при этом курс лечения составляет минимум 12 дней;
- препараты, повышающие иммунитет (Циклоферон, Виферон и так далее);
- местное лечение антисептиками, антибиотиками и препаратами, содержащими молочную кислоту.
При атрофическом вагините используют вагинальные свечи с гормонами:
- Овестин;
- Эстрокад;
- Гинодеан-депо и другие.
При присоединении бактериального вагиноза и/или молочницы на фоне атрофического вагинита назначают противовоспалительные, антибактериальные и антисептические вагинальные свечи и таблетки, согласно данным лабораторных исследований. Также при атрофическом вагините эффективно используют растительные средства, гомеопатические препараты и вагинальные препараты, содержащие молочную кислоту и лактобактерии.
Препараты для лечения кандидозного кольпита (молочницы): свечи, таблетки, капсулы, мази — схемы применения и дозировки, мнение дерматовенеролога — видео

Значительно усложняет ситуацию то, что женщине в интересном положении многие вагинальные препараты противопоказаны из-за негативного влияния на малыша. А лечить вагинит беременным надо, ведь любая инфекция может негативно сказаться на малыше, вынашиваемости беременности, подготовке шейки матки к родам и на самих родах.
Обычно после родов проблема неспецифических вагинитов уходит сама собой, но бывают ситуации, когда на фоне лактации течение кольпита усугубляется. И возникает такая же проблема – противопоказания для использования многих препаратов во время лактации. Никто не хочет прерывать кормление грудью из-за зуда и влагалищных выделений.
Перед тем, как начать лечение, необходимо провести лабораторную диагностику вагинита и определиться с диагнозом. Бактериологический посев поможет не только определить состав микрофлоры, но и антибиотики, которые будут эффективны для лечения вагинита.
Специфические кольпиты требуют приема внутрь соответствующих антибактериальных препаратов, для этого есть набор антибиотиков, разрешенных в период беременности и лактации. И хоть их прием рекомендован только в тяжелых случаях, специфические вагиниты лечатся в обязательном порядке на любом сроке беременности, только в условии стационара гинекологического отделения или родильного дома.
Неспецифические вагиниты у беременных лечатся в большей степени при помощи местных вагинальных средств. С этой целью чаще используют комбинированные препараты.
Вагинальные препараты, разрешенные во время беременности и лактации:
- Полижинакс;
- Тержинан;
- Клотримазол;
- Колпосепт;
- Бетадин и Йодоксид;
- Пимафуцин;
- Ливарол;
- Гексикон;
- Ацилакт, Гинофлор и другие препараты с молочной кислотой и лактобактериями.
Но даже эти препараты не рекомендованы на ранних сроках, в большей степени используются со второй половины беременности. Важно помнить, что любые лекарства, тем более вагинальные, могут быть назначены только гинекологом, беременность – это не время для экспериментов.
Основные причины вагинита у девочек:
- Нарушение гигиены в области половых губ: несвоевременная смена памперсов, неправильное подмывание, особенно если девочка это делает уже самостоятельно, использование чужих полотенец и так далее;
- атопический дерматит в области промежности у девочек до 2-х лет;
- глистные инвазии;
- дисбактериоз кишечника;
- гормональные нарушения подросткового возраста;
- сниженный иммунитет на фоне хронических заболеваний: частые и длительные инфекционные заболевания, хронический тонзиллит, гайморит, аденоидит, кариес зубов, пиелонефрит и прочее;
- сахарный диабет;
- туберкулез;
- вирусные инфекции: вирус Эпштейна-Барр, цитомегаловирус и другие герпетические инфекции в остром и хроническом течении, грипп, ВИЧ-инфекция;
- заболевания, требующие длительного приема гормонов и других цитостатиков.
Девочек, так же как и взрослых женщин, должен периодически осматривать гинеколог. Этого бояться не надо, при осмотре половых губ и влагалища у ребенка полностью исключается инфицирование какими-либо бактериями и повреждение девственной плевы. При необходимости доктор возьмет необходимые анализы, которые помогут установить состояние микрофлоры влагалища.
Все воспалительные процессы в этой области должны быть пролечены в обязательном порядке, ведь воспаление может стать хроническим и привести к осложнениям, таким как сращение малых и больших половых губ, развитие рубцовых изменений на слизистой оболочке влагалища, поражение половых желез.
В лечении девочек также отдают предпочтение местным процедурам. Обычные внутривагинальные препараты (свечи и прочие) девочкам не назначают из-за риска механической травмы девственной плевы. Но существуют специальные лекарственные формы вагинальных свечей и таблеток для девственниц. Они имеют меньший размер, а их форма идеально подходит для девочек.
Методы наружного лечения вагинитов у девочек:
- правильный гигиенический уход за областью промежности;
- ванночки с антисептиками и противовоспалительными растворами (слабый раствор марганцовки, отвар ромашки, календулы);
- аппликации в области половых губ с противовоспалительными мазями и гелями (Солкосерил, Фенистил, Актовегин);
- смазывание наружных половых органов после каждой гигиенической процедуры маслами (облепиховое масло, витамины А и Е, масло шиповника, персика и так далее);
- препараты, содержащие молочную кислоту и лактобактерии (например, Лактобактерин), эти препараты рекомендованы на 3-4-е сутки от начала лечения для восстановления нормальной микрофлоры, наносятся в область входа влагалища;
- у подростков с гормональными нарушениями используют аппликации кремом Овестин (содержит эстрогены);
-
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
- свечи Гексикон Д – антисептический препарат, который специально разработан для применения в детской практике, форма суппозиториев позволяет ввести препарат, не нарушая целостность девственной плевы, но этот препарат назначается только гинекологом, если другие виды лечения не помогают.
Обычно вульвовагинит у девочки проходит после должного гигиенического ухода и нескольких процедур ванночек, примочек и аппликаций. В более тяжелых случаях назначают антибиотики для приема внутрь. Также очень важно санировать хронические очаги инфекций и повысить иммунитет. Для этого надо обратиться к соответствующим специалистам, которые назначат необходимый курс лечения, иммуностимуляторы (Виферон, Лаферобион, Иммунофлазид и прочие) и поливитаминные препараты (Витрум, Мультитабс, Ревит и другие).
источник








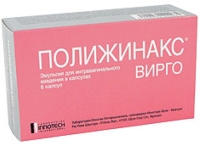 эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;
эмульсия Полижинакс Вирго – препарат находится в капсуле, которую осторожно прокалывают и содержимое аккуратно вводят в область входа во влагалище;