Появление резкой боли в спине называется медиками люмбалгией, которая характерна при развитии серьезных заболеваний, локализованных в области поясничного отдела и позвоночного столба. Если человека часто мучают болевые ощущения в данной области, то это ненормально. Нужно обратиться к специалисту и пройти полное обследование для того, чтобы выявить причину возникновения неприятных ощущений. В статье будет рассказано о том, почему появляется боль в пояснице при наклоне вперед, о развитии каких болезней она свидетельствует, какие диагностические и лечебные процедуры требуется пройти.
Болевые ощущения в пояснице появляются из-за развития в ней воспалительных, травматических и опухолевых патологий.
К серьезным заболеваниям, при которых болит поясница при наклонах вперед, следует отнести:
Под радикулитом подразумевается развитие воспаления в корешках спинномозговых нервов. Миозитом называется развитие воспалительного процесса в мышцах и связках. Боль в спине может усиливаться при повороте туловища. Человека мучают болевые ощущения с обеих сторон от позвоночного столба. Данные болезни часто беспокоят дачников, которые весной и осенью много трудятся на земельном участке и поднимают тяжелые предметы. Они часто находятся на сквозняке и подвергают свой организм переохлаждению.
Помимо этого, развитие радикулита связано с чрезмерным сдавливанием корешков нервов метастазами, смещением позвонков, появлением грыжи в межпозвоночных дисках. В данном случае человека беспокоят неприятные ощущения лишь в одном боку. Если у человека развивается миозит, то у него болит спина при наклоне. При совершении данного действия мышцы сокращаются. В результате этого боли становятся сильнее.
При остеохондрозе человека мучает сильная боль в пояснице при наклоне головы вперед. Боль вызвана защемлением нервных корешков. Не только эти, но и другие заболевания, поражающие поясницу, обычно появляются при частых переохлаждениях организма.
При развитии воспалительного процесса в поясничном отделе человеку из-за боли приходится снижать свою двигательную активность, он не может нормально наклониться. Если его беспокоят острые боли, то у него повышается сердцебиение и температура тела. Развитие болезни Бехтерева связано с распространением в организме воспалительного процесса. Но в данном случае воспаление появляется из-за нарушения деятельности иммунной системы. Данная болезнь поражает нижние отделы позвоночного столба, крестец, тазовые кости. Болезнь Бехтерева очень медленно развивается и постепенно она снижает двигательную активность человека. В результате чего межпозвонковые суставы сращиваются, и человек неспособен нормально наклонить тело вперед.
Появление грыжи в межпозвоночных дисках, травмы позвоночного столба и смещение дисков. При травмах человека мучает резкая боль в пояснице при наклоне вперед, особенно если он поднял тяжелый предмет. Обычно такие боли беспокоят грузчиков, тяжелоатлетов, гимнастов. Помимо этого, у человека немеют конечности, а в тяжелых случаях чувствительность в них может полностью пропасть. Дополнительно их может беспокоить боль в пояснице при наклоне головы, которая идет по всему нерву. Из-за нее пациент не может свободно выпрямить ногу, когда лежит на спине. Врачами данные признаки называются «симптомом натяжения».
Если у человека развивается грыжа или смещаются позвонки, то ему часто приходится искать такое положение тела, в котором он не будет чувствовать боли.
Они в большинстве случаев и становятся причиной появления у человека острой боли в пояснице при разгибании. Болевые ощущения при наклоне человеком вперед появляются при развитии у него мочекаменной болезни. Это связано с тем, что камень начинает двигаться из-за двигательной активности позвоночного столба. Если у человека развивается гломерулонефрит и пиелонефрит, то у него болевые ощущения возникают не только при постукивании поясницы, но и при сгибании, и при разгибании позвоночника. Дополнительные причины появления боли в пояснице связаны с развитием воспаления в поджелудочной железе, появлением атипичной формы инфаркта, плеврита.
Это самые опасные причины появления боли в области поясницы. При них появляются боли не только в позвоночном столбе, но и в других органах, в почках, в желудке и в кишечнике. Человек начинает чувствовать себя с каждым днем все хуже и хуже, он резко теряет вес, метастазы сдавливают и затрагивают спинной мозг. При этом болевые ощущения усиливаются постепенно или же они могут быть сразу острыми. Острая боль в пояснице при наклоне туловища вперед обычно появляется из-за перелома позвонка. Он ломается из-за проникновения в него метастазов. Метастазы в позвоночнике возникают при наличии опухолей в малом тазу, в молочных железах, в легких.
Если у человека появилась боль в области поясницы при наклонах, то первоначально ему следует обратиться к специалисту и пройти полное обследование.
Приходя на консультацию к специалисту, пациенты часто жалуются на то, что их беспокоят болевые симптомы в пояснице разной интенсивности. Они могут быть:
- острыми и тупыми;
- колющими;
- стреляющими;
- жгучими;
- ноющими;
- тянущими.
Помимо этого, они жалуются на то, что боль:
- появляется то в поясничном, то в грудном отделе;
- увеличивается при наклоне туловища или головы вперед, а также при повороте тела,
- длительном сидении, поднятии тяжестей, кашле, глубоком вздохе;
- появляется резко и постепенно нарастает;
- бывает интенсивной и слабой.
В случаях когда болит поясница при наклоне головы вперед нужно обратится к невропатологу. Он произведет обследование спинномозговых нервных корешков. А также потребуется сдать кровь на анализ.
Дополнительно, если беспокоят боли в спине при наклоне вперед, то также потребуется посетить вертебролога, ревматолога.
Инструментальная диагностика, которая помогает определить, почему болит позвоночник, включает в себя:
- Рентгенографию – обязательно проводиться в двух проекциях.
- Нейромиографию.
- КТ и МРТ диагностику. С их помощью можно изучить состояние позвоночника, межпозвоночных дисков, спинного мозга. По полученным результатам врач сможет поставить диагноз и назначить грамотное лечение.
Если у человека появляется боль в пояснице при наклоне назад и во время диагностики были выявлены травмы позвоночника, смещение межпозвонковых дисков, а также развитие межпозвонковой грыжи, опухолей и метастазов в позвоночнике, то в данном случае назначается только операция.
Помните, что устранить межпозвонковую грыжу и вернуть позвонок на место с помощью мануальной терапии, гимнастики и используя различные средства народной медицины – нельзя. И также пациенту важно вовремя обратиться к специалисту. Если этого не сделать, то болезнь может перейти в хроническую стадию и состояние здоровья резко ухудшится.
В целом все лечение зависит от типа появившейся болезни.
Если человека беспокоят боли в спине при повороте туловища и эти боли связаны с развитием воспаления, то назначаются:
-
Противовоспалительные средства: Диклофенак, Нимесулид, Ибупрофен, Мовалис, Артрозан, Диклоберл, Нимесил. Они оказывают влияние именно на воспалительные бактерии. В результате этого у человека проходит боль, и он может снова активно двигаться. Врачи рекомендуют пациентам использовать мази с Диклофенаком.
- Миорелаксанты: Мидокалм, Нейромакс.
- Анальгезирующие препараты – помогают быстро избавиться от боли и способствуют ликвидации спазмов.
- Сосудистые медикаменты – Латрен.
Если у человека появляются боли в поясничном отделе позвоночника при вставании, то ему назначают помимо основных лекарств витаминные комплексы. В основном это витамины группы В, которые помогают пораженным нервам быстро восстановить свои утраченные функции, а также способствуют укреплению защитных функций человеческого организма. Назначается Мильгамма, Нейромакс.
Дополнительно человеку назначаются нейропротекторы. К ним следует отнести: Актовегин, Пирацетам, которые способствуют:
- быстрому восстановлению нормальной функции пораженных нейронов;
- улучшению межсинаптической передачи и помогают защитить клеточную мембрану.
Дополнительно назначаются хондопротекторы: Артифлекс, Дона.
Если человека мучают сильные боли в пояснице при движении и наклонах, то ему назначается паравертебральная блокада с использованием анестиков. В основном используется Новокаин. Для снижения острых признаков болезни применяют таблетки и мази на основе Новокаина.
Если у человека развиваются патологии во внутренних органах, в почках и в желудке, которые становятся частой причиной появления боли в поясничном отделе, то первоначально требуется выявить причину, а только после этого переходить к лечению.

Чтобы эффект от лечения боли в спине наступил быстрее, пациенту следует выполнять специальные гимнастические упражнения. Порекомендовать их может только специалист. Однако пока человека мучает сильная боль, ему следует соблюдать полный покой и носить фиксирующий корсет.
После того как болевой синдром будет снят, то больному следует выполнять гимнастические упражнения из положения лежа. Далее, он их выполняет стоя на четвереньках. И только на последнем этапе выздоровления упражнения делаются из положения, стоя и сидя. После разрешения врача пациент может заниматься на тренажере.
Большое значение в лечении спины имеет массаж и мануальная терапия. Массаж помогает снять тонус с мышечной системы, улучшить кровоток.
Благодаря мануальной терапии можно избавиться от болей, от подвывихов в суставах и позвоночнике, функционального блока и вытянуть позвоночник.
Чтобы избежать проблем с позвоночником, человеку рекомендуется выполнять следующие несложные правила:
- Снизить нагрузку, оказываемую им на спину.
- Как можно реже носить тяжести.
- Не сидеть долгое время в одном положении и не сгибать чрезмерно спину.
- Желательно спать на жестком матрасе, подушке или специальных валиках.
- Часто бывать на улице.
- Делать утреннюю гимнастику, больше плавать.
- Ходить только в удобной обуви, подобранной по размеру ноги.
- Следить за своим питанием и исключить потребление жирных блюд.
- Исключить из своей жизни вредные привычки: курение и алкоголь.
Таким образом, если человека часто беспокоят болевые ощущения в поясничном отделе, то не стоит заниматься самолечением или пытаться забыть о боли. Появление боли – это ненормально. Такое явление требует немедленного обращения к специалисту. Только он на основе проведенной диагностики сможет поставить точный диагноз и назначить грамотное лечение. Для того чтобы предотвратить появление патологий во внутренних органах и в позвоночнике, человеку следует соблюдать все вышеназванные правила. Тогда спина будет долгое время находиться в хорошем состоянии, а лечение возникших болезней пройдет намного быстрее.
источник
Боль в пояснице имеет разную природу, потому иногда даже специалисту бывает трудно понять, почему она возникает.
В некоторых случаях боли в спине при наклоне проявляют характерные особенности, помогающие определить ее причины. Врачи, принимая пациентов, расспрашивают в первую очередь о таких фактах:
- Где именно болит: сверху, снизу, с правой стороны или с левой .
- Какая боль: тянущая, умеренная, острая. стреляющая, постоянная, приступообразная.
- Боль проявляется только при совершении движении или в состоянии покоя.
- Какие движения провоцируют появление боли: ходьба, вставание, повороты, наклоны.
Если боли в спине появляются, когда человек наклоняется вперед или назад, то речь чаще всего идет о пояснично-крестцовом радикулите .
Он возникает из-за острого миофасциального синдрома (напряжения мышц). Болевые симптомы в этом случае наблюдаются вверху поясницы и в нижней части спины.
Наиболее часто боль провоцирует корешковый синдром — нерв, который воспаляется, защемляется или смещается. К этому приводят деформации позвоночника, но такое случается крайне редко. Причины следующие:
- грыжа дорзальная;
- спондилолистез, приводящий к смещению одного или нескольких позвонков;
- подвывих сустава, наклоняющий оси позвонков;
- спондилит и выступающие за края позвонков остеофиты;
- травмы со смещениями и оскольчатые переломы;
- опухоль начинает прорастать в нерв;
- стеноз межпозвоночных каналов.
Если такой синдром себя проявляет, наклоны вниз и вперед становятся практически невозможными, ведь даже незначительные движения вызывают острейшую боль.
Как понять, что при появлении боли при наклонах головы вниз или вперед, проявляет себя раздраженный нерв? Стоит обратить особое внимание, если болит поясница:
- Вы не можете безболезненно коснуться подбородком груди.
- Занимаете вместо горизонтального положения вертикальное.
- При значительных напряжениях пресса.
- При попытках прощупать позвоночный столб.
- Если поднимаете вытянутую ногу в лежачем положении вверх.
- Боли донимают не только в области позвоночника, но и отдают по всей спине, включая конечности.
Даже если нерв раздражен, это не значит, что боли при наклонах головы вправо и назад возникают только по этой причине.
Сам по себе корешковый синдром — явление непродолжительное, за пару дней отпускает. Но боли никуда не деваются и могут обрести хроническую форму, если не уделять им должного внимания и постоянно откладывать визит к специалистам.
Ведь нервное раздражение в мышцах вызывает ответные рефлекторные реакции — такова суть миофасциального синдрома.
К развитию МФБС приводят разные заболевания и факторы, условно разделяемые на вторичные и первичные.
При первичном МФБС проявляются патологические состояния, связанные с позвоночником, нервами и мышечно-связочным аппаратом. К ним относятся:
- Остеохондроз. В зависимости от зоны проявления различают шейный и пояснично-крестцовый остеохондроз. Боль возникает, только когда наклоняешься, и носит приступообразный характер.
- Спондилоартроз. Сначала боли появляются по утрам, когда человек долго не меняет положение тела или присутствуют большие нагрузки на поясницу. Легкая разминка убирает болевые ощущения. Если лечебная физкультура перестает помогать, это означает, что начался процесс деформации в суставах.
- Болезнь Бехтерева. Главный ее признак — очень сильные боли. Болит нижняя часть спины, главным образом в ночное время. Потом становится почти невозможно согнуться и разогнуться. Позже поражаются все хрящи в суставах и связках, могут сращиваться позвонки. Пояснично-крестцовый отдел становится почти неподвижным. Наклоны туловища болезненны.
- Миозиты (воспаления мышц). Иногда бывают следствием врожденных аномалий. Но чаще всего возникают из-за физических перенапряжений, простудных заболеваний и инфекций. Проявляется острая боль, поэтому больного лучше обеспечить полным покоем.
- Остеопороз. Эта болезнь — отражение нарушений во внутреннем обмене. Костные ткани позвонков начинают разрушаться из-за малого количества кальция в организме. Деформации может поддаваться весь скелет, включая конечности.
- Травмы или смещения. Опасность падения на спину, травмы, полученные в результате родов женщинами. — это главная причина развития боли у представительниц прекрасной половины человечества. Не менее опасны подвывихи — их можно получить даже при резких поворотах туловища.
- Нарушенная стабильность позвоночника. Речь идет о сколиозе, кифозе и лордозе .
- Слабые мышцы и связки. Слабость мышц может привести к образованию горба в местах наклонов позвоночника. Раздражаются спинномозговые нервы, возникает боль в спине при наклонах. Этот недостаток исправляется легко: необходимо работать над укреплением мышц и связок.
На развитие вторичного МФБС в области поясницы влияют причины, которые не зависят от состояния позвоночника.
Такими причинами могут быть онкозаболевания, почечнокаменная болезнь, инфекции органов таза и даже расстройства психоневрологического характера.
Лечение болей в спине нельзя проводить самостоятельно. Единых для всех рекомендаций нет. Курс лечения может назначаться только специалистом после проведения тщательной диагностики.
Наш позвоночник в течение жизни постоянно выдерживает огромные нагрузки и расплатой за прямохождение человека стали различные заболевания нижних конечностей и позвоночника. Именно поэтому боли в пояснице – одно из самых распространенных заболеваний на сегодняшний день. Если еще несколько десятилетий назад, такие боли преимущественно мучили людей старшего возраста и служили своеобразным признаком старости, то сегодня эта патология все чаще встречается у молодых людей и даже в детском возрасте.
Появление боли в пояснице может быть связано с различными состояниями как не угрожающими здоровью человека, так и сигнализирующими о серьезных проблемах со здоровьем.
У такого явления, как боли в поясницы, причины возникновения делятся на несколько больших групп:
- заболевания внутренних органов;
- заболевания спинных мышц;
- патологии позвоночника;
- травмы спины.
- Причинами постоянных ноющих болей пояснице могут быть заболевания мочевыделительной системы, такие как — пиелонефрит, гломерулонефрит, цистит; воспалительные заболевания внутренних половых органов — сальпингит, оофорит, простатит, и другие; заболевания пищеварительной системы — желчнокаменная болезнь, панкреатит и так далее.
- Резкая сильная кинжальная боль в пояснице может быть вызвана закупоркой мочевыводящих путей камнем или разрывов аневризмы аорты.
- Постоянные тупые боли в пояснице бывают первым признаком опухолевых образований.
- При поражении мышечной системы спины, возникают боли различной интенсивности, усиливающиеся при движениях, попытках нагнуться, сделать поворот и так далее. Мышечные боли связаны с перенапряжением или растяжением мышц на тренировках, при чрезмерной физической нагрузке.
- Такие заболевания, как остеохондроз, остеоартрит, спондилез, грыжа диска, защемление межпозвоночных нервов – вызывают неправильное положение мышц позвоночника и провоцируют появление болевых ощущений. Боли в поясничной области наиболее часто возникают именно от остеохондроза и его последствий.
- Травмы спины, возникающие при падении, ударах или при других ситуациях могут спровоцировать растяжение и ушиб мягких тканей и внутренних органов, что тоже станет причиной возникновения болей. Но чаще всего, травмы позвоночника отсрочено влияют на состояние здоровья суставной системы, клинические симптомы таких повреждений могут проявиться через несколько месяцев и даже через несколько лет, когда больной уже забудет о произошедшей травме.
- Люмбаго или «прострел» — возникает из-за смещения позвонков или резкого перенапряжения мышц. Причиной люмбаго может стать подъем тяжести или не острожный наклон, в этом случае возникает острая пульсирующая боль в пояснице, больной боится сделать лишнее движение или даже не может разогнуться. Приступы боли продолжаются разное время, иногда они проходят самостоятельно в течение нескольких минут, а иногда длятся сутками и требуют медицинского вмешательства.
- Ишиалгия (ишиас ) – это заболевание развивается в результате воспаления седалищного нерва. При ишиасе боль сосредоточена в одной точке или иррадиирует в одну или обе ноги. Боль жгучая, достаточно интенсивная, постоянна, усиливается во время движений, кроме того, может возникнуть онемение и слабость мышц конечностей, и нарушение походки.
- Люмбоишиалгия – сочетание двух вышеперечисленных синдромов, подробно читайте здесь .
Нарушение осанки, лишний вес, сидячая работа – все это может привести к остеохондрозу, дегенеративно-дистрофическим изменениям в суставных тканях, грыжам диска и стать причиной появления боли в пояснице. Факторами риска развития таких патологий являются также заболевания внутренних органов и нарушение обмена веществ.
Для диагностики и лечения заболеваний, ставших причиной возникновения болей в спине, необходимо посетить терапевта, пройти обследования и посетить узкого специалиста.
Чтобы правильно определить причины появления болей в пояснице нужно точное описание характера боли, когда и после каких событий она появилась, образ жизни больного, состояние его здоровья и другие факторы.
После первичного осмотра и опроса пациента, врач назначит дополнительные методы исследования – рентген, УЗИ, МРТ, компьютерную томографию. По необходимости пациент будет направлен к узким специалистам – нефрологу, гинекологу, урологу.
- при мышечных патологиях бывает достаточно назначить обезболивающее, физиопроцедуры, массаж, иглоукалывание;
- при заболеваниях позвоночника – боль пройдет сама, по мере лечения основного заболевания;
- при люмбаго или ишиасе боли купируют применением обезболивающих препаратом и миорелаксантов.
Боли в пояснице знакомы почти каждому человеку. Боль не имеет возраста, но она имеет свой характер, что позволяет правильно оценить состояние и поставить верный диагноз. Боль при наклоне вперед или любом движении не возникает просто так. Болезненность — лишь сигнал от организма, который он подает в ответ на возникающую патологию. Нужно обязательно разобраться в том, почему болит поясница при наклоне вперед.
Позвоночник имеет множество нервных окончаний, они разветвляются, имеют множественные отростки. Внешне эти корешки маленькие и кажутся незначительными, но если произойдет защемление одного, появится боль. По сути боль в пояснице при наклонах и поворотах — это только сигнал, симптом возникшего нарушения. Эти процессы могут носить разовый характер, могут быть результатом хронических заболеваний и воспалительных процессов..
Для диагностики врачам нужно многое узнать о появившейся проблеме:
- ее характер;
- периодичность;
- интенсивность;
- длительность;
- образ жизни.
Вплоть до случайного возможного фактора — это все обязан выяснить специалист при посещении пациента. От этого зависит диагноз и установление состояния здоровья позвоночника. Поясница не висит в теле, она не функционирует как отдельный орган, поэтому появление боли при наклоне вперед надо расценивать как признак дестабилизации в работе всего позвоночного столба.
Чаще всего причиной болезненности при наклонах вперед становится радикулит. Это не отдельное заболевание, а синдром, который часто сопровождает развитие остеохондроза пояснично-крестцового отдела позвоночника. Локализуется боль в верхней части поясничного отдела, иногда бывает ближе к крестцу. Характер может быть разной интенсивности, часто зависит от того, что именно произошло с позвонками и межпозвоночными дисками.
Если в наличии корешковый синдром, при котором нерв защемляется и сильно раздражается этим, то боль выраженная, может сопровождаться ломотой, прострелами. Остеохондроз провоцирует рождение многих синдромов, которые могут наслаиваться в результате защемлений. Особенно, если пострадал не один, а несколько нервных корешков. Тогда одновременно может проявить себя не только радикулит, но и такие синдромы как ишиас и люмбаго. На этом же фоне может добавится или развиться отдельно, невралгия.
При наклонах вперед на поясницу приходится большая часть нагрузки, чтобы выдержать вес, и удержать центр тяжести. При наличии протрузий и других нарушениях безболезненно это сделать невозможно. Есть и такие заболевание позвоночника, при которых беспокоит не только болезненность в пояснице, но и возможность совершения движения.
Боль при наклоне может проявиться внезапно, до того не беспокоя человека. Это зависит от обстоятельств. Так, при разрушении диска или позвонка, когда внутри образуются осколки. Так бывает при серьезных травмах или после катастроф.
Иногда боль при наклоне вперед не имеет отношения к корешковому синдрому. По мере развития остеохондроза в позвоночнике происходят разрастания костной ткани, образуются остеофиты с довольно острыми углами.
Появление дорзальной грыжи также может быть причиной невозможности наклона вперед или назад. Иногда болезненность провоцируют анатомические нарушения и приобретенные патологии. Так, опухоль может врастать в само нервное окончание. При врожденном или приобретенном стенозе спинномозгового канала создаются условия для того, чтобы провоцировать множественные патологии.
При таких аномалиях наклон вперед может не просто причинять страдание, а стать почти невозможным из-за агрессивности болевого синдрома. В этих случаях вмешательство специалиста откладывать нельзя.
Позвоночник вообще плохо переносит несколько факторов:
- хроническое физическое напряжение;
- переохлаждение;
- неправильные позы и осанку.
Иногда дискомфорт в пояснице может быть кратковременным, хотя и причинит беспокойство. Так, при переохлаждении нерв также отреагирует болью на вероятное воспаление окружающей ткани. Неудачный поворот или наклон могут вызвать некорректный отклик со стороны двигательного аппарата и мышцу банально заклинит. Проще: ее просто передавит теми же позвонками или она буквально «станет колом» так, что ее возможно будет хорошо прощупать в месте боли.
Бывает и так, что мышечное напряжение «пришло» от грудного отдела, именно так заклинило мышцу. Но ведь мышца литая, потому спазм, возникший вверху, однозначно отдает по всей спине и всей стороне.
Эти причины довольно банальны, и не несут опасности. В норме через несколько дней корешок освободится и боль сама пройдет. А если простимулировать этот процесс массажем и согревающими мазями с противовоспалительным эффектом, облегчение придет через день. Но если этого не произошло и боль становится навязчивой, необходима консультация вертебролога.
Неотложная помощь специалистов требуется, если произошла авария или получена травма. Времени на «попробовать и проверить» нет, поскольку ситуация потенциальна опасна последствиями. Нельзя забыть в этом случае, что именно от пояснично-крестцового отдела зависит наша возможность управлять нижней частью нашего тела, включая внутренние органы.
В других случаях можно провести кратковременный курс самостоятельного лечения, опираясь на Диклофенак и Кетопрофен. Согревающие мази разного варианта, расслабление мышечного слоя и несколько элементов ЛФК могут облегчить состояние. Но домашний курс без обследования не может быть больше 5 дней. Подразумевается, что за это время любая боль снизится, если нет серьезных патологий в поясничном отделе позвоночника.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Ощутить на себе такую боль доводилось каждому человеку. Это связано не только с патологическими изменениями позвоночника или мягких тканей, но и с банальным длительным сидением на одном месте, а также ношением тесной одежды с туго затянутым поясом. Она может иметь как периодичность, продолжительность, силу, так и характер. В зависимости от этих показателей можно установить первичный диагноз, который в большинстве случаев является правильным.
Медицинская практика показывает, что чаще всего болезненности поясничного отдела подвержены следующие категории людей:
- имеющие работу, которая требует усидчивости более 6-8 часов на одном месте;
- игнорирующие физкультуру или обычную зарядку;
- имеющие предрасположенность к развитию хронических заболеваний опорно-двигательного аппарата.
Для многих людей чувство боли в пояснице становится привычным, хотя по медицинским меркам терпеть боль вредно для организма. Сама по себе боль – это сигнал нейронов о том, что в организме имеются какие-либо нарушения. Нельзя ее игнорировать, а также заниматься самолечением. Халатное отношение к собственному здоровью может иметь целый ряд негативных последствий.
Достоверно определить, что же спровоцировало болезненные ощущения в нижней части спины крайне сложно. Однако, многолетняя медицинская практика показывает, что при появлении определенных симптомов, сигнализирующих о той или иной причине, можно предположить диагноз. Разберем более подробно, почему возникает боль в пояснице, какие факторы в этом играют ключевую роль.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \»Московская поликлиника\».Задать вопрос>>
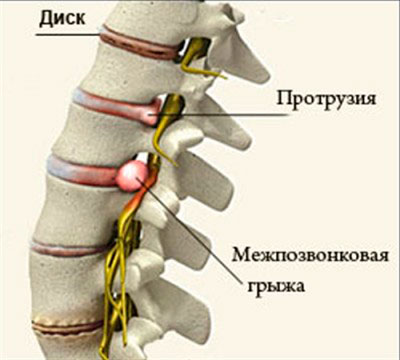
Межпозвоночные грыжи, возникающие в результате нарушения целостности фиброзного кольца. Когда позвонки максимально близко находятся друг к другу, они сдавливают нейронные окончания, которые в свою очередь провоцируют очаг воспаления и сильную боль. Развивается все это в результате:
- ненормированные физические нагрузки на позвоночник;
- поднятие слишком большого веса, превышающего собственную массу тела;
- резкие повороты, которые приводят к тому, что позвонки не успевают принять анатомическое положение и под напряжением смещаются.
Слабость мышечного корсета, удерживающего тело в вертикальном положении. Если человек длительное время находится в положении сидя, мышцы спины приходят в тонус, то есть перенапрягаются. Важно давать им расслабление, которое достигается за счет сокращения и расслабления поочередно. Отсутствие физических нагрузок делает мышцы дряблыми и не способными справиться с нагрузками. Отсюда человек начинает горбиться, после чего чувствует болезненные ощущения в пояснице. Случается это в следующих случаях:
- отсутствие спорта или любых физических нагрузок на мышцы спины;
- длительное сидячее положение.
Наличие заболеваний. Также боль может возникать, если у человека имеются такие заболевания, как:
- остеохондроз позвоночника;
- панкреатит и язва желудка;
- мочекаменная болезнь;
- воспалительные процессы органов малого таза.
Эти недуги могут отдавать в поясницу, поскольку их локализация напрямую связана с местоположением поясницы.
Травматизм позвоночного столба – наиболее опасный фактор развития поясничной боли, когда на позвоночник оказывается огромное давление извне, после чего кости не выдерживают, и происходит перелом, смещение позвонков, либо грыжи.
Выделяют три основных фактора, связанных с нарастанием болезненных ощущений в области поясницы у слабого пола:
- Наличие воспалительных процессов, а также новообразований в органах малого таза. Любое воспаление мочеполовой системы может сопровождаться спазмом, острой или режущей болью не только внизу живота, но и в пояснице, особенно это касается такого женского заболевания, как цистит.
- Поднятие тяжестей, приводящих к травматизму позвоночника и ущемлению мягких тканей. Ношение на руках ребенка, сумок с покупками, ведер с углем и много другого может спровоцировать боль в пояснице.
- Неправильная обувь. Если женщина предпочитает неудобную, но красивую и стильную обувь на высоких каблуках (особенно опасны шпильки), это может сказаться на ее позвоночнике. Неправильное распределение нагрузки на позвоночный столб приводит к остеохондрозу, а также может спровоцировать воспалительные процессы.
Не смотря на все это, большая часть женского населения привыкла терпеть подобного рода боль вплоть до того, пока она станет невыносимой и сковывающей любое движение.
В 98% случаев боли в пояснице среди мужского населения причиной служит именно межпозвоночная грыжа или радикулит, возникающий в результате сильных физических нагрузок. Реже, но все же случается, когда причиной выступает сугубо мужская болезнь – простатит. Воспалительные процессы мочеполовой системы могут также провоцировать болезненные ощущения в пояснице, однако, они не такие острые.
Среди наиболее редких причин, вызывающих боль в пояснице, выделяют:
- онкологические заболевания: нейрофиброма, липома, менингиома;
- болезнь Бехтерева (спондилоартроз);
- спондилез поясничного отдела;
- наличие опухолей в органах малого таза.
Врач — невролог, городская поликлиника г. Оренбурга. Образование: Оренбургская государственная медицинская академия, Оренбург.
Как уже говорилось выше, боли в пояснице имеют свою особенность, проявляясь и завися от множеств факторов. Неловкий поворот или резкая смена положения тела могут послужить причиной растяжения мышц, в результате чего отмечается боль.
Выделяют следующие виды болей:
- Постоянная – возникает в результате продолжительного воздействия раздражающего фактора. Хронической боль становится тогда, когда его присутствие отмечается длительное время, но причина не устраняется. Определяется наличием хронических заболеваний опорно-двигательного аппарата, а также органов малого таза.
- Периодическая – напрямую зависит от раздражающего активного фактора. Это может быть длительное сидение, смена погоды, работа в саду или огороде в согнутом положении и др. Чаще всего такая боль устраняется путем нанесения болеутоляющих мазей и кремов или же после приема обезболивающих пероральных препаратов.
- Резкая или острая – возникает внезапно, не имея никаких предпосылок. Характерна для травматизма позвоночника, а также мягких тканей (разрывы мышечного волокна, ушиб, гематома). Может сопровождать радикулит или остеоартрит.
- При наклоне или любом другом движении корпусом – боль провоцируется ущемлением нервных окончаний позвоночного столба. Сопровождает такие заболевания, как радикулит, остеоартрит, спинные грыжи.
- Ноющие боли – могут свидетельствовать о наличии проблем с внутренними органами или даже целыми системами. Характерны для мочекаменной болезни, цистита или холецистита. Сопровождают также аппендицит и панкреатит. Могут быть результатом развития спаек после хирургической операции на внутренних органах.
Однако, такие же симптомы могут проявлять и другие заболевания, к примеру миалгия. Воздействуя во время удара на воспаленные мышечные волокна, отмечается сильная острая боль, которая буквально растекается по всей пояснице. Поэтому важно правильно и вовремя определить причину боли в пояснице, что способен сделать только врач после проведения обследования.
Перед тем как приступить к лечению, важно установить истинную причину болезненных ощущений в пояснице. В большинстве случаев сделать это в домашних условиях не удается. Поэтому при наличии боли не нужно пытаться устранить ее самостоятельно. Лучше обратиться к специалисту, который подберет такое лечение, которое полностью устранит причину.
Нужно понимать, что радикулит и мочекаменная болезнь имеют схожие проявления боли в пояснице, однако их лечение кардинальным образом отличается. Не нужно экспериментировать и принимать различные медикаменты, устраняющие боль. Их прием может быть опасен для здоровья, а также иметь ряд побочных реакций, которые усложнят лечение основной болезни.
Проблемы с опорно-двигательным аппаратом решаются в три этапа:
- купирование острой боли – уколы в поясницу;
- лечение очага воспаления или устранение ущемления нервных окончаний;
- профилактика.
Другие заболевания, в том числе внутренних органов, имеют свои особенности медикаментозной терапии.
Врач — невролог, городская поликлиника г. Оренбурга. Образование: Оренбургская государственная медицинская академия, Оренбург.
Вначале нужно посетить участкового терапевта, который соберет первичный анамнез, а также сопоставит проявляемые симптомы с возможными заболеваниями. После этого терапевт сам решает, к какому врачу отправить пациента на консультацию. Иногда при диагностике используют метод УЗИ, рентгенограммы, а также МРТ диагностики. Помимо этого берут кровь из вены на расширенный анализ, который способен рассказать о состоянии здоровья пациента в целом.
источник
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться — от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется. Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
- Лечение позвоночника, телефон в Москве: +7(495)777-90-03 (многоканальный), +7(495)225-38-03
- метро Нагатинская, улица Нагатинская, дом 1, корпус 21: +7(495)764-35-12, +7(499)611-62-90,
метро Академика Янгеля, улица Академика Янгеля, дом 3: +7(495)766-51-76.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
- 1) Гиперссылка может вести на домен www.spinabezboli.ru или на ту страницу, с которой Вы скопировали наши материалы (на Ваше усмотрение);
- 2) На каждой странице Вашего сайта, где размещены наши материалы, должна стоять активная гиперссылка на наш сайт www.spinabezboli.ru;
- 3) Гиперссылки не должны быть запрещены к индексации поисковыми системами (с помощью «noindex», «nofollow» или любыми другими способами);
- 4) Если Вы скопировали более 5 материалов (т.е. на Вашем сайте более 5 страниц с нашими материалами, Вам нужно поставить гиперссылки на все авторские статьи). Кроме этого, Вы должны также поставить ссылку на наш сайт www.spinabezboli.ru, на главной странице своего сайта.
Справки по телефону в Москве: +7(495)745-18-03.
источник
Боль в пояснице при движении и поворотах тела, на вдохе и выдохе — опасный симптом запущенности болезни. Неудивительно, что у женщин болевые ощущения в пояснице нередко сочетаются с нарушением менструального цикла, ведь репродуктивные органы и нижняя треть кишечника получают иннервацию из пояснично-крестцового отдела позвоночника.
Болевые ощущения в пояснице при ходьбе или на вдохе возникают из-за травмирования нервных волокон или их окончаний межпозвонковой грыжей, смещенными позвонками, воспалительными изменениями связок позвоночного столба, спазматическими сокращениями мышц спины .
Поскольку длительность и интенсивность мышечных сокращений контролируется нервной системой, любые патологические изменения спинномозговых нервов сказываются на функциональности скелетной мускулатуры.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
На этом фоне чрезмерные физические нагрузки приводят к стойкому гипертонусу мышечных групп (пребывание в состоянии сокращения без расслабления). Человек не может наклоняться вперед, а также вставать на ноги с постели.
Почему возникает болевой синдром в пояснице:
- Поднятие слишком тяжелых предметов с разрывом мышечно-связочных апоневрозов;
- Резкие повороты тела на угол более 120 градусов при слабости позвоночных связок приводят к смещению позвонков;
- Напряженные занятия фитнесом без предварительного разогрева формируют микротрещины и разрывы мускулатуры;
- Длительное «сгорбленное» положение поясничного отдела позвоночника при сидении постепенно приводит к слабости мышечного корсета спины;
- Ношение на руках детей весом более 4 килограмм нередко сопровождается повреждением хрящевых межпозвонковых дисков (остеохондроз).
В общем, любая нагрузка на поясничный отдел позвоночника, что приводит к повреждению межпозвоночных дисков (остеохондроз, грыжа). В такой ситуации вероятно сдавление нервного корешка, который выходит из спинного мозга, поэтому болит спина.
О причинах тянущей боли в пояснице читайте здесь.
Сильная боль в пояснице может говорить о серьезных заболеваниях.
При повреждении мускулатуры спины любая попытка совершить резкий поворот заканчивается сильной болью из-за сдавления нервов воспаленными или спазмированными мышцами (миофасциальный синдром). Вот почему врачи назначают миорелаксанты при грыже позвоночника.
Если на приеме у врача пациент жалуется: «не могу наклоняться, потому что возникает боль в пояснице при минимальном сгибании и разгибании спины», следует подозревать миофасциальный синдром. При нем болевая чувствительность усиливается при движении или на вдохе, так как увеличивается сила мышечного спазма.
Мышечные боли в пояснице могут быть вызваны «банальной» слабостью мышц брюшного пресса и спины. Признаком наличия данного состояния является наличие ноющих болей на вдохе, при долгом пребывании на ногах или частых наклонах туловища. При попытке наклона вперед у человека со слабым мышечным корсетом спины появляется «позвоночный горб».
В такой ситуации из-за слабости скелетной мускулатуры происходит растяжение мышц спины, поэтому сдавливаются спинномозговые нервы. Чтобы не было больно, достаточно укрепить мускулатуру брюшного пресса и патология исчезнет навсегда самостоятельно.
При смещении одного поясничного позвонка относительно другого (спондилолистез) формируется неустойчивое положение позвоночной оси. При резком повороте тела или подъеме тяжестей нервные корешки при спондилолистезе травмируются.
Чтобы выяснить по какой причине болит спина, следует дифференцировать между пятью наиболее частыми синдромами: патология позвоночника, миофасциальный синдром, слабость мышечного корсета спины, болезни почек, нарушения обмена веществ.
Тем не менее, наиболее часто боль в пояснице при ходьбе, а также на вдохе возникает из-за патологии позвоночника. Для подтверждения «позвоночной» причины болевого синдрома дома применяется ряд тестов:
- Коснитесь подбородком груди;
- Напрягите пресс;
- Примите вертикальное положение, поднимаясь с горизонтального положения, но не сгибая ноги;
- Поднимите вверх ноги, сначала одну, а затем другую;
- Прощупайте пальцами точки вдоль позвоночного столба.
Если при выполнении вышеописанных упражнений чувствуется усиление болевого синдрома в позвоночнике, вероятность наличия патологии позвоночника с раздражением нервных окончаний достаточно высока. Подтвердить предположение поможет рентгенография позвоночника, а также магнитно-резонансная томография.
Частой патологией почек, приводящей к болям справа и слева от позвоночника, является мочекаменная болезнь. Болевой синдром при ней возникает из-за раздражения нервных окончаний мочевыводящих путей крупным конкрементом (камнем).
К заболеваниям обмена веществ с болезненностью в пояснице можно отнести выраженный остеопороз (разрежение структуры костной ткани при нехватке кальция). Такое состояние приводит к деформации костно-суставной системы позвоночника и конечностей.
Учитывая серьезность вышеописанных заболеваний, приводящих к болям при ходьбе в области поясницы, рекомендуем не пробовать лечить их самостоятельно, а обратиться к врачу. При наличии патологии важно не только избавиться от неё, но и провести тщательную диагностику состояния человека, чтобы предотвратить грозные осложнения.
Разделить болевой синдром в спине можно на первичный и вторичный.
- Первичный болевой синдром возникает на фоне изменений позвоночного столба, нервных окончаний, связочно-мышечных структур.
По интенсивности первичная боль может быть накопительной или острой. Накопительная боль имеет ноющий характер и усиливается с течением времени при любом небрежном движении или резком повороте туловища. При остром болевом синдроме в пояснице человек чувствует резкую болезненность при вставании с постели или попытке одеть рубашку.
Если причина первичного синдрома заключается в узком позвоночном канале, человеку больно практически всегда. Он не может спокойно проводить время стоя, но при сидении симптомы патологии облегчаются.
- Вторично болит поясница при:
- Опухолях позвоночного столба;
- Инфекциях малого таза;
- Травмах позвоночника.
Вторичная боль в пояснице на вдохе является тревожным сигналом, требующим тщательной диагностики состояния здоровья. Если она усиливается при наклоне вперед, кратковременном стоянии, разгибании или сгибании верхних конечностей – это неблагоприятный признак раковых заболеваний.
Когда пациент говорит врачу: «стою на месте, но сильно болит поясница», скорее всего, причина данной ситуации – синдром слабости мускулатуры спины. При нем обычно не назначаются консервативные препараты, а лечение проводится с помощью лечебной физкультуры.
Совсем другое дело, когда ноющая боль резко усиливается при поворотах туловища, на вдохе или при выдохе. В такой ситуации врачи уже назначают местные или общесистемные противовоспалительные средства, так как высока вероятность миофасциального синдрома или повреждения хрящей позвоночника.
Если боль в пояснице появляется лежа на спине, в состоянии сгибания или разгибания, но исчезает на животе и при вставании с постели – признак патологии позвоночника легкой степени. Лечат ее консервативными методами.
Если боль вызвана не патологией позвоночника, а лишь мышечным спазмом (не исчезает лежа на животе), вертебрологи считают, что лучшим лечением является возвращение человека к умеренному физическому труду после внутримышечной инъекции миорелаксанта (мидокалм).
Если болевой синдром настолько сильный, что возникает при малейшем движении, не следует вставать с постели. Вероятна межпозвоночная грыжа, при которой человека необходимо транспортировать в стационарное медицинское учреждение в неподвижном состоянии. После выполнения рентгенографии врач самостоятельно наложит гипсовую лангету или пациенту будет проведена срочная операциия.
Мануальная терапия в качестве эффективного средства лечения поясничных миалгий имеет право на существование, но при терапии заболеваний позвоночника ее можно использовать лишь для стимуляции кровоснабжения вдоль позвоночного столба.
В основном при поясничных болях врачи назначают нестероидные препараты (диклофенак. кеторолак), хондропротекторы длительными курсами (терафлекс, алфлутоп) и симптоматические препараты.
В заключение совет читателям: когда у вас появляется болевой синдром в пояснице при вдохе, разгибании и вставании с постели, не лечите его самостоятельно. Скорее всего, у вас не простое растяжение мышц, а более серьезная патология.
Боли в шее хотя бы единожды возникают практически у каждого человека. Это доставляет нам массу неудобств и ограничений, а причин на то может быть масса. Здесь мы попытались выделить все основные причины, систематизировать симптомы, тем самым помочь вам разобраться в характере возможных болей, чтобы понять какие меры предпринимать.
Вегето-сосудистая дистония (ВСД) — это нарушения в работе вегетативных функций человека. Причиной могут быть:
- наследственные факторы;
- психические расстройства;
- соматические расстройства;
- поражения нервной системы.
Обычно ВСД непосредственно связана с болезнями опорно-двигательного аппарата, поэтому при таком диагнозе одним из основных симптомов является боль в шее.
Но причину нужно искать в другом заболевании, часто это остеохондроз, артроз. Устранение основной причины шейных болей служит успешным залогом дальнейшего лечения вегето-сосудистой дистонии.
Лимфоузел — это орган лимфатической системы человека, выполняющий в организме роль фильтра. В организме есть несколько групп лимфоузлов, которые выполняют различные защитные функции.
Одна из таких групп — это шейные лимфоузлы, которые защищают организм от инфекций и опухолей. Вследствие каких-либо инфекций происходит воспаление лимфоузлов (лимфаденит). При поражении шейных лимфоузлов человек чувствует боль в этом отделе. Как правило, воспаление шейных лимфоузлов происходит из-за инфекций лор-органов.
Кроме боли в области шеи, симптомами этого заболевания являются:
- высокая температура;
- общая слабость;
- головная боль.
Лимфоузлы на шее не могут воспаляться и болеть самостоятельно, поэтому, если человек жалуется на подобные симптомы, нужно искать очаг воспаления, от которого произошло поражение лимфоузлов.
Воспаление лимфоузлов можно разделить на 3 типа:
- Лимфоузел явно не увеличен, и боль в шее чувствуется только при прощупывании пальцами.
- Боль в шее ощущается в спокойном состоянии, визуально определяется увеличенный лимфоузел.
- При гнойном воспалении кроме боли в шее наблюдается покраснение кожного покрова в области лимфоузла.
Лечение лимфоузлов проводят амбулаторно, после осмотра врача. Самолечение в этом случае очень опасно. Обычно назначают антибиотики и противовоспалительные препараты, а также рекомендовано на время лечения исключить физические нагрузки.
Межпозвоночная грыжа возникает вследствие смещения межпозвоночных дисков и выпячивания их в позвоночный канал. Когда грыжа возникает в шейной части позвоночника, человек ощущает простреливающую боль в шее, отдающую в плечевые суставы. Также могут беспокоить головокружения, повышенное давление.
Позвоночник человека состоит из 24 позвонков, которые соединены межпозвоночными дисками, и включает в себя 5 частей: шейную, грудную, поясничную, крестцовую, копчиковую.
Грыжу шейного отдела сложно диагностировать, потому что этот участок позвоночника достаточно мал. Тем не менее, если вы ощущаете описанные симптомы, необходимо пройти обследование, прежде чем заниматься лечением. Ведь, например, прогревать грыжу категорически запрещено.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если межпозвоночную грыжу не лечить, это может привести к серьезным осложнениям:
- хроническому бронхиту;
- радикулиту;
- гастриту.
В легкой форме грыжа шейного участка лечится массажами, физиотерапевтическими процедурами. В более запущенной форме показана операция.
Миалгия — это мышечная боль вследствие гипертонуса мышечных клеток. С этим явлением сталкивается почти каждый человек в повседневной жизни. Обычно миалгия появляется как результат чрезмерных физических нагрузок, травм, переохлаждения организма, стрессов. Боль имеет ноющий и давящий характер, увеличивается при пальпации.
Миалгия шеи — это наиболее распространенный вариант этого заболевания. Боли в шее могут иметь острый или хронический характер. Лечение миалгии носит комплексный характер и направлено, в первую очередь, на выявление и устранение основного заболевания.
Поддерживающая терапия — это снятие болевых ощущений и воспалений: в основном, это обезболивающие и противовоспалительные препараты в виде мазей, гелей, таблеток. В особо тяжелых случаях требуется внутримышечное введение лекарств. Также облегчают состояние физиотерапевтические процедуры.
Миозитом называется воспаление мышц, приводящее к образованию узелков в мышечных волокнах. Причиной возникновения этого явления могут быть:
- инфекции;
- судороги;
- переохлаждение;
- травмы;
- перманентное напряжение одной группы мышц.
Миозит шейного участка проявляется сильной болью, усиливающейся при пальпации. Иногда появляется покраснение кожи в области воспаления, припухлость и уплотнение мышечных тканей, общая мышечная слабость. В особо тяжелых и запущенных случаях вследствие миозита может развиться атрофия мышц. Миозит шеи опасен еще тем, что он затрагивает мышцы пищевода, гортани.
Миозит легко спутать с другими заболеваниями, поэтому для точной диагностики необходимо обращаться к врачу. При лечении в первую очередь необходимо ограничить физические нагрузки. Также при миозитах применяют:
- согревающие мази;
- массажи;
- противовоспалительные препараты.
Если причиной установлена бактериальная инфекция — необходимо применение антибиотиков.
При невралгии происходит раздражение или сдавливание затылочного нерва — в этом кроется причина, почему болит шея сзади, в области затылка, появляются сильные головные боли, отдающие за ушами и в области глаз. Это явление легко можно спутать с мигренью.
В основном возникает односторонняя боль, так как затылочные нервы расположены по правую и левую стороны, попарно (всего их 4). Двустороннее поражение затылочных нервов встречается нечасто.
Невралгия возникает в результате таких заболеваний:
- переохлаждение головы;
- опухолевый процесс затылочной области;
- продолжительная перегрузка мышц шеи;
- травмы шейного участка позвоночника;
- инфекционные заболевания;
- сахарный диабет;
- остеохондроз.
Диагностировать невралгию достаточно сложно, так как причин головной и шейной боли может быть масса. Для диагностики применяют магнитно-резонансную и компьютерную томографию, а также рентгенографию.
При лечении этого недуга есть два варианта:
- медикаментозное лечение;
- хирургическое вмешательство.
При консервативном (медикаментозном) лечении ожидается облегчение боли, оно предполагает массаж, тепловые процедуры, противосудорожные препараты. Успешным методом ликвидации невралгии затылочного нерва считается блокада с применением стероидных противовоспалительных препаратов.
Опухоль в шейном отделе возникает вследствие роста злокачественных клеток, кроме костных тканей поражается костный мозг. Сложность заболевания состоит в том, что болезнь является смертельно опасной, но ее тяжело диагностировать на ранних стадиях ввиду слабовыраженной симптоматики.
Боль, возникающую в шее, пациенты могут списывать на грыжи, остеохондроз. При опухолевых образованиях шейная боль может отдавать в грудной отдел и верхние конечности, со временем она может проявляться по всему позвоночнику. В целом, при раковых опухолях наблюдается быстрое ухудшение общего состояния.
При данном диагнозе любая отсрочка чревата опасными последствиями, поэтому при малейших подозрениях и обнаружении у себя подобных симптомов немедленно обратитесь к врачу!
При диагностике, кроме томографических исследований, осуществляют пункцию спинного мозга. Для лечения применяют лучевую и химиотерапию, а также хирургическое удаление опухолей.
Спондилез является хронической болезнью позвоночника, которая сопровождается деформацией позвонков по причине разрастания костных тканей и образования шипов и выступов. С возрастом может проявляться почти у 80% людей из-за естественного процесса изнашивания позвонков. Также причинами спондилеза могут быть статические перегрузки и травмы позвоночника, нарушение обмена веществ.
Шейный спондилез — наиболее часто встречающаяся форма этого недуга. Симптомами является боль в шее, затылке и уменьшение подвижности позвонков.
Выявить спондилез можно с помощью рентгенографии. Чем раньше выявить наличие недуга, тем эффективнее будет консервативное лечение, ведь оно лишь останавливает процесс дальнейшего разрастания костных образований. Противовоспалительные и болеутоляющие препараты назначаются для устранения боли. Также эффективны мануальная терапия, массажи, лечебная физкультура, иглоукалывание.
Смещение позвонков — это патологические состояние, при котором имеет место сдвиг и ротация позвонков.
Наиболее подвержены этому явлению шейные позвонки, причинами могут быть:
- травмы позвоночника;
- резкие перепады температур;
- долгое пребывание в неестественном положении;
- возрастные изменения в позвоночнике;
- врожденные патологии;
- у новорожденных — родовая травма.
При смещении позвонков в шейном отделе наблюдается боль в шее, головная боль, нарушение сна, хроническая усталость. Диагностику проводят с помощью рентгенографии, магнитно-резонансной и компьютерной томографии. При лечении первым делом ограничивают движение головы с помощью шейного бандажа. Пациентам также назначают противовоспалительные препараты, рефлексотерапию, лечебную гимнастику и мануальную терапию.
Унковертебральный артроз шейного участка — это хронически протекающее дегенеративно-дистрофическое заболевание, которое проявляется разрушением прослоек хрящевой ткани между позвонками. Из-за этого появляется боль в области шеи, которая обычно локализована вокруг проблемного позвонка, также может появляться хруст в шее. На ранних стадиях боль в шее появляется при повороте головы или при поднятии тяжестей.
При немедленном обращении к врачу после обнаружения этих симптомов можно в течение пары недель устранить все нарушения. А если пренебрегать лечением, то болезнь будет только прогрессировать.
Причинами унковертебрального артроза являются:
- травмы шейного отдела;
- вывихи тазобедренного сустава;
- плоскостопие;
- гиподинамия;
- лишний вес;
- последствия полиомиелита.
Используется диагностика, привычная для заболеваний позвоночника: компьютерная и магнитно-резонансная томографии, рентгенография. Лечение проводится амбулаторно и направляется, в основном, на снятие болевых синдромов и обеспечения покоя шейному отделу (фиксируют с помощью бандажа). Назначают болеутоляющие, противовоспалительные, а также средства для улучшения кровотока.
Немаловажными в лечении являются препараты, которые ускоряют восстановление хрящевой ткани, так называемые хондропротекторы. Кроме того, показана физиотерапия.
Шейный остеохондроз — это заболевание, вызванное быстрым изнашиванием дисков, а впоследствии и самих позвонков. Остеохондроз является очень распространенным явлением, от которого страдает более 80% населения.
Основная причина этого заболевания — сидячий образ жизни. Из-за этого, а также вследствие стрессов мышцы шеи находятся в постоянно напряженном состоянии, в позвоночнике повышается давление и ущемляются нервные окончания. Шейный остеохондроз считается самым опасным и может спровоцировать такие осложнения, как плечелопаточный периартроз, синдром позвоночной артерии, корешковый синдром.
Шейный участок позвоночника является самым подвижным, по этой причине именно в этой области возникает множество проблем.
Остеохондроз шейного отдела позвоночника протекает с такими симптомами:
- боль и дискомфорт в шее;
- хруст при поворотах головы;
- ограниченная подвижность шеи;
- оловные боли;
- напряжение мышц шеи.
Шейный остеохондроз требует длительного лечения, которое проводится неврологом. Самый эффективный способ избавления от этого заболевания — это восстановление тонуса мышц, преодоление мышечной дистонии. В этом очень помогают массажи, лечебная физкультура. Дополнительной терапией будут растирания, мази, по необходимости — болеутоляющие препараты.
Об основных причинах боли в шее и методах борьбы с ней смотрите в видео.
источник

 Противовоспалительные средства: Диклофенак, Нимесулид, Ибупрофен, Мовалис, Артрозан, Диклоберл, Нимесил. Они оказывают влияние именно на воспалительные бактерии. В результате этого у человека проходит боль, и он может снова активно двигаться. Врачи рекомендуют пациентам использовать мази с Диклофенаком.
Противовоспалительные средства: Диклофенак, Нимесулид, Ибупрофен, Мовалис, Артрозан, Диклоберл, Нимесил. Они оказывают влияние именно на воспалительные бактерии. В результате этого у человека проходит боль, и он может снова активно двигаться. Врачи рекомендуют пациентам использовать мази с Диклофенаком.