Эпизодические или постоянные боли в пояснице часто сигнализируют о постепенном развитии воспалительной или дегенеративно-дистрофической патологии. Чем раньше она будет диагностирована, тем значительно лучше прогноз на полное выздоровление. Болезненные ощущения в пояснично-крестцовом отделе позвоночника провоцируют остеохондроз, грыжи, протрузии, инфекции, патологии внутренних органов.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
При жалобах пациента на боль в пояснице врач, в первую очередь, подозревает развитие патологии опорно-двигательного аппарата. И только после ее исключения проводится тщательная диагностика для оценки состояния внутренних органов. Дело в том, что поясничные позвонки и межпозвонковые диски иннервируются общими с ними нервными стволами. Поэтому боль, возникающая, например, в области желудочно-кишечного тракта, ощущается именно в нижней части спины.
Это относительно естественные причины болезненности поясницы. Во время тяжелой физической работы или интенсивных спортивных тренировок мышцы подвергаются повышенным нагрузкам. В них скапливается молочная кислота, раздражающая волокна скелетной мускулатуры. Поэтому, помимо болей, чувствуется довольно сильное жжение. Все дискомфортные ощущения исчезают после непродолжительного отдыха в результате выведения молочной кислоты из мышечных тканей.
Если боль в пояснице появляется после каждой нагрузки, а ее выраженность не снижается в течение 1-2 часов, то следует обратиться к врачу. Чрезмерная физическая активность, подъем тяжестей часто становятся причиной микротравмирования дисков и позвонков, развития дегенеративно-дистрофических патологий.
Поясничный остеохондроз 1, 2, 3 степени тяжести — основная причина болезненности поясницы. На начальной стадии возникают слабые дискомфортные ощущения, указывающие на незначительное разрушение межпозвонковых дисков. Если человек на этом этапе обращается к неврологу, то удается полностью купировать патологию и даже частично восстановить поврежденные ткани. Острые, сильные боли, усиливающиеся при наклонах или поворотах корпуса, свидетельствуют о серьезном поражении позвоночных структур.
При остеохондрозе 2 или 3 рентгенографической стадии нередко формируются грыжи или протрузии. Они провоцируют не только пронизывающие боли, но и тяжелые осложнения — корешковый синдром, дискогенную миелопатию.
От дискомфорта в пояснице страдают женщины с аднекситом — воспалительным процессом с одновременным вовлечением яичников и маточных труб (придатков матки). Помимо болей, появляются выделения из влагалища, возникают трудности с наступлением беременности, нарушается менструальная функция.
Подобными симптомами сопровождается течение воспалительного процесса в маточных трубах, формирование кист в яичниках, образование полипов в полости матки.
Так как почки расположены в непосредственной близости от поясницы, то снижение их функциональной активности может клинически проявляться иррадиирущими болями в нижней части спины. На поражение этих бобовидных парных органов указывают расстройства мочеиспускания, обнаружение в моче примесей гноя или крови, ухудшение общего состояния здоровья. Болезненность поясницы часто наблюдается при цистите, в том числе геморрагическом, гломерулонефрите, пиелонефрите, хронической и острой почечной недостаточности.
Это одна из естественных причин дискомфортных ощущений в пояснице. Во время беременности при вынашивании ребенка увеличиваются размер матки и вес плода, что приводит к сдавлению нервных окончаний, расположенных ниже. На поздних сроках беременности в организме женщины начинает вырабатываться особый гормон — релаксин. Под его воздействием расслабляются связки, сухожилия для облегчения прохождения ребенка по родовым путям. Это может значительно усиливать выраженность болезненности.
Распространенная гинекологическая патология, при которой клетки внутреннего слоя стенок матки разрастаются за его пределами. Эндометриоидная ткань чувствительна к вырабатываемым в организме гормонам, поэтому эндометриоз клинически проявляется ежемесячными кровотечениями. Это приводит к развитию воспалительного процесса, один из симптомов которого — боль, иррадиирущая в пояснично-крестцовый отдел позвоночника.
Умеренно выраженные тянущие боли внизу живота возникают у 50% женщин перед началом ежемесячных кровотечений или во время них. Они вполне физиологичны, исчезают сразу по окончании месячных. Дискомфортные ощущения могут распространяться на поясницу и область крестца. Об их патологическом происхождении свидетельствуют сопутствующие симптомы. Это диспепсические расстройства, диарея или запор, частые головные боли, головокружения. В таких случаях у женщин может быть выявлена альгоменорея, или расстройство менструальной функции.
Позвоночник женщин с большой грудью испытывает повышенные нагрузки. А при их неправильном распределении велика вероятность развития деструктивно-дегенеративного процесса. Женщины с большим размером груди также нередко сутулятся, что еще более ухудшает состояние позвоночника.
Боль в пояснице, возникающая в конце рабочего дня, — обычное явление для женщин, которые носят узкую обувь на высоких каблуках. Происходит сдавление крупных и мелких сосудов, расстройство кровообращения в ногах и области таза. Результатом становится нарушение трофики поясничных межпозвонковых дисков, их разрушение. Ситуацию усугубляют повышенные нагрузки на позвоночный столб, а также их неправильное распределение.
Во время естественной менопаузы в организме снижается продукция эстрогенов, регулирующих восстановительные процессы в опорно-двигательном аппарате. Костные ткани теряют способность полноценно усваивать необходимые для их регенерации микроэлементы. Они становятся хрупкими, что предрасполагает к спонтанным переломам. Боль в пояснице при климаксе может быть первым симптомом костной резорбции, развития остеопороза.
Избыточная масса тела — один из факторов, провоцирующих пояснично-крестцовый остеохондроз. Лишний вес становится причиной повышенных нагрузок на межпозвонковые диски, их микротравмирования и дальнейшего разрушения. Люди с избыточной массой тела часто питаются неправильно. В их рационе преобладают высококалорийные продукты, не хватает свежих фруктов и овощей с большим содержанием микроэлементов, витаминов. Сочетание повышенных нагрузок и дефицита полезных веществ предопределяет развитие поясничного остеохондроза.
Изменение генетического аппарата клеток расстраивает регуляцию их роста, деления. Это приводит к патологическому разрастанию тканей, формированию доброкачественных или злокачественных опухолей. Боль в пояснице может возникать не только из-за сдавления новообразованием чувствительных нервных окончаний, позвоночного столба, мягких тканей, кровеносных сосудов. Опухоль «поглощает» много кальция, поэтому в костных структурах возникает дефицит этого микроэлемента, провоцирующий их истончение.
Скелетная мускулатура пояснично-крестцового отдела нередко воспаляется под воздействием низких температур. Развивается миозит — патология, клинически проявляющаяся локальной болью в пораженной мышце. Ее выраженность существенно повышается при движениях и пальпации. В ответ на воспаление повышается мышечный тонус, провоцирующий тугоподвижность поясничного отдела позвоночника.
Первичный диагноз может быть выставлен пациенту на основании подробного описания возникающих симптомов. Для каждой патологии характерен определенный болевой синдром, в том числе его интенсивность, частота, состояния, предшествующие появлению.
Такими болями клинически проявляется поясничный остеохондроз 2-3 степени тяжести. На этом этапе межпозвонковые диски подверглись значительной деструкции, утратили свои амортизационные свойства. Они не смягчают нагрузки во время движения, поэтому в результате нестабильности позвоночных структур сдавливаются мягкие ткани. Возникают сильные боли даже в состоянии покоя. Они усиливаются при поворотах и наклонах, громком смехе, кашле, чихании, сопровождаются ощущением «ползающих мурашек», мышечной слабостью.
Острая боль возникает при ущемлении остеофитом или сместившимся диском спинномозговых корешков. Так проявляется приступ люмбаго, характерный для ревматических патологий, пояснично-крестцового остеохондроза, радикулопатий. Боль настолько острая, пронизывающая, жгучая, что человек не может сделать шаг, чтобы добраться до постели. Он часто не способен разогнуться из-за страха спровоцировать болезненные ощущения.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Тупые, ноющие, давящие боли в пояснице — симптом патологий внутренних органов, в том числе мочеполовой и репродуктивной систем. Подобные дискомфортные ощущения могут свидетельствовать о развивающемся остеохондрозе, спондилоартрозе, спондилоартрите. Они не локализованы, а распространяются на бедра, ягодицы и даже лодыжки. Чаще всего ноющие боли свидетельствуют о протекающем в позвоночнике деструктивном, а во внутренних органах — воспалительном процессе.
Постоянные боли в поясничной области свидетельствуют о хронизации патологии. Они острые, сильные в период рецидивов, иррадиирущие в расположенные рядом части тела. На этапе ремиссии возникают слабые дискомфортные ощущения после переохлаждения, физических нагрузок, обострения других патологи, ОРВИ. Болезненность усиливается при наклонах, поворотах корпуса, подъеме по лестнице, продолжительной ходьбы.
Диагноз выставляется на основании жалоб пациента, его внешнего осмотра, данных анамнеза, результатов инструментальных и биохимических исследований. Наиболее информативна в обнаружении патологий опорно-двигательного аппарата рентгенография. На полученных изображениях хорошо визуализируются деформированные тела позвонков и уменьшение расстояния между ними, сформировавшиеся костные наросты (остеофиты).
При подозрении на грыжевое выпячивание, протрузию, заболевания внутренних органов проводится МРТ, КТ, УЗИ. Эти исследования позволяют обнаружить локализацию патологии, оценить степень воспалительного процесса.
Обязательно назначается проведение общеклинических анализов крови и мочи. При подозрении на системное заболевание (подагра, ревматоидный артрит) показаны биохимические, серологические исследования.
Нередко болезненности поясницы предшествуют травмы — подвывихи позвонков, сильные ушибы, повреждения спинного мозга. В таких случаях целесообразно сразу обратиться к травматологу.
Не станет ошибкой запись на прием к терапевту. Этот врач широкого профиля обладает должными навыками диагностирования заболеваний позвоночника, внутренних органов. После изучения данных исследований он направит пациента к врачу узкой специализации — ревматологу, неврологу, ортопеду для проведения дальнейшей терапии.
При появлении сильной острой боли нужно прилечь на твердую поверхность, приняв такое положение тела, в котором дискомфортные ощущения ослабевают. Можно немного согнуть колени, положив под них подушку или свернутое одеяло. Быстро устранить боль позволит прием любого нестероидного противовоспалительного препарата, например, Кеторола, Найза, Ибупрофена, Диклофенака.
Купировать боль в поясничной области позволит применение препаратов с анальгетическим действием. Но она вскоре появится вновь, если не будет проведена грамотная терапия основной патологии. Многие заболевания внутренних органов хорошо поддаются лечению, в том числе онкологические. А вот полностью восстановить разрушенные межпозвонковые диски и деформированные позвонки при остеохондрозе невозможно. Лечение направлено на достижение устойчивой ремиссии, на этапе которой не возникают боли в пояснице.
Препаратами первого выбора всегда становятся нестероидные противовоспалительные средства (НПВС) в таблетках, капсулах — Кеторол, Найз, Ибупрофен, Целекоксиб, Кетопрофен.
В онкологии используются наркотические анальгетики, например, Трамадол. Если боль вызвана спазмами скелетной мускулатуры, то пациентам назначаются миорелаксанты. Это Мидокалм, Сирдалуд, Баклосан. Снять повышенный тонус гладкой мускулатуры позволяет прием Но-шпы, Дротаверина. В терапии патологий внутренних органов также используются анальгетики Спазмалгон, Баралгин, Максиган.
Средства для наружного применения используются для устранения дискомфортных ощущений в пояснице слабой и средней выраженности. Мази также включают в терапевтические схемы для снижения доз системных препаратов (инъекций, таблеток), уменьшения фармакологической нагрузки на организм.
| Наружные препараты для устранения болей в пояснице | Наименования лекарственных средств | Терапевтическое действие |
| НПВС | Фастум, Вольтарен, Артрозилен, Найз, Кеторол | Противовоспалительное, анальгетическое, противоотечное |
| Согревающие мази, гели | Капсикам, Финалгон, Випросал, Наятокс, Эфкамон | Обезболивающее, местнораздражающее, отвлекающее |
| Хондропротекторы при остеохондрозе | Терафлекс, Хондроксид, Хондроитин-Акос | Стимулирующее регенерацию дисков, анальгетическое, противовоспалительное |
При выборе обезболивающих средств врач учитывает вид патологии, стадию ее течения, интенсивность дискомфортных ощущений. Для устранения острых болей нередко используются медикаментозные блокады с глюкокортикостероидами (Триамцинолон, Дипроспан, Метилпреднизолон) и анестетиками (Лидокаин, Тримекаин). Гормональные препараты довольно токсичны для внутренних органов, поэтому используются не чаще раза в 1-3 месяца.
Купировать сильные боли помогает внутримышечное введение инъекционных растворов НПВС (Ортофен, Мовалис, Ксефокам, Мелоксикам, Диклофенак). Если течение патологии осложнено мышечными спазмами, то применяется Мидокалм, в состав которого входит анестетик Лидокаин.
При диагностировании уже возникших патологий или с целью их профилактики врачи рекомендуют пациентам ежедневные занятия лечебной физкультурой.
Регулярные тренировки способствуют:
- улучшению кровообращения в пояснице;
- укреплению мышечного каркаса спины;
- снижению выраженности болезненных ощущений.
Комплекс упражнений составляет лечащий врач с учетом вида патологии, количества развившихся осложнений, физической подготовки пациента.
Для улучшения кровоснабжения тканей питательными веществами, нормализации тонуса скелетной и гладкой мускулатуры, укрепления мышц пациентам рекомендован массаж:
Оздоравливающие процедуры проводятся не только с лечебными целями, но и для профилактики обострений хронических заболеваний.
Тепловое воздействие на поясницу помогает избавиться от болезненности, но только после купирования острого воспалительного процесса. Используются грелки, мази с местнораздражающим действием, ванны.
Криотерапия — лечение холодом, активирующее адаптационные системы. Это физиотерапевтическая процедура, действие которой основано на ответных реакциях организма на переохлаждении наружного слоя кожи.
Не допустить появления болей в пояснице можно исключением из привычного образа жизни провоцирующих их факторов. Следует отказаться от обуви на высоких каблуках, ограничить в рационе слишком калорийные продукты. Отличной профилактикой любых патологий становятся ежедневные занятия физкультурой, плавание, йога.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться — от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется. Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
- Лечение позвоночника, телефон в Москве: +7(495)777-90-03 (многоканальный), +7(495)225-38-03
- метро Нагатинская, улица Нагатинская, дом 1, корпус 21: +7(495)764-35-12, +7(499)611-62-90,
метро Академика Янгеля, улица Академика Янгеля, дом 3: +7(495)766-51-76.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
- 1) Гиперссылка может вести на домен www.spinabezboli.ru или на ту страницу, с которой Вы скопировали наши материалы (на Ваше усмотрение);
- 2) На каждой странице Вашего сайта, где размещены наши материалы, должна стоять активная гиперссылка на наш сайт www.spinabezboli.ru;
- 3) Гиперссылки не должны быть запрещены к индексации поисковыми системами (с помощью «noindex», «nofollow» или любыми другими способами);
- 4) Если Вы скопировали более 5 материалов (т.е. на Вашем сайте более 5 страниц с нашими материалами, Вам нужно поставить гиперссылки на все авторские статьи). Кроме этого, Вы должны также поставить ссылку на наш сайт www.spinabezboli.ru, на главной странице своего сайта.
Справки по телефону в Москве: +7(495)745-18-03.
источник
Люди часто жалуются на боли в пояснице, и это естественно: на эту область приходится большая часть нагрузки. По сравнению с другими отделами, поясничный чаще подвержен заболеваниям.
В статье мы разберемся, какой бывает боль в спине в области поясницы, чем она вызвана и как от нее избавиться.
Боль в пояснице известна как люмбаго, или «прострел». Иногда она бывает настолько сильной, что человеку приходится принимать неестественное положение, движения его скованы. Всякое движение причиняет больному сильнейший дискомфорт.
Болевые ощущения могут длиться как пару минут, так и несколько дней. Затем они внезапно прекращаются, но спустя время повторяются с новой силой. Человеку приходится привыкать к таким волнам боли, которые не пройдут полностью, если он не лечится.
Причиной могут стать следующие факторы:
- длительное пребывание за рулем или работа за компьютером в положении сидя;
- физическая нагрузка, эмоциональный или нервный стресс на работе;
- усиленные тренировки в тренажёрном зале (при выполнении упражнений в положении стоя или сидя);
- период беременности и тяжёлые роды;
- проблемы с лишним весом.
Бывает такое, что боль уходит сама по себе. Это даёт понять следующее: если поясница беспокоит регулярно — не исключено развитие серьёзного заболевания. И при несвоевременном лечении оно способно привести к тяжёлым последствиям, избавляться от которых придется при помощи хирургического вмешательства.
Существует два вида боли в пояснице: первичная и вторичная.
Первичный болевой синдром возникает непосредственно при развитии болезней позвоночника. Это могут быть:
- остеохондроз поясничного отдела;
- образование протрузии межпозвонкового диска;
- межпозвонковые грыжи;
- спондилёз или спондилоартроз;
- болезни позвоночника, такие как кифоз, сколиоз, кифосколиоз;
- артрит;
- дисцит, остеомиелит и туберкулёз позвоночника.
Вторичный болевой синдром возникает из-за заболеваний в других областях организма. Его вызывают следующие причины:
- переломы;
- опухоль внутри позвоночного канала;
- постоянные спазмы мышц;
- болезни внутренних органов;
- мочекаменные болезни;
- осложнённая беременность;
- проблемы с яичником.
Если вы хотите более подробно узнать, что делать, если болит спина в пояснице, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Боли в пояснице могут быть:
Сильные боли появляются при остеохондрозе. Боль преследует человека постоянно: когда он ходит, сидит, поднимает тяжести, даже кашляет или чихает. Иногда она отдает в нижние конечности. Это сопровождается онемением и чувством «мурашек».
При пояснично-крестцовом радикулите человек чувствует сильную боль в пояснице и других частях тела: в ягодицах, бедрах, тазе и голенях. Болевые ощущения становятся сильнее в процессе ходьбы, кашля, смены положения тела.
При первых подобных признаках нужно обратиться к неврологу. Спать рекомендуется на жестком матрасе для поддержания поясницы в правильном анатомическом положении.
Острые боли у человека проявляются в следующих случаях:
- растяжение мышц;
- долгое нахождение в неудобном положении;
- работа с тяжестями;
- травмы;
- резкие движения;
- переохлаждение организма;
- сквозняк.
Для устранения таких болей нужно использовать гели и мази, обладающие противовоспалительными и обезболивающими свойствами. Они помогут наладить кровообращение и избавиться от отёков. Если через два-три дня после первого проявления боль в пояснице не пройдёт, то пора обратиться к врачу.
В первые дни, когда боли в пояснице проявляются особенно сильно, лучше придерживаться постельного режима.
Ноющие боли в пояснице могут возникнуть из-за миозита или воспаления мышц поясницы. Человек скован в движениях, потому что он испытывает болевые ощущения при совершении даже самых простых движений.
Для избавления от боли нужно сначала принять тёплый душ, а затем надеть тёплую одежду. Физические нагрузки исключаются. Для облегчения состояния рекомендуется втирать мази, обладающие разогревающим эффектом. Если боль спустя три дня не проходит, то лучше обратиться к врачу.
Часто причиной таких болей становится деформирующий спондилез. Человека с такой болезнью сильно беспокоит поясница, может развиться потеря чувствительности и слабость в области ног.
Хронические боли могут появиться также из-за анкилозирующего спондилита, проблем с обменом веществ или раковых опухолей. Справиться с этими заболеваниями в домашних условиях не выйдет. Выявить причину на ранних стадиях тоже затруднительно. Поэтому при появлении болей, которые не проходят более трех дней и даже усиливаются, стоит обратиться к врачу.
Данный тип отличается своей «запутанностью». Человек чувствует боли в пояснице и считает, что причина их — в проблемах с позвоночником. Но на деле перемещённые боли обычно проявляются из-за болезней органов, находящихся в тазовой области, опухолей и заболеваний желудочно-кишечного тракта и почек.
При наличии любого признака из списка ниже нужно немедленно записаться на консультацию к терапевту.
- сильная боль в области поясницы не уходит спустя три дня и более;
- причина боли в травме позвоночника, о которой вы знаете (например, за пару дней до этого произошла авария или падение на спину);
- у вас болят одновременно поясница, бёдра, голени и стопы;
- из-за боли теряется чувствительность в ягодицах, бёдрах, ногах, стопах и в области паха.
Обычно пациенту оказывается комплексное лечения, где внимание уделяется и поясничной области, и позвоночнику, и близлежащим органам.
Лечение делится на два типа: консервативное и оперативное.
Если вы хотите более подробно узнать о том, какие виды операций для поясничного отдела позвоночника существуют, то можете ознакомиться с этой статьей нашего сайта.
Консервативное лечение – это вид лечебных мероприятий, при которых выздоровление пациента достигается как за счёт применения лекарственных средств (медикаментозное лечение), так и за счёт использования альтернативных методик (немедикаментозное лечение).
Консервативное лечение бывает нескольких типов:
- прием специальных препаратов;
- физиотерапевтическое;
- лечебная физкультура;
- массаж.
Мазь — лекарство в мягкой форме, которое предназначено для внешнего нанесения на поражённые области тела. Мазь состоит из двух компонентов: основы и лекарственных активных веществ.
Мази как лекарственные средства является эффективными в случае, если нужно как можно быстрее улучшить состояние здоровья в домашних условиях. Они помогают человеку снять болевой синдром, воспаления, мышечные спазмы. Некоторые обладают разогревающим эффектом для поясницы, что полезно, если она простужена.
Какие препараты работают, а какие нет?
В качестве разогревающих препаратов отличными показателями, обладают китайские пластыри для спины.
Существует следующая классификация мазей:
- Противовоспалительные мази с эффектом анальгетика. Они обладают охлаждающим эффектом за счёт того, что в них содержатся ментол и лаванда. К таким относятся «Ибупрофен», «Нурофен» и «Диклофенак».
- Комбинированные мази. Они применяются при травмах и растяжениях. Помимо противовоспалительного и обезболивающего эффектов, обладают заживляющим эффектом, который достигается за счет гепарина и деметилсульфоксида в составе мази. Например, «Долобене».
- Препараты с эффектом расширения сосудов. Они увеличивают приток крови к поражённому месту. Например, папавериновая мазь;
- Хондропротекторы. Используются при патологиях хрящевой ткани. Благодаря хондроитину сульфату данные лекарства восстанавливают суставы. Это «Хондроксид» и «Драстоп».
Инъекция предполагает введение лекарства в мышцу или вену для ускорения «доставки» лекарственных средств к воспаленному месту. Важно, чтобы игла была острой – так ни кожа, ни мышцы не травмируются.
Отличительными особенностями инъекции являются:
- Скорость лечения.
- Эффективность лечения. Активное вещество не подвергается никаким дегенеративным процессам в желудочно-кишечном тракте.
- Необходимость профессионального подхода к введению инъекций. Самостоятельно лучше не делать себе уколы — нужно либо каждый день посещать врача, либо вызывать медработника на дом.
- Требуется назначение специалиста. Подходящее лекарство может вам прописать только доктор. А многие препараты без рецепта и вовсе приобрести невозможно.
Лечебная физкультура — метод лечения болезней и уменьшения боли в пояснице. Задачи ЛФК — это восстановление скелетно-мышечного аппарата, улучшение состояния пациента и исправление осанки.
При болях в пояснице рекомендуется выполнять следующие упражнения:
- Исходное положение — лежа. Нужно поочередно поднимать левую и правую ногу. Максимальная высота подъема – десять-пятнадцать сантиметров. Поднятую ногу нужно удерживать на весу в течение 10-15 секунд. Упражнение выполняется по 10-15 раз на каждую ногу.
- В положении лёжа на спине нужно сгибать ноги в коленях. Угол сгибания — 90-100 градусов. По окончании упражнения согнутые ноги необходимо наклонять в правую и в левую стороны до упора. Упражнение выполняется 15 раз.
- Нужно медленно и плавно наклоняться в разные стороны. При выполнении упражнения спина должна быть максимально прямой. Достаточно по 20 наклонов в каждую сторону.
- Исходное положение — стоя на четвереньках. Нужно делать махи противоположными друг другу руками и ногами (например, задействуются правая рука и левая нога) одновременно. Выполняется 10-15 раз
- «Мостик». Встав на четвереньки животом наружу, нужно выгибать спину вверх и зафиксироваться в таком положении на столько, на сколько у вас хватит сил. Выполнять упражнение нужно не менее 5 раз.
Массаж – это методика лечения, направленная на воздействие на активные точки человека с помощью рук или специальных приспособлений. Этот способ отлично себя зарекомендовал в борьбе с болью в области поясницы. Однако массаж должен делать лишь специалист, поскольку непрофессионал может принести вред здоровью позвоночника.
- улучшает кровоток в поражённой части тела;
- делает мышцы и связки гибче и эластичнее;
- избавляет от острой формы боли;
- выводит токсины из организма;
- создаёт приятные ощущения за счёт массирования чувствительных зон тела;
- благотворно влияет на настроение.
Массаж лучше сочетать с принятием бани или сауны. Особенно полезно париться вениками из березы или дуба: они повышают тонус организма.
Данный метод лечения относится к народной медицине. Прогревания помогают при болях, которые не связаны с воспалением. Например, это растяжение, грыжа, искривление позвоночника или остеохондроз. Криотерапия же, наоборот, эффективна при острых формах воспалений.
Запомните! При наличии инфекции в организме прогревание лишается своих положительных эффектов. Усиленный приток крови зарождает в теле человека неуёмную боль, а область воспаления может увеличиваться.
Чтобы избежать повторного возникновения болевых ощущений в области поясницы, мы рекомендуем обязательно соблюдать три главных правила:
- Регулярно заниматься физическими упражнениями.
Упражнения должны быть общеукрепляющего характера. Они равномерно воздействуют на все группы мышц, в том числе в области спины и живота. Ими рекомендуется заниматься ежедневно хотя бы по двадцать-тридцать минут. Подойдут утренняя гимнастика, пробежка, плавание в бассейне или прогулка быстрым шагом.
- Поддерживать водно-солевой баланс.
В день человеку рекомендуется пить до трех литров жидкости. Для этого подойдёт чистая минеральная вода. Газированные напитки, кофе и чай плохо влияют на почки и не насыщают организм.
Больше воды надо пить в первой половине дня. После 20.00 лучше сократить количество потребляемой воды, потому что это чревато возникновением отеков и болей в почках.
- Правильно питаться и посещать врача.
Пересмотрите ежедневный рацион. Следует снизить количество жирной, жареной и копченой пищи или же вовсе исключить ее – лучше добавить полезных блюд и продуктов. Самая полезная та, которая приготовлена на пару или сварена. В ежедневном рационе должно быть как можно больше продуктов, насыщенных необходимыми организму витаминами, микроэлементами и минералами.
Рекомендуется ежегодно проходить врачебные осмотры, включающие в себя полное обследование организма. Женщинам следует регулярно посещать гинеколога, мужчинам — уролога. Здоровье детей должно контролируется на уровне учебных заведений — налаженная диспансеризация поможет вовремя выявить болезнь и как можно раньше приступить к лечению.
Главное условие сохранения здорового позвоночника – это правильный образ жизни!
Помимо этих трёх правил есть ещё несколько, которые также рекомендуется соблюдать:
- Следить за своей осанкой.
- Избегать неудобных поз при работе сидя. Колени должны быть выше уровня таза. Садиться надо на низкий стул или же подложить подставку под ноги. Лучше если ставится между поясницей и спинкой кресла (стула) маленькая подушка.
- При офисной работе стоит регулярно двигаться. Раз в час делать перерывы на небольшую пятиминутную зарядку.
- Спать нужно на жёстком ортопедическом матрасе.
- Правильно поднимать тяжести. Это делается за счет сгибания коленных суставов. Нужно присаживаться к предмету, сгибая колени, при этом держа спину прямой.
- При переносе груза стоит распределить нагрузку между обеими руками.
Боль в пояснице – это опасный симптом, который характеризуется своей непостоянностью и изменчивостью.
Заботьтесь о своем здоровье, не откладывайте походы к врачу и ведите активный образ жизни – тогда проблем с позвоночником у вас не возникнет.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник
Боль в поясничном отделе позвоночника и прилежащих областях может беспокоить пациента в любое время суток, в положении стоя, сидя, лежа или на ходу, при физической нагрузке или в покое. Симптом этот настолько неспецифичный, то есть может встречаться в таком огромном количестве случаев, что требует особого внимания в первую очередь со стороны больного: необходимо сразу же обратиться к врачу.
По статистике, до 25% больных обращаются за медицинской помощью именно в связи с возникновением болей в поясничной области. 8 из 10 жителей Земного шара испытывали болевые ощущения в спине, по крайней мере, 1 раз в жизни. Причем наиболее часто страдают от этих симптомов лица работоспособного возраста, чуть реже – люди пенсионного возраста и еще реже — подростки (по разным данным, от 8 до 40% в России).
Терапевт, невролог, травматолог, ревматолог
Первыми врачами, к которым обратится большинство больных с болью в нижней части спины, станут терапевт и невролог. А вот молодые люди с травмой в недавнем (или давнем) прошлом чаще обращаются к травматологу.
И диагностическая, и лечебная тактики у этих специалистов различаются. Зачастую терапевт направляет больного к неврологу, невролог определяет «свой» диагноз и назначает лечение. Травматолог чаще работает «индивидуально», а помимо использования нестероидных противовоспалительных средств, применяет методы мануальной терапии и физиолечение. Главное для больного – не растеряться в этой ситуации, не увлекаться обещаниями моментального исцеления при выполнении мануальных приемов, не прибегать к ним повторно в случае неуспеха или, что хуже, усилившейся на фоне такого лечения боли.
При лечении консервативно, то есть лекарствами, следует понимать, что безуспешность лечения в течение четырех недель — веский довод за пересмотр диагноза, обращения к ревматологу, а не для проведения повторных курсов терапии. Нередки ситуации, когда пациент с жалобами на боль в нижней части спины получает симптоматическое (то есть всего лишь обезболивающее) лечение по некоей шаблонной схеме, без уточнения истинной причины возникновения этой боли.
Основные причины болей в поясничной области – это
- изменения структур позвоночника, как правило, возрастные (они же дегенеративные), остеохондроз позвоночника (он же спондилез), разнообразные грыжи межпозвонковых дисков или неадекватная работа мышечно-связочного комплекса. Такие боли называют первичными, то есть напрямую связанные с позвоночником;
- патологические изменения органов, находящихся рядом с болезненной областью, но непосредственно к позвоночнику не относящихся (например, болезни внутренних органов, кожи). К этой же категории причин относят воспаление суставов, травмы, эндокринные нарушения (к примеру, диабет), — словом, все, что не укладывается в картину «естественных возрастных изменений» позвоночника. Такие боли называют вторичными.
Боли, ощущение тугоподвижности или повышенное болезненное напряжение мышц на участке между нижними ребрами и ягодицами принято обозначать термином «люмбалгия». Если к указанным симптомам присоединяются боли в ноге, это состояние принято называть люмбоишиалгией.
В первую очередь важна острота боли, то есть давность ее возникновения. Боль давностью до 12 недель (3 месяцев) называют острой, более 12 недель – хронической. Хронический болевой синдром может протекать с обострениями и периодами улучшения.
Принципиальное значение имеет то, как боль чувствуется. Это или ощущение в определенной точке, или распространение («проекция», «иррадиация») боли по ходу нерва в бедро, ягодицу, коленный сустав, стопу, или нечеткая, «тупая» боль. Необходимо понять, ограничены движения в позвоночнике в моменты возникновения боли, или движения беспрепятственные (это может указывать на механический характер повреждения, например, при переломе позвонка). В какие моменты появляется боль? Возникает ли она при нагрузке, или в покое, во время ночного сна? Утвердительный ответ на последний вопрос вообще является «красным флагом» для ревматолога и заставляет задуматься о диагнозе воспалительного заболевания позвоночника у пациента (на них остановимся чуть позже). Если боль усиливается при движении головы, ходьбе, прыжках, речь скорее всего идет о так называемой проекционной боли, причина которой – повреждение нервных структур (наиболее часто – радикулит).
Остеохондроз позвоночника, или спондилез – состояние, при котором наблюдается уплотнение и деформация позвонков, с появлением небольших костных выростов, похожих на шипы, по краям позвонков. Долгое время было принято считать спондилез результатом естественного течения дегенеративных процессов, старения организма. Однако убедительно доказано, что не только возраст может быть причиной остеохондроза. Неподвижный образ жизни, повышенная нагрузка на поясничный отдел позвоночника при длительной работе за компьютером или при длительном вождении (например, профессия водителя-дальнобойщика) способствуют возникновению остеохондроза даже у молодых людей. Под воздействием всех этих факторов межпозвонковые диски-буферы уплощаются, и нервные корешки, ответвляющиеся от спинного мозга, сдавливаются, а затем травмируются выросшими краевыми костными шипами. Постоянное раздражение и сдавление этих корешков и вызывает боль. По-латыни корешок называется radix, поэтому такое воспаление принято именовать радикулитом.
Так называемые воспалительные заболевания позвоночника – область интересов ревматологов. Эти таинственные болезни могут «тлеть» несколько лет, начинаясь преимущественно в молодом возрасте и поражая в основном мужчин, и выливаясь в итоге в обездвиженность и инвалидизацию больного. Пациенты этой группы обычно «терпят до последнего» и ночные боли, и утреннюю скованность в спине, и слабость, и нарастающее снижение работоспособности. К великому сожалению, от появлений первых симптомов заболевания до постановки правильного диагноза в среднем проходит около семи лет. За это время изменения в позвоночнике могут стать необратимыми, а функциональная (двигательная) активность – низкой. Позвоночник становится неподвижным, меняет форму, появляется горб. Встречается эта патология не так часто, как остеохондроз, к примеру, но затраты на лечение и общее время нетрудоспособности таких больных несоизмеримо выше.
Если помимо болей в спине пациент при расспросе говорит о воспалении суставов (чаще речь идет о коленных суставах, суставах кистей или стоп), боли в ягодицах, неустойчивом стуле с необычными примесями, нарушение зрения или боли в глазах, это тоже повод срочно направить его к ревматологу для проведения специфического дополнительного обследования и исключения заболевания из группы спондилоартритов (например, серонегативного спондилоартрита или болезни Крона).
Существуют заболевания, проявляющиеся болью в нижней части спины и совершенно не затронутыми позвоночными или нервными структурами. Одно из таких заболеваний – миофасциальный болевой синдром. Пациенты (чаще это молодые пациентки) указывают на длительное нахождение в неудобной позе или физическую перегрузку, предшествовавшие развитию болей. При врачебном осмотре обращает на себя внимание резкая болезненность при надавливании на определенные точки, расположенные около позвоночника. Такое состояние значительно снижает качество жизни пациента, но незначительные изменения в мышечной ткани (локальное перенапряжение) не представляет опасности ни для нервных корешков, ни для внутренних органов. Обычно лечебного эффекта удается достичь с помощью назначения миорелаксантов (мидокалм), низких доз нестероидных противовоспалительных препаратов (мелоксикам, диклофенак), локального введения (укола) в «болевую точку» стероидного противовоспалительного препарата (дипроспан).
Принято считать, что если пациент с жалобами на боли в нижней части спины не имеет «тревожных знаков» (о них рассказано ниже), то в дополнительном обследовании он не нуждается, и лечение может быть проведено терапевтом без анализов и даже рентгенографии. Но, как показывает практика, практически у любого больного такие «знаки» могут быть обнаружены, а значит, существует необходимость сдать кровь как минимум на общий (а лучше – еще и на иммунологический) анализ, и выполнить рентгенографию поясничного отдела позвоночника в двух проекциях (в идеале – с «захватом» костей таза).
— Анализы крови могут выявить повышение скорости оседания эритроцитов (СОЭ), что свидетельствует о воспалении, возможно иммунного происхождения, или инфекции. Повышение уровня лейкоцитов также говорит об инфекции или воспалении, а выраженная анемия – о возможном наличии опухолевого процесса.
— Анализ мочи сдается при подозрении на болезнь почек. Боль в области поясницы при этом носит ноющий характер, часто «распространяясь» вверх, к нижним ребрам. При наличии изменений в анализе мочи проводят УЗИ почек, и дальнейшая тактика подробно обсуждается с терапевтом или урологом.
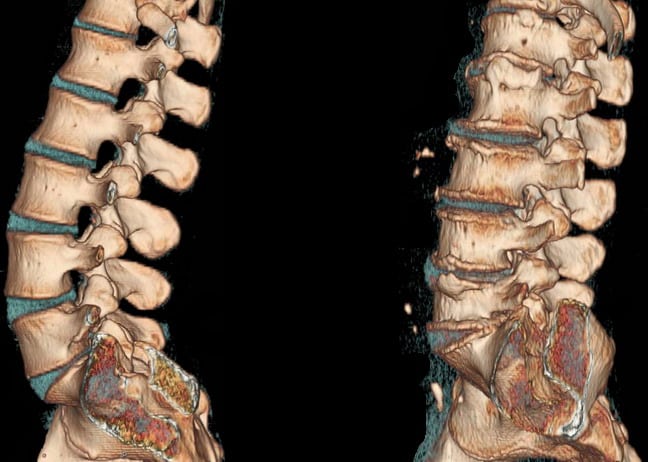
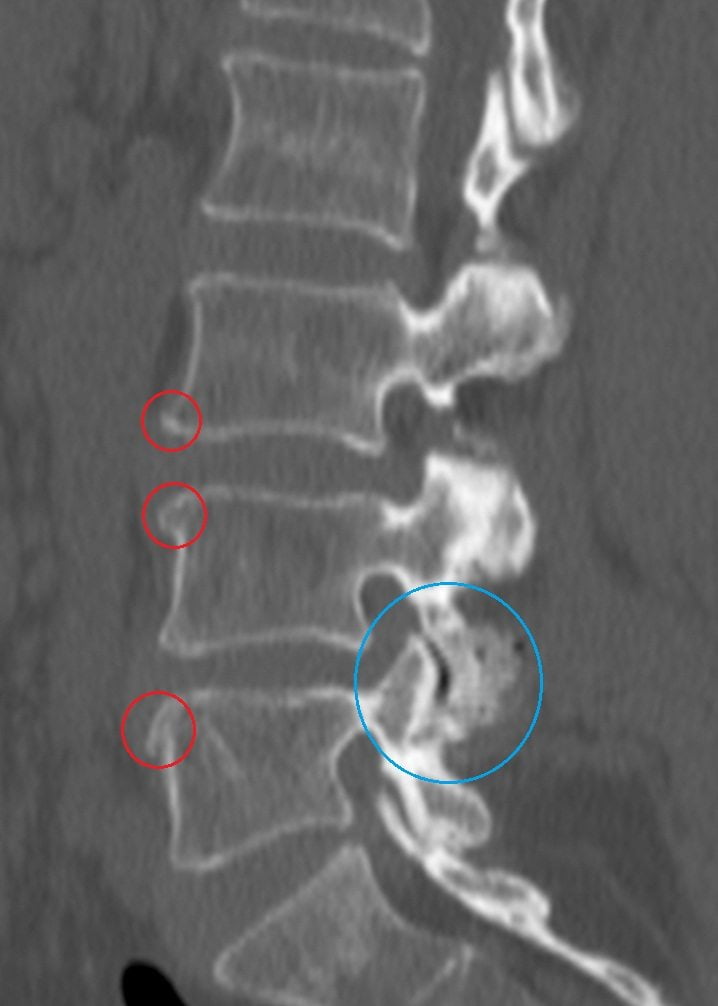
— Рентгенография – наиболее дешевое из инструментальных обследований, это метод выбора при диагностическом поиске в данном случае. На рентгенограмме можно увидеть нарушение структур позвоночника, признаки воспаления позвоночных суставов, по косвенным признакам определить место сдавления нервов. «Прозрачность» позвонков на рентгенограмме натолкнет на мысль об остеопорозе (хрупкости) костного скелета. Как известно, на фоне остеопороза наиболее часто встречается такое осложнение как перелом позвонка с последующим сдавлением прилежащих нервов. Если перелом, увы, состоялся, это также будет видно на рентгенограмме. Возможности этого метода исследования огромны, но если патология найдена, необходимо уточнить, насколько серьезно повреждение, не нуждается ли пациент в оперативном вмешательстве на позвоночнике. Для этого уже требуется более точное исследование – послойное (томография). Существует два вида томографии – компьютерная рентгеновская и магнитно-резонансная.
— Компьютерная томография (КТ). Метод обследования, позволяющий буквально заглянуть внутрь позвоночника. Все костные структуры, ускользнувшие от внимания рентгенолога при обычной рентгенографии, на томограмме будут отлично видны. При необходимости с помощью полученных данных и специальной компьютерной программы можно реконструировать 3D модель любой интересующей структуры.
— Магнитно-резонансная томография (МРТ). Нерентгеновский метод исследования. Отличается от компьютерной томографии также тем, что позволяет врачу более тщательно оценить состояние «мягких» структур позвоночника (на КТ хорошо видны только костные элементы): спинного мозга, корешков. Более детально при этом обследовании видно позвоночные грыжи, изменения сосудов и мышц. Обычно именно за специалистом по МРТ остается последнее слово при диагностическом поиске и определении дальнейшей тактики.
Вторичные боли в спине, то есть не имеющие связи с остеохондрозом и «перетружденной» спиной – тревожный симптом, заставляющий как можно скорее начать поиск основного патологического процесса, вызывающего боль. Кратко остановимся на симптомах, которые могут указывать на возможный вторичный (то есть не связанных непосредственно с позвоночником) характер болей и требуют повышенной бдительности, как от врача, так и от пациента:
- быстрая внезапная потеря массы тела (может возникнуть подозрение на опухоль);
- инфекции почек и мочевого пузыря (в этом случае боль может быть симптомом пиелонефрита);
- усиление боли в покое или после ночного сна (этот симптом особенно интересует ревматологов, так как может быть знаком развивающейся болезни Бехтерева);
- повышение температуры тела;
- изменения в анализах крови (повышение свертываемости крови, обнаруженное при выполнении коагулограммы, повышение уровня лейкоцитов или падение гемоглобина, а также повышение СОЭ (скорости оседания эритроцитов) в общем анализе, повышение уровня С-реактивного белка в иммунологическом анализе);
- установленный диагноз «остеопороз», или прием лекарств, уменьшающих количество кальция в костях;
- возраст свыше 50 лет (риск развития остеопороза у женщин в климаксе) или менее 20 лет, особенно это касается юношей;
- ссылка на травму, вне зависимости от ее давности (например, падение с высоты более 2 метров, а для пожилых людей значимой травмой является уже падение с высоты собственного тела);
- признаки серьезных неврологических отклонений (нарушение чувствительности кожи, мочеиспускания или дефекации обычно свидетельствует о глубоком поражении спинного мозга);
- неэффективность «рутинного» лечения в течение 4 недель.
Как уже упоминалось, пациенты с болью в нижней части спины попадают в первую очередь в поле зрения терапевта и невролога. По имеющимся медицинским стандартам, врачи этих специальностей, особенно это касается терапевтов, проводят лечение неосложненных форм болевого синдрома при отсутствии «знаков опасности», о которых упоминалось ранее. Медикаментозная терапия заключается в назначении нестероидных противовоспалительных средств (НПВП, например, мелоксикама) или простых анальгетиков. Крайне важно убедить больного снизить нагрузку на позвоночник – избавиться от лишнего веса, исключить работу, связанную с подъемом и перемещением тяжестей, уменьшить время нахождения в статической вертикальной позе («сидячий» образ жизни, работа за компьютером или, наоборот, «работа на ногах»). Пациента следует настроить на регулярные занятия физической культурой, при этом главное не переусердствовать: при болях в нижней части спины противопоказаны бег, прыжки, многие игровые виды спорта, такие как баскетбол, волейбол, футбол.
Неврологи чаще всего используют комплексную терапию болей в нижней части спины, включая в схему миорелаксанты (например, мидокалм) и витамины группы В. Основное действие миорелаксантов – расслабление спазмированных (зажатых) мышц, предоставление им отдыха. Витамины группы В, как принято считать, улучшают питание и регенерацию нервных волокон. Эти препараты более эффективны в случаях острой боли, а вот при хроническом болевом синдроме их назначение хоть и не навредит, но доказанной эффективности не имеет.
Довольно часто врачи (особенно хирурги) рекомендуют ношение бандажа на поясничную область (поддерживание поясницы). Это позволяет избавить пациента от неприятных ощущений в том случае, если предстоит физическая нагрузка, долгая дорога или выступление, но собственно лечебного эффекта не имеет. Как только бандаж снимают, боль возвращается или усиливается. Столь любимые в нашей стране физиопроцедуры , «блокады», массаж или манипуляции на позвоночнике имеют «отвлекающий» эффект, устраняют болезненный мышечный спазм, однако так же, как и применение бандажа, не имеют доказанного лечебного эффекта. В случае хронической боли эти назначения просто необходимо сочетать с лечебной физкультурой и плаванием.
В случаях тяжелого повреждения структур спинного мозга, больших грыжах дисков, компрессионных переломах или опухолях прибегают к хирургическому лечению. Операции на позвоночнике разнообразны — от небольших, проводимых под местной анестезией, до обширных вмешательств, которые проводятся несколькими бригадами хирургов в несколько этапов. За последние двадцать лет техника выполнения этих операций постоянно совершенствуется, накоплен большой опыт, поэтому, при наличии показаний к хирургическому лечению позвоночника нет смысла ждать, пока проблема решится сама собой.
Распространенная ошибка – соблюдение постельного режима при острой боли в спине. Движение при этой патологии опорно-двигательного аппарата не просто нужно, а необходимо! Во всех случаях, кроме компрессионного корешкового синдрома (этот диагноз установит невролог), нахождение в горизонтальном положении увеличивает стоимость лечения и затягивает сроки выздоровления. Да и при корешковом синдроме общее время постельного режима не должно составлять более двух дней.
При воспалительных (ревматологических) заболеваниях позвоночника и крестцово-подвздошных суставов физическая активность – основное средство борьбы с наступающей инвалидизацией. Напомним, указанна группа болезней имеет постепенно прогрессирующий характер, и упражнения, направленные на поддержание гибкости и развитие и укрепление мышечного «корсета» позвоночника, можно считать таким же эффективным методом лечения, как и специальная терапия противовоспалительными препаратами разных групп, назначаемая ревматологами.
источник
Постоянная тянущая боль в пояснице является симптомом многих заболеваний, как позвоночника и суставов, так и внутренних органов. Позвоночник человека несет большую нагрузку, основная часть которой приходится именно на поясницу. Этот отдел позвоночного столба вынужден справляться с весом тела, поэтому поражается чаще всего. Кроме этого, межпозвоночные диски должны при каждом шаге пружинить, они могут легко повредиться во время поднятия тяжестей и наклонах корпуса вперед.
Виды тупых болей в пояснице:
Первичная боль в пояснице указывает на заболевания позвоночника: изменения суставов, межпозвонковых дисков, связок или мышц.
Вторичная боль связана с травмами позвоночника, опухолями, сколиозом, инфекцией или заболеваниями внутренних органов.
От боли в спине страдает множество людей, которые ведут малоподвижный образ жизни и длительное время проводят в положении сидя. Появление болей в пояснице чаще всего связано с повреждением позвонков, межпозвоночного диска, защемлением нерва или воспалением мышц спины.
Не следует думать, что возникновение дискомфорта в поясничной области является следствием переохлаждения или неудобного положения тела во время сна. Болевой синдром является лишь верхушкой айсберга. Необходимо искать имеющуюся патологию позвоночника и лечить заболевание. В противном случае вы рискуете запустить болезнь, тогда ноющие боли в пояснице возвратятся вновь.
Причинами первичной ноющей боли могут быть следующие заболевания:
Остеохондроз– самая частая патология. Заболевание характеризуется дегенеративными изменениями в межпозвоночных дисках, которые со временем теряют влагу, уплощаются. Это провоцирует близкое соприкосновение тел позвонков между собой, которые могут деформироваться.
Грыжа межпозвоночного диска– выпячивание хрящевой ткани за пределы позвоночного столба. При этой патологии боли могут постепенно усиливаться, отдавать в ногу или заднюю область бедра.
Спондилолистез – смещение тел позвонков относительно друг друга;
Спондилез – образование по краям позвонков шиповидных наростов, которые ограничивают их подвижность. С течением времени из-за этих наложений происходит сужение спинномозгового канала и сдавливание нервных пучков, что сопровождается мышечной слабостью, онемением конечностей.
На остеохондроз позвоночника, помимо постоянной ноющей боли в пояснице, могут указывать другие симптомы:
потеря кожной чувствительности;
иррадиации боли в область бедра, ягодицы, заднюю поверхность ноги или в пах;
снижение потенции у мужчин;
скованность и мышечное напряжение в поясничной области.
Посещение грамотного специалиста вертебролога помогает выявить имеющуюся патологию и отличить остеохондроз от других заболеваний. Уже на первом этапе путем визуального осмотра и пальпации врач способен установить деформацию позвоночника, косое расположение таза и повышенной напряжение спинных мышц, а также получить представление о подвижности позвоночника.
При грыжах, травмах определяется наличие или отсутствие чувствительности, слабости или атрофии мышц. Обязательно проверяются рефлексы, которые могут снижаться при некоторых патологиях.
Иногда требуются дополнительные методы исследования – томография, рентген или МРТ. Чтобы не пропустить патологию внутренних органов назначаются анализы крови и мочи, а некоторых случаях может потребоваться биопсия.
Женщины чаще мужчин страдают от болезненных ощущений в пояснице, и связано это с деторождением. В периоде беременности позвоночник женщины испытывает серьезную нагрузку из-за возросшей массы тела, смещения центра тяжести, расслабления мышц и связок, возникших в результате гормональной перестройки. Нарастающая боль в пояснице может быть предвестником скорых родов.
Многие женщины жалуются, что «тянет поясницу» в первые дни менструации, чаще всего причиной является изменение гормонального фона, скопление жидкости в тканях, мышечные сокращения матки. Если имеется физиологическое отклонение матки назад, женщина чаще страдает от тянущей боли в пояснице во время месячных.
Заболевания женской половой сферы могут проявляться тупыми ноющими болями в пояснице. Если болевой синдром присутствует постоянно, необходимо исключить аднексит, миому, эндометриоз, половые инфекции, внематочную беременность.
Обязательно обратитесь к врачу в следующих случаях:
Кровотечение из влагалища обильное или продолжается длительное время;
появился дискомфорт в области половых органов – зуд, выделения необычного цвета и запаха;
повысилась температура тела, знобит, ломит суставы;
боль в пояснице постепенно усиливается и не проходит.
Мужчины реже страдают от постоянной боли в поясничной области, чем женщины или пожилые люди. Но если она появилась, мужчины испытывают сильный стресс. Боль иррадиирует в паховую область, половые органы, нижнюю часть живота или ногу.
Причиной нередко становится простатит или гиперплазия предстательной железы, поставить правильный диагноз поможет уролог. Чаще всего появляются и другие симптомы: затруднения при мочеиспускании, выделение мочи происходит слабой прерывистой струей, развивается половая слабость.
Однако ноющая боль может быть признаком злокачественных заболеваний, поэтому нельзя оттягивать с визитом к врачу.
Любые падения, ушибы, удары в область спины могут иметь отдаленные последствия. Иногда результат удара (тупая ноющая боль в области поясницы) проявляется спустя какое-то время – через несколько месяцев или даже через несколько лет, когда человек уже успел позабыть о травме. Частый вид травматизма, при котором повреждается поясница – прыжок или падение с высоты с приземлением на ноги. На эту область воздействует не только масса тела, но и сила удара.
Последствия травмы – ушиб, вывихи или перелом позвоночника. Помимо болей в спине, наблюдается неврологические расстройства, связанные с ущемлением нервов – расстройство чувствительности, снижение мышечной силы и рефлексов. Может возникнуть длительный спазм околопозвоночных мышц, которые со временем укорачиваются, их волокна замещаются соединительной тканью.
Чем раньше будет начато лечение травмы, тем больше шансов на полное восстановление позвоночных функций.
У некоторых людей, чаще среднего и пожилого возраста, тупая ноющая боль в спине проявляется в утренние часы. И связана она не с перегрузкой позвоночника, а, наоборот, с длительным нахождением в постели. Межпозвоночные диски впитывают в себя жидкость и немного увеличиваются в объеме. После ночного восстановления они вновь испытывают на себе вес тела, расплющиваются и давят на нервные окончания, что проявляется несильными болями в поясничной области в утренние часы.
Люди, интенсивно занимающиеся в спортивном зале, нередко жалуются на боли в области поясницы, которые носят нерезкий характер. Болезненность усиливается после поворотов корпусом, наклонов и других движений. Чаще всего их появлению предшествовала микротравма позвоночника, что бывает результатом сильных физических перегрузок. Чрезмерное усердие в спортивном зале может обернуться растяжением связок или мышц поясничной области, но такая боль довольно быстро утихает.
Иногда заболевания органов мочеотделения проявляются лишь тянущей неострой болью в области поясницы, и без некоторых анализов довольно сложно поставить диагноз. На пиелонефрит или цистит указывают скачки температуры, озноб, общая интоксикация. Боль в области поясницы чаще односторонняя, она усиливается после постукивания по спине.
Заподозрить заболевания органов мочеотделения можно по появлению частого или болезненного мочеиспускания, ложных позывов, усилению ночного диуреза, выделению мутной мочи с хлопьями и неприятным запахом. В анализах обнаруживают большое количество лейкоцитов, бактерий, белок или эритроциты.
Начинается заболевание, как правило, с приступа почечной колики – резкой болезненности справа или слева от позвоночника. Происходит закупорка мочевыводящих путей камнем, нарушается пассаж мочи, вследствие чего она накапливается в почках.
Порой человек не подозревает о наличии у него мочекаменной болезни, и только после занятий бегом, поездки в транспорте, подъема тяжестей и другой физической нагрузки развивается острый приступ болезни. После отделения конкрементов с мочой наступает облегчение.
Воспалительная патология внутренних органов – поджелудочной железы, кишечника, желчного пузыря может давать о себе знать продолжительной тупой болью в пояснице. Как правило, проявляется и другая симптоматика – боль в животе, вздутие и тяжесть после еды, нарушения стула, отрыжка, изжога. Скопление газов в кишечнике характеризуется разлитой болезненностью в животе, а также в пояснице.
Причиной болей могут являться метастазы, проникшие в костную ткань из других органов – легких, щитовидной железы, простаты, молочных желез. Случаются и первичные опухолевые процессы, которые изначально развиваются в тканях позвоночного столба – спинном мозге, его оболочках или выходящих нервных пучках.
Боль при онкологической патологии нарастает постепенно, начавшись с небольшой болезненности, она прогрессирует и становится довольно интенсивной. Болевые ощущения могут быть локализована по длине всего позвоночника или только на отрезке пояснично-крестцовой области, отдавать в ногу и бедро, сопровождаться нарушением чувствительности и мышечной слабостью. Если прибавить к этому подавленное состояние, слабость, похудение пациентов, то следует прибегнуть к рентгенографическому исследованию или МРТ.
Еще одно злокачественное поражение позвоночника и других костей – миеломная болезнь. Это заболевание, которое длительное время может протекать без выраженной симптоматики. Опухолевый клон клеток оседает в костном мозге и в дальнейшем происходит разрушение костей и тканей позвонков с возникновением патологических переломов.
Другое название – спондилоартрит анкилозирующий. Это хроническое воспалительное поражение суставов и позвоночника с наклонностью к ограничению движений. Первыми симптомами могут быть ночные боли в пояснице, утихающие в утренние часы, когда начинается двигательная активность человека. К сожалению, болезнь на ранней стадии не всегда удается выявить. Когда поставлен диагноз, заболевание уже тяжело подается лечению.
Болезнь проявляет себя нерезкими болями в поясничной или пояснично-крестцовой области, поэтому человек обращается к невропатологу и длительное время лечится по поводу радикулита. Воспалительный процесс получает дальнейшей распространение и заканчивается неподвижностью позвоночника и такой выраженной сутулостью, что человек может передвигаться лишь в полусогнутом состоянии.
К каким врачам обращаться при постоянной боли?
Установить причину болевого синдрома смогут следующие специалисты:
источник








 Какие препараты работают, а какие нет?
Какие препараты работают, а какие нет?