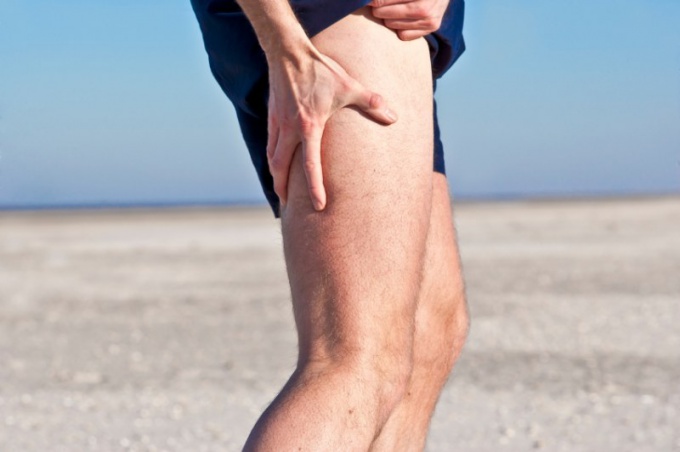
При нахождении человека в вертикальном состоянии основная нагрузка приходится не только на позвоночник, но и на тазобедренные суставы, поэтому любое нарушение в функционировании этих отделов может приводить к болевому синдрому. Боль в пояснице и тазобедренном суставе может быть разного характера — все зависит от причины поражения и вида патологии. Изначально болевые ощущения могут быть незначительными и практически незаметными, однако постепенно они начнут усиливаться при ходьбе или других движениях и отдавать в ногу.
Не стоит игнорировать такой сигнал организма о помощи, поскольку несвоевременное лечение нарушений тазобедренного сустава может привести в частичной или полной ограниченности в движении.
На начальных этапах боль в тазобедренном суставе появляется периодически и в основном беспокоит человека в состоянии покоя, с течением времени болевые ощущения приобретают постоянный характер.
В зависимости от характера протекания боль можно разделить на три группы:
- острая боль – возникает внезапно и длится недолго, определить место ее локализации не составляет труда;
- ноющая боль – отличается обширной зоной поражения и периодическим характером возникновения, определить место локализации затруднительно;
- хроническая боль в левой или правой ноге – беспокоит человека достаточно длительный период (до полугода), лечиться обычно с помощью операции.
При поражении тазобедренного сустава боль, как правило, не распространяется только лишь на место локализации очага воспаления. Страдать могут и другие части тела:
- голень;
- стопа;
- бедра;
- позвоночник;
- ягодицы;
- пах;
- внутренняя, внешняя или задняя части ног.
Если боль тянущая, то, скорее всего, у человека растяжение мышц, которое пройдет самостоятельно через несколько дней. Если же боль в тазобедренном суставе с правой стороны или левой не исчезает через неделю, лучше обратиться за помощью к врачу.
Боль в пояснице и тазобедренном суставе является результатом разных факторов, которые условно делятся на четыре группы:
- Патологии тазобедренного сустава, нарушения в мышечных тканях и связках, находящихся около него. Сюда можно отнести любые травмы, воспалительные и дегенеративные процессы и т.д.
- Нарушение анатомии сустава, при котором головка кости бедра отклоняется от нормального размещения в вертлужной впадине. К таким состояниям приводят различные вывихи (врожденные или приобретенные в результате травмы), контрактуры мышц бедра и спины, хронические нарушения двигательной способности.
- Системные заболевания – воспалительные процессы лонного или крестцово-подвздошного сочленения, изменения структуры мышц в районе ягодиц, неврологические состояния (ущемление нервов, радикулит или неврит). Иногда к болевым ощущениям могут привести такие вирусные и инфекционные процессы, как грипп, ангина или пиелонефрит, патологии половой системы, осложнения в брюшной полости или области поясницы.
- Боли, вызванные стрессами или психологическими нагрузками. Возникают по причине сильного волнения и быстро исчезают сами по себе.
Боли в ноге в тазобедренном суставе могут свидетельствовать о развитии серьезной патологии, которая при несвоевременном обращении к доктору может привести к инвалидности и двигательной дисфункции.
Симптомы этих заболеваний во многом похожи между собой, но некоторые из них имеют свои особенности:
| Тип заболевания | Характер боли |
| Сильные боли в тазобедренном суставе при опоре на ногу или становлении на цыпочки. |
| Боль в тазобедренном суставе возникает в утреннее время и сопровождается скованностью в суставе, далее приобретает постоянный характер. |
| На ранних стадиях симптомы отсутствуют, далее появляются боли в коленном и тазобедренном суставе. |
| Боль распространяется на область паха, ягодицы и бедро и усиливается при нагрузке на конечность. |
| Ноющая боль в тазобедренном суставе, которая постепенно приобретает постоянный характер. |
| Сначала возникают боли в тазобедренном суставе, после переходят на коленный сустав. |
| Ноющая боль в тазобедренном суставе, которая усиливается во время активных движений. |
| Тупая боль в тазобедренном суставе и пояснице, усиливается в ночное время суток. |
| Тупые боли в тазобедренном суставе, которые усиливаются при любом движении. |
| Тупые боли в тазобедренном и коленном суставе. |
| Острая боль в тазобедренном суставе, которая наблюдается сразу после травмы. |
| Сильная боль в суставе, особенно проявляется во время смены положения или выполнения круговых движений. Доходит даже до состояния болевого шока. |
| Сильная боль в тазобедренном суставе и паху, которая усиливается во время совершения движений. |
| В зависимости от стороны повреждения наблюдается боль в тазобедренном суставе слева или справа. Вов время совершения движений или пальпационного обследования ощущения усиливаются. |
| Ноющая боль в тазобедренном суставе, которая постепенно усиливается. |
| Острая боль в тазобедренном суставе, которая носит периодический характер. В области распространения болевого синдрома наблюдается специфический щелчок. |
| Острые боли в тазобедренном суставе – в левом или в правом, которые возникают при малейшем движении. Возможно состояние шока. |
Помимо заболеваний, непосредственно поражающих тазобедренный сустав, боли могут возникнуть и по ряду других причин.
Очень часто боль в правом тазобедренном суставе или в левом суставе может сочетаться с неприятными ощущениями в области крестца и поясницы. Причинами этих ощущений могут быть:
- травмы разного характера;
- аномальное развитие или строение позвоночника;
- остеохондроз;
- наличие опухолей;
- тромбофлебит;
- простатит;
- стрессы;
- гинекологические заболевания;
- туберкулез.
Болевой эффект возникает в крестце и по всей спине, при этом отмечается боль в правом тазобедренном суставе или левом тазобедренном суставе. Причины эти ощущений могут быть таковыми:
- патологии опорно-двигательного аппарата – остеопороз, грыжа позвонка, травмы, наличие остеофитов, воспаление хрящевых тканей и мышц, ущемление седалищного нерва;
- болезни, не связанные с нарушением в структуре позвоночника – неправильное кровообращение, опухоли спинного мозга, менингит, остеоартроз тазобедренного сустава;
- проксимальная нейропатия ассиметричного типа – формируется на фоне сахарного диабета или по причине накопления крови за стенкой брюшной полости, сопровождается болью тазобедренного сустава справа и атрофией мышц;
- ишиалгия – характеризуется болью, распространяющейся по всей нижней конечности.
Боли в тазобедренном суставе правой ноги или левой – не единственно возможный вариант развития событий. При некоторых патологиях боль поражает и другие участки тела, например:
- если болевой синдром поражает крестец, можно говорить о развитии воспалительного процесса в этом отделе и находящихся рядом участках;
- поражение корешковой части спинного мозга дополняется болью в пояснице, не переходящей на ноги;
- ущемление седалищного нерва отличается локализацией боли в пояснице, далее она спускается на ягодицы и конечности.
Возрастные изменения в организме приводят к тому, что межпозвоночные диски утрачивают влагу и становятся негибкими, в результате даже малейшее движение вызывает существенный дискомфорт и боли в тазобедренном суставе.
Основным признаком развития остеохондроза поясницы является резкая боль в тазобедренном суставе и спине. Помимо болевых ощущений в конечностях, заболевание сопровождается болью в шее, плече.
Основной причиной боли в пояснице и тазобедренном суставе является ущемление корешка. По мере того, как позвоночный диск вырождается, происходит его сжимание и перемещение. Таким образом он воздействует на отходящую от спинного мозга и прижимает ее к кости. Такое состояние называют фораминальный стеноз, при этом наблюдается резкая боль в тазобедренном суставе и пояснице.
При возникновении первых признаков заболевания необходимо незамедлительно обратиться к специалисту. В зависимости от того какие боли в тазобедренном суставе ощущаются и по ряду других симптомов врач сможет диагностировать заболевание и назначить эффективный курс лечения.
Кроме того, проводится ряд лабораторных и инструментальных исследований, которые позволят дифференцировать заболевание о других схожих патологий. Сюда входят:
- Общий анализ крови, который позволяет установить состояние организма в целом. Если анализ показал анемию, нужно обязательно уточнить характер ее развития. Количество лейкоцитов позволит установить степень тяжести состояния пациента, уровень тромбоцитов обязательно определяется перед проведением операции.
- Исследование мочи – здесь важно не только определить цвет, прозрачность и плотность, но и установить количество белка, глюкозы и билирубина.
- Биохимический анализ крови и специфические маркеры болезней ревматоидного типа.
- Морфологическое исследование биоптата обычно назначается при подозрении на заболевания костей онкологического характера. Также проводится при фиброзной остеодистрофии, хрящевых экзостозах. Обычно для выполнения исследования выполняют пункцию для забора синовиальной жидкости.
- Рентген и УЗИ – одни из самых точных методов для определения патологий тазобедренного сустава. Позволяют определить наличие перелома, вывиха, артрита или артроза, а также установить причину развития этих заболеваний
- КТ – дает возможность рассмотреть поврежденный сустав в разных проекциях.
- МРТ — визуализирует тканевые структуры в любой проекции. С помощью этого метода можно изучить состояние хрящевой ткани, сосудов, мышечной ткани, надкостницы и дисков позвонка.
- Остеосцинтиграфия – дает четкое изображение кровотока в костях и показывает интенсивность обменных процессов. С помощью этого вида обследования можно определить переломы, артриты, остеомиелиты и злокачественные новообразования.
Терапия в обязательном порядке должна носить комплексный характер и включать не только прием медикаментов, но и другие методы лечения (ЛФК, массаж, физиопроцедуры, диету и т.д.). Для устранения болевых ощущений в курс лечения обычно включаются противовоспалительные и обезболивающие средства. Стоит понимать, что прием этих препаратов не сможет устранить саму причину патологии, а принесет лишь временное облегчение
источник
Здравствуйте! Меня зовут Андрей. Мне 26 лет,рост 180 см,вес 74 кг(4 месяца назад был 81 кг). Работаю телохранителем,занимаюсь спортом — смешанными единоборствами. Являюсь мастером спорта по боевому самбо.
В январе 2013 года возникли боли в области поясницы,сделал рентген,обратился к неврологу. Толком он диагноз не поставил,но назначил лечение в течении 3 недель — Дона в порошках,Мовалис в таблетках,Траумель в таблетках,мазь Кетанол. После курса боли практически ушли и лишь изредка давали о себе знать. Я продолжал спокойно заниматься спортом. Осенью переключился только на бокс. Где-то раз-два в неделю заходил в спортзал и делал становую тягу или приседания с большими весами.
Так прошел практически год. И перед самым Новым годом меня начали опять беспокоить боли,хотя я в этот период не тренировался вообще — катался по командировкам 2 недели.
После нового года,январь 2014,боли стали сильнее,появилось жжение в левом бедре и боль в ягодице. Я обратился в спортивный диспансер к травматологу-ортопеду. Посмотрев меня,он сказал,что у меня и грыжи, и ущемление нерва, и плоскостопие. Назначил лечение — Траумель,Цель-т,Остеохоль,нейромультивит,нейромидин в течении месяца. Ничего не помогло,а боли усиливались. Решил сделать МРТ. Вот результаты.
На серии МР-томограмм получены изображения ПКО позвоночника в аксиальной,сагиттальной и корональной плоскостях.
Физиологический лордоз сглажен.
Отмечаются начальный признаки дегенеративно-дистрофических изменений в виде:
— снижение интенсивности МР сигнала от межпозвоночных дисков на уровне L1-L2,L2-L3,L5-S1 со снижением их высоты;
— уплотнения замыкательных пластин тел позвонков;
— умеренно выраженных заднебоковых и передних краевых костных разрастаний тел позвонков L1-S1;
— небольших грыж Шморля замыкательных пластин тел Th11,Th12,L1
На уровне L4-L5 определяется диффузная протрузия межпозвонкового диска,размером до 3 мм,деформирующая передний контур дурального мешка. Межпозвоночные отверстия сужены,без признаков компрессии корешков нервов. Переднезадний размер позвоночного канала на данном уровне равен 11 мм.
На уровне L5-S1,на фоне диффузной протрузии,определяется левосторонняя парамедианно-фораменальная грыжа межпозвонкового диска,размером до 7 мм,деформирующая передний контур дурального мешка. Межпозвонковые отверстия сужены,больше левое. Левой корешок нерва S1 смещен кзади и компрессирован в латеральном кармане. Переднезадний размер позвоночного канала на данном уровне равен 12 мм.
Мр данные за изменение структуры спинного мозга и конского хвоста на уровне исследования не выявлены. Паравертебральные ткани не изменены.
Заключение:
— МР-признаки начальных проявлений остеохондроза ПКО
— Задняя протрузия диска L4-L5
— Задняя грыжf диска L5-S1 с признаками возможной компрессии левого корешка нерва S1
Вот с этим МРТ я направился к неврологу. Произведя осмотр,назаначил лечение — аркоксия,сирдалуд,никотиновая кислота в таблетках,мазь с пчелиным ядом + сухое тепло. Ничего не помогло,а боли были уже очень сильные,особенно на улице в холоде. Я решил пойти еще к одному неврологу. Он меня даже не смотрел,почитал МРТ и назначил алфлутоп 20 уколов,Дону 12 уколов,Дискус Композитум 10 уколов. Никаких улучшений. Я совсем отчаился и знакомые предложили мне мануального терапевта и я решил попробовать. Сделал 2 сеанса и стало совсем невыносимо — боль пошла в икру,начала мерзнуть,неметь и потеть левая нога,бегали мурашки. И я решил отказаться от дальнейших процедур и пошел в больницу. Врач направил меня на капельницу — Дексон,Ношпа,Анальгин и витамины группы B. Во время капельницы улучшения были,но если в первую половину дня было лучше,то вторую опять боли и наоборот. Стало легче после последней капельницы. Затем врач назначил мне ЛФК и Дону или Артру в течение 3-6 месяцев.
Пью Артру,делаю упражнения,планирую пойти в бассейн,боли на уровне 2 бала постоянно,бывает 4 в течение дня. Ходить не больно,после ходьбы или стояния больно сидеть пару минут. Наклониться могу только наполовину. Больно стоя потянуться вверх,подтянуть плечи к голове. Пробовал висеть на перекладине,но когда расслабляюсь,появляется боль в левой ягодице и бедре первые секунд 20,потом становится легче.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Этот диагноз врачи ставят достаточно часто. Заболевание характеризуется болью и жжением в паху, отдающими вниз по боковой и передней поверхности бедра. Иногда эти ощущения распространяются на колени и на ягодицы. Боль и жжение чаще возникают при ходьбе и при вставании (с дивана, со стула). В покое они почти всегда прекращаются.
Коксартроз возникает преимущественно у людей, перешагнувших 40-летний рубеж. Женщины страдают этим заболеванием чаще, чем мужчины. Болезнь может поражать как один, так и оба тазобедренных сустава.
Наиболее частой причиной развития невропатии, или нейропатии, бедренного нерва являются травмы, осложненные забрюшинной гематомой. Второй по частоте причиной медики называют всевозможные патологии тазобедренного сустава, в результате которых поражается или сдавливается нерв, проходящий вблизи этого сочленения (например, при вывихе головки бедра). Жжение и боль в бедре нередко дополняются онемением кожи на бедренных участках, снижением коленного рефлекса и даже атрофией четырехглавой мышцы бедра, при которой нарушается походка (аритмичный шаг).
При невропатии бедренного нерва ни в коем случае нельзя заниматься самолечением, в т.ч. принимать обезболивающие препараты без назначения врача. Это сложное заболевание способно привести к серьезным осложнениям (вплоть до паралича), самодеятельность в данном случае просто недопустима.
Трохантерит бывает односторонний – при заболевании одной ноги и двусторонний – при развитии воспаления бедренных сухожилий на обеих ногах. Женщины страдают трохантеритом гораздо чаще мужчин, особенно в климактерический период, когда ослабевают мышечные и сухожильные ткани. Болезнь порождает приступы боли и ярко выраженного жжения в области наружной поверхности бедра (так называемой «зоны галифе»). Ощущения усиливаются во время ходьбы и в положении лежа на боку.
Главная причина синдрома грушевидной мышцы, расположенной под ягодичными мышцами, — повреждение поясничного отдела позвоночника. Этот диагноз подтверждается у 40% пациентов, обратившихся к врачу по поводу болей и ощущения жжения в области бедра. Чаще всего заболевание бывает односторонним (поражается правое или левое бедро). Динамика симптомов – быстрая, они проявляются уже через 1-2 дня после подъема большой тяжести, неловкого движения, сильного стресса. Иногда приступу предшествуют боли в пояснице.
Часто интенсивная боль и жжение при синдроме грушевидной мышцы ощущается в области ягодиц и крестца. В ряде случаев эти симптомы могут захватывать заднюю поверхность ноги и спускаться вниз вплоть до пятки. Симптомы более ярко проявляются ночью.
Синдром грушевидной мышцы не вызывает двигательных ограничений конечности, т.е. нога полноценно вращается и поднимается. Острая боль и внезапное жжение возникают в пояснице или в ягодицах при наклонах туловища с прямыми ногами.
Некоторые заболевания, для клинической картины которых характерны нарушения или повреждения сосудов, снабжающих кровью ткани тазобедренной области, могут вызывать онемение, покалывание и жжение в бедре. Выяснить истинную причину неприятных симптомов, увидеть реальную картину на основании проведенных исследований и назначить соответствующее лечение может только врач. Поэтому не надо торопиться покупать мази и натираться ими, а также глотать обезболивающие препараты. Этим можно лишь усугубить болезнь.
источник
Одна из самых частых причин обращения к неврологу – боли в пояснице иррадиирущие в ногу и отдающие в бок.
Симптоматика обусловлена совокупностью факторов, но обычно проявляется после неравномерных нагрузок на позвоночный столб. Если боль в спине отдает в ногу, то это – серьезный повод для проведения диагностики состояния здоровья и выяснения причин патологии. Почему возникает боль в пояснично-крестцовом отделе, тянет ногу, ломит поясницу и стреляет в бок, как выявить причины и что делать – обсудим в статье.
Для определения оптимального курса лечения и реабилитации необходимо выяснить, почему возникает симптоматика и ее причины.
Боли внизу поясницы, иррадиирущие в правую или левую ногу, являются типичным симптомом заболеваний пояснично-крестцовой зоны позвоночника. Возникают на фоне опухолевых процессов, бурсите и нейропатии седалищного нерва, но основные причины лежат на поверхности. К ним относятся:
- грыжи позвоночных дисков поясничного отдела;
- остеопороз;
- остеомиелит позвонков;
- поясничный спондилез;
- анкилозирующий спондилит;
- пролапс и протрузия позвонковых дисков с болями, отдающими в бок справа или слева;
- врожденная или приобретенная деформация позвоночного столба.
Причины неврологических проблем отличаются многообразием, а для их установления понадобится комплексное обследование.
Наши читатели рекомендуют
Для профилактики и лечения БОЛЕЗНЕЙ СУСТАВОВ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
- Бурсит и нейропатии указывают на воспаление или защемление седалищного нерва. При этом боль распространяется до стопы, а при несвоевременном обращении к врачу может возникнуть атрофия седалищного нерва.
Клиническая картина проявляется комплексом симптомов, к которым относятся:
- тянущая, ноющая боль внизу поясничного отдела позвоночника, проходящая через ягодицу с иррадиацией в правую или левую сторону через бедро, может достигать колена;
- сосудистые и нейродистрофические проявления;
- ограничение двигательной активности;
- потеря чувствительности и парестезия мышц;
- в случае смещения межпозвонкового диска наблюдается резкая боль при движении, появление отечности;
- боли, отдающие в ягодицу, указывают на смещение позвонков пояснично-крестцового отдела;
- нарушение сердечного ритма, гипертензия или низкое давление;
- онемение нижних конечностей, ягодиц и внутренней поверхности бедра ниже колена.
Больная нога холодная на ощупь, имеет дистрофические изменения кожных покровов. Болевые явления усиливаются в ночное время и приобретают острый характер – тянет левую или правую ногу (в зависимости от стороны поражения), возникают судороги и непроизвольные подергивания конечностей. При запущенном воспалительном процессе любое движение вызывает мучительную боль и снижает качество жизни на длительный период.
Болевой синдром в пояснично-крестцовой зоне позвоночника, отдающий в бок или распространяющийся внизу живота свидетельствует о соматических заболеваниях и нарушениях работы внутренних органов. Боль, отдающая в бок (левый или правый) требует пристального внимания узкого специалиста и немедленного лечения. Если болит низ живота, то синдром может указывать на воспалительные процессы мочеполовой системы, поджелудочной железы, селезенки или ЖКТ. Болевой синдром справа связывают с заболеваниями кишечника, печени, почек и органов дыхания.
Если боль в пояснице отдает в ногу, колено или бок, низ живота напряжен, то назначается полное обследование. Наиболее распространенными диагностическими мероприятиями являются:
- рентген тазобедренных суставов;
- КТ или МРТ пояснично-крестцовой зоны позвоночника;
- анализ крови и мочи;
- УЗИ сосудов, проходящих через бедро;
- при необходимости осмотр гинеколога или уролога.
Может понадобиться консультация гастроэнтеролога, если бок (правый или левый) болит, ощущается тяжесть. Подобные симптомы указывают на проблемы с ЖКТ, наличие камней в желчном пузыре и протоках. Если тянущие боли в спине сочетаются с отеками конечностей, головокружением и изменением цвета мочи, то понадобится консультация нефролога.
В период обострения, лечение болей отдающих в бедро, ягодицу и нижнюю часть ноги, направлено на купирование болевого синдрома. В острый период рекомендуется ограничить физическую активность и соблюдать постельный режим, также назначаются анальгетики, нестероидные противовоспалительные препараты, инъекции нейротропных витаминов группы В. Лекарственные средства уменьшают болевые ощущения, улучшают кровоток, снимают отечность и поддерживают функции нервных окончаний.
- акупунктурный массаж;
- дарсонвализация;
- курортное лечение;
- мануальная терапия;
- иглоукалывание;
- физиотерапия и общий массаж.
Лечение проводится курсом, состоящем из 10–12 процедур. При необходимости комплекс повторяется через 2–3 недели.
В стадии ремиссии рекомендуется выполнение специального комплекса упражнений, в том числе на укрепление мышц, расположенных на бедре и его внутренней стороне. Показаны ходьба, плавание на спине, ношение корсета. Запрещено поднятие тяжестей более 3 кг, работа в согнутом положении с опорой на бедро, упражнения на скручивания.
- У вас сидячий образ жизни?
- Вы не можете похвастаться королевской осанкой и стараетесь скрыть под одеждой свою сутулость?
- Вам кажется, что это скоро пройдет само по себе, но боли только усиливаются.
- Много способов перепробовано, но ничего не помогает.
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство существует. Врачи рекомендуют Читать далее>>!
Боль в спине, пояснице, иррадиирующая в ногу — одна из самых частых жалоб населения, особенно старше 35 лет. Это заставляет задуматься о том, что современный городской житель уже с детства, молодости ведет весьма не гармоничный с природой образ жизни, производя неравномерные нагрузки на позвоночник в течении всего дня — при длительном положение сидя, стоя, состояние мышц спины всегда находится в напряжении, а расслабления не происходит.
Более того, после долгого нахождения в сидячем положении, человек может совершать резкие чрезмерные физические нагрузки в тренажерном зале, бассейне и пр. Причин возникновения боли в пояснице, отдающей в ногу очень много, и чтобы разобраться в этиологии ее появления, порой приходится обращаться сразу к нескольким специалистам — неврологу, ортопеду, остеопату, гинекологу, урологу, гастроэнтерологу.
Этот болевой синдром чаще всего бывает на фоне протрузии или пролапса межпозвоночной грыжи поясничного отдела позвоночника. Также корешковые пояснично-крестцовые боли возникают и при опухолевых процессах в крестцовом сплетении, опухолях спинного мозга, бурсите сухожилий ягодичных мышц, если к тому же возникает нарушение потоотделения, это также может быть вызвано васкулитом- нейропатии седалищного нерва (ишемического характера).
- Тупые боли в спине, пояснице и задней поверхности ноги
Это может быть синдром грушевидной мышцы — нейропатия, защемление, воспаление седалищного нерва. При этом чаще всего боль возникает в месте выхода седалищного нерва в области грушевидной мышцы и распространяется по задней поверхности бедра, вплоть до стопы. При грубой компрессии, защемлении седалищного нерва, возможно развитие атрофии ягодичной области.
- Боль в спине, отдающей в боковую область ноги
Эта локализация — лампасоподобная боль может быть обусловлена межпозвоночной грыжей, когда поражаются верхние поясничные корешки, проявляясь острым люмбаго, слабостью мышцы бедра, при патологии бедренного сустава она может сопровождаться псевдокорешковой иррадиацией. Если в боковой области бедра возникают жгучие боли — это может быть туннельный синдром наружного кожного нерва бедра — парестетическая мералгии Рота-Бернарда.
Мералгия — это боли на наружной поверхности кожи бедра из-за того, что нерв сдавлен паховой связкой или фасцией. Например, при беременности, у тучных людей, страдающих избыточным весом. Кроме болей при движении возникают парестезии (ползание мурашек, покалывание) или снижение чувствительности (онемение). В покое все симптомы, как правило, проходят.
- Боль, отдает в переднюю поверхность ноги, бедра
Такой синдром обусловлен поражением бедренного нерва, в основном возникающий после операции в нижней части живота, или грыжесечения. Эти повреждения дополнительно сопровождаются выпадением коленного рефлекса, чувствительными нарушениями, слабостью мышцы бедра. при этом двигательные нарушения будут выраженнее, чем боль. Очень сильная боль в спине, иррадиирующая в конечность может возникать одновременно с атрофией мышц бедра, которая наблюдается при лечении антикоагулянтами и развитием ретроперитонеальной гематомы (скопления крови в забрюшинном пространстве), а также при сахарном диабете если развивается асимметричная проксимальная нейропатия.
Боль на передней поверхности бедра в сочетании с нарушением работы 4-главой мышцы бедра (затруднено разгибание голени и сгибание бедра) сильно выраженная – поражения 3-4 поясничных корешков.
- Одновременная боль в области колена и поясницы
В коленном суставе боль может сочетаться с болью в пояснице при ортопедических нарушениях бедренного сустава. А также при онкологических заболеваниях женских половых органов, у мужчин при раке простаты. При переломах костей таза возникают онемение кожи, ползание мурашек и боли в области запирательного нерва, иногда иррадиируют на медиальную область сустава колена.
- Боли в верхней, средней части спины
Эти боли обусловлены чрезмерной мышечной активностью, перенапряжением, межреберной травматической нейропатией, а также болезнью Шейермана или Бехтерева, спондилита, поперечного миелита, спондилезом грудного отдела, опухолями позвоночника.
- Боли в поясничной области
Большинство таких болей вызваны заболеваниями ортопедического характера — спондилез, остеохондроз, спондилолистез, повреждения дисков поясничной области или их дегенерация. А также арахноидальной кистой в крестцовой области, локальными мышечными уплотнениями в ягодичных мышцах, при воспалении седалищного нерва. Ночные боли у молодых мужчин могут быть по причине болезни Бехтерева.
Однако, следует знать, что не во всех случаях, когда боли в пояснице, отдают в ногу, причинами служат нарушения в позвоночном столбе, существует масса других патологических процессов, вызывающих данный синдром.
Мы перечислим возможные патологические, воспалительные, дегенеративные процессы в позвоночнике, которые могут способствовать развитию компрессионных поражений сосудов, оболочек, корешков, вещества спинного мозга.
- Остеопороз
- Поясничный спондилез, спондилолистез, стеноз, анкилозирующий спондилит
- Пролапс, протрузия диска
- Перелом позвонка, миеломная болезнь, опухоли позвонков
- Болезнь Реклингаузена, болезнь Педжета, врождённые деформации
- Сакрализация, люмбализация
- Остеофиты, остеомиелит позвонка
- Фасеточный синдром
Кроме того, следующие заболевания, не связанны с нарушениями опорно-двигательного аппарата:
- Туннельные синдромы — это нейропатии различного происхождения: седалищного нерва, латерального нерва бедра, болыпеберцового, запирательного, бедренного, общего малоберцового нерва
- Постгерпетическая невралгия, герпетический ганлионит
- Метаболические полинейропатии и мононейропатии
- Невринома спинального корешка
- Опухоли спинного мозга
- Спинальный сифилис
- Эпидуральная гематома или абсцесс
- Хронический менингит или карциноматоз мозговых оболочек
- Рефлекторная симпатическая дистрофия- регионарный комплексный болевой синдром
- Плексопатии, сирингомиелия
- Клаудикация конского хвоста или перемежающаяся хромота
- Острые нарушение спинального кровообращения
Прочими причинами болей в спине, отдающей в ногу могут быть различные заболевания, такие как: гинекологические воспалительные и онкологические процессы, миеломная болезнь, туберкулез костно-суставный, туберкулез почек, женских половых органов (тубсальпингит), заболевания почек, мочевыводящих путей, сифилис, саркоидоз, окклюзия бедренной артерии, бруцеллёз, полимиозит, язва двенадцатиперстной кишки, расстраивающая аневризма аорты, панкреатит, внематочная беременность (симптомы), постинъекционные осложнения, гормональная спондилопатия, коксартроз.
На основании вышесказанно, становиться понятным, что причин таких болевых ощущений в спине, иррадиирующей в ногу может быть очень много. Если пациента беспокоит такая боль, лечение следует начинать только после тщательной диагностики. При обращении к врачу, пациенту для установления истинного диагноза, может быть предложен целый ряд различных диагностических процедур и анализов, по результату которых специалист установит заболевание и назначит соответствующее лечение:
- УЗИ органов брюшной полости
- Нейроортопедическое исследование
- Рентген, МРТ, КТ кресцового и поясничного отделов позвоночника, позитронная эмиссионная томография
- ЭМГ — электромиография
- Общий, биохимический анализ крови, общий анализ мочи
- Посев и исследование ликвора
- Иногда могут потребоваться и прочие обследования: определение толерантности к глюкозе, рентген конечности, сканирование костей, биопсия мышцы, нерва, лимфатического узла, УЗИ кровотока, ректороманоскопия, проверка артериального давления в конечностях.
Понятно, что лечение одной патологии может быть совершенно противопоказано при каком-либо другом нарушении. Только после установления точного диагноза, возможно проведение соответствующей терапии. При очень сильных болях, врач до выяснения окончательного диагноза, может назначить различные обезболивающие, противовоспалительные препараты — мази от боли в спине, уколы от боли в спине.

Болит поясница, отдает в верхнюю часть ноги — это типичный синдром пролапса или протрузии грыжи поясницы. Аналогичные боли в крестцовом отделе появляются при опухолях крестцового сплетения и спинного мозга. Не исключается бурсит ягодичных мышц, что может подтверждаться нарушениями потоотделения, или васкулит-нейропатия седалищного нерва, которая носит ишемический характер.
Тупая боль поясницы, спины, или задней части ноги. Вполне вероятна нейропатия – синдром грушевидного мускула, когда защемлен и воспален седалищный нерв. Болевые ощущения обычно находятся в области грушевидной мышцы, там, где нерв выходит, и локализуется по всей задней части бедра до самой стопы. Если прошло зажатие седалищного нерва из-за грубой декомпрессии, может развиваться атрофия области ягодиц.
Боль в спине, отдающая в боковую часть ноги. Боль лампасоподобного типа может быть следствием межпозвонковой грыжи с поражением верхних корешков поясницы. Проявляются слабостью бедерных мышц, острым люмбаго. При патологиях сустава бедра сопровождается псевдокорешковой иррадиацией. Жгучая боль сбоку бедра возникает из-за туннельного синдрома наружного кожного бедренного нерва.
Боль отдает в переднюю часть бедра или ноги. Может быть следствием поражения нерва бедра, которое возникает после операций низа живота или удаления грыжи. Повреждения могут сопровождаться чувствительными дисфункциями, слабостью бедерных мышц, выпадением рефлекса колена. Сильная спинная боль, отдающая в ногу может появляться вместе с атрофией мышц бедра, наблюдающаяся при лечении антикоагулянтами из-за скопления крови в забрюшном пространстве, и при сахарном диабете в следствии развития ассиметричной проксимальной нейропатии.
Одновременная боль колена и поясницы. Боль коленного сустава вместе с поясничной болью может быть при ортопедических нарушениях сустава бедра. В случае онкологии женской половой системы и раке простаты у мужчин. Переломы тазовых костей вызывают онемение кожи, боли и ощущение мурашек в районе запирательного нерва, иногда отдают в медиальную область колена.
Боли верха и среднего сегмента спины могут быть следствием мышечной гиперактивности, чрезмерным напряжением, межреберной травматичной нейропатией, спондитом, поперечным миелитом, спондилезом отдела груди, болезнью Бехтерева, онкологией позвоночника.
Поясничные боли. Большая часть этих болей возникает из-за проблем ортопедического характера – остеохондроза, повреждения или дегенерации дисков, спондилеза. Может быть следствием арахноидальной кисты в области крестца, локальными уплотнениями ягодичных мышц, воспалением седалищного нерва. У молодых мужчин ночная боль может быть следствием болезни Бехтерева.
Боль в спине из-за проблем с позвоночником может иметь следующие причины:
- Межпозвонковая грыжа поясничного отдела. Вызывается внешним воздействием – травмой или статической силой.
- Поясничный спондилез. Патологические выросты, приводящие к смещению позвонков.
- Остеопороз.Трещины и переломы позвонков, вызванные дефицитом кальция.
- Стеноз. Возникает при сужении позвоночного канала.
- Люмбаго. Резкая поясничная боль по причине дегенеративных изменений в позвоночнике.
- Ишиас. Повреждение седалищного нерва.
- Фибромиалгия. Воспаление мышц спины, ведущие к воспалению покрова позвоночника.
- Рак. Боли возникают при метастазировании.
Боли в пояснице иногда возникают как следствие проблем со внутренними органами. Часто поясница болит при проблемах с легкими, сердцем, гинекологии, пищеварительных органов. Реже боль бывает психогенной – при душевном неблагополучии. Механизм их возникновения основан на поступлении в мозг данных о состоянии органа – его самочувствие, какие трудности он испытывает, чего ему не хватает и с чем приходится справляться. Обратная информация сразу же разносит нервная система в суставы, мышцы и органы.
При таких болях отсутствуют локальные симптомы и скованность в спине, полные движения спины боль не усиливают. Их причиной могут быть:
- Опухоли желудка, поджелудочной, и двенадцатиперстной кишки, что вызывают боль в верхних отделах спины.
- Опухоли толстого кишечника, колит, дивертикулит проявляются в болях низа спины.
- Хронические болезни органов в малом тазу, карцинома матки и яичников, эндометриоз. Сопровождаются поясничной болью.
- Заболевания почек характеризуются болевыми ощущениями реберно-позвоночного угла.
- Расслаивающая аневризма в аорте проявляется болью в поясничном и грудном отделах.
В медицине все ткани и органы классифицированы в системы, к примеру пищеварения, кровообращения. И лишь рефлексология рассматривает системы, по которым орган связан с определенными мышцами и участками кожи. Их работа представляет собой целостную систему, которая пытается исправить неполадки, если такие возникли в какой-либо ее части. На эти рефлексогенные зоны воздействуют при физиотерапии, иглоукалывании, мануальной терапии, и т.д.
После первых признаках боли нужно, как можно скорее обращаться к специалисту, причем не имеет значения, какого она характера. Даже незначительная боль указывает на проблемы со здоровьем. Боль в районе спины может свидетельствовать как о болезни позвоночника, так и внутренних органов. Самому поставить диагноз невозможно, в самую первую очередь нужно обращаться к следующим врачам:
- Вертебролог – лечит заболевания позвоночника.
- Невролог – более узкоспециализированный врач, но есть не во всех клиниках.
- Уролог и нефролог – если болезни позвоночника не подтверждаются, а боли вызваны заболеваниями почек.
- Терапевты – если боль проекционного характера, и вызвана болезнями сердца, легких, или ЖКТ.

- Рентгенография. Определяет изменения в костной структуре.
- Компьютерная томография. Служит для уточнения диагноза с получением изображений мягкой и костной ткани.
- МагнитоРезонансная томография. Видит изменения, которые невозможно диагностировать двумя предыдущими методами.
- Ультразвуковое сканирование. Принадлежит к инструментальной диагностике.
- Артроскопия. Инвазивный метод исследования. Применяется в случае малой эффективности других мер.
- Электромиография. Диагностирует повреждение корешков нервов. Может определить стадию болезни и степень поражения.
- Лабораторные исследования.
Успешное лечение заболеваний спины зависит от веры человека в свое выздоровление, а также правильной схемы лечебных мероприятий, которая назначается врачом, и состоит из:
- Медикаментозного лечения, служащего для снятия болей и послеоперационной реабилитации.
- Механической вытяжки, которая применяется при сильных болях и оттягивает позвонки друг от друга, делая меньшим давление грыжи на нервы.
- Физиотерапия – применяется наряду с медикаментозным лечением. Повышает регенеративные и метаболические процессы в организме.
- Массаж и мануальная терапия – снижает мышечный тонус и снимает нагрузку с пораженных дисков.
- Лечебная физкультура. Включает мероприятия по улучшению регенерации тканей, улучшения кровообращения, укрепления мышц.
Лечение дегенеративных заболеваний в поясничной части позвоночника предусматривает применение таких групп препаратов:
- Нестероидные антивоспалительные средства: Вольтарен, Мовалис, Ксефокам.
- Анальгетики: Трамал, Баралгин.
- Инфузионные противоотечные и обезболивающие средства: Новокаин, Баралгин, Эуфиллин, Дексазон.
- Хондропротекторы, стимулирующие восстановление хрящевой ткани: Артра.
- Миорелаксанты: Сиргалуд, Мидокалм.
- Витаминотерапия: Нейромультивит, Мильгамма.

- Электрофорез. Суть метода – лекарственное вещество вводится в тело через кожу с помощью гальванического тока. Эффективен при межпозвоночных грыжах и остеохондрозе.
- Грязелечение. Применяют в комплексной терапии при болезнях позвоночника, но может применяться и как самостоятельный метод.
- Ультразвуковая терапия. Лечение упругими колебаниями звуковых волн, не воспринимаемых ухом человека, которые проникают в ткани на глубину до 6 см.
- Лечебные ванны. Сочетают воздействие минеральной воды, гидродинамического действия и температуры.
- Магнитотерапия. Метод оздоровления, где при помощи специально подобранного магнитного поля оказывается целительное воздействие на различные процессы организма.
Народные средства при течении заболеваний спины являются дополнительным средством восстановления как при медикаментозном лечении, так в послеоперационный и период восстановления. Самые распространенные методы народной медицины:
- Лечение глиной. Из красной глины делается лепешка, оборачивается марлей или натуральной тканью, нагревается до 40 градусов, прикладывается к пораженному месту, после фиксируется бинтом или пластырем и накрывается пленкой. При высыхании процедуру, которая должна длиться двое суток, повторяют. Метод успешно устраняет болевой синдром.
- Мумиё и мед. Смесь готовится из 100 г. натурального меда и 1 г. разбавленного в чайной ложке воды мумиё. Смесь наносят на позвоночник, предварительно растерев пихтовым маслом. Лечение проводится курсами.
- Конский жир. Для приготовления компресса мелко потертый на терке жир выкладывается на ткань и кладется на больное место, сверху накрывают пленкой и теплой тканью. Рецепт направлен на снятие боли.
- Компресс на основе чеснока. Приготавливается измельчением шести зубков растения и настаивании в 300 мл. 40% спирта 10 дней в темноте. Из полученного настоя делают аппликации, которые накрывают шерстяной тканью. Процедура длится до часа, после чего место вытирают, но не смывают. Повторяют через день.
- Средство на основе окопника. Измельченный корень поровну смешивается с медом. Принимают утром перед едой чайную ложку, лечебный курс 10 дней. На основе растения также готовится настой, применяющийся в виде компресса. Для этого 350 г. 40% спирта смешивается с 25 г. корня, предварительно замоченного на сутки в воде. Средство настаивается в темноте две недели. Курс – 10 дней.
ЛФК – это важная составляющая нелекарственного лечения заболеваний опорно-двигательной системы. Комплексы упражнений разрабатываются и назначаются врачом, учитывая вид и стадию заболевания. В них входят не только упражнения для спины, но дыхательные и изометрические. Комплекс активизирует кровообращение и тканевые процессы обмена веществ. Лечебная гимнастика не только восстановит гибкость спины, но прибавит ей прочности, и приведет в порядок осанку. Курсы физкультуры уберут не только хронические, но и периодические боли, при этом добавив здоровья всему организму.
Отобранные лучшие комплексы упражнений при поясничном остеохондрозе.
Протрузия, как причина болей в пояснице. Чем это чревато и как лечить?
Этот вид лечения представляет собой способ исцеления путем физического воздействия врача на позвоночник, мышцы и суставы, внутренние органы, а также череп пациента. Многие не видят разницы между ним и массажем. Здесь следует понимать, что у массажа объектом воздействия являются мягкие ткани. Мануальная терапия занимается неправильным положением суставов и позвонков. Любые болезни, вплоть до сердечных, могут быть показанием для ее применения. Для позвоночника она проводится при следующих состояниях:
- Изменение суставных поверхностей (жесткость суставов, мешающая нормальному движению)
- Потеря эластичности пульпозного ядра, как следствия изменения осевой нагрузки на диск.
- Протрузия, грыжа позвоночника, вызывающие боль.
- Изменения венозного кровотока вследствие раздражения корешка нерва в позвоночнике и его отека, вызывающего болевые ощущения.
Все действия врача при проведении сеанса согласовываются с пациентом, потому его резкие движения не станут неожиданными. Но при любой процедуре есть риск получения травмы, так как для постановки на место позвонка нужно применить силу. К тому же мануальная терапия в отдельных случаях строго противопоказана.

Проводится в исключительных случаях, только когда консервативное лечение не дает обнадеживающих результатов. В ходе его устраняются дефекты позвонков и дисков, давления на нервные корешки и другие патологии. До недавнего времени стандартной операцией по удалению межпозвонковой грыжи считалась ламинэктомия. Метод имеет значительные недостатки, как большой травматизм и тяжелое послеоперационное восстановление, к тому же высока вероятность появления рецидивов. На данный момент разработаны менее травматичные методики, при которых трепанационное окно максимально уменьшено. Интламинарное удаление грыжи считается самым приемлемым методом хирургического вмешательства. Дальнейшее совершенствование методов идет по пути микрохирургического удаления с уменьшением размера операционной травмы.
Некачественное лечение, или его отсутствие приводит к прогрессированию заболевания, переводя в хронические и тяжелые формы. В результате, если заболела какая-то часть позвоночника, то поражение будет распространяться и на другие его части, что неизбежно приведет к необходимости операции, а в ряде случаев к инвалидности. При этом самолечение не допускается, так как заболевания спины требуют грамотного и профессионального подхода. Любому человеку, чтобы не допустить развития болезни, следует минимум раз в год проходить медосмотр.
Как забыть о болях в суставах и позвоночнике?
- Боли ограничивают Ваши движения и полноценную жизнь?
- Вас беспокоит дискомфорт, хруст и систематические боли?
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей?
- Люди, наученные горьким опытом для лечения суставов пользуются… >>

Неожиданные боли в спине свидетельствуют о наличии патологии в организме.
И в зависимости от того, куда она отдает (бедра или ягодичная мышца), можно судить о следующих заболеваниях:
- Если боль иррадируют в зону бедер – есть вероятность возникновения межпозвонковых грыж, опухоли в спинном мозге, бурсита в сухожилиях ягодиц, ишемической болезни седалищного нерва.
- Если болевой синдром распространяется сзади на ноге, стоит обследоваться на наличие болезни грушеподобной мышцы и воспалительных процессов в седалищном нерве.
- Когда боль локализуется в области ног справа или слева, это может свидетельствовать о присутствии межпозвонковых грыж, туннельных синдромов бедренной части нижних конечностей.
- Боли, отдающиеся спереди бедра или конечности в целом, сигнализируют о поражениях нервных окончаний в этой части тела, как следствие осложнения после оперативных вмешательств в брюшной полости либо грыжесечений.
- Параллельное появление болей в коленном суставе и в области поясницы связано с ортопедической природой нарушений в бедренных костях и опухолевыми патологиями мочеполовой системы.
- Болевые ощущения в районе верхнего и среднего отделов позвоночника говорят о повышенной активности мышц, перенапряжениях, либо наличии таких заболеваний как поперечные миелиты, спондиллезы, болезнь Шеймана, межреберные травматические нейропатии.
- Боли в зоне поясницы чаще всего вызывают ортопедические заболевания (остеохондрозы, спондилезы, воспаления седалищного нерва).
Следует отметить, что болезненность спины с отражением в ногу может возникать и по другим причинам, не связанным с нарушениями в позвоночнике. К таковым относятся: туннельный синдром или защемленность нервов – седалища, бедренных, запирательных, латеральных; присутствие опухолевых явлений в районе спинного мозга; наличие спинальной разновидности сифилической болезни; эпидуральные опухоли и абсцессы; хронические менингиты; плексопатия на фоне сирингомиелии; невриномы в спинальных корешках; метаболическая нейропатия.

Кроме того, подобное болезненное явление может быть вызвано: почечной недостаточностью; гинекологическими заболеваниями (воспалением или кистами в яичниках); тяжелыми инфекциями (например, вирусом иммунодефицита); продолжительным взаимодействием с химическими и радиактивными веществами; злоупотреблением алкогольной продукцией и употреблением наркотиков.
При возникновении болевого синдрома в области поясницы с острым иррадированием в ногу нужно срочно обратиться за консультацией лечащего врача. Поскольку помимо простого перенапряжения такое патологическое состояние может быть сигналом присутствия в организме серьезного заболевания.
В первую очередь нужно пройти визуальный осмотр у хирурга и остеопата.
После чего врач может как направить пациента на анализы, включая МРТ и ренттгенографию, так и перенаправить к другим узким специалистам – ортопедам, гинекологам, урологам, гастроэнтерологам.
Далее уже назначаются такие диагностические процедуры как:
- УЗ-исследование органов малого таза и брюшины;
- Нейроортопедическое обследование;
- Общие и биохимические анализы на кровь и мочу;
- Проведение ректороманоскопии;
- Назначение электромиографии.
Выявленная таким образом причина болевого синдрома подлежит устранению путем лечения в стационаре. В случае, когда нет возможности пройти своевременное медицинское обследование, нужно придерживаться определенных принципов, помогающих облегчить болевые ощущения в спине. Важно вовремя снизить физические нагрузки, чтобы уменьшить напряжение в области позвоночного столба. Чтобы устранить нехватку полезных веществ и микроэлементов в организме, нужно придерживаться здорового образа жизни и правильно питаться. Использование разогревающих мазей и грелок, а также регулярное принятие теплых ванн поможет значительно облегчить боли в спине.
Нужны периодические сеансы массажа, они также способствуют снятию напряжения с позвоночника. Благодаря курсам лечебной физкультуры, плаванию и умеренной растяжке больные места разработаются, а кровообращение в этих зонах улучшится.
Наиболее проблемной зоной в области спины всегда был поясничный отдел позвоночника. Все потому, что на это место приходится больше всего физических нагрузок. Большое скопление нервных клеток в этой области склонно к защемлению либо воспалению. Что в совокупности с другими заболеваниями может привести к отдающим в ногу острым болям. Почему возникает такое болезненное ощущение, может сказать только доктор после проведения соответствующего обследования и сбора анализов.

Наиболее распространенные причины болезни:
- Остеопатические – разного рода ишиалгии, люмбализации, наличия грыж и опухолей позвонков;
- Патологические состояния органов брюшной полости (колит, холецистит, гепатит, мочекаменная болезнь);
- Заболевания половой системы – простатит, злокачественная опухоль, кистоз;
- Недостаток питательных веществ и минеральных солей;
- Вирусные заболевания и ОРВИ;
- Стрессовая ситуация;
- Лишний вес;
- Вегетососудистая дистония.
В обязательном порядке за медицинской помощью стоит обратиться, если ноющая боль в пояснице отдает в правую ногу и сопровождается такими симптомами: сильной пронизывающей или длительной вялотекущей болью; онемением конечности; утратой чувствительности; ощущением возникновения мурашек; прострелом в ягодичные мышцы, левую конечность либо лопатки; мигренью, головокружениями; появлением черных «мушек» перед собой.
Такой вид болевого синдрома наиболее распространен среди женской части населения и может быть вызван рядом факторов.
- Травмы со смещением позвонков в районе таза и крестца;
- Остеохондроз;
- Расширение сигмовидного отдела кишечника;
- Нарушение обменных процессов;
- Гинекологические проблемы;
- Тромбофлебит;
- Стафилококковая инфекция, туберкулез.
Для временного обезболивания в процессе диагностики и выбора метода лечения назначаются обезболивающие препараты в виде внутривенного или перорального использования анальгетиков, нестероидных противовоспалительных препаратов, а в сложных случаях – новокаиновые или лидокаиновые блокады в крестец и рядом расположенные мышечные ткани.
Чаще всего такой болевой синдром свидетельствует о неравномерности нагрузок на позвоночный столб и длительном состоянии напряжения. Наиболее часто от этого недуга страдают жители городов, ведущие малоподвижный образ жизни.
источник