Болезненные прострелы в спине очень распространенное явление, чаще всего они локализуются в нижней части, иногда в области шеи, а вот боль в спине между лопатками достаточно редкое явление. Самостоятельно выявить причину, которая привела к данному состоянию, невозможно, без помощи врача не обойтись. Большинство людей считают, что дискомфорт в верхней части спины не является серьезным признаком и со временем проходит сам по себе.
Основная проблема в том, что боль на данном участке спины не сопровождается сильной интенсивностью, поэтому пациенты не предают ей особого значения, так как этот участок спины малоподвижен. И, как результат, практически все больные не замечают жжение между лопатками и игнорируют поход к специалисту. Но причины, которые привели к такому состоянию, могут угрожать жизни человека, поэтому ни в коем случае не стоит откладывать посещение доктора.
Когда болит спина между лопатками, то, в первую очередь, стоит обратить внимание на характер боли, так как это может быть важным диагностическим признаком. Чаще всего болезненность может протекать в острой и хронической формах. Острая боль всегда нарастает, в течение определенного времени достигает своего пика и очень быстро уходит.
Если неприятные ощущения имеют хронический характер, то присутствует ноющая боль, которая может беспокоить пациента достаточно длительное время и проходит только после приема препаратов или же после лечебных процедур. Боль в позвоночнике между лопаток может наблюдаться после физических упражнений или же тогда, когда тело человека достаточно длительное время находится в одном положении, например, во время сна без подушки.
Каждый пациент описывает дискомфорт в области лопаток по-разному: жгучая боль, мышцы спины печет либо тянет или же болит очень сильно. Доктор должен понимать: любая боль может быть причиной очень серьезного заболевания, поэтому стоит внимательно прислушаться к тому, что говорит пациент. При первых признаках болезненности в лопаточной области стоит посетить врача, ведь только он сможет выяснить истинную причину, из-за которой человек страдает, а также назначит соответствующее лечение.
Он сможет точно дифференцировать характер боли и после всех анализов и диагностических манипуляций даст ответ на вопрос, почему болит позвоночник между лопатками. Если человек испытывает боль как следствие ранее перенесенной травмы, то круг определения причины значительно сужается, но если ушибов не было, то неприятные ощущения, скорее всего, возникли из-за проблем с межпозвоночным столбом.
Причины болей между лопатками очень разнообразны, но чаще всего связаны с заболеваниями опорно-двигательного аппарата. К наиболее распространенным патологиям стоит отнести:
- межпозвоночную грыжу;
- сколиоз;
- длительное воздействие низких температур и перенапряжение мышц;
- мышечный миозит;
- остеохондроз;
- спондилоартроз;
- заболевания внутренних органов.
Далее краткое описание каждой болезни, а также характеристика патологического процесса, который происходит в области лопаток.
Межпозвоночная грыжа очень редко располагается в области позвоночника между лопатками, так как на данный отдел очень маленькая нагрузка. Но из всех ситуаций бывают исключения, и встречаются люди, у которых грыжа локализуется именно в этом месте. Для того чтобы подтвердить или опровергнуть диагноз, стоит проконсультироваться у невролога, а также пройти обследование с помощью компьютерного или магнитно-резонансного томографа.
Если грыжа поразила грудной отдел, то наблюдаются дегенеративные изменения между позвонками и часть диска выпирает наружу. Диск может треснуть, а ядро, которое выполняет функцию амортизатора, врезается в него из-за неправильного перераспределения веса. На фоне всего вышеперечисленного происходит защемление нервных окончаний, и спина между лопатками начинает гореть.
Лечение данного заболевания проводится с помощью нестероидных противовоспалительных средств. К таблеткам добавляют лечебную физкультуру и физиотерапевтические процедуры. При больших размерах грыжи показано только оперативное вмешательство.
Характерным диагностическим признаком межлопаточной грыжи является боль за грудной клеткой, которую можно спутать с сердечной. Если процесс запустился и лечение начать поздно, то может развиться искривление позвоночника, частичный паралич нижних конечностей. Со временем боли приобретают хронической характер.
Сколиоз – это, наверное, одно из самых распространенных заболеваний опорно-двигательного аппарата. Согласно статистическим данным, практически 60% населения планеты страдают от этой патологии. При сколиозе грудина поражается чаще. К причинам развития неприятного состояния относят:
- длительное пребывание позвоночника в позе сидя;
- врожденные аномалии;
- травмы позвоночника.
Для сколиоза характерна сильная боль посреди лопаток, это сигнал о том, что происходит постепенное искривление позвоночника. На первых этапах развития болезни изменения можно не заметить, но при дальнейшем прогрессе становится заметен скрученный позвоночник.
Из-за постоянных болей и неестественного положения позвонков спина очень быстро устает, а также можно заметить изменение уровня плеч. Болезненные позывы могут отдавать в область грудной клетки, они сохраняются на протяжении длительного времени. Если человек со сколиозом начнет делать физические упражнения, то он ощутит резку и пронизывающую боль.
Лечение длится очень долго. Пациентам стоит носить специальный корсет, который способствует вытягиванию позвонков, а также добавляют лечебную физкультуру с умеренными нагрузками и массажные процедуры. При сильных болях назначают анальгетики и противовоспалительные препараты.
Очень часто пациенты описывают боль как чувство прострела. Это является диагностическим признаком, а не отдельным заболеванием. При частых прострелах повышается риск развития сколиоза, межпозвоночной грыжи и остеохондроза. Болезненные прострелы постоянно испытывают люди, у которых робота связано с тем, что на протяжении нескольких часов их тело зафиксировано в одном положении. Это: офисные работники, стоматологи, водители, хирурги, швеи.
Особенно тяжело тем людям, у которых кроме вынужденной позы, присутствует постоянное холодовое воздействие, чаще всего это кондиционер или сквозняк. При воздействии на мышцы спины и область позвоночника развиваются болезненные позывы в межлопаточной области, а также простреливает в поясницу. В схему терапии включают нестероидные противовоспалительные средства в таблетированной форме и в виде мазей. Можно также добавить массажные процедуры.
Люди, которые находятся в группе риска, могут проводить профилактические мероприятия:
- йога;
- лечебная физкультура;
- массажные процедуры;
- оборудовать рабочее место подальше от сквозняков и кондиционера;
- пешие прогулки.
Мышечный миозит появляется при простудных заболеваниях, во время перенапряжения, переохлаждении или травмах. Процесс воспаления может протекать как в острой, так и в хронической формах. Боль может быть как между лопаткой и позвоночником слева, так и справа, а также спускаться к нижним отделам спины.
Во время болезненных позывов больной испытывает чувство ломоты, а во время движения все ощущения усиливаются. Для устранения миозита используют наружные средства: мази, гели или кремы. Они должны обладать обезболивающим и согревающим эффектом.
Остеохондроз очень омолодился, и порой, его диагностируют у деток, которые не достигли пубертатного периода. Хотя несколько десятков лет этим заболеванием страдали только пожилые люди. Малоподвижный образ жизни приводит к развитию остеохондроза. С течением времени в позвоночнике наблюдаются суставные изменения дистрофического характера.
Далее развивается воспалительный процесс и происходит защемление нервных окончаний. Именно из-за этого между лопатками и позвоночником развиваются болезненные позывы. Если у пациента простуда, то кашель и насморк, а именно сам процесс, могут сопровождаться сильными и резкими болями. Способность нормально передвигаться у таких пациентов очень затруднена. Наблюдается слабость в руках, а также их частичное онемение и потеря подвижности.
Данная патология предусматривает внутримышечное введение лекарственных препаратов в комплексе с таблетированными формами с противовоспалительным эффектом. Очень хорошо себя зарекомендовали средства для наружного применения, а также массажные процедуры. Для того, чтобы предотвратить развитие патологии, стоит выполнять небольшие физические нагрузки и делать небольшие паузы в работе.
По первым симптомам спондилоартроз можно спутать с остеохондрозом, так как характер болей хронический, а при незначительных нагрузках на спину становится интенсивнее. В период обострения патологии боль усиливается. Диагностическим признаком спондилоартроза является разрушение хрящей в позвонках, и собственно сам хрящ замещается костной тканью. Данные дистрофические изменения можно обнаружить с помощью рентгена или же магнитно-резонансной томографии.
При более подробном рассмотрении пораженного позвонка можно наблюдать костные выступы. Что делать в такой ситуации, знает только врач, так как подход к лечению должен быть комплексным. В первую очередь необходимо устранить болевой синдром. Для этого используют обезболивающие препараты, новокаиновую блокаду и нестероидные противовоспалительные средства.
Не стоит забывать о физиотерапевтических процедурах – лазерное воздействие, электрофорез, магнитотерапия и не только. Очень часто используют вытяжение (тракционная терапия). Смысл процедуры в том, что на воспаленный участок влияют током, и, как результат, уменьшатся спазмы за счет выработки эндорфина, который проявляет обезболивающий эффект. Если проводить массаж всей спины, то мышцы полностью расслабляются и боль уходит.
Если между позвоночником и правой лопаткой развивается боль, а потом охватывает и левую сторону, то это признак внутренних отклонений. Не все болезненные позывы связаны с позвоночником. При поражении органа, который расположен в средостении, наблюдаются боли в межлопаточной области, поэтому необходимо точно определить орган, который дал сбой.
Нарушения в работе сердечно-сосудистой системы, стенокардия или же инфаркт могут провоцировать боль между лопатками. При отклонениях острого типа, связанных с сердцем, возможно резкое падение артериального давления.
В такой ситуации необходимо быстро действовать и вызвать бригаду «Скорой помощи». Боль имеет острый характер, длится на протяжении 5 минут, а после употребления нитроглицерина стихает.
Если поражен желудочно-кишечный тракт, также наблюдается боль между лопатками и, конечно же, в эпигастральной области и желудке. Добавляются явления диспепсического характера. Стоит очень внимательно прислушиваться к организму, чтобы не упустить важный симптом.
Болеть между лопаткой и позвоночником может как справа, так и слева, но если при этом еще присутствует кашель, то это признак наличия патологий дыхательной системы, и чаще всего, это пневмония. Если это так, то можно заметить повышение температурных показателей тела, и во время вдоха боль становится интенсивнее.
Самостоятельное лечение предусматривает легкие физические упражнения при первых проявлениях болезни. Прием лекарственных препаратов должен быть согласован с доктором. Когда человек начинает испытывать дискомфорт в межлопаточной области из-за длительного пребывания в одной позе, то ему стоит ее поменять либо же немного размяться. Разминка предусматривает сведение и разведение лопаток и движения плечами по кругу.
Если есть возможность, то можно сесть или встать в полный рост, а после обнять себя для максимального раздвижения лопаток. Далее следует глубоко вдохнуть, это позволит лопаткам разойтись еще дальше и после удержать дыхание в течение 10 секунд. Данное упражнение позволяет растянуть мышцы, так как это позволит устранить спазм, и, соответственно, уйдет и болезненность.
Можно также поднять руки вверх и сомкнуть руки над опущенной вниз головой и скручивать туловище по очереди, то в правую, то в левую сторону. Для устранения мышечных болей хорошо подойдут массажные процедуры. Можно выполнять самомассаж или же обратится к специалисту. Очень хорошим эффектом обладает аппликатор Кузнецова, он настолько компактный, что его можно брать с собой на работу и устраивать перерыв на массаж.
Если болезненность связана с тем, что произошли изменения дистрофического характера, то самостоятельно с ней справиться сложнее. Такая патология сухожилий и связок развивается из-за длительного влияния травмирующих факторов. Если пораженный участок тканей не получает достаточного питания, то может произойти обызвествление тканевых структур или проще говоря – образование небольших наростов и солей кальция.
В такой ситуации среди домашних методов можно выделить массаж околопозвоночного участка в области грудины, который можно выполнить самостоятельно. Для процедуры понадобится предмет, схожий на теннисный мяч. Необходимо принять горизонтальное положение, лучше всего лечь на пол и прокатить мяч по всей длине позвоночника слева и справа.
В первый раз не стоит увлекаться таким массажем, достаточно будет сеанса на 3-4 минуты. Если переусердствовать, то боль может стать только сильнее. Продолжительность такой терапии составляет около 14-21 дней, дважды в сутки, но предварительно все моменты стоит обсудить с доктором. Именно за такое время можно получить положительные изменения. И, конечно же, не стоит забывать о растяжке и легкой разминке.
Если во время массажных процедур появляется резкая боль сзади, то стоит отказаться на некоторое время от этой манипуляции. В такой ситуации лечащий врач назначит прием противовоспалительных средств, которые необходимо будет употреблять на протяжении нескольких суток. Можно добавить средства для наружного применения, их стоит наносить на пораженный участок.
Со временем болезненность уходит, и можно перейти на препараты, которые способны раздражать нервные окончания. В домашних условиях вряд ли можно достичь полного выздоровления, но улучшить состояние и начать первые этапы борьбы с болью возможно. Если же боль не стихает даже от домашних методов, то это сигнал о том, что необходимо срочно бежать к доктору.
Для того чтобы устранить боль между лопатками в условиях стационара, врачи назначают комплексное лечение. В этот комплекс входит: прием лекарственных препаратов, лечебная физкультура и физиотерапия. Для каждого пациента подбирается индивидуальная схема лечения, с учетом особенностей его заболевания.
Среди препаратов отдают предпочтение нестероидным противовоспалительным средствам, они очень хорошо зарекомендовали себя при болях в межлопаточной области. При более интенсивных позывах используют обезболивающие. Параллельно пациент посещает физиопроцедуры:
- электрофорез с помощью лидазы или новокаина;
- воздействие ультразвуком;
- магнитная терапия;
- электротерапия;
- лазерное влияние;
- вытяжение;
- массажные процедуры;
- мануальная терапия.
Умеренные физические нагрузки помогают справиться с болевыми позывами, ее используют в период, когда боль становится меньше. Специалист по лечебной гимнастике знакомит пациента с простейшими упражнениями, которые он будет выполнять самостоятельно после выписки из стационара. Их рекомендуется делать ежедневно.
Для того, чтобы боль между лопатками не возникала, следует внимательно следить за уровнем физической активности, держать осанку, спать на ортопедическом матрасе и подушке и правильно передвигаться. Стоит избегать манипуляций, которые приводят к перенапряжению или же переутомлению мышц, очень важно соблюдать это правило в несколько первых недель после выписки из стационара. Если соблюдать все вышеперечисленные рекомендации и правила, то боль в области лопаток больше никогда не вернется.
источник
Фото с сайта ihealths.info
Периодически дискомфорт может быть обманчивым, иногда боль похожа на желудочную или легочную, хотя ее причиной является неврология. Поэтому очень важно обращать внимание и на сопутствующие симптомы, которые часто сопровождают синдром.
Почему болит спина между лопатками? Причин много, по клиническим признакам можно предположить провоцирующий фактор. Наиболее выражены симптомы при защемлении нервов, они внезапно возникают и могут также быстро проходить. При заболеваниях внутренних органов дискомфорт более продолжительный, может длиться несколько часов или дней.
Причину болей в спине между лопатками можно определить по клинике, но иногда симптомы могут быть обманчивы. Например, при сдавливании спинномозговых нервов и камнях в полостных органах они похожи, но провоцирующие факторы разные.
Такая боль слабо выражена, но может усиливаться при вдохе или носить пульсирующий характер. По локализации бывает поверхностная или глубокая, в зависимости от клиники основного заболевания.
Наиболее вероятные причины появления ноющей боли между лопатками:
- Искривление позвоночника – при неправильной осанке изменяется тонус мускулатуры и расположение костных структур, что может вызывать повреждения нервов. Для такой клиники характерно распространение боли по ходу ветви, например, в зоне ребра или области позвонка. Подробнее про искривление позвоночника→
- Миалгия– ноющая боль между лопаток может возникать при воспалении мышц. Отличительными ее особенностями является реакция на холод, когда при падении температуры чувствуется покалывание в коже.
- Пневмония– воспаление легких иногда провоцирует боли в спине. Обычно характерно для крупозной, более тяжелой формы патологии.
Если боль в спине между лопатками внезапно появляется, ощущается как покалывание или прострел и проходит в покое, значит, стоит заподозрить неврологические патологии. Механизм их появления объясняется сдавливанием спинномозговых нервов.
Провоцирующие факторы такого состояния:
- Корешковый синдром– резкая боль в спине между лопатками может говорить о сдавливании нервов грудного отдела со 2 по 6 пары. Обычно дискомфорт появляется при изменении положения тела.
- Межреберная невралгия – появляется при повреждении нерва. В таких случаях пациент отмечает, что ему трудно дышать, возникает боль между лопатками, распространяющаяся в половину тела.
- Растяжение мышц – это микротравма, при которой повреждаются фибриллярные волокна. В таких случаях сильно болит спина при внезапных нагрузках или после усиленных тренировок.
Она неожиданно появляется, сильно ухудшает состояние больного. В тяжелых случаях может стать причиной госпитализации, поскольку угрожает здоровью и жизни пациента.
Острая боль в спине между лопатками появляется в следующих случаях:
- Остеохондроз – способствует изменению геометрии позвоночника и сужению расстояния между костными элементами, где проходят спинномозговые нервы. При сильной деформации в среднем грудном отделе может появиться боль в спине. Подробнее про остеохондроз→
- Протрузия или грыжа – при этих патологиях корешок сдавливается поврежденным элементом межпозвоночного диска. Такое состояние может привести к обездвиживанию, что потребует введение большой дозы обезболивающего. Подробнее про межпозвоночные грыжи→
- Травма – наиболее опасно повреждение позвоночника, которое может спровоцировать корешковый синдром или нарушение целостности оболочек спинного мозга. Такие симптомы могут беспокоить на протяжении многих лет.
- Перфорация желудка – иногда острая боль между лопатками возникает из-за нарушения целостности его стенки, если кислота попадает в полость брюшины. Предрасполагает к этому состоянию длительный гастрит или хроническая язва.
Возникает постепенно, может длиться несколько часов или дней. Обычно не имеет строгой локализации, ощущается между лопаток и отдает в половину тела.
Вероятные причины тупой боли в области позвоночника:
- Последствия травм – ушибы, трещины, переломы. Если после повреждения образуются костные наросты, дискомфорт может усилиться и перейти в хроническую форму.
- Перикардит – воспаление наружной оболочки сердца может спровоцировать боли в верхней части спины. Клиника сопровождается одышкой, слабостью, бледностью или цианозом кожи.
- Заболевания внутренних органов – если поражены легкие, пациенту будет тяжело дышать, боль между лопатками при патологии пищеварения сопровождается диспепсическими расстройствами. Болезни почек приводят к нарушению мочеиспускания.
Иногда болит спина в области позвоночника из-за патологий внутренних органов, которые могут быть острого и хронического течения. Наиболее вероятные причины:
- Гастрит– провоцирует боль между лопаткой и позвоночником слева, обычно в нижних отделах. Этому симптому предшествуют диспепсические расстройства, отрыжка тухлым, иногда тошнота и рвота.
- Плеврит – возникает при сухой форме, когда при вдохе листки трутся друг о друга. При поражении задних отделов пациент ощущает, как болит между лопаткой и позвоночником справа или слева.
- Инфаркт – провоцирует жгучую боль за грудиной или между лопатками. Это острое состояние, сопровождающееся одышкой, нарушением сознания и обмороком.
Если беспокоит сильная боль в позвоночнике между лопаток, следует заподозрить обострение хронических заболеваний внутренних органов:
- Болезни билиарной системы – наличие камней, дискинезия желчного пузыря и его путей или поражение печени. Часто сопровождается желтухой, слабостью, может повышаться температура.
- Патологии почек– характеризуются болями в спине между поясницей и лопатками. Это могут быть камни или воспалительные повреждения, которые сопровождаются нарушением диуреза и качественного состава мочи.
- Нагноение под диафрагмой– провоцирует сильную боль ниже лопаток, которая тянет вниз и усиливается при вдохе, когда мышечная перегородка давит на очаг.
Если болит спина постоянно, следует подозревать воспаление или неврологию. Дискомфорт может быть любой интенсивности и не быть связан со временем суток.
- болезни позвоночника – провоцируют боль между правой лопаткой или левой при незначительном сдавливании нерва;
- соматические патологии – со стороны легких, органов пищеварения и мочевыделения;
- ишемическая болезнь сердца – провоцирует «голодание» миокарда и развитие дискомфорта;
- воспаление мышцы – они болят постоянно на протяжении длительного времени.
Многие патологии провоцируют боль различного характера – одновременно острую и постоянную, жгучую и сильную. Перечисленная градация применима только для болезней на начальной стадии развития, точную причину поможет установить диагностика.
Чтобы выяснить, почему болит позвоночник между лопатками, нужно обратиться к терапевту. Доктор проведет осмотр и перенаправит в зависимости от причины к ортопеду, неврологу, гастроэнтерологу или нефрологу.
Определить, что может болеть в спине поможет лабораторное и инструментальное обследование. Эти методы выявят прямые или косвенные признаки заболеваний.
Список диагностических способов:
- рентген или КТ – помогут обследовать позвоночник и внутренние органы; подробнее про рентген позвоночника→
- МРТ – наиболее информативна при изучении внутренних органов, в диагностике грыж, остеохондроза; подробнее про МРТ→
- УЗИ– поможет узнать причину, если болит спина между лопатками из патологий почек или органов пищеварения;
- ЭКГ – актуальна при сердечных болезнях;
- анализы крови и мочи– помогут определить концентрацию ферментов и признаки воспаления при поражении внутренних органов.
Главная задача терапии – снять боль между лопатками, после чего назначается базовое лечение. Для устранения дискомфорта в спине используют следующие медикаменты:
- анальгетики(Кетотифен, Найз, Вольтарен) – в таблетках или мазях для снятия воспаления и боли;
- гормональные обезболивающие (Бетаметазон, Гидрокортизон) – используют при отсутствии эффекта от предыдущих препаратов;
- спазмолитики(Но-шпа, Папаверин) – помогают при длительных мышечных сокращениях;
- обезболивающие блокады – введение новокаина, лидокаина или гормональных анальгетиков непосредственно в проблемные зоны на спине для купирования боли.
Устранение боли в спине без терапии основного заболевания – лишь временная мера для облегчения состояния пациента. Если не пройти диагностику и не выявить причину, дискомфорт опять вернется при первом обострении патологии.
Дискомфорт в спине между лопаток является следствием поражения опорно-двигательного аппарата или патологий внутренних органов. В первом случае у пациента отмечаются острые сильные боли, при соматических заболеваниях симптомы менее яркие, но продолжительные. Иногда клиника может быть смешанная. Для выявления причины нужно обследовать позвоночник, грудную или брюшную полость. Лечение должно быть комплексное, направленное не только на купирование боли в спине, но и на устранение основной патологии.
Автор: Денис Филин, врач,
специально для Vertebrolog.pro
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Ноющая, мучительная или стреляющая боль в позвоночнике между лопатками лишает подвижности, отдыха, отвлекает от работы. Этот симптом может свидетельствовать о серьезной патологии, в т. ч. о приближающемся инфаркте. Чтобы избежать фатальных последствий, при болях в спине надо обратиться к терапевту, который определит, к какому специалисту вас направить.
Позвоночный столб – основная часть осевого скелета человека. Он состоит из 33-34 позвонков, которые вертикально соединены друг с другом сочленениями. Позвоночник выполняет функцию опоры, защиты, участвует в движениях головы, рук, ног, туловища.
Лопатками называют две широкие плоские кости пояса верхних конечностей, которые соединяют ключицу с плечевой костью. Расположены они по двум сторонам позвоночника, неплотно прилегая к задней поверхности грудной клетки, между II и VII ребрами. С помощью сухожилий к каждой кости прикреплено 17 мышц, отвечающих за сгибание локтя, поддержание мышечного корсета спины, отведение рук в сторону.
Подвижность лопатке обеспечивает окружающая ее соединительная ткань, которая при отсутствии двигательной активности становится жесткой, разрушается. Работа лопатки тесно связана с позвоночником, от которого исходит большое количество нервных окончаний. При их повреждении возникает болевой синдром.
Характер болевых ощущений во многом зависит от причины, которая спровоцировала появление неприятного симптома.
Основными причинами тупой, ноющей боли между лопатками являются следующие заболевания:
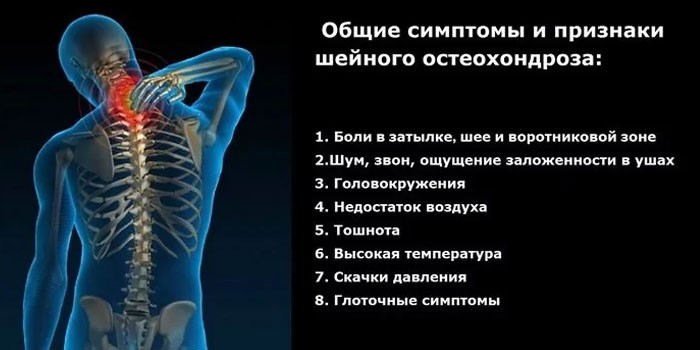
Остеохондроз шейного и грудного отдела хребта
- тупая, ноющая боль;
- болевой синдром часто одностороннего характера;
- неприятное чувство появляется после сна, возрастает после физической нагрузки;
- болевой синдром отдает в верхнюю часть спины, руку, голову;
- головокружение;
- ухудшение зрения
- гепатит;
- грыжа диска;
- дискинезия;
- ишемическая болезнь сердца;
- межреберная невралгия;
- мышечное напряжение;
- патологии легких;
- плечелопаточный периартроз;
- протрузия;
- сколиоз;
- стенокардия;
- спондилоартроз;
- язва 12-типерстной кишки;
- холецистит
- болевой синдром слабо выраженный;
- боль ноющая, носит хронический характер;
- ощущение мурашек, оледенения
- болит правая лопатка и область почек;
- болевой синдром носит тупой, ноющий характер, может быть разной интенсивности
Причиной неприятных ощущений вверху спины и грудине могут быть травмы самой треугольной кости, проблемы с сердцем, легкими, остеомиелит, опухоль. Стресс, депрессия, психологические проблемы тоже способны вызвать неприятные ощущения. Боль может быть спровоцирована синдромом крыловидной лопатки, который развивается из-за паралича некоторых мускулов после миопатии и нейроинфекции.
Причиной острой боли в спине могут быть проблемы с сердцем, легкими, пищеварительной, нервной системой. При этом может болеть левая, правая лопатка или позвоночник между ними. Каждую патологию сопровождают разные симптомы:
- болевой синдром носит сезонный характер;
- дискомфорт появляется после трапезы;
- во время приступа болевой синдром нарастает, слабеет после рвоты
- чувство жжения, заложенности, сжатия, давления, покалывания, тяжести;
- жар в груди;
- боль в лопатке часто отдает в правую руку, пах, шею, может болеть вся спина;
- чувство обливания сердца кровью;
- холодная дрожь;
- беспокойство;
- нехватка воздуха;
- сердце застывает;
- страх
- неприятная, выворачивающая, крутящая боль вверху спины;
- болевой синдром отдает в левую половину тела: позвоночник, шею, руку, грудину;
- дискомфорт не проходит после приема валидола и нитроглицерина;
- возникает на фоне физической нагрузки или сильного волнения
Желчная или печеночная колика
- сильная боль, которая может отдавать в руку, плечо, шею, челюсть;
- болит вся спина;
- приступ часто случается при нарушении диеты;
- в большинстве случаев неприятный синдром развивается утром или ночью;
- тошнота, рвота
- острая, резкая боль;
- может отдавать в правое плечо;
- повышение температуры
При отсутствии лечения острая боль может переходить в хроническую. Спина болит постоянно, хоть и менее интенсивно. Такое состояние вызывает депрессию, ухудшает качество жизни, делает человека менее подвижным, снижает способность выдерживать физические нагрузки.
Примером хронического заболевания, при котором болит между лопатками, является полиомиелит. Это патология, при которой вирусы поражают нервную систему, повреждают спинной мозг, вызывают паралич. Болезнь протекает долго и незаметно. В большинстве случаев встречается у детей. Симптомы полиомиелита схожи с гриппом – насморк, мигрень, температура.
Под ребрами находится немало структур, деструктивные процессы в которых могут спровоцировать дискомфорт в верхней части позвоночника. Причиной могут быть:
- патологии позвоночника;
- переломы ребра;
- проблемы с торакальной аортой (грудной частью самого большого кровеносного сосуда организма, куда сердце выбрасывает кровь);
- болезни органов средостения (пищевода, трахеи, диафрагмы и др.)
- поражение мускулов между лопатками;
- сердечно-сосудистые патологии;
- болезни легких.
Вызвать дискомфорт могут смещение позвонков, вывих, подвывих хребта, причиной которых являются механические травмы (авария, падение с высоты). Такие повреждения опасны, поскольку вызывают значительное уменьшение двигательной активности, вплоть до паралича. Кроме того, болевой синдром может быть следствием таких патологий, как:
- остеохондроз;
- сколиоз;
- протрузия дисков;
- кифоз грудного отдела позвоночного столба (искривление, сопровождающееся появлением горба);
- спондилоартроз пояснично-крестцового отдела позвоночника;
- межреберная невралгия;
- плече-лопаточный периартроз.
Причина заболевания – повреждения межпозвоночных дисков из-за их воспаления, деформации или расслоения. Способствует развитию патологии чрезмерное отложение кальция в суставах хребта. В результате сочленения теряют подвижность, происходит сдавливание и защемление нервов, что вызывает появление болевого синдрома.
Сочленения шеи отличаются большой подвижностью, поэтому существует вероятность микротравм, дегенеративных нарушений. Симптомы шейного остеохондроза:
- головокружения;
- мигрень;
- повышение внутричерепного давления;
- нарушение мозгового кровоснабжения;
- болевой синдром отдает в межлопаточную область;
- шея болит при поворотах головы, ощущается скованность.
Когда человек постоянно сидит или стоит в неправильной позе, развивается искривление позвоночника в правую или левую сторону. Часто сколиоз развивается у детей, поскольку их мышечно-связочный аппарат не способен противостоять давлению, а позвоночник очень гибкий и податливый.
Искривление позвоночника вызывает перенапряжение околопозвоночных мускулов, что приводит к их спазму. Мышцы начинают тянуть костные структуры вправо или влево, что приводит к нарушению осанки. Перекосы со временем приводят к появлению болевого синдрома со стороны перенапряженных мышц и передавленных нервных путей. Поскольку сколиоз часто развивается в грудном отделе, болит в межлопаточной области.
Выпячивание межпозвоночного диска за пределы позвоночного столба без разрыва защитного кольца из соединительной ткани называют протрузией дисков. Это не самостоятельное заболевание, а одна из стадий остеохондроза, предшествующая появлению грыжи.
В большинстве случаев протрузия наблюдается в поясничном или шейном отделе хребта, иногда встречается в грудном. Ее появление часто приводит к болевому синдрому между лопатками. На раннем этапе протрузия поддается консервативному лечению, позже требуется оперативное вмешательство.
Неприятное чувство вверху позвоночника могут спровоцировать и другие болезни хребта:
- Кифоз грудного отдела. Так называют сильное искривление позвоночника, из-за которого появляется круглая спина (сутулость), горб.
- Кифосколиоз – сочетание сколиоза с кифозом.
- Спондилоартроз грудного отдела – дегенеративные изменения суставов хребта. Сначала изменения затрагивают хрящи сочленений. Они истончаются и со временем теряют эластичность. Затем деструктивные изменения переходят на околосуставные части костей, что приводит к появлению костных наростов. Причина болевого синдрома – потеря подвижности, разрушение хрящевой ткани, отложение кальция. Со временем костные наросты повреждают окружающие сосуды, нервы, из-за чего дискомфорт усиливается.
- Грыжа межпозвоночного диска. Среди причин появления – травмы, сколиоз, возраст, ожирение, протрузия, остеохондроз. Образуется из-за разрушения оболочки диска, в результате которого его содержимое выпячивается наружу. Грыжа – одна из самых опасных болезней опорно-двигательного аппарата. Причина болевого синдрома – передавливание нервных волокон, потеря двигательной способности.
- Радикулит. Является следствием смещения дисков, остеохондроза, сколиоза. Причина дискомфорта между лопатками – раздражение, сдавливание, ущемление или воспаление нервных корешков в грудном отделе. Это вызывает отек, спазм мышц спины.
- Плечелопаточный периартроз. Так называют состояние болезненной скованности мышц в верхнем плечевом поясе. Развивается из-за дистрофических поражений мягких тканей, окружающих плечевой сустав. Причина – повреждение нервных корешков. Боль появляется при поднятии руки, часто отдает в спину, шею. Часто синдром является следствием шейного остеохондроза, но может быть вызван физическим перенапряжением, монотонными движениями, переохлаждением.
Болит спина в области позвоночника между лопатками из-за болезней органов средостения. Так называют пространство в средней части грудной полости. Здесь расположены сердце, пищевод, бронхи, дыхательные пути, проходит множество нервов, кровеносных сосудов. Условно средостение разделяют на несколько частей. Позвоночник может болеть из-за патологии любого расположенного здесь органа:
- блуждающие нервы;
- вилочковая железа;
- внеперикардиальная часть верхней полой вены;
- грудной (лимфатический) проток;
- диафрагмальные нервы;
- дуга аорты и отходящие от неё ветви;
- нервные сплетения органов и сосудов;
- пищевод;
- плечеголовные вены;
- симпатические стволы,
- трахея
Зона, ограниченная перикардом (наружной соединительнотканной оболочкой сердца), плечеголовными сосудами и грудиной. Сюда входят:
- внутренние грудные артерии и вены;
- передние медиастинальные лимфатические узлы;
- тимус (орган, который вырабатывает Т-лимфоциты)
- верхняя и нижняя полые вены;
- восходящий отдел аорты;
- главные бронхи и их регионарные лимфоузлы;
- диафрагмальные нервы;
- дуга аорты;
- легочные артерии и легочные вены;
- плечеголовные сосуды;
- сердце;
- трахея
Передней границей являются трахея и перикард, задней – позвоночный столб. Сюда входят:
- блуждающие нервы;
- грудная часть нисходящей аорты;
- задние медиастинальные лимфатические узлы;
- лимфатический грудной проток;
- пищевод;
- полунепарная и непарная вены
Спина между лопатками может болеть из-за туберкулеза. Так называют инфекционное заболевание, вызванное палочкой Коха. Патология часто поражает легкие, но встречается туберкулез лопатки, позвоночника, костей, суставов и других органов.
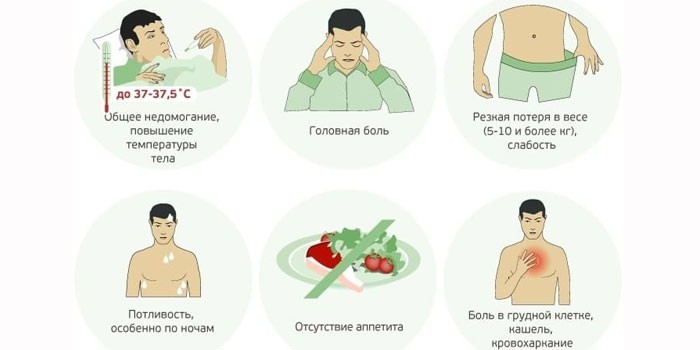
Раньше туберкулез легких был известен под названием чахотка и почти всегда приводил к смертельному исходу. Сейчас с помощью своевременного лечения антибиотиками и другими препаратами можно остановить заболевание. Патология способна долго не давать о себе знать, протекать в хронической форме. По этой причине обязательно надо обратить внимание на следующие симптомы туберкулеза легких:
- продолжительный кашель с мокротой, на поздних стадиях – с кровохарканьем;
- субфебрильная температура;
- слабость;
- лихорадка;
- потливость по ночам;
- плохой аппетит, как следствие – потеря веса;
- боль в груди, спине.
Спина между лопатками часто болит из-за пневмонии, особенно если воспалительный процесс располагается в задней части легких. При сочетании кашля с ломотой в спине следует обратиться к врачу и пройти обследование. Среди других симптомов – температура, кашель с мокротой, мигрень, першение.
Вызвать боли вверху позвоночника могут другие патологические процессы органов средостения (медиастинит):
- открытые травмы органов средостения (огнестрельное ранение);
- травмы пищевода после медицинских вмешательств, из-за повреждения инородными телами, спонтанного разрыва;
- осложнения после операций на сердце;
- осложнение патологических процессов в легких, плевре, трахее, шее, гортани, щитовидной железе и т.д.
Патология может протекать в острой и хронической формах. Среди симптомов острого медиастинита – боль за грудиной, лихорадка, озноба, тахикардия, сильная интоксикация. Хроническая форма проявляет себя кашлем, одышкой, проблемами с глотанием. Несвоевременное лечение чревато смертью.
Позвоночник между лопатками болит из-за ишемической болезни сердца. Так называют поражение мышцы миокарда в результате ухудшения снабжения ее кровью. ИБС способна спровоцировать инфаркт миокарда, внезапную смерть, сердечную недостаточность. Среди причин:
- атеросклероз коронарных артерий, из-за которого произошло сужение сосудов больше, чем на 70%;
- спазм коронарных артерий;
- нарушение циркуляции крови в миокарде;
- повышенная свертываемость крови.
Болевой синдром разной интенсивности носит давящий, сжимающий, душащий характер. Возникает при физическом или эмоциональном перенапряжении, длится от 30 сек. до 5 минут.
Некоторые женщины во время вынашивания малыша жалуются на неприятные ощущения возле лопаток, особенно во второй половине беременности. Это может быть острая, жгучая боль, чувство вбитого в спину кола. Болевой синдром усиливается при поворотах туловища, наклонах, может носить хронический характер.
Это вызывает перенапряжение спинных мышц, что дает о себе знать болью. Кроме того, неприятные ощущения могут быть вызваны:
- гормональными нарушениями;
- уменьшением уровня кальция в костях и позвоночном столбе;
- размягчением связочного аппарата малого таза;
- болезнью симфиза (лонного сочленения).
В большинстве случаев переживать не стоит. Справиться с ситуацией помогут массаж, физиопроцедуры, гимнастика. Для сохранения правильного положения ребенка в матке и разгрузки спины можно носить дородовой бандаж. Иногда врачи прописывают противовоспалительные таблетки и мазь.
Чтобы не допустить развития фатальных последствий, необходимо обратиться к терапевту, который на основании жалоб пациентов направит к профильному врачу. Если болит позвоночник между лопатками, может понадобиться обследование у ортопеда, невролога, кардиолога, травматолога, инфекциониста.
Для определения причины боли вверху позвоночного столба могут быть назначены следующие виды обследования:
- Общий анализ крови и мочи – определяет уровень лейкоцитов, тромбоцитов, эритроцитов. Их отклонение от нормы указывает на развитие в организме патологического процесса, помогает определить, в каком направлении назначить дальнейшее обследование.
- Аускультация грудной клетки. Метод предусматривает прослушивание бронхов и легких при помощи стетофонендоскопа.
- Исследование мокроты. Ее появление связано с патологическими процессами в дыхательной системе. Анализ помогает установить характер заболевания органов дыхания.
- Флюорография, УЗИ, МРТ, КТ, рентген позвоночного столба и органов грудной клетки. Врач с помощью специального оборудования делает снимок, который помогает оценить состояние позвоночника, легких и других структур средостения.
- Электронейрография – оценивает скорость проведения нервных импульсов.
- Электромиография – оценивает состояние мышечной ткани, нервов, нервно-мышечную передачу сигнала;
- Электрокардиография – исследует состояние сердца.
- Гастроскопия – позволяет визуально осмотреть стенки пищевода, двенадцатиперстной кишки, желудка.
Чтобы избавиться от мышечной боли дома, можно сделать гимнастику. Растяжение мышц снимет спазм и неприятный синдром, который он спровоцировал. По шесть раз в каждую сторону надо выполнить следующие движения:
- Круговые вращения плечами.
- Сведение и разведение лопаток.
- Стоя или сидя обнять себя руками, чтобы лопатки разошлись. Затем сделать глубокий вдох, задержать дыхание и возвратиться в исходное положение.
Снять мышечную боль поможет массаж, сделанный самостоятельно. Нужно правой или левой рукой размять доступные мышцы или использовать аппликатор Кузнецова.
Если позвоночник болит из-за патологических процессов в органах средостения, необходимо заняться лечением основного заболевания. Для снятия болевого синдрома и воспаления могут быть назначены противовоспалительные препараты (Ортофен, Диклофенак, Вольтарен), которые надо принимать на протяжении 3-4 дней. Облегчить состояние помогут мази наружного применения – гидрокортизоновая или индометациновая мазь, Фастум-гель.
При туберкулезе, грыже, воспалении легких, ИБС и других опасных болезнях лечение может потребовать пребывания в стационаре. Помимо основного лечения, для снятия боли в позвоночнике врач пропишет нестероидные противовоспалительные средства (Нимика, Кетонал). Одновременно с лекарственной терапией назначаются различные физиопроцедуры:
- вытяжение;
- лазерное воздействие;
- иглорефлексотерапия;
- массажи;
- магнитотерапия;
- мануальная терапия;
- электрофорез новокаина и лидазы;
- ультразвуковая терапия;
- электротерапия;
- бальнеологическое (санаторно-курортное) лечение.
На стадии ремиссии обязательно назначается лечебная физкультура. В большинстве случаев курс состоит из десяти процедур. За это время пациент освоит упражнения, которые дома надо делать ежедневно для профилактики.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в спине между лопатками – достаточно часто встречающийся симптом. Подчеркнем: это именно симптом, то есть характерное клиническое проявление и распространенная жалоба, а не самостоятельное заболевание. Боль в межлопаточной области может служить признаком множества различных патологий. Зачастую несвоевременное распознание глубинной причины возникновения боли между лопаток приводит к длительным обследованиям и применению разных схем терапии, которые, тем не менее, не приносят желаемого облегчения. Именно поэтому наиболее верным будет начать описание этого симптома с перечисления списка заболеваний, для которых он характерен.
Болевой синдром в этой области может отличаться широким разнообразием. Боль может быть резкой и острой, а может быть хронической, ноющей и распирающей. Иногда данные ощущения могут проявляться чувством груза на спине, ползающих мурашек, замороженности или онемения. Но во всех перечисленных вариантах неизменным остается одно – эти симптомы всегда неприятны, и иногда доставляют человеку весьма ощутимый дискомфорт. В некоторых ситуациях, когда выраженность симптома особенно высока, он способен оказывать немалое влияние на повседневную жизнь человека, ограничивая его физические возможности.
Основные факторы, способные спровоцировать появление боли между лопаток:
- отсутствие регулярных физических нагрузок (занятия в бассейне или спортзале, зарядка);
- малоактивный образ жизни;
- сидячая работа;
- бег, прыжки, резкое поднятие тяжестей, особенно нетренированным человеком;
- различные травмы (удары в спину или по спине, падения, автомобильные аварии и т.д.).
Перечислим основные заболевания, одним их характерных признаков которых является симптом боли в межлопаточной области:
- механические повреждения структур грудного или шейного отдела позвоночника;
- остеохондроз грудного отдела позвоночного столба;
- сколиозы в грудном отделе;
- кифозы;
- кифосколиозы;
- спондилоартрозы;
- протрузия диска грудного отдела позвоночника;
- грыжа межпозвоночного диска в грудном отделе;
- грудной или шейный радикулит;
- плечелопаточные периартрозы;
- межреберная невралгия;
- ишемическая болезнь сердца и стенокардия;
- патология органов средостения;
- патологии плевры и легких (пневмония, плеврит);
- инфекционные болезни (полиомиелит, туберкулез);
- профессиональные условия труда на фоне системных заболеваний соединительной ткани.
Очевидно, что различного рода смещения отдельных позвонков, травмы, вывихи и подвывихи позвоночного столба, возникшие в результате механических воздействий на него (падения с высоты, дорожные аварии и т.п.), обязательно будут сопровождаться целым комплексом симптомов, одним из которых является боль в межлопаточной области. Подобные механические повреждения позвоночника всегда несут в себе значимую угрозу, причем зачастую непосредственно для жизни пациента. В случае повреждения спинного мозга они могут сопровождаться полной или частичной потерей чувствительности в разных областях тела, а также снижением двигательной активности вплоть до полного паралича.
Диагностика подобных состояний заключена в рентгенологическом исследовании, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ) спинного мозга и т.д. Лечение данной патологии на первых стадиях – хирургическое, а впоследствии пациенту показан очень длительный курс реабилитационных мероприятий.
Боль между лопатками при механических повреждениях позвоночника чаще всего вторична, и в острых периодах травмы не является ведущим симптомом.
Эта локализация обретает особую значимость при учете того, что грудной отдел позвоночника является относительно малоподвижным. По этой причине в нем достаточно редко происходят вышеописанные дистрофические изменения, что зачастую подтверждается на рентгенологических обследованиях. Следовательно, боль между лопатками чаще всего не связана с остеохондрозом именно грудного отдела позвоночного столба. Совсем другое дело – шейная область. Сочленения межпозвоночных суставов в ней намного более подвижны, а значит, существует намного больше возможностей для возникновения микротравм, дегенеративных нарушений и отложения кальциевых солей. Остеохондроз шейного отдела проявляется болями в мышцах шеи, скованностью и болью при поворотах головы, головокружениями, головными болями, нарушениями мозгового кровоснабжения, повышением внутричерепного давления. Боль при данной патологии часто не ограничивается только областью шеи. В большинстве случаев она распространяется вниз, захватывает воротниковую зону, и способна иррадиировать (то есть отдавать) в межлопаточную область.
Диагностика остеохондроза во многом основана на сборе жалоб пациента, а также на результатах рентгенографии и МРТ шейно-грудного отдела позвоночного столба. Лечение остеохондроза – весьма длительный процесс, зачастую так и не приносящий стабильных положительных результатов. Основное внимание в терапии данной патологии уделяется мануальным воздействиям, физиотерапевтическим процедурам и коррекции образа жизни пациента.
Сколиоз традиционно считается результатом небрежного отношения к собственному здоровью, и неправильного образа жизни. Если подолгу сидеть или стоять в неправильных позах, которые вызывают перенапряжение отдельных групп околопозвоночных мышц, неправильно поднимать тяжести или наклоняться, со временем этот мышечный спазм становится привычным. В дальнейшем это начинает постепенно менять нормальную осанку человека – спазмированные мышцы тянут за собой костные структуры позвоночника вправо или влево, заставляя их принимать патологическое положение. Кроме того, сколиоз может быть и врожденным заболеванием. Особенно опасно возникновение таких нарушений в детском возрасте. Мышечно-связочный аппарат спины у детей еще не развит в достаточной мере, чтобы долго противостоять давлению, структуры позвоночника гибкие и податливые, что в комплексе приводит к очень быстрому развитию сколиотических изменений.
Диагностика сколиоза обычно не представляет особых трудностей. Зачастую патологическое искривление позвоночника вправо или влево заметно невооруженным взглядом, а для уточнения степени изменений вполне достаточно рентгеновского снимка. Лечение сколиоза – не всегда простая задача, особенно если он возник уже в зрелом возрасте. В случае появления его у ребенка при ранней диагностике сколиоз поддается исправлению достаточно легко. Ношение ортопедического корсета и гармоничное развитие мышечного каркаса весьма быстро приводят к возвращению позвоночника в нормальное положение. У взрослых пациентов те же самые процедуры необходимо применять намного дольше, а в особо тяжелых случаях – прибегать к оперативному вмешательству.
Несомненно, такие «перекосы» в осанке и нарушения в анатомии позвоночного столба ведут за собой появление болевого синдрома от перенапряженных мышц и сдавленных нервных путей. В случае, если сколиоз возник в грудном отделе позвоночника, данные болевые ощущения преимущественно будут локализоваться именно в межлопаточной области.
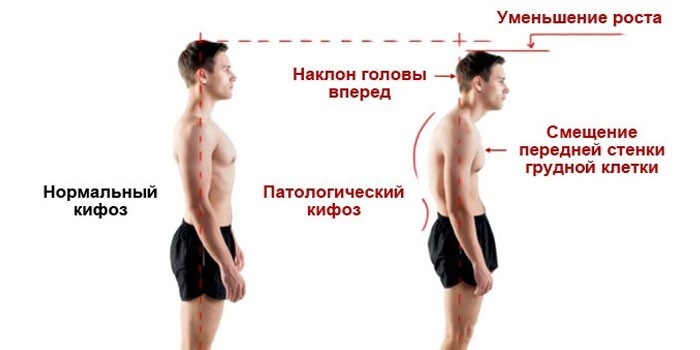
Кифоз – чрезмерное искривление верхнего отдела позвоночника в направлении спины. Грудной отдел позвоночного столба в норме должен изгибаться кзади, но когда этот изгиб принимает патологически выраженную кривизну, то говорят о возникновении кифоза, который клинически проявляется синдромом «круглой спины». В относительно простых случаях это выглядит как сутулость, а в более сложных – характеризуется образованием горба. Плечи пациента в этом положении будут наклонены вперед и вниз, а грудная клетка сужена.
Данное заболевание можно заподозрить при наличии видимой глазом деформации грудной клетки в направлении спереди назад. Для подтверждения диагноза используется рентгенография, которая также позволяет определить степень выраженности патологии. Причины возникновения межлопаточных болей при кифозе практически полностью повторяют таковые при сколиозах, равно как и схемы лечения.
Для диагностики используется рентгенографический метод, а иногда МРТ или КТ. Во многих случаях данное заболевание поддается лечению. На ранних стадиях болезни возможна механическая коррекция при помощи наложения ортопедических аппаратов. При более выраженных нарушениях показано хирургическое вмешательство.
Спондилоартроз – это одна из форм остеоартроза, то есть дегенеративных изменений суставов. При данной патологии поражаются преимущественно суставы позвоночника. В первую очередь дистрофическим изменениям подвергаются суставные хрящи. Они начинают истончаться, и постепенно теряют свои эластические свойства. Со временем данные нарушения распространяются на околосуставные участки кости. В результате данного процесса образуются шиповидные костные выросты.
Диагностика спондилоартроза основана на сборе жалоб пациента и применении рентгенографических методов. При необходимости проводят магнитно-резонансную томографию. Лечение данного заболевания — длительное, и медикаментозная терапия применяется только на его ранних стадиях. В более сложных случаях показано хирургическое вмешательство.
Болевые ощущения в межлопаточной области при спондилоартрозе грудного отдела позвоночника на начальных этапах обусловлены нарушениями в межпозвоночных хрящах. Потеря подвижности, отложения солей кальция, разрушение хрящевой ткани – всё это причины возникновения болевого симптома между лопатками. В дальнейшем, при прогрессировании основного заболевания, образование костных выростов грубо повреждает окружающие ткани, кровеносные сосуды и нервные волокна, что, соответственно, ведет к усилению болевых ощущений.
Протрузией называется выпячивание межпозвоночного диска за пределы позвоночного столба без разрывов окружающего его защитного кольца из соединительной ткани. По сути, протрузия – это грыжа межпозвоночного диска в ее начальной стадии. Обычно межпозвоночная протрузия имеет размер не более 6 мм. В грудном отделе позвоночника данная патология встречается намного реже, нежели в поясничном или шейном. Но ее появление в этой области может обуславливать возникновение болевого синдрома между лопаток.
Предварительный диагноз протрузии межпозвоночного диска ставится либо клинически, то есть на основе жалоб больного, либо при рентгенографии. Подтверждается он при помощи МРТ или КТ. Эти же обследования позволяют точно определить локализацию выпячивания, его размеры, и подтвердить целостность соединительнотканной капсулы. На ранних этапах развития протрузия диска еще поддается консервативной терапии, включающей мануальные методы, физиопроцедуры и т.д. Но радикальных результатов обычно добиваются только при помощи хирургического вмешательства на позвоночнике.
Грыжа межпозвоночного диска считается одной из наиболее сложных и опасных патологий опорно-двигательного аппарата. Причиной ее возникновения может служить большое количество самых различных факторов: травмы, неправильная осанка, неразвитость мышечного корсета, чрезмерные нагрузки на позвоночный столб, возрастные изменения, излишний вес и т.д. Достаточно часто грыжа межпозвоночного диска развивается как осложнение остеохондроза позвоночника.
Грыжа диска образуется при разрушении оболочки межпозвоночного диска. Вследствие этого, его содержимое выпячивается наружу за пределы позвоночного столба, либо в спинномозговой канал. Основная опасность при этом заключена в пережатии спинномозговых корешков или сдавлении спинного мозга. Боль в позвоночнике между лопаток при данном заболевании возникает как по причине повреждения нервных волокон, так и по причине потери пораженным межпозвоночным суставом способностей к движению и компенсации нагрузок.
Диагностика грыжи основана, в первую очередь, на данных магнитно-резонансной томографии позвоночника. Этот метод позволяет с высокой достоверностью определить размеры и локализацию патологического процесса. В остром периоде при лечении грыжи диска мануальная терапия и массаж не только малоэффективны, но в большинстве случаев полностью противопоказаны! Также пациентам с грыжей диска нельзя принимать горячие ванны, посещать бани или сауны. Это может дать временную иллюзию положительного эффекта, но в дальнейшем наступает ухудшение состояния. На ранних этапах грыжу межпозвоночного диска лечат консервативно, однако если консервативная терапия не дает результата в течение 3-х месяцев, то в таких случаях ставится вопрос о хирургическом вмешательстве.
Боль в межлопаточной области является одним из признаков грыжи межпозвоночного диска в грудном отделе, но, как и в случаях механических повреждений позвоночника, не является ведущим симптомом. Поэтому ее коррекция выполняется уже после лечения основного заболевания.
При радикулите инструментальные методы обследования, такие как рентген или МРТ, малоинформативны. В основном диагноз устанавливается по комплексу характерных симптомов, одним из которых и является боль между лопаток. Лечение радикулита консервативное, и заключается в местном применении противовоспалительных и обезболивающих препаратов. Но окончательное излечение с устойчивым положительным эффектом, конечно, может дать только терапия основного заболевания, которое стало причиной развития радикулита.
Плечелопаточный периартроз (капсулит, синдром «замороженного плеча») – состояние болезненной мышечной скованности в верхнем плечевом поясе. Этот синдром достаточно часто появляется у больных, которые страдают остеохондрозом шейного отдела. Причиной развития болезни являются дистрофические изменения в мягких тканях, которые окружают плечевой сустав. Эти изменения обусловлены длительным нарушением нервной проводимости в данной области по причине повреждения нервных корешков в результате остеохондроза. В некоторых случаях непосредственной причиной развития плечелопаточного периартроза служат травмы руки и самого плечевого сустава, физические перенапряжения, усиленные, часто повторяющиеся движения в плечевом суставе, переохлаждения и т.д. Основной симптом – сильная боль в суставе, которая усиливается при поднимании руки выше горизонтального уровня или поворотах плеча. Боль может отдавать в шею, в руку, в спину, в межлопаточную область или лопатку. Такое распространение болевого синдрома вынуждает пациента избегать болезненных движений, что усугубляет течение процесса еще больше. Чаще периартроз плечевого сустава встречается у женщин.
Диагностика плечелопаточного периартроза основана на жалобах пациента и данных осмотра. Больные жалуются на сверлящие и ноющие боли, мешающие выполнять повседневную домашнюю работу. При осмотре обращает на себя внимание односторонность поражения, невозможность полностью отвести руку вбок, боль при поворотах плеча, небольшая припухлость и умеренная болезненность при ощупывании, симптом закладывания руки за спину. На рентгенограмме отмечаются солевые отложения вокруг пораженного сустава.
Лечение плечелопаточного периартроза в остром периоде предусматривает местное применение обезболивающих средств вплоть до новокаиновой блокады. В дальнейшем лечение заключается в приеме стероидных и нестероидных противовоспалительных препаратов.
Межреберная невралгия – достаточно распространенное заболевание, которое обусловлено воспалительными процессами в межреберных нервах. Межреберные нервы выходят из спинного мозга и, располагаясь в промежутках между реберными костями, следуют вокруг нашего тела в направлении спереди назад. Они отвечают, в первую очередь, за иннервацию грудной клетки и правильность выполнения ею дыхательных движений. Вследствие относительно близкого расположения этих нервов к поверхности тела, они довольно часто подвержены патологическим воздействиям. Это может быть переохлаждение, травмы, ушибы и т.д. Зачастую повреждения межреберных нервных стволов происходят при трещинах и переломах ребер. Кроме того, нарушения в этих нервных волокнах могут быть вызваны ущемлениями их корешков в месте выхода из позвоночного столба в силу различных заболеваний позвоночника.
Диагностика межреберной невралгии основана на характерном симптомокомплексе: очень часто болевые ощущения не локализуются в одной области (например, между лопаток), а распространяются по ходу межреберных нервов, и называются опоясывающими. Лечение межреберной невралгии симптоматическое – применяются противовоспалительные препараты, рекомендовано снизить нагрузки на пораженную сторону тела. В случаях, если невралгия обусловлена травмами ребер, грудной клетки или патологиями позвоночника, для достижения стойкого положительного эффекта необходимо лечить основное заболевание.
Диагностика ИБС, прежде всего, основана на выполнении электрокардиографического исследования и сбора жалоб больного. Лечение при данной патологии длительное, включающее в себя применение большого числа препаратов, призванных улучшить кровоснабжение сердечной мышцы. Основной целью терапии является недопущение острой сосудистой катастрофы – инфаркта миокарда.
В подобных случаях необходимо применять комплексную диагностику органов средостения, и сосредотачиваться на терапии основного заболевания.
Плевра – это тонкая оболочка, окружающая наши легкие со всех сторон. Она, как и сами легкие, может быть подвержена различным заболеваниям. Наиболее часто встречающиеся – это пневмония (воспаление легких) и плеврит (воспаление плевры). Для данных воспалительных процессов характерен целый ряд симптомов, таких как повышение температуры, кашель и т.д. Одним из них являются болевые ощущения. Если патологический процесс располагается ближе к задней поверхности легких или плевры, то основные болевые ощущения будут отмечаться в области спины и между лопаток. Поэтому при сочетании кашля и боли между лопаток нелишним будет пройти флюорографию.
Диагноз плеврита и пневмонии ставится при помощи объективного обследования пациента, его жалоб и рентгенографического уточнения локализации процесса. Лечение состоит в симптоматической терапии и введении антибиотиков.
Два этих инфекционных заболевания характеризуются тем, что во многих случаях способны поражать костные структуры, в том числе позвоночник. При подобных патологиях одним из симптомов может стать боль между лопаток. Диагностика данных заболеваний основана на выявлении в организме инфекционных агентов, а лечение – на скорейшем их уничтожении.
Давно замечено, что стойкую боль между лопатками отмечают преимущественно люди, чья профессиональная деятельность связана с длительным напряжением мышц верхнего плечевого пояса. К работе, которая имеет подобную специфику, можно отнести профессии машинистки, швеи, водителя, конструктора и т.д. При этом специалисты утверждают, что далеко не все представители таких профессий отмечают у себя возникновение данного симптома. Обследования показывают, что подобные жалобы чаще встречаются только у тех, кто имеет дисплазию соединительной ткани – врожденное заболевание, которое характеризуется в том числе «размягчением» связок и их неспособностью выдерживать длительные физические нагрузки.
Иногда женщины жалуются на возникновение данного симптома во время беременности. В подобных случаях боль между лопаток является следствием возросшей нагрузки на позвоночник, изменяющегося центра тяжести тела, а значит, и нехарактерного для обычного состояния перенапряжения спинных мышц.
Боль между лопаток может быть острой и хронической. В остром периоде пациенты испытывают жгучую боль в межлопаточной области, которую зачастую характеризуют как «кол в позвоночнике». При вдохе боль между лопаток усиливается, как и при наклонах или поворотах туловища, опускании, поднимании или поворотах рук, наклонах шеи или головы. В хроническую стадию боль переходит после одного или, что чаще, после нескольких острых периодов, и становится практически постоянной, влияя на качество жизни пациента.
Анатомическая причина боли кроется, чаще всего, в мышцах межлопаточной области, а в более тяжелых случаях – в их сухожилиях, связках и местах их прикрепления к позвонкам.
Боль, исходящая из мышц, как правило, проявляется ощущением напряжения между лопатками, груза и тяжести в верхней части спины. При этом простая разминка, легкий массаж или всего лишь шевеление плечами заставляют эти болезненные симптомы исчезнуть.
Боль, источником которой служат сухожилия, нервные окончания и надкостница, ощущается совсем по-другому. Такие боли носят ломящий, давящий, а иногда кинжальный характер. Они редко проходят после смены положения тела, и способны распространяться по всему позвоночнику или отдавать в область сердца. Часто подобные боли заставляют человека просыпаться среди ночи и принимать сердечные препараты. Разновидностью таких болевых ощущений является чувство онемения, замороженности или ползания мурашек.
Поскольку боль между лопаток провоцируется целым рядом заболеваний, то и обращаться при появлении данного симптома необходимо к докторам разных специальностей. Причем в каждом случае следует выбирать того специалиста, в профессиональную компетенцию которого входит диагностика и лечение заболевания, спровоцировавшего боли между лопатками. Предположить заболевание, ставшее причиной боли между лопаток, сравнительно несложно – для этого необходимо подумать и проанализировать, какие еще имеются симптомы у человека, и на основании такой полной клинической картины поставить предварительный диагноз. А далее уже на основании предположительного диагноза обращаться к врачу, в сферу компетенции которого и входит диагностика и лечение выявленной патологии. Ниже мы рассмотрим, к врачам каких специальностей следует обращаться при боли между лопатками в зависимости от других сопутствующих имеющихся у человека симптомов.
Необходимо обращаться к врачу ортопеду-травматологу (записаться) или вертебрологу (записаться), если человека беспокоит боль между лопаток в течение довольно длительного времени, носит чаще всего тупой, тянущий, ноющий характер, но может периодически давать «прострелы», причем боль усиливается или возникает после движений (особенно резких) в грудном или шейном отделе позвоночника, после физического напряжения, стояния или сидения в неподвижной позе и т.д., а помимо боли может иметься скованность и ограниченность движений в позвоночнике, сутулость или видимое искривление позвоночника в правую или левую сторону (так, что одно плечо выше другого). Кроме того, боль может распространяться в руку, по межреберным промежуткам, в область сердца или лопаток, вызывая в этих участках тела не только болевое, но и пощипывающее, покалывающее и немеющее ощущение. Необходимо знать, что при наличии описанной клинической картины, соответствующей различным заболеваниям позвоночника, может потребоваться помощь не только ортопеда-травматолога, но и врачей других специальностей, так как в патологический процесс вовлекаются не только костные структуры позвонков, но и нервы, и мышцы. Именно поэтому зачастую, помимо ортопеда или вертебролога, при наличии вышеописанных симптомов дополнительно необходимо обращаться к неврологу (записаться) (который занимается лечением ущемленного и раздраженного нерва и связанных с этим болей) и мануальному терапевту (записаться) (который снимает мышечные блоки и возвращает структуры позвоночника к нормальному расположению).
Если боль только отдает в область между лопаток, а локализуется в плечевом суставе и усиливается при подъеме руки выше уровня горизонта и поворотах плеча, носит характер сверлящей или ноющий, то подозревается плечелопаточный периартроз. В таком случае необходимо обращаться к врачу ортопеду-травматологу.
К врачу-неврологу необходимо обращаться при признаках ущемления или раздражения нервов (межреберная невралгия, грудной радикулит), если человек ощущает сильную боль между лопаток, которая отдает в руку или по ходу межреберных промежутков грудной клетки, причем в области боли ощущается онемение, покалывание, похолодание кожи, снижение чувствительности, ослабление тонуса мышц, ограниченность движений рукой и торсом, боль усиливается при движении и заставляет ходить и сидеть в неудобной позе, а иногда на коже в области болевой чувствительности появляются элементы сыпи.
Если боль локализуется между лопаток, сочетается с какими-либо симптомами со стороны легких, бронхов (кашель, одышка и т.д.), пищевода (изжога, трудности при глотании, рвота, метеоризм и т.д.), диафрагмы (затруднения при глубоком вдохе-выдохе, чувство сдавления легких и т.д.), а также с другими совершенно различными признаками, не позволяющими понять, какой именно орган оказался поражён патологическим процессом, то следует обращаться к врачу-хирургу (записаться), так как подобная картина может свидетельствовать о заболевании органов средостения (пищевода, бронхов, сердца, диафрагмы, нервных стволов и т.д.), требующих оперативного лечения.
Если боль между лопаток сочетается с длительно непроходящим кашлем с отхождением мокроты или без, постоянной субфебрильной температурой, ночными потами, сильной слабостью и какими-либо еще симптомами, то это свидетельствует о туберкулезе. В таком случае необходимо обращаться к врачу-фтизиатру (записаться).
Если человека беспокоят боли в области между лопатками, которые сочетаются с лихорадкой, головными болями, насморком, болями в животе, поносом, потливостью, а иногда с сильной чувствительностью и параличами различных групп мышц, то это свидетельствует о полиомиелите. В такой ситуации следует в срочном порядке обращаться к врачу-инфекционисту (записаться).
Если боль между лопаток возникает внезапно или после физического, психического эмоционального напряжения, носит характер давящей, сжимающей, отдает в подмышку или левую руку, сочетается с одышкой, учащенным сердцебиением, холодным потом, сильным страхом смерти, то это свидетельствует о нетипичном течении стенокардитического приступа или инфаркта миокарда. В такой ситуации следует немедленно вызывать «Скорую помощь», госпитализироваться в стационар для лечения неотложного состояния, без адекватной терапии способного привести к смертельному исходу.
Так как боль между лопаток провоцируется различными патологиями, то и перечень обследований, которые может назначить врач в каждом конкретном случае, может быть различным. Причем перечень обследований, назначаемых врачом, зависит от сопутствующей симптоматики и предполагаемого им на этом основании заболевания. Рассмотрим, какие анализы и обследования может назначить врач при боли между лопаток, сочетающейся с различными другими симптомами.
Итак, когда боль между лопаток появилась в результате травмы, врач назначает рентген или томографию позвоночника и органов грудной клетки, а также производит УЗИ этих же органов (записаться). Далее, при необходимости, врач может назначать редко применяющиеся исследования, дающие специфическую информацию.
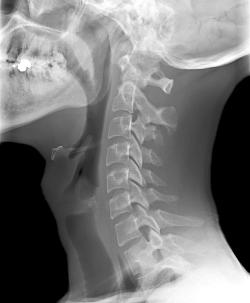
- Рентген позвоночника (записаться);
- Компьютерная томография позвоночника;
- Магнитно-резонансная томография позвоночника (записаться);
- Миелография (записаться);
- Дискография (записаться);
- Электронейрография;
- Электромиография (записаться);
- Электрокардиография (записаться);
- Гастроскопия (записаться).
Все вышеперечисленные методики обследования используются в диагностике заболеваний позвоночника, но они никогда не назначаются сразу. Ведь диагностика заболеваний позвоночника осуществляется поэтапно, для чего сначала назначают наиболее простые методики, позволяющие создать как бы общую картину патологического процесса. А далее врач отталкивается уже от первичных полученных данных и назначает исследования следующего этапа, которые позволяют прицельно выявить специфические для какого-либо определенного заболевания изменения и, тем самым, поставить окончательный диагноз.
При диагностике патологии позвоночника, в первую очередь, всегда назначают обзорный рентген позвоночника и прицельный рентген грудного отдела в нескольких видах (спереди, сбоку и т.д.). Рентгеновские снимки позволяют диагностировать заболевания, обусловленные нарушением строения и положения костных структур, например, остеохондроз, сколиоз, кифоз, кифосколиоз и спондилоартроз. Если по результатам рентгена выявлен кифоз, сколиоз или кифосколиоз, то другие обследования не назначаются, так как в них нет необходимости.
Если же по результатам рентгена выявлен остеохондроз, то дополнительно, для оценки состояния спинного мозга и выявления бессимптомной межпозвоночной грыжи, назначается магнитно-резонансная томография (записаться). Если при остеохондрозе присутствует защемление нервов, то для оценки степени и локализации их повреждений назначаются электронейрография и электромиография.
Если по результатам рентгена выявлен спондилоартроз, то дополнительно назначается компьютерная и магнитно-резонансная томография, так как они позволяют уточнить нюансы повреждений не только костных, но и мягкотканных структур позвоночника.
Если же по результатам рентгена не выявлено поражения костных структур позвоночника, то заподазривается протрузия или грыжа межпозвоночного диска. И в таком случае для выявления данных заболеваний назначается магнитно-резонансная томография, так как она позволяет оценить нарушения хрящевых, мышечных, связочных структур позвоночника, и поставить диагноз грыжи или протрузии межпозвоночного диска. Если магнитно-резонансную томографию провести невозможно, то назначают и производят старое и относительно опасное исследование – миелографию.
После выявления протрузии или грыжи межпозвоночного диска для оценки состояния самого диска назначается дискография, а для оценки степени нарушений состояния нервных пучков – электронейрография и электромиография. Кроме того, если грыжа межпозвоночного диска дает боли в области сердца – врач назначает ЭКГ для того чтобы понять, обусловлены сердечные боли патологией позвоночника или имеет место сердечная болезнь. Если же грыжа межпозвоночного диска дает боли в области желудка – врач назначает гастроскопию, так же для того, чтобы выяснить, имеется ли желудочная патология.
Когда боли отдают между лопаток, а локализуются в плечевом суставе, усиливаются при повороте плеча или подъеме руки выше уровня горизонта, носят характер сверлящих или ноющих – врач подозревает плечелопаточный периартроз, и назначает какие-либо из следующих анализов и обследований:
- Рентген плечевого сустава (записаться);
- Компьютерная томография плечевого сустава;
- УЗИ плечевого сустава (записаться);
- Магнитно-резонансная томография;
- Электромиография;
- Электронейрография.
В первую очередь и в обязательном порядке производится рентген или компьютерная томография сустава (метод выбирается в зависимости от возможностей медицинского учреждения) для выявления патологических изменений костных структур. Затем назначается УЗИ, а при наличии технической возможности его заменяют магнитно-резонансной томографией, которая проводится с целью выявления патологических изменений в мягких тканях сустава – хрящах, связках, сухожилиях, мышцах. На этом диагностика плечелопаточного периартроза заканчивается, но если имеется повреждение каких-либо нервов, то для выяснения степени такого поражения назначается электромиография и электронейрография.
- Общий анализ крови (записаться);
- Рентген позвоночника;
- Магнитно-резонансная томография позвоночника;
- Спондилограмма;
- Электрокардиография (ЭКГ).
В основном радикулит и межреберная невралгия диагностируются на основании характерной симптоматики и данных осмотра, полученных врачом самостоятельно. Однако необходимо выяснить, какая причина спровоцировала эти состояния, и именно для этого назначается рентген и магнитно-резонансная томография позвоночника, позволяющие диагностировать остеохондроз, грыжи и протрузии межпозвоночного диска, сколиозы, кифозы и иные патологии, способные вызывать раздражение или ущемление нервов. Для исключения наличия дистрофических изменений в позвоночнике врач может назначить спондилографию. А если на фоне межреберной невралгии или радикулита имеются боли в сердце – врач назначает ЭКГ, чтобы понять, имеются ли патологические изменения в сердце, или же неприятные ощущения в нем – всего лишь отражение раздражения или ущемления нервов.
Когда боль ощущается между лопаток и сочетается с различными многоплановыми симптомами со стороны различных органов (кашель, одышка, изжога, трудности при глотании, рвота, метеоризм, затруднения при глубоком вдохе-выдохе, чувство сдавления легких и т.д.) – подозревается патология органов средостения. В таком случае врач назначает рентген, магнитно-резонансную томографию и УЗИ грудной клетки (записаться), чтобы сориентироваться относительно характера и сути имеющегося заболевания. Далее, в зависимости от данных, полученных от УЗИ, томографии и рентгена, может назначаться эзофагогастроскопия, бронхоскопия (записаться) и другие обследования, позволяющие окончательно выявить причину болей и поставить точный диагноз.
Когда боль между лопаток сочетается с кашлем с отхождением мокроты или без, одышкой, невозможностью глубоко вдохнуть и выдохнуть, повышенной температурой тела, потливостью, хрипами, учащенным пульсом, симптомами интоксикации (головная боль, слабость, вялость, ломота в мышцах и т.д.) – врач подозревает пневмонию или плеврит, и назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мокроты (записаться);
- Микроскопия мокроты;
- Биохимический анализ крови (С-реактивный белок, общий белок и др.);
- Аускультация грудной клетки (прослушивание легких и бронхов при помощи стетофонендоскопа);
- Рентген грудной клетки (записаться);
- Компьютерная томография грудной клетки;
- УЗИ плевральной полости (записаться);
- Плевральная пункция (записаться) с отбором плевральной жидкости для биохимического анализа (определение концентрации глюкозы, белка, количества лейкоцитов, активности амилазы и лактатдегидрогеназы);
- Анализ крови на ВИЧ (записаться);
- Анализ кала на яйца глист.
В первую очередь всегда назначается общий и биохимический анализы крови, анализы мокроты, анализ на ВИЧ, кал на яйца глист, аускультация грудной клетки и рентген грудной клетки. При наличии технической возможности рентген заменяется компьютерной томографией. Эти простые обследования позволяют поставить диагноз в подавляющем большинстве случаев, и не назначать каких-либо еще обследований. Но если диагноз поставить не удалось после первичного обследования, дополнительно назначается УЗИ плевральной полости и плевральная пункция.
- Микроскопия откашливаемой мокроты;
- Проба Манту (записаться);
- Диаскин-тест (записаться);
- Квантифероновый тест (записаться);
- Анализ крови, мокроты, бронхиальных смывов, лаважной жидкости или мочи на наличие микобактерий туберкулеза методом ПЦР (записаться);
- Исследование промывных вод с бронхов;
- Общий анализ крови;
- Общий анализ мочи;
- Рентген грудной клетки;
- Флюорография грудной клетки (записаться);
- Компьютерная томография;
- Бронхоскопия со сбором лаважа;
- Торакоскопия (записаться);
- Биопсия легких (записаться) или плевры.
Вышеперечисленные обследования не назначаются все и сразу, так как диагностика туберкулеза предполагает сочетания определенных анализов и их поэтапное проведение. Так, в первую очередь назначают общий анализ крови и мочи, а также микроскопию откашливаемой мокроты. После этого назначают либо рентген (записаться), либо томографию, либо флюорографию грудной клетки (врач назначает какой-либо один метод, доступный для выполнения в медицинском учреждении). Далее в обязательном порядке назначают какой-либо один из следующих тестов для определения наличия микобактерий в организме – проба Манту, диаскин-тест, квантифероновый тест, анализ крови, мокроты, бронхиальных смывов, лаважной жидкости или мочи на наличие микобактерий туберкулеза методом ПЦР. Наиболее точные результаты дает метод ПЦР, но он дорог, а потому используется редко. По соотношению точности/стоимости наилучшими являются диаскин-тест и квантифероновый тест, которые в настоящее время применяются во многих медицинских учреждениях. Все произведенные исследования обычно позволяют поставить диагноз туберкулеза, но в некоторых случаях это не удается. Тогда врач назначает торакоскопию или бронхоскопию со сбором лаважной жидкости. Но если и в этом случае однозначно поставить диагноз не удается, то назначается биопсия легких и плевры.
Когда боли между лопатками сочетаются с лихорадкой, головными болями, насморком, болями в животе, поносом, потливостью, а иногда с сильной чувствительностью, параличами различных мышц – врач подозревает полиомиелит и назначает следующие анализы и обследования:
- Общеклинический анализ спинномозговой жидкости;
- Реакция связывания комплемента с кровью больного;
- Выявление наличия антител (записаться) к вирусу полиомиелита в слизи глотки, крови, каловых массах методом ИФА;
- Выявление вируса полиомиелита в крови методом ПЦР.
Для диагностики полиомиелита обычно обязательно проводят исследование спинномозговой жидкости, в которой выявляется повышенная концентрация белка и глюкозы, но отсутствуют лейкоциты. Кроме того, назначается какой-нибудь один из трех анализов для выявления вируса полиомиелита в организме (реакция связывания комплемента, ПЦР или ИФА).

От мышечной боли избавиться достаточно несложно. Если чувство тяжести или напряжения между лопатками возникло во время работы – смените позу и выполните несколько простых гимнастических упражнений. К примеру, круговые движения плечами, сведение и разведение лопаток. Можно попробовать следующее: в положении стоя или сидя обнимите себя руками, чтобы лопатки максимально разошлись. Затем сделайте глубокий вдох, чтобы лопатки еще больше раздвинулись, и задержите дыхание на 5-10 секунд. Механизм лечебного воздействия этих упражнений заключен в том, что растяжение мышц снимает их спазм, а, следовательно, и боль, которая вызвана этим спазмом.
Мышечную боль отлично снимает массаж болезненных участков. Можно даже массировать себя самостоятельно: то левой, то правой рукой проминая доступные мышцы. Достаточно эффективным в таких случаях может быть аппликатор Кузнецова, который удобно использовать в рабочих перерывах.
Боли, исходящие из дистрофически измененных сухожилий и связок, поддаются лечению намного труднее. Лигаментозы (болезни связок) и тендинозы (болезни мышечных сухожилий) развиваются благодаря длительному воздействию местных травмирующих факторов. В некоторых случаях хроническое нарушение питания в пораженной области может приводить к обызвествлению тканей, то есть к отложению в них солей кальция. Кроме того, повреждается также богатая нервными окончаниями надкостница остистых отростков позвонков в местах крепления к ним связок. Поэтому о полном исчезновении болезненных симптомов говорить в ряде случаев не приходится.
Какие способы лечения такой боли можно применять в домашних условиях? Начать лучше с самомассажа околопозвоночной области в грудном отделе. С этой целью удобно использовать теннисный мяч. Вам нужно лечь на пол и «покататься» спиной по мячу вдоль линии остистых отростков позвонков с одной и с другой стороны. Продолжительность первой процедуры не должна превышать 3-5 минут, иначе боль может усилиться. В дальнейшем время массажа можно увеличивать, ориентируясь на срок появления мышечной усталости. Чтобы биохимические процессы в поврежденных тканях изменились в лучшую сторону, массаж необходимо проводить на протяжении минимум трех-четырех недель дважды в день: утром и вечером. Кроме этого, возможно применять легкое разминание промежутков между позвоночными остистыми отростками, и упражнения для растяжения мышц, которые описаны выше.
Медикаментозное лечение в домашних условиях
Если при проведении первого сеанса массажа вы ощутили резкую боль в массируемой области, то массаж следует на некоторое время отложить. В подобных случаях показан прием противовоспалительных препаратов (Вольтарен, Диклофенак, Ортофен) в течение трех-четырех дней. В пораженную область втирайте препараты для наружного применения подобного же действия (индометациновая или гидрокортизоновая мазь, гель Диклонак или Фастум). Далее, по мере ослабевания болевых ощущений, в течение двух недель целесообразно использовать средства, раздражающие нервные окончания («Звёздочка», «Эфкамон», Меновазин), а начиная с третьей недели – мази, которые оказывают выраженный эффект на кровеносные сосуды, к примеру, Никофлекс.
Но если на протяжении первой недели после начала лечения вы не отмечаете положительных изменений в вашем самочувствии, то необходимо обязательно обратиться к врачу!
Терапия болей в межлопаточной области в стационаре
Для снятия болей между лопаток применяют комплексный подход, включающий в себя медикаментозные средства, физиотерапевтические методы, а также лечебную физкультуру. Для каждого конкретного пациента врач назначает наиболее рациональную комбинацию перечисленных методов, и подбирает индивидуальную схему их применения.
Из лекарственных препаратов широко применяют нестероидные противовоспалительные средства (НПВС), обладающие высокой эффективностью при подобных болях: кетонал, нимика, мовалис и др.
Наряду с лекарственной терапией применяются следующие физиотерапевтические методы:
- электрофорезновокаина и лидазы
- ультразвуковая терапия;
- магнитотерапия;
- различные виды электротерапии;
- лазерное воздействие;
- вытяжение;
- массажи;
- иглорефлексотерапия;
- мягкие методы мануальной терапии;
- бальнеологическое (санаторно-курортное) лечение.
Снятию болей между лопаток способствуют занятия лечебной физкультурой – на спаде болевого синдрома она назначается в обязательном порядке. Проходя курсы лечебной физкультуры, пациент осваивает те упражнения, которые он сможет в дальнейшем выполнять каждый день во избежание возобновления боли.
Курс лечения болей между лопатками в острой стадии составляет 7-10 комплексных лечебных сеансов. Острый болевой синдром обычно устраняется за 2-3 сеанса лечения. Хронические боли в межлопаточной области, как и другие хронические заболевания, лечатся труднее, и требуют большего количества сеансов. Курс терапии болей между лопаток в хронической стадии составляет 10-12 комплексных лечебных сеансов.
Помните, что все описанные методы лечения являются временными мерами, которые призваны облегчить состояние больного, и снять боль лишь на некоторый период. Еще раз подчеркнем, что боль в межлопаточной области – не самостоятельное заболевание, а симптом. А значит, для достижения успешного и стойкого терапевтического эффекта в первую очередь необходимо уделить внимание лечению основной патологии!
К каким врачам нужно обратиться, если у вас возникла боль между лопатками:
- травматолог;
- невролог;
- ревматолог;
- кардиолог;
- пульмонолог;
- мануальный терапевт;
- массажист.
источник