Каждый человек хоть раз в жизни ощущал боль в большом пальце руки, но не придавал им большого значения. Однако данный симптом может стать тревожным «знаком» травмы, неврологического, обменного или воспалительного заболевания. В Сомали большой палец называют дедушкой, в Малайзии – братом. Дайверы используют этот палец как команду к срочному всплытию, а военные – для приказа контроля за тылом. Большой палец кисти противопоставлен другим, он располагается под углом, а его объем движений значительно больше. Подобные физиологические особенности позволяют первому пальцу играть важную роль не только в хватательных движениях, но и в мелкой моторике.
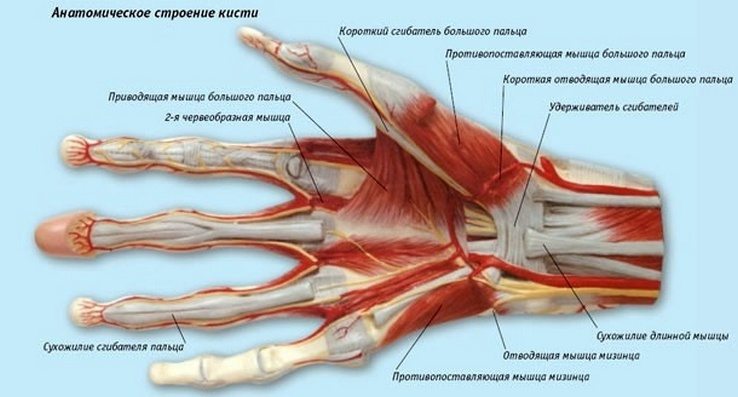
Анатомически большой палец состоит из двух фаланг (костных оснований), суставных и связочных аппаратов. Последние ограничивают подвижность суставов и укрепляют их капсулы. Движение первого пальца обеспечивают мышцы-сгибатели, разгибатели, а также отводящие и приводящие мышечные пучки.
Из-за повышенной нагрузки, которая ложится на этот палец, возможно возникновение множества патологий различного характера:
- травмы первого пальца (переломы, трещины, вывихи);
- повреждения связочного аппарата («большой палец лыжника»);
- «недуг пианистов» или болезнь де Кервена (стенозирующий лигаментит);
- неврологические расстройства (туннельный синдром);
- заболевания суставов (артрозы, артриты);
- увеличение и воспаление околосуставных сумок (бурсит, гигрома);
- системные воспалительные заболевания (ревматизм);
- обменные нарушения (подагра, контрактура Дюпюитрена);
- наследственные недуги и аутоиммунные состояния (болезнь Рейно).
Рассмотрим каждую из возможных причин недуга.
Травматизация
Перелом большого пальца руки возникает при сильном ударе, неудачном падении или попадании пальца в работающий механизм. В момент травмы можно услышать характерный «хруст», после чего возникает резкая боль в большом пальце руки и жжение. В зоне поражения также появляются отечность и кровоизлияние. Палец обездвижен, его ось нарушается, а сам он принимает неанатомическое (искривленное) положение. Встречается травма чаще у детей, баскетболистов, боксеров, у работников завода и пожилых людей.
Вывих – смещение суставных поверхностей – проявляется болью в момент травмы и ее усилением при попытке движения в суставе. Палец отекает, бледнеет, а в зоне поражения наоборот краснеет. Зачастую вывихи наблюдаются у спортсменов – волейболистов – и при сильном падении на руку.
Повреждения связок
Частым повреждением связочного аппарата большого пальца является разрыв коллатеральной связки, соединяющей кости в основании пальца (можно нащупать связку под большим пальцем, оттянув последний до упора). Подобное повреждение часто называют «пальцем лыжника», что связано со способом получения травмы: падением на руку, в которой зажата лыжная палка.
Это интересно! Хроническое повреждение коллатеральной связки также известно под названием «рука егеря». Это связано с тем, что шотландские егеря практиковали умерщвление кроликов посредством «сворачивания шеи», травмируя тем самым связку большого пальца.
Обычно при повреждении коллатеральной связки ощущается боль у основания пальца, отечность, гематома. Возможно онемение фаланг, а также нарушение хватательных движений (иногда возникают сложности с удержанием предметов).
Болезнь де Кервена
Причиной недуга считается сужение «ложа», в котором располагаются сухожилия первого пальца. Обычно возникает заболевание у людей с повышенной нагрузкой на большой палец: пианистов, работников офиса и пр. Развивается патология постепенно: нарастает боль в большом пальце, запястье; подвижность пальца ограничена, возникает местная отечность. Иногда утрачиваются движения не только пальца, но и всей кисти.
Неврологические расстройства
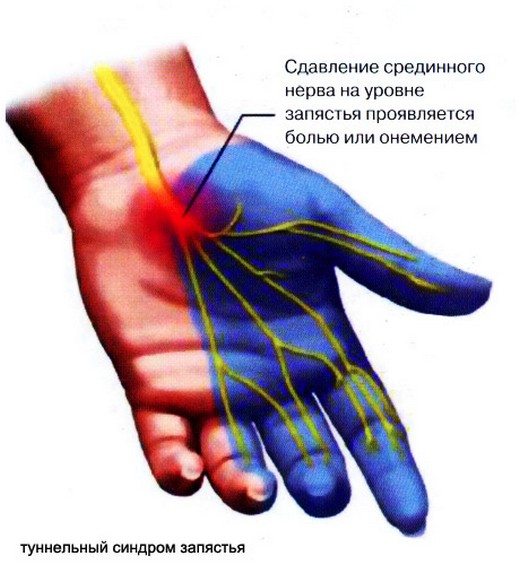
Вариантом неврологических расстройств является туннельный синдром. Связана патология со сдавлением срединного нерва связками и сухожилиями запястья. Заболевание относят к профессиональным, т.к. чаще всего недуг встречается у сурдопереводчиков, барабанщиков, живописцев, любителей боулинга и киберспорта.
Проявляется поражение болью в большом, указательном и среднем пальцах, покалываниями и онемением в указанных зонах. При этом усиление болезненности вызывает даже непродолжительное сгибание кисти.
Заболевания суставов
Артроз большого пальца руки – ризартроз – может быть следствием нарушения обмена веществ, травм, образа жизни и врожденных патологий суставов кисти. Зачастую страдают суставные поверхности на уровне запястья: больные ощущают «похрустывание» во время вращений пальцем, уменьшается объем движений, иногда появляется видимая деформация пораженной области. Пациентов беспокоят ноющие боли в суставе большого пальца руки, которые возникают после ручного труда (на поздних стадиях заболевания болезненность становится постоянной).
Патология околосуставных сумок
При бурсите большого пальца кисти воспаляется и увеличивается околосуставная сумка. Появляется теплая и красная «припухлость», а также болезненность, усиливающаяся при ощупывании пораженного участка. Если причиной бурсита послужило ранение, возможно инфицирование околосуставной сумки с развитием гнойного воспаления. В таких случаях состояние пациента резко ухудшается: возникает лихорадка, слабость и головокружение.
Следствием бурсита большого пальца может стать гигрома. Возникает она на уровне запястья в виде опухолевидного образования, наполненного вязкой жидкостью. При давлении на гигрому появляется болезненность, распространяющаяся на кисть. В покое возможно полное отсутствие болей. Причиной патологии являются травмы, женский пол (20-35 лет) и наследственная предрасположенность.
Причиной ревматизма может быть бактериальная флора (стрептококк) и/или наследственная предрасположенность. Проявляется ревматизм обычно на крупных суставах, но также часто поражаются кисти рук. Как правило, суставные поверхности воспаляются симметрично с двух сторон, возникает выраженная болезненность, а общее состояние сопровождается лихорадкой, потливостью и апатией. Заболевание также сочетается с поражением сердца, мозговых сосудов и кожи. Последнее характеризуется образованием ревматических узелков вокруг суставов, мелкоточечными кровоизлияниями и прочим.
Недуг является расстройством обмена мочевой кислоты. Проявления схожи с ревматизмом, однако поражение имеет характер атак (приступов, которые провоцирует частое употребление мяса) по типу одностороннего моноартрита (один сустав, одна сторона). При этом на кистях, стопах, ушах и лице могут появляться отложения мочевой кислоты – тофусы.
Контрактура Дюпюитрена
Боль в большом пальце руки в некоторых случаях может вызывать контрактура Дюпюитрена. Сутью заболевания является разрастание рубцовой ткани вокруг ладонных сухожилий. В итоге появляется плотный рубец ладони, пальцы сгибаются без возможности разогнуть – кисть утрачивает свои функции. Причиной могут быть нарушения обмена веществ, травмы, наследственная предрасположенность и сахарный диабет.
Синдром Рейно
Синдром Рейно является недугом, связанным со спазмом артерий. Провоцируют заболевание переохлаждение, травмы, стрессы, а также аутоиммунные заболевания. Проявляется синдром сначала кратковременными спазмами сосудов, затем продолжительными с отечностью, посинением пальцев, а также образованием язв и очагов некроза (отмирания тканей). Чаще поражаются 2-4-ый пальцы, в редких случаях возможен спазм сосудов большого пальца.
Каждый из отмеченных недугов требует индивидуального терапевтического подхода и всегда нужно консультироваться со специалистом, ведь только он может выписывать лекарства.
- Травматизация. В случае вывиха необходимо вправление суставных поверхностей и обездвиживание. При переломе производится сопоставление костных отломков и наложение гипсовой повязки от кончика пальцев до локтевого сустава.
- Повреждения связок. При полном разрыве коллатеральной связки требуется оперативное вмешательство, в ходе которого к кости на специальный «анкер» подшивается поврежденный связочный аппарат. Место обездвиживается, после чего связка «приживается».
- Болезнь де Кервена. Больному накладывается на руку гипсовая или пластиковая шина (сроком на полтора месяца), после чего показано ношение специального бандажа для большого пальца. При болевом синдроме назначаются противовоспалительные препараты (Нурофен, Диклофенак). Если консервативное лечение неэффективно, проводится операция по частичному иссечению сухожилий.
- Неврологические расстройства. При туннельном синдроме кисть стабилизируется с помощью ортеза (рекомендуется дневное и ночное ношение). Если беспокоит болезненность, назначаются противовоспалительные средства (Ибупрофен, Напроксен). При безрезультатности терапии, возможно оперативное рассечение поперечной связки кисти.
- Заболевания суставов. При артрозах применимы нестероидные противовоспалительные (Индометацин) и обезболивающие (Кеторолак) препараты. Также показаны хондропротекторы (Терафлекс), физиотерапия (электро-, фонофорез) и лечебная физкультура.
- Патология околосуставных сумок. При бурситах применимы антибиотики широкого спектра действия (Цефтриаксон, Амоксиклав) и противовоспалительные препараты (Нимесил). Возможен прокол бурсы и промывание ее антисептиками. В крайних случаях показано удаление сумки с капсулой.
- Ревматизм. При ревматизме применяют антибиотики (Азитромицин, Амоксициллин), противовоспалительные препараты (Нурофен, Диклофенак), а также аминохинолоны (Плаквенил). При этом требуется лечение очагов инфекции в организме: ангины, гаймориты и кариес.
- Подагра. Острый приступ подагры купируется противовоспалительными средствами (Индометацин, Фенилбутазон). Тогда как постоянное лечение проводится Аллопуринолом и диетой с ограничением мяса, щавеля, какао-продуктов и кофе.
- Контрактура Дюпюитрена лечится тепловыми процедурами; надеванием на ночь специальной лонгеты, разгибающей пальцы, и блокадами с кортикостероидными препаратами (Гидрокортизон). Однако радикальным лечением является лишь реконструктивная операция.
- Синдром Рейно. Лечение недуга может быть консервативным с использованием сосудорасширяющих препаратов (Фентоламин) или оперативным. Последнее включает удаление нервных волокон, провоцирующих спазм сосудов кисти.
Учитывая, что боль в большом пальце руки может иметь множество причин, необходима всесторонняя профилактика:
- Предотвращение травм первого пальца (переломов, трещин, вывихов).
- Контроль и ранняя диагностика повреждений связочного аппарата (особенно у характерных отраслей: лыжный спорт, скандинавская ходьба и пр.).
- Профилактика профессиональных недугов посредством зарядки для кистей (у пианистов, писателей, офисных работников).
- Своевременное обнаружение и лечение обменных заболеваний. При подагре – строгая диета с ограничением поступления пуринов – предшественников мочевой кислоты (мяса, алкоголя, шоколада и пр.).
- Модификация образа жизни: избавление от лишнего веса, введение кардио-нагрузок, ограничение тяжелого физического труда и исключение вредных привычек (курения и употребления алкоголя).
- Санация очагов хронической инфекции: тонзиллиты, гаймориты, кариозные зубы и пр.
Болит большой палец? Проконсультируйтесь с врачом с целью исключения серьезной патологии!
источник
Боль в суставе большого пальца на руке может стать результатом мышечного перенапряжения из-за тяжелых физических нагрузок. Но нередко она сигнализирует о развитии серьезной патологии, провоцирующей тяжелые осложнения. Поэтому причина болей в большом пальце кисти должна быть установлена, а затем незамедлительно проведено консервативное или хирургическое лечение.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Клинически проявляются болями в большом пальце дегенеративно-дистрофические и воспалительные патологии, особенно аутоиммунные и инфекционные. Поэтому при отсутствии видимых повреждений кожи и не стихающей боли нужно как можно быстрее обратиться за медицинской помощью.
Сустав большого пальца кисти поражается ревматоидным, псориатическим, реактивным артритом. Наиболее интенсивные симптомы характерны для подагры, развивающейся из-за расстройства регуляции пуринов. В области сустава накапливаются кристаллы солей мочевой кислоты, раздражающее мягкие ткани, провоцирующие воспаление.
При подагрической атаке возникают такие симптомы:
- в пальце появляется острая, жгучая, пульсирующая боль;
- кожа краснеет, отекает, становится горячей на ощупь;
- нередко под кожей прощупываются специфические подагрические узелки — тофусы.
Еще более ярко проявляется инфекционный артрит, причиной которого становится проникновение в суставную полость бактерий, грибков, вирусов. Помимо местных признаков (отек, гиперемия), возникают симптомы общей интоксикации организма — повышение температуры тела, озноб, лихорадка, головные боли, головокружения.
Боль в суставе большого пальца — характерный признак деформирующего остеоартроза. Он начинает развиваться в результате расстройства трофики (питания) хрящевых тканей. Это приводит к их разрушению, истончению, уплотнению. Постепенно остеоартрозом поражаются и костные структуры с их дальнейшей деформацией. Течение заболевания сопровождается следующими симптомами:
- крепитацией (хрустом) при сгибании или разгибании большого пальца;
- утренней отечностью и скованностью движений;
- ограниченностью подвижности сустава;
- острыми болями в пальце во время рецидивов, тянущими, ноющими, давящими — на этапе ремиссии.
Тугоподвижность связана с сужением суставной щели, формированием костных наростов (остеофитов), мышечными спазмами.
Так называется воспаление синовиальной сумки одного из суставов большого пальца из-за частых монотонных движений, обострения артрита или эндокринных патологий. На начальном этапе развития бурсита возникают лишь слабые дискомфортные ощущения. Но вскоре появляются боли, усиливающиеся при сгибании или разгибании пальца. Для бурсита характерны и другие клинические проявления:
- отечность, формирование под кожей небольшого уплотнения;
- ощущение перемещения жидкости при надавливании на образование (флуктуация);
- ограничение подвижности.
Если бурсит спровоцирован проникновением в полость сустава инфекционных агентов, то кожа пальца краснеет, припухает, становится горячей. При отсутствии лечения в кровеносное русло попадают токсичные продукты жизнедеятельности бактерий, что приводит к повышению температуры, ознобу, избыточному потоотделению.
Боль в суставе большого пальца нередко возникает из-за микротравмирования кожи. Это могут быть порезы, ожоги, трещины, царапины, ссадины, занозы. Развивается сильное воспаление, поэтому человеку кажется, что болит сустав. Микротравмы всегда легко обнаружить по покраснению и отечности, болезненности при надавливании.
Боль в большом пальце руки может стать результатам перелома, ушиба, вывиха, подвывиха, разрыва мышц, связок сухожилий. В момент травмирования она острая, пронизывающая. Болезненность усиливается за счет формирования отека. А после его рассасывания в области повреждения образуется гематома.
Остеомиелит — воспалительное поражение костного мозга всех элементов кости (надкостницы, губчатого и компактного вещества). Патология бывает неспецифической, спровоцированной стафилококками, стрептококками, кишечной палочкой, и специфической, например, туберкулезной, сифилитической, бруцеллезной. Клинически остеомиелит проявляется следующим образом:
- сильными болями, ослабевающими при хронизации воспалительного процесса;
- отечностью;
- покраснением кожи из-за переполнения кровью кровеносных сосудов;
- повышением местной температуры.
Патогенные микроорганизмы чаще всего проникают в сустав большого пальца руки из удаленных очагов воспаления (абсцессов, флегмон, инфицированных ран). Они могут спровоцировать гнойный процесс, опасный своими тяжелейшими осложнениями, включая сепсис.
Слабые дискомфортные ощущения в большом пальце кисти — признак развивающейся воспалительной или дегенеративно-дистрофической патологии. Обычно остро манифестируют только инфекционные, реактивные, ревматоидные, подагрические артриты. Остальные патологии развиваются постепенно.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
| Степень поражения патологиями сустава большого пальца руки | Клинические проявления |
| 1 степень тяжести | Болезненные ощущения возникают после интенсивных физических нагрузок, переохлаждения, ОРВИ. Они исчезают после непродолжительного отдыха. Видимые признаки поражения суставов отсутствуют |
| 2 степень тяжести | Боли усиливаются, появляются при сгибании и разгибании пальца, сопровождаются хрустом, щелчками. В области сустава наблюдается небольшая припухлость |
| 3 степень тяжести | Боль возникает при движении и в состоянии покоя. Она дергающая, сильная, постоянная. Кожа краснеет, отекает, значительно ограничивается объем движений |
Диагноз выставляется на основании жалоб пациента, его внешнего осмотра, данных анамнеза. Врач проводит ряд функциональных тестов, чтобы оценить мышечную силу, объем движений, интенсивность симптоматики. Назначаются следующие инструментальные исследования:
- рентгенография для выявления деформации костных структур;
- МРТ, КТ, УЗИ, помогающие обнаружить локализацию воспаления, определить его тяжесть течения и степень повреждения хрящевых тканей.
Для выставления диагноза необходимы результаты общеклинических анализов, биохимических и серологических исследований (уровень ревматоидного фактора, антинуклеарных антител, С-реактивного белка). В питательные среды высеиваются биологические образцы для определения вида инфекционных агентов, их чувствительности к препаратам.
С болью в суставе большого пальца руки целесообразно обратиться к терапевту. Он назначит все необходимые исследования, а после изучения их результатов направит пациента к врачам узкой специализации — ревматологу, ортопеду, травматологу, неврологу.
Дергающую, пульсирующую боль в большом пальце кисти можно устранить приемом таблетки нестероидного противовоспалительного препарата (НПВП) — Найза, Диклофенака, Кеторола. Если она возникла в результате удара или падения, то следует на 10 минут приложить холод — например, пакет, наполненный льдом и обернутый тканью. Процедуру необходимо повторять каждый час. Нужно обязательно обратиться в травмпункт для проведения рентгенографии и исключения перелома, полного отрыва связок или сухожилий от костного основания.
До выяснения причины появления болей нельзя применять какие-либо прогревания. Под воздействием высокой температуры воспалительный процесс быстро распространится на здоровые ткани пальца.
Степень тяжести любой патологии — один из критериев выбора терапевтической тактики. На начальном этапе развития артрита или артроза используются консервативные методы лечения, а при выраженной деформации костных структур пациента готовят к хирургическому вмешательству.
Течение некоторых патологий сопровождается настолько интенсивной болью, что приемом одних таблеток не обойтись. В этих случаях практикуется внутримышечное введение НПВП (Ортофен, Мовалис) или медикаментозные блокады с глюкокортикостероидами (Дипроспан, Триамцинолон) и анестетиками (Лидокаин, Новокаин). В процессе лечения применяются препараты следующих клинико-фармакологических групп:
- миорелаксанты — Мидокалм, Сирдалуд, Баклофен;
- средства с витаминами группы B — Комбилипен, Мильгамма, Нейромультивит;
- препараты для улучшения кровообращения — Эуфиллин, Трентал, Никотиновая кислота.
В терапевтические схемы могут быть включены системные хондропротекторы (Артра, Дона), мази с согревающим действием — Финалгон, Капсикам.
После купирования сильных болей и острого воспаления пациента назначаются несколько сеансов таких физиотерапевтических мероприятий:
- гальванические токи;
- УВЧ-терапия;
- ударно-волновая терапия;
- аппликации с парафином или озокеритом;
- лазеротерапия;
- магнитотерапия;
- использование лечебных грязей и минеральных вод.
Для устранения сильных болей проводятся процедуры электрофореза или ультрафонофореза с НПВП, анестетиками, глюкокортикостероидами.
Это один из самых эффективных способов терапии остеоартрозов, подагры, всех видов артритов. Ежедневные занятия лечебной физкультурой способствуют:
- укреплению мышц;
- улучшению кровообращения;
- очищению суставов от продуктов распада тканей.
Комплекс упражнений составляет врач ЛФК. В него включаются сгибания и разгибания пальца, круговые вращения, захват кистью мелких предметов.
Механическое воздействие на мышечные волокна стимулирует улучшение трофики и иннервации за счет восполнения в тканях запасов питательных веществ. При проведении массажа используются поглаживания, растирания, легкие надавливания.
Первые сеансы должен проводить специалист. А затем можно массировать большой палец и всю кисть в домашних условиях.
Диетологи рекомендуют исключить из рациона алкоголь, жирные и копченые продукты, в том числе полуфабрикаты и фастфуд. Следует ограничить продукты с высоким содержанием простых углеводов (шоколад, выпечку, леденцы). В ежедневном меню должно содержаться много свежих фруктов, ягод, овощей.
Нельзя использовать народные средства до установления причины болей в большом пальце руки и проведении основного лечения. Их слабый анальгетический эффект исказит клиническую картину, что значительно затруднит диагностику.
Одно из основных профилактических мероприятий болей в пальце — исключение травмоопасных ситуаций, снижение физических нагрузок на суставы. Полным людям рекомендуется похудеть, так как лишний вес часто становится причиной развития системных патологий опорно-двигательного аппарата. Следует отказаться от курения и употребления алкоголя, чтобы избежать расстройств кровообращения.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Болезнь де Кервена (тендовагинит) – синдром, характеризующийся воспалением сухожилий большого пальца кисти.
При данном заболевании возникает трение опухших сухожилий и их оболочек об узкий туннель, в котором они двигаются, вследствие этого возникают болевые ощущения в области основания первого пальца.
Для понимания процесса кратко опишем анатомию движений кисти.
Сокращение мышц предплечья обеспечивает сгибание и разгибание пальцев кисти. Передача сокращения мышц на пальцы и приведение их в движение осуществляют сухожилия мышц-сгибателей и мышц-разгибателей.
Сухожилия мышц-сгибателей проходят к пальцам через ладонную поверхность кисти, а мышц-разгибателей – через тыльную.
Удержание сухожилий в нужном положении на кисти осуществляют поперечные связки. На тыльной стороне кисти – тыльная связка. Каждая группа сухожилий в тыльной связке запястья находится в отдельном канале.
Например, в первом фиброзном канале проходят сухожилия, идущие к первому пальцу кисти.
По-простому говоря, тендовагинит де Кервена вызывает воспаление связок, их отек и утолщение. Как следствие канал для связки становится слишком малым, возникают симптомы заболевания, происходит нарушение функции всей кисти.
Нет точной причины, вызывающей тендовагинит.
Однако считают, что при активности, связанной с постоянными повторяющимися движениями рук, будь то игра в гольф, работа в саду, ношение ребенка на руках, состояние может усугубиться.
Поэтому эта болезнь иногда называется за рубежом «большой палец геймера» или «запястье матери».
Возможные причины болезни:
- травмы кисти, так как вследствие травм образуется рубцовая ткань, способная ограничивать движения сухожилия;
- воспалительные заболевания суставов;
- постоянная нагрузка на лучезапястный сустав.
Наибольшему риску развития патологии подвержены лица в возрасте от 30 до 50 лет, в большей мере женщины, возможно, это связано с беременностью и уходом за новорожденным, его многократным подъемом на руки.
Болезнь де Кервена имеет характерные симптомы:
- болезненность в месте крепления основания большого пальца;
- отеки в основании большого пальца;
- затрудненные движения запястья при выполнении каждодневных дел;
- боль усиливается при надавливании на пораженный участок.
На начальных этапах заболевания боли появляются лишь при насильном разгибании большого пальца и при осуществлении резких и интенсивных движений кистью.
Через время боль приобретает постоянный характер или возникает даже при самых незначительных движениях.
Боль может отдавать в кисть, плечо, предплечье и область шеи. Иногда распространение боли происходит по тыльной поверхности большого пальца до его кончика.
Иногда появляются ночные боли, когда во время сна при каком-то неловком движении возникает резкая боль в кисти. Так же для пациентов характерна сниженная сила захвата предмета кистью пораженной руки.
Если длительно не лечить синдром, то боль может распространиться в предплечье. Любое движение, требующее участия большого пальца будет вызывать боль, что ведет к снижению трудоспособности.
Диагностика болезни основывается на пробах и тестах:
- Тест Филькенштейна. Первый палец кисти сжимают внутрь кулака и производят отведение кисти в направлении мизинца либо большого пальца. В случае возникновения резкой боли в лучезапястном суставе со стороны первого пальца при отведении кисти тест считается положительным.
- Проба на напряженную абдукцию. При надавливании с тыльной стороны на большой палец кисти таким образом, чтобы палец был приведен к ладони, на больной стороне даже при незначительном давлении на палец будет возникать резкая боль, и палец практически без сопротивления будет приводиться к ладони, а на здоровой руке палец будет энергично противодействовать надавливанию.
- Проверка способности удержать предметы с помощью большого пальца кисти. Больной пытается удержать предмет между большим и указательным пальцем больной и здоровой рукой. При попытке потянуть за удерживаемый предмет, становится видно, что больная рука значительно слабее удерживает предмет. При попытке удержать предмет, изымаемый из больной руки, возникает резкая боль в лучезапястном суставе в области большого пальца.
- Рентгенологическое исследование. На начальных этапах заболевания на рентгенограмме обнаруживают утолщение мягких тканей в два раза. При длительном течении заболевания видны признаки изменения кости и надкостницы в лучезапястном суставе в области большого пальца кисти.
Лечение синдрома де Кервена возможно консервативным и хирургическим путем.
В первую очередь больные прекращают выполнять физическую нагрузку.
Производится иммобилизация пораженной связки так, чтобы первый палец был в согнутом положении и располагался напротив второго и третьего пальцев, сама кисть должна быть слегка разогнута в тыльную сторону.
Поэтому для иммобилизации используют гипсовую повязку, накладываемую от кончиков пальцев до средины предплечья.
Отказ от физической нагрузки и иммобилизация предотвращают дальнейшую травматизацию сустава, но лечением это не является.
В течение последующих двух-трех недель пребывания руки в гипсовой повязке необходимо проводить адекватную консервативную терапию заболевания.
В основе заболевания лежит воспалительный процесс связки, поэтому для лечения сухожилий применяют физиотерапевтические процедуры, лекарственные противовоспалительные средства и новокаиновые блокады.
Однако эти средства не сильно эффективны при длительном течении заболевания, также достаточно часто после небольшого периода ремиссии болезнь возникает снова.
Хороший противовоспалительный эффект оказывают местные инъекции гидрокортизона, проводят их от двух до шести раз с перерывом в два-три дня.
Всегда за консервативным лечением следует реабилитационный период длительностью от двух до четырех недель.
При неэффективности консервативного лечения довольно часто прибегают к оперативному лечению болезни де Кервена. При двухсторонних поражениях также показано оперативное лечение.
Операция может быть осуществлена и в амбулаторных условиях с использованием местной анестезии. Во время операции производят рассечение связочного канала и освобождение от сдавления сухожилий.
Поэтому при возникновении симптомов заболевания необходимо сразу обратиться к врачу.
При оперативном лечении существует небольшая вероятность возникновения таких осложнений, как образование болезненного рубца и нарушение движений большого пальца кисти.
Для уменьшения вероятности возникновения синдрома, необходимо уменьшить физическую нагрузку, связанную с повторяющимися скручивающими и хватательными движениями кисти.
Сухожилием называют соединительную ткань, служащую для прикрепления мышц к костям. Сухожильные структуры являются своего рода передаточным механизмом, помогающим осуществлять различные движения – сгибания и разгибания, вращение (ротацию) конечностей.
Воспалительный процесс в сухожилиях называется тендинитом и может возникать в области коленного, тазобедренного, локтевого, плечевого суставов, а также в дистальных отделах конечностей – кистях и стопах.
Воспаление сухожилий кисти – это одна из разновидностей тендинита, которая возникает преимущественно у лиц, занятых ручным трудом. В группе повышенного риска находятся те, кто по роду своей деятельности выполняет однотипные движения руками в течение продолжительного времени. Это офисные служащие, музыканты, строители, рабочие, швеи и др.
Систематические физические нагрузки на область запястья приводят к растяжению сухожилий и появлению микротравм. При внезапных и резких движениях механическое повреждение может быть достаточно серьезным вследствие надрыва сухожильных волокон.
Сухожилия предплечья расположены рядом с лучезапястным суставом и прикрепляются в двух местах – к шиловидным выступам локтевой и лучевой костей. В образованном сухожилиями канале находится срединный нерв, который иннервирует кисть и пальцы.
При воспалении сухожилий, прикрепленных к локтевой кости, возникает локтевой стилоидит; лучевая форма стилоидита характеризуется воспалением соседних сухожилий, которые крепятся к шиловидному отростку лучевой кости.
В большинстве случаев, почти у 95% пациентов, наблюдается лучевой стилоидит, оставшиеся 5% приходятся на локтевой стилоидит. При надрыве сухожильных волокон происходит их воспаление, в результате чего сужается запястный канал и усиливается давление на срединный нерв и кровеносные сосуды.
Отсутствие адекватного лечения чревато фиброзным перерождением связок и потерей двигательной способности кисти в лучезапястном суставе. Хронизация патологического процесса способствует накапливанию кальциевых солей в травмируемой области, разрастанию костных элементов и формированию остеофитов.
Нарушения в структуре сухожильного аппарата крайне негативно отражаются на функции сустава кисти: эластичность сухожилий уменьшается, твердые костные выросты травмируют мягкие ткани. В результате появляется болевой синдром, из-за которого человек может полностью утратить трудоспособность.
Стоит отметить, что причиной лучевого стилоидита могут быть не только травмы, но и системные заболевания, а также инфекционные патологии:
- артрит – ревматоидный, псориатический, реактивный;
- артроз;
- красная волчанка, склеродермия;
- эндокринные болезни (сахарный диабет, гормональные нарушения);
- ангина, гломерулонефрит, рожистое воспаление;
- хламидиоз, гонорея;
- болезнь Лайма (клещевой боррелиоз);
- остеопороз.
Поскольку основной причиной стилоидита является постоянная травматизация, заболевание может развиваться в течение нескольких лет. На ранних стадиях воспаление сухожилия кисти руки проявляется только периодическим дискомфортом, возникающим после физической нагрузки.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Неприятные ощущения и болезненность проходят после отдыха, и поэтому больные к врачу не обращаются. При прогрессировании патологического процесса болевой синдром возникает все чаще, и пациенты борются с ним домашними методами – растирками, мазями и компрессами.
Попытки самолечения не приводят, однако, к желаемому результату, и стилоидит переходит в хроническую стадию. Сухожилия постепенно утолщаются и кальцифицируются, на лучевой кости появляются остеофиты. Все это приводит к неутихающему болевому синдрому, особенно сильному в случае сдавления нерва в запястном канале.
Из-за нарушения кровообращения и трофики тканей резко снижается тактильная чувствительность и двигательная способность кисти и пальцев.
Характерным признаком стилоидита является отсутствие болезненности при пассивных движениях, когда сгибание или разгибание в лучезапястном суставе производит кто-то другой, а не сам пациент. Это объясняется отсутствием напряжения в мышцах и натяжения – в сухожилиях. Благодаря такой особенности можно исключить воспаление в суставе, поскольку в этом случае боль возникает как при активных, так и при пассивных движениях.
Если воспаление затрагивает сухожильную сумку или участок, расположенный непосредственно под кожей, возможно появление покраснения. Отек и скованность в суставе также являются симптомами стилоидита.
Наличие кальциевых отложений проявляется мелкими и достаточно твердыми уплотнениями под кожей, которые способствуют усилению болевого синдрома. При движениях кисти можно услышать характерный скрежет, которого не бывает у здорового человека.
Распознать стилоидит можно по следующим признакам:
- ноющие боли в области запястья, которые могут иррадиировать в кисть, пальцы и предплечье;
- усиление болевого синдрома в лучезапястном суставе при разгибании большого пальца, сгибании руки в запястье;
- боль не стихает ночью и нарастает при перемене погодных условий;
- воспалительный процесс в сухожилиях проявляется отечностью, покраснением кожных покровов, локальным повышением температуры и сглаженностью очертаний сустава;
- хруст при движениях — сгибании и разгибании запястья;
- скованность движений: руку не удается полностью согнуть или разогнуть, нарушается мелкая моторика пальцев, а также способность захватывать и удерживать предметы;
- болевая и тактильная чувствительность заметно снижаются;
- в пальцах поврежденной кисти периодически возникает покалывание, жжение и онемение;
- уменьшается сила и тонус мышц.
Для диагностики стилоидита нужно обращаться к терапевту или травматологу. Врач установит причину, которая вызвала развитие заболевания, и направит на обследование. В ходе опроса и осмотра выясняется, не было ли травм запястья, каков род занятий пациента и особенности субъективных ощущений.
При физикальном осмотре врач посредством пальпации проверяет, есть ли боль в проекциях сухожилий, а также при совершении активных движений руки. Если воспалены сухожилия, то будет наблюдаться также разница в амплитуде движений пораженной и здоровой кисти.
Для подтверждения диагноза делается рентген лучезапястного сустава. Снимок покажет степень деформации хрящей и наличие кальциевых отложений. Особенно информативно рентгенологическое исследование при тендините, который развивается на фоне ревматической патологии.
Если причиной воспаления сухожилий стала травма, то выяснить характер повреждений можно с помощью УЗИ. Посредством ультразвукового исследования выявляются и сопутствующие болезни, например, артрит или бурсит. Это имеет большое значение при выборе лечебной тактики.
Выявить микроповреждения и очаги воспаления на ранних стадиях поможет магнитно-резонансная томография.
Помимо инструментальных исследований, назначаются лабораторные анализы крови и мочи. Воспалительный процесс в сухожилиях сопровождается рядом изменений:
- количество лейкоцитов и СОЭ в крови превышает норму;
- присутствует С-реактивный белок (если тендинит вызван инфекцией);
- высокий показатель мочевой кислоты (когда тендинит развивается на фоне подагрического артрита);
- увеличение показателя ревматоидного фактора.
Лечение воспаления сухожилий кисти руки обычно проводится консервативными методами, однако в запущенных случаях без хирургического вмешательства не обойтись. Показанием к операции является:
- образование фиброзного кольца под запястной связкой;
- наличие остеофитов значительных размеров;
- болевой синдром, не поддающийся купированию;
- обширные разрывы сухожилий травматического происхождения;
- инфицирование сухожильных структур с их последующим нагноением;
- низкая эффективность консервативной терапии.
В ходе оперативного вмешательства иссекаются поврежденные фрагменты сухожилий, устраняется компрессия нервов и сосудов, удаляются остеофиты и кальцинаты.
Консервативная терапия начинается с иммобилизации кисти в лучезапястном суставе посредством ортеза или лонгеты на двухнедельный период. Это позволит избежать растяжения сухожилий и обеспечит покой конечности на время лечения. Обездвиживание руки не требуется только в случае тендинита, вызванного ревматизмом или подагрой.
Медикаментозными препаратами при стилоидите являются нестероидные противовоспалительные средства – Ибупрофен, Диклофенак, Кетопрофен, Индометацин, Пироксикам, Випросал, Кеторолак, Мовалис и пр.
Если стилоидит протекает в тяжелой форме, назначается прием гормональных препаратов. Кортикостероидные лекарства вводятся пациенту в форме инъекционных блокад. При воспалениях сухожилий эффективны уколы с Гидрокортизоном, Дипроспаном, Кеналогом.
Чтобы восстановить кровоток в области запястья, применяются вазодилататоры миотропного действия. Они способствуют улучшению реологических свойств крови и усиливают микроциркуляцию. К таким препаратам относятся Трентал, Курантил, Пентоксифиллин.
Инфекционные тендиниты лечат антибиотиками, при подагрическом стилоидите назначается Колхицин, который нормализует количество мочевой кислоты в организме и обладает анельгизирующим действием.
Для ускорения регенерации тканей пациенту рекомендованы физиопроцедуры. Электрофорез с Лидазой повышает проницаемость капилляров и восстанавливает двигательную активность в лучезапястном суставе.
Активные компоненты Лидазы способствуют расщеплению гиалуроновой кислоты, которая заполняет межклеточное пространство соединительных тканей. Это благотворно сказывается на обменных процессах в пораженной области и помогает устранить последствия воспаления.
Эффективными физиотерапевтическими методами при стилоидите являются аппликации с озокеритом, магнитотерапия, лазеролечение и ультразвук. После стихания острого воспаления врач может назначить курс процедур ударно-волновой терапии, которая является альтернативой оперативному вмешательству. Таким щадящим способом удаляются кальцинаты, остеофиты и фиброзные тяжи.
В качестве дополнительных лечебных методов используется лечебная гимнастика и массаж кисти. Массирование пораженного участка значительно ускоряет регенерационный процесс в тканях, расслабляет мышцы и снижает натяжение волокон сухожилий. Исключением для назначения массажа служит инфекционный тендинит, поскольку высока вероятность распространения болезнетворных организмов.
При отсутствии возражений со стороны лечащего врача допускается применение средств, приготовленных в домашних условиях из различных продуктов. При воспалении сухожилий полезно добавлять в пищу приправу куркуму. Эта пряность обладает не только прекрасным вкусом и ароматом, но и имеет массу целебных качеств. Куркума – это натуральное болеутоляющее, которое помогает справиться с болью при таких серьезных патологиях, как артрит, артроз и ревматизм.
Кроме того, употребление куркумы способствует улучшению метаболизма и заживлению различных ран и повреждений: достаточно просто добавлять небольшое количество приправы в блюда ежедневно. Общая суточная доза не должна превышать 0.5 гр.
Отвар из черемухи – еще одно вкусное лекарство от тендинита, которое готовится так:
- свежие или сушеные ягоды залить кипятком;
- протомить смесь на медленном огне примерно полчаса;
- принимать готовый отвар по 1/3 стакана 2 раза в день в течение 2-3 недель ежедневно.
Для приготовления отвара из черемухи понадобится 180 г свежих или 70 г сушеных ягод и пол-литра воды.
Для спиртовой настойки из грецких орехов нужны только перегородки в количестве одного стакана. Их следует залить ½ литра водки, поместив в стеклянную тару и плотно укупорив крышкой. Настаивать 2 или 3 недели, после чего пить по одной десертной ложке 3 раза в день перед приемом пищи. Курс лечения – месяц.
Стоит отметить, что при грамотном сочетании медикаментозных, физиотерапевтических и народных методов достигается стойкий терапевтический эффект. Однако залогом скорейшего выздоровления является, конечно же, своевременное обращение к врачу и выполнение всех его рекомендаций. Будьте здоровы!
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
источник
Мышцы большого пальца кисти восстанавливаются после травмы довольно быстро – в течение одной-двух недель. Однако при достаточно серьёзных и/или хронических травмах большого пальца зачастую наблюдается повреждение структуры его сухожилий. Сухожилия – это практически аваскулярные структуры, их кровоснабжение минимально. Они восстанавливаются после повреждений примерно в шесть раз медленнее, чем мышцы. Кроме того, довольно сложно ограничить подвижность большого пальца в ходе повседневной активности, чтобы дать повреждённым сухожилиям возможность полноценно восстановиться и предотвратить их повторное повреждение.
Именно поэтому в процессе восстановления после подобных травм крайне важен правильный подход к терапии. Чем раньше начинается лечение, тем быстрее происходит восстановление. Моя первая рекомендация – не начинать терапию сразу после получения травмы. Следует подождать как минимум 3-4 дня, чтобы дать рубцовой ткани полноценно сформироваться, а затем уже можно применять техники, включающие в себя фрикции (фрикционный массаж). В течение первых нескольких дней после получения травмы можно прибегнуть к лёгкому и неглубокому массажу – это поможет снять боль и воспаление.
ПРИМЕНЕНИЕ ФРИКЦИЙ
Исходя из своего опыта, я с уверенностью могу сказать, что наибольшую эффективность при лечении травм сухожилий большого пальца демонстрируют техники, включающие в себя фрикции. Для применения фрикций вы можете использовать большой палец или средний и указательный. Лучше всего часто менять пальцы, чтобы самому не получить травму.
Помните, что давление следует прилагать только в одном направлении. После того, как вы проработали сухожилие с помощью фрикций в одном направлении, измените направление фрикций на противоположное. Это поможет вам избежать утомления, обеспечит равномерное воздействие на все волокна сухожилия и снизит вероятность возникновения неприятных ощущений у клиента.
Проработайте волокна сухожилия в одном направление в течение 4-5 минут, немного отдохните и приступите к работе в другом направлении – всего вы должны потратить на это порядка 8-10 минут.
По мере улучшения состояния клиента можно уменьшать продолжительность терапии. После применения фрикционного массажа можно аккуратно размять большой палец, кисть и предплечье.
ОПРЕДЕЛЕНИЕ ПОВРЕЖДЁННОГО УЧАСТКА И ТЕРАПИЯ ТРАВМ СУХОЖИЛИЙ ДЛИННОГО И КОРОТКОГО РАЗГИБАТЕЛЕЙ БОЛЬШОГО ПАЛЬЦА КИСТИ
Определение повреждённого участка сухожилия длинного или короткого разгибателей большого пальца кисти – дело весьма простое. Попросите клиента разогнуть большой палец так, чтобы вся структура оказалась в напряжении. Затем примените фрикционные поглаживания низкой или средней интенсивности поперёк волокон сухожилия короткого или длинного разгибателя большого пальца (в зависимости от характера и локализации травмы). Проделайте это в разных точках вдоль сухожилия, чтобы точно определить месторасположение повреждённых волокон. Поскольку боль при данных травмах не иррадиирует в близлежащие структуры, месторасположение повреждённых волокон легко определить по локализации болевых ощущений.
Как только вы определили, какая часть сухожилия повреждена, попросите клиента расслабить палец, а затем приступите к фрикционному массажу. Каждое поглаживание должно полностью пересекать повреждённое место.
Такой подход применим при терапии любых травм сухожилия. Помните, что определить расположение повреждённого участка следует достаточно быстро – при травмах сухожилия продолжительное напряжение
противопоказано.
ОПРЕДЕЛЕНИЕ ПОВРЕЖДЕННОГО УЧАСТКА И ТЕРАПИЯ ТРАВМ СУХОЖИЛИЙ КОРОТКОГО И ДЛИННОГО СГИБАТЕЛЕЙ БОЛЬШОГО ПАЛЬЦА КИСТИ
Сухожилия длинного и короткого сгибателей большого пальца кисти не так легко поддаются терапии, и определить повреждённый участок также довольно сложно. Мы сосредоточим своё внимание на сухожилии длинного сгибателя большого пальца кисти, поскольку именно это сухожилие травмируется чаще всего.
Одной рукой удерживайте подушечку большого пальца, как показано на картинке, и попросите клиента попытаться согнуть палец. Другой рукой пальпируйте повреждённое сухожилие, расположенное в средней части возвышения большого пальца (ближе к указательному пальцу) вдоль его длины, до тех пор, пока не обнаружите место локализации болевых ощущений. Клиент должен некоторое время удерживать палец в напряжении, чтобы дать вам возможность найти повреждённый участок. Как только вы определили повреждённую часть сухожилия, клиент может расслабить палец. Произведите фрикции под углом 90 градусов к волокнам сухожилия на протяжении 4-5 минут, отдохните и повторите это действие. Общая продолжительность терапии должна составлять 8-10 минут без учёта одного-двух перерывов.
ОПРЕДЕЛЕНИЕ ПОВРЕЖДЕННОГО УЧАСТКА И ТЕРАПИЯ ТРАВМ СУХОЖИЛИЙ ДЛИННОЙ И КОРОТКОЙ МЫШЦ, ОТВОДЯЩИХ БОЛЬШОЙ ПАЛЕЦ КИСТИ
При травмах мышц, отводящих большой палец кисти, чаще всего страдает сухожилие длинной мышцы, отводящей большой палец кисти, расположенное сразу за сухожилием короткого разгибателя большого пальца кисти. Именно поэтому мы сфокусируемся именно на этом сухожилии.
Попросите клиента отвести большой палец, чтобы определить месторасположение сухожилия. Оно расположено слегка антериально и сзади относительно сухожилия короткого разгибателя большого пальца кисти. Попросите клиента покачать большим пальцем из стороны в сторону, чтобы вы смогли разделить сухожилие длинной мышцы, отводящей большой палец кисти, и сухожилие короткого разгибателя большого пальца кисти. Они расположены очень близко, поэтому, чтобы найти сухожилие отводящей мышцы, следует приложить небольшое усилие. Как только вы определили месторасположение сухожилия, пальпируйте его, чтобы точно определить повреждённую область или области. Основной признак повреждения – локальные болевые ощущения. Как только вы обнаружили повреждённые места, попросите клиента расслабить большой палец и приступайте к терапии.
ОПРЕДЕЛЕНИЕ ПОВРЕЖДЕННОГО УЧАСТКА И ТЕРАПИЯ ТРАВМ СУХОЖИЛИЙ МЫЩЦЫ, ПРИВОДЯЩЕЙ БОЛЬШОЙ ПАЛЕЦ КИСТИ
Расположите ваш большой палец на медиальную часть межфалангового сустава большого пальца, и попросите клиента привести палец к другим пальцам. Большим пальцем или другими пальцами другой руки пальпируйте дистально и проксимально относительно межфалангового сустава. Пальпируйте волокна сухожилия, чтобы обнаружить области локализации болевых ощущений, затем попросите клиента расслабить палец, и приступайте к работе. По мере улучшения состояния клиента подключайте к терапии укрепляющие упражнения, которые клиент может выполнять на дому. Если выполнение этих упражнений вызывает болевые ощущения или дискомфорт, значит, ещё не время переходить к этой фазе терапии. Подождите ещё как минимум неделю. Начните с простых изометрических упражнений, наподобие тех, что я опишу ниже.
УПРАЖНЕНИЯ ДЛЯ КЛИЕНТА
Я опишу эти упражнения, используя для примера только одну руку. Попросите клиента поместить подушечку указательного пальца на ноготь большого пальца, а затем попытаться разогнуть большой палец, удерживая его в напряжении несколько секунд. Затем попросите клиента поместить верхнюю часть указательного пальца под подушечку большого пальца, а затем попытаться согнуть большой палец, удерживая его в напряжении несколько секунд. После этого клиент должен поместить кончик указательного пальца на медиальную часть большого пальца между его кончиком и первым суставом, а затем попытаться привести большой палец к другим пальцам. Затем клиент должен расположить кончик указательного пальца на боковую поверхность большого пальца и попытаться отвести его в сторону.
Эти упражнения позволяют тренировать большой палец в четырёх плоскостях, не используя никаких дополнительных спортивных аксессуаров. Я рекомендую повторять эти изометрические упражнения по 5 подходов 4-5 раз в течение дня. Я считаю, что это наиболее доступный и эффективный способ укрепления мышц и сухожилий большого пальца.
источник
Повреждение длинного разгибателя большого пальца в пределах концевой фаланги. Данное повреждение не отличается от подобных повреждений разгибателей остальных пальцев. При наличии повреждения, локализованного проксимально от основного сустава, имеются условия для наложения первичного сухожильного шва, однако по истечении 3—4 недель вторичный шов сухожилия неосуществим ввиду сокращения концов сухожилия.
Для устранения дефекта требуется свободная пересадка сухожилия или лучше применить транспозицию сухожилия. При транспозиции используется сухожилие общего разгибателя второго пальца, к которому подшивается дистальный конец сухожилия разгибателя большого пальца.
Разрыв длинного разгибателя встречается довольно часто. Это повреждение разделяется на следующие виды:
1. прямой или непрямой разрыв, вызванный травмой;
2. спонтанный разрыв:
а) профессиональные вредности,
б) изменения сухожилия,
в) разрыв вследствие повреждения конечности.
Разрыв сухожилия вследствие прямой травмы и результат его лечения методом транспозиции сухожилия представлены на рисунке (собственное наблюдение).
«Спонтанные» разрывы сухожилия вследствие профессиональных вредностей описаны в конце прошлого столетия военными врачами (Зандер). Левая кисть армейских барабанщиков при держании барабанной палки находилась в положении выраженного тыльного сгибания, вследствие неестественного ее положения развивались тендовагиниты, дегенерация сухожилий, которые приводили к «спонтанному» разрыву.
Непосредственно после травмы наложены швы только на кожу. Транспозиция сухожилия собственного разгибателя указательного пальца произведена в условиях рубцовых тканей. Результат вмешательства показан на фотографии б
Вюртенау описал 59 случаев разрыва сухожилий у барабанщиков прусской армии. Эти типичные разрывы известны в литературе под названием «паралича барабанщиков» («Trommerlahmung» или «Drummer’s palsy»).
В литературе описаны разрывы сухожилия вследствие различных заболеваний его. Так, разрывы вследствие нагноения, подагры, сифилиса, туберкулезного тендовагинита (10 случаев Мезона), гонорреи (Мелхиор), полиартрита (Ледерих, Херрис) и ревматизма (Вадштейн).
При посттравматическом разрыве сухожилия от момента травмы до разрыва сухожилия проходит лятентный период продолжительностью от нескольких дней до нескольких лет. На разрыв сухожилия длинного разгибателя большого пальца после перелома лучевой кости впервые обратили внимание Линдер (1885) и Гейнике (1913). Мек Мастер в 1932 году собрал из литературы всего 27 подобных случаев.
Ф. Степпелмор в 1940 году написал обобщающее сообщение об известных уже 148 случаях. В 1955 году Г. Стренделл, включая и свои собственные 14 наблюдений, сообщает о новых 60 случаях этих повреждений. Таким образом, в литературе известны 208 случаев посттравматического разрыва сухожилия. Этот вид травмы преобладает у женщин в 67—37%. В большинстве случаев разрывы наступают при вывихе или переломе лучевой кости без смещения отломков. Частота разрыва сухожилия длинного разгибателя большого пальца, согласно разным авторам, различна.
Частота этого осложнения после перелома луча по Гауку 6 : 100, по Муру 3:500, по Степпелмору 3:1000, по Маркусу 4:2134, по Бёлеру 1 : 500.
Длинный разгибатель большого пальца начинается на дорзо-радиальной поверхности средней трети локтевой кости и на межкостной перепонке. Сухожилие его на уровне запястья проходит в отдельном сухожильном влагалище. Это пространство — третье дорзальное сухожильное влагалище, — по сути дела, является каналом кости. Оно более глубокое и узкое, чем влагалища остальных разгибателей. Сухожилие проходит косо и, перекрещиваясь с длинным и коротким лучевыми разгибателями кисти, образует локтевой край «анатомической табакерки» («anatomist’s snuffbox»).
Сухожилие разгибателя в пределах проксимальной фаланги большого пальца расширяется и прикрепляется к основанию дистальной фаланги. Главная функция длинного разгибателя большого пальца — разгибание его в концевом, основном и седловидном суставах. Кроме того, эта мышца способствует ретропозиции большого пальца, участвует в тыльном сгибании кисти и, совместно с приводящей мышцей большого пальца, в приведении последнего. Важнейшей функцией ее является фиксация седловидного сустава.
Ввиду того, что условием хорошего захвата является фиксация мышцами центрально лежащих суставов, выпадение функции длинного разгибателя большого пальца приводит почти к полной потере функции захвата большим пальцем.
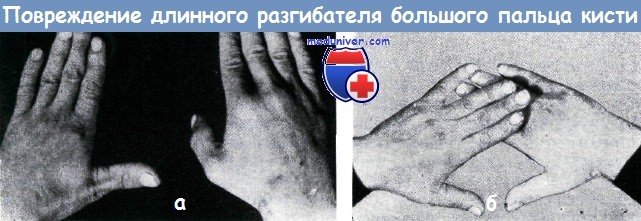
Подавляющее большинство посттравматических разрывов, через продолжительный срок после момента травмы, наступает не вследствие необычных усилий, а в процессе привычных ежедневных движений. Разрыв сухожилия в этих случаях не сопровождается болью. После разрыва большой палец отвисает, дистальная фаланга принимает согнутое положение и активно не может быть выпрямлена. Ретропозиция и аддукция большого пальца не могут быть осуществимы. Контуры локтевого края «анатомической табакерки» сглаживаются.
Ввиду отсутствия стабилизации седловидного сустава захват является недостаточно крепким, таким образом, больной не способен пользоваться ножницами, писать или застегивать пуговицы.
Обычно разрыв локализуется на уровне дистального края дорзальной поперечной карпальной связки. Выше этого уровня разрыв происходит редко, приблизительно в 7% случаев. Дистальный конец сухожилия прощупывается над первой пястной костью в виде узелка. Проксимальный конец сухожилия сокращается и довольно далеко смещается в центральном направлении. Сухожильное влагалище спадается.
В отношении патогенеза разрыва сухожилия длинного разгибателя большого пальца мнения авторов сходятся. Придается значение особой роли канала и ходу сухожилия. Леви и Кохен рассматривают бугорок Листера, образующий радиальный край канала, как гипомохлион, над которым при движении сухожилие удлиняется и разволокняется.
Значение переломов лучевой кости для подкожного разрыва разгибателя большого пальца изучалось многими авторами. По мнению большинства исследователей, образовавшаяся после перелома лучевой кости костная мозоль суживает канал сухожилия, и имеющиеся отломки костей, постепенно повреждая сухожилие, могут способствовать его разрыву.
По мнении Рау и Вейгель, в разрыве сухожилия решающее значение имеет ухудшение васкуляризации сухожилия в возрасте свыше 25—30 лет, так как у взрослых продольные внутрисухожильные сосуды отсутствуют, а наружная сосудистая сеть может страдать от различного вида травм. Стренделл считает, что возникновение посттравматического разрыва сухожилия связано с нарушением кровоснабжения его в связи с травмой (гематома, тромбоз, дегенеративные изменения соединительной ткани), причем разрыв наступает на месте наименьшего сопротивления, то есть в пределах влагалища.
Полная перерезка сухожилия острым костным осколком предполагается только в редких случаях.
Лечение посттравматического разрыва сухожилия длинного разгибателя большого пальца всегда должно быть оперативным. По своему принципу операции разделяются на две группы, а именно: на спосооы непосредственного соединения концов сухожилия и на способы транспозиции сухожилия — соединение дистального конца разорванного сухожилия с расположенным рядом другим сухожилием разгибателя.
Способ непосредственного соединения концов сухожилия, ввиду сокращения культей и дегенерации сухожилия, в настоящее время применяется редко. Способы замещения дефектов сухожилий также не приводили к удовлетворительным результатам (свободная пересадка сухожилия, замещение дефекта фасцией или искусственным материалом и т. д.).
В настоящее время преобладает метод транспозиции сухожилия. Этот способ впервые был применен Дюплеем (1876). Дистальный конец длинного разгибателя большого пальца он присоединил к длинному лучевому разгибателю кисти. Сухожилия мышц разгибателей, которые могут быть использованы при транспозиции, приведены в таблице.
| Сухожилие | По Стренделлу | По Буннеллу |
| коротким разгибатель большого пальца длинный разгибатель большого пальца длинная, отводящая большой палец мышца длинный лучевой разгибатель кисти короткий лучевой разгибатель кисти собственный разгибатель указательного пальца общий разгибатель указательного пальца | 20 мм 38 мм 10 мм 24 мм 24 мм 40 мм 40 мм | 28 мм 58 мм 28 мм 37 мм 37 мм 54 мм 54 мм |
Для транспозиции, как правило, лучше всего применять сухожилие, направление тяги и амплитуда скольжения которого не отличается от заменяемого «мотора сухожилие-мышца». При рассмотрении сухожилия разгибателей с этих двух точек зрения оказывается, что предъявляемым требованиям лучше всего отвечают, во-первых, сухожилие собственного разгибателя указательного пальца, а во-вторых, сухожилие длинного лучевого разгибателя кисти.
Первое из этих сухожилий впервые использовалось с этой целью Меншем (1925), а в недавнем прошлом его применение рекомендовалось многими авторами (Буннелл, Пульвертафт, Христоф) и особенно И. Бёлером. Преимуществом длинного лучевого разгибателя являются его анатомическая близость к месту разрыва и то, что направление его тяги действует с локтевой стороны. Учитывая его анатомическое расположение, сухожилие это рекомендуется для транспозиции Шлаттером и Феттом. Недостатком сухожилия этой мышцы является то, что оно обладает менее значительным движением, чем сухожилие длинного разгибателя большого пальца.
Операцию транспозиции сухожилия собственного разгибателя указательного пальца Стренделл выполняет следующим образом: сухожилие собственного разгибателя указательного пальца пересекается над головкой II пястной кости через поперечный разрез кожи в 1 — 2 см. Дистальный конец сухожилия присоединяется к сухожилию общего разгибателя указательного пальца так, чтобы при выпрямлении пальца это оказывало сопротивление ротации указательного пальца. В пределах запястья, соответственно месту расположения сухожилия, проводится продольный разрез кожи, через который выводится перерезанное сухожилие собственного разгибателя указательного пальца.
Затем, при помощи нового разреза на уровне середины I пястной кости, культя сухожилия длинного разгибателя большого пальца освобождается, а затем соединяется «конец с концом» с сухожилием собственного разгибателя указательного пальца, проведенным под кожей.
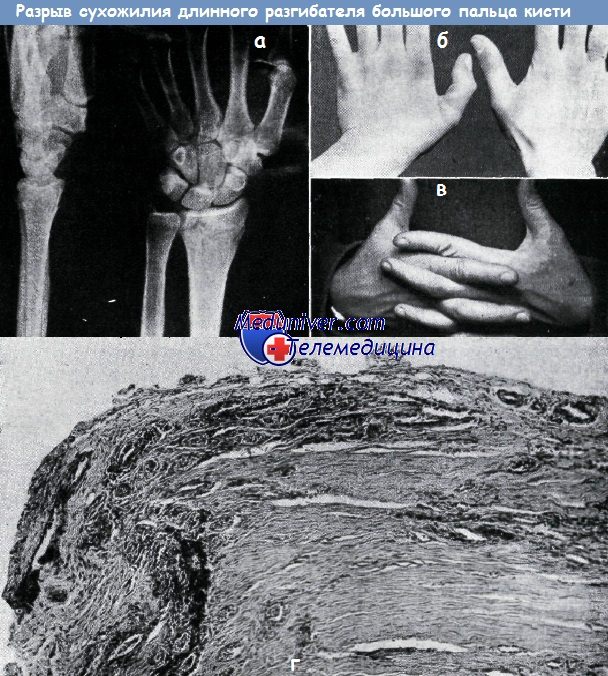
Случай собственного наблюдения: Б. И., 28-летняя учительница, получила перелом лучевой кости в типичном месте с небольшим смещением отломков. После репозиции, четырехнедельной фиксации и последующей за снятием гипсовой повязки трехнедельной функциональной терапии (рис. а) больная чувствовала себя здоровой. Однако на восьмой неделе во время уборки квартиры, при отсутствии каких-либо сильных движений, больная почувствовала хруст в большом пальце, после чего выпрямление его стало невозможным. Типичное для разрыва сухожилия разгибателя положение большого пальца показано на рис. б.
Описание операции: на протяжении 7 мм отрезок дистального конца сухожилия имел дегенеративные изменения (на гистологическом препарате видно, что между пучками сухожилия располагается грануляционная ткань, — рис. г, — которая, по всей вероятности, проникла в сухожилие из грануляций области перелома лучевой кости и привела к нарушению строения сухожилия). После иссечения измененного отрезка дистального конца сухожилия последнее было пришито «конец с концом» к длинному лучевому разгибателю кисти. Был применен проксимальный снимающий нагрузку шов.
Иммобилизация — гипсовой повязкой в течение трех недель, после чего проводилось функциональное лечение в течение нескольких недель. Приводимые фотоснимки (через 6 месяцев после операции) показывают, как постепенно восстановилась функция транспонированного сухожилия (рис. в).
источник