При травмах рук часто повреждаются связки около запястья, которые удерживают косточки суставов кистей. Проблема часто возникает при падениях. Причиной растяжения или разрыва становятся порой и чрезмерные нагрузки на руки – у грузчиков, спортсменов, штукатуров, швей. Резкими рывками родители могут потянуть связки рук малышей.
Связки – это эластичные волокна, соединяющие кости в сустав. Вместе с сухожилиями, которые прикрепляют мышцы к костям, они составляют его гибкую часть. Связки пронизаны сосудами и нервными рецепторами. Вот почему при малейшем движении травмированной рукой тело пронзает острая боль, а запястье становится припухлым. У ребенка температура при растяжении нередко поднимается до 37,5-38 градусов. Этот вид травмы можно отличить от надрыва или разрыва связок кисти, вывиха или перелома костей тем, что пострадавший может двигать суставом.
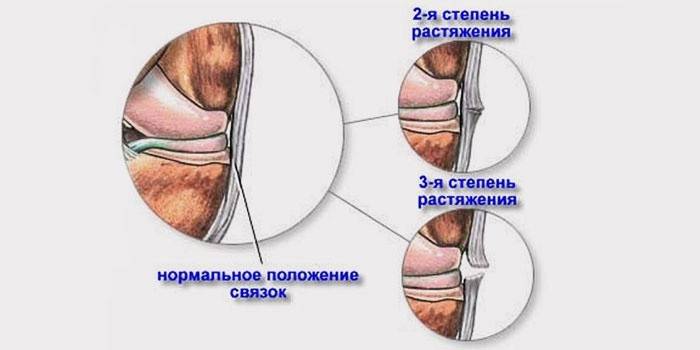
При растяжении связок руки врачи выделяют три варианта:
- Легкая степень: в сухожилиях могут происходить микроскопические надрывы. Человек почти свободно двигает рукой. Боль слабая, отека запястья нет.
- Средняя степень: частичный надрыв связок кисти. Рукой двигать больно, подвижность ее резко ограничена. Запястье отечно.
- Тяжелая степень: разрыв связок кисти. Острая боль, обширное воспаление, сильный отек. Часто появляется гематома.
Поврежденной кисти необходим полный покой. Надо приложить к ней холодный предмет, завернутый в полотенце. Боль через 1,5-2 часа стихнет, отек уменьшится, и можно накладывать иммобилизующую (обездвиживающую) повязку. Лучше всего фиксирует суставы эластичный резиновый бинт, но за его неимением можно воспользоваться обычным марлевым бинтом или косынкой, платком, шарфом.
Затем больного следует отвезти в травмопункт. Нужно, чтобы специалист подтвердил растяжение связок и исключил другие диагнозы: их разрыв или же вывих, перелом костей. Необходимо сделать рентгеновский снимок, возможно, томограмму. Особенно нельзя откладывать посещение травмопункта при сильном покраснении, частичной потере чувствительности кисти.
Первая помощь при растяжении связок, оказанная вовремя, значительно ускоряет дальнейшее лечение. Она помогает избежать риска тяжелых осложнений. Последовательность действий такова:
- К травмированной кисти руки следует приложить на 1,5-2 часа холодный компресс.
- Затем нужно обездвижить ладонь повязкой, которая ускорит процесс заживления. Если поврежденный сустав двигается, к нему прикладывают с двух сторон шины (школьные линейки, тонкие дощечки и т.п.).
- Обезболивать травму хорошо помогают препараты Кеторол, Некст, Целекоксиб, Мелоксикам.
Растяжение связок кисти руки чревато скоплением экссудата (жидкости). Чтобы ткани около травмированного места не отекали, пострадавший должен держать руку на уровне плеча. Если при оказании первой помощи человека необходимо положить, то она должна быть выше головы. Кроме того, желательно, чтобы больной периодически осторожно сжимал и разжимал пальцы, чтобы избежать развития осложнений.
Нужно прежде всего снять отек. Лечение холодом и тугой повязкой дополняется обезболивающими и противовоспалительными препаратами. Их назначают местно в виде мазей, гелей и внутренне. При легком повреждении восстановление проводится дома и занимает 1-2 недели. На лечение растяжения связок средней степени могут уйти 3 недели. При их разрыве ликвидация травмы увеличивается до 2-3 месяцев. В стационаре проводят операции на кисти руки, фиксируют ее гипсовой повязкой.
Если нет риска кровотечения и температура в норме, через пару дней после травмы назначают легкий массаж воротниковой зоны, плечевого сустава, используя методы поглаживания, разминания, вибрирования, растирания. При отсутствии боли массируют затем травмированную зону. Когда боль и отек исчезнут окончательно, можно выполнять упражнения лечебной гимнастики для кисти руки.
Мази с охлаждающим эффектом Эфкамон или Гэвкамен, содержащие ментол, наносят сразу после повреждения кисти руки. Потом используют в течение 1-1,5 недели мазь с нестероидным активным веществом: Вольтарен (Диклофенак), Нурофен-гель, Кетопрофен или Индометацин. Если растяжение тяжелое, назначают гормональные мази: гидрокортизоновую или преднизолоновую.
После исчезновения отека для активизации кровообращения в связках применяют мази Апизартрон, Випросал, Випратокс, Гепарин. Хорошо разогревают мази Финалгон, Миотон, Эспол. Травмированные сосуды кисти руки укрепляют Троксевазин, Венорутон. Мазь при растяжении связок следует наносить тонким слоем. Осторожными круговыми движениями ее слегка втирают в кожу.
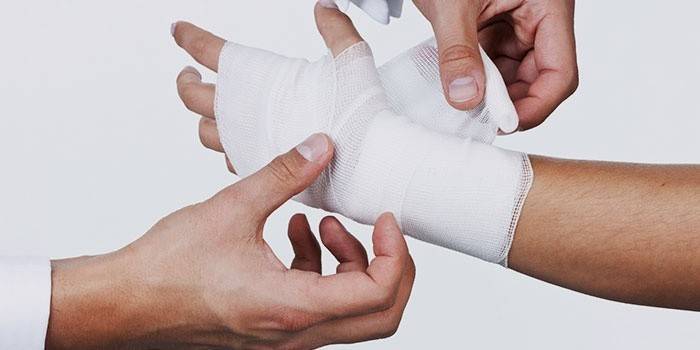
Для травм очень уязвимы связки кистевого сустава. На него накладывают повязку в виде креста. Сначала нужно обернуть бинтом 2-3 раза запястье. Его слои должны плотно ложиться друг на друга для прочной фиксации повязки. Потом бинтуют тыльную сторону кисти руки, пропускают бинт между пальцами и возвращаются к тыльной стороне кисти. Новый виток должен закрывать предыдущий на половину ширины бинта. Последние 2-3 оборота наслаиваются друг на друга. Конец бинта разрезают на две части, которые завязывают на запястье.
Если нужно захватить и пальцы, повязка на руку при растяжении связок делается, тоже начиная с 2-3 оборотов вокруг запястья. Затем бинтуют тыльную сторону кисти, двигаясь к пальцам. Их обматывают вертикальными оборотами. Потом, начиная с кончиков пальцев, горизонтальными движениями бинтуют всю кисть. Повязку нужно делать тугой, но она не должна перетягивать связки и усиливать боль. Забинтованную руку подвешивают на перевязь (косынку).
- При растяжении связок кисти руки нередко делают компрессы с подслащенной кашицей из сырой картофелины и луковицы или с аптечной голубой глиной. Потом руку укутывают теплым платком.
- Перед сном для связок полезен согревающий водочный компресс. Не оставляйте его на ночь!
- Можно приготовить мазь: чесночную кашицу с измельченными листьями мяты заливают горячим растопленным свиным жиром, фильтруют после остывания и ежедневно втирают 2-3 раза в пораженное место.
- Заваривают смесь листьев березы, крапивы, цветков бузины, ивовой коры и пьют как чай.
Физические методы воздействия на больные связки помогают вылечить их быстрее. Запястье начинает болеть все меньше. При растяжении связок кисти руки хорошо помогают УВЧ, электрофорез, магнитотерапия. Популярен метод биоэнергорегуляционной терапии аппаратом Пролог-02, который генерирует токи, сходные с нервными импульсами. Процедуры обезболивают, позволяют сократить прием лекарств и активизируют резервы организма для ускоренного выздоровления.
источник
Растяжение мышц руки – повреждение целостности мышечной ткани. Нарушение может возникать по разным причинам, иметь различную степень выраженности и сопровождаться многими симптомами. Растяжение может получить человек любого возраста и в любой момент. Поэтому необходимо знать, как оказать первую помощь, как лечить травму и какие мероприятия следует проводить в реабилитационный период.
Мышечное растяжение на руке может носить хронический или острый характер. В первом случае оно возникает в результате длительной повышенной нагрузки на ткань (например, у спортсменов, грузчиков). Однообразные движения в течение продолжительного времени приводят к перенапряжению и растяжению волокон.
При острой форме травма может возникнуть по следующим причинам:
- резкая перегрузка мышц (в спорте – при недостаточной разминке, в жизни – поднятие тяжести);
- падение;
- вывих кисти, локтя, плечевого сустава;
- резкое движение руки, не соответствующее направлению сустава;
- у маленьких детей – когда их слишком резко или долго тянут за руку.
Способствовать растяжению мышц руки может возрастной фактор: в пожилом возрасте мышечная ткань становится менее эластичной. Лечение кортистероидными лекарственными средствами в течение продолжительного периода или воспалительные процессы в организме тоже могут ослабить мышечные волокна. Провоцирующим фактором может стать недостаточная физическая подготовка (слабые мышцы) или индивидуальные особенности ткани.
Независимо от того, в острой или хронической форме протекает травма руки, для нее характерны такие симптомы:
- боль;
- покраснение;
- отечность;
- трудности с выполнением каких-либо действий.
Каждый из признаков может иметь разную интенсивность проявления, в связи с чем выделяют три степени растяжений мышц руки.
| Степень | Симптомы |
| 1. Умеренная | Повреждения мышечной ткани незначительные (до 5% волокон), разрывы отсутствуют. Боль умеренная. Движения рукой не ограничены. |
| 2. Средняя | Мышечные волокна сильно повреждены (частичный разрыв, от 10 до 50% ткани), ограничены в работе. Любое движение или напряжение причиняет сильную боль. Возникает отечность, покраснение, возможно образование гематомы. |
| 3. Тяжелая | Происходит обширный (более 75% волокон) или полный разрыв мышц руки, что приводит к невозможности движения конечностью. Характерные симптомы: невыносимая боль, отечность, кровоизлияния (гематомы) на значительном участке конечности. |
Растяжение мышц руки можно спутать с ушибом, так как в обоих случаях наблюдаются схожие симптомы. Однако оставленное без соответствующего лечения растяжение может грозить осложнениями.
Для установления диагноза растяжения специалист проводит опрос и осмотр. В процессе составления истории болезни врач расспросит о том, когда возникло повреждение, при каких обстоятельствах это произошло, уточнит особенности профессиональной деятельности и прочее. Осмотр поврежденной области даст возможность приблизительно определить степень травмы и необходимости в дальнейшем обследовании. Если таковая имеется, то могут быть назначены:
На основании полученных данных врач ставит диагноз и назначает лечение. Если же растяжение мышечной ткани руки не слишком тяжелое, и потребности в проведении дополнительного обследования нет, то лечение назначают сразу.
Что нужно делать при растяжении мышц руки? Первая помощь должна быть оказана немедленно, и она заключается в следующем:
- Обеспечить конечности полную неподвижность. При необходимости предварительно убрать одежду (закатать рукав или снять рубашку).
- Приложить на поврежденный участок холод. Достаточно держать 20 минут, а спустя четверть часа – повторить.
- Нужно наложить тугую повязку. Это делается для того, чтобы снизить объем крови, притекающей к поврежденному месту, и избежать или уменьшить размер гематомы.
- Зафиксировать конечность в подвешенном состоянии.
- Вызвать бригаду скорой помощи или отправиться в травматологический пункт самостоятельно.
ВНИМАНИЕ! Ни в коем случае нельзя тереть или разминать место повреждения! Это может привести к дополнительным разрывам волокон.
Получив травму, рекомендуется обратиться к врачу, и провести своевременную диагностику.
Для устранения симптомов растяжения мышц руки врач выпишет лекарственные препараты. Они могут иметь разную форму: мази, гели, кремы, таблетки, настойки для наружного и внутреннего применения. При подобных травмах чаще всего используют следующе группы средств.
- Для устранения воспалительного процесса и болевых ощущений применяют нестероидные противовоспалительные препараты. Лучшими считают мази и гели, действующим веществом которых является диклофенак и ибупрофен.
- Для избавления от очень сильной боли: миотон, перклузон.
- Для предотвращения мышечных контрактур (сокращений) показаны миорелаксанты: тиоколхикозид и другие.
- Для уменьшения отечности и восстановления целостности капилляров: троксевазин и другие.
ВАЖНО! Каждое из медикаментозных средств отличается от других не только формой выпуска, но и механизмом действия на повреждения, а также имеет свои противопоказания. Поэтому подбирать препарат самостоятельно нельзя.
Какая группа препаратов необходима – решает врач, исходя из степени тяжести повреждения и общего самочувствия. Длительность лечения тоже определяется этими параметрами. При первой (слабой) степени продолжительность терапии может достигать 2-х недель. В случае второй – до месяца. Если растяжение мышечной ткани на руке достигло третьей степени тяжести, то лечение может продолжаться 2-3 месяца и более.
При возникновении растяжения мышц на руке допустимо использовать и народные методы. При легкой травме они могут выступать и в качестве основной терапии, но в случае более серьезного повреждения, конечно, основным методом будет медикаментозная.
- Лук. Считается очень действенным средством в качестве примочек. Для этого головки предварительно запекают, измельчают до кашицы и смешивают с небольшим количеством сахара (можно взять «на глазок»). Такую мазь рекомендуют прикладывать к поврежденному участку на время не менее 3 часов.
- Лаванда. В основе рецепта – масляный настой цветков. Готовить его нужно заранее, после чего можно держать в холодильнике «на всякий случай». На 50 мл растительного масла берут 100 г сырья, настаивают 3 недели. Лавандовое масло прикладывают на ночь.
- Алоэ. Примерно 6-8 листиков растения среднего размера измельчают до кашеобразного состояния и перемешивают с чайной ложкой меда. Держать мазь на руке нужно не менее 5-6 часов.
- Бузина. Кашицу из листьев растения накладывают на место травмы. В течение дня ее меняют трижды.
Кроме перечисленных рецептов можно использовать эфирные масла, например, лаванды. Лед хорошо замещают капустные листья или дольки сырого картофеля.
ВАЖНО! Несмотря на то, что народные методы обладают большой эффективностью при лечении растяжения мышц руки, их недостаточно.
Чтобы в полной мере восстановить функциональную активность мышечной ткани, реабилитационный период должен включать и другие мероприятия.
Реабилитация после травмы мышц заключается не только в устранении симптомов повреждения. Мышечная ткань должна полностью восстановиться, чтобы в наибольшей степени обеспечивать двигательную активность суставам. С этой целью в восстановительный период показаны такие процедуры, как физиотерапия, ЛФК и массаж.
Среди физиотерапевтических методов наибольшей эффективностью обладают следующие:
- электрофорез;
- воздействие магнитных полей;
- УВЧ.
Их проходят в стационаре и амбулаторно. Некоторые физические процедуры можно проводить самостоятельно дома. В настоящее время в специализированных магазинах продаются портативные физиоаппараты для домашнего использования. Но применять их нужно только после консультации с врачом, чтобы определить длительность курса, количество и время проведения процедур.
Момент, когда можно начинать делать массаж и лечебную гимнастику, также определяет врач. То же касается их интенсивности и длительности курса. Главное условие успешной терапии – постепенное возрастание нагрузки на поврежденную ткань руки.
Профилактикой растяжения мышц на руке будут служить следующие мероприятия:
- дозирование физической нагрузки;
- предварительная разминка, разогрев мышечной ткани перед выполнением физических упражнений;
- использование эластичных бинтов и/или специальных повязок;
- укрепление мышц;
- обучение правильному падению.
Растяжение мышечной ткани при отсутствии своевременного или невнимательного лечения может привести к неприятным последствиям. Серьезным осложнением станет возникновение рубцов на мышцах в поврежденной области. В дальнейшем это приведет к частой боли, ограничению в движении. Поэтому залогом положительного прогноза будет обращение к специалисту, осуществление всех необходимых лечебных мероприятий, внимательное отношение к своему здоровью.
источник
Растяжение связок руки является частым повреждением, которое может возникнуть у каждого независимо от возраста и половой принадлежности. Оно часто происходит при падениях на конечности, при сильных ударах, резких поворотах или сгибаний рук и других механических действий.
Чаще всего травма встречается у спортсменов, деятельность которых связана с выполнением энергичных и силовых упражнений, тренировок. В любом случае растяжение считается неприятной и опасной травмой, которая может привести к опасным последствиям. По этой причине необходимо внимательно изучить ее причины, симптомы и варианты лечения.
Что понять, что делать при растяжении связок руки стоит для начала рассмотреть основные факторы, которые могут привести к появлению этого повреждения. Важно обратить внимание на то, что во время этой травмы часто страдает запястье, потому что именно на эту область приходится повышенная нагрузка.
Разрыв или растяжение связок на руке может возникать не только время сильного натяжения в момент, когда кисть сильно повернули и дернули, но и во время механических травмирований, неосторожных воздействий. Но перед тем как назначить подходящее лечение все-таки стоит выявить главный фактор, который привел к растяжению.
К главным причинам, которые вызывают растяжение связок руки, относят:
- ношение тяжелых предметов;
- выполнение тренировок, во время которых делается сильный упор на руки;
- падения на прямые руки;
- оказание на кисть монотонного давления, особенно если требуется долгое время выполнять одно и то же действие, которое требует сильного напряжения;
- детям могут травмировать руки родители во время игры или при сильном поднятии рук;
- занятия на турнике и брусьях;
- наличие аномалий в развитии связочно-сухожильного аппарата;
- эндокринные и метаболические болезни, которые оказывают влияние на обменные процессы в связочной ткани;
- занятия спортом без разминки;
- воспалительные патологические процессы в суставах, костях, мышцах.
У некоторых людей может быть склонность к быстрому набору мышечной ткани. Однако сухожилия в силу своих природных особенностей могут уплотняться гораздо медленней. В результате подъема большого веса может произойти растяжение или разрыв сухожилия на руке. Данное явление часто встречается у спортсменов, которые принимают анаболические стероиды.
Во время растяжения связок руки могут проявляться симптомы с разной степенью выраженности. На это может влиять сложность травмы и наличие или отсутствие сопутствующих повреждений.
В медицине выделяют три степени растяжения связок, при этом во время каждой могут быть определенные признаки:
- Растяжение связок или разрыв небольшого количества волокон ткани. Во время этого повреждения у больного может отмечаться слабая боль в области с травмой. Также может быть отек тканей, который может пройти через несколько часов или дней. Иногда может отмечаться локальное повышение температуры;
- Разрыв большого количества волокон связочной ткани. Пациент может жаловаться на сильные болевые ощущения во время выполнения движений, в области травмы может отмечаться чувство жжения. Над местом травмирования иногда может наблюдаться повышение температуры, также присутствует сильная отечность тканей. Если в момент растяжения произошло повреждение сосудов, то могут появиться подкожные гематомы;
Полный разрыв связки. У пострадавшего отмечается сильная боль, которая наблюдается даже в состоянии покоя. Совершение движений кистью или предплечьем при этой степени повреждения будет невозможным. При попытках совершить движения болевые ощущения будут усиливаться. При разрыве связок отмечается большой отек, повышение температуры, иногда всего тела.
Симптомы при растяжении связок на руке помогут понять область локализации повреждения, его степень тяжести и вид травмы. Но самое главное симптоматика поможет вовремя выявить наличие повреждения и обратиться к врачу.
Обычно при растяжении связок на руке проявляются следующие симптомы:
- Проявление болевых ощущений с разной степенью интенсивности;
- Во время движений болевые ощущения сразу же усиливаются;
- Появление отечности тканей в области с травмой;
- Если имеются мелкие кровоизлияния, то может отмечаться изменение кожного покрова;
- Ограничение подвижности руки;
- Во время проведения пальпации у пострадавшего отмечаются чувства боли.
Растяжение связок пальцев руки часто возникает у людей, которые сильно нагружают эту область — к примеру, у скалолазов. Наиболее сильно растяжению подвержены кольцевидные связки, которые не могут выдержать резких, высокоамплитудных движений и сильной перегрузки.
Обычно выявляются следующие симптомы при растяжении связок на пальцах руки:
- Сильные болевые ощущения;
- Может отмечаться припухлость пястно-фалангового сустава со стороны ладони;
- Со временем происходит деформация пальца;
- Ограниченность движения пальца, его невозможно разогнуть.
Что делать при растяжении связок руки? На начальном этапе важно оказать пострадавшему первую помощь. Это позволит предотвратить опасные последствия и осложнения, а также сильно облегчит его состояние. Главное при проведении стоит соблюдать все важные рекомендации.
Если у пострадавшего имеется растяжение связок на руке, то при проведении первой помощи стоит выполнять следующие действия:
- Первым делом требуется обездвижить конечность с повреждением. Для этого необходимо сделать тугую фиксирующую повязку. Для нее рекомендуется использовать эластичный бинт, он накладывает на область травмы. Если под рукой нет бинта, тогда можно воспользоваться шарфом или платком. После этого рука обязательно подвешивается;
- Если в области травмирования отмечается активное движение сустава, то стоит наложить шину. В качестве нее может применяться линейка, небольшая доска и другие подручные элементы;
- На место с травмой обязательно прикладывается холодный компресс. Холод снизит отечность, боли, а также ускорит исчезновение гематом. Подойдет грелка со льдом, бутылка с холодной водой, полотенце, смоченное в холодной воде;
- Если у больного отмечается сильная и нестерпимая боль, то ему требуется дать анальгетик. В качестве наиболее подходящих обезболивающих средств являются — Кетонал, Ибупрофен, Найз, Парацетамол, Анальгин. При интенсивных болезненных ощущениях лучше сделать болеутоляющий укол;
- Обязательно нужно срочно вызвать скорую помощь или доставить пострадавшего в травмпункт. В больнице смогут провести необходимое обследование и подобрать подходящую лечебную терапию.
Если появились симптомы растяжения руки, то рекомендуется обратиться к специалисту — к травматологу. Он сможет визуально изучить состояние поврежденной конечности и оценить степень травмы.
Для постановки наиболее точного диагноза часто выполняются следующие методы диагностики:
- Рентгенография. Этот метод позволяет наиболее внимательно рассмотреть участок с травмированием и установить вид травмы — растяжение, разрыв или перелом;
- Проведение магнитно-резонансной томографии. Это самый точный метод обследования, он предоставляет послойное изображение поврежденных тканей в разных проекциях. МРТ является безопасным видом диагностики, по этой причине он больше подходит для обследования маленьких детей;
- Ультразвуковое обследование. Это точный и наиболее информативный метод диагностики. Он позволяет обнаружить сопутствующие патологические процессы.
Лечение при растяжении связок руки назначается в зависимости от степени тяжести и выраженности симптомов. В любом случае его должен назначать врач после проведения полного обследования. Именно он рассказывает, что в этих случае требуется делать, как можно провести терапию дома и что требуется для ускорения восстановления.
Что делать, если растяжение связок на руке сопровождается сильными болями и дискомфортом? В этом случае больному обязательно нужно провести обезболивание поврежденной конечности или сустава. Если имеются осложнения, то может применяться новокаиновая блокада. А уже после этого можно переходить на использование противовоспалительных нестероидных препаратов.
Обычно чем лечить растяжение связок на руке устанавливает врач. Помимо обезболивающих он должен назначить лекарства для быстрого восстановления поврежденных тканей. А в восстановительный период проводится физиотерапия и лечебная физкультура.
Во время лечения часто назначаются специальные мази при растяжении связок на руке. Многие из них устраняют боли, ускоряют восстановление и избавляют от разных неприятных симптомов.
Обычно во время растяжения связок конечностей назначаются следующие виды мазей:
- Наружные препараты из группы противовоспалительных нестероидных средств. Наиболее действенными и эффективными являются — Вольтарен-гель, Диклофенак, Индометацин, Кетопрофен. Их нужно использовать не больше 10 дней;
- Стероидные мази, в составе которых имеются гормональные вещества. Они помогают устранить отечность и воспалительный процесс. Наиболее действенными являются Преднизолоновая и Гидрокортизоновая мазь. Применять стоит не больше недели, в дальнейший период возникает привыкание;
- При выраженном болевом синдроме используют охлаждающие мази от растяжения связок на руке. Их стоит использовать в течение 1-2 суток. К действенным наружным средствам с охлаждающим эффектам относят Гевкамен, Эфкамон, Дип рилиф. Продолжительность применения должна составлять около 4 недель;
- Мази при растяжении связок руки с рассасывающим действием используют для усиления кровообращения в области с повреждением. Они оказываю согревающий и противовоспалительный эффект. Часто при данной травме используют Финалгон, Никофлекс, Миотон. Также в эту группу стоит отнести медикаменты с содержанием эфирных масел, камфары, скипидара, пчелиного и змеиного яда — Випросал, Апизартрон;
- Чтобы быстро устранить гематомы и кровоподтеки на поверхности кожного покрова можно использовать мазь с бодягой или Гепарином.
В первое время после получения травмы обязательно требуется обеспечить полный покой травмированной области. Для этих целей используется специальная повязка, которая делается из эластичного бинта.
Как лечить растяжение руки при помощи повязки? Чтобы ее наложить правильно рекомендуется соблюдать важные рекомендации:
- Стоит учитывать, что особенно сильно уязвимы связки кистевого сустава. На эту область повязка накладывается в виде креста;
- Сначала область запястья оборачивается бинтом 2-3 раза. Каждый слой должен ложиться плотно, это обеспечит прочность фиксации;
- Далее требуется забинтовать тыльную сторону кисти руки, бинт пропускается между пальцами и возвращается к тыльной области руки;
- Новый виток должен перекрывать предыдущий на половину ширины бинта;
- Последние 2-3 оборота должны наслаиваться друг на друга;
- Конец бинта разрезается на две части, которые завязываются на области запястья.
В первые 3-4 дня рука должна быть зафиксирована так, чтобы кисть располагалась на уровне плеча. В последующий период ее требуется подвесить на косынку, чтобы рука была на уровне области груди.
В восстановительный период лечение растяжения связок руки может протекать с использованием физиотерапевтических процедур. Их можно применять уже примерно через 3 дня после получения травмы. Они помогут улучшить питание костной ткани и ускорят восстановительный период.
Наиболее популярными считаются следующие методы физиотерапевтического лечения:
- Магнитотерапия. Во время этой процедуры используется импульсное или постоянное магнитное излучение. Она помогает облегчить болевые ощущения, ускорит восстановление тканей, устранит воспалительный процесс;
- Электрофорез. Во время данного метода в здоровую кожу человека вводится лекарство при помощи электрического тока;
- Фонофорез. При этой процедуре оказывается воздействие ультразвуком на область с поражением. Во время него используются мази с обезболивающим действием.
Как лечить растяжение связок на руке в домашних условиях? Для этого могут применяться народные средства, которые смогут облегчить состояние, устранить неприятные симптомы и ускорить восстановление. Но все же использовать их стоит в качестве дополнения к основной лечебной терапии.
Так чем можно лечить растяжение руки дома? Хорошее действие оказывают следующие народные средства:
- Натертый сырой картофель. В кашицу рекомендуется поместить натертую луковицу и подсыпать немного сахара. Готовую массу рекомендуется в виде компресса наложить на область с травмой;
- Хорошее действие оказывает чеснок. Несколько зубчиков нужно протереть на мелкой терке. Далее он заливается растопленным жиром, в смесь добавляются измельченные листья мяты и эвкалипта. После остывания смесь требуется наносить на участок с поражением до трех раз в сутки;
- В миску нужно насыпать немного глины, добавить в нее немного воды и размешать. Густую смесь требуется нанести на бинт и приложить к больной области руки. Дополнительно все укутывается платком. Этот компресс помогает устранить боль и отек.
Обязательно нужно знать главные симптомы и основные способы лечения растяжения связок на руке, это поможет предотвратить опасные последствия.
При получении данного вида травмы не стоит затягивать, желательно пострадавшему сразу надо оказать первую помощь, это облегчит его состояние и предотвратит осложнения. После этого его необходимо доставить в больницу, чтобы там провели полное обследование и подобрали подходящее лечение.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Запястье – это участок, соединяющий кисть руки с костями предплечья. Оно образовано восемью многогранными костями, уложенными в два ряда.
Поскольку запястье отвечает не только за множество движений в руке, но и принимает на себя силовые нагрузки на верхние конечности, этот участок особенно уязвим. И чем раньше будет установлена причина боли, и приняты правильные меры, тем больше шансов сохранить подвижность в нем.
В рамках данной статьи разберемся в причинах боли в запястьях, расскажем о методах самостоятельной диагностики и отличительных признаках заболеваний, а также приведем максимально возможный список других причин боли в запястьях.
Боль в запястьях может быть сильной и почти незаметной, усиливаться по ночам или беспокоить круглые сутки; при движениях пальцами в районе запястья и тыла кисти может ощущаться поскрипывание – все это важные диагностические признаки. Все они, в совокупности с информацией о возможной причине боли, помогают поставить правильный диагноз и выбрать подходящий метод обследования.

Во всех случаях будут беспокоить:
- острая боль в запястном суставе;
- ограничение подвижности;
- припухлость запястья.
Перелом или вывих запястья
Чаще всего перелому подвергаются ладьевидная и полулунная кость, это будет заметно на рентгеновском снимке.
В тяжелых случаях пострадавший будет жаловаться на острую боль в запястье, а при осмотре можно будет заметить очевидную деформацию сустава, его патологическую подвижность, кровоподтек и значительную припухлость.
Для легкой степени перелома характерно только наличие отека и незначительный дискомфорт в запястье. В данном случае возможны диагностические ошибки, и оставление перелома без внимания. Последствием такого невнимания к боли в запястье становится полная потеря подвижности в суставе.
Растяжение запястья
Растяжению или разрыву могут подвергаться как связки, удерживающие вместе кости запястья, так и соединяющие предплечье с кистью.
Растяжение запястья характеризует острая боль в суставе, невозможность выполнять прежний объем движений рукой, нестабильность сустава. Постепенно нарастает отек места повреждения.
Первая помощь
На данном этапе важно предупредить развитие осложнений: болевого шока, потери крови или еще большей травматизации пострадавшей конечности.
- Если перелом открытый, и из раны течет кровь: в первую очередь, нужно остановить кровотечение.
- На место перелома накладывается лед (его нужно завернуть в ткань) – он снимет острую боль, предупредит отек и уменьшит кровотечение.
- На рану, если она имеется, накладывается стерильная марлевая повязка.
- После этого конечность нужно зафиксировать шиной (или прибинтовать ее к небольшой дощечке), чтобы предупредить смещение обломков кости, дальнейшую травматизацию и боль.
- Далее необходимо обратиться к врачу (вызвать «Скорую помощь» или явиться в травмпункт самостоятельно).
Внимание! Будьте осторожны при использовании обезболивающих средств!
- Спреи для местного применения (распыляемые на кожу) нельзя использовать на открытые раны. Иначе препарат попадет в общий кровоток в значительной концентрации, и может привести даже к гибели человека.
- Местные обезболивающие препараты действуют очень короткое время. Многократное их использование нежелательно из-за возможности развития передозировки.
- Обезболивающие таблетки (порошки) могут вызвать обострение имеющейся у пострадавшего язвыжелудка, вести к желудочному кровотечению и прочим нежелательным последствиям. Возможность их применения до приезда скорой помощи лучше уточнить у пострадавшего.
Диагностика
Для диагностики боли в запястье вследствие травмы производятся рентгеновские снимки в специальных проекциях.
Лечение
При переломах костей запястья без смещения, на конечность накладывают гипс на 1-6 месяцев, в зависимости от вида перелома. Повторный (контрольный) рентгеновский снимок делается после снятия гипсовой повязки.
Важно! Боли в запястье, спустя много времени после травмы, могут быть признаком остеоартроза (осложнения несросшегося перелома ладьевидной кости запястья). При этом будет отмечаться боль при напряжении сустава, повороте ладони верх и вниз, и ограничение подвижности.
Как и в случае с любой болью в запястье, нужно обязательно показаться врачу.

Вследствие таких нагрузок чаще всего возникают тендиниты. Эти заболевания распространены больше других из-за анатомической узости оболочек, через которые проходят сухожилия запястья. Достаточно небольшого раздражения этих сухожилий, чтобы в них возникли уплотнения.
Диагностическим признаком возникшего тендинита будет крепитация – это ощущение потрескивания в сухожилии, идущем от запястья к пальцам, при движении. Воспаляться могут сразу несколько сухожилий. Заболевание развивается постепенно, о чем будут говорить нарастающие со временем боли по ходу сухожилий.
Из других симптомов тендинита важно отметить:
- боль при движении пальцами или кистью;
- ощущение потрескивания в сухожилиях;
- значительные сложности с захватом предметов больной рукой.
Диагностика
Для диагностики данного заболевания проводится врачебный осмотр и оценка характера и локализации боли, степени подвижности в суставе, а также присутствие потрескивания в сухожилиях запястья. Этого бывает достаточно.
При неэффективности проводимого лечения, или наличии сомнений в правильности диагноза (подозрения на переломы и др. заболевания костей), выполняется рентгенография (рентгеновский снимок) запястья.
Лечение
При болях в запястье, вызванных тендинитом, необходимо обеспечить суставу полный покой и зафиксировать его шиной или лонгетой. Дальнейшее лечение проводится у врача.
Синдром запястного канала (сокр. СЗК) – так называется заболевание, чаще всего беспокоящее беременных женщин во втором-третьем триместре беременности.
Основная причина возникновения СЗК кроется в нарастающей массе тела женщины и отеках, особенно выраженных во второй половине беременности. Отеки на руках чаще всего приводят к сдавливанию срединного нерва.
Симптомы данного заболевания затрагивают от 20 до 60% беременных женщин. Они могут быть слабо выраженными, или доставлять серьезный дискомфорт. Как правило, с рождением малыша боли проходят. В редких случаях боли в запястье при СЗК продолжаются еще несколько месяцев.
Симптомы СЗК:
- боль в запястье, ощущение зуда, жжения, покалывания или дрожи в пальцах;
- симптомы усиливаются ночью, хотя могут беспокоить и днем;
- дискомфорт ощущается на ладонной поверхности четырех пальцев (от большого до безымянного) и самой ладони. Если онемение присутствует в мизинце и передается на тыл кисти, это говорит о другом заболевании;
- слабость в пальцах при захвате предметов, особенно большого;
- онемение может распространяться дальше ладони, если затронуты ветви срединного нерва. Может отмечаться похолодание кисти, побледнение кожи вследствие сужения сосудов, повышенная чувствительность к холодным температурам;
- общее ухудшение самочувствия, наличие отеков на ногах и руках.
Диагностика
Для постановки диагноза проводится ряд проб на пассивное сгибание и разгибание конечности, постукивание по ходу нерва и др. В качестве дополнительного метода исследования делают электромиографию. Данное исследование заключается в записи электрических импульсов в мышцах, что позволяет выявить участок пораженного нерва, или выявить отличную от СЗК причину болей в запястьях.
Боль в запястьях при беременности: помощь и лечение
Во время очередного ночного обострения боли в запястьях попробуйте сменить положение тела для сна. Далее приведем ряд простых правил, которые помогут вам снизить дискомфорт:
- избегайте подкладывания руки под голову во время сна;
- для возвращения чувствительности при онемении и ослабления боли потрясите руками;
- днем можно попробовать выполнять несложные упражнения: регулярно сжимать и разжимать пальцы кисти (этот прием можно проводить, если он не усиливает боли);
- постарайтесь отказаться от работы, связанной с постоянными движениями пальцами рук (печати на клавиатуре, игры на пианино и т.д.);
- во время сидения перед телевизором попробуйте придать рукам возвышенное положение (например, положите их на спинку дивана).
Внимание: если вышеприведенные меры не приносят облегчения, нужно обязательно показаться врачу. Оставленный без внимания и полноценного лечения, СЗК может привести к необратимому повреждению срединного нерва и тяжелым нарушениям функций всей руки.
Врач может порекомендовать прием витаминов, питающих нерв, а также ношение специальной шины на запястье по ночам. Такая шина будет удерживать запястье в удобном положении, и уменьшать напряжение мышц и давление на нерв.
В случае крайней необходимости проводится операция, при которой делается надрез косой связки запястья, что приводит к освобождению срединного нерва от сдавливания.
Боль в запястье при ежедневной работе за компьютером 
Боль в запястье проявляется больше в правой руке у правшей. Беспокоит постоянный дискомфорт в запястном суставе, ослабление силы захвата, онемение кистей, особенно ладоней.
Такое заболевание получило название туннельного синдрома или СЗК (см. описание выше).
Важно! В механизме сдавливания нерва запястья большую роль играют заболевания позвоночника. Грыжи межпозвоночных дисков и остеохондроз характеризуются повреждением нервов, идущих от спинного мозга, в том числе к рукам.
Для профилактики туннельного синдрома рекомендуется соблюдать ряд правил:
- выбирать удобную позу посадки, правильно располагать перед собой монитор и клавиатуру;
- использовать удобные клавиатуру и мышь, источник дополнительного освещения;
- делать перерывы в работе с разминкой мышц;
- при возникновении устойчивой боли в запястье нужно исключить физические нагрузки на больную руку на 2 недели и обеспечить покой конечности при помощи шины.
Туннельный синдром может возникнуть не только как профессиональное заболевание. Мы уже говорили, что данное заболевание часто беспокоит беременных женщин во второй половине беременности. Также СЗК может быть следствием сахарного диабета, артрита, или сопровождать предменструальный синдром.
Боль в запястье у телефонистов, портных, пианистов, а также при регулярном выкручивании мокрого белья
Профессиональное заболевание, чаще встречающееся у взрослых женщин, занимающихся игрой на пианино, работой на телефоне, постоянным выкручиванием мокрого белья или половой тряпки, называется стенозирующий теносиновит (или тендовагинит). Болезнь не только причиняет сильную боль в запястье, но и способна привести к потере трудоспособности.
Тендовагинит поражает сухожильную сумку мышц, управляющих движениями большого пальца. Боль в запястье беспокоит на стороне первого пальца руки (в месте расположения шиловидного отростка). Кожные покровы в этой области бывают воспалены и болезненны к прикосновению. С течением времени на этом месте образуется рубцовая ткань. Ее можно прощупать через кожу как плотную припухлость, похожую на апельсиновую косточку.
Важно! При стенозирующем теносиновите отсутствует крепитация (поскрипывание) при движениях пальцами.
Диагностика
Существует четыре отличительных симптома тендовагинита:
- при пассивном разгибании большого пальца боль отсутствует;
- при сжимании кисти в кулак и ее пассивном отведении в сторону локтя, боль отдает в шиловидный отросток, а иногда в кончик большого пальца или вверх до локтя;
- локальная болезненность ощущается при надавливании рядом с шиловидным отростком, на расстоянии до 1,5 см в направлении большого пальца;
- возникновению заболевания предшествуют избыточные и необычные движения большого пальца.
Лечение
Лечение проводится в зависимости от первопричины тендовагинита.
Если тендовагинит вызван общим заболеванием организма (бруцеллезом, гонореей, ревматизмом и др.), проводится лечение основного заболевания. В отношении локальных проявлений, упомянутых выше, применяется иммобилизация конечности (фиксация запястья лонгетой на 10-12 дней), физиотерапевтическое и медикаментозное лечение без госпитализации в стационар.
В сложных, неподдающихся лечению случаях, прибегают к оперативному лечению.
Боль в запястье у крановщиков, столяров, рубщиков, слесарей, работников с отбойными молотками 
Заболевание поражает запястья не симметрично: у правшей, например, больше страдает правая рука.
Симптомы
Началу заболевания предшествует травма запястья, боль беспокоит в течение 1–2 недель.
Затем в течение нескольких месяцев заболевание никак не дает о себе знать.
Активный период заболевания может продолжаться несколько лет. При этом беспокоят стойкие боли в лучезапястном суставе, не прекращающиеся в любое время суток, и усиливающиеся при ручной работе. Надавливание на пораженную кость запястья сопровождается болезненной чувствительностью.
Диагностика
Для распознавания заболевания проводится рентгенография (рентгеновский снимок). При сомнениях в точности диагноза выполняют магнитно-резонансную томографию (МРТ).
Лечение
На начальной стадии заболевания достаточно бывает полностью освободить пострадавшую конечность от физических нагрузок, наложив на нее гипсовую повязку на три недели. В покое возможно восстановление пораженной кости силами самого организма: прорастание новых кровеносных сосудов и восстановление питания тканей.
В случае успеха гипс снимают, и приглашают больного на контрольные рентгеновские снимки каждые 4-6 недель.
Также доктор может назначить прохождение физиотерапевтических процедур: новокаиновые блокады, парафинотерапия и др., целью которых является усиление кровотока в пострадавшей конечности и скорейшее выздоровление.
При неэффективности проводимых мероприятий может потребоваться хирургическое лечение.
Полезная информация
Какие вопросы можно обсудить с врачом в связи с болезнью Кинбека?
1. Какая у вас стадия заболевания?
2. Какой вид лечения сейчас предпочтительнее: консервативный или хирургический?
3. Как эта болезнь скажется на вашей дальнейшей профессиональной деятельности?
4. Как скоро можно будет приступить к своей работе, придется ли ее менять?
5. Какой режим соблюдать, находясь на больничном: что можно, а что нельзя?
6. Как меры можно предпринять самостоятельно при усилении болей?
Боль в запястьях, помимо вышеперечисленных причин, может являться следствием:
- развития воспалительных изменений в костях и тканях (возрастной остеоартрит, ревматоидный артрит с поражением обоих запястий, псориатический артрит, туберкулез);
- отложения солей мочевой кислоты (подагра) или кальция (псевдоподагра);
- заболеваний позвоночника (сдавливание корешков спинномозговых нервов);
- инфекционного заболевания (гонорея, бруцеллез);
- различных опухолей верхней конечности;
- наследственной предрасположенности к поражению связок;
- алкоголизма;
- приема противоэпилептических средств;
- врожденной узловатости пальцев;
- болезни Пейрони (заболевание мужчин);
- выпячивания сухожильного влагалища (ганглии, синовиальные кисты или гигромы);
- наличия такого заболевания, как курковый палец;
- нарушения проходимости артерии плеча в области локтя (контрактура Фолькманна, сопровождающая нарушением кровообращения);
- переломов верхних конечностей (например, после перелома плечевой кости в области надмыщелка);
- заболеваний сердечно-сосудистой системы (боли за грудиной, отдающие в левую руку, могут быть признаком сердечного приступа или инфаркта миокарда);
- перенапряжения запястья, работы в неудобном положении.
В дополнение к вышесказанному, более подробно остановимся на еще одном заболевании запястья – перитендините с характерным симптомом для самодиагностики – слегка уловимым поскрипыванием.
Перитендинит (тендосиновит, теносиновит)
Заболевание поражает сухожилия лучезапястного сустава и длинную мышцу большого пальца, вследствие чего нарушается подвижность большого и указательного пальцев.
Причины
Перитендинит может быть следствием бактериальной инфекции или ревматизма.
Диагностика
Самостоятельно это заболевание можно определить по совокупности следующих признаков:
- боль в запястье;
- припухлость тыльной стороны запястья (надавливание в этой зоне причиняет боль);
- при активном шевелении пальцами появляется ощутимое на ощупь, а иногда даже на слух, нежное поскрипывание («замшевая» крепитация).
Похожие симптомы вызывает ряд других заболеваний:
- туннельный синдром;
- миотендинит предплечья;
- воспалительные заболевания лучезапястного сустава;
- лучевой стилоидит (поражающий лучевую кость предплечья).
Для уточнения заболевания делается рентгеновский снимок, который покажет утолщение мягких тканей над шиловидным отростком запястья со стороны большого пальца при перитендините.
Лечение: проводится у врача.

Когда боль в запястье возникла после травмы руки любого характера и происхождения (падение на руку, выкручивание кисти, случайное или намеренное придавливание дверью, падение тяжелого предмета и т.д.), имеет различную интенсивность (от сильной до слабой), сочетается с отеком, то необходимо обязательно обратиться к врачу-травматологу (записаться), а его отсутствие – к хирургу (записаться). Можно обратиться к травматологу или хирургу как в поликлинике, так и в травмпункте.
Если боль в запястье возникла вследствие частых высоких физических нагрузок на руку (работа на телефоне, игра на пианино, портняжный труд, подъем тяжестей, игра в гольф, теннис, частое выкручивание тряпок или белья и т.д.) и сочетается с ощущением потрескивания (крепитации) при движении кистью или пальцами, трудностями при попытке захватить любой предмет поврежденной кистью или сжать ее в кулак, ощущении препятствия при сгибании-разгибании большого пальца (после преодоления препятствия слышится щелчок), то подозревается тендинит (воспаление сухожилий) или тендовагинит (воспаление сухожильных влагалищ мышц). В таком случае необходимо обращаться к врачу травматологу-ортопеду, а в его отсутствие – к хирургу.
Если у любого человека (часто у беременных женщин и людей, постоянно работающих за компьютером) в области запястья ощущается боль, которая сочетается с зудом, жжением, покалыванием и дрожью в пальцах (большом, указательном, среднем, безымянном) на стороне ладони, трудностью при попытке схватить любой предмет кистью, отеками на ногах и руках, возможно с онемением предплечья, похолоданием, побледнением и чувствительностью к низким температурам кожи кисти, то подозревается синдром запястного канала (туннельный синдром), и в таком случае необходимо обращаться к врачу-неврологу.
Если через несколько месяцев после травмы запястья появляются стойкие боли в самом запястье, присутствующие постоянно, усиливающиеся при работе руками и надавливании на кости запястья, то подозревается болезнь Кинбека. В таком случае необходимо обращаться к врачу ортопеду-травматологу. Чаще всего болезнь Кинбека возникает у людей, работа которых связана с постоянной нагрузкой на кисти (например, у крановщиков, столяров, рубщиков, слесарей, работников с отбойными молотками).
Если присутствует боль в запястье, сочетающаяся с припухлостью тыльной стороны запястья, слышимым нежным поскрипыванием при шевелении пальцами, а также нарушением подвижности большого и указательного пальцев, то подозревается перитендинит (болезнь де Кервена), и в таком случае необходимо обращаться к врачу травматологу-ортопеду.
Если боли в запястье волнообразны (то усиливаются, то уменьшаются), присутствуют в течение длительного промежутка времени, сочетаются с припухлостью, покраснением и разгорячением (на ощупь горячая) тканей в области суставов запястья, ограничением подвижности и ощущением скованности кисти, возможно имеются боль, покраснение, припухлость и ограничение движений в других суставах, то подозревается артрит. В таком случае необходимо обращаться к врачу-ревматологу.
Если в запястье появляются периодические приступы болей длительностью от нескольких часов до недель, сочетающиеся с покраснением, отеком и разгоряченностью тканей запястья, а после завершения приступа запястье может стать деформированным, то подозревается подагра или псевдоподагра, и в таком случае необходимо обращаться к врачу-ревматологу.
Если человек страдает жгучими, стреляющими болями, идущими от шеи, через заднюю или переднюю поверхность руки и запястье к среднему или безымянному пальцу, сочетающимися с уменьшением силы мышц руки и запястья, возможно онемением кисти, то подозревается корешковый синдром, и в таком случае необходимо обращаться к врачу-неврологу.

Если боль в запястье связана с видимым и хорошо прощупываемым через кожу округлым образованием, похожим на опухоль, болезненным при надавливании на него, то подозревается гигрома, и в таком случае необходимо обращаться к врачу травматологу-ортопеду или хирургу.
Если боли в запястье обусловлены курковым пальцем, согнутым в суставах так, будто лежит на спусковом крючке, то необходимо обращаться либо к ортопеду (записаться), либо к хирургу.
Если появляется боль в запястье в сочетании с изменением цвета, нарушением чувствительности кожи кисти, отсутствием пульса на лучевой артерии, неустраняемым сгибанием кисти в запястье и пальцев в суставах, то подозревается контрактура Фолькмана, и в таком случае следует обращаться либо к врачу-ортопеду, либо к хирургу.
Поскольку боль в запястье обуславливается различными патологиями, то при наличии данного симптома врач может назначать разнообразные обследования и анализы. В каждом случае перечень анализов и обследований определяется тем, какое именно заболевание предполагает врач на основании всей имеющейся у человека совокупности клинических симптомов. Таким образом, очевидно, что фактически выбор анализов и обследований при боли в запястьях зависит от того, какие еще симптомы присутствуют у человека, так как именно они и позволяют врачу поставить предположительный диагноз. Ниже мы укажем, какие обследования и анализы может назначать врач при боли в запястьях в зависимости от других имеющихся симптомов.
Если боли в запястье той или иной интенсивности возникли после любого травматического воздействия (падение на руку, выкручивание кисти, случайное или намеренное придавливание дверью, падение тяжелого предмета и т.д.) и сочетаются с отеком, то врач производит осмотр и назначает рентген (записаться) и УЗИ (записаться) для выявления возможных переломов, растяжений, разрывов связок, сухожилий и т.д.

- Выслушивание треска и похрустывания при движении кистью и пальцами с помощью фонендоскопа;
- Прощупывание (пальпация) области поражения;
- Рентген кисти и запястья (записаться);
- Магнитно-резонансная томография (записаться) кисти и запястья.
В обязательном порядке производится ощупывание запястья и выслушивание треска и хруста фонендоскопом, позволяющие в совокупности с характерными симптомами поставить точный диагноз. В сомнительных случаях может назначаться магнитно-резонансная томография. Кроме того, для исключения возможного перелома, трещин или иных повреждений костей врач всегда назначает рентген.
Когда у человека (особенно часто наблюдается у беременных женщин и людей, постоянно работающих за компьютером) имеется боль в запястье, сочетающаяся с зудом, жжением, покалыванием и дрожью в пальцах руки (большом, указательном, среднем, безымянном) со стороны ладони, трудностями при попытке взять любой предмет в руку, возможно отеком на руках и ногах, онемением предплечья, а также похолоданием, побледнением и высокой чувствительностью к низким температурам кожи кисти, то врач подозревает синдром запястного канала (туннельный синдром) и назначает следующие обследования:
- Биохимический анализ крови (записаться);
- Анализ крови на наличие ревматоидного фактора (записаться);
- Неврологическое обследование (определение чувствительности, силы мышц в зоне поражения и т.д.);
- Электромиография (записаться);
- Электронейрография;
- Рентген запястья;
- УЗИ запястья (записаться);
- Томография (компьютерная и магнитно-резонансная) запястья.
Для диагностики собственно синдрома запястного канала врач производит неврологическое обследование, которое заключается в покалывании, постукивании по определенным точкам, просьбам совершить какое-либо движение и т.д. На основании того, какие человек испытывает ощущения, как совершает определенные движения и определяется поражение нервов и, соответственно, ставится диагноз. В принципе, на этом обследование может быть закончено, так как диагноз выставлен. Однако при наличии возможностей врач может назначить электромиографию и электронейрографию для оценки скорости и активности проведения нервных импульсов, а также для оценки реакции мышц на нервные сигналы.
Кроме того, с целью выяснения причин и природы туннельного синдрома врач может назначать биохимический анализ крови, анализ крови на ревматоидный фактор, рентген, УЗИ и томографию запястья и кисти.
Когда через несколько месяцев после травмирования кисти возникают стойкие боли в запястье, не стихающие ни днем, ни ночью, усиливающиеся при работе руками и надавливании на запястье, то врач подозревает болезнь Кинбека, и для ее подтверждения назначает УЗИ и рентген запястья и кисти. Дополнительно, если возникает необходимость в дополнительных данных о состоянии тканей, то назначается магнитно-резонансная томография. Кроме того, если в медицинском учреждении имеется техническая возможность, то томография назначается сразу вместо УЗИ.
Когда боль в запястье сочетается с припухлостью с тыльной стороны запястья, нежном поскрипывании, слышимом при шевелении пальцами, нарушением подвижности большого и указательного пальцев, то врач подозревает перитендинит (болезнь де Кервена), и для его диагностики проводит неврологические пробы. Диагноз ставится именно на основании неврологических проб, каких-либо дополнительных анализов или инструментальных обследований не требуется. Врач проводит следующие неврологические пробы:
- Надавливание на сухожилие большого пальца (безболезненно);
- Ощупывание области шиловидного отростка (бок запястья со стороны мизинца) позволяет выявить плотное округлое образование, представляющее собой утолщенную тыльную связку;
- Пациента просят положить руки ладонями на стол и отклонить кисть сначала в сторону большого пальца, а затем мизинца (пораженная рука в сторону мизинца отклоняется на 20 – 30 градусов меньше, чем здоровая, причем движение сопровождается болью);
- Пациента просят поставить кисти на ребро ладонями друг к другу и затем отставить большой палец вверх, как жест «отлично» (на больной руке палец отставляется меньше, чем на здоровой);
- Пациента просят положить большой палец на ладонь и прикрыть его сверху другими четырьмя пальцами, после чего отвести кисть в сторону мизинца (движение вызывает резкую боль в области поражения);
- Пациента просят взять какой-либо мелкий предмет (ручку, спичечный коробок и т.д.) большим и указательным пальцами (человек испытывает боль при удержании предмета в пальцах).

- Общий анализ крови (записаться);
- Анализ крови на ревматический фактор и С-реактивный белок;
- Биохимический анализ крови;
- Цитологический и микробиологический анализ внутрисуставной жидкости, полученной путем пункции пораженного сустава (записаться);
- Рентген и увеличительный рентген в двух плоскостях запястья;
- Артрография запястья;
- Томография запястья;
- УЗИ запястья;
- Сцинтиграфия запястья.
Врач в первую очередь назначает общий анализ крови, биохимический анализ крови, анализ крови на ревматоидный фактор и С-реактивный белок, цитологический и микробиологический анализы внутрисуставной жидкости, а также рентген запястья. Именно эти исследования позволяют поставить диагноз артрита, а также определить его природу (псориатический, ревматоидный и т.д.). Все остальные исследования считаются дополнительными, и выполняются только при необходимости или при наличии технической возможности у медицинского учреждения. Например, УЗИ позволяет оценить состояние тканей рядом с суставом и наличие выпота в суставной полости, сцинтиграфия дает возможность понять, насколько активно воспаление и как на него реагирует костные структуры запястья.
Когда в запястье ощущаются периодические болевые приступы, длящиеся от нескольких часов до недель, сочетающиеся с покраснением, отеком и горячей наощупь тканью запястья, а также возможной деформацией запястья после окончания приступа, то врач подозревает подагру или псевдоподагру. В данной ситуации назначаются следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Микроскопия, бактериологический посев (записаться) и биохимическое исследование суставной жидкости, полученной в результате пункции;
- Пункция выростов над суставом запястья с микроскопическим исследованием содержимого;
- Биопсия (записаться) синовиальной оболочки лучезапястного сустава;
- УЗИ почек (записаться).
В первую очередь врач назначает общий и биохимический анализы крови, а также исследование суставной жидкости и содержимого выростов над суставами, так как именно эти анализы – самые важные для постановки диагноза подагры и псевдоподагры. Так, в суставной жидкости при подагре обнаруживаются ураты (соли мочевой кислоты), а при псевдоподагре – пирофосфаты кальция, что считается однозначным подтверждением заболевания. Кроме того, в содержимом выростов при подагре также обнаруживают ураты, что является однозначным свидетельством в пользу этого заболевания. Если имеются сомнения в диагнозе псевдоподагры, то дополнительно назначают биопсию синовиальной оболочки лучезапястного сустава. Далее, если выявлена подагра, то дополнительно назначается УЗИ почек с целью оценки их состояния и выявления уратных камней. Рентген назначают при обоих заболеваниях, но не для их выявления, а для исключения других патологий, а также оценки выраженности патологических изменений в тканях организма.
Когда у человека жгучие, стреляющие боли, идущие от шеи к среднему или безымянному пальцу через заднюю или переднюю поверхность руки и запястье, сочетающиеся со снижением мышечной силы руки и запястья, иногда и с онемением кисти, то врач подозревает корешковый синдром и назначает следующие обследования:
- Неврологические пробы (необходимы для выявления того, какой именно корешок поражен, и заключаются в выполнении пациентом определенных движений, которые и оцениваются врачом);
- Электронейромиография (записаться);
- Рентген позвоночника (записаться);
- Компьютерная томография позвоночника (записаться);
- Магнитно-резонансная томография.
Диагноз корешкового синдрома ставится на основании неврологических проб и подтверждается данными электронейромиографии. После этого для выяснения причины корешкового синдрома врач назначает рентген и магнитно-резонансную томографию позвоночника. Однако, если имеется техническая возможность, то рентген заменяют компьютерной томографией.
- Общий анализ крови;
- Биохимический анализ крови;
- Общий анализ мочи;
- Микроскопия, цитология и бактериологический посев суставной жидкости;
- Мазки из половых путей;
- Обнаружение патогенных микробов в крови методом бактериологического исследования и ИФА;
- Проба Манту (записаться) и Пирке;
- УЗИ запястья;
- Рентген запястья;
- Томография (компьютерная или магнитно-резонансная) запястья;
- Сцинтиграфия запястья;
- Биопсия синовиальной оболочки.
В первую очередь для диагностики инфекционного артрита назначаются и выполняются УЗИ и рентген. Если данные УЗИ позволяют заподозрить артрит, а на рентгене еще нет характерных изменений, так как патологический процесс протекает короткий промежуток времени, то дополнительно назначается томография и/или сцинтиграфия. Далее для выявления микроба, являющегося возбудителем инфекционного артрита, назначается и проводится микроскопия, цитологическое и бактериологическое исследование суставной жидкости, анализ крови методами ИФА и бакпосева, мазки из половых органов и пробы Манту и Пирке. В случае сомнений в диагнозе и необходимости получения дополнительных данных врач назначает биопсию синовиальной оболочки лучезапястного сустава.
Когда боли в запястье связаны с видимым глазом и нащупываемым под кожей округлым образованием, похожим на опухоль, которое болезненно при давлении на него, то врач подозревает гигрому и назначает УЗИ и рентген. УЗИ необходимо для подтверждения гигромы, а рентген выполняется с целью исключения патологии костей. Если УЗИ дает сомнительные результаты, то назначается магнитно-резонансная томография или пункция гигромы. На практике чаще выполняется пункция гигромы, так как томография – слишком дорогостоящий метод, который в медицинских учреждениях не может использоваться так часто, как того хотелось бы.
Когда боль в запястье сочетается с согнутым пальцем, как будто он лежит на спусковом крючке – врач ощупывает кисть, производит неврологические пробы и на их основании ставит диагноз. Для получения информации о состоянии тканей может назначаться УЗИ и рентген.
Если боли в запястье сочетаются с изменением цвета кожи и нарушением чувствительности кисти, непрощупываемым пульсом на лучевой артерии, сгибанием против воли руки в запястье и пальцев, то врач диагностирует контрактуру Фолькмана на основании характерных признаков. Для оценки состояния тканей, суставов и костей врач назначает УЗИ, допплерографию сосудов (записаться), рентген.
Профилактика
Нижеприведенные советы помогут вам предупредить повреждения и боль в запястьях:
- регулярно выполняйте упражнения, укрепляющие мышцы запястья;
- при появлении первых симптомов дискомфорта в запястьях, прекратите или видоизмените физическую нагрузку на них;
- уменьшите скорость выполнения повторяющихся движений, а также прилагаемое при этом усилие;
- чаще изменяйте свое положение (к примеру, смените позу, когда держите в руках книгу, чтобы нагрузка пришлась на другие группы мышц);
- захватывайте предметы всей кистью, захват только пальцами вредит запястью;
- при работе с вибрирующими инструментами пользуйтесь специальными перчатками, поддерживающими кисть, а также применяйте поглощающие вибрацию прокладки;
- соблюдайте правила предосторожности при работе с инструментами, прячьте острые предметы от детей;
- во время занятий спортом используйте предохранительные приспособления на запястье;
- организуйте свое рабочее место: сделайте его удобным, уберите все лишнее;
- каждый час работы за компьютером делайте 5-10 минутные перерывы, приседайте, разминайте пальцы и встряхивайте кисти;
- для предупреждения падений носите удобную, устойчивую обувь, убирайте посторонние предметы с пола, воздерживайтесь от передвижений по квартире до полного высыхания пола после влажной уборки;
- воздерживайтесь от подъема тяжелых предметов – лучше несколько раз вернуться, чтобы перенести груз по частям;
- обратите внимание на свое хобби и домашние дела – нет ли в них повторяющихся движений с нагрузкой на запястья?
Диета
1. Питательная диета, поддерживающая в хорошей форме наши запястья, должна содержать витамин Д и кальций (последний содержится в молоке, йогурте и сыре, капустеброкколи и др. темно зеленых овощах).
2. Употребляйте орехи и жирные сорта рыбы, в них в достаточном количестве содержатся омега-3 жирные кислоты.
3. Следите за своим весом, проводите профилактику отеков при беременности (правильное питание и питьевой режим позволяют свести данную проблему к минимуму).
Физические упражнения 
Алкоголь
Алкоголь губительно действует на опорно-двигательный аппарат человека. Мужчинам врачи не рекомендуют употреблять свыше двух порций, а женщинам – одной порции алкоголя в сутки.
Курение
Курение и употребление табачных изделий повышают риск развития остеопороза, препятствуют достаточному кровоснабжению тканей и их восстановлению после травм.
Предостережения
Недопустимо без назначения врача заниматься самолечением боли в запястье!
Домашние или симптоматические методы направлены только на избавление от симптомов. Листья лопуха и капусты, навоз опасны своей непроверенной эффективностью. А использование мазей на основе змеиного и пчелиного яда — отсутствием целенаправленного действия на причину и потерей драгоценного времени, которое можно было потратить на профессиональное лечение. Неграмотное лечение может привести к обострению заболевания или необратимой потере функции движения в руке.
Тепловые процедуры на сустав также могут ухудшить состояние. Недопустимо греть сустав при его воспалении, в подобном случае скорее помогут холодные компрессы. Обо всем этом нужно сначала проконсультироваться с врачом!
Будьте внимательны к БАДам. Как правило, пищевые добавки могут претендовать лишь на дополнение к основному лечению, но никак не исключают его.
Автор: Пашков М.К. Координатор проекта по контенту.
источник