Отеки кистей рук — это тревожный симптом. Задержка жидкости в тканях свидетельствует о серьезном неблагополучии в организме. Этиология такого состояния может быть различной. Чаще всего отеки говорят о проблемах с сердцем или с почками. Однако существует множество других заболеваний, которые сопровождаются накоплением жидкости. Далее мы подробно рассмотрим причины и лечение отеков кистей рук. При этом очень важно обращать внимание на сопутствующую симптоматику. Ведь именно она может указывать на возможное заболевание.
Отеки являются одним из симптомов сердечной недостаточности. Чаще отмечается припухлость нижних конечностей. Однако по мере ухудшения работы сердца у пациента появляются отеки на кистях рук, лице и туловище.
Отечность отмечается на обеих конечностях и выражена умеренно. Характерным признаком сердечной недостаточности является посинение кожи рук (цианоз). Припухшие участки холодные на ощупь. Это говорит о нарушении кровоснабжения.
Отеки обычно возникают в вечернее время. В дневное время припухлости конечностей не отмечается. Это связано с тем, что к вечеру сердце утомляется и начинает хуже перекачивать кровь. В результате возникают застойные явления в венах, что и приводит к отекам на ногах и кистях рук.
Сердечная недостаточность не является отдельным заболеванием. Это синдром, который возникает при различных патологиях: пороках сердца, ишемической болезни, миокардите. Отеки сопровождаются болями в груди, тахикардией, затруднением дыхания.
Отеки кистей рук могут быть связаны с нарушениями кровотока и снижением тонуса сосудов. Рассмотрим более подробно такие патологии.
Синдром верхней полой вены является последствием заболеваний органов грудной клетки: опухолей или кисты легкого, новообразований вилочковой железы, воспаления средостения. В результате сдавления верхней полой вены возникает застой крови и лимфы в руках, шее и плечах. Это приводит к образованию отеков.
При этой патологии возникает припухлость не только обеих рук, но и всей верхней части тела. Пациентов беспокоит сильный кашель с одышкой, слабость, быстрая утомляемость. Кожные покровы приобретают синеватый оттенок из-за нарушения кровоснабжения.
Тромбоз подключичной вены может быть причиной отеков на одной руке. Это заболевание иначе называют синдромом Педжета-Шреттера. По подключичной вене кровь перетекает из рук в верхнюю полую вену. При закупорке сосуда тромбом возникает застой в верхних конечностях. В результате образуются отеки из-за скопления межтканевой жидкости.
Причиной этого заболевания является тяжелая физическая работа. Из-за сильной нагрузки на плечевой пояс мышцы травмируют подключичную вену. Это приводит к образованию тромбов. Отеки обычно образуются на той руке, которая больше подвергается нагрузке. Отмечается припухлость не только кисти, но и верхней части конечности. Кожа становится цианотичной, пациенты жалуются на ноющую боль в поврежденной руке.
Отек кистей рук может быть признаком синдрома Стейнброкера. Это состояние является следствием остеохондроза шейного отдела. Из-за нарушения иннервации нарушается тонус сосудов рук. При этой патологии возникает небольшая припухлость кистей. Пациенты жалуются на сильную боль в руках и плечевом поясе, которая не купируется приемом анальгетиков. Кожа пальцев выглядит бледной и гладкой, иногда наблюдается посинение конечностей. Нередко отмечается онемение рук.
Кисти могут отекать из-за снижения уровня альбуминов в крови. Эти белковые вещества отвечают за удерживание жидкости внутри сосудов. Если выработка альбуминов снижается, то вода выходит наружу и накапливается в тканях. Это приводит к появлению отеков.
Снижение уровня альбуминов является признаком следующих заболеваний и состояний:
- Патологий печени (гепатита, цирроза, рака). Альбумин образуется в гепатоцитах. Эти клетки разрушаются при печеночных патологиях, в результате продуцирование белка снижается.
- Болезней почек. В норме альбумины не должны проникать в мочу, так как они не могут пройти через почечный фильтр. При патологиях органов выделения нарушается фильтрация почек. В результате белок попадает в мочу. При этом организм теряет большое количество альбумина.
- Дефицита белка в пище. Недостаток белка в организме может образоваться вследствие голодания или чрезмерно строгой диеты. Дефицит протеина в еде приводит к пониженной выработке альбумина печенью.
- Заболеваний ЖКТ. Патологии тонкого кишечника часто приводят к воспалению и нарушению проницаемости его стенки. Из-за этого белки из пищи плохо всасываются в кровь. Это приводит к снижению количества альбуминов.
Отеки кистей наблюдаются при некоторых заболеваниях эндокринных органов. Это может быть одним из признаков микседемы. Заболевание характеризуется резким снижением функции щитовидной железы. В крови падает содержание гормонов — тироксина и трийодтиронина. Эти вещества отвечают за метаболизм протеинов. При дефиците тиреоидных гормонов падает уровень белков в крови. В результате протеины накапливаются в тканях, это приводит к задержке жидкости и появлению отечности.
Кисти рук при микседеме отекают чаще всего. Кожа на пораженных участках холодная на ощупь и сухая, нередко покрыта трещинами. На зонах отека выпадают волосы. Ухудшается состояние ногтей, они становятся ломкими и истонченными.
Микседема сопровождается брадикардией, пониженным АД, вялостью и сонливостью. У женщин развивается бесплодие, а у мужчин — импотенция. У больных увеличивается масса тела, возникают частые головные боли и диспепсические явления (запоры, тошнота, отсутствие аппетита).
Другой эндокринной причиной отеков может стать синдром Пархона. При этой патологии гипоталамус вырабатывает вазопрессин в повышенных количествах. Этот гормон отвечает за диурез. Чрезмерное количество вазопрессина приводит к резкому уменьшению мочеотделения. При этом в организме образуется избыток жидкости, что и приводит к отекам.
При синдроме Пархона отечность появляется на кистях, лице и ногах. Кожа имеет розовый оттенок. Наблюдаются судороги, головная боль, тошнота и рвота.
Застой лимфы является частой причиной отеков. По лимфатическим сосудам межтканевая жидкость уходит из органов и тканей. Если эти сосуды закупориваются, то лимфа накапливается, и возникают отеки рук и других частей тела.
Нарушение оттока лимфы наблюдается при следующих патологиях:
- Травмах кистей. При ушибах рук часто повреждаются лимфатические сосуды, что приводит к их непроходимости.
- Рожистое воспаление. При инфекционном воспалении кожи иногда происходит сужение и зарастание просвета лимфатических сосудов. Это приводит к застою межтканевой жидкости.
- Паразитарные заболевания. Некоторые паразиты (филярии) циркулируют в лимфатической системе. В результате лимфатические сосуды закупориваются скоплениями гельминтов, что приводит к застою жидкости.
- Состояния после операций. Во время хирургических вмешательств (особенно по поводу переломов) случайно повреждаются лимфатические сосуды. Это приводит к нарушению их проходимости.
Аллергия тоже может быть причиной образования отеков. После контакта с раздражающим веществом может появляться припухлость как на разных участках тела, так и только на кистях.
При аллергии происходит расширение подкожных сосудов. Их стенка становится проницаемой, и жидкость выходит в ткани. Это и является причиной отечности.
Отеки кистей чаще всего образуются при злокачественной опухоли легких (раке Панкоста). Новообразование располагается под плеврой. При разрастании опухоль сдавливает подключичную вену, что приводит к нарушению оттока крови из нижних конечностей.
При этом заболевании отечность возникает только на одной руке. Припухает не только кисть, но и вся конечность от плеча до кончиков пальцев. В тяжелых случаях могут отекать лицо и шея. Опухшая кожа имеет синеватый оттенок, под ней просвечивают расширенные вены.
Опухоль сдавливает не только сосуды, но и нервы. Из-за этого возникает сильная боль и онемение в отекшей руке. Заболевание сопровождается ухудшением самочувствия: головной болью, высокой температурой, слабостью и похудением.
Почему отекают кисти рук у женщин? Отечность может быть вызвана вышеперечисленными патологиями. Однако бывают случаи, когда кисти опухают у здоровых женщин. Это может быть связано с предменструальным синдромом. В дни перед месячными в организме падает уровень гормона прогестерона. Это вещество выводит из организма жидкость. При снижении прогестерона вода задерживается в тканях. Предменструальный синдром сопровождается перепадами настроения, тахикардией, слабостью, головокружением.
Отеки кистей могут наблюдаться при беременности. Это не всегда является признаком патологии. Во время вынашивания плода в организме женщины происходят серьезные изменения. У пациентки снижается уровень альбуминов и уменьшается способность крови удерживать жидкость. Причиной отеков может быть также избыточное потребление соли и жидкости.
Однако отеки на руках во время беременности могут быть проявлением серьезной патологии — гестоза. Чаще всего отечность отмечается на пальцах рук и на ногах. Это сопровождается повышением АД, судорогами, рвотой, головной болью. В моче определяется большое количество белка.
Отек на одной руке может наблюдаться у женщин, перенесших операцию по удалению молочной железы. Во время хирургического вмешательства врач иссекает подмышечные лимфоузлы, так как в них накапливается большое количество злокачественных клеток. Нередко это приводит к застою лимфы в верхних конечностях.
Почему отекают кисти рук по утрам? Причины этого явления не всегда связаны с патологией. Это может быть следствием избыточного употребления соленой пищи и жидкости на ночь. Кроме этого, во время сна отток лимфы и выведение жидкости происходят не так усиленно, как днем.
Однако отек кистей утром может быть вызван и патологиями, связанными с ухудшением оттока межтканевой жидкости через лимфатические сосуды и вены:
- синдромом верхней полой вены;
- тромбозом подключичной вены;
- филяриозами;
- хирургическим удалением лимфоузлов.
Для сердечной недостаточности утренняя отечность не характерна. Припухлость рук и ног чаще отмечается в вечерние часы.
Причиной отека кистей рук утром может быть и аллергия. Часто люди наносят на ночь кремы и другие косметические средства. Они могут действовать на организм как аллергены. Под их воздействием повышается проницаемость сосудистых стенок, и жидкость выходит в ткани. В результате человек просыпается утром с опухшими руками.
Отеки кисти по утрам обычно не держатся длительное время. В течение дня они исчезают. Чтобы определить их причину, необходимо обращать внимание на сопутствующую симптоматику.
Отек кисти правой руки часто связан с тромбозом подключичной вены. Это заболевание возникает из-за высокой физической нагрузки на мышцы плечевого пояса и нижних конечностей. Большинство людей являются правшами и при работе в большей степени задействуют правую руку.
Также отек кисти правой руки может быть следствием травм. Припухлость отмечается после ушибов, растяжений, вывихов и переломов. Отечность возникает при воспалительных заболеваниях, поражающих только одну конечность: роже, остеомиелите, миозите.
Нередко пациенты жалуются на боль и отеки в кистях рук. Если отечность сопровождается болевым синдромом, то это чаще всего связано с воспалением мышц, связок, нервов или суставов.
Воспалительный процесс часто развивается из-за застоя венозной крови в руках. При этом в тканях верхних конечностях накапливаются токсичные вещества. Они повреждают нервы, что и приводит к болевому синдрому. Такие патологические проявления наблюдаются при следующих заболеваниях:
- сердечной недостаточности;
- синдроме верхней полой вены;
- тромбозе подключичной вены.
Болевой синдром может отмечаться также при пережатии артерий. Такой симптом наблюдается при опухоли легкого и травмах рук. Возникает кислородное голодание, которое приводит к отмиранию тканей. Этот процесс сопровождается воспалением и болью.
Снижение тонуса сосудов при нарушении их иннервации (синдроме Стейнброкера) тоже сопровождается болезненными ощущениями. Ведь это состояние является следствием остеохондроза. При этой патологии сдавливаются нервы, идущие от позвоночника к конечностям. Это может вызывать боль в кистях.
Отек пальцев рук и кистей часто наблюдается при аутоиммунных ревматических заболеваниях: ревматоидном артрите, склеродермии, системной красной волчанке. Обычно это сопровождается выраженным болевым синдромом из-за воспаления суставов.
Другими причинами такой отечности могут быть гормональные нарушения. При гипотиреозе и предменструальном синдроме опухают преимущественно пальцы.
Боль и отек суставов кистей рук может быть признаком артрита, синовита и подагры. При этих болезнях возникает воспаление в околосуставных и суставных тканях. Отмечается гиперемия пораженных участков.
Иногда отек сустава кисти руки появляется при туннельном синдроме. Это состояние возникает при частых монотонных движениях кистью (например, при долгой работе на компьютере). Оно сопровождается сильной болью и онемением пальцев. Эта патология не связана с поражением костей, она вызвана защемлением нерва. Отечность возникает из-за воспалительной реакции в сдавленной нервной ткани.
Предположим, что у человека отекла кисть руки. Что делать в таком случае? Мы выяснили, что причин отечности может быть очень много. Необходимо обратиться к врачу и пройти диагностическое исследование.
Перед назначением анализов врач осмотрит и расспросит больного. Нужно рассказать специалисту обо всех сопутствующих симптомах. Это поможет определить, какие исследования необходимы в данном случае.
Врач может назначить следующие обследования:
- ЭКГ;
- общий анализ мочи и пробу по Нечипоренко;
- исследование крови на гормоны;
- УЗИ печени и почек;
- допплерографию сосудов;
- биохимическое исследование крови;
- рентгенографию легких;
- анализ на ревматоидный фактор;
- пробы с аллергенами.
Выбор необходимых анализов будет зависеть от симптоматики и результатов осмотра.
Лечение отеков кистей рук чаще всего проводят консервативными методами. Для выведения жидкости из организма назначают мочегонные препараты:
При отеках у беременных синтетические препараты противопоказаны. В этом случае следует применять растительные средства: «Канефрон» или «Фитолизин».
Однако нужно помнить, что назначение диуретиков является симптоматической терапией. Очень важно провести лечение основного заболевания, которое привело к возникновению отечности. Выбор препарата будет зависеть от вида патологии. Обычно врачи назначают следующие группы лекарств:
- фибринолитики и антикоагулянты (для устранения тромбов);
- сердечные гликозиды (при сердечной недостаточности);
- гормоны и препараты йода (при микседеме);
- венотоники (при застое лимфы);
- антигистаминные препараты (при аллергии);
- гипотензивные медикаменты (при гестозе и болезнях сердца);
- антибиотики (при воспалениях);
- анальгетики (при болевом синдроме);
- блокаторы рецепторов вазопрессина (при синдроме Пархона).
Кроме этого, назначают физиотерапевтические процедуры: электрофорез с лекарствами, УВЧ, магнитотерапию.
При нарушении оттока лимфы применяют тугое бинтование. На отекший участок накладывают плотную эластичную повязку. Такой метод терапии является разновидностью компрессионного лечения отеков кистей рук. Вместо бинта можно использовать специальные перчатки или рукава, которые можно приобрести в аптечных сетях.
Суть компрессионного метода заключается в сдавливании отекших участков. Скопившаяся лимфа не может преодолеть сопротивление эластичной ткани и уходит в сосуды.
Хирургическое лечение применяют довольно редко. Однако в некоторых случаях без операции невозможно обойтись. Например, если сосуды сдавлены опухолью, то необходимо устранить препятствие и восстановить нормальный отток лимфы.
Как снять отек с кисти руки народными средствами? В домашних условиях можно только попробовать вывести жидкость из организма. Ведь причиной отечности обычно являются сложные заболевания, которые невозможно вылечить народными рецептами.
Однако если отеки не вызваны серьезными патологиями, то можно попробовать применить следующие средства:
- Если кисть опухла от ушиба, то можно завернуть в полотенце лед и приложить к больному месту. Это снимет боль и отечность. Однако перед этим необходимо посетить травматолога и убедиться в отсутствии перелома или вывиха.
- При отеках, вызванных чрезмерным употреблением жидкости, помогут компрессы из настоя ромашки, зверобоя или крапивы.
- Можно приготовить мочегонный чай из брусничного листа. Нужно взять 4 десертные ложки измельченных высушенных листьев, залить 1 л кипятка и настоять около 20 минут. Это средство полезно при отеках во время беременности или при предменструальном синдроме.
- Мочегонными свойствами также обладает отвар из сосновых почек. Нужно взять 1 чайную ложку почек и сварить в стакане воды. Состав настаивают в течение 2 часов и пьют в течение дня.
Если отеки рук возникают часто, но не связаны с какими-либо патологиями, то следует обратить внимание на свой рацион и питьевой режим. Нужно ограничить употребление соленых блюд. На ночь не следует пить много жидкости. Полезно несколько раз в неделю принимать контрастный душ. Эти меры помогут предотвратить отечность кистей.
источник
Руки — часть тела, ежедневно испытывающая различные физические нагрузки. Большая их доля приходится на кисти. Люди часто не обращают внимания на перенапряжения. Но если болит кисть руки, это свидетельствует о наличии травматических или патологических проблем. Причины разные. Это может быть и перенос тяжелых предметов, и банальный набор текста на компьютере.
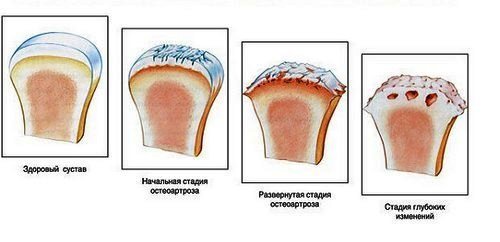
При утихании болевых синдромов по утрам и их возобновлении днем исключают хронические травмы и остеоартроз.
При более сильной боли ночью проверяют защемление нервов, исключая хронические травмы и подагру. Единичные приступы могут быть обусловлены травмами, полученными на спортивных тренировках или растяжениями.
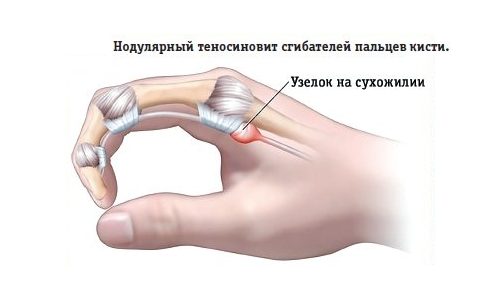
При неприятных ощущениях в большом пальце возможна хроническая травма. Она наиболее характерна для работающих с компьютерной мышью. Возможно возникновение теносиновита.
При онемении безымянного пальца и мизинца возможно защемление локтевых окончаний или действие хронической травмы.
Одновременная боль в большом, указательном и среднем пальцах говорит о защемлении нервов шейного отдела или запястья.
О воспалительных процессах и переломах свидетельствуют опухания суставов фаланги. При множественных отеках исключаются ревматоидный артрит и подагра.
Неприятные ощущения в левой кисти в комплексе с иными симптомами может свидетельствовать о начале сердечного приступа.
У беременных женщин кисти могут воспаляться из-за гормональных изменений в организме.
Все причины можно условно свести в 2 группы:
- Травматизм.
- Воспаления лучезапястных сочленений.
- Патологии внутренних органов.
Сотрудники различных производств сталкиваются с вывихами и подвывихами. Часто они вправляют их самостоятельно. Вначале болевой синдром снимается, но затем он может вернуться и усилиться с возникновением неприятной симптоматики, способной перевести заболевание в хроническую форму.
При тяжелых растяжениях рука сильно опухает, ей становится невозможно пошевелить, появляются острые боли.
К воспалениям лучезапястных сочленений относятся следующие патологии:
- Асептический некроз. Возникает при не до конца вылеченном открытом переломе кисти из-за нарушения кровоснабжения, приводящего к отмиранию клеток.
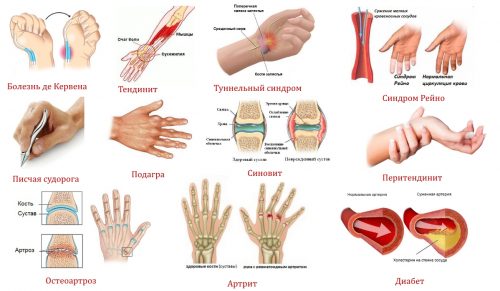
- Болезнь де Кервена. Наиболее характерна для людей, совершающих резкие хватательные движения или частые сгибания кисти. Также проявляется при поворотах запястья, держании или хватании предметов, сжатии руки в кулак. Очаг боли локализован преимущественно у основания большого пальца.
- Тендинит. Возникает воспаление сухожилий кисти из-за сильной нагрузки на них. Это заболевание относится к профессиональным, характерным для людей, выполняющих однотипные движения руками: профессиональных спортсменов, грузчиков и носильщиков, музыкантов и работников ателье.
- Туннельный синдром. Возникает из-за сдавливания срединного нерва, расположенного между поперечной связкой кисти и костными стенками, вследствие ушиба, приводящего к отеку и онемению руки. Характеризуется синюшностью эпителия в зоне повреждения.
- Писчая судорога. Характерна для людей, имеющих проблемы с шейными позвонками или часто пишущих. Сопровождается тремором рук при напряжении кистей.
- Подагра. Образуются кисты и опухоли при откладывании солей урины на суставах. Во время приступа отмечаются острые боли, покраснение кожи.
- Отек синовиальных оболочек пальцев. При их разгибании слышатся щелчки. В некоторых случаях происходит полное обездвиживание.
- Остеоартроз кисти. Возникает при неправильном срастании сломанных ранее суставов или разорванных сухожилий. Боль возникает при сгибании кисти (возможен хруст) и в состоянии покоя.
- Артрит. Аутоиммунное заболевание с постоянными или периодическими неприятными ощущениями. Наблюдается покраснение кожных покровов. Может отмечаться отечность суставов.
- При ревматоидном типе предыдущей патологии ощущается боль в лучезапястной кости и основании пальцев рук. Поражение симметричное, сковывающее движения. Вовлеченные в этот процесс сухожилия разрушаются, замещаясь рубцовой тканью, а в наиболее «узких местах» рвутся. Боль на тыльной стороне свидетельствует о начале процессов, способствующих возникновению подобных разрывов. На поздних стадиях становятся видны ревматоидные узелки.
- Артроз. В отличие от предыдущего заболевания является хроническим, связанным с динамикой суставного хряща.
- Синдром Рейно. Отмечается онемение пальцев, которые становятся бледными из-за стресса и холода.
- Системная красная волчанка. Начинается с воспаления мелких суставов. Болевые синдромы могут быть непродолжительными, а могут сопровождаться отеками и покраснениями, не проходящими длительное время. Возникают нарушения движения кистей, атрофия.
- Перитендинит. Воспалительный процесс, происходящий в зоне перехода мышцы в сухожилие кисти. Встречается как профессиональное заболевание у людей, работа которых связана с постоянным напряжением пальцев или кистевой части руки: сотрудники колбасных цехов, рубщики мяса, продавцы, рабочие автозаводов, упаковщики. Высокий риск имеется при частых и повторяющихся движениях руками, совершаемых с некоторой силой. Часто встречается у новичков в деле. Отмечается ноющая боль, активизирующаяся при малейшем движении.
- Колющие боли могут наблюдаться при сахарном диабете, эндокринных патологиях, артериальной гипертензии, аритмии.
- Суставные заболевания также вызывают ломоту в руке.
Кроме того, причиной боли в ладонях и кистях могут быть остеохондроз и межпозвоночные грыжи.
При возникновении неприятных ощущений в кисти человек задается вопросом, что делать в такой ситуации, почему возникла проблема, как ее устранить. Прежде всего нужно посетить поликлинику. При травматической этиологии обращаются к травматологу. Если боль суставная, то идут к ортопеду. При неясной причине возникающих синдромов обращаются к терапевту, который направит на сдачу анализов и выпишет направление к специалисту узкого профиля.
Если боль обусловлена хроническими травмами или растяжениями, ее снимают симптоматически вместе с отечностью, разрабатывая пальцы для предупреждения контрактуры.
При хронической травме изменяют график работы, переоборудуют рабочее место. Так, при запястном синдроме нужно использовать коврики для мыши с валиком для опоры руки, массировать поврежденную зону и делать периодические перерывы.
В качестве противовоспалительных средств используют НПВП. Уколы и таблетки отрицательно действуют на желудок, поэтому их применяют, если мази и гели не помогают. Воспаленные зоны можно помазать следующими препаратами:
Мазь, таблетки и уколы в основном имеют одни и те же торговые названия.
Инъекции применяют для купирования острой боли.
При длительном курсе приема лекарств (более 3 дней — уколы и 10 дней — таблетки) врач назначает препараты, защищающие ЖКТ от побочных действий НПВП: Ранитидин, Альмагель и др.
Для лечения заболеваний, поражающих связки и суставы, используют хондропротекторы, содержащие глюкозамин и хондроитин сульфат:
Мышечную боль и спазмы снимают миорелаксантами:
Для уменьшения болевых проявлений назначают витамины группы В.
При теносиновитах, бурситах, инфекционных артритах, разрывах крупных связок и переломах осуществляют операции.
Иногда лекарство вводят непосредственно в больной сустав с помощью инъекций.
Острую боль купируют гормональными средствами: Гидрокортизон, Кеналог.
Подвижность улучшают гиалуроновой кислотой: Ферматрон, Синвиск.
В домашних условиях для лечения растяжений и хронических травм используют народные средства. При системных заболеваниях, воспалительных процессах, разрывах связок, переломах их применяют только в комплексном лечении, консультируясь этому по вопросу с врачом.

Уменьшают интенсивность воспалительных процессов, облегчают боль и разогревают суставы с помощью компресса из водки и меда.
Для снятия боли, отечности и напряжения в теплые ванны добавляют травы и эфирные масла сирени, крапивы, розмарина, калины.
Она заключается в прикладывании льда при ушибах. То же действие осуществляют и при подозрении на перелом с дополнительным обездвиживанием кисти.
При вывихе кисть обездвиживают с помощью твердого предмета типа фанеры или дощечки, после чего обращаются к травматологу.
При травме запястья используют твердую шину. Если произошел вывих большого пальца, его фиксируют также наложением шины.
Для укрепления мышц кистей рук выполняют специальные упражнения.
При монотонной работе с повторяющимися движениями нужно периодически делать перерывы. Если таковые не предусмотрены, необходимо менять позу и положение кистей.
Если человек имеет дело с вибрирующими предметами, то следует использовать специальные перчатки. Нагрузку при занятиях спортом уменьшают соответствующей экипировкой.
Кисти не переохлаждают, употребление кофеина сводят к минимуму, отказываются от курения, что способствует лучшему поступлению крови и не дает сужаться сосудам.
источник
- Травмы, вывихи или переломы.
- Тендинит. Профессиональная болезнь людей, вынужденных совершать однообразные движения. Например, это швеи, пианисты и «труженики клавиатуры».
- Синдром Рейно. Сосуды сужаются, из-за чего к пальцам кровь поступает очень плохо, что приводит к их онемению.
- Системная красная волчанка. Воспаляются суставы кистей, из-за чего появляются боли, отёки и воспаления.
- Ревматоидный артрит. Недуг начинается с незначительных болей в области лучезапястных суставов и в основании пальцев. Когда болезнь прогрессирует и не лечится, то это чревато появлением ревматоидных узелков.
- Подагрический артрит. В суставах скапливаются ураты — соли мочевой кислоты, что приводит к отёкам и сильным болевым ощущениям.
- «Писчая судорога». Это спазм, возникающий тогда, когда человек долго пишет или печатает.
- Синдром «щёлкающего пальца». Проблема возникает из-за постоянного перенапряжения кисти руки. Из-за этого человек не может разогнуть палец, а когда он прилагает усилие, то сначала можно услышать щелчок, а потом – почувствовать боль.
- Асептический некроз. Плохая циркуляция крови в районе костной ткани приводит к постепенному её отмиранию. Такое явление можно часто наблюдать при переломах.
- Деформирующий остеоартроз. В основном, заболевание является следствием переломов пальцев и запястных костей. Ревматоидный артрит и полиартроз могут являться первопричинами.
- Болезнь де Кервена. У большого пальца есть разгибатель, если оболочки его сухожилий воспаляются, то можно услышать хруст, почувствовать боль и увидеть отёк.
- Синдром запястного канала. Постоянное сдавливание срединного нерва провоцирует отёк и воспаление окружающих его тканей, вследствие чего пальцы немеют, снижается их двигательная активность. У недуга есть второе название – «туннельный синдром».
- Перитендинит. Воспаление сухожилий и связок, сопровождающееся болевыми ощущениями, усиливающимися при движении руками или надавливании.
- Бурсит. Возникает при чрезмерных нагрузках на запястья, что приводит к накоплению жидкости в суставной сумке. Из-за этого кисть отекает, появляются болевые ощущения.
Это случается не так уж и редко, причём по любой из обозначенных выше причин, и самой специфичной из них является «писчая судорога», ведь все правши пишут правой рукой. Не исключено, что болевые ощущения возникли по причине травмы или перелома.
Дело в том, что при конкретном заболевании болят обе кисти, если же проблемы возникли только с правой рукой, то это значит, что она подверглась серьёзному воздействию, но человек этого в суматохе не заметил (что маловероятно), либо она является основной (ведущей, рабочей, доминирующей).
То есть, если в процессе трудовой или иной деятельности практически все движения совершаются правой рукой, то это часто провоцирует появление перитендинита, синдрома запястного канала и иных недугов, возникновение которых вызвано внешними факторами.
Если неожиданно появились ноющие боли, которыми оказалась поражена только левая кисть, то это очень нехороший симптом, свидетельствующий о скором инфаркте или сердечном приступе. При этом болевые ощущения возникают под лопаткой и за грудиной слева, а также появляется отдышка и ощущение сжатия груди. В указанной ситуации нужно немедленно вызывать скорую помощь.
Также, боль возникает по причине того, что человек постоянно перенапрягает левую руку, но в целом, причины её появления сопряжены с профессиональной деятельностью, если исключить некоторые заболевания, поражающих кисти обеих рук.
Основными причинами принято считать: перенапряжение, травмы и инфекционные заболевания. Если человек испытывает сильную боль при сгибании/разгибании, то он должен обеспечить кистям полную или частичную неподвижность или снизить нагрузку.
Важно! Имеет смысл вызвать врача или отправиться к нему на приём, поскольку такие явления на пустом месте не возникают. Может статься так, что источником проблемы стала некорректная работа опорно-двигательного аппарата.
Передавливание нервных окончаний и есть истинная причина онемения. Часто это происходит потому, что человек слишком долго находится в однообразном положении: из-за защемления кровь практически перестаёт поступать к кистям. Чтобы ликвидировать это явление, необходимо просто сделать несколько интенсивных движений.
Но иногда процесс сопровождается болью, что может быть симптомом атеросклероза, остеохондроза или сосудистых заболеваний. Немеющие от руки (кистей до локтей) – это признак того, что повреждены запястные каналы. Облитерирующий эндартериит – болезнь, поражающая сосуды конечностей, одним из симптомов которой также является онемение.
Всякое болевое ощущение появляется неспроста, и если это не разовый случай, то стоит обратиться к специалисту (хирургу, травматологу, невропатологу или ревматологу).
Сначала врачи исключают причины, представляющие опасность для жизни, например, травмы позвоночника. После, проводятся мероприятия, позволяющие определить: по какой причине пациент испытывает болевые ощущения.
Если болят пальцы, то не исключено, что это – теносиновит. Проблемы с мизинцами и безымянными пальцами возникают нечасто, а болят и немеют они, в основном, из-за травмы или защемления локтевого нерва. А вот большой, указательный и средний могут доставлять неудобства из-за защемления нервов шейного отдела или запястья.
Отёк – это накопление жидкости в тканях, из-за чего кисти или пальцы увеличиваются в размерах. Такое явление обычно наблюдается в утренние часы, но если отёки не спадают или появляются с завидным постоянством, то причинами этого могут быть:
- Лимфедема.
- Артроз и артрит.
- Ревматизм.
- Сердечная недостаточность.
- Заболевания органов дыхания.
- Аллергическая реакция.
- Побочный эффект от медицинских препаратов.
- Болезнь почек.
- Травма.
- Беременность.
- Неправильное питание.
Если у человека разболелась одна кисть или сразу обе из-за чрезмерных нагрузок, то нужно обязательно сделать перерыв или заняться другой деятельностью. Когда руки отекают, не стоит носить украшения (кольца и браслеты) вплоть до устранения причин отёков.
При любых симптомах желательно посетить врача, ведь только квалифицированный специалист может поставить точный диагноз. Не стоит злоупотреблять болеутоляющими препаратами, поскольку это не решит проблему, а лишь усугубит положение больного. Всякое лечение – это поэтапный процесс и для полного выздоровления требуется:
Если болевые ощущения в кистях рук возникают из-за любых травм, то необходимо повреждённой конечности обеспечить полный покой и позаботиться о приёме противоотёчных и обезболивающих препаратов.
Последствия переломов, растяжений, вывихов и иных повреждений кистей устраняются только медработниками. После пациенту потребуется реабилитация, которая может подразумевать физиотерапию, лечебную гимнастику, массажные процедуры, приём кальцийсодержащих препаратов, корректировку рациона и пр.
В этой ситуации медикаментозное лечение направляется на снятие отёков и купирование болевого синдрома. Разумеется, все препараты назначаются только после диагностики.
Например, подагра лечится с применением поддерживающих лекарственных средств. Но стоит отметить, что лечение подагры не будет успешным, если пациент не пожелает соблюдать диету. Гормональная терапия может быть применена для лечения более серьёзных заболеваний, например, ревматоидного артрита.
Для ликвидации воспалительных процессов и обезболивания могут быть использованы препараты, как для внутреннего, так и для наружного применения, причём первые прописываются тогда, когда лечение мазями и гелями было неэффективным.
В качестве наружных средств лечения могут использоваться любые мазеподобные и гелеобразные противовоспалительные препараты: «Вольтарен Эмульгель», «Фастумгель», «Найз» и пр.
Для снятия боли пациенту назначаются таблетированные препараты:
- «Анальгин».
- «Кетонал».
- «Кеторолак».
- «Найз» («Нимесулид»).
- «Ибупрофен».
- «Диклофенак».
Если боль острая, то пациенту прописываются внутримышечные препараты:
- «Кетопрофен».
- «Кетолак».
- «Мелоксикам».
Лекарственные средства, применяемые перорально на протяжении 10 дней и более, могут навредить желудку. Поэтому врачи рекомендуют использовать дополнительные препараты защищающих органы ЖКТ, например, это может быть «Маалокс» или «Альмагель».
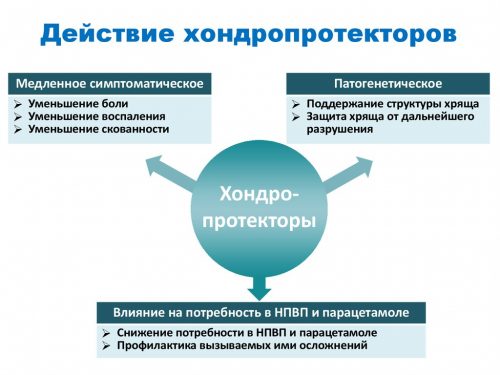
Нередко для этого используются хондропротекторы, хотя, есть люди, относящиеся к ним недоверчиво. В состав хондропротекторов входит глюкозамин и хондроитин.
Приём таких препаратов позволяет укрепить связки и частично восстановить хрящевую ткань, но главное: они способствуют выработке жидкости, благодаря которой суставы функционируют.
Особо популярными являются: «Терафлекс», «Хондролон» и «Дона». Чтобы снять боль и спазмы можно принимать «Сирдалуд», «Баклофен» и «Мидолкам», но только с согласия врача.
Если медикаментозное лечение будет заведомо неэффективным, то проблема может быть решена посредством хирургического вмешательства. Операции проводятся при:
- Инфекционных заболеваниях, например, теносиновитах, бурситах и артритах (требуется произвести зачистку тканей, поражённых инфекцией).
- Неправильно сросшихся костях после переломов.
- Разрывах связок.
При суставных болезнях также назначаются инъекции в сустав, что позволяет «доставить лекарство» прямо к месту назначения. Процедура непростая, но эффективная, а для инъекций могут быть использованы гормональные препараты – «Гидрокортизон» и «Синвиск».
Лечение практически любой болезни должно быть комплексным. Поэтому чаще всего врачи прописывают приём препаратов перорально и применение противовоспалительных и обезболивающих гелей.
Также, пациенту могут быть рекомендованы физиотерапевтические процедуры, например, электрофорез, магнитотерапия и пр. Лечебная гимнастика и массажные процедуры назначаются после выхода из острой стадии.
Важно! Что касается народной медицины, то её рецепты следует применять на практике исключительно после того, как было снято обострение, и только при условии, что врач одобрил применение, к примеру, смеси калины и водки.
источник
Кисть руки — это сложный инструмент, который постоянно подвержен нагрузкам, вследствие которых могут возникать травматические случаи.
Суставная боль, в том числе и в кисти, — заболевание, которое имеет название артралгия. Артралгия характеризуется периодическими болями, которые не сопровождаются выраженными поражениями сустава.
По той причине, что боль имеет переменный характер (иногда утихает, потом появляется с нарастающей силой), больные занимаются самолечением, что очень нежелательно в данной ситуации.
Боли в кистях рук не всегда могут быть причинами травмы либо ушиба, но также могут являться симптомом нарушения в других органах и системах организма человека.
Ревматоидный артрит — это тяжелое заболевание аутоиммунной системы, которое чаще всего встречается у женщин 25-50 лет, мужчины болеют реже, также болезнь может поражать детей в период полового созревания. Именно эта болезнь может быть причиной боли в суставах кистей рук. В начале развития заболевания поражается лучезапястная область, которая вызывает боли. Главным признаком ревматоидного артрита можно считать симметричность, то есть болят кисти обеих рук одновременно в одном и том же месте.
Пораженные области характеризуются покраснениями на коже и отечностью в эпицентре болевых ощущений, кисти становятся малоподвижными. Для данного заболевания характерны периодические боли средней интенсивности.
При поражении сустава происходит поражение костной и хрящевой ткани.
Если не начать лечить данное заболевание, со временем произойдет разрушение тканей, которые окружают пораженный сустав.
Ревматоидному артриту свойственна деформация кисти руки, если не предпринимаются меры по лечению заболевания.
Деформации обусловлены такими причинами:
- Суставы лишаются устойчивости, потому что происходит разрушение суставной капсулы и связок, но тяга сухожилий остается, что вызывает деформацию пальцев.
- Происходит разрушение сухожилий, которые подвержены заболеванию, они заменяются организмом на рубцовую ткань, но в связи с большим давлением и трением происходит разрыв.
- Данное заболевание является неизлечимым, поэтому, как только появляется подозрение в заболевании ревматоидным артритом, необходимо сразу обратиться в больницу, чтобы с помощью специального лечения либо хирургии прекратить процесс изменения в суставах.
Подагра — это патология суставов, которая сопровождается периодическими острыми болями, характеризующимися жжением, распиранием, пульсированием.
Причиной развития подагры может быть частое употребление мясных продуктов, в процессе азотистого обмена которых образуется мочевая кислота и ураты (производные мочевой кислоты).
Подагре подвергаются сначала нижние конечности, а затем болезнь переходит в суставы лучезапястной области, что может быть причиной, почему болят кисти рук.

Причинами учащения приступов боли может быть употребление:
- алкоголя;
- жирных рыбных и мясных продуктов в большом объеме;
- большого количества чая и кофе.
Лечение данной болезни заключается в введении препаратов, которые воздействуют на организм, снижая содержание мочевой кислоты в суставах. Также больному необходимо воздержаться от частого употребления рыбных и мясных продуктов, алкоголя.
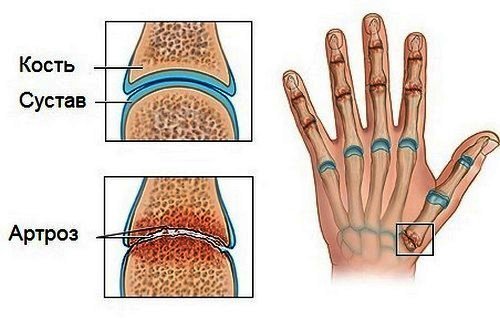
Остеоартроз — заболевание, которое характеризуется преждевременным старением хрящевой ткани, окружающей суставы. Хрящевая ткань обезвоживается, трескается, истончается и теряет амортизационные свойства. Это вызывает болевые ощущения в кисти руки. Чаще всего причиной развития остеоартроза являются переломы кости, которые не срослись.
Симптомами остеоартроза кисти руки являются:
- малоподвижность сустава;
- болезненные ощущения при надавливании;
- боли при физических нагрузках.
Остеоартрозам чаще всего подвержены пожилые люди, но также иногда случаются поражения этой болезнью людей среднего возраста.
Болевые ощущения учащаются в период физической активности, в период покоя боль постепенно утихает. Боль носит периодический характер, но с течением времени ситуация ухудшается и приступы происходят чаще.
Для диагностики данного заболевания используют рентгенологические исследования. При выявлении остеоартроза больному назначаются противовоспалительные препараты, а также лекарства, способствующие повышению защитных свойств хрящей. Вместе с медикаментозным лечением назначаются занятия лечебной физкультурой и периодическое лечение в санаториях.
Артрит — заболевание, которое связано с воспалением суставов. Болезнь часто поражает кисти рук, приводит к изменениям в связках и суставной капсуле, истончается суставной хрящ.
Причинами заболевания артритом являются:
- заболевания нервной системы;
- сильные физические нагрузки;
- инфекции;
- частые травмы, повреждения суставов, ушибы.
Артритам часто подвергаются люди, работающие швеями, массажистами и парикмахерами.
Признаками артрита является боль во время движения сустава, характерны опухание, увеличение и жжение в пораженном участке.
Во время инфекционного артрита повышается температура, слабость и болезненные ощущения при надавливании на пораженный участок.
Чтобы диагностировать артрит, необходимо проверить синовиальную жидкость, которая содержится в суставной сумке. Для лечения данного заболевания используют антибиотики, противовоспалительные и обезболивающие препараты.
Туннельный синдром считается неврологическим заболеванием, которому характерны длительные боли и онемение пальцев рук. Причина заболевания — срединный нерв сдавливается между сухожилиями и костями мышц.
Чаще всего болезнь прогрессирует на фоне гормонального изменения в организме человека:
Нарушение возникает зачастую в правой руке, может распространиться вверх до затылка.
Признаками туннельного синдрома являются:
В группе риска поражения болезнью находятся люди, которые часто работают за компьютером, потому что происходит нагрузка на фиксированную группу мышц при неудобном размещении рук в работе с клавиатурой.
Чтобы избежать развития туннельного синдрома, необходимо:
- делать частые перерывы в работе;
- правильно оборудовать рабочее место (можно использовать специальные валики, которые являются опорой для кисти).
Данное заболевание имеет название перитендинит. Происходит поражение сухожилий, отвечающих за разгибание кисти. Признаком перитендинита является ноющая сильная боль в запястье. Место поражения может напухать.
Причиной перитендинита может быть постоянная сильная нагрузка на кисти рук. Для того чтобы вылечить перитендинит, необходимо устранить причину, из-за которой появилось заболевание.
Если у человека болит кисть руки при сгибании, разберемся, что необходимо делать в данной ситуации. Болевые ощущения возможны в периодфизической нагрузки, поэтому стоит перейти в режим покоя и обязательно обратиться к доктору для консультации и последующего лечения.
Для выявления перитендинита используют рентгенологические исследования. Для лечения назначают противовоспалительные и обезболивающие препараты в комплексе с лечебной физкультурой и массажами.
Травмы кисти разделяются на:
- поражения суставно-связочного аппарата и сухожилий;
- поражения костей;
- поражения мышечных тканей.
Травмы суставно-связочного аппарата и сухожилий характеризуются подвывихами и вывихами кисти, а также разрывами и растяжениями связок. Они могут быть причиной болевого синдрома.
О травмах кисти, которые несут серьезные последствия, приводят к нарушениям функций кисти, деформациям, и, в результате, невозможности себя обслужить или выполнить даже самую простую работу. Поэтому и к травмам, и к их последствиям нужно относиться всерьез.
Переломы кисти руки опасны тем, что их могут принять за сильный ушиб или растяжение. Неправильная диагностика и лечение могут стать причиной потери подвижности сустава.
Травмами мышечных тканей называют ранения, разрывы мягких тканей мышц, а также ушибы. Ушибы сопровождаются гематомами, при этом отсутствуют повреждения кожного покрова.
Необходимо помнить, что чаще всего травмы кисти имеют несколько видов поражения. Вместе с переломом происходит ушиб мягкой ткани, нередко — растяжение или разрыв сухожилий. Поэтому необходимо комплексное лечение.
Для диагностики травм применяют рентгенологические исследования. При выявлении нарушения целостности кости используют искусственное обездвиживание. Возможно оперативное вмешательство при разрывах связок и некоторых видах переломов.
При поражении шейного отдела могут возникать болевые ощущения в кистях рук.
Причиной этого состояния может быть:
- межпозвоночная грыжа;
- остеохондроз шейного отдела;
- выпячивание межпозвоночных дисков;
- радикулит шейного отдела.
Болевые ощущения связаны с тем, что при выходе из спинного мозга воспаляются или сдавливаются нервные пути, приводя к нарушению передачи нервных импульсов.

Эффективными методами лечения являются:
- физиотерапевтические процедуры;
- лечебная физкультура;
- санаторно-курортное лечение;
- методы мануального воздействия.
При поздней диагностике заболевания эффективным методом считается оперативное вмешательство.
Если болит кисть левой руки и отдает в верхнюю часть, то скорее всего это связано с сердечными патологиями. Эти симптомы могут свидетельствовать об инфаркте миокарда или ишемической болезни сердца.
Кроме боли в кисти эти патологии сопровождаются симптомами:
Боль под левой лопаткой и за грудиной.
При совокупности этих симптомов, а также некоторых из них необходимо обязательно вызвать скорую помощь для осмотра больного.
Вы можете узнать, посмотрев данный видеоролик, где врач расскажет вам о первых симптомах инфаркта миокарда.
Диагностируют данные заболевания с помощью кардиографических исследований. Длительное лечение проводится с большим количеством препаратов, которые улучшают кровоснабжение сердечной мышцы.
Подводя итоги, необходимо отметить, что кисти рук довольно часто могут подвергаться травмам, а болевые ощущения свидетельствовать о наличии заболевания. Поэтому следует не перенапрягаться, чередуя отдых и работу. А при появлении симптомов заболевания необходимо сразу обратиться в больницу, чтобы не ухудшить протекание болезни.
источник
Запястье – это участок, соединяющий кисть руки с костями предплечья. Оно образовано восемью многогранными костями, уложенными в два ряда.
Поскольку запястье отвечает не только за множество движений в руке, но и принимает на себя силовые нагрузки на верхние конечности, этот участок особенно уязвим. И чем раньше будет установлена причина боли, и приняты правильные меры, тем больше шансов сохранить подвижность в нем.
В рамках данной статьи разберемся в причинах боли в запястьях, расскажем о методах самостоятельной диагностики и отличительных признаках заболеваний, а также приведем максимально возможный список других причин боли в запястьях.
Боль в запястьях: причины и диагностика
Боль в запястьях может быть сильной и почти незаметной, усиливаться по ночам или беспокоить круглые сутки; при движениях пальцами в районе запястья и тыла кисти может ощущаться поскрипывание – все это важные диагностические признаки. Все они, в совокупности с информацией о возможной причине боли, помогают поставить правильный диагноз и выбрать подходящий метод обследования.
Боль в запястьях вследствие травмы (перелом, вывих, растяжение)
Падение с опорой на руку или прямой удар по запястью могут привести к
Во всех случаях будут беспокоить:
Перелом или вывих запястья Чаще всего перелому подвергаются ладьевидная и полулунная кость, это будет заметно на рентгеновском снимке.
В тяжелых случаях пострадавший будет жаловаться на острую боль в запястье, а при осмотре можно будет заметить очевидную деформацию сустава, его патологическую подвижность, кровоподтек и значительную припухлость.
Для легкой степени перелома характерно только наличие отека и незначительный дискомфорт в запястье. В данном случае возможны диагностические ошибки, и оставление перелома без внимания. Последствием такого невнимания к боли в запястье становится полная потеря подвижности в суставе.
Растяжение запястья Растяжению или разрыву могут подвергаться как связки, удерживающие вместе кости запястья, так и соединяющие предплечье с кистью.
Растяжение запястья характеризует острая боль в суставе, невозможность выполнять прежний объем движений рукой, нестабильность сустава. Постепенно нарастает отек места повреждения.
Первая помощь На данном этапе важно предупредить развитие осложнений: болевого шока, потери крови или еще большей травматизации пострадавшей конечности.
- Если перелом открытый, и из раны течет кровь: в первую очередь, нужно остановить кровотечение.
- На место перелома накладывается лед (его нужно завернуть в ткань) – он снимет острую боль, предупредит отек и уменьшит кровотечение.
- На рану, если она имеется, накладывается стерильная марлевая повязка.
- После этого конечность нужно зафиксировать шиной (или прибинтовать ее к небольшой дощечке), чтобы предупредить смещение обломков кости, дальнейшую травматизацию и боль.
- Далее необходимо обратиться к врачу (вызвать «Скорую помощь» или явиться в травмпункт самостоятельно).
Внимание! Будьте осторожны при использовании обезболивающих средств!
- Спреи для местного применения (распыляемые на кожу) нельзя использовать на открытые раны. Иначе препарат попадет в общий кровоток в значительной концентрации, и может привести даже к гибели человека.
- Местные обезболивающие препараты действуют очень короткое время. Многократное их использование нежелательно из-за возможности развития передозировки.
- Обезболивающие таблетки (порошки) могут вызвать обострение имеющейся у пострадавшего язвы желудка, вести к желудочному кровотечению и прочим нежелательным последствиям. Возможность их применения до приезда скорой помощи лучше уточнить у пострадавшего.
Диагностика Для диагностики боли в запястье вследствие травмы производятся рентгеновские снимки в специальных проекциях.
Лечение При переломах костей запястья без смещения, на конечность накладывают гипс на 1-6 месяцев, в зависимости от вида перелома. Повторный (контрольный) рентгеновский снимок делается после снятия гипсовой повязки.
Важно! Боли в запястье, спустя много времени после травмы, могут быть признаком остеоартроза (осложнения несросшегося перелома ладьевидной кости запястья). При этом будет отмечаться боль при напряжении сустава, повороте ладони верх и вниз, и ограничение подвижности.
Как и в случае с любой болью в запястье, нужно обязательно показаться врачу.
Боль в запястьях вследствие регулярных силовых нагрузок на руку
Повреждение запястья может возникнуть из-за чрезмерной повторяющейся нагрузки на него (например, резких захватов, изгибов запястья, как это бывает при игре в гольф, теннис или гребле).
Вследствие таких нагрузок чаще всего возникают тендиниты. Эти заболевания распространены больше других из-за анатомической узости оболочек, через которые проходят сухожилия запястья. Достаточно небольшого раздражения этих сухожилий, чтобы в них возникли уплотнения.
Диагностическим признаком возникшего тендинита будет крепитация – это ощущение потрескивания в сухожилии, идущем от запястья к пальцам, при движении. Воспаляться могут сразу несколько сухожилий. Заболевание развивается постепенно, о чем будут говорить нарастающие со временем боли по ходу сухожилий.
Из других симптомов тендинита важно отметить:
- боль при движении пальцами или кистью;
- ощущение потрескивания в сухожилиях;
- значительные сложности с захватом предметов больной рукой.
Диагностика Для диагностики данного заболевания проводится врачебный осмотр и оценка характера и локализации боли, степени подвижности в суставе, а также присутствие потрескивания в сухожилиях запястья. Этого бывает достаточно.
При неэффективности проводимого лечения, или наличии сомнений в правильности диагноза (подозрения на переломы и др. заболевания костей), выполняется рентгенография (рентгеновский снимок) запястья.
Лечение При болях в запястье, вызванных тендинитом, необходимо обеспечить суставу полный покой и зафиксировать его шиной или лонгетой. Дальнейшее лечение проводится у врача.
Боль в запястьях при беременности
Синдром запястного канала (сокр. СЗК) – так называется заболевание, чаще всего беспокоящее беременных женщин во втором-третьем триместре
Основная причина возникновения СЗК кроется в нарастающей массе тела женщины и отеках, особенно выраженных во второй половине беременности. Отеки на руках чаще всего приводят к сдавливанию срединного нерва.
Симптомы данного заболевания затрагивают от 20 до 60% беременных женщин. Они могут быть слабо выраженными, или доставлять серьезный дискомфорт. Как правило, с рождением малыша боли проходят. В редких случаях боли в запястье при СЗК продолжаются еще несколько месяцев.
- боль в запястье, ощущение зуда, жжения, покалывания или дрожи в пальцах;
- симптомы усиливаются ночью, хотя могут беспокоить и днем;
- дискомфорт ощущается на ладонной поверхности четырех пальцев (от большого до безымянного) и самой ладони. Если онемение присутствует в мизинце и передается на тыл кисти, это говорит о другом заболевании;
- слабость в пальцах при захвате предметов, особенно большого;
- онемение может распространяться дальше ладони, если затронуты ветви срединного нерва. Может отмечаться похолодание кисти, побледнение кожи вследствие сужения сосудов, повышенная чувствительность к холодным температурам;
- общее ухудшение самочувствия, наличие отеков на ногах и руках.
Диагностика Для постановки диагноза проводится ряд проб на пассивное сгибание и разгибание конечности, постукивание по ходу нерва и др. В качестве дополнительного метода исследования делают электромиографию. Данное исследование заключается в записи электрических импульсов в мышцах, что позволяет выявить участок пораженного нерва, или выявить отличную от СЗК причину болей в запястьях.
Боль в запястьях при беременности: помощь и лечение Во время очередного ночного обострения боли в запястьях попробуйте сменить положение тела для сна. Далее приведем ряд простых правил, которые помогут вам снизить дискомфорт:
- избегайте подкладывания руки под голову во время сна;
- для возвращения чувствительности при онемении и ослабления боли потрясите руками;
- днем можно попробовать выполнять несложные упражнения: регулярно сжимать и разжимать пальцы кисти (этот прием можно проводить, если он не усиливает боли);
- постарайтесь отказаться от работы, связанной с постоянными движениями пальцами рук (печати на клавиатуре, игры на пианино и т.д.);
- во время сидения перед телевизором попробуйте придать рукам возвышенное положение (например, положите их на спинку дивана).
Внимание: если вышеприведенные меры не приносят облегчения, нужно обязательно показаться врачу. Оставленный без внимания и полноценного лечения, СЗК может привести к необратимому повреждению срединного нерва и тяжелым нарушениям функций всей руки.
Врач может порекомендовать прием витаминов, питающих нерв, а также ношение специальной шины на запястье по ночам. Такая шина будет удерживать запястье в удобном положении, и уменьшать напряжение мышц и давление на нерв.
В случае крайней необходимости проводится операция, при которой делается надрез косой связки запястья, что приводит к освобождению срединного нерва от сдавливания.
Профессиональные заболеванияБоль в запястье при ежедневной работе за компьютеромЕжедневная работа за компьютером, печать на клавиатуре и управление компьютерной мышью, ведут к регулярным однообразным нагрузкам на одни и те же мышцы, запястье находится в постоянном напряжении. Такая деятельность приводит к опуханию сухожилий, проходящих рядом с нервом, а иногда ведет к отеку самого нерва.
Боль в запястье проявляется больше в правой руке у правшей. Беспокоит постоянный дискомфорт в запястном суставе, ослабление силы захвата, онемение кистей, особенно ладоней.
Такое заболевание получило название
Важно! В механизме сдавливания нерва запястья большую роль играют заболевания позвоночника. Грыжи межпозвоночных дисков и остеохондроз характеризуются повреждением нервов, идущих от спинного мозга, в том числе к рукам.
Для профилактики туннельного синдрома рекомендуется соблюдать ряд правил:
- выбирать удобную позу посадки, правильно располагать перед собой монитор и клавиатуру;
- использовать удобные клавиатуру и мышь, источник дополнительного освещения;
- делать перерывы в работе с разминкой мышц;
- при возникновении устойчивой боли в запястье нужно исключить физические нагрузки на больную руку на 2 недели и обеспечить покой конечности при помощи шины.
Туннельный синдром может возникнуть не только как профессиональное заболевание. Мы уже говорили, что данное заболевание часто беспокоит беременных женщин во второй половине беременности. Также СЗК может быть следствием сахарного диабета, артрита, или сопровождать предменструальный синдром.
Боль в запястье у телефонистов, портных, пианистов, а также при регулярном выкручивании мокрого белья Профессиональное заболевание, чаще встречающееся у взрослых женщин, занимающихся игрой на пианино, работой на телефоне, постоянным выкручиванием мокрого белья или половой тряпки, называется стенозирующий теносиновит (или тендовагинит). Болезнь не только причиняет сильную боль в запястье, но и способна привести к потере трудоспособности.
Тендовагинит поражает сухожильную сумку мышц, управляющих движениями большого пальца. Боль в запястье беспокоит на стороне первого пальца руки (в месте расположения шиловидного отростка). Кожные покровы в этой области бывают воспалены и болезненны к прикосновению. С течением времени на этом месте образуется рубцовая ткань. Ее можно прощупать через кожу как плотную припухлость, похожую на апельсиновую косточку.
Важно! При стенозирующем теносиновите отсутствует крепитация (поскрипывание) при движениях пальцами.
Диагностика Существует четыре отличительных симптома тендовагинита:
- при пассивном разгибании большого пальца боль отсутствует;
- при сжимании кисти в кулак и ее пассивном отведении в сторону локтя, боль отдает в шиловидный отросток, а иногда в кончик большого пальца или вверх до локтя;
- локальная болезненность ощущается при надавливании рядом с шиловидным отростком, на расстоянии до 1,5 см в направлении большого пальца;
- возникновению заболевания предшествуют избыточные и необычные движения большого пальца.
Лечение Лечение проводится в зависимости от первопричины тендовагинита.
Если тендовагинит вызван общим заболеванием организма (
и др.), проводится лечение основного заболевания. В отношении локальных проявлений, упомянутых выше, применяется иммобилизация конечности (фиксация запястья лонгетой на 10-12 дней), физиотерапевтическое и медикаментозное лечение без госпитализации в стационар.
В сложных, неподдающихся лечению случаях, прибегают к оперативному лечению.
Боль в запястье у крановщиков, столяров, рубщиков, слесарей, работников с отбойными молоткамиАваскулярный некроз костей запястья (болезнь Кинбека) – так называется заболевание, развивающееся чаще всего у представителей вышеперечисленных профессий, а также при врожденной короткой локтевой кости. Заболевание чаще встречается у мужчин молодого возраста, и является следствием однократной травмы (или множественных микротравм) запястья. В основе аваскулярного некроза лежит нарушение кровоснабжения в костях конечности и, как следствие, разрушение костной ткани.
Заболевание поражает запястья не симметрично: у правшей, например, больше страдает правая рука.
Симптомы Началу заболевания предшествует травма запястья, боль беспокоит в течение 1–2 недель.
Затем в течение нескольких месяцев заболевание никак не дает о себе знать.
Активный период заболевания может продолжаться несколько лет. При этом беспокоят стойкие боли в лучезапястном суставе, не прекращающиеся в любое время суток, и усиливающиеся при ручной работе. Надавливание на пораженную кость запястья сопровождается болезненной чувствительностью.
Диагностика Для распознавания заболевания проводится рентгенография (рентгеновский снимок). При сомнениях в точности диагноза выполняют магнитно-резонансную томографию (МРТ).
Лечение На начальной стадии заболевания достаточно бывает полностью освободить пострадавшую конечность от физических нагрузок, наложив на нее гипсовую повязку на три недели. В покое возможно восстановление пораженной кости силами самого организма: прорастание новых кровеносных сосудов и восстановление питания тканей.
В случае успеха гипс снимают, и приглашают больного на контрольные рентгеновские снимки каждые 4-6 недель.
Также доктор может назначить прохождение физиотерапевтических процедур: новокаиновые блокады, парафинотерапия и др., целью которых является усиление кровотока в пострадавшей конечности и скорейшее выздоровление.
При неэффективности проводимых мероприятий может потребоваться хирургическое лечение.
Полезная информация Какие вопросы можно обсудить с врачом в связи с болезнью Кинбека?
1. Какая у вас стадия заболевания?
2. Какой вид лечения сейчас предпочтительнее: консервативный или хирургический?
3. Как эта болезнь скажется на вашей дальнейшей профессиональной деятельности?
4. Как скоро можно будет приступить к своей работе, придется ли ее менять?
5. Какой режим соблюдать, находясь на больничном: что можно, а что нельзя?
6. Как меры можно предпринять самостоятельно при усилении болей?
Другие факторы, приводящие к боли в запястьях
Боль в запястьях, помимо вышеперечисленных причин, может являться следствием:
- развития воспалительных изменений в костях и тканях (возрастной остеоартрит, ревматоидный артрит с поражением обоих запястий, псориатический артрит, туберкулез);
- отложения солей мочевой кислоты (подагра) или кальция (псевдоподагра);
- заболеваний позвоночника (сдавливание корешков спинномозговых нервов);
- инфекционного заболевания (гонорея, бруцеллез);
- различных опухолей верхней конечности;
- наследственной предрасположенности к поражению связок;
- алкоголизма;
- приема противоэпилептических средств;
- врожденной узловатости пальцев;
- болезни Пейрони (заболевание мужчин);
- выпячивания сухожильного влагалища (ганглии, синовиальные кисты или гигромы);
- наличия такого заболевания, как курковый палец;
- нарушения проходимости артерии плеча в области локтя (контрактура Фолькманна, сопровождающая нарушением кровообращения);
- переломов верхних конечностей (например, после перелома плечевой кости в области надмыщелка);
- заболеваний сердечно-сосудистой системы (боли за грудиной, отдающие в левую руку, могут быть признаком сердечного приступа или инфаркта миокарда);
- перенапряжения запястья, работы в неудобном положении.
В дополнение к вышесказанному, более подробно остановимся на еще одном заболевании запястья – перитендините с характерным симптомом для самодиагностики – слегка уловимым поскрипыванием.
Перитендинит (тендосиновит, теносиновит) Заболевание поражает сухожилия лучезапястного сустава и длинную мышцу большого пальца, вследствие чего нарушается подвижность большого и указательного пальцев.
Причины Перитендинит может быть следствием бактериальной инфекции или ревматизма.
Диагностика Самостоятельно это заболевание можно определить по совокупности следующих признаков:
- боль в запястье;
- припухлость тыльной стороны запястья (надавливание в этой зоне причиняет боль);
- при активном шевелении пальцами появляется ощутимое на ощупь, а иногда даже на слух, нежное поскрипывание («замшевая» крепитация).
Похожие симптомы вызывает ряд других заболеваний:
- туннельный синдром;
- миотендинит предплечья;
- воспалительные заболевания лучезапястного сустава;
- лучевой стилоидит (поражающий лучевую кость предплечья).
Для уточнения заболевания делается рентгеновский снимок, который покажет утолщение мягких тканей над шиловидным отростком запястья со стороны большого пальца при перитендините.
Лечение: проводится у врача.
Боль в запястьях: в каком случае нужно обращаться к врачу?Обязательно нужно показаться врачу, если:
- боль в запястье длится более двух суток;
- боль в запястье сопровождается отеком, тугоподвижностью в суставе и/или нарушением формы конечности;
- невозможно выполнять физическую работу руками;
- боль в запястье усиливается после физической нагрузки, присутствует нарушение чувствительности в каком-либо отделе руки;
- боль в запястье сочетается с болью в грудной клетке или одышкой; это может быть признаком сердечного приступа; в данном случае потребуется экстренная помощь врача.
К какому врачу обращаться? Профиль врача определяется причиной боли в запястье. Это выясняет на первичном приеме терапевт. Если вы решите самостоятельно показаться профильному врачу, можно выбрать травматолога, артролога или ревматолога.
Боль в запястьях: профилактика и предостереженияПрофилактика Нижеприведенные советы помогут вам предупредить повреждения и боль в запястьях:
- регулярно выполняйте упражнения, укрепляющие мышцы запястья;
- при появлении первых симптомов дискомфорта в запястьях, прекратите или видоизмените физическую нагрузку на них;
- уменьшите скорость выполнения повторяющихся движений, а также прилагаемое при этом усилие;
- чаще изменяйте свое положение (к примеру, смените позу, когда держите в руках книгу, чтобы нагрузка пришлась на другие группы мышц);
- захватывайте предметы всей кистью, захват только пальцами вредит запястью;
- при работе с вибрирующими инструментами пользуйтесь специальными перчатками, поддерживающими кисть, а также применяйте поглощающие вибрацию прокладки;
- соблюдайте правила предосторожности при работе с инструментами, прячьте острые предметы от детей;
- во время занятий спортом используйте предохранительные приспособления на запястье;
- организуйте свое рабочее место: сделайте его удобным, уберите все лишнее;
- каждый час работы за компьютером делайте 5-10 минутные перерывы, приседайте, разминайте пальцы и встряхивайте кисти;
- для предупреждения падений носите удобную, устойчивую обувь, убирайте посторонние предметы с пола, воздерживайтесь от передвижений по квартире до полного высыхания пола после влажной уборки;
- воздерживайтесь от подъема тяжелых предметов – лучше несколько раз вернуться, чтобы перенести груз по частям;
- обратите внимание на свое хобби и домашние дела – нет ли в них повторяющихся движений с нагрузкой на запястья?
Диета1. Питательная диета, поддерживающая в хорошей форме наши запястья, должна содержать витамин Д и кальций (последний содержится в молоке, йогурте и сыре, капусте брокколи и др. темно зеленых овощах).
и жирные сорта рыбы, в них в достаточном количестве содержатся омега-3
3. Следите за своим весом, проводите профилактику отеков при беременности (правильное питание и питьевой режим позволяют свести данную проблему к минимуму).
Физические упражненияАктивный образ жизни и занятия физическими упражнениями стимулируют рост костной ткани и ее укрепление. Занимайтесь любыми видами спорта по 45-60 минут каждый день. Благодаря активным движениям усиливается вентиляция легких и кровообращение в тканях, за счет этого идет рост костей и мышц (плавание на рост костей не влияет, поскольку тело в воде меньше испытывает силу земного притяжения, соответственно, не готовится к противодействию ей).
Алкоголь Алкоголь губительно действует на опорно-двигательный аппарат человека. Мужчинам врачи не рекомендуют употреблять свыше двух порций, а женщинам – одной порции алкоголя в сутки.
КурениеКурение и употребление табачных изделий повышают риск развития остеопороза, препятствуют достаточному кровоснабжению тканей и их восстановлению после травм.
Предостережения Недопустимо без назначения врача заниматься самолечением боли в запястье!
Домашние или симптоматические методы направлены только на избавление от симптомов. Листья
и капусты, навоз опасны своей непроверенной эффективностью. А использование мазей на основе змеиного и пчелиного яда — отсутствием целенаправленного действия на причину и потерей драгоценного времени, которое можно было потратить на профессиональное лечение. Неграмотное лечение может привести к обострению заболевания или необратимой потере функции движения в руке.
Тепловые процедуры на сустав также могут ухудшить состояние. Недопустимо греть сустав при его воспалении, в подобном случае скорее помогут холодные компрессы. Обо всем этом нужно сначала проконсультироваться с врачом!
Будьте внимательны к БАДам. Как правило, пищевые добавки могут претендовать лишь на дополнение к основному лечению, но никак не исключают его.
ВНИМАНИЕ! Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
Боль является основным симптомом воспалительных заболеваний и травм запястья. Часто жалоба на
боль в запястье возникает у людей, которые проводят много времени за компьютером. В этом случае боль возникает, если руки находятся в вынужденном положении (
например, компьютерная мышь является неудобной
), что ведет к их напряжению. Боль в области запястья может быть постоянной или появляться периодически при чрезмерных нагрузках на лучезапястный сустав.
Чаще всего боль возникает при поражении непосредственно области запястья. Иррадиация (
) боли из других органов и частей тела является возможной, но такая ситуация происходит намного реже (
стенокардия, инфаркт, заболевания плеча
). В некоторых случаях боль в запястье становится настолько сильной, что человек с трудом выполняет даже самые элементарные действия (
прием пищи, процесс письма
Анатомия области запястья
Область запястья – это отдел свободной верхней конечности, который расположен между предплечьем и пястью. Основой данной области являются кости запястья и их соединения между собой. Кости, образующие запястье, расположены в два ряда – проксимальный (
который расположен ближе к предплечью
расположенный ближе к пястью
). В каждом ряду находятся по 4 кости. Кости дистального ряда соединяются с пястными костями, а кости проксимального ряда соединяются с лучевой костью.
К костям запястья относятся:
- ладьевидная кость;
- полулунная кость;
- трехгранная кость;
- гороховидная кость;
- многоугольная кость;
- трапециевидная кость;
- головчатая кость;
- крючковидная кость.
Суставы запястья относятся к малоподвижным суставам в связи с тем, что они очень прочно укреплены связками и сухожилиями.
Верхней границей области запястья служит горизонтальная линия, проведенная через шиловидные отростки костей предплечья (
). Нижней границей данной области является горизонтальная линия, проведенная на уровне гороховидной кости. Различают переднюю и заднюю области запястья, которые разделяются условными линиями, вертикально проведенными через шиловидные отростки.
Передняя область запястья
Передняя область запястья граничит с ладонной поверхностью кисти.
Передняя область запястья образована следующими анатомическими структурами:
- кожа и подкожно-жировая клетчатка;
- фасции;
- лучевой канал;
- локтевой канал;
- канал запястья.
Кожа и подкожно-жировая клетчатка Кожа передней области запястья отличается тонкостью и малоподвижностью. Она лишена волосяного покрова. Подкожная клетчатка развита умеренно или слабо. В ней проходят ветви кожных нервов предплечья, а также ветви срединного и локтевого нервов.
Фасции Фасция – это оболочка, которая состоит из соединительной ткани и покрывает мышцы. Поверхностная фасция запястья является тонкой, она соединена с собственной фасцией, которая в этой области утолщена и образует ладонную связку запястья. Собственная фасция переходит в удерживатель сухожилий сгибателей, который имеет поверхностный и глубокий листки.
Лучевой канал Лучевой канал запястья расположен между глубоким листком удерживателя сухожилий сгибателей и костями запястья. Лучевая артерия и сухожилие лучевого сгибателя запястья проходят в лучевом канале.
Локтевой канал (
) от гороховидной кости и является непосредственным продолжением локтевой борозды предплечья. Этот канал расположен между ладонной связкой запястья и удерживателем сухожилий сгибателей. В локтевом канале проходят локтевая артерия с локтевой веной, а также локтевой нерв.
Канал запястья Через этот канал проходят 9 сухожилий сгибателей и срединный нерв. Стенками канала запястья являются поверхностный и глубокий листки удерживателя сухожилий сгибателей. Сухожилия расположены в синовиальных мешках (локтевой и лучевой синовиальные мешки). Патологические процессы, связанные с воспалением сухожилий или удерживателя сгибателей, нередко приводят к компрессии (сдавливанию) срединного нерва.
Задняя область запястья граничит с тыльной поверхностью кисти.
В задней области запястья расположены следующие анатомически структуры:
- кожа и подкожно-жировая клетчатка;
- фасции;
- костно-фиброзные каналы;
- лучевая ямка («анатомическая табакерка»).
Кожа и подкожно-жировая клетчатка Кожа задней области запястья является тонкой и подвижной. Подкожно-жировая клетчатка развита достаточно слабо.
Фасции Поверхностная фасция в задней области запястья развита слабо. Собственная фасция здесь утолщается и формирует удерживатель сухожилий разгибателей.
Костно-фиброзные каналы Костно-фиброзные каналы образуются благодаря фасциальным перегородкам, которые отходят от удерживателя разгибателей и направляются к костям запястья. Всего образуется 6 таких каналов, в которых проходят сухожилия разгибателей, окруженные синовиальными влагалищами.
В костно-фиброзных каналах запястья проходят сухожилия следующих мышц:
- длинная мышца, отводящая большой палец кисти и короткий разгибатель большого пальца;
- длинный и короткий лучевой разгибатель запястья;
- длинный разгибатель большого пальца кисти;
- разгибатель пальцев и разгибатель указательного пальца;
- разгибатель мизинца;
- локтевой разгибатель запястья.
Лучевая ямка («анатомическая табакерка») Лучевая ямка – это углубление, которое образуется сухожилиями длинного и короткого разгибателей большого пальца кисти и длинной отводящей мышцы. В этом углублении проходит лучевая артерия, пульсацию которой можно прощупать.
Суставы области запястья
В области запястья расположено большое количество суставов в связи с тем, что кости запястья сочленяются не только между собой, но и с пястными костями и предплечьем.
В области запястья различают следующие костные соединения:
- лучезапястный сустав;
- запястно-пястные суставы;
- соединения костей запястья между собой.
Лучезапястный сустав Лучезапястный сустав – это сочленение запястья с предплечьем. Данный сустав образован костями запястья из проксимального ряда (ладьевидная, трехгранная и полулунная кости) и запястной суставной поверхностью лучевой кости. Суставная капсула является тонкой.
Связками, которые укрепляют лучезапястный сустав, являются:
- лучевая коллатеральная связка;
- локтевая коллатеральная связка;
- ладонная лучезапястная связка;
- тыльная лучезапястная связка.
Лучезапястный сустав относится к сложным суставам, так как в его формировании участвуют более трех костей. Движения осуществляются вокруг двух осей (поперечная и переднезадняя).
В лучезапястном суставе могут осуществляться следующие виды движений:
- приведение;
- отведение;
- сгибание;
- разгибание;
- круговое вращение.
Запястно-пястные суставы Запястно-пястные суставы формируются костями запястья (дистальный ряд) и основаниями пястных костей. Эти суставы являются малоподвижными (за исключением запястно-пястного сустава первого пальца кисти, который обладает большой подвижностью). Суставная капсула является тонкой и туго натянутой.
Соединения костей запястья между собой Кости запястья соединены между собой с помощью среднезапястного и межзапястных суставов, которые укреплены лучистой связкой запястья, ладонными и тыльными межзапястными связками, межкостными связками.
Какие структуры могут воспаляться в запястье?
В зависимости от причины появления, интенсивности и распространенности патологического процесса, в воспаление могут быть вовлечены различные структуры области запястья. В некоторых случаях воспаление ограничивается только одной структурой. Воспаление может начинаться на одном участке, а с прогрессированием заболевания распространяется на окружающие ткани.
В области запястья могут быть воспалены следующие структуры:
- Синовиальная оболочка лучезапястного сустава может быть воспалена при артрите, синовите, травмах лучезапястного сустава.
- Связки лучезапястного сустава. К наиболее распространенному типу повреждения связок лучезапястного сустава относится их растяжение. Обычно это происходит при нагрузках, которые повышает прочность связок.
- Лучезапястный сустав. Наиболее частой причиной поражения лучезапястного сустава являются травмы. В связи с этим возникает вывих сустава, повреждение его отдельных частей. Также этот сустав нередко подвержен воспалительным и возрастным дегенеративным изменениям (остеоартроз).
- Каналы области запястья. Нередко патологические изменения в каналах запястья происходят в связи с неблагоприятными условиями труда (перенос тяжестей, неудобное положение кисти при работе).
- Кости области запястья подвержены патологическим изменениям при переломах, вывихах, а также различных заболеваниях, сопровождающихся остеопорозом (снижение плотности костной ткани).
- Сосуды и нервы области запястья. Сосуды и нервы обычно воспаляются в связи с их компрессией, когда в каналах запястья развиваются патологические изменения (синдром запястного канала), а также при травмах запястья.
Основные причины болей в запястье Боль в запястье может возникнуть по острым и хроническим причинам. К острым причинам относятся травмы (переломы, вывихи), растяжения и разрывы связок. К хроническим причинам болей в запястье относят медленно прогрессирующие заболевания лучезапястного сустава – артрит, карпальный синдром и др.
Основными причинами появления боли в области запястья являются:
- синовит (воспалительное поражение синовиальной оболочки сустава);
- растяжение связок лучезапястного сустава;
- вывих лучезапястного сустава;
- перелом костей;
- артрит лучезапястного сустава;
- карпальный синдром (поражение запястного канала с компрессией срединного нерва).
Также боль в запястье может возникнуть при различных системных заболеваниях (склеродермия, системная красная волчанка), при появлении новообразований (опухоль) в данной области, при врожденных заболеваниях опорно-двигательного аппарата. Эти причины, однако, встречаются намного реже.
К каким врачам стоит обратиться, если болит запястье?
При появлении боли в запястье необходимо обратиться к врачу, а не заниматься самолечением. Только квалифицированный врач сможет определить причину возникновения боли в запястье и принять соответствующие меры. В связи с тем, что боль в запястье может быть вызвана большим количеством разных причин, диагностированием и лечением причин болей в области запястья могут заниматься разные специалисты.
Специалистами, к которым можно обратиться при боли в запястье, являются:
- терапевт;
- семейный врач;
- артролог;
- ревматолог;
- травматолог;
- ортопед;
- профпатолог.
- невропатолог.
Терапевт и семейный врач часто являются первыми специалистами, которые диагностируют воспалительные заболевания в области запястья и (при необходимости) направляют пациентов к более узким специалистам. Артрологи занимаются исключительно заболеваниями суставов различной этиологии. Ревматолог, как правило, занимается лечением ревматоидного артрита, а также другими воспалительными заболеваниями суставов. Травматолог и ортопед занимаются лечением и диагностикой заболеваний костей и суставов (переломы, вывихи, растяжение связок). Профпатолог занимается диагностикой и лечением причин боли в запястье, если она связана с профессиональными вредными факторами. К невропатологу обращаются с болью в запястье, связанной с компрессией или повреждением нервов.
Диагностика причин болей в области запястья
Диагностика причин болей в области запястья основывается на результатах клинических, параклинических (
) и инструментальных методов исследования. Эффективность лечения причин боли в запястье во многом зависит от своевременной диагностики.
Для диагностики болей в области запястья врачи применяют следующие методы:
- сбор анамнеза и выяснение жалоб;
- физикальное обследование и осмотр;
- анализы крови;
- УЗИ (ультразвуковое исследование);
- рентгенологическое исследование;
- артроскопия;
- электродиагностические исследования;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- сцинтиграфия;
- исследование синовиальной жидкости.
Сбор анамнеза и выяснение жалоб Анамнез – это сведения, которые нужны врачу для постановки диагноза, выбора дальнейшей диагностической и терапевтической тактики. Сбор анамнеза начинается после выяснения жалоб пациента. Если основной жалобой является боль, то необходимо определить ее точную характеристику (интенсивность, локализация, распространение, связь с физической нагрузкой или травмой). К анамнезу относится полная информация об истории болезни (время и условия возникновения, течение болезни), вредных привычках, перенесенных травмах и заболеваниях, профессиональных вредностях и др.
Располагая этой информацией, можно определить возможные причины появления боли в запястье. Таким образом, сбор анамнеза – это один из ключевых моментов в диагностике болей в области запястья, который ориентирует врача в постановке диагноза.
Физикальное обследование и осмотр Физикальное обследование включает осмотр пораженной области, пальпацию (ощупывание), перкуссию (постукивание), а также оценку подвижности и объема движений в лучезапястном суставе.
При пальпации можно выявить
местное повышение кожной температуры при развитии воспалительного процесса
снижение температуры при нарушении кровоснабжения данной области
). Также можно прощупать костные отломки (
), оценить степень их смещения. Болезненность при пальпации позволяет выявить локализацию повреждения или воспаления. Болезненность при перкуссии определенных участков является также диагностическим признаком, который указывает на локализацию и распространение боли. При осмотре области запястья могут быть выявлены гематомы (
ограниченное скопление крови
Далее врач приступает к определению степени ограниченности и амплитуды активных (
которые осуществляет врач
) движений в лучезапястном суставе.
Анализы крови При диагностике причин болей в запястье могут быть информативны общий анализ крови и биохимический анализ крови. Из показателей общего анализа крови наибольшее внимание обращают на уровень лейкоцитов (белые клетки крови), который является повышенным при наличии инфекции в организме, и СОЭ (скорость оседания эритроцитов), которая значительно увеличена при развитии воспалительного процесса. В биохимическом анализе крови присутствуют показатели, необходимые для выявления разных форм артрита. Такими показателями являются АСЛ-О (антистрептолизин-О), РФ (ревматоидный фактор), СРБ (С-реактивный белок), мочевая кислота.
УЗИ УЗИ – это метод исследования органов и тканей организма, основанный на ультразвуковых волнах, которые поглощаются разными тканями с разной интенсивностью, что и регистрируется с помощью ультразвукового датчика. При УЗИ лучезапястного сустава могут быть обнаружены патологические изменения воспалительного характера в синовиальной оболочке, суставном хряще, сухожилиях, нервах, связочном аппарате. С помощью ультразвукового датчика исследуют сначала заднюю, а затем переднюю поверхность запястья. Далее проводят сравнительный анализ изменений на правой и левой руке. С помощью УЗИ можно диагностировать такие заболевания как синовит, тендинит (воспаление сухожилий), артрит, растяжение связок и сухожилий. Также при УЗИ можно выявить наличие жидкости в полости сустава. УЗИ не основывается на ионизирующей радиации, поэтому оно является абсолютно безвредным для организма. Также преимуществами этого метода невысокая стоимость и доступность.
Рентгенологическое исследование В основе данного диагностического метода лежит прохождение рентгеновских лучей через разные ткани. При этом излучение ослабляется, что регистрируется на рентгеновской пленке. Данный метод имеет высокое клинико-диагностическое значение в связи с высокой информативностью. На рентгеновском снимке лучезапястного сустава визуализируются следующие структуры – дистальный отдел костей предплечья, лучезапястный сустав, кости запястья и проксимальный отдел пястных костей.
С помощью рентгенологического исследования диагностируют следующие заболевания, сопровождающиеся болью в запястье:
- перелом костей запястья;
- вывих лучезапястного сустава;
- воспаление лучезапястного сустава;
- синовит лучезапястного сустава;
- карпальный синдром.
Артроскопия Артроскопия проводится как в диагностических, так и в лечебных целях. Для проведения артроскопии на коже проделываются отверстия для артроскопа, который оснащен видеокамерой для визуализации сустава не экране, и для различных инструментов. Плюсом артроскопии является то, что если во время диагностики было обнаружено какое-то патологическое состояние, то по возможности сразу проводится артроскопическое лечение.
Электродиагностические исследования К электродиагностическим методам относятся электронейрография и электромиография. Эти методы позволяют исследовать электрическую активность нейромоторного аппарата (нерв и мышечные волокна, которые он иннервирует), скорость проведения импульса по нервам. Для этого в область, которая иннервируется исследуемым нервом, накладываются электроды, которые улавливают эту активность и передают в регистрирующее устройство.
КТ КТ – это метод послойного исследования тканей и органов, основанный на рентгеновском излучении. С помощью КТ диагностируют острые и хронические повреждения тканей в области запястья. На КТ четко визуализируются костные и суставные структуры. Оценка состояния мягких тканей (связок, сухожилий, мышц) является менее информативной. Процедура является безболезненной, быстрой. Результаты выдаются непосредственно после исследования.
МРТ МРТ является высокоинформативным методом исследования костей и мягких тканей. Специальной предварительной подготовки данный метод исследования не требует, процедура является абсолютно безболезненной. От пациента требуется не двигаться во время проведения исследования.
С помощью МРТ можно выявить следующие патологические состояния в области запястья:
- перелом;
- артрит;
- повреждение сухожилий и связок;
- остеонекроз (омертвение костной ткани);
- повреждение нервов;
- воспаление сухожильных влагалищ.
Противопоказанием к проведению МРТ является наличие кардиостимулятора и различных имплантатов с металлическими деталями, а также клаустрофобия (боязнь закрытого пространства) у пациента. Не рекомендуется проводить МРТ беременным женщинам.
Сцинтиграфия Сцинтиграфия – это метод исследования, который основан на способности тканей поглощать и накапливать РФП (радиофармацевтический препарат), что регистрируется и визуализируется с помощью специального устройства (гамма-камера). В качестве РФП в случае исследования области запястья обычно используются специальные меченые технецием комплексы. Наибольшее накопление РФП наблюдается в пораженной области. С помощью сцинтиграфии диагностируют переломы, аваскулярный некроз костей (омертвение костной ткани из-за нарушений кровоснабжения), артрит, синовит. Данный метод выявляет практически любые изменения метаболической активности тканей, но он не является специфичным, то есть при сцинтиграфии можно выявить патологические изменения в тканях, но не причину их возникновения.
Исследование синовиальной жидкости Исследование синовиальной жидкости проводится для диагностики заболеваний суставов, наблюдения за прогрессированием заболеваний и оценки эффективности назначенного лечения. Материал для исследования берут при пункции или артроскопии сустава. Изначально проводится макроскопический анализ синовиальной жидкости, при котором оценивают цвет, прозрачность, вязкость, наличие осадка. Далее приступают к микроскопическому исследованию. При этом проводится подсчет количества клеток (цитоз) в камере Горяева (специальное приспособление в виде предметного стекла, разделенного с помощью линий на квадраты разной величины). Также проводится микробиологическое исследование синовиальной жидкости, направленное на обнаружение патогенных микроорганизмов.
Синовит лучезапястного сустава
Синовит – это заболевание синовиальной оболочки сустава воспалительного характера, сопровождаемое болью и скоплением выпота в суставной полости. Чаще всего поражение лучезапястного сустава при синовите является односторонним, реже вовлекаются оба лучезапястных сустава или другие суставы. Синовит может быть острым или хроническим. Острый синовит диагностируется намного чаще в связи с выраженностью клинических симптомов, которые заставляют пациента обратиться к врачу. Частой причиной возникновения синовита является травмирование сустава в связи с профессиональной деятельностью. Также нередко синовит вызывается инфекцией, которая может возникнуть как при проникновении микроорганизмов в сустав из окружающей среды (
), так и при ее гематогенном (
) распространении из других очагов в организме. Не исключается роль иммунных и эндокринных (
) нарушений в механизме возникновения синовита.
Первым признаком синовита лучезапястного сустава является его припухлость, которая постепенно нарастает. Далее область запястья становится болезненной при пальпации, боль усиливается при движении, увеличенной нагрузке на сустав. В состоянии покоя боль обычно не беспокоит или является незначительной. В связи с этим пациенты поздно обращаются к врачу, когда воспаление уже является диффузным (поражение всей синовиальной оболочки). Движения в суставе при легких формах заболевания не ограничены. Обычно ограничение движений в суставе наблюдаются при прогрессировании заболевания.
Какие структуры воспалены при синовите лучезапястного сустава?
При синовите лучезапястного сустава происходит воспаление синовиальной оболочки этого сустава, которая утолщается и начинает продуцировать экссудат (
жидкость, которая скапливается в суставе при воспалении
). Также происходит разрастание ворсинок синовиальной оболочки, которые могут покрывать всю ее поверхность. Воспаление может быть ограниченным или диффузным. Воспаленная ткань, разрастаясь, может привести к распространению патологического процесса на кости.
К какому доктору обратиться при синовите лучезапястного сустава?
При появлении симптомов синовита можно обратиться к семейному врачу, терапевту, травматологу, ревматологу.
Диагностика синовита лучезапястного сустава
В диагностике синовита применяется большое количество исследований, включая лабораторные и инструментальные методы.
Методами диагностики синовита являются:
- Физикальная диагностика и осмотр. На этапе физикальной диагностики врач проводит пальпацию области запястья, которая, как правило, сопровождается болезненностью. При осмотре отмечается отечность области запястья. Может быть выявлено ограничение движения разной степени (в зависимости от степени тяжести заболевания).
- Анализ крови. При инфекционном синовите отмечается повышение уровня лейкоцитов, а также повышенная СОЭ.
- Рентгенологическое исследование. Данный метод является классическим в диагностике синовита в связи с высокой информативностью. На рентгенограмме отчетливо видно сужение суставной щели, уплотнение и увеличение в объеме воспаленных мягких тканей. На последней стадии заболевания видны патологические изменения костной ткани, деструкция суставов, наличие остеофитов (патологическое разрастание костной ткани).
- УЗИ лучезапястного сустава. На УЗИ хорошо визуализируется утолщенная синовиальная оболочка сустава и большое количество жидкости в полости сустава. При затяжном хроническом течении наблюдаются краевые разрастания синовиальной оболочки. По результатам УЗИ можно судить о степени выраженности воспалительного процесса в суставе, вовлечении окружающих тканей. Утолщение оболочки происходит, когда процесс является активным. При наступлении периода ремиссии признаки воспаления стихают.
- МРТ. МРТ позволяет оценить степень сужения суставной щели и степень утолщения синовиальной оболочки. Также этот диагностический метод является высокоинформативным при оценке состояния мягких тканей, окружающих сустав.
- Лабораторное исследование синовиальной жидкости. Синовиальная жидкость для исследования берется при пункции или артроскопии. В лабораторных условиях проводится макроскопический и микроскопический анализ синовиальной жидкости. При синовите отмечаются следующие изменения – появление осадка (показатель активности патологического процесса), повышение мутности и вязкости, увеличение цитоза, появление рагоцитов (клетки, которые появляются в синовиальной жидкости при воспалении) и кристаллов.
- Артроскопия. При артроскопическом исследовании невозможно оценить степень утолщения синовиальной оболочки. Этот метод позволяет выявить синовит по оценке состояния рельефа синовиальной оболочки, наличию ворсинок и сгустков, гиперемии (покраснение, вызванное расширением сосудов в области при воспалении), отека синовиальной оболочки.
Лечение синовита лучезапястного сустава Тактика лечения зависит от степени тяжести и распространения заболевания. В начале развития заболевания лечение может быть консервативным.
К консервативным методам лечения синовита относятся:
- Иммобилизация (обездвиживание) сустава проводится, для того чтобы исключить нагрузку на пораженный сустав и предотвратить рецидивы (повторные появления).
- Пункция сустава проводится для удаления синовиальной жидкости из полости сустава, которую затем направляют в лабораторию для исследования. Также при пункции могут быть введены лекарственные препараты в полость сустава (нестероидные противовоспалительные препараты, антибиотики).
- Антибиотики назначаются как в терапевтических (при инфекционном синовите), так и в профилактических (для предупреждения вторичного инфицирования после пункции) целях. Антибиотики могут быть назначены для введения в полость сустава или для перорального применения (внутрь).
- Нестероидные противовоспалительные препараты снижают интенсивность воспалительного процесса, обладают обезболивающим действием. Противовоспалительные средства назначаются как для перорального, так и для местного применения (в виде мазей, гелей, кремов). Наиболее эффективными препаратами считаются индометацин, ибупрофен.
- Кортикостероиды назначаются при злокачественном течении заболевания, отсутствии эффекта нестероидных противовоспалительных препаратов. Примерами кортикостероидов, применяемых в лечении синовита, являются дексаметазон, преднизолон, гидрокортизон.
- Физиотерапевтические методы назначаются в послеоперационном периоде для ускорения регенерации тканей и восстановления функций сустава. Назначаются такие методы как ультрафиолетовое излучение (применение ультрафиолетовых лучей с терапевтической целью), электрофорез (физиотерапевтический метод, который обладает терапевтическим эффектом благодаря воздействию электрического тока в сочетании с введением лекарственных веществ), магнитотерапия (использование магнитного поля в лечебных целях), которые оказывают иммуностимулирующий, обезболивающий, противовоспалительный и метаболический эффекты.
При отсутствии эффективности консервативной терапии прибегают к хирургическому вмешательству. При локальной форме заболевания проводится частичная синовэктомия (иссечение синовиальной оболочки) или частичная синовкапсулэктомия (иссечение синовиальной оболочки вместе с синовиальной капсулой). При диффузной форме, когда процесс распространен на всю синовиальную оболочку и капсулу сустава, назначается полная синовкапсулэктомия.
при тяжелом течении синовита
. Облучение проводится малыми дозами. Целью лучевой терапии является достижение противовоспалительного и обезболивающего эффекта, ускорение восстановительных процессов. Этот метод лечения обычно проводится в послеоперационном периоде. Наиболее выраженный лечебный эффект достигается при комбинировании медикаментозной и лучевой терапии.
Возможно ли лечение синовита лучезапястного сустава дома?
Возможность лечения синовита в домашних условиях зависит от степени тяжести заболевания. Зачастую лечение можно проводить в домашних условиях, но это не значит, что это должно быть самолечение. Излечение данной патологии возможно только при адекватном лечении, назначенном врачом. Также в домашних условиях проходит реабилитационный период после операции на лучезапястном суставе.
Как синовит лучезапястного сустава лечится в домашних условиях?
В домашних условиях пациенты должны принимать препараты, назначенные врачом. В случае появления побочных эффектов лекарств, отсутствия их эффективности, рекомендуется обратиться к врачу для изменения тактики лечения.
В послеоперационном периоде важно своевременно приступить к постепенной разработке сустава, для того чтобы обеспечить полный объем движений в лучезапястном суставе. Для этого применяются различные методики ЛФК (
). Количество и амплитуду движений с каждым разом рекомендуется увеличивать, но одновременно следить за тем, чтобы эти тренировки производили положительный эффект, а не травмировали сустав еще больше.
К упражнениям для восстановления функции сустава относится сгибание и разгибание кисти в лучезапястном суставе, сжимание в кисти определенных предметов (
), круговое вращение кисти. Причем упражнения сначала выполняются пассивно (
Растяжение связок лучезапястного сустава
Растяжение – это частичное или полное поражение связок при действии травмирующего фактора, который превышает их прочность. Растяжение связок лучезапястного сустава может возникнуть при падении на руку, поднятии значительных тяжестей.
Различают следующие степени тяжести при растяжении связок лучезапястного сустава:
- 1 степень. Для растяжения связок первой степени характерно невыраженное растяжение связки с раздражением нервных окончаний.
- 2 степень. Вторая степень растяжения характеризуется частичным разрывом фибрилл (волокон) связок.
- 3 степень. Происходит полный разрыв связок.
Выраженность клинических симптомов может быть различной и зависит от степени повреждения и количества поврежденных связок.
Симптомами растяжения связок лучезапястного сустава являются:
- выраженная боль в области лучезапястного сустава;
- частичное или полное ограничение движений в суставе;
- отечность в области запястья;
- покраснение, гематома в пораженной области;
- боль при пальпации по ходу пораженных связок;
- нестабильность сустава при полном разрыве связок.
Первым симптомом является боль в области запястья, которая появляется сразу после действия травмирующего фактора. После оказания первой помощи (иммобилизация, прикладывание холодного компресса) боль может стихнуть. Далее появляется отек в области запястья. В зависимости от степени поражения, движения в суставе могут быть ограниченными или, наоборот, чрезмерными (нестабильность сустава). Гематома в области растянутой связки и вокруг нее обычно появляется на второй день после травмы.
Какие структуры воспалены при растяжении связок лучезапястного сустава?
Данное заболевание поражает связочный аппарат лучезапястного сустава. В зависимости от действия травмирующего фактора, может быть растяжение одной связки или нескольких одновременно. Поражение может быть полным или частичным.
К какому доктору обратиться при растяжении связок лучезапястного сустава?
При растяжении связок можно обратиться к травматологу, ортопеду, спортивному врачу. Данные специалисты часто встречаются на практике с данным заболеванием.
Диагностика растяжения связок лучезапястного сустава
Диагноз растяжения связок может быть установлен на основе данных клинического обследования пациента. При необходимости подтверждения диагноза или дифференцирования с другими патологиями назначаются дополнительные инструментальные методы исследования.
Для диагностики растяжения связок назначают следующие методы:
- Сбор анамнеза. Данные анамнеза служат основой для постановки диагноза. Врач выясняет, в каких условиях появилась боль в запястье.
- Осмотр и физикальное обследование. При осмотре выявляется припухлость в области запястья. Также возможно наличие гематом. Пальпация является болезненной. Ощупывая пораженную область, можно определить, какие именно связки подверглись растяжению. Движения в суставе также являются болезненными (особенно с той стороны, где связка растянута).
- Рентгенологическое исследование проводится для исключения перелома, трещины или вывиха.
- МРТ в таком случае назначается довольно редко, когда с помощью других методов установить точный диагноз не удается и требуется дифференциальная диагностика с другими заболеваниями области запястья.
Лечение растяжения связок лучезапястного сустава Способ лечения зависит от степени растяжения связок. При растяжении первой степени накладывается тугая повязка (с применением эластического бинта). Растяжение легкой степени проходит при условии обеспечения покоя конечности довольно быстро. При растяжении второй и третьей степени накладывается гипсовая повязка. Иммобилизация является очень важным этапом в лечении растяжения связок лучезапястного сустава, так как только при иммобилизации возможно восстановление пораженных связок (даже при растяжении третьей степени). Качественно осуществить иммобилизацию может только квалифицированный специалист, поэтому рекомендуется обратиться к врачу. Однако, если при травме, которая привела к растяжению, нет возможности сразу же обратиться к врачу, необходимо постараться обеспечить временную иммобилизацию конечности самостоятельно. При сильном болевом синдроме назначаются обезболивающие средства, рекомендуется также прикладывать холод.
Несмотря на то, что связки обладают высокой регенерационной способностью, при растяжении третьей степени в некоторых случаях назначается хирургическое лечение, которое заключается в восстановлении целостности поврежденных связок.
Возможно ли лечение растяжения связок лучезапястного сустава дома?
Лечение растяжения связок лучезапястного сустава можно провести дома, но только после консультации с врачом и постановки окончательного диагноза.
Как растяжение связок лучезапястного сустава лечится в домашних условиях?
Самостоятельное лечение при растяжении связок не рекомендуется, так как это может привести к ограниченности сустава в движениях (
даже при заживлении пораженных связок
). Лечение растяжения, особенно второй и третьей степени нуждается в комплексном подходе, включающем прием лекарственных средств и восстановительные упражнения.
В домашних условиях лечение растяжения связок осуществляется следующим образом:
- Прикладывание холодного компресса. Данный метод способствует снятию отека и боли. Холодный компресс можно прикладывать сразу после растяжения, а также в течение некоторого времени после этого. Необходимо отметить, что прикладывание холода является лишь одним из этапов лечения и только прикладывания холодного компресса не достаточно для восстановления пораженных связок.
- Восстановительные упражнения. Упражнения направлены на восстановление целостности связок и движений в суставе. Упражнения начинают выполняться после стихания боли и состоят в осуществлении движений в лучезапястном суставе во всех возможных осях движения (сгибание и разгибание, приведение и отведение, круговое вращение).
- Применение противовоспалительных средств местного действия. В этих целях применяются различные кремы, гели, которые способствуют снижению интенсивности воспалительного процесса и быстрому заживлению. Примерами таких препаратов являются кетопрофен, диклофенак.
- Прием противовоспалительных препаратов. Наиболее часто назначается ибупрофен, который обладает противовоспалительным и обезболивающим эффектом и используется для симптоматического лечения растяжения связок (то есть для устранения боли и воспалительного процесса).
Вывих лучезапястного сустава Вывих – это смещение суставных концов таким образом, что они полностью теряют контакт друг с другом. Неполное смещение суставных концов называется подвывихом. Вывих может быть патологическим (вследствие заболевания суставов или костей) и травматическим (вследствие травм). Травматические вывихи встречаются наиболее часто. Вывих лучезапястного сустава происходит при падении на согнутую или разогнутую кисть. Таким образом, вывих лучезапястного сустава может быть тыльным или ладонным. При ладонных вывихах кисть остается в согнутом положении, разгибатели пальцев являются крайне напряженными. При тыльных вывихах происходит деформация кисти с ее смещением в тыльную сторону, движения в суставе полностью отсутствуют. Тыльный вывих кисти встречается чаще, чем ладонный.
Вывихи лучезапястного сустава делятся на свежие, (
когда с момента травмы прошло 2 – 3 суток
от 3 суток до 3 недель с момента травмы
более 3 недель с момента травмы
Какие структуры воспалены при вывихе лучезапястного сустава?
При вывихе лучезапястного сустава происходит потеря контакта между суставными поверхностями данного сустава. Структурами, которые могут быть повреждены, являются кости, образующие данный сустав, суставная капсула, связки, которые укрепляют сустав, сухожилия мышц.
К какому доктору обратиться при вывихе лучезапястного сустава?
При вывихе лучезапястного сустава необходимо обратиться к травматологу или ортопеду, которые могут установить правильный диагноз и назначить необходимое лечение.
Диагностика вывиха лучезапястного сустава
Диагностика вывиха лучезапястного сустава обычно не представляет трудностей. Важно провести дифференциальную диагностику с
в типичном месте, так как нередко клинические проявления двух этих патологий зачастую являются похожими. Для этого используют результаты рентгенологического исследования.
Диагностика вывиха лучезапястного сустава основана на следующих методах:
- Сбор анамнеза. На диагноз вывиха может указывать наличие травмы в анамнезе, связанной с падением, резким движением или ударом.
- Физикальное исследование. По сравнению со здоровой рукой отмечается припухлость и деформация пораженного лучезапястного сустава. Активные и пассивные движения являются ограниченными. При пальпации суставной конец может не прощупываться вообще или прощупывается не на своем месте.
- Рентгенологическое исследование позволяет подтвердить вывих лучезапястного сустава, выявить расположение вывихнутых суставных концов, исключить перелом.
- МРТ позволяет оценить состояние и степень повреждения мягких тканей.
Лечение вывиха лучезапястного сустава Первая медицинская помощь при вывихе состоит в иммобилизации кисти и предплечья с помощью транспортной шины и назначении обезболивающих средств. Иммобилизацию проводят в таком положении, в котором кисть оказалась после вывиха (то есть, не делая попытки вправления). Попытка вправления без установления точного диагноза чревата осложнениями.
Лечение вывиха лучезапястного сустава состоит в его вправлении. Вправление должно быть проведено как можно раньше, так как чем больше времени проходит с момента возникновения вывиха, тем труднее его вправить. Через некоторое время после вывиха развивается ретракция мышц (
), которая со временем только усиливается и делает процесс вправления более сложным. При свежих вывихах осуществляется одномоментное закрытое вправление. В случае несвежих и застарелых вывихов, проводится открытое вправление. Вправление вывиха проводит квалифицированный врач под местной или общей анестезией. Выбор метода анестезии зависит в большей мере от времени с момента вывиха. После вправления накладывают гипсовую повязку. В среднем иммобилизация конечности после вправления вывиха лучезапястного сустава длится 4 – 6 недель, после чего наступает реабилитационный период, который длится 2 – 3 недели.
Возможно ли лечение вывиха лучезапястного сустава дома?
В домашних условиях ни в коем случае не стоит проводить вправление вывиха. Это может сделать только врач. После вправления пациент не нуждается в госпитализации, иммобилизационный и реабилитационный период можно провести дома.
Как вывих лучезапястного сустава лечится в домашних условиях?
В домашних условиях первым действием является обеспечение покоя пораженной конечности, устранение каких-либо нагрузок на сустав, для того чтобы лечение прошло успешно и для предупреждения появления повторных вывихов сустава.
В постиммобилизационном периоде пациентам назначается лечебная физкультура. Изначальная нагрузка на сустав должна быть минимальной и постепенно увеличиваться. Также очень важно чтобы упражнения были дозированными и систематически выполнялись. Выполняются как общеукрепляющие упражнения, так и упражнения с местным воздействием. Как правило, назначаются изометрические упражнения, целью которых является профилактика атрофии (
уменьшение в объеме и снижение сократительной способности мышц
Перелом костей как причина боли в запястье
К боли в запястье может привести как перелом костей запястья, так и дистальный перелом костей предплечья. Причиной перелома костей запястья наиболее часто является падение на разогнутую кисть. Намного реже встречается прямая травма (
). Наиболее часто встречается перелом ладьевидной кости (
К появлению боли в области запястья наиболее часто приводят переломы костей со следующей локализацией:
- Перелом ладьевидной кости. Переломы ладьевидной кости часто встречаются в молодом возрасте. Перелом возникает как следствие удара или падения на вытянутую руку. Выздоровление происходит довольно медленно (5 – 6 лет), так как при переломе этой кости развиваются условия аваскуляризации (нарушение кровоснабжения) в связи с анатомическим расположением артерий. Клинически данное состояние проявляется болью и ограничением движений в лучезапястном суставе. Перелом ладьевидной кости может быть вертикальным, косым и горизонтальным, а также стабильным и нестабильным. Клиническая картина представлена болью, припухлостью в области «анатомической табакерки», ограничением объема движений в лучезапястном суставе. Пациенты не могут полностью сжать кисть в кулак.
- Перелом дистального отдела костей предплечья. Переломы этого отдела могут быть внутрисуставными и внесуставными. Наиболее часто встречается перелом дистального конца лучевой кости (перелом лучевой кости в типичном месте). Наиболее распространенной причиной является падение на вытянутую руку. Если рука в этот момент находилась в положении разгибания, то смещение отломка происходит в лучевую сторону (перелом Коллиса). Если рука была в согнутом положении, отломки смещаются в тыльную сторону (перелом Смита).
- Перелом полулунной кисти происходит при падении на руку с кистью, отведенной в локтевую сторону. Область полулунной кости при пальпации является очень болезненной. Движения кисти (как активные, так и пассивные) также являются очень болезненными.
- Переломы других костей запястья (трехгранной, гороховидной и др.) встречаются крайне редко. Обычно при таких переломах отломки не смещаются. Главным симптомом является боль в области запястья, а точный диагноз устанавливается по результатам рентгенологического исследования.
Какие структуры воспалены при переломе костей? При переломе костей запястья происходит повреждение костей, а также тканей, окружающих их. Одновременно с переломом нередко происходит и вывих суставов.
К какому доктору обратиться при переломе костей?
При появлении симптомов перелома костей, образующих область запястья, следует обратиться к травматологу, ортопеду. Чем раньше пациент обратится к врачу, тем больше шансов на успешное и быстрое излечение.
Диагностика перелома костей
Для установления диагноза перелома применяются довольно простые, но информативные методы исследования.
Для диагностики перелома костей в области запястья назначаются следующие методы:
- Сбор анамнеза. Важно узнать, в каких условиях произошел перелом, в каком положении была рука в момент падения или удара. Возраст пациента также имеет значение в связи с тем, что в некоторых случаях переломы происходят из-за остеопороза, возрастных изменений в костной ткани.
- Физикальное обследование. При обследовании пораженной конечности отмечается припухлость, ограничение объема движений. Пальпация пораженной области сопровождается сильной болью. При обследовании выявляются достоверные и косвенные клинические признаки перелома. К достоверным признакам относится деформация в области перелома, крепитация (хруст) костных отломков, прощупывание костных отломков под кожей. К косвенным признакам относится боль и отек в области запястья, нарушение функций костей, наличие гематом и др.
- Рентгенологическое исследование. Для установления точного диагноза достаточно сделать снимки в двух проекциях. С помощью рентгенограммы можно определить точную локализацию перелома, наличие смещения костных отломков, степень их смещения. Повторное рентгенологическое исследование назначают, для того чтобы проследить за излечением.
- КТ назначается в сомнительных случаях, когда по рентгенограмме невозможно поставить точный диагноз.
Лечение перелома костей Качество лечения перелома независимо от локализации напрямую зависит от правильно оказанной первой медицинской помощи, которая состоит в иммобилизации с помощью транспортных шин от пальцев кисти до локтевого сустава.
Лечение переломов имеет одну цель – восстановление анатомической и функциональной целостности пораженных тканей, однако в зависимости от локализации перелома и наличия смещения отломков, тактика лечения может быть различной.
Таким образом, при переломе лучевой кости в типичном месте без смещения отломков проводят иммобилизацию гипсовой повязкой от основания пальцев кисти до верхней трети предплечья. При наличии смещения отломков перед иммобилизацией проводят их репозицию (
). При переломе Коллиса проводят тракцию (
) по оси и сгибание дистального отломка, а при переломе Смита проводят тракцию по оси и разгибание дистального отломка с ульнарным (
) отклонением. При неудачном сопоставлении его проводят повторно. После удачной репозиции отломков проводят иммобилизацию гипсовой лонгетой на определенное время, которое зависит от локализации перелома.
При переломе ладьевидной кости также необходимо провести иммобилизацию конечности (
при переломе со смещением отломков проводится предварительная репозиция
). Для этого накладывается гипсовая «пистолетная» повязка. В сложных случаях (
ложный сустав, аваскулярный некроз
) проводится костная пластика, остеосинтез (
сопоставление костных отломков с фиксацией с помощью специальных конструкций
) с помощью винтов, протезирование ладьевидной кости. Аналогичное лечение проводится и в случае перелома полулунной кости.
Срок иммобилизации конечности при различной локализации переломов
| Локализация перелома | Срок иммобилизации |
| Перелом дистального отдела костей предплечья | 4 – 6 недель |
| Перелом бугорка ладьевидной кости | 3 – 6 недель |
| Перелом тела ладьевидной кости | 10 – 12 недель |
| Перелом полулунной кости | 6 – 10 недель |
| Перелом других костей запястья | 3 – 5 недель |
Возможно ли лечение перелома костей дома?
Лечение перелома только в домашних условиях не представляется возможным, так как основные методы лечения (
иммобилизация, репозиция отломков, хирургическое лечение
) проводятся в больничных условиях. В домашних условиях проходит иммобилизационный и постиммобилизационный периоды.
Как перелом костей лечится в домашних условиях?
Пациенты должны активно заниматься лечебной физкультурой. Задачей лечебной физкультуры является стимуляция костной регенерации, восстановление двигательных навыков в поврежденной конечности, профилактика гипотонии мышц кисти.
Артрит лучезапястного сустава
Артрит лучезапястного сустава – это распространенное заболевание, которое характеризуется воспалением лучезапястного сустава. Артрит поражает преимущественно взрослых людей. Причины возникновения данного заболевания могут быть различными. Артрит лучезапястного сустава может быть как отдельным заболеванием, так и одним из проявлений других заболеваний.
В зависимости от причины возникновения различают следующие основные виды воспаления лучезапястного сустава:
- Ревматоидный артрит – это аутоиммунное заболевание, для которого характерно воспаление суставов, а также поражение внутренних органов. Ревматоидный артрит примерно в два раза чаще поражает женщин. Могут быть поражены люди всех возрастов. Наиболее характерным проявлением ревматоидного артрита является боль, которая появляется при движении и пальпации, утренняя скованность в суставах. Также сустав становится припухлым за счет образования выпота в его полости. Кроме поражения синовиальной оболочки происходит воспаление связочного аппарата и суставной сумки лучезапястных суставов.
- Подагрический артрит – это воспалительное заболевание суставных и околосуставных тканей как следствие нарушения пуринового обмена. При данном заболевании происходит отложение уратов (соли мочевой кислоты) в структурах сустава. Данное заболевание поражает преимущественно мужчин. Подагрический артрит проявляется приступами, которые беспокоят чаще всего в ночное время и проявляются интенсивной болью в суставе, нарушением его функций, припухлостью, покраснением кожи в области пораженного сустава. Факторами, провоцирующими приступы, обычно являются погрешности в питании, прием алкоголя, обострение хронических заболеваний, травмы.
- Инфекционный (септический) артрит – это воспалительное заболевание суставов, связанное с попаданием патогенных микроорганизмов в полость сустава. Микроорганизмы могут попасть в сустав прямым путем (при травмах, протезировании сустава, артроскопии) или непрямым путем (при гематогенном распространении инфекций из других очагов в организме). Среди причин септического артрита наиболее часто встречается стафилококковая и стрептококковая инфекции. Попадание микроорганизмов в полость сустава, которая в норме является стерильной, вызывает ответную реакцию организма, которая проявляется запуском воспалительного процесса. Начало заболевания, как правило, острое и сопровождается сильной болью в области сустава, припухлостью, лихорадкой (повышение температуры тела).
- Реактивный артрит – это воспаление суставов, которое возникает как следствие некоторых инфекционных заболеваний. В большинстве случаев это заболевание встречается после перенесенных кишечных или урогенитальных (мочеполовых) инфекций, вызванных такими микроорганизмами как кампилобактер, иерсинии, сальмонеллы, хламидии. Классическим примером реактивного артрита является синдром Рейтера, который проявляется кроме воспаления суставов также воспалением конъюнктивы глаз и уретры (мочеиспускательный канал). Наиболее часто данное заболевание поражает мужчин. Для реактивного артрита характерно несимметричное поражение нескольких суставов одновременно, поэтому при реактивном артрите лучезапястного сустава часто обнаруживается воспаление суставов нижних конечностей. Также возможно поражение энтезиса (место прикрепления сухожилий к кости), которое сопровождается болью и отечностью области запястья и кисти.
- Псориатический артрит – это хроническое заболевание суставов, которое возникает на фоне псориаза (хроническое заболевание кожи аутоиммунной природы, которое в редких случаях сопровождается поражением суставов). Поражение лучезапястных суставов при псориатическом артрите может быть как симметричным, так и асимметричным. Обычно псориаз появляется задолго до артрита, однако бывают случаи, когда псориаз и воспаление суставов возникают одновременно. Заболевание характеризуется болью и скованностью в лучезапястном суставе. Также наблюдаются поражения кожи, характерные для псориаза (пятна, псориатические бляшки).
- Остеоартроз (остеоартрит) поражает преимущественно людей в возрасте 40 – 60 лет. Данное заболевание может быть как локализованным (поражение только лучезапястного сустава), так и генерализованным (воспаление нескольких суставов одновременно). Для данного заболевания характерная длительная боль в суставах, скованность, а также припухлость запястья. При прогрессировании остеоартрита суставы постепенно деформируются.
Какие структуры воспалены при артрите лучезапястного сустава? При артрите лучезапястного сустава воспалению подвержены все структуры, формирующие данный сустав, в первую очередь — синовиальная мембрана, выстилающая полость сустава. Также могут быть поражены связки, сухожилия, энтезис, окружающие мягкие ткани.
К какому доктору обратиться при артрите лучезапястного сустава?
При развитии признаков воспаления лучезапястного сустава следует обратиться к ревматологу, терапевту, семейному врачу. Также в некоторых случаях может понадобиться консультация разных специалистов – офтальмолог и уролог (
при псориатическом артрите
Диагностика артрита лучезапястного сустава
Диагностика артрита направлена на подтверждение воспаления лучезапястного сустава, выяснение причины воспаления и дифференциальную диагностику с другими заболеваниями.
В диагностике артрита лучезапястного сустава применяются следующие методы:
- Сбор анамнеза. На данном этапе врач выясняет время и условия, в которых появляется боль в суставе, а также с помощью каких средств пациент устраняет боль. Важно узнать о недавно перенесенных инфекционных заболеваниях (в случае реактивного артрита).
- Осмотр и физикальное обследование. При осмотре отмечается припухлость области запястья, гиперемия кожи в пораженной области, деформация сустава, нарушение функций лучезапястного сустава. Пальпация области запястья является болезненной.
- Общий анализ крови. Специфических проявлений артрита в общем анализе крови не наблюдается, однако косвенными признаками являются повышение СОЭ и уровня лейкоцитов.
- Биохимический анализ крови. СРБ может быть повышен, так как он является показателем острой фазы воспаления, и по его повышению можно судить об активности воспалительного процесса. При подагрическом артрите наблюдается гиперурикемия (увеличение уровня мочевой кислоты в крови). Также назначаются такие показатели как РФ, АСЛ-О, которые являются информативными в случае ревматоидного артрита.
- Общий анализ мочи. Может быть обнаружена пиурия (гной в моче) вследствие уретрита. Данный анализ важен при постановке диагноза реактивного артрита.
- Исследование синовиальной жидкости. Данный метод исследования позволяет обнаружить патологические изменения и провести дифференциальную диагностику с разными видами артритов. При подагрическом артрите обнаруживаются кристаллы мочевой кислоты. При артрите, вызванном инфекцией, в суставной жидкости обнаруживают возбудителей инфекции. Большое диагностическое значение имеет анализ клеточного состава. При артрите увеличивается цитоз (увеличение количества клеток), и чем больше цитоз, тем более выражен воспалительный процесс. При ревматоидном артрите обнаруживаются рагоциты, количество которых может достигать 50% клеточного состава синовиальной жидкости.
- Рентгенологическое исследование. С помощью этого метода можно обнаружить признаки отека мягких тканей, окружающих пораженный сустав, энтезит (воспаление энтезиса), околосуставной остеопороз. Сужение суставной щели может быть от незначительной степени до выраженной степени, когда суставная щель практически не прослеживается. При подагрическом артрите комплекс патологических изменений носит название «подагрической руки». Также можно определить стадию ревматоидного артрита по степени остеопороза и сужения суставной щели, по наличию костных эрозий.
- УЗИ суставов является более чувствительным методом диагностики, чем рентгенография. На УЗИ при артрите выявляются следующие признаки – утолщение синовиальной оболочки, наличие выпота в суставе, воспалительные изменения тканей, окружающих пораженный сустав. По результатам УЗИ можно судить об активности патологического процесса.
Лечение артрита лучезапястного сустава Тактика лечения артрита может быть различной в зависимости от этиологического фактора (причины возникновения) и клинического течения заболевания.
В общем, в лечении артрита используются лекарственные препараты, хирургическое лечение. Консервативное лечение артрита является базовым. Хирургические методы лечения используются обычно при инфекционном артрите и состоят в артротомии (
) с дальнейшим дренированием (
удаление гноя, жидкости из полости сустава
Возможно ли лечение артрита лучезапястного сустава дома?
Лечение артрита лучезапястного сустава возможно в домашних условиях, но только после консультации с врачом, который установил точный диагноз и назначил адекватное лечение.
Как артрит лучезапястного сустава лечится в домашних условиях?
В домашних условиях пациенты должны строго следовать рекомендациям врача для высокой эффективности назначенного лечения и предупреждения рецидивов (
) и осложнений. В домашних условиях проводится консервативное лечение, которое включает прием лекарственных средств, соблюдение
Основные группы препаратов, применяемых в лечении артрита
| Группа препаратов | Механизм действия | Примеры препаратов | Способ применения |
| НПВС (нестероидные противовоспалительные средства) | Снимают воспаление, оказывают обезболивающее действие. |
|
|
| Глюкокортикостероиды | Замедляют разрушение сустава, подавляют воспаление сустава. |
|
|
| БПВП (базисные противовоспалительные препараты) | Устраняют болевой синдром, замедляют деструкцию (разрушение) сустава, способствуют восстановлению функций сустава. |
|
|
| Средства, влияющие на обмен мочевой кислоты | Обладают обезболивающим и противоподагрическим действием, снижают уровень мочевой кислоты в крови. |
|
|
| Противомикробные препараты | Уничтожают микроорганизмы, явившиеся причиной возникновения артрита. |
|
|
Соблюдение диеты имеет большое значение при подагрическом артрите и состоит в ограничении приема в пищу продуктов, богатых пуринами (
). Важную роль играют упражнения (
сгибание и разгибание кисти, вращательные движения и др.
), которые необходимо выполнять систематически, для того чтобы сустав мог нормально функционировать после лечения.
Карпальный синдром как причина боли в запястье
синдром запястного канала
) – это заболевание, которое относится к туннельным
. В свою очередь, туннельная невропатия – это синдром, который характеризуется поражением нерва в связи с патологическими изменениями туннеля (
), через который он проходит. Карпальный синдром часто является профессиональным заболеванием, которое возникает у спортсменов, строителей, машинистов. Синдром запястного канала – это наиболее распространенная причина болей в области запястья.
) и местные причины возникновения карпального синдрома. К системным причинам относятся
, эндокринные нарушения, нарушения обмена веществ. Нередко карпальный синдром возникает на фоне ревматоидного артрита,
. К местным причинам относятся процессы в лучезапястном суставе, при которых происходит сужение просвета карпального канала. К ним относятся опухоли, переломы костей, вывихи, отеки, воспаление сухожилий (
), воспаление синовиальных влагалищ. Также к местным причинам относятся увеличенные нагрузки на лучезапястный сустав. Однако во многих случаях причину возникновения заболевания обнаружить не удается.
Типичными симптомами карпального синдрома являются:
- нарушение чувствительности;
- чувство зуда, покалывания;
- боль в запястье и пальцах (даже в состоянии покоя);
- снижение мышечной силы;
- отек запястья.
Изначально возникает нарушение чувствительности большого, указательного и среднего пальцев, иннервацию которых обеспечивает срединный нерв. Затем появляется чувство онемения, покалывания и боли в запястье и пальцах. У большинства пациентов эти симптомы появляются после перенапряжения кисти. Особенно сильно симптомы проявляются при положении руки под углом (например, при разговоре по телефону, за рулем). Часто пациентов беспокоят ночные боли. С прогрессированием заболевания нарушение чувствительности усиливается и может распространиться на всю руку. Пациенты описывают боль как тупую, ноющую.
У беременных женщин карпальный синдром развивается немного чаще. Это связано с отеками конечностей, вследствие которых происходит сдавливание срединного нерва.
Какие структуры воспалены при карпальном синдроме?
В результате действия этиологического фактора происходит сужение запястного канала. В канале могут быть сдавлены как сухожилия сгибателей, так и срединный нерв. Срединный нерв реагирует наиболее быстро на компрессию, в связи с этим первыми возникают неврологические расстройства (
К какому доктору обратиться при карпальном синдроме?
Карпальный синдром – это заболевание, при котором необходимо медицинское вмешательство. Чем раньше пациент обратится к врачу, тем высоки шансы излечения и предотвращения осложнений.
При появлении симптомов карпального синдрома можно обратиться к следующим специалистам:
- терапевт;
- травматолог;
- невропатолог;
- артролог;
- профпатолог.
Диагностика карпального синдрома Очень важна своевременная диагностика данного заболевания, для того чтобы получить адекватное лечение и свести к минимуму риск появления осложнений.
Диагностика карпального синдрома основывается на следующих методах:
- Сбор анамнеза. В анамнезе пациентов с карпальным синдромом выявляется наличие травм в области запястья, условия труда, благоприятные для развития данного заболевания.
- Физикальное обследование пациента и осмотр. Кроме осмотра и пальпации запястья, при физикальном обследовании пациента проводятся диагностические тесты. Наиболее часто проводится тест сгибания и разгибания кисти и тест Тинеля. При проведении этого теста пациент самостоятельно максимально сгибает, а затем разгибает кисти, фиксирует их и удерживает в таком положении в течение одной минуты. Тест считается положительным, если в течение этого времени возникла парестезия большого, указательного и среднего пальцев. Также проводится тест Тинеля. Для этого врач проводит перкуссию (постукивание) на уровне запястного канала. Если во время выполнения теста возникла парестезия и боль в запястье и пальцах, которая распространилась на руку вплоть до локтевой ямки, тест считается положительным.
- Электродиагностические исследования. С помощью электродиагностических методов исследуют скорость проведения импульса по нервам, которая может быть изменена при поражении нервов.
- Рентгенологическое исследование лучезапястного сустава, на котором отчетливо видно сужение просвета карпального канала. Также рентгенография назначается для дифференциальной диагностики с другими заболеваниями.
- УЗИ лучезапястного сустава. Ультразвуковыми признаками сдавливания срединного нерва в карпальном канале являются утолщение нерва, утолщение или изогнутость удерживателя сгибателей.
Лечение карпального синдрома Большую роль играет своевременное начало лечения, так как прогрессирование данного заболевания может привести нарушению иннервации и функций кисти. Тактика лечения зависит от выраженности симптомов заболевания. При легких формах назначаются стероидные (кортизон) и нестероидные (ибупрофен, нимесулид) противовоспалительные препараты в виде инъекций в карпальный канал или в виде таблеток для перорального применения.
При тяжелом лечении заболевания рекомендуется провести хирургическое вмешательство. Хирургическое вмешательство можно провести с помощью двух методик – открытая операция и эндоскопическое вмешательство. Оба вида операций обычно проводятся под местной анестезией. При операции проводят пересечение удерживателя сгибателей. Целью операции является устранение компрессии сухожилий и срединного нерва, улучшение кровоснабжения нерва.
Возможно ли лечение карпального синдрома дома?
Лечение карпального синдрома в домашних условиях возможно, но только при карпальном синдроме легкой и средней тяжести, когда не требуется хирургическое вмешательство.
Как карпальный синдром лечится в домашних условиях?
Первым и очень важным условием является иммобилизация конечности, которая способствует уменьшению боли и парестезии (
), а также снятию отека. Рекомендуется обеспечить покой конечности, особенно в ночное время, с помощью ортезов (
приспособления для временной внешней фиксации конечностей
). Наряду с иммобилизацией необходимо принимать лекарства, назначенные врачом, и выполнять физические упражнения. Упражнения не являются сложными.
При карпальном синдроме рекомендуется выполнять следующие упражнения:
- максимальное разгибание кисти с помощью здоровой руки, удерживание ее в таком положении несколько секунд;
- вращательные движения кистью;
- поочередное сгибание пальцев кисти;
- поднятие рук и опускание их вдоль туловища.
Целью упражнений является улучшение кровообращения в области запястья и ускорение излечения. Все упражнения должны быть повторены по 5 – 6 раз и должны выполняться каждый день для достижения желаемого эффекта.
Почему болит запястье правой руки? На боль в запястье правой руки пациенты жалуются намного чаще. Это объясняется тем, что большинство людей являются правшами (85 – 90%), то есть ведущей рукой (с помощью которой осуществляется большинство действий), является правая. Таким образом, при ручном труде или при занятиях спортом на запястье правой руки приходится большая нагрузка. Боль в запястье правой руки часто появляется у людей, которые выполняют работу, при которой конечности подвержены постоянному и длительному напряжению.
Боль в запястье правой руки наиболее часто появляется у следующих профессиональных групп:
- машинисты;
- слесари;
- маляры;
- грузчики;
- писатели;
- спортсмены (особенно теннисисты, гольфисты, бейсболисты) и др.
Механизм появления боли в запястье правой руки является довольно простым. При длительном напряжении кисти происходит раздражение нервных окончаний, начинаются изменения в сухожилиях и связках, что может привести к сдавливанию нервов в области запястья. Эти процессы приводят к появлению боли.
Действие травмирующих факторов на область запястья правой руки может привести к следующим патологиям:
- синдром запястного канала;
- растяжение связок и сухожилий лучезапястного сустава;
- воспаление лучезапястного сустава (артрит);
- невропатия локтевого и лучевого нервов;
- травмы (переломы, вывихи, ушибы) в области запястья;
- тендовагинит (воспаление сухожильных влагалищ).
Как правило, перечисленные заболевания развиваются медленно и характеризуются хроническим течением (кроме травм, для которых характерно острое течение). Симптомы проявляются не сразу, поэтому пациенты обращаются за медицинской помощью, когда заболевание уже прогрессирует и появляется боль. Для того чтобы предотвратить появление и прогрессирование заболеваний, сопровождающихся болью в запястье, необходимо периодически посещать врача для профилактического осмотра (что особенно важно для профессиональных групп, подверженных риску появления этих патологических состояний).
Почему болит запястье при сгибании кисти?
Боль в запястье при сгибании кисти в лучезапястном суставе может появиться как следствие большого количества причин. Нередко эта боль не связана с заболеваниями, а является следствием длительного выполнения напряженной и монотонной работы, особенно при работе без перерывов. Такое состояние может появиться при работе за компьютером (
неудобное положение кисти при работе с компьютерной мышью
). Также такая боль может появиться при длительном положении кисти в согнутом положении, что ведет к сдавливанию кровеносных сосудов и нервов. В этом случае боль при выполнении ряда действий (
обеспечение покоя кисти, выполнение упражнений для расслабления рук и др.
) проходит. Однако часто боль в запястье при сгибании кисти не является временным явлением и начинает постоянно беспокоить пациентов. Это может говорить о заболевании в области запястья. В таком случае необходимо обратиться к врачу для выяснения причин боли.
Боль в запястье при сгибании кисти может возникнуть из-за поражения следующих анатомических структур:
- нервы;
- сухожилия;
- лучезапястный сустав;
- связки;
- кости запястья.
Поражение одной или нескольких структур запястья приводит к инициированию (запуску) воспалительного процесса, основным проявлением которого является боль. Боль, как правило, усиливается при выполнении движений в лучезапястном суставе.
Наиболее часто встречаются следующие причины боли в запястье при сгибании кисти:
- Карпальный синдром. Карпальный синдром (синдром запястного канала) появляется у людей, у которых кисть длительное время находится в напряженном положении. При данном заболевании поражается удерживатель сгибателей, который участвует в формировании запястного канала. Вследствие этого в запястном канале происходит сдавливание срединного нерва, что ведет к появлению боли. Самым характерным признаком данного заболевания считается боль в области запястья и пальцев кисти. Боль особенно выражена при сгибании кисти в лучезапястном суставе. С прогрессированием заболевания боль появляется и в состоянии покоя.
- Растяжение связок лучезапястного сустава. Боль практически всегда сопутствует растяжению связок, укрепляющих лучезапястный сустав. Растяжение связок лучезапястного сустава может возникнуть при выполнении физических упражнений, резких движений, переносе тяжестей. На микроскопическом уровне растяжение связки выглядит как разрыв ее волокон, который может быть частичным или полным. Растяжению может быть подвержена любая связка данного сустава. При растяжении связок необходимо наложить повязку, которая ограничивает движения в данном суставе, что является ключевым моментом в лечении растяжения связок.
- Воспаление лучезапястного сустава (артрит). Воспаление лучезапястного сустава чаще всего возникает как следствие действия травмирующего, инфекционного или аутоиммунного (связанного с нарушениями иммунитета) факторов. Изначально артрит лучезапястного сустава проявляется умеренной болью и припухлостью в области запястья. Далее воспаление становится более выраженным, отек нарастает, любые движения в суставе причиняют сильную боль.
- Вывих лучезапястного сустава. Вывих лучезапястного сустава встречается довольно часто и представляет собой смещение костей запястья и лучевой кости относительно друг друга. Основной причиной является падение на руку с согнутой или разогнутой кистью. Боль при сгибании кисти в лучезапястном суставе может появиться как при тыльном, так и при ладонном вывихе.
- Перелом костей. Перелом – это нарушение целостности кости, которое может быть связано с заболеваниями костей или травмами. Боль при сгибании запястья в лучезапястном суставе может появиться как при переломе костей запястья, так и при переломе костей предплечья. Наиболее часто встречаются переломы дистального отдела лучевой кости и ладьевидной кости.
- Тендинит и тендовагинит – это воспаление сухожилий и влагалищ, которые их окружают. Если сухожилия сгибателей пальцев кисти воспаляются, движения кисти в лучезапястном суставе, особенно сгибание, становятся очень болезненными.
Почему болит локоть и запястье? Чаще всего боль в локте и запястье появляется из-за травм или воспалительных заболеваний. Механизм возникновения боли связан с тем, что при травмировании или развитии воспалительных процессов в данной области может произойти повреждение нервных стволов и окончаний. Это, в свою очередь, ведет к нарушению чувствительности, которое может проявиться как ее снижение или, наоборот, ее повышение (чрезмерная болевая чувствительность).
Наиболее распространенными причинами боли в локте и запястье являются:
- Травмы в области локтя и предплечья. Травмы могут привести к переломам, вывихам, ушибам, которые могут появиться как в результате прямого, так и непрямого действия травмирующих факторов. В связи с повреждением нервов, сосудов, сухожилий и других структур, боль распространяется в область запястья.
- Эпикондилит. При эпикондилите происходит воспаление надкостницы (слой соединительной ткани, покрывающий кость снаружи) надмыщелков плечевой кости, а также поражение сухожильно-связочного аппарата локтевого сустава. Заболевание начинается с сильной боли в области локтя, затем боль распространяется на предплечье и кисть. Больным становится трудно осуществлять круговые движения предплечьями, затем появляется слабость в руке, вследствие чего они не могут сгибать кисть или удерживать какие-либо предметы кистью.
- Опухоли в области локтя могут быть доброкачественными или злокачественными. Первые стадии развития опухолей могут протекать бессимптомно. Далее появляется дискомфорт и боль в области локтя, которые со временем распространяются на предплечье и запястье.
- Бурсит локтевого сустава – это воспаление суставной сумки локтевого сустава. Бурсит начинается с появления припухлости в области локтя. Затем появляется боль, которая изначально локализуется в области локтя, а затем распространяется на предплечье и запястье. В связи с этим любые движения пораженной конечностью становятся болезненными.
В некоторых случаях боль появляется, когда человек поднимает руку вверх и длительное время удерживает ее в таком положении, а также при тяжелых физических нагрузках. Такая боль обычно проходит после отдыха.
Почему болит запястье и большой палец руки?
Боль в запястье сопровождается болью в большом пальце в связи с анатомическими особенностями большого пальца, который отличается большей подвижностью, чем другие пальцы.
Наиболее распространенными причинами боли в запястье и большом пальце являются:
- туннельные невропатии;
- травмы в области запястья;
- артрит;
- стенозирующий лигаментит;
- болезнь де Кервена.
Туннельные невропатии Наиболее распространенной причиной боли в запястье и большом пальце являются туннельные невропатии. Карпальный синдром и невропатия лучевого нерва встречаются наиболее часто. При карпальном синдроме происходит сужение просвета канала запястья, что приводит к сдавливанию срединного нерва и соответствующей симптоматике (боль, отек, онемение в области запястья с распространением симптомов и в область большого пальца кисти). Невропатия лучевого нерва проявляется такими симптомами как боль, чувство онемения в области запястья и кисти. Также некоторые движения (сгибание и разгибание кисти в лучезапястном суставе, отведение большого пальца кисти) становятся ограниченными.
Травмы К боли в области запястья и большого пальца могут привести травмы обеих этих отделов руки. Наиболее распространенными следствиями травм являются переломы, вывихи, подвывихи. При несвоевременно оказанной медицинской помощи боль может распространиться на всю руку.
Артрит Артрит – это воспалительное заболевание суставов, которое зачастую поражает несколько суставов одновременно. Артрит кисти чаще начинается с поражения суставов большого пальца, затем воспалительный процесс поражает суставы всех пальцев и лучезапястный сустав. Воспаление суставов сопровождается сильной болью, припухлостью, болезненностью при движениях.
Стенозирующий лигаментит Стенозирующий лигаментит (болезнь Нотта) – это воспалительное заболевание связочного аппарата кисти. Чаще всего (в 90% случаев) происходит воспаление кольцевидной связки большого пальца кисти. Заболевание сопровождается стенозом первого костно-фиброзного канала, в результате чего связка сдавливает сухожилия большого пальца кисти. Стенозирующий лигаментит сопровождается болью при сгибании и разгибании первого пальца кисти, болью при надавливании на область запястья и основание большого пальца. При сгибании и разгибании можно услышать щелчок, из-за которого данное патологическое состояние также называется синдромом «щелкающего пальца».
Болезнь де Кервена Болезнь де Кервена – это воспалительное заболевание, которое поражает фиброзные влагалища сухожилий короткого разгибателя и длинной отводящей мышцы большого пальца кисти. Воспаленные влагалища сдавливают сухожилия мышц, которые также воспаляются и утолщаются. При пальпации отмечается болезненность и припухлость по ходу синовиальных влагалищ данных мышц. Боль локализуется в области запястья, затем распространяется на большой палец и предплечье.
Руки для человека являются основным объектом обеспечения жизнедеятельности. Иногда поражают болезни те или иные участки рук, что приводит к огромному дискомфорту. Самая распространенная жалоба является боль в запястье. Лучезапястный сустав — это участок руки, соединяющий кисть и предплечье. Почему появляется болезненное ощущение, какие основные причины и симптомы заболеваний, рассмотрим далее.
В связи с различными нагрузками на руки, запястье принимает на себя практически весь вес. Этот участок руки самый уязвимый и, чем раньше будет определена причина возникновения болевых ощущений, тем легче будет проходить лечение.
Симптомов и причин возникновения боли существует огромное множество.
Перелом — это частичное или полное повреждение целостности кости при воздействии нагрузок, которая превышает прочность травмируемого участка. Вывих — это нарушение формы кости подвоздействием болезней или механических повреждений. Эти два повреждения можно охарактеризовать острой болью в запястье. Самыми распространенными повреждениями являются переломы и вывихи ладьевидной и полулунной кости. Лучезапястный сустав болит очень острой болью и вызывает сильный дискомфорт. Боль и неприятные ощущения в запястье руки сопровождается хрустом, иногда щелчками.Всегда происходит отек или припухлость запястья руки. При возникновении этих симптомов необходимо срочно обратится к специалисту в клинику, и сделать рентгеновский снимок. На нем будет виден иперелом и вывих запястья. Обращаться необходимо к травматологу и, исходя из данных симптомов, он назначит рентгеновский снимок. Если боль очень сильная, то принимается обезболивающее в таблетках (Промедол, Фентанил, Налбуфин) или уколах (на основе опиума, парацетамола и нестероидные противовоспалительные). Для лечения используют мази аптечного происхождения и настойки народной медицины. Накладывается фиксирующая повязка или гипс.
Для возобновления нормальной работы запястья необходимо применять мази для снятия отека и выполнять лечебную физкультуру.
В основном используют аптечные мази:
- лидокоин,
- кетонал,
- диклофенак
- анестезиновые мази,
- порошковидное мумие или в таблетках.
К народным средствам относятся:
- мази на основе живицы и можжевельника;
- компрессы с использованием корня окопника или чернокорня;
- отвар из травы будры плющевидной;
- настой на васильке луговом;
- отвар календулы;
- настойка на ягодах шиповника.
Растяжение возникает в случае большой нагрузки на запястье, неправильный подъем предметов, резкий рывок рукой или при противоестественном направлении нагрузочной силы. Это самая распространенная повседневная травма руки. Растяжение сопровождается острой болью в запястье, дискомфортом при движении, нестабильности сустава. Невозможно выполнять движения и поднимать большие нагрузки. При растяжении постепенно начинает возникать отек. Если боль очень сильная, то принимают обезболивающие препараты или используют мази. Можно обратиться к врачу — травматологу, чтобы не возникло непредвиденных последствий и ухудшения состояния. Используют эластичную повязку и мази для снятия отечности.
Народные средства применяют такие же, как при переломах и вывихах.
Воспаление и дистрофия тканей сухожилий, которое сопровождается болевыми ощущениями различной интенсивности. Эта болезнь может возникать в последствии растяжения суставов запястья руки. Причина возникновения данного заболевания — это продолжительная и повышенная нагрузка на запястье в результате мелких травм и избыточной двигательной активностью. Тендинит сопровождается ноющей болью в лучезапястном суставе. Результатом заболевания могут быть микротрещины сустава, отложение солей и омертвление тканей сухожилия. При постоянных и продолжительных нагрузках на больной сустав, ткани сухожилий могут закостенеть.
Вследствие этого, могут образовываться шипы и костные наросты. Если не вылечить это заболевание, то результатом может быть тендоз.
Основными симптомами тендинита являются:
- локализованные болезненные ощущения в тканях и областях сухожилий лучезапястного сустава, которые могут возникнуть во время пальпации или резких и очень активных движения. Приполном покое лучезапястного сустава отсутствуют болевые ощущения;
- отечность в местах поврежденного запястья;
- покраснение и маленькое увеличение температуры в местах воспаления;
- во время движения лучезапястного сустава поврежденной руки через специальный аппарат (фонендоскоп) или же на маленьком расстоянии может сопровождаться специфическим хрустом;
- в результате воспалительных процессов в лучезапястном суставе происходит стягивание или малое затвердение сухожилия, которое может подтолкнуть к нарушению или полному исчезновению двигательной функции сустава запястья;
- возникают сильные болевые ощущения при хватательных движениях.
Если обнаружены какие-либо симптомы из вышеперечисленных, то необходимо обратиться к врачу и пройти диагностику.
К диагностическим методам относятся:
- визуальный осмотр поврежденного запястья (врач — травматолог определяет область болевых ощущений и направляет на последующую диагностику);
- рентгеновские снимки (поможет выявить заболевание только на поздних стадиях развития болезни. На снимке будут видны отложения солей и костные наросты);
- обследование ультразвуком (позволяет выявить повреждения сухожилий, изменение их формы и структуры);
- обследования лабораторные (в него входит общий анализ крови и анализ на ревмопробу. Это обследование назначается в случае появления тендинита после ревматоидного артрита, осложнения инфекционного заболевания).
Как лечить болезненные ощущения в запястье при тендилите? Здесь существует несколько способов лечения: консервативное, с помощью медикаментов, физиотерапия, с помощью массажа и физических упражнений, народными средствами.
- полный покой больного сустава;
- лечение холодом (необходимо делать компрессы на поврежденный участок руки, это помогает снизить болевые ощущения, снимает опухоль и отечность);
- тугая и эластичная повязка (позволяет уменьшить амплитуду движения запястья руки, способствуют скорому заживлению повреждений).
- Гидрокортизон (производят уколы в оболочку сухожилия);
- Пироксикам (десять миллиграммов в сутки);
- Индометацин (150 миллиграмм в сутки);
- Ибупрофен (2,4 грамм в сутки);
- Метилпреднизол с однопроцентным раствором Лидокаина;
- Мотрин.
Физиотерапия (если заболевание не хроническое, то это самый действенный способ лечения):
- лечение посредством воздействия магнитного поля на поврежденный сустав;
- лазерная терапия;
- воздействие ультра звуковых волн на поврежденные участки;
- лечение грязью или парафином.
Ним является неврологическое заболевание, то есть защемление среднего нерва. Это патология периферической нервной системы. Заболевание начинает прогрессировать, когда между мышцами и сухожилиями запястья защемляется нерв. Самыми частыми и распространенными ответвлениями заболевания является защемление локтевого нерва или сдавливание нервов запястья.
Лечением туннельного синдрома занимается врач невролог.
- ослабление хватки руки;
- ощущение слабости запястного сустава;
- онемение пальцев на поврежденной руке;
- покалывание в точке защемления нерва;
- сильные болевые ощущения при движении кистью.
Определить начальную стадию заболевания можно в домашних условиях.
При туннельном синдроме запястья происходит онемение большого, указательного, среднего и половины безымянного пальцев. При онемении мизинца и безымянного пальца защемляется совершенно другой нерв и это не относится к туннельному синдрому. Если вовремя не обратиться в поликлинику, то может произойти атрофия, общая слабость и нарушение двигательной функции руки.
Причинами возникновения туннельного синдрома могут быть:
- нарушение кровообращения;
- растяжение связок и сухожилий;
- нарушение метаболизма и обмена веществ в организме;
- отеки и опухлости запястья;
- ожирение;
- профессиональное заболевание пианистов, программистов и прочих (то есть деятельность связанная в нагрузке и длительном нахождении в одинаковом положении кистей рук и соответственно запястий).
Для лечения этого заболевания необходимо пройти обследование в больнице и проконсультироваться со специалистом.
От стадии туннельного синдрома запястья будет зависеть сложность и длительность лечения. Если заболевание на начальной стадии прогрессирования, то необходимо обеспечить полный покой суставу и приложить холод. Это поможет снизить порог болевыхощущений и устранит симптомы заболевания. Если же выявлена более поздняя стадия болезни, то необходимо:
- зафиксировать поврежденное запястье в естественном положении;
- принимать противовоспалительные медикаменты;
- прием обезболивающих препаратов;
- прохождение процедур электрофореза;
- введение гидрокортизона посредством инъекции.
Если сильно запустить лечение, то это сильно усугубит состояние руки и потребуется хирургическое вмешательство. Чтобы предупредить это заболевание необходимо делать физические упражнения, ходить на массаж, периодически делать компрессы и контрастные ванны, поддерживать в норме массу тела, периодически проходить обследование в неврологии.
Заболевание запястья руки, при котором образуется грыжевой мешок с жидкостью на тыльной стороне лучезапястного сустава. Причинами возникновения данного заболевания могут являться: чрезмерные нагрузки на лучезапястный сустав; травматизм; повторяющиеся травмы сустава (как у теннисистов и игроков гольфа); последствия операционного вмешательства на запястье. Симптомами такого заболевания может являться болезненное ощущение тканей лучезапястного сустава. Гигрома может возникнуть резко (в течение пары дней) и постепенно (в течениедлительного времени). Гигрома это безопасное образование на запястье, однако оно сопровождается болевыми ощущениями. Это заболевание не является опухолью или начальными стадиямирака. Обращаться следует к врачу — хирургу. После визуального осмотра руки, специалист способен поставить диагноз. Если заболевание слабо выражено, то кроме визуального осмотра еще потребуется УЗИ или МРТ. Существует два метода лечения гигромы запястья: консервативный и хирургический способ. При консервативном методе гигрому человек раздавливает сам или прокалывая иглой выкачивает жидкость в шприц. Если обеспечить полный покой и боль в запястье, и гигрома вскоре исчезнут. Если раздавить гигрому, то это повлечет растеканию суставной жидкости в близлежащие ткани. Эта жидкость безопасна, однако при таком методе существует риск возвращения гигромы снова. Второй способ более эффективный. Вытягивая посредством шприцажидкость из мешочка, она больше туда не возвращается.
Это желательно не проделывать самостоятельно, дабы избежать неприятных последствий. Необходимо обратится в клинику к врачу — хирургу.
В этом случае будет введена местная анестезия и содержимое удалится иглой. После, не вытаскивая иглы, происходит замена шприца на склерозирующий препарат. После введенияинъекции накладывается давящая повязка на лучезапястный сустав на пять недель. Это делается для того, чтобы дать возможность срастись мешочку гигромы и привести кожу в нормальное состояние. Если человек снимет повязку раньше, то при движении кистью выделиться жидкость, что может повлечь за собой повторное образование гигромы запястья. Риск рецидива гигромы всегда присутствует, однако если придерживаться рекомендациям врача, то риск приблизится к нулю.
Тендовагинит запястья — это инфекционное или асептическое воспаление сухожилий и их оболочек. Сопровождается острой болью в лучезапястном суставе. Заболевание может иметь хроническую и острую степень прогрессирования. Воспалению подвергаются средние участки сухожилий и мышц лучезапястного сустава. Это заболевание сильно влияет на двигательную функцию пальцев. При несвоевременном обращении к врачу, последствия могут дать очень неутешительными.
Это может привести к полной потере хватательной функциональности рук.
Симптомы инфекционного тендовагинита:
- сопровождается пульсирующей острой болью по длине пораженного сухожилия;
- появляется отек и покраснение кожи в пораженном месте лучезапястного сустава;
- резкая боль при пальпации;
- повышение температуры;
- движение пальцами сопровождается очень резкими и сильными болевыми ощущениями, и приходится меньше двигать пальцами и держать их только в фиксированном положении;
- сопровождается увеличением лимфатических узлов в области подмышки той руки, где поражены болезнью сухожилия;
- общая слабость и недомогание организма;
- болит запястье при сгибании руки в запястье;
- сильные мышечные боли;
- иногда возникает лихорадка.
Симптомы асептического тендовагинита:
- острая боль при длительном однообразном действии (печать на компьютере, подготовка к экзамену в музыкальной школе и прочее);
- на тыльной стороне запястья появляется отек, который сопровождается специфическим хрустом и резкими болевыми ощущениями;
- при длительном отдыхе руки, все симптомы болезни временно пропадают (до следующей нагрузки), то из острой степени заболевание перерастет в хроническое;
- общее состояние человека не ухудшается;
- постепенно начинает ухудшаться функциональность пальцев;
- при следующих нагрузках, после покоя руки, появляется умеренная боль и не проходит долгое время.
Если своевременно не обратиться в клинику, то могут возникнуть осложнения.
Может развиться гнойный бурсит локтевого сустава, флегмона запястья, полный отказ работы большого пальца и мизинца, и прочее. Лечение будет зависеть от степени развития болезни и характера болей.
Лечение инфекционного тендовагинита:
- фиксация запястья гипсовой повязкой, лангеткой или ортезом;
- прием пациентом обезболивающих препаратов;
- обеззараживающие компрессы;
- применение ультра высокочастотной терапии;
- использование лазерной терапии;
- при нагноении требуется хирургическое вмешательство;
- прием антибиотиков.
Лечение асептического тендовагинита:
- обеспечить полный покой поврежденного лучезапястного сустава;
- холодные компрессы;
- прием обезболивающих лекарств;
- применение ударно-волновой терапии;
- при очень сильной боли используют дипроспан (это глюкокортикоидный гормон);
- если не получается добиться хороших результатов при местном лечении, то используют хирургические методы;
- для реабилитации назначают лечебную физкультуру.
Причиной боли кистей может стать перитендинит. При этом заболевании происходит воспаление капсул с жидкостью, смазывающих сухожилия в нижних частях запястья. Появляются припухлости в поврежденных местах и сопровождается слышимым скрипом при движениях кистью.
Разделяют две формы заболевания — острая и хроническая степень.
Основные симптомы перитендинита:
- появление отеков на ранней стадии заболевания;
- капсула с жидкостью увеличивается и начинает болеть;
- в утренние часы возникает сильная боль в лучезапястном суставе, которая в течение дня пропадает;
- при нагрузках на запястье или сгибании руки начинаются сильные болевые ощущения;
- на внутренней стороне лучезапястного сустава появляется отечность и припухлости, сопровождаемые пульсирующей болью;
- образование уплотнений на местах отеков;
- нарушение функциональности большого пальца;
- при движении кистью, появляется скрип сустава, а иногда и хруст;
- если попробовать дотянуться до мизинца большим пальцем, то появляется резкая острая боль.
При появлении этих симптомов необходимо обратиться в поликлинику для осмотра и диагностики заболевания.
Большинство симптомов имеют визуальную форму и их можно выявить при осмотре у врача. После осмотра назначают рентгенографию кисти, для определения характера и степени развития заболевания.
- полное обездвиживание и фиксация лучезапястного сустава путем наложения гипсовой повязки;
- покой больной руки;
- прием обезболивающих препаратов;
- назначение противовоспалительных лекарств;
- лечебный массаж;
- применение микроволновой и ультразвуковой терапии;
- лечебная гимнастика;
- прогревание.
При лечении дома, можно сделать тепловые компрессы, принимать лекарства прописанные специалистом, правильно делать массаж больной руки.
Этот недуг — самое тяжелое заболевание суставов. Оно провоцирует множество осложнений. Заболеть ревматоидным артритом могут люди в детском возрасте и после тридцати лет. В основном болеют женщины.
Симптомы ревматоидного артрита:
- на начальной стадии заболевания воспаляются и опухают костяшки среднего, указательного пальца и лучезапястный сустав;
- повреждения носят симметричный характер (если болит запястье с правой стороны, то болезнь протекает и в левой руке в том же месте);
- стойкая боль и отечность, которая длится от месяца до нескольких лет;
- болевые ощущения усиливаются во второй половине ночи и под утро, а к вечеру снижаются;
- до обеда боли очень сильные (приравниваются к зубной боли);
- болезнь сопровождается резкими сильными и иногда ноющими болями;
- после физических нагрузок, поврежденные суставы меньше болят, однако после отдыха начинают болеть очень интенсивно;
- чувство скованности в утреннее время (онемение рук и чувство отекших суставов);
- на кистях появляются уплотнения (ревматоидные узлы);
- ухудшается общее состояние организма, плохой сон и аппетит;
- общая слабость;
- на поздний стадиях развития ревматоидного артрита возникают деформации кистей и пальцев (в основном происходит фиксация с прогибом внутрь, резко снижается двигательная функция рук, трудно сгибать и разгибать пальцы, снижается приток крови и начинают атрофироваться мышцы).
Лечением ревматоидного артрита необходимо заняться на начальной стадии развития болезни, иначе возникнут сильные осложнения.
При обнаружении каких-либо симптомов сразу необходимо обратиться к врачу. Это заболевание лечить очень сложно, если запустить на начальной стадии или заниматься самолечением. Врач прописывает необходимые антибиотики, обезболивающие, гормональные, противовоспалительные мази и препараты. Быстро снять болевые ощущения поможет перцовой пластырь. Необходимо заниматься лечебными физическими упражнениями для реабилитации и предупреждения болезни. Иногда помогает облегчить боль мануальная терапия и массаж.
Болезнь характеризуется изменениями в хрящевых суставах, которые невозможно вернуть в первоначальный вид. После хряща заболевание переходит на близлежащие кости, мышцы и капсулы с жидкостью. Остеоартроз изменяет форму костей и хрящевых суставов, и они теряют свои функциональные возможности. Существует несколько стадий развития этого заболевания — легкая, средняя и тяжелая. Оно характерно для людей в возрасте от пятидесяти лет. При движении запястья возникает колющая боль и сопровождается специфическим хрустом. В последствии ограничивается двигательная функция суставов, а также хватательная функция. Появляется скованность движений, сильный хруст и болевые ощущения. При этом заболевании не следует заниматься самолечением, а следует сразу же обращаться в больницу. Лечение будет проходить длительный промежуток времени, потому что необходимо возобновить хрящевую ткань. В основном прописывают отличный препарат для восстановления костных тканей — Структум. При его приеме отпадает необходимость в обезболивающих и противовоспалительных средствах.
В комплексе лечения используют фонофорез, лечебную гимнастику и массаж, кортикостероиды и физиотерапию.
Такое заболевание сопровождается размягчением костных тканей и приводит к различным деформациям. Это заболевание проявляется больше у мужчин в среднем возрасте. Существует четыре стадии развития болезни — начальная (проходит около двух недель), стадия ремиссии (длится до нескольких месяцев), активное развитие (протекает несколько лет) и последняя стадия (возникает остеоартроз лучезапястного сустава). Сопровождается умеренными болевыми ощущениями, которые начинают усиливаться при нагрузках на поврежденный сустав. Прикосновение к больной области вызывает сильную боль. Снижается кровообращение в пораженной области, появляется онемение пальцев. Для лечения применяют гипсовую повязку, обездвиживая руку сроком на три месяца. После прописывают курс грязетерапии, лечебный массаж и гимнастику, а также физиотерапию. Чтобы не возникало осложнений необходимо обратиться к врачу и пройти курс лечения и реабилитации. Если эти методы оказались неэффективными, то потребуется хирургическое вмешательство. При очень запущенной форме болезни необходимо удалить поврежденные участки хирургическим методом.
К лечению аваскулярного некроза необходимо отнестись с высокой серьезностью, ведь если своевременно не провести реабилитационные методы, то придется повторно делать операцию.
Опухоли подразделяются на три вида:
- доброкачественные;
- злокачественные;
- метастатические.
На начальном этапе появляются уплотнения, которые сопровождаются ноющей болью. В некоторые случаях припухлость будет разрастаться и перейдет в ярко выраженную опухоль. При малейших признаках на опухоль необходимо сразу же обратиться к врачу.
Лечение происходит только оперативным методом, то есть делают операцию и удаляют очаг заболевания.
Прием этих препаратов может привести различного рода осложнениям. Основные виды осложнений — аллергия, интоксикация организма, нарушение метаболизма, зависимость к препарату, несовместимость лекарства. При появлении недомогания, слабости организма, повышения температуры, различных болях после приемы препаратов, то необходимо обратиться в клинику для проведения диагностики и лечения. Производится диагностика крови, и выявляется причина и характер осложнения.
Исходя из диагноза будет назначен необходимый курс лечения, в основном меняют препарат на другой, и прописывают лекарства и витамины для поддержания организма.
Алкоголь очень пагубно влияет на весь организм в целом. При длительном употреблении алкоголя возникает зависимость. Это заболевание необходимо лечить, желательно на начальных стадиях развития. Алкоголь очень сильно влияет на нервную систему и психическое состояние человека. При запущенной форме алкоголизма появляется эффект «трясущихся кистей рук». Это усугубляет двигательную функцию конечностей. Также в частых случаях развивается эпилепсия. Алкоголизм очень сложное заболевание, которое влияет на всю систему организма. Нередко возникает симметричное заболевание нервов и нервных окончаний — поли нейропатия. Человек подверженный алкоголизму сам не сможет пройти лечение, ему необходимо оказать помощь. На фоне поражения нервной системы, алкоголизм сопровождается психическими расстройствами. Очень сильное действие алкоголь совершает на опорно-двигательный аппарат человека. Ухудшается координация движений, и происходит появление различных патологий.
Лечение необходимо проходить длительное в специализированных центрах.
Девяносто процентов всех заболеваний лучезапястного сустава могут быть врожденными, то есть передаваться на генетическом уровне, а остальные десять — приобретенные в течение всего жизненного периода.
- ревматоидным артритом составляет 8-9 процентов;
- тендинитом — 4-5 процентов;
- перитендинитом — 5-6 процентов;
- остеоартроз — 12-15 процентов;
- инфекционные заболевания запястья — от 9 до 15 процентов;
- остальные болезни 1-3 процента (практически во всех случаях они приобретенные, а не врожденные).
Самые высокие показатели у инфекционных болезней и они, чаще всего, наблюдаются у детей и подростков.
Одной из основных причин повреждений запястья является работа в неудобном положении. Это может повлечь за собой множество различных вариаций заболевания лучезапястного сустава. Самым частым заболеванием при неудобном рабочем положении рук является туннельный синдром. Допускать этого не нужно. Если работать не удобно в текущем положении, то необходимо сменить позу, дабы не усугубить свое состояние здоровья. Нередко после сильной нагрузки в плохом положении рук появляется отечность и припухлости. Как правило, они проходят через некоторое время, если снизить нагрузку. После работы необходимо сделать массаж кистей рук и провести разминку и гимнастические упражнения. Это поможет вернуть запястья в форму.
Если возникает онемение или болевые ощущения, то необходимо обеспечить полный покой на короткое время и размять пальцы. После сменить рабочее положение.
Если болит запястье левой руки, то причиной может стать перенапряжение запястья. Этот симптом очень часто встречается у спортсменов или работников тяжелой однообразной работы (например горнорабочие очистного забоя или проходчики). Необходимо обеспечить короткий отдых рукам, сделать гимнастику, обеспечить хорошее кровообращение с помощью массажа. Если эти методики не помогли, то нужно сделать фиксацию кисти в удобном положении и обеспечить полный покой. Желательно обратиться к врачу, чтобы провести диагностику и выявить причину.
Нередко случается, что перенапряжение запястья провоцирует развитию сильных заболеваний суставов.
- псореатический артрит,
- развитие туберкулеза,
- гонорея, подагра,
- сердечно-сосудистые заболевания,
- нарушение кровообращения и обмена веществ организма.
Боль в левой руке в основном зависит от сердечно-сосудистой системы. Может сопровождаться онемением, снижением двигательной функции, ноющими болями и прочим. В запястье правой руки боли появляются в основном из-за сильных нагрузок и неудобного рабочего положения. Болит запястье правой руки что делать? Во-первых, обеспечить полный покой и убрать все нагрузки на некоторый период времени. Во-вторых, оценить общее состояние организма и в случае появления недомогания обратиться в госпиталь
В-третьих, при ясных симптомах заболевания, или при получении травмы не заниматься самолечением.
Разделяют несколько симптомов при которых необходимо незамедлительно обратиться в госпиталь:
- при потере чувствительности пальцев рук;
- если болезненные ощущения продолжаются несколько дней;
- после нагрузки на запястья боль усиливается;
- визуально видна деформация формы запястья;
- появление уплотнений и отеков;
- ограничивается двигательная функция руки;
- болевые ощущения при движении;
- появляется хруст или скрип при движении кистью.
Что делать если болит запястье? Необходимо пройти диагностику и проконсультироваться со специалистом.
Основными методами для снятия боли являются:
- очень эффективным методом является наложение холодных компрессов или прогревание больных участков запястья;
- необходимо обеспечить полный покой больной руки;
- зафиксировать кисть эластичной повязкой;
- принять обезболивающее средство;
- можно использовать мази для снятия отечности и болей в суставах;
- применяют растирки народной медицины или настойки для приема внутрь.
Обязательно посмотрите видео на эту тему
Болезненные ощущения в запястьях очень опасное явление. Не стоит пренебрегать лечением и профилактическими методами. Не нужно игнорировать возникающую боль и необходимо относиться к ней со всей серьезностью. Большинство заболеваний легче и проще предупредить, нежели вылечить. Поэтому необходимо заниматься лечебной гимнастикой, использовать растирки для профилактики и периодически принимать витамины и минералы для восстановления работоспособности костей, мышц и сухожилий.
При первых симптомах сразу же нужно обратиться к врачу, потому что руки являются одной из главных составляющих жизнедеятельности человека.
Как забыть о болях в суставах и позвоночнике?
- Боли ограничивают Ваши движения и полноценную жизнь?
- Вас беспокоит дискомфорт, хруст и систематические боли?
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей?
- Люди, наученные горьким опытом для лечения суставов пользуются… >>
Мнение врачей по этому вопросу читайте
Запястье человека – это очень подвижное сочленение между кистью и предплечьем, которое составляют два ряда многогранных костей – по 4 в одном, множество кровеносных сосудов, нервных путей, сухожилий. Причин болей в запястье может быть очень много – важно вовремя разобраться в их характере и, если есть необходимость, получить своевременную медицинскую помощь – диагностику и лечение.
Содержание статьи:
- Основные причины болей в запястье
- Когда обращаться к врачу, если болит запястье?
В диагностике причины боли в запястье имеет большое значение не только её наличие, но и характер боли, значительное усиление, например, по ночам или при нагрузке на запястье, чувство онемения в кисти или предплечье, наличие хруста при движении, отека, кровоподтеков, имевшие место травматичные ситуации – падения, удары и т.д.
- Переломы, растяжения, вывихи в области запястья
Как правило, человек точно знает, что послужило причиной боли – это удар по запястью, резкое перерастяжение или падение с опорой на него.
- Отек тканей запястья.
- Синяки.
- Похрустывание.
- Деформация руки в области запястья.
- Ограничение подвижности.
Для выяснения характера травмы выполняется рентген.
Наиболее часто при травмах повреждаются ладьевидная или полулунная кости.
Диагностика и лечение травмы запястья необходимы даже в случае не очень выраженных симптомов (например, незначительного отека и некоторого ограничения движений). Застарелые переломы костей могут привести к ограничению или полной неподвижности руки в запястье.
При растяжении и вывихе в запястье у человека также наблюдается отек тканей и невозможность совершать определенные движения рукой
- Боль в запястье по причине чрезмерных нагрузок на руку.
Такие боли возникают после силовых занятий спортом или тяжелой физической работы.
Виды спорта, в которых наиболее часто травмируются запястные суставы и связки – теннис, гребля, метание копьяядра, бокс, гольф.
В результате многократно повторяющихся поворотов в запястье, рывков, в сочетании с сильной нагрузкой, возникает тендинит – воспалительный процесс в сухожилиях.
Из-за анатомической особенности запястья сухожилия в нем проходят через узкий канал, и достаточно даже небольшого воспаления или отека для появления боли.
- Невозможность захватывать или удерживать пальцами какой-либо предмет.
- Ощущение потрескивания в области запястья, которое сопровождает движения пальцами.
- Боль возникает в области сухожилий, на тыльной стороне запястья, и распространяется по ходу сухожилий.
Отеков при тендините может и не быть.
Диагностика тендинита основывается на констатации характерных для него симптомов – потрескивании сухожилия, характере боли, слабости в конечности. Для уточнения диагноза и для исключения травматических повреждений иногда требуется рентгендиагностика.
- Болит запястье у беременной
Так называемый синдром запястного канала чаще всего возникает при склонности человека к отекам, при быстром наборе массы тела, а также при сдавлении этой области возникшими гематомами или опухолями.
Как известно, беременных, особенно во второй половине периода ожидания малыша, часто беспокоят отеки – это и является причиной возникновения синдрома запястного канала у будущих мам.
Отечные ткани сдавливают срединный нерв, возникают неприятные ощущения и боль в области запястья. Боль может сопровождаться подергиваниями отдельных мышц кисти (или пальцев), ощущений пульсирования, мурашек, холода, зуда, жжения, онемения в руках, неспособностью удерживать предметы кистью. Неприятные ощущения затрагивают поверхность ладони под большим, указательным и средним пальцами. Симптомы усиливаются в ночное время.
Данные симптомы могут быть выражены очень слабо и возникать время от времени, а могут принести серьезный дискомфорт. У большинства будущих мам синдром проходит бесследно при рождении малыша.
Диагностика синдрома запястного канала основывается на осмотре пациента, для этого врач простукивает конечность по направлению нерва, выполняет тест на возможность движений, сгибанияразгибания руки в запястье. Иногда для постановки точного диагноза есть необходимость выполнить электромиографию.
- Боль в запястье вследствие профессиональных заболеваний или определенных систематических занятий
1. Туннельный синдром у людей, много работающих на компьютере, а также у пианистов, телеграфистов, портных.
При работе за компьютером правши опирают правую руку в стол, удерживая мышку. Сдавливание тканей запястья, постоянное напряжение руки и недостаток кровообращения приводят к появлению болей в запястье и неврологических ощущений – например, подергивания пальцев, покалывание и жжение в кисти, онемение в запястье и кисти, боль в предплечье.
При этом отмечается ослабление захвата предметов кистью, невозможность долго удерживать в руке предметы или переносить, например, сумку в руке.
Сдавливанию нерва запястного канала способствуют также межпозвонковые грыжи и остеохондроз.
Можно избежать возникновения вышеописанных симптомов, если регулярно выполнять гимнастику при работе за компьютером.
2. Стенозирующий теносиновит или тендовагинит у пианистов, при работе на компьютере или мобильном телефоне, при выкручивании мокрого белья или мытья полов вручную тряпкой.
Для развития теносиновита достаточно регулярно заниматься вышеуказанными видами деятельности.
- Очень сильная боль в запястье и области кисти, особенно большого пальца.
- Отек ладонной подушечки под большим пальцем, её покраснение и болезненность.
- Невозможность совершать движения большим пальцем, обхватывать предметы кистью и удерживать их.
- Со временем под кожей можно прощупать рубцовую ткань, которая образуется в результате воспаления и уплотняется.
Диагностика тендовагинита основана на специфических для него симптомах – при отведении большого пальца боли нет, но при сжимании кулака боль ощущается в шиловидном отростке и по направлению к локтю.
Существует также болезненность при надавливании на область шиловидного отростка.
3. Болезнь Кинбека, или аваскулярный некроз костей запястья, как профессиональное заболевание у работающих с отбойным молотком, топором, молотом, столярным инструментом, а также крановщиков.
Причиной болезни Кинбека может служить перенесенная травма запястья, или же много микроповреждений с течением времени, которые мешают нормальному кровоснабжению костных тканей запястья и, как следствие, являются причиной их разрушения.
Заболевание может развиваться в течение нескольких лет, то обостряясь болью, то затухая полностью. В активной фазе болезни боль не прекращается ни днем, не ночью, усиливается при любой работе рукой или движениях.
- Рентгенографияя.
- МРТ.
- Боль в запястье, как следствие заболеваний или состояний организма.
- Воспалительные процессы в костной ткани и суставах – артрит, остеоартрит, туберкулез, псориаз.
- Отложение «солей» — подагра или псевдоподагра.
- Заболевания и травмы позвоночника, спинного мозга – переломы, межпозвонковые грыжи, опухоли и т.д.
- Инфекционные заболевания – бруцеллез, гонорея.
- Анатомические особенности.
- Болезнь Пейрони.
- Гигромы или кисты сухожильного влагалища.
- Заболевания сердечнососудистой системы, отдающие болью в руку.
- Контрактура Фолькмана, нарушающая кровообращения в руке.
- Сильный или долго не проходящий отек запястья и кисти.
- Деформация руки в запястье.
- Боль длится больше двух дней.
- Слабость в руке, невозможно выполнять движения и удерживать предметы.
- Боль сопровождается болью за грудиной, одышкой, нарушением дыхания, болью в позвоночнике, сильной головной болью.
- Боль усиливается в ночное время, после нагрузки на руку, любой работы или занятий спортом.
- Движения в суставе ограничены, руку в запястье невозможно разогнуть, повернуть и т.д.
- Если вы уверены, что запястье болит в результате травм и повреждений, то идти необходимо к хирургу.
- При хронической длительной боли в запястье разбираться в её причинах должен терапевт.
- По показаниям терапевт может направить на консультацию к ревматологу или артрологу.
После всех диагностических процедур и при постановке диагноза терапевт, возможно, направит вас также к остеопату.
источник