В современном мире, где все больше проблем связывают с экологией, различные дерматозы получили широкое распространение. Нередко их внешние проявления выглядят не вполне эстетично, и именно это доставляет неудобство человеку.
Но случается, что кожная реакция является симптомом серьезного заболевания, в этом случае необходимо срочно определить и «обезвредить» патоген или устранить причину, запустившую механизм кожной реакции. Одной из таких проблем кожи является шелушение.
Нередко причиной состояния является недостаток выработки кожного сала (физиологическая особенность) или истончение естественного липидного слоя моющими средствами (чрезмерное увлечение гигиеной). Такое шелушение не является патологией, не передается к другому человеку, а лечение заключается в корректировке ухода за кожей. Но бывают и другие случаи…
Сухость кожи может возникнуть в результате воздействия аллергена. В качестве такого вещества могут выступать:
- Продукты питания — шоколад, красные овощи и фрукты, молоко, яйца, почти любой продукт может вызывать пищевую аллергию
- Средства для стирки белья — пятновыводители, порошки, кондиционеры ополаскиватели
- Косметические средства — крем, пудра, тени, мыло, гель для душа, средства для укладки волос и пр. (см. список вредных веществ в косметике, кремах).
- Препараты бытовой химии — любые чистящие средства для посуды, раковины, унитаза (см. влияние бытовой химии на здоровье, как сделать безопасные средства самим)
- Металлы — бижутерия, пряжки, заклепки, кнопки, застежка-молния
- Укусы насекомых (комаров, мошки, пчел)
- Лекарственные препараты.
Возможно возникновение аллергической реакции двух видов:
- контактного дерматита — этом случае реакция со стороны кожи появляется после длительного действия раздражающего вещества (не сразу). Сначала кожные покровы краснеют, появляется зуд и шелушение (возможно образование пузырьков с жидкостью). Позже пораженная область тела покрывается сухой коркой.
- крапивницы — в этом случае реакция возникает мгновенно после действия аллергена – моментально появляется гиперемия, отечность в месте воздействия, сильное желание почесаться.
Чаще предрасположенность к аллергии определяется в раннем возрасте, особенно у детей, родственники которых страдают повышенной чувствительностью к какому-либо веществу. В раннем возрасте наиболее характерно появление покраснений и шелушения в области щек, ягодиц, естественных складок (см. диатез у ребенка).
Шелушение кожи часто наблюдается в холодное время года. Связано это не только с изменениями на улице (мороз и сильный ветер), но и включением отопительных приборов в помещении (радиаторы отопления, кондиционеры). В этот период ощутимо снижается влажность воздуха, это и оказывает влияние на состояние кожи.
Увлажняющие кремы являются отличными средствами, восстанавливающими водный баланс кожи, но только при правильном применении. Они создают на поверхности кожи «водяной буфер». При условиях нормальной влажности воздуха крем связывает влагу из воздуха и передает ее коже, но при пониженном содержании влаги в окружающей среде происходит обратный процесс: вода из кожи выделяется в окружающую среду и кожные покровы начинают шелушиться. Необходимо учитывать эту особенность при использовании увлажняющей косметики.
Существует немало витаминов и микроэлементов, недостаток которых может негативно сказаться на здоровье кожи и ее внешнем виде. Такие вещества необходимы в минимальных количествах, но вклад их в обменные процессы всего организма невозможно переоценить. При авитаминозах увлажнение кожи косметическими средствами не дает никакого эффекта. Кожа чаще шелушится на лице, области коленей и локтей (с разгибательной стороны). Чаще всего на состоянии кожи сказывается недостаток следующих витаминов:
- Витамин А (при недостатке отмечается ухудшение состояния волос и ногтей, возможны расстройства зрения, особенно в ночное время суток).
- Витамин К (при недостатке отмечается повышенная кровоточивость, длительный период заживания мелких повреждений кожи).
- Витамин С (при недостатке появляются морщины, кожа приобретает бледный оттенок, нарушается режим сна, кровоточат десны).
- Витамины группы В: В2, В3, В7, В12 (при недостаточном поступлении наблюдается нарушения сна, выпадение волос, кровоточивость десен, быстрая утомляемость, перхоть, депрессия, нервозность).
- Витамин Е (недостаток проявляется преждевременным появлением морщин, гиперпигментированностью кожи, длительным периодом заживления кожных травм).
Гиповитаминоз может быть вызван неправильным питанием или нарушениями в усвоении продуктов (см. витамины в таблетках — развеиваем мифы). Но следует учитывать, что избыток некоторых витаминов проявляется также ухудшением состояния кожи, ногтей и волос (см. почему слоятся и крошатся ногти).
У новорожденных шелушение кожи может быть вызвано дисбактериозом. При этом может наблюдаться постоянный недобор веса малыша, потеря массы тела, бледность кожных покровов, проблемы с животиком (частое срыгивание, метеоризм, нарушения стула). У взрослых проблемы с кожей также могут быть связаны с нарушениями деятельности кишечника. Часто пациенты жалуются на привкус металла во рту, чередование запоров и поносов, неутолимое желание поесть, урчание в животе, метеоризм, вздутие живота, сухость слизистых, головные боли (см. симптомы дисбактериоза).
Недостаток бактерий в кишечнике приводит к нарушениям в процессе усваивания продуктов питания. Даже при полноценном рационе (достаточном поступлении питательных веществ, витаминов и микроэлементов, оптимальном соотношении белков, жиров и углеводов) человек не способен их эффективно усвоить, повышается вероятность развития авитаминозов (см. как лечить дисбактериоз).
В организме человека количество вырабатываемого эстрогена напрямую воздействует на состояние кожи. Этим гормоном контролируется выработка кожного жира, который является естественным увлажнителем для кожи. Изменения содержания эстрогена могут наблюдаться при заболеваниях эндокринной системы и неполадках в функционировании следующих органов:
Гормональные изменения подстерегают женщин в период менопаузы (около 50 лет). В это время происходит естественное снижение уровня эстрогена (не связанное с заболеваниями эндокринной системы), что приводит к старению кожи, ее увяданию, потере влаги и появлению сухости. Кожа начинает шелушиться, женщину практически не покидает ощущение стянутости.
При заражении гельминтами (глистами) в ряде случаев возможно появление кожных реакций, в том числе шелушения и сыпи. Наряду с такими проявлениями отмечаются неполадки в работе кишечника, повышение температуры тела, потеря веса, тошнота, рвота, признаки интоксикации (отравление продуктами жизнедеятельности глистов). Некоторые паразиты внедряются в тело человека через кожу, в этих местах часто возникает аллергическая реакция. Некоторые особи паразитируют в мышечных тканях, что также может вызвать кожные проявления (см. признаки глистов у человека).
В качестве ареала обитания клещ зачастую выбирает лицо человека, в частности области век, бровей, зону подбородка, носогубного треугольника, лба или ушные проходы. В месте внедрения отмечается появление шелушения (в форме чешуек или корочек), отечность, формирование отечных и покрасневших участков.
Если паразит поселяется на веках, то человек может ощущать быструю утомляемость глаз, локальное выпадение ресниц, трудности с открыванием глаз по утрам (образуется клейкая жидкость, которая мешает разомкнуть веки). При использовании косметики и моющих средств кожа, пораженная клещом, сильно чешется и отекает. Если поражается сам глаз (его слизистая оболочка), то наблюдается его сухость, светобоязнь, выступание капилляров на поверхности.
В числе причин шелушения кожи может быть перечислен сахарный диабет. Достаточно коварное заболевание, в начальные этапы и при скрытом течении проявляется только в форме зуда кожи и ее сухости. В последующем появляется сухость слизистых рта, половых органов. Часто отмечается жажда и учащенное мочеиспускание, нередко наблюдается ухудшение настроения, быстрая утомляемость, нарушение веса (может быть как резкий скачок стрелки весов вверх, так и вниз), депрессия.
При постоянной высокой концентрации глюкозы в циркулирующей крови организм человека пытается снизить ее, главным образом путем выведения с мочой. Для этих целей используется львиная доля свободной жидкости, находящейся в теле человека. Именно недостаток влаги приводит к иссушению кожи.
Заболевание имеет хронический характер течения, рецидивы отмечаются в холодное время года. Наиболее часто наблюдается сильное шелушение кожи на руках и ногах, но возможно поражение заболеванием всей поверхности тела.
Наряду с шелушением присутствует общая сухость и покраснение кожи, явное выделение всех физиологических линий (кожного рисунка) и наличие растрескавшихся линейно участков (эскориаций). Нередко процесс сопровождается воспалением, которое постепенно прогрессирует (нередко при запущенной растрескавшейся эритеме наблюдается мокнутие и выделение экссудата). Пораженные участки тела болят (см. симптомы и виды экземы).
Шелушащиеся участки тела человека при ихтиозе напоминают рыбью чешую (имеют четырехугольную форму), само заболевание является патологией ороговения кожи и передается по наследству (проявляется в раннем детстве). Нередко чешуйки пигментированы (гиперкератоз). Заболевание имеет несколько форм.
Ихтиоз вульгарный является самой распространенной формой, с одинаковой частотой поражает людей различного пола. Проявляется на всей поверхности тела, кроме сгибательных поверхностей (подмышечные впадины, шея, пах, суставные впадины и др.). Чаще чешуйки отмечаются на локтях и коленях (с внешней – разгибательной – поверхности), имеют различную окраску (от белесой до серо-черной). У ребенка заболевание на лице практически не проявляется, у взрослого могут возникать очаги сухости и шелушения на лбу или щеках. На ладонях и коже стоп имеется муковидное шелушение с ярко выраженным сетевидным рисунком; ногти шероховатые, ломкие и деформированные; отмечается истончение волос и их выпадение; зубы сильно подвержены кариесу. У пациентов с ихтиозом появляется наследственная предрасположенность к заболеваниям глаз (близорукость), часто случаются рецидивы ретинитов и конъюнктивитов. Может диагностироваться сердечно-сосудистая или печеночная недостаточность.
Наследуется только мужчинами (по Х-хромосоме). Чешуйки по форме напоминают щитки черно-коричневого цвета (напоминают кожу крокодила), имеют достаточно плотную структуру. Нередко заболевание сопровождается отставанием ребенка в развитии, нарушениями в формировании скелета, катарактой, эпилепсией или гипогонадизмом (недостаточной функцией яичек).
Заболевание начинает свое развитие внутриутробно (на 16-20 неделе беременности). У новорожденного чешуйки могут достигать сантиметра в толщину, иметь различную форму, быть полностью гладкими или слегка зазубренными, кожа между ними глубоко растрескавшаяся. У младенцев присутствует деформация ротового отверстия, ушных раковин, кожи век и скелета. На пальцах рук и ног могут быть перемычки, отсутствовать ногтевые пластины. Большинство детей рождаются мертвыми или умирают через несколько дней после рождения.
Одна из форм врожденного ихтиоза. Кожа у новорожденного имеет ярко-красный цвет (как при термическом ожоге) участки стоп и ладоней покрыты толстым слоем эпидермиса белого цвета. Чешуйки отторгаются при малейшем прикосновении, возможны кровоизлияния в слизистые и кожу – такие дети долго не живут. С течением времени шелушащихся участков становится меньше, но довольно часто происходят рецидивы болезни. В зонах естественных складок кожи к 4-5 году жизни формируются толстые чешуйки, имеющие грязно-серый цвет. В последующем у детей диагностируются нарушения эндокринной и нервной системы (паралич, олигофрения, полиневропатия, инфантилизм и др.).
Системное заболевание аутоиммунного течения (собственный иммунитет разрушает нормальные клетки тела, продукты разложения которых обуславливают общую интоксикацию организма и множественные повреждения внутренних органов). Чаще заболеванию подвержены женщины.
Шелушение кожи отмечают не все пациенты с красной волчанкой. Наиболее часто красные папулы (сыпь) появляются на носу и в области щек (по форме напоминает бабочку), возможны появления гиперемированных сухих участков на туловище и руках. Нередко симптомы появляются в области половых органов и слизистой носа и рта – присутствуют множественные язвы. Волосы и ногти пациентов с системной красной волчанкой подвержены ломкости, встречаются очаги выпадения волос.
Возможны проявления заболевания со стороны:
- Суставов (происходит их симметричная деформация, нарастает болевой синдром).
- Крови (нейтрофильные лейкоциты имеют фрагменты ядер от других клеток, анемия).
- Сердечно-сосудистой системы (эндокардит, перикардит, миокардит, атеросклеротическое поражение сосудов)
- Почек (нефрит, в моче обнаруживается кровь и белок, нарушается отток жидкости из организма, прогрессируют отеки).
- Нервной системы (судороги, психоз, перестезия, энцефалопатия, цереброваскулит).
- ЖКТ (нарушения стула).
У пациентов может резко повышаться температура тела, быстро наступать утомляемость, часто случаются приступы головной боли.
При заболевании наблюдается одновременно и зуд и шелушение, прогрессирование отмечается в осенние или весенние месяцы, когда организм ослаблен сезонными простудами.
Первые признаки розового лишая можно спутать с симптомами респираторной инфекции: повышается температура, отмечается общее недомогание, быстрая утомляемость, общая слабость, увеличиваются лимфоузлы. Позже на коже отмечается шелушение пятнами, они имеют симметричные очертания, локализуются в области туловища и бедер. Первоначально появляется одно крупное пятно (в диаметре достигает 4 см), его поверхность слегка возвышается над поверхностью остальной кожи, цвет может варьировать от ярко розового до желто-розового.
Позже на протяжении 2-3 недель наблюдается образование небольших пятен, шелушащихся по краям, их размеры не превышают 2 см. Постепенно бляшки исчезают, на их месте образуется бледный след, который пропадает через некоторое время. Розовый лишай редко является причиной шелушения кожи на лице. Зуд может отсутствовать или иметь ярко выраженный характер, часто усиливается от нервно-эмоционального напряжения пациента.
Существует несколько форм псориаза, каждая из которых имеет индивидуальную симптоматику. Возникает заболевание в результате активации лимфоцитов и увеличения интенсивности наращивания сети мелких капилляров в верхних слоях кожи. Наблюдается образование шелушащегося сухого участка кожи, который чешется, также отмечается сильная стянутость (см. как лечить псориаз).
Воспаленные участки кожи покрываются бляшками, которые возвышаются над остальной поверхностью, они утолщены и склонны к расслоению. Кожные покровы истончаются, и при малейшем давлении возникает кровотечение. Болезнь быстро распространяется. Шелушение может наблюдаться на коже головы (ее волосистой части).
Появляются участки сухой гладкой воспаленной кожи, которые также немного выступают вверх. Они локализуются в сгибательных зонах рук и ног, а так же в естественных складках кожи (паховая зона). Часто происходит травмирование таких бляшек механически (одеждой, к примеру) и в образовавшиеся раны проникает инфекция.
Кожа пациента покрывается мелкими участками воспаления, по форме они напоминают точки или капли, по цвету варьируют от бледно-розового до ярко фиолетового. Начало заболевания часто совпадает с вирусными заболеваниями.
На коже человека появляется множество пустул (пузырей с жидкостью). Нередко они инфицируются бактериями, и жидкость напоминает гной. Кожа под очагами воспаления расслаивается, а сами пузыри сливаются. Локализуется шелушение кожи на ногах, руках и предплечьях.
Возможен летний и зимний вариант течения псориаза. В первом случае под действием солнечных лучей происходит усугубление симптомов, во втором – наоборот достигается длительная ремиссия.
Заболевание инфекционной природы, вызывается стрептококками. У пациента присутствуют признаки общей интоксикации, повышается температура тела, начинается озноб, болит голова, ощущается ломота во всем теле. Спустя некоторое время кожа покрывается мелкой сыпью в форме точек, они имеют ярко-розовый цвет, кожные покровы становятся розовыми. На скарлатину указывает также сильная разница в окраске кожи на лице: носогубный треугольник бледный, без сыпи, а щеки «горят», становятся ярко-красными, на них имеется сыпь.
Нередко врач диагностирует ангину при первичном осмотре, значительно уплотняются лимфатические узлы, отмечается их болезненность при пальпации. Язык покрывается налетом буроватого цвета, который постепенно самостоятельно исчезает. Его слизистая становится ярко-малинового цвета, отчетливо просматриваются блестящие сосочки.
Примерно через неделю после начала скарлатины сыпь исчезает, следов и пигментированных или депигментированных участков не остается. Через пару недель появляется шелушение, вначале на нежной коже шеи, естественных складок, а потом по всему телу. Кожа сходит слоями, начиная от последней фаланги пальцев, постепенно распространяясь на поверхность кистей и подошв.
Заболевание возникает в результате активной жизнедеятельности микробов в естественных выделениях человека (кожном сале). Наиболее часто заболевание проявляется в области волосистой части головы, коже лица, ушей, груди, задней части туловища (см. себорейный дерматит на лице). Перхоть является проявлением себорейного дерматита в легкой форме.
На пораженном участке тела появляется раздражение, краснота и четкоограниченные сухие бляшки (шелушение). Сами чешуйки достаточно жирные, образуются в результате соединения соседних узелков, имеющих желтоватый оттенок. При локализации дерматита в области естественных складок (области под грудью, за ушами, в области паха) может появляться мокнутие, в последующем кожа растрескивается, может загнаиваться. Прогрессирование болезни достаточно медленное, но вовлечение в процесс значительных участков тела требует немедленной врачебной помощи, особенно у детей (при наличии дополнительных признаков: задержка роста, понос).
Заболевание проявляется на коже век. Край верхнего или нижнего века утолщается, краснеет, на нем образуются множественные чешуйки (смесь эпителиальных клеток и кожного сала).
Заболевание сопровождается зудом глаз, веки значительно тяжелеют (утром трудно открыть глаза). При длительной нагрузке наблюдается быстрая утомляемость, глаз болезненно реагирует на яркий свет (светобоязнь), часто наблюдается слезоточивость от ветра. Ресницы могут расти деформированными, обильно выпадать, склеиваться. При некоторых формах блефарита наблюдается образование язв или гнойников по краям века.
При вторичном сифилисе очаги поражения кожи шелушатся редко, но если это случается, то сухость отмечается только по краям высыпаний. Сами они никогда не сливаются, имеют темно-красный цвет, достаточно плотные, округлые по очертанию, находятся на одном уровне с кожей. Болезненных ощущений или зуда больные не испытывают. Очаги самостоятельно исчезают, не оставляя депигментированных участков кожи или рубцов. Образования распространены по всей поверхности тела, включая участки стоп и ладоней.
Случается, что сыпь при вторичном сифилисе имеет форму папул, тогда она немного выступает над основным уровнем кожи, склонна к срастанию узелковых участков. Может наблюдаться поражение папулами слизистых оболочек рта, половых органов, гортани. При локализации их в естественных складках наблюдается мокнутие, позже формируется эрозия, из которой постоянно выделяется жидкость. Может наблюдаться одновременно папулезная и розовая сыпь.
Дополнительными признаками сифилиса вторичного может быть облысение. Очаги его могут быть маленькие или достигать обширных размеров. У женщин сифилис может провоцировать образование депигментированных участков на коже шеи, спереди подмышечных впадин, области декольте, спине, животе или пояснице. Участки не шелушатся, не вызывают дискомфорта (болезненности, зуда), окружены гиперпигментированными клетками. У мужчин голос становится осиплым, это свидетельствует о поражении голосового аппарата возбудителем сифилиса.
Инфицирование грибками также может вызвать шелушение кожи. На каждом участке тела микоз может проявляться разными признаками.
В большинстве случаев грибки поселяются между пальцами или в подошвенной и ладонной части конечностей (см. грибок стопы). Шелушение выражено слабо, может наблюдаться незначительное воспаление. Между пальцев кожа лопается, трещины оказываются достаточно болезненными, долго не заживают. На подошвенной и ладонной части кожа утолщается, грубеет, в бороздках может появиться белесоватый налет (муковидное шелушение). Возможно появление пузырьков на стопе и ладони, они склонны к слиянию, в последующем растрескиваются и образуют эрозии.
В таких зонах грибки образуют очаг округлой формы с легким шелушением, цвет может варьировать от белесого до коричневого. Разрастание пятна происходит по периферии, вся зона немного возвышается над уровнем кожи. Воспаление отсутствует.
Грибки поражают складки кожи, верхнюю внутреннюю часть бедра, нижнюю зону живота, ягодичную область. Очаги ярко-розового или красного цвета, сильно шелушатся и воспаляются. Наблюдается четкость границ пятен.
Чаще диагностируется грибок волосистой части головы у детей. Очаги имеют четкие очертания, лишены волос (на первых этапах отмечается их ослабление, обламывание и выпадение). Пятно имеет форму бугорка, может приобретать желтоватый цвет с чешуйками и корками (иногда с присутствием крови).
Нередко грибок ногтей поражает окружающие ткани. В этом случае шелушится кожа у края ногтевой пластины, наблюдается утолщение ее рогового слоя.
Наиболее подвержена заражению грибком область ниже губ (подбородок, шея). Узлы имеют бугристую шелушащуюся поверхность красного или фиолетового оттенка. При присоединении бактериальной инфекции пустулы приобретают желтоватый оттенок.
Чаще сухость кожи и ее шелушение вызывается возрастными изменениями, аллергической реакцией или неправильным уходом. Низкая влажность воздуха, применение лекарственных средств, хлорированная вода, горячая ванна, соблюдение строгой диеты, авитаминоз – также могут спровоцировать сухость. В этом случае специального лечения шелушения кожи не требуется.
Если есть подозрения на наличие заболевания, необходимо тщательно изучить сомнительные очаги. Важно определить:
- Характер пятен (в форме бугорка, сливаются, единичные, мокнущие и т.д.)
- Очертания (четкие, размытые).
- Цвет образования (белесый, розовый, красный, бурый, фиолетовый, коричневый, черный и т.д.)
- Ощущения (чешется, болит, щипит).
- Сопутствующие явления (общая слабость, повышение температуры, головная боль, рвота, кровь в моче, боли в суставах и т.д.)
Чтобы определить и вылечить заболевание необходимо обязательно обратиться к врачу. Самолечение недопустимо. В домашних условиях достаточно трудно поставить диагноз, зачастую необходимо сдать несколько анализов, изучить соскоб в лабораторных условиях, некоторые случаи требуют обязательного изучения материала на злокачественные образования, анализа на сифилис. Необходимо выполнить весь спектр исследований. Только после этого врач подскажет, как избавиться от шелушения кожи навсегда, и вообще, возможно ли это.
источник
Одной из достаточно распространенных проблем с кожей рук является ее покраснение. Иногда это просто красные пятна, иногда же краснота сопровождается зудом и шелушением. Относиться невнимательно к такому явлению нельзя, хотя на первый взгляд проблема кажется сугубо косметической. Прежде всего, нужно удостовериться, что покраснение кожи на руках не лишай или результат попавшей в организм инфекции. Периодические покраснения могут быть следствием аллергии, как на лекарства, продукты, химические вещества, так и на холод. Если же установлено, что изменение состояния кожи никак не связано с заболеваниями, и покраснения носят внезапный и единичный характер, то можно приступать к решению этой проблемы.
Спровоцировать покраснение или красные точки на коже рук может множество факторов. Они далеко не всегда безобидны, поэтому лучше обратиться к врачу-дерматологу для постановки точного диагноза, особенно если изменение цвета кожи сопровождается зудом и припухлостью. И если будет точно установлено, что это не инфекционное заболевание или аллергия, то причины раздражения эпидермиса могут быть следующими:
- воздействие холодных температур – самая распространенная причина. Это происходит, например, при выходе на улицу в мороз без перчаток, или длительном контакте с холодной водой. В таком случае повреждаются мельчайшие сосуды и кожа краснеет.
- высокая температура или, другими словами, перегрев. Здесь сосуды уже, наоборот, расширяются, кровь приливает к поверхности кожи и она, соответственно, краснеет. Произойти перегрев может во время долгого нахождения на солнце, долгого ношения резиновых перчаток (которые не пропускают к коже рук, не только влагу, но и воздух), длительная работа в горячей воде во время домашних работ и т.д.
- неправильное питание – как ни удивительно, красная кожа на руках может возникнуть в результате переизбытка в рационе мучных, жирных, сладких, копченых и жареных блюд, а также кофе и чая. Так как кожа самый большой выделительный орган, на ней отражается общее состояние организма и зашлакованность может проявиться в таком виде.
Может случиться, что виной красноты на руках окажется не какой-то конкретный фактор, а их комплекс, поэтому нужно отнестись к проблеме предельно внимательно и попробовать исключать какие-то возможные причины по одной, чтобы определить «корень зла». В некоторых случаях покраснение кожи на руках может свидетельствовать даже о заболеваниях внутренних органов.
Этот вид раздражений кожи рассматривается отдельно от покраснения кожи рук, как такового, потому что он вызывается другими причинами, преимущественно грибком, и имеет иной характер проявлений. Покраснение кожи между пальцами рук сопровождается образованием пузырьков, которые лопаются и вызывают кровотечение, после чего возникает воспаление и кожа начинает сильно шелушиться. Назначить лечение для этого грибкового заболевания может только врач. Вторая по распространенности причина, из-за которой возникает сильный зуд и покраснение кожи рук между пальцами – сухая экзема, во время которой наблюдается шелушение, переходящее в трещины и изменение пигментации кожи. И третья причина – чесоточные клещи, но в этом случае краснеет не только кожа между пальцами, но и боковые стороны ладоней и запястья. Чесотка сопровождается сильнейшим зудом, приводящим к расчесам. В любом случае, покраснения между пальцами рук всегда должны быть обследованы врачом.
Устранить покраснение кожи рук и ног можно с помощью специальных лечебных мазей и кремов с включением в состав витаминов, особенно С и группы В. Эти средства снимают воспаление и шелушение и делают кожу более устойчивой к внутренним и внешним неблагоприятным воздействиям, параллельно смягчая ее и питая. В некоторых случаях назначаются лекарственные препараты с антибиотиками и антисептиками. Особую пользу имеет лечебная косметика с вытяжками из целебных трав и злаков, которые, в частности, использует в своих составах SpaBelle, потому что они эффективно борются с воспалительными процессами и повышают местный иммунитет кожи. Средства с растительными экстрактами могут дезинфицировать и успокоить кожу, чего зачастую уже хватает для снятия покраснения. Помимо кремов можно использовать увлажняющие гелевые носочки и перчатки, которые снабжены уникальной пропиткой и за счет естественного разогрева от движения оздоровительно воздействуют на кожу, к тому же, их можно использовать и в качестве профилактической меры и для основного ухода за руками. Начинать лечение покраснений стоит как раз с лекарственной растительной косметики, чего часто бывает достаточно, и переходить к гормональным мазям только в случае отсутствия положительных результатов.
Если причиной покраснения служит холод, то можно растереть их кремом, с добавлением пихтового или любого хвойного эфирного масла, которое способствует мягкому щадящему разогреву. Нельзя опускать руки в горячую воду! В обратном же случае – при перегреве ни в коем случае нельзя опускать руки в ледяную воду, потому что и в том и другом случае это может привести к повреждениям сосудов. Для охлаждения стоит использовать прохладную ванночку и растворенной в воде морской солью или настоем мяты, а после процедуры мягко втереть в ладони успокаивающий крем. Иногда спасти от раздражения кожи может ванночка из остывшего зеленого чая. После ее приема руки нужно протереть сухой салфеткой, но сам чай водой не смывать. Хорошо помогает от покраснений, шелушения и зуда на руках маска из крахмала (желательно рисового, но подойдет и картофельный) и настоя ромашки, которые нужно замешать до консистенции сметаны, и добавить в получившуюся массу несколько капель эфирного масла лаванды. Эту маску нужно нанести на руки и оставить на 20 минут.
источник
Зуд и покраснения на руках – о чем говорят эти симптомы, и как быстро избавиться от неприятных ощущений?
В народе существует примета, что если чешется левая рука – это к деньгам, если правая – к встрече знакомого. Веря в подобные «предсказания», люди не всегда понимают, что покраснение на руках и зуд не имеют никакого отношения к данным поверьям. Эти явления зачастую сигнализируют о серьезных нарушениях и сбоях в работе внутренних органов, аллергии, раздражении. Довольно часто несвоевременное обращение к доктору приводит к развитию тяжелых кожных заболеваний.
Как не упустить тот момент, когда еще можно все исправить? И о чем все-таки говорит покраснение на руках и зуд?
Причины кожного зуда на руках довольно разнообразны. Они могут быть вызваны рядом неблагоприятных воздействий окружающей среды либо другими факторами: природной сухостью рук, неправильно подобранным мыло, сушащим кожу вместо того, чтобы увлажнять ее, неподходящим кремом по уходу за кожей кистей рук и т.д.
Другие же явления, способные вызывать подобную реакцию организма, не столь безвредны, поэтому них стоит знать, чтобы вовремя начать терапию.
Чешутся кисти рук сверху: может, это псориаз?
Псориаз – дерматологическое заболевание, протекающее, как правило, в хронической форме. Он способен поражать не только руки, но также ноги, колени, локти, спину и другие части тела. При данной патологии наблюдаются следующие симптомы:
- образование красных бляшек или шишек, покрытых сверху сероватой корочкой;
- боли в суставах при выполнении даже самых незначительных физических нагрузок;
- зуд и сыпь на руках, коленях, шее.
Заметив подобные тревожные знаки, необходимо срочно обратиться к врачу.
Еще одним кожным недугом, при котором сильно чешутся руки, является экзема. Она может характеризоваться также и другими проявлениями, среди которых необходимо отметить такие:
- образование пузырчатых высыпаний;
- раздражение на руке или другом участке тела, которое постоянно чешется;
- растрескивание либо шелушение.
Экзему можно вылечить, в отличие от псориаза, только готовьтесь к тому, что процесс выздоровления не будет быстрым.
Неправильный уход за кожей рук – одна из самых распространенных причин появления зуда. При неподходящем креме, мыле, уборке без резиновых перчаток, мытье посуды посредством использования специальных жидкостей, в состав которых входят агрессивные химические элементы, кожа на руках начинает шелушиться и чесаться.
Частое мытье рук или принятие водных процедур. В связи с высоким содержанием солей и хлора в водопроводной воде, кожа рук и всего тела может реагировать довольно резко. Чтобы этого не произошло, пользуйтесь жидким мылом на основе глицерина, особенно если мыть руки вам приходится очень часто.
Чесотка. Очень агрессивное дерматологическое заболевание, вызванное клещами. Зачастую сопровождается такими симптомами:
- Зуд на руках и всех частях тела, кроме лица, головы и половых органов. Особенно сильно досаждает в ночное время суток.
- Красные мелкие высыпания на коже, похожие на аллергические прыщики.
- Образование язвочек на коже.
- Чешуйки на поверхности сыпи.
- Наличие «ходов», оставляемых чесоточным клещом, в зонах, где появились высыпания.
Подобные симптомы должны стать веским основанием для посещения кабинета дерматолога. Помните, что чесотка – заразная болезнь, поэтому она требует немедленного лечения.
Сахарный диабет практически у всех пациентов сопровождается покраснениями ярко-розового или красного цвета. Иногда они сопровождаются мелкими высыпаниями, похожими на раздражение на руках, которое постоянно чешется и не дает человеку сосредоточиться на повседневных делах. Чтобы не перепутать диабет с обычной аллергией, необходимо обратить внимание на цвет высыпаний. Если они имеют желтоватый оттенок, а вокруг них сгруппировались красные точки, то это является очень тревожным симптомом, требующим незамедлительного медицинского вмешательства.
Аллергические реакции на косметические средства, продукты питания, одежду, бытовую химию. В этом случае кожа на руках трескается, чешется, становится сухой и очень чувствительной. Чтобы бороться с этой неприятностью, для начала вам необходимо подметить, когда именно начинается зуд кожи рук. Это может происходить после их мытья, влажной уборки, проводящейся с добавлением различных смесей и гелей, после употребления острых, соленых, копченых, сладких продуктов и т.д. Если сконцентрироваться на этом вопросе и отнестись к нему серьезно (ведь аллергия может иметь и тяжелые последствия), тогда бороться с проблемой будет намного легче.
После того как причина, почему чешутся руки установлена, нужно переходить непосредственно к методам борьбы с ней. Чтобы терапия была эффективной и дала ожидаемые результаты, следуйте таким рекомендациям.
- Регулярно наблюдайтесь у врача-аллерголога, дерматолога и эндокринолога, особенно если у вас наблюдается неблагоприятная наследственность.
- Тщательно следите за гигиеной рук.
- Выбирайте кремы и мыла по уходу за кистями рук, в состав которых входит минимум красителей и усилителей запаха, а максимум натуральных компонентов.
- Если кожа на руках зудит и трескается из-за аллергии, принимайте антигистаминные препараты: Эдем, Лоратадин, Цитрин, Тавегил (сильнодействующее средство, поэтому сначала посоветуйтесь с врачом), Кэтотифен, Диазолин, Фенкарол, L-цет и другие. Однако будьте предельно внимательны и осторожны: многие из вышеперечисленных таблетированных средств способны вызывать сонливость и нарушение координации. Чтобы этого не произошло, принимать лекарства нужно исключительно в вечернее время суток, перед отходом ко сну. Дневной прием антигистаминных медикаментов может назначить только врач.
- Зуд кистей рук можно снять при помощи кремов на основе ментола или мяты перечной.
- Чтобы снять раздражение, при котором чешется кожа на руках и появляются трещины, можно приготовить отвар ромашки или череды трехраздельной. Эти лекарственные растения обладают противовоспалительным и успокаивающим эффектом, благодаря которому покраснения и зуд быстро проходят. Однако не стоит ожидать от этой процедуры длительного эффекта – примерно через 1-2 часа неприятные ощущения появятся снова.
Если зуд рук был вызван чесоткой или любым другим дерматологическим заболеванием, необходимо обратиться за консультацией к доктору. Зачастую лечения проводится при помощи серных мазей, антигистаминных препаратов, противогрибковых кремов. Главное в сложившейся ситуации – это постановка правильного диагноза. Только на его основании дерматолог или аллерголог сможет подобрать методы терапии, которые не только помогут избавиться от болезни, но и провести ее эффективную профилактику.
источник
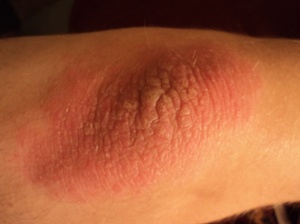
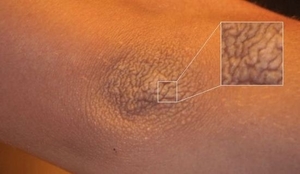
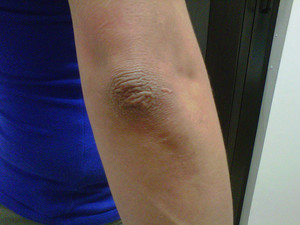
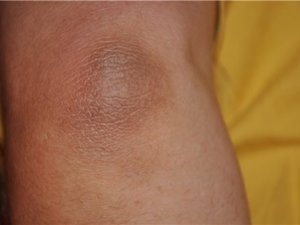
Шелушение локтей является отторжением с поверхности эпидермиса отмерших клеток. Поэтому отличить нормальное отшелушивание от болезнетворного весьма сложно. Если кожный покров на сгибах локтей мягкий, при этом он не доставляет дискомфорта и не цепляется за одежду, то и беспокоиться не о чем. Но если локоть покрылся неприятной корочкой, на коже начали появляться трещины, а локоть стал серого цвета, то это говорит о том, что пора посетить специалиста и уделить внимание частоте ухода за своими руками.
Такой эффект слоновой кожи на локтях может появиться вследствие следующих причин:
-
Здоровье. Сухость локтей является частым симптомом различных заболеваний. Например, таким образом организм дает понять о нарушении в работе эндокринной системы, об имеющихся проблемах с щитовидной железой, желудком или надпочечниками. Сухая кожа на сгибах часто беспокоит людей, больных экземой, псориазом, гипотериозом, сахарным диабетом, анемией или дерматитом.
- Питание. Если в организме человека не хватает микроэлементов и жизненно важных макроэлементов, а также витаминов, то это может стать причиной сухости кожи на локтях. Изнурительные диеты, однообразное питание довольно часто являются причиной того, почему могут шелушиться локти. Чтобы избежать подобной проблемы, в рацион рекомендуется включать продукты, которые отличаются высоким содержанием кератина, например, рыбу, морскую капусту, молоко, нежирное мясо, апельсины, свежие овощи.
- Гигиена. Если человек слишком часто принимает горячие ванны, то происходит скрабирование кожи, что является еще одним фактором, который приводит к шелушению кожного покрова на локтях.
- Механические воздействия. Кожа в этих местах может покрываться корочкой, краснеет, шелушится у тех людей, чья работа связана с бумагами или компьютером. Кроме этого, к такой патологии может привести неправильно подобранная одежда. Дело в том, что синтетические материалы довольно плохо пропускают воздух, благодаря чему кожа начинает грубеть.
Если кожа на локтях трескается и шелушится, то причиной этому могут быть проблемы с внутренними органами:
- Печенью.
- Надпочечниками.
- Желудком.
- Щитовидной железой.
- Почками.
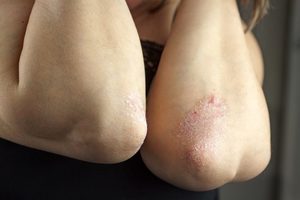
Если красное пятно на локте не доставляет человеку никакого дискомфорта, оно не зудит и не болит, а на улице наблюдается холодная погода, то, скорее всего, причиной шелушения является перепад температуры воздуха. Чтобы избежать такой патологии зимой, дерматологи рекомендуют перед каждым выходом на улицу смазывать уязвимые места каким-нибудь жирным кремом. В качестве профилактики можно использовать специальные добавки, которые включают в свой состав витамины группы, А и Е.
Шелушение кожного покрова в районе сгиба локтей в тандеме с сильно загрубевшим эпидермисом является сигналом более тревожным. Такие симптомы, как правило, говорят о том, что происходит развитие эндокринных проблем в организме. В таком случае обязательно необходимо обратиться к дерматологу, а также пройти обследование на работу щитовидной железы и надпочечников.
Болезни, связанные с работой этих органов, довольно тяжело распознать невооружённым глазом, так как они протекают практически всегда бессимптомно. Из-за того, что в организме происходит выработка недостаточного количества гормонов, начинает ухудшаться обменный процесс. Из-за чего в дальнейшем замедляются все процессы организма, включая и обновления клеток эпидермиса.
Почернение кожи на локтях является еще одной серьезной причиной шелушения. Эта патология носит название гипотериоз. Довольно часто это заболевание распространяется среди молодых девушек и женщин. Проявляется гипотериоз различными симптомами, однако, самыми яркими признаками являются потемнения локтевых сгибов. Если же говорить о мужчинах, то у них такая симптоматика полностью отсутствует, чему до сих пор не было найдено научного объяснения. Некоторые специалисты утверждают, что главной причиной этого является гормональный дисбаланс при менструальном цикле, а также недостаточная выработка гормонов в организме женщины.
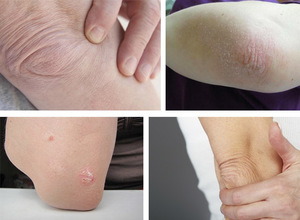
Если специалистами не было установлено, по какой причине могут сильно шелушиться локти, необходимо внимательно подойти к составлению своего ежедневного рациона. Он должен быть обогащен продуктами, которые содержат витамины, аминокислоты и полезные жиры. Для большей эффективности рекомендуется принимать витамины и добавки, в состав которых входят полезные вещества группы А, B, PP, E. Кроме этого, рекомендуется взять за привычку хотя бы один раз в неделю производить приятные процедуры относительно ухода за кожей локтей.
При помощи домашних масок можно подпитать эпидермис, вылечить дерматит, внешне насытить кожный покров витаминами, сделать локти более мягкими на ощупь. Для этого рекомендуется применять увлажняющее средство, приготовленное на основе моркови. Этот овощ придает эластичность и упругость коже, носящая при этом питая ее витамином А, а также помогает затягиваться трещинкам или ранкам в области локтя.
Приготовление питательной маски из моркови:
- Половину сырой моркови необходимо натереть на мелкой терке.
- Полученную массу смешать с одной столовой ложкой оливкового масла.
- При помощи двух ватных дисков состав необходимо выложить на кожу и зафиксировать бинтовой повязкой.
- Через полчаса остаток маски необходимо смыть тёплой водой.
- Чтобы достичь максимального эффекта, морковь рекомендуется принимать и внутрь.
Довольно эффективной также является простая маска, приготовленная на основе апельсина и аскорбиновой кислоты.
Приготовление апельсиновой маски:
- В небольшой емкости необходимо подогреть оливковое и касторовое масло.
- Добавить к маслу одну чайную ложку свежевыжатого сока апельсина.
- Всыпать в полученный состав раздробленную таблетку аскорбинки, тщательно перемешать.
- Полученная смесь наносится массажными движениями на локти.
- Держится маска около 5 минут, после чего смывается простой водой.
При сильных проявлениях от внутренних заболеваний врачи рекомендуют наносить на локти противовоспалительные бальзамы или лечебные мази. Справиться с высыпанием, дерматитом, а также предотвратить возникновение трещин на сгибах локтей помогут следующие средства:
Стоит отметить, что все вышеперечисленные средства необходимо наносить тонким слоем только на чистую кожу, максимум два раза в день. Когда будут достигнуты стойкие положительные результаты, применение аптечных средств можно прекратить. Если же шелушение сопровождается грубостью кожи, перед использованием средств локти надо очистить скрабом.
Чтобы кожа на локтях была эластичной, красивой и гладкой, можно использовать целебные ванночки на основе крапивы. Такое мероприятие стимулирует обменные процессы в организме, способствует заживлению ран, лечит мелкие трещины, снимает покраснения в проблемных зонах. Для приготовления ванночки необходимо сделать следующее:
- Понадобится 300 г сушеных листьев крапивы.
- Траву необходимо залить 1 л крутого кипятка, дать настояться около 20 минут.
- Раствор не процеживают, полученный настой сразу переливается в небольшую емкость, а на дно опускаются согнутые в локтях руки.
- Держать в таком положении руки необходимо около 15 минут.
- После процедуры кожа насухо вытирается, а на кожу наносится увлажняющий крем, можно использовать детский.
Можно также применять ванночки на основе оливкового масла, которые способны убирать шелушение и делают локти гладкими. Приготовление оливковой ванночки:
- На паровой бане необходимо подогреть 6 столовых ложек оливкового масла.
- Масло необходимо разделить на 2 равные порции по блюдцам.
- Локти опускаются в оливковое масло на 10 минут.
- По истечении данного времени кожа протирается мягкой пемзой, а затем смываются все остатки масла простой водой с детским мылом.
- Локтевые сгибы по завершении процедуры смазываются питательным кремом.
Чтобы уменьшить покраснения, раздражение и сыпь на кожном покрове, можно также использовать сок лимона, квашеную капусту или рисовый отвар. Эти ингредиенты принято считать природными отбеливателями. Устранить шелушение в домашних условиях можно также при помощи компрессов из зелёного чая или сметаны. Проблемные участки на локтях также смазываются мёдом, замачивают в отваре из сухого девясила, ромашки и других трав. Смягчению эпидермиса поспособствует масло облепихи, миндаля или гречихи.
Принятие ванн рекомендуется заменить контрастным душем. Не надо использовать ранее не проверенные косметические средства по уходу за кожей. Носить одежду только из натуральных тканей. Соблюдать правила ухода за локтями, используя увлажняющие кремы, специальные мази или бальзамы.
Регулярный уход за собственным телом сделает кожный покров на локтях гладким и мягким. Необходимо лишь выполнять вышеописанные профилактические действия ежедневно.
источник
Практически каждая женщина сталкивалась с проблемой покраснения и сухости кожи на руках, несмотря на множество ухаживающих средств. Часто этому явлению сопутствуют также неприятные ощущения, избавиться от которых можно лишь устранив их причину.
Покраснение на руках и сухость – это признаки нехватки влаги в поверхностном слое эпидермиса. Этот слой содержит маленькое количество воды, и, если уровень влажности оказывается недостаточным, нижележащие слои кожи начинают активно испарять влагу.
Впоследствии замедляются обменные процессы, и кожа становится тусклой и уязвимой. Эпидермис на руках пересыхает быстрее, чем на других частях тела, по причине меньшего количества подкожного жира.
Признаки сухости кожного покрова рук:
- частые повреждения от малейших воздействий, отслаивание чешуек;
- тусклый оттенок дермы;
- возникновение болезненных трещин;
- приступы зуда и раздражения, сопровождающиеся расчесыванием;
- появление покрасневших участков;
- загрубевшая и неэластичная кожа;
- сухость около ногтей и огрубевшая кутикула;
- шершавость.
Множество факторов влияет непосредственно на состояние кожного покрова рук. Это и соблюдение правил гигиены, и уровень иммунитета, и образ жизни.
К основным причинам сухости и покраснения эпидермиса на руках можно отнести:
- влияние неблагоприятных факторов окружающей среды (палящее солнце или морозная погода, сухой и ветреный климат, загрязненность воздуха);
- использование неподходящих средств гигиены, а также частое мытье рук горячей водой;
- уборка с моющими средствами без перчаток;

- нездоровый образ жизни и нарушение обменных процессов в организме;
- постоянное использование отопительных приборов или кондиционера в непроветриваемых помещениях;
- результат приема лекарств;
- частые стрессовые ситуации;
- аллергия;
- укусы насекомых;
- старение организма.
Покраснение на руках и сухость также являются симптомами различных заболеваний.
В их число входят:
- Экзема: острое или хроническое воспалительное заболевание, сопровождающееся сыпью, зудом или жжением. Кожа выглядит утолщенной и воспалённой.
- Контактный дерматит: результат влияния на дерму раздражающего вещества, вызывающего аллергические проявления. Кожные покровы краснеют, опухают, могут образовываться волдыри.
- Крапивница: состояние эпидермиса, характеризующееся наличием зудящих красноватых образований. Быстро обнаруживается и проходит в течение суток.
- Чесотка: паразитарное заболевание, вызываемое микроскопическим клещом и сопровождающееся сильным зудом. Проявляется в виде красноты и сыпи между пальцами рук, а также в местах с тонкой кожей.
- Грибок кожи: болезнь, которую вызывают разные виды грибков. Проявляется в виде красных прыщиков и шелушения. Может присоединиться ногтевой грибок.
- Красный плоский лишай: хроническая болезнь, которая поражает дерму и слизистые поверхности организма. Характерно образование мелких темно-красных узелков, сливающихся в бляшки.
- Кандидоз: заболевание, вызванное дрожжевыми грибками. Наблюдается зудящее покраснение кожи с белым налетом между пальцами.
- Гипотиреоз: состояние организма при пониженном уровне йодсодержащих гормонов. Наблюдается сухость кожных покровов, сонливость, отечность конечностей.
- Псориаз: кожное заболевание, появляющееся по причине сбоев в нервной и эндокринной системе или неполадок в обменных процессах организма. Кожа пересыхает и воспаляется, начинает отекать и шелушиться.
- Сахарный диабет: изменение в процессе обмена веществ из-за нехватки инсулина. Может сопровождаться сухостью в складках дермы.
- Герпес: вирусное инфекционное заболевание. Характеризуется появлением зуда и сыпи с последующим формированием мелких пузырьков.
- Гиповитаминоз А и РР: недостаток в организме данных витаминов. Проявляется в общей сухости и шелушении эпидермиса.
- Болезнь Шегрена: поражение соединительной ткани, характеризующееся экзокринными железистыми и внежелезистыми проявлениями. Наблюдается сухость кожи, ухудшение зрения, стоматит.
Мази и кремы от красноты и раздраженности кожи необходимо иметь в домашней аптечке, чтобы вовремя оказать скорую помощь покрасневшим и шелушащимся участкам.
Список наиболее распространенных средств:
- «Радевит» — мазь, обладающая противовоспалительным и ускоряющим регенерацию эпидермиса действием. Снимает зуд, смягчает, и усиливает защитные свойства кожи. Пораженные участки рук обрабатываются антисептическим средством, затем тонким слоем наносится мазь (1-2 раза в день).
- Цинковая мазь оказывает антисептическое действие, уменьшает воспаление и раздражение дермы. Средство наносится на чистую и сухую кожу рук до 6 раз в день.
- «Элидел» обладает высоким противовоспалительным эффектом. Крем нужно втирать в пораженные участки до полного впитывания. Используется 2 раза в сутки.
- Мазь «Пантенол» применяется для лечения потрескавшейся и шершавой кожи, заживления микроповреждений. Средство можно использовать несколько раз в день, по мере необходимости.
Если на руках возникли высыпания герпеса, уменьшить зуд и жжение, а также ускорить заживление помогут мази «Ацикловир», «Зовиракс» или «Герпевир». Средство наносится с помощью ватной турунды каждые 4 часа.
При грибковых заболеваниях дермы показано использование крема «Кандид», который уменьшает размножение бактерий и развитие грибков. Тонкий слой крема втирается в чистую сухую кожу 1-3 раза в сутки.
Также широко распространен противогрибковый препарат «Ламизил». Способ использования аналогичный.
Косметический крем-антиоксидант «Librederm» отлично решает проблему сухой и шершавой кожи рук благодаря содержанию витамина Е и аллантоина. Крем избавляет от чувства стянутости, раздражение исчезает и защитные свойства кожи восстанавливаются. Используется по необходимости, быстро впитывается.
Крем для рук «Nivea» (Питание и забота) прекрасно смягчает руки, разглаживает неровности и повышает тонус эпидермиса. Небольшого количества средства достаточно для быстрого результата.
«Decleor» — крем, включающий экстракты целебных трав. Спасает обветренную и сухую кожу рук, а также уменьшает первые признаки старения. Быстро смягчает и увлажняет кожный покров.
Для лечения дерматологических заболеваний существует спектр различных процедур:
- Лазерная терапия: используется при аллергических проявлениях, грибковых болезнях, для ослабления местных воспалительных процессов. Лазерное излучение имеет обезболивающий, сосудорасширяющий, миорелаксирующий эффекты. Курс состоит из 12 сеансов, повторные процедуры возможны не раньше, чем через 3-4 недели.
- Для усиления действия лекарственных препаратов при лечении кожных болезней применяется электрофорез. Для проведения физиопроцедуры на пораженный участок кожи помещается прокладка, пропитанная лекарством, и электрод, через который подаётся электрический ток. Курс лечения состоит из 10-20 процедур, которые проводятся ежедневно или через день. Имеются противопоказания при повреждениях кожного покрова.
- УВЧ-терапия. Для лечения используются свойства тока ультравысокой частоты. Процедура оказывает бактерицидное действие, стимулирует защитные свойства эпидермиса, ускоряет восстановление тканей. Курс лечения включает 5-15 процедур длительностью до 15 мин.
- Дарсонвализация – метод электролечения переменным током. Процедура оказывает болеутоляющее, противозудное действие, улучшает кровообращение. Время сеанса – 10-20 мин, полный курс – 10-15 физиопроцедур.
От покраснения и сухости кожи на руках можно избавиться, используя масляные обертывания. Эта процедура помогает обогатить нижележащие слои эпидермиса питательными веществами.
Для обертывания используются натуральные растительные масла, имеющие в составе необходимые витамины, минералы и ферменты. Благодаря влиянию биологически активных веществ, улучшается кровообращение, активизируются обменные процессы, повышается упругость дермы.
Наиболее эффективные масла для обертывания:
- грейпфрут (насыщает клетки кислородом, стимулирует кровообращение, сглаживает неровности);
- герань (повышает тонус кожи, освежает);
- апельсин (устраняет сухость и заживляет микроповреждения, подходит для чувствительного кожного покрова);
- персик (увлажняет увядающую и пересушенную кожу);
- лимон (восстанавливает гладкость и упругость);
- корица (ускоряет регенерацию, улучшает внешний вид эпидермиса в пожилом возрасте);
- лаванда (имеет противовоспалительное и заживляющее действие).
Смесь для обертывания состоит из базового оливкового масла и нескольких капель активного эфирного масла. Иногда оливковое масло заменяется медом. На тщательно очищенную кожу тонким слоем наносится смесь, которая сверху покрывается полиэтиленовой пленкой.
Таким образом создается подобие «парникового» эффекта. По истечении 20-30 мин смесь смывается теплой водой. Для получения устойчивого результата процедуру необходимо повторять 10-15 раз.
Домашние компрессы – это один из действенных методов ухода за эпидермисом рук, склонных к сухости. Если на руках есть трещины и повреждения, будет эффективен компресс с содержанием витамина А на масляной основе. Он характеризуется заживляющими, питающими свойствами, а также устраняет раздражение.
Перед использованием компресса требуется распарить кожу в ванне с ромашкой или зверобоем.
Для проведения процедуры отрез хлопковой ткани пропитывается лечебным средством и накладывается на руки. Сверху компресс накрывается пленкой или парафиновой бумагой, и выдерживается от 20 до 40 мин.
Желатиновый компресс повышает эластичность дермы и возвращает ей здоровый вид. 3 ст.л. желатина необходимо залить водой и подождать, пока она впитается. Потом состав подогревается, в нем смачивается ткань и накладывается на руки. Держать компресс следует 45-60 мин, затем нужно смыть его теплой водой.
Если дерма рук сухая и шелушащаяся, можно воспользоваться народными рецептами мазей домашнего приготовления. Например, простая смесь, которая состоит из равных частей нашатырного спирта, глицерина и перекиси водорода.
Этот состав придает коже мягкость, а также имеет ранозаживляющую и болеутоляющую функции.
Не менее действенна смесь, которая готовится из одного желтка и 6 капель сока алоэ. Полученная мазь наносится 1 раз в день на руки, срок применения – 10-14 дней.
Покраснение на руках и сухость легко устраняется с помощью ванночек по домашним рецептам. При потрескавшемся сухом эпидермисе полезно попарить руки в теплой воде с содой или морской солью (1 ст.л. на 1 литр).
Также можно использовать такие составы:
- 2 ст.л. картофельного крахмала размешивается в 1 л воды;
- в 0,5 л воды запаривается 3 ст.л. семян льна;
- 100 г овса заваривается в 1 л воды.
Руки нужно держать в ванночке 15 мин. Желательно проводить данную процедуру перед сном, после проведения промокнуть кожу и нанести жирный крем.
Чтобы решить проблему сухости кожи, вызванную нехваткой витаминов, следует добавить в рацион овощи зеленого цвета, цельнозерновые каши, жирную рыбу, яйца, молокопродукты, печень, орехи и ржаной хлеб.
Рекомендуется придерживаться таких правил по уходу за сухим кожным покровом рук:
- домашние работы с моющими средствами выполнять в резиновых перчатках;
- использовать мыло, содержащее увлажняющие компоненты;
- помыв руки, аккуратно просушивать их полотенцем;
- в холодное время не уходить на улицу без перчаток, а в жару – пользоваться солнцезащитными средствами;
- мыть руки в теплой воде, а после – ополаскивать холодной;
- с утра и перед сном втирать в кожу крем на основе глицерина;
- еженедельно очищать верхний слой эпидермиса с помощью скраба;
- не наносить увлажняющий крем перед выходом из дома;
- желательно приобрести увлажнитель воздуха;
- стараться правильно питаться и употреблять больше жидкости.
По внешнему виду рук можно судить об общем состоянии организма, поэтому покраснение, сухость и раздражение на руках являются поводом уделить больше времени своему здоровью и, в частности, уходу за кожей рук.
источник
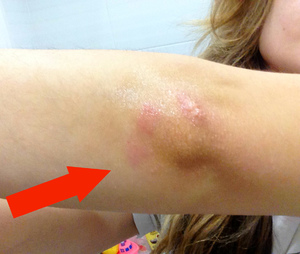 Здоровье. Сухость локтей является частым симптомом различных заболеваний. Например, таким образом организм дает понять о нарушении в работе эндокринной системы, об имеющихся проблемах с щитовидной железой, желудком или надпочечниками. Сухая кожа на сгибах часто беспокоит людей, больных экземой, псориазом, гипотериозом, сахарным диабетом, анемией или дерматитом.
Здоровье. Сухость локтей является частым симптомом различных заболеваний. Например, таким образом организм дает понять о нарушении в работе эндокринной системы, об имеющихся проблемах с щитовидной железой, желудком или надпочечниками. Сухая кожа на сгибах часто беспокоит людей, больных экземой, псориазом, гипотериозом, сахарным диабетом, анемией или дерматитом.







