Зачастую поводом для беспокойства женщины становятся выступающие вены на груди, лице либо ногах. Это приводит к необходимости обращаться в медицинское учреждение за помощью. Известно, что излишне выступающие вены на теле могут быть свидетельством развития многих заболеваний, поэтому данный симптом не стоит оставлять без внимания. Особенно это касается сосудов на нижних конечностях. В данном случае речь может идти о таких серьезных недугах, как тромбофлебит. А, как известно, тромбы нередко становятся причиной летального исхода.
Медики считают, что выступающие вены на руках и ногах являются серьезным симптомом, с которым необходимо разобраться. Если запустить болезнь и не лечить ее своевременно и правильно, это может привести к развитию хронических недугов, а также иметь серьезные последствия для организма.
Однако далеко не всегда выступающая вена или их скопление является поводом для беспокойства и необходимости в срочной врачебной помощи. Очень многое зависит от того, где именно появились вены.
Нередко выступающие вены являются всего-навсего физиологической реакцией организма на внутренние и внешние раздражители. К примеру, если у человека проявились вены на руках после сильных физических нагрузок, это вполне нормально и должно пройти через короткий промежуток времени. Если всему причиной стали внутренние либо внешние процессы, то для жизни и здоровья человека подобный симптом не несет никакой опасности.
Одним из наиболее безопасных мест появления вен на теле является именно область груди. Если у женщины начали появляться вены на груди, переживать не стоит. Это не является симптомом какого-либо заболевания. Все дело в том, что вены в области груди расположены слишком близко к поверхности кожного покрова.
Природа распорядилась так, что в районе грудной клетки располагается масса кровеносных сосудов, в том числе и довольно крупных. А учитывая то, что кожа здесь может быть очень тонкой, нет ничего удивительного в том, что вены хорошо видны.
Нередко на сосуды влияют внешние факторы, такие как ультрафиолетовые лучи и сильные физические нагрузки. У некоторых людей выступающие вены появляются при эмоциональном всплеске, а также при продолжительном смехе либо плаче. Очень осторожно необходимо проводить время на солнце тем, у кого имеются проблемы с сосудами. Длительное времяпровождение под ультрафиолетовыми лучами может спровоцировать повышенное давление, что приведет к увеличению и выпиранию вен, в том числе и в области груди.
Нередко резкое проявление вен в области груди является признаком развития беременности, в это время в организме происходят изменения, направленные на подготовку тела к лактации.
Этот процесс вполне естественный и связан с увеличением груди, что приводит к растягиванию кожи, через которую начинают более четко проступать сосуды.
Как правило, формирование молочного протока начинается на 9-10-й неделе беременности. При этом увеличиваются соски и вены. После того как грудное вскармливание завершается, сосуды становятся менее заметными. Однако в редких случаях состояние кожи и груди приходит в первоначальное состояние. Вернуть груди прежнюю форму и упругость помогает специальное нижнее белье и укрепляющие упражнения. Кроме того, не помешает применение специальных косметических средств, к примеру масок и кремов.
Если в момент овуляции яйцеклетка оплодотворяется, это отражается на состоянии женского организма. В этот период начинают активно вырабатываться различные гормоны, поэтому практически все системы меняют темп работы. В результате этого появляются различные признаки беременности, в числе которых- выступающие на груди вены.
Народные методы определения беременности зачастую бывают очень точными и эффективными даже на самых ранних этапах. Еще до того, как тест покажет четкие две полоски, можно определить беременность по наличию так называемых “паучьих вен”. Безусловно, нельзя утверждать на все 100%, что причиной выступающих вен у молодой женщины является беременность, но и исключать этого тоже не стоит.
“Паучьи вены” представляют собой гемангиомы, которые по внешнему виду напоминают паучков с множеством лапок. Это крупные и не очень скопления расширенных кровеносных сосудов. Расхождение их происходит из одной точки, что делает их схожими с паучьими лапками либо звездочками.
Подобные проявления возможны еще в самом начале беременности. Причиной того, что у женщины выступили вены на груди, является усиленная выработка прогестерона, без которого невозможно нормальное развитие зародыша. Именно гормон беременности несет ответственность за изменения, происходящие в области груди. А помогает ему еще один важный гормон, а именно эстроген. В задачу прогестерона входит увеличение объемов железистой ткани в груди. Это приводит к тому, что сосуды, в том числе и самые мелкие, значительно увеличиваются.
Однако не стоит думать, что “паучьи вены” могут быть исключительно признаком беременности. В редких случаях они могут проявляться даже у представителей сильной половины человечества. Чтобы избежать подобной неприятности, стоит меньше находиться на открытом солнце, а также в других местах, которые могут увеличить давление и вызвать проблемы с кровоснабжением в организме. Нередко подобные скопления сосудов встречаются у любителей жарких и влажных помещений, то есть саун и бань.
Болезненных ощущений либо любого другого дискомфорта звездочки из сосудов в области груди не доставляют. Однако представительниц прекрасной половины может беспокоить косметический дефект. Но и тут переживать особо не нужно, так как в большинстве случаев скопления сосудов исчезают после рождения ребенка либо устранения внешнего раздражителя, вызвавшего их.
Как уже было сказано выше, очень часто вены проявляются в области груди во время беременности. Кроме того, скопление сосудов может быть заметно на плечах и на лице. Они совершенно безобидны для здоровья, но выглядят некрасиво.
Принимать специальные меры для того, чтобы избавиться от выступающих на коже вен, не стоит. Лучше дождаться рождения ребенка и окончания лактации, если они являются следствием беременности. После этого все проблемы должны быть решены.
В редких случаях выступающие вены могут остаться и после того, как женщина перестанет кормить ребенка грудью. В данном случае может исправить ситуацию склеротерапия, при которой в сосуды вводится специальное вещество, провоцирующее их слипание. Через некоторое время на месте бывшей вены образуется рубец, который должен рассосаться очень быстро.
В современной медицине с проблемой выступающих вен успешно справляется лазерная терапия. Мелкие кровяные сосуды легко разрушаются при помощи специального устройства, при этом кожный покров остается без изменений. Данная процедура отличается высоким уровнем безопасности и совершенно безболезненна. При использовании лазера не должно быть таких побочных эффектов, как гематомы и отеки. Однако в некоторых случаях не исключаются осложнения во время операции в виде ожогов.
Если женщина заметила, что видны вены в области груди, не стоит паниковать. Как правило, это не опасно для здоровья и не должно вызвать осложнений. Единственное, что может беспокоить всерьез, так это неприятный эффект с косметической точки зрения, но и тут не нужно отчаиваться, ведь ситуация поправима.
Помимо использования медицинских процедур для избавления от выступающих вен на груди, стоит изменить свое ежедневное меню, пить достаточное количество жидкости, отказаться от курения и алкоголя и избегать сильных физических нагрузок.
источник
Заболевания молочных желез весьма разнообразны и характеризуются многочисленными клиническими проявлениями: болью, в том числе и при надавливании, изменением общего вида желез, формы или структуры желез (появление уплотнений, опухолевидных образований в обычно мягкой ткани).
Боль в одной или обеих молочных железах (масталгии) является одной из частых жалоб у женщин любого возраста, но несколько чаще с этой проблемой сталкиваются молодые женщины с сохраненной менструальной функцией.
Большинство опасений женщин при этом связано с риском развития рака молочной железы. Однако изолированные болевые ощущения редко бывают признаком этого грозного заболевания, для которого обычно характерно сопутствующее наличие опухолевидного образования.
Причины болей в одной или обеих молочных железах:
* Гормональные изменения в периоде полового созревания (так называемый пубертатный возраст), а также во время беременности или менопаузы
* Предменструальный синдром
* Рак молочной железы
* Кормление грудью
* Инфекционные заболевания молочных желез (мастит, абсцесс молочной железы)
* Травма молочной железы, включая оперативное лечение
* Прием некоторых лекарственных препаратов: эстрогенсодержащих, дигоксина, метилдопы, спиронолактона, оксиметолона и хлорпромазина.
Основные клинические варианты:
1. Циклическая масталгия – болевые ощущения, связанные с менструальным циклом.
Этот вид нарушения характеризуется:
* Возникновением болевых ощущений в предменструальном периоде и ослаблением или исчезновением с началом менструации. Иногда четкая связь с началом менструации отсутствует
* Обычно двусторонней локализацией, преимущественно в верхних, наружных областях молочных желез
* Различной интенсивностью болезненных ощущений – от тупых, ноющих (более часто) до выраженных, затрудняющих движения руками, сон
* Боль может отдавать в подмышечные области или руку
* При обследовании может выявляться незначительная бугристость ткани молочных желез
* Выраженность клинических проявлений обычно нарастает с возрастом и резко ослабевает или исчезает после наступления менопаузы.
Возникновение циклической масталгии связывают с изменением гормонального фона. Этим видом нарушения страдают более 2/3 женщин, обычно молодого репродуктивного возраста, хотя известны аналогичные жалобы у женщин в постменапаузальном периоде, получающих заместительную терапию гормональными препаратами.
2. Ациклическая масталгия – возникновение боли в груди, не связанной с менструальным циклом. Этим видом нарушения обычно страдают женщины старше 40 лет.
Характеристика:
* Боль чаще односторонняя
* Локализация – преимущественно в средней части молочной железы, вокруг соска
* Острый, жгучий, режущий характер боли
* Может быть как периодической, так и постоянной
Локализованная, длительно сохраняющаяся боль в молочной железе может быть связана с наличием в ней фиброаденомы (доброкачественной опухоли) или кисты. Однако с целью исключения более серьезных причин ациклической масталгии (например, рака груди), рекомендуется как можно более ранее обращение к специалисту.
3. Мастит и другие инфекционные заболевания. Кроме местных симптомов (боль, покраснение, отек молочной железы) сопровождаются явлениями интоксикации (повышение температуры, иногда с ознобом, головная боль, нарушение аппетита, общая слабость и др.). Часто мастит возникает в послеродовом периоде в связи с проникновением возбудителей через микротрещинки соска и застоем в железе молока.
4. Рак молочной железы. Кроме различных по степени болевых ощущений (но они могут и отсутствовать!) характеризуется наличием опухолевидного образования с нечеткими контурами, чаще в верхних наружных областях молочной железы, возможно изменение кожи над опухолью в виде сморщивания или «апельсиновой корки», втягивание соска или выделения из него. Риск развития рака молочной железы выше у нерожавших женщин или женщин, поздно родивших первого ребенка, у женщин с наследственной предрасположенностью, с избыточной массой тела, наличием мастопатии.
Обязательным диагностическим мероприятием является самообследование молочных желез. Оно должно стать частью жизненного распорядка всех женщин в возрасте старше 20 лет. Регулярное самообследование позволит Вам хорошо узнать форму и структуру ваших молочных желез и легко выявить любые изменения в них. Самообследование должно проводится 1 раз в месяц, лучше в конце каждой менструации или в одно и тоже время у женщин в постменапаузальном периоде.
Правила самообследования:
* встаньте перед зеркалом
* вначале осмотрите молочные железы спереди и с боков в 4 позициях:
o с опущенными руками
o с поднятыми руками
o с руками, установленными на бедрах
o при наклоне туловища вперед
* подняв левую руку, правой аккуратно круговыми движениями ощупайте всю левую молочную железу в направлении сверху вниз
* аналогично, но левой рукой ощупайте правую молочную железу
* лягте на спину, поместив под правое плечо валик и заложив правую руку за голову. Прямыми пальцами левой руки ощупайте правую молочную железу от периферии к соску
* аналогично обследуйте левую молочную железу правой рукой
* аккуратно сдавите сосок, чтобы убедиться в отсутствии любых патологических выделений
* ощупайте подмышечные впадины.
Обратитесь к врачу, если вы обнаружили:
* изменение формы, размеров или асимметричность молочной железы
* уплотнение ткани в молочной железе или подмышечной впадине
* втягивание соска
* выделение из соска
* изменение кожи молочной железы (покраснение, сморщивание, по типу «апельсиновой» или «лимонной корки»)
Что следует делать женщине с масталгиями?
1. Кроме самообследования ей рекомендуется ведение дневника в течение не менее 2 месяцев, с указанием частоты возникновения болевых ощущений и связи симптомов с периодами менструального цикла.
2. Ежегодная консультация у маммолога (специалист по заболеваниям молочных желез), гинеколога или онколога – в первую очередь женщины после 35 лет.
3. Женщинам старше 35 лет (особенно из групп риска развития рака молочной железы) рекомендуется ежегодное проведение маммографии – рентгенографического метода исследования молочных желез. Маммография является одним из методов ранней диагностики рака молочной железы.
4. К другим методам диагностики относятся ультразвуковое исследование, прицельная биопсия подозрительных участков ткани молочной железы.
У большинства женщин с масталгиями обследование молочных желез и результаты маммографии оказываются нормальными. В этом случае диагноз рака молочной железы является маловероятным и болевые ощущения, скорее всего, связаны с изменениями в молочных железах на фоне физиологических гормональных колебаний.
Лечение
В 60-80% случаев боль в молочной железе отсутствии уплотнений в ее ткани проходит самостоятельно.
Однако выраженные болезненные ощущения, затрудняющие Вашу ежедневную активность, продолжающиеся более нескольких дней каждый месяц или наличие симптомов, указывающих на воспалительный процесс (повышение температуры, покраснение и отек молочной железы, болезненность при надавливании) требуют лечения.
До настоящего времени нет достаточных научных данных об эффективности лечебных мероприятиях при циклической масталгии.
Рекомендуется ношение подходящего бюстгальтера, диета с низким содержанием жиров и ограничение в пищевом рационе продуктов, содержащих метилксантины (например, кофеинсодержащие продукты), прием витаминов группы В и Е. Хотя эффективность диетических мероприятий и приема витаминов остается не доказанной, описаны случаи облегчения болевых ощущений у некоторых женщин, придерживающихся этих рекомендаций.
При неэффективности этих мероприятий обратитесь к врачу, т.к. может потребоваться назначение пероральных контрацептивов или даназола (антигонадотропный препарат) с целью коррекции гормональных нарушений. Избегайте самолечения, включая препараты растительного происхождения.
Лечение ациклической масталгии основано на терапии заболевания, лежащего в ее основе. Если причина не установлена, применяют план лечения как при циклической масталгии.
При выявлении кисты или опухоли применяют хирургическое лечение, которое может быть дополнено при злокачественной природе опухоли лучевой или химиотерапией.
Лечение мастита в зависимости от стадии и тяжести процесса включает антибиотикотерапию с/или без хирургического вскрытия воспалительного очага.
Дорогие женщины помните, что Ваша грудь может быть не только совершенным творением Природы, но и источником связанных со здоровьем проблем. А потому, при появлении боли и/или изменении формы, размеров и консистенции молочных желез – обращайтесь к специалистом. Это поможет сохранить Ваше здоровье, а в некоторых случаях и Вашу жизнь!
источник
Женская грудь, это самая незащищенная и нежная часть тела, поскольку в ней содержится огромное количество капилляров и мелких сосудов. Иногда они становятся, просто видны, при этом не выпячивают и не доставляют каких-либо неудобств. Такое состояние не должно беспокоить представительницу прекрасной половины человечества.
Дело в том, что у многих женщин вены могут располагаться близко к кожному покрову, поэтому они хорошо визуально просматриваются. Но если же вены стали проявляться резко, при этом стали бугристыми, а параллельно еще и начали беспокоить болевые ощущения, то это первый сигнал что развивается варикоз на груди.
Как проводится лечение варикоза на женской груди, и насколько опасна такая патология будем выяснять ниже.
Как было описано выше, в молочной железе расположено большое количество капилляров, сосудов и вен. Поэтому причины, по которым появляются вены на молочных железах, напрямую связаны с устройством и особенностями женского организма, а именно:
- период вынашивания ребенка и кормление грудью;
- колебания уровня тестостерона в юношеском возрасте;
- нарушение нормальной работы системы биологической жидкости;
- формирование новообразований;
- изменения в организме после аборта;
- период климакса.
Причин, по которым вены на груди становятся визуально, хорошо видны очень много, но это не значит, что все они опасны.
К примеру, когда женщина садится на диету и резко сбрасывает вес, то вены становятся видны практически по всему телу, но стоит только снова набрать пару килограмм, как такая проблема исчезает без следа, и в данном случае даже и речи быть не может о болезни.
Это правило касается и спортсменов, которые занимаются бодибилдингом. Часто при таких занятиях у человека появляются бугристые вены на руках, ногах и груди, которые не представляют опасности.
Опасаться стоит развития флебологических дефектов, а также образования венозного тромбоза, который развивается в результате необратимой деформации магистральных вен.
Причин, по которым развивается венозный тромбоз несколько, а именно:
- врожденные отклонения в венозной системе;
- флебогипертензия.
Если у человека сильно запущенная стадия варикозного дефекта на груди или на других участках тела, то образовываются не только бугристые вены, но и трофические язвочки. А такие дефекты очень сложно поддаются лечению.
Именно по этой причине очень важно своевременно обратиться за помощью. Иначе человек рискует получить очень серьезное осложнение, а иногда и летальный исход.
В подавляющем большинстве причиной изменения в венах на груди, является период ожидания ребенка и при грудном вскармливании. По сути, беременность для женщины, это сигнал к тому, что следует незамедлительно принять меры по недопущению развития варикозного дефекта.
Как правило, изменения в молочной железе начинают проявляться с 10 недели беременности. В этот период увеличиваются женские соски, а грудь становится болезненной.
Поэтому очень важно предусмотреть данные особенности заранее и приобрести специальный бюстгальтер. Также не стоит забывать о специальных упражнениях, которые помогут по завершении кормления вернуть грудь к прежним размерам.
Часто около половины женщин, которые вынашивают ребенка, страдают от такой проблемы, как развитие варикозного дефекта. В основном данная проблема наблюдается именно у тех будущих мам, которые страдали от данного недуга еще до беременности, но при этом не придавали ему значение.
Как результат, после родов эта проблема усугубляется, и появляются такие неприятные признаки, как сосудистый узор или выпячивание расширенных вен. Стоит отметить, что опасность выпяченных вен заключается в том, такой признак может перерасти в развитие тромбофлебита и образованию трофических язвочек.
Важно понимать, что сильно расширенные магистральные вены могут спровоцировать кровотечение, а это опасно выкидышем.
Начальная стадия развития варикозного дефекта проявляется в виде отеков на ногах к вечеру и деформацией вен на молочных железах. Если женщина не придает значение таким симптомам, то в дальнейшем ее начинают беспокоить судороги в мышцах, а вены постепенно начинают выпячивать и приобретают синий или зеленый оттенок.
Когда варикозный дефект находится в запущенном состоянии, то в венах начинают формироваться новообразования в виде узлов, которые сильно выпячивают.
Такая стадия сопровождается сильной болью по ходу вены, а в дальнейшем может спровоцировать кровотечение. Именно по этой причине следует незамедлительно обращаться к флебологу или к сосудистому хирургу.
В целом же признаки развития варикозного дефекта могут быть следующими:
- плохое самочувствие;
- в некоторых случаях обморочное состояние;
- в подростковом периоде набухание груди;
- новообразование в виде узлов на груди;
- развитие такого дефекта, как мастопатия.
Стоит отметить, что если у женщины появилась температура, то это сигнал о прогрессирующем воспалительном процессе, а иногда и о развитии злокачественном новообразовании.
Если вены становятся, сильно видны у девочки в подростковом периоде, это сигнал к тому, что в ее организме происходит перестройка гормонального фона, которая может привести к развитию мастопатии. Также такая проблема может быть выявлена и у мальчиков подростков, у которых есть проблемы с избыточной массой тела.
Но при этом не всегда такие изменения несут в себе угрозу, часто после того, как детский организм перестроится все неприятные последствия бесследно исчезают. В данной ситуации, родители должны просто показать своего ребенка специалисту, дабы перестраховаться от такой возможной проблемы.
В целом же если у женщины начинают появляться на молочных железах шишки и узлы, то стоит незамедлительно обратиться за помощью к специалисту. Важно понимать, что чем раньше будет проведена диагностика, тем выше шанс избежать опасных осложнений.
В основном, чтобы предварительно установить диагноз, специалисту достаточно провести визуальный осмотр пациентки. Если на груди при пальпации прощупываются новообразования в виде узлов, то врач назначает дальнейшее более детальное и развернутое обследование, а именно:
Только после полного обследования специалист назначает адекватное лечение, которое подбирается на основе полученных данных при диагностике.
Как избавиться от варикозного дефекта на груди сможет решить только лечащий врач. В том случае, когда было установлено новообразование, то применяется хирургическое вмешательство, а в некоторых случаях, возможно, потребуется и пройти курс химиотерапии.
Если же женщина обратилась за помощью своевременно и варикозный дефект находится на начальной стадии развития, то курс лечения будет составлен из применения препаратов, мазей и гелей. При этом доктор назначит также лечебную терапию для блокирования дальнейшего развития варикоза.
Что касается периода ожидания ребенка, то лечение варикоза не требуется, поскольку это вполне естественный процесс, который полностью исчезнет после окончания лактации.
Ну а в том случае, когда врач выявил более серьезные дефекты, то для лечения используют следующие методики, а именно:
- лазеротерапия;
- эхосклеротерапия;
- лечение при помощи ультразвука;
- лечебная терапия с применением медикаментов;
- оперативное вмешательство.
Каждый из вышеописанных методик применяется при определенной стадии развития варикозного дефекта. Назначает ту или иную манипуляцию специалист исходя из стадии прогрессирования заболевания.
Если соблюдать простые правила профилактики, то это поможет предупредить развитие заболевания. Таких рекомендаций несколько и они не требуют уделять много внимания, а именно:
- в период ожидания ребенка необходимо соблюдать личную гигиену и носить удобный бюстгальтер;
- стараться не подвергать молочные железы малейшим травмам;
- для подростков очень важно регулярно получать умеренные нагрузки и питаться правильно;
- вести активный образ жизни;
- отказаться от употребления спиртных напитков и курения;
- ношение удобной и качественной обуви сделанной из натуральных материалов, а также полный отказ от обуви
- на высоком каблуке.
Очень важно следить за своим рационом, поскольку употребление вредной пищи, это один из факторов, который провоцирует развитие варикозного дефекта на молочных железах. Самым оптимальным вариантом будет ввести в свой рацион максимальное количество овощей и фруктов, а также кисломолочной продукции.
Расширенные вены на груди, при несвоевременном лечении могут привести к тяжелым и опасным последствиям для каждой женщины, поэтому не стоит игнорировать первые тревожные сигналы.
При проявлении подозрения на варикозный дефект, стоит незамедлительно посетить флеболога или сосудистого хирурга.
Варикозный дефект, это очень опасное и коварное заболевание, которое следует начинать лечить незамедлительно. Важно понимать, что от данной патологии невозможно полностью избавиться, но вот остановить ее развитие под силу современной медицине, при условии своевременного обращения за помощью.
Не игнорируйте первые признаки, поскольку такая проблема может привести к выкидышу или спровоцировать кровотечение. Берегите себя и собственное здоровье, и пусть варикозный дефект обходит вас стороной.
источник
Вены на груди выпирают при гормональном сбое, резком похудении, во время беременности и кормления ребенка. После родов, завершения лактации, нормализации веса и уровня гормонов синяя паутинка с бюста проходит. Другое дело, если варикоз возник из-за нарушений кровообращения, злокачественных опухолей или других хронических патологий – в этом случае вернуть молочным железам прежний вид сложно. Более того, возникает угроза осложнений (тромбофлебита, трофических язв, мастопатии).
Не стоит путать варикозное расширение с особенностями кожи, когда из-за ее тонкого и очень светлого цвета видны близко расположенные к поверхности кровеносные сосуды. В первом случае с самими венами никакой деформации не происходит, они продолжают нормально перегонять кровь.
Другое дело варикоз – это патологическое явление означает изменение структуры сосудов. Из-за кровяного застоя или слишком интенсивного наполнения происходит неравномерное расширение стенок. Возникает выпуклая и извилистая венозная сетка, которая при отсутствии лечения будет становиться все более выпуклой, длинной и темной.
Если появляются вены в зоне декольте, то это иногда является симптомом отклонений в работе организма. Например, венозная сетка указывает на:
- Патологии сердечно-сосудистой системы.
- Кисты, липомы, фиброзные образования.
- Воспалительный процесс (мастит), мастопатию.
Наибольшую опасность представляет злокачественная опухоль. Если она передавливает сосуд, то возникает застой крови и вена расширяется, начинает некрасиво выпирать сквозь кожный покров. Но этот косметический дефект – лишь “верхушка айсберга”. Летальность женщин от рака молочной железы стоит на третьем месте, уступая лишь смертям в ДТП и инсультам.
У некоторых женщин вены видны из-за тонкой кожи, худощавого телосложения. В этом случае просвечивающиеся сосуды наблюдаются у женщины всегда – это ее индивидуальная особенность. Другое дело, если синяя сеточка появилась внезапно. Следует вспомнить, что этому предшествовало. Относительно безопасными причинами считаются:
- резкое похудение (из-за потери килограммов истончается подкожная жировая прослойка, покрывающая сосуды);
- чрезмерная физическая нагрузка (после активных тренировок, особенно аэробных, кровь насыщается кислородом, за счет чего расширяются все сосуды);
- прием лекарств, сгущающих кровь или меняющих гормональный уровень;
- стресс, во время которого происходит усиление кровоснабжения.
Если выпирание вен на груди связано с какой-то из этих причин, то скоро все нормализуется самостоятельно. Например, после волнения кровоток приходит в норму за 15–20 минут. После интенсивных занятий спортом вздувшиеся сосуды исчезают на следующие сутки (при условии полноценного отдыха).
Дольшего исчезновения сосудистого “рисунка” на коже надо ждать после приема лекарств, когда из организма выведутся активные вещества препаратов. Если же речь идет о резком похудении, то тут проблема с венами может не исчезнуть сама, так как надо набрать немного жира в области груди.
Внимание: многие женщины, занимающиеся бодибилдингом, жалуются на выпирающие вены по всему телу, не только на груди. В этом случае причины – в перекаченных мышцах (они “выдавливают” сосуды ближе к коже), а также в постоянной “сушке” (создании дефицита жира в организме). Играет роль и перегрузка – при чрезмерной физической активности сосудистые стенки не справляются с увеличенным объемом крови.
Еще одна причина временного возникновения венозной сетки на груди – гормональные колебания. Например, в подростковом возрасте у девочек начинают быстро расти молочные железы, а кожа не успевает подстроиться под эти изменения, натягивается, становится тонкой, просвечивающей. Вены перестанут выделяться после завершения полового созревания. У взрослых женщин сосудистые звездочки и паутинки на груди могут появляться до начала менструации и исчезают с первых дней месячных. Иногда синий “узор” на бюсте является симптомом климакса.
Во время вынашивания ребенка организм женщины выбрасывает большое количество гормонов, подготавливающих тело к последующим родам и кормлению ребенка. С грудью происходит ряд изменений, ведущих к просвечиванию вен:
- Разрастание железистой ткани увеличивает бюст минимум на один размер. Кожа растягивается, сосуды становятся заметными.
- Усиливается кровоснабжение груди, вены расширяют просвет, чтобы справляться с интенсивным кровотоком.
- Резкий выброс гормонов ведет к удержанию жидкости. Возникает отечность, которая часто сопровождается образованием растяжек и “выползанием” вен.
Ярко выраженные венозные протоки не должны вызывать паники у будущей матери. Сосуды на груди проявляются у всех при беременности – у кого-то больше, у кого-то меньше. В 80 % случаев после родов и завершения лактации сосудистая сетка станет менее заметной.
Патология развивается медленно — годами или десятилетиями. На начальном этапе могут появляться единичные вздутия, небольшие сосудистые звездочки. Если женщина не придаст значения этому симптому, не выяснит причину и не начнет мероприятий по их устранению, то рисунок вен на груди будет становиться все выраженнее.
Признаками варикоза 2–3-й стадии является разрастание вен до аномальных размеров (становятся раза в два больше, чем обычные сосуды). Они неравномерно выпирают сквозь кожу. При прощупывании отчетливо заметно уплотнение в некоторых участках. Возможно возникновение болезненности, жжения при пальпации.
Симптоматическими проявлениями запущенного варикоза являются постоянные боли в области молочных желез, воспаление лимфатических узлов, выделения из сосков, общая слабость, постоянные тошнота и головокружение, сбои менструального цикла, беспричинная потеря веса. Цвет кожи приобретает синюшный оттенок. Вокруг увеличенных участков вен возникают гематомы красного или фиолетового цвета.
Чтобы определить точный диагноз, узнать тип и степень патологии, требуется комплекс исследований, которые проводят и маммолог, и флеболог (возможно привлечение терапевта, онколога). Сначала врачи собирают информацию (методом опроса) о том, как протекает болезнь, какие симптомы помимо вылезших вен беспокоят женщину, есть ли наследственные предпосылки, факторы риска развития заболевания.
После изучения истории болезни проводится инструментальная диагностика. Часто используемый метод – цветное дуплексное исследование. Оно позволяет измерить скорость венозного кровотока, составить карту кровеносных сосудов и выявить точное расположение точек, где их просвет сужен из-за тромбов. Рентгеновское исследование (флебография) показывает форму вен, а также функционирование клапанов, направление кровотока.
Так как часто проступающие вены указывают на новообразования в груди, то маммолог в обязательном порядке назначает проверку на воспаления, опухоли. Для этого сдается анализ крови на онкомаркеры, делают УЗИ, рентгенографию, дуктографию (маммографию с контрастным веществом). Если в грудных железах или рядом с ними были обнаружены уплотнения, то проводится биопсия с последующим исследованием клеточного материала.
Внимание: сначала проводится основное лечение болезни, вызвавшей расширение вен, и только после этого врачи приступают к устранению варикоза. Народные средства и медикаментозная терапия могут только замедлить скорость развития патологии, но вернуть сосуды в нормальное состояние не способны. Комплексная медицинская помощь должна обязательно включать хирургические или инъекционные процедуры. Виды операций:
- Флебэктомия – удаление источника кровяного рефлюкса и отсечение сильно увеличенных участков вен. Рекомендуется для лечения поздних стадий варикоза.
- Лазерная коагуляция – термическое воздействие путем лазерного излучения на внутреннюю поверхность вены. Применяется на всех стадиях варикоза.
- Радиочастотная абляция, не требующая разрезов, госпитализации. Подходит для лечения начальной стадии варикоза.
- Склерозирование вены – введение специального препарата, который «склеивает» сосудистую стенку и тем самым переправляет кровяной поток по другому руслу.
Для закрепления результата, предупреждения рецидивов пациентке после операции надо обязательно носить компрессионный трикотаж (надевать утягивающий бюстгальтер или обматывать грудь эластичными бинтами). Врач также подбирает женщине препараты для улучшения микроциркуляции крови, повышения проницаемости капилляров, тонизирования стенок вен.
Народные средства тоже подойдут для предотвращения рецидивов. Полезны регулярные протирания кожи кубиками льда (это тонизирует сосуды, предупреждая растяжение). Самомассаж груди активизирует кровоток, благодаря чему клетки кожи получают достаточно кислорода, улучшается метаболизм в тканях. Повысить эластичность кожи (и тем самым спрятать “синие паутинки”) помогают домашние маски из любого увлажняющего крема с добавлением огуречной кашицы, сока алоэ или нескольких капель эфирного масла розмарина, мирры, лимона.
Существуют факторы риска возникновения некрасивой венозной сеточки на бюсте. С большой вероятностью она появится при наследственной предрасположенности (если у мамы и бабушек есть такой дефект), после резкого сброса или набора веса, при активных занятиях спортом, после родов, приема гормональных медикаментов. Чтобы не вылезла вена на груди, стоит проводить профилактику, включающую следующие меры:
- Увлажнять грудь, укреплять кожу кремами с лифтинг-эффектом (для бюста подходят Eveline Clarins для декольте, сыворотка Body 10 Bust и пр.).
- Каждый день делать массаж груди (руками, специальными роликами или водяной струей).
- Пить много воды (так как от обезвоживания кожа истончается, становится суше и вены быстрее проступают).
- Носить правильное белье (плотно поддерживающее бюст, но не пережимающее сосудов).
Еще один важный совет: каждой женщине надо минимум раз в год проверяться у маммолога. Многие болезни протекают бессимптомно и профилактический осмотр сможет выявить их на ранних стадиях. Если венозная сетка внезапно проступила через кожу, возникли боли в груди, странные уплотнения, выделения из сосков, надо немедленно идти к врачу, выяснять причину тревожных симптомов, приступать к лечению.
Заболевания молочных желез весьма разнообразны и характеризуются многочисленными клиническими проявлениями: болью, в том числе и при надавливании, изменением общего вида желез, формы или структуры желез (появление уплотнений, опухолевидных образований в обычно мягкой ткани).
Боль в одной или обеих молочных железах (масталгии) является одной из частых жалоб у женщин любого возраста, но несколько чаще с этой проблемой сталкиваются молодые женщины с сохраненной менструальной функцией.
Большинство опасений женщин при этом связано с риском развития рака молочной железы. Однако изолированные болевые ощущения редко бывают признаком этого грозного заболевания, для которого обычно характерно сопутствующее наличие опухолевидного образования.
Причины болей в одной или обеих молочных железах:
* Гормональные изменения в периоде полового созревания (так называемый пубертатный возраст), а также во время беременности или менопаузы
* Предменструальный синдром
* Рак молочной железы
* Кормление грудью
* Инфекционные заболевания молочных желез (мастит, абсцесс молочной железы)
* Травма молочной железы, включая оперативное лечение
* Прием некоторых лекарственных препаратов: эстрогенсодержащих, дигоксина, метилдопы, спиронолактона, оксиметолона и хлорпромазина.
Основные клинические варианты:
1. Циклическая масталгия – болевые ощущения, связанные с менструальным циклом.
Этот вид нарушения характеризуется:
* Возникновением болевых ощущений в предменструальном периоде и ослаблением или исчезновением с началом менструации. Иногда четкая связь с началом менструации отсутствует
* Обычно двусторонней локализацией, преимущественно в верхних, наружных областях молочных желез
* Различной интенсивностью болезненных ощущений – от тупых, ноющих (более часто) до выраженных, затрудняющих движения руками, сон
* Боль может отдавать в подмышечные области или руку
* При обследовании может выявляться незначительная бугристость ткани молочных желез
* Выраженность клинических проявлений обычно нарастает с возрастом и резко ослабевает или исчезает после наступления менопаузы.
Возникновение циклической масталгии связывают с изменением гормонального фона. Этим видом нарушения страдают более 2/3 женщин, обычно молодого репродуктивного возраста, хотя известны аналогичные жалобы у женщин в постменапаузальном периоде, получающих заместительную терапию гормональными препаратами.
2. Ациклическая масталгия – возникновение боли в груди, не связанной с менструальным циклом. Этим видом нарушения обычно страдают женщины старше 40 лет.
Характеристика:
* Боль чаще односторонняя
* Локализация – преимущественно в средней части молочной железы, вокруг соска
* Острый, жгучий, режущий характер боли
* Может быть как периодической, так и постоянной
Локализованная, длительно сохраняющаяся боль в молочной железе может быть связана с наличием в ней фиброаденомы (доброкачественной опухоли) или кисты. Однако с целью исключения более серьезных причин ациклической масталгии (например, рака груди), рекомендуется как можно более ранее обращение к специалисту.
3. Мастит и другие инфекционные заболевания. Кроме местных симптомов (боль, покраснение, отек молочной железы) сопровождаются явлениями интоксикации (повышение температуры, иногда с ознобом, головная боль, нарушение аппетита, общая слабость и др.). Часто мастит возникает в послеродовом периоде в связи с проникновением возбудителей через микротрещинки соска и застоем в железе молока.
4. Рак молочной железы. Кроме различных по степени болевых ощущений (но они могут и отсутствовать!) характеризуется наличием опухолевидного образования с нечеткими контурами, чаще в верхних наружных областях молочной железы, возможно изменение кожи над опухолью в виде сморщивания или «апельсиновой корки», втягивание соска или выделения из него. Риск развития рака молочной железы выше у нерожавших женщин или женщин, поздно родивших первого ребенка, у женщин с наследственной предрасположенностью, с избыточной массой тела, наличием мастопатии.
Обязательным диагностическим мероприятием является самообследование молочных желез. Оно должно стать частью жизненного распорядка всех женщин в возрасте старше 20 лет. Регулярное самообследование позволит Вам хорошо узнать форму и структуру ваших молочных желез и легко выявить любые изменения в них. Самообследование должно проводится 1 раз в месяц, лучше в конце каждой менструации или в одно и тоже время у женщин в постменапаузальном периоде.
Правила самообследования:
* встаньте перед зеркалом
* вначале осмотрите молочные железы спереди и с боков в 4 позициях:
o с опущенными руками
o с поднятыми руками
o с руками, установленными на бедрах
o при наклоне туловища вперед
* подняв левую руку, правой аккуратно круговыми движениями ощупайте всю левую молочную железу в направлении сверху вниз
* аналогично, но левой рукой ощупайте правую молочную железу
* лягте на спину, поместив под правое плечо валик и заложив правую руку за голову. Прямыми пальцами левой руки ощупайте правую молочную железу от периферии к соску
* аналогично обследуйте левую молочную железу правой рукой
* аккуратно сдавите сосок, чтобы убедиться в отсутствии любых патологических выделений
* ощупайте подмышечные впадины.
Обратитесь к врачу, если вы обнаружили:
* изменение формы, размеров или асимметричность молочной железы
* уплотнение ткани в молочной железе или подмышечной впадине
* втягивание соска
* выделение из соска
* изменение кожи молочной железы (покраснение, сморщивание, по типу «апельсиновой» или «лимонной корки»)
Что следует делать женщине с масталгиями?
1. Кроме самообследования ей рекомендуется ведение дневника в течение не менее 2 месяцев, с указанием частоты возникновения болевых ощущений и связи симптомов с периодами менструального цикла.
2. Ежегодная консультация у маммолога (специалист по заболеваниям молочных желез), гинеколога или онколога – в первую очередь женщины после 35 лет.
3. Женщинам старше 35 лет (особенно из групп риска развития рака молочной железы) рекомендуется ежегодное проведение маммографии – рентгенографического метода исследования молочных желез. Маммография является одним из методов ранней диагностики рака молочной железы.
4. К другим методам диагностики относятся ультразвуковое исследование, прицельная биопсия подозрительных участков ткани молочной железы.
У большинства женщин с масталгиями обследование молочных желез и результаты маммографии оказываются нормальными. В этом случае диагноз рака молочной железы является маловероятным и болевые ощущения, скорее всего, связаны с изменениями в молочных железах на фоне физиологических гормональных колебаний.
Лечение
В 60-80% случаев боль в молочной железе отсутствии уплотнений в ее ткани проходит самостоятельно.
Однако выраженные болезненные ощущения, затрудняющие Вашу ежедневную активность, продолжающиеся более нескольких дней каждый месяц или наличие симптомов, указывающих на воспалительный процесс (повышение температуры, покраснение и отек молочной железы, болезненность при надавливании) требуют лечения.
До настоящего времени нет достаточных научных данных об эффективности лечебных мероприятиях при циклической масталгии.
Рекомендуется ношение подходящего бюстгальтера, диета с низким содержанием жиров и ограничение в пищевом рационе продуктов, содержащих метилксантины (например, кофеинсодержащие продукты), прием витаминов группы В и Е. Хотя эффективность диетических мероприятий и приема витаминов остается не доказанной, описаны случаи облегчения болевых ощущений у некоторых женщин, придерживающихся этих рекомендаций.
При неэффективности этих мероприятий обратитесь к врачу, т.к. может потребоваться назначение пероральных контрацептивов или даназола (антигонадотропный препарат) с целью коррекции гормональных нарушений. Избегайте самолечения, включая препараты растительного происхождения.
Лечение ациклической масталгии основано на терапии заболевания, лежащего в ее основе. Если причина не установлена, применяют план лечения как при циклической масталгии.
При выявлении кисты или опухоли применяют хирургическое лечение, которое может быть дополнено при злокачественной природе опухоли лучевой или химиотерапией.
Лечение мастита в зависимости от стадии и тяжести процесса включает антибиотикотерапию с/или без хирургического вскрытия воспалительного очага.
Дорогие женщины помните, что Ваша грудь может быть не только совершенным творением Природы, но и источником связанных со здоровьем проблем. А потому, при появлении боли и/или изменении формы, размеров и консистенции молочных желез – обращайтесь к специалистом. Это поможет сохранить Ваше здоровье, а в некоторых случаях и Вашу жизнь!
источник
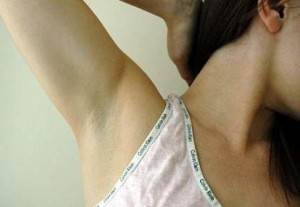
Подмышка или подмышечная область получила свое название от старославянского «под мышцей», анатомически она ограничена плечевым суставом и грудной клеткой. В этой области сосредоточено множество потовых и сальных желез, а также волосяных фолликул. Там же находятся крупнейшие скопления лимфатические тканей – лимфатические подмышечные узлы.
Если болит под мышкой, чаще всего, причиной недомогания становится закупорка выводных протоков желез, воспаление волосяных фолликул, лимфоузлов или патология органов грудной клетки.
Болеть подмышечной области справа и слева может по самым разным причинам и характер боли, соответственно, может тоже быть разным: острые или тупые боли, постоянные или периодические, сильные, тянущие, режущие, возникающие в покое или при движениях рукой, сопровождающиеся зудом или покраснением кожи.
Все эти характеристики помогают заподозрить причину патологии и установить диагноз.
Иногда боль в подмышках может возникнуть и без патологии:
- масталгия – это состояние характерно только для женщин репродуктивного возраста. Боли в подмышечной области возникают из-за гормональных изменений в организме, они являются вторичными и появляются из-за уплотнений в молочных железах. Неприятные ощущения дают о себе знать за несколько дней до менструации и исчезают во время или после критических дней. Интенсивность болевых ощущений может колебаться от легкого дискомфорта до резкой боли при любом движении. Вылечить такие боли достаточно сложно, так как их основная причина – гормональный дисбаланс;
- послеоперационные боли – боли в подмышечной области после операций на грудной клетке могут беспокоить еще в течение 1-4 месяцев, в зависимости от сложности оперативного вмешательства. Чаще всего такие боли возникают у женщин, перенесших мастэктамию или резекцию части молочной железы. При этом повреждаются нервные окончания, иннервирующие подмышечную область и на их восстановление необходимо от нескольких недель до 2-4 месяцев, во время которых и беспокоят боли.
Самые частые причины боли в подмышечной впадине – это патологии непосредственно этой области.
- Травмы подмышечной области – достаточно резко поднять руку, неудачно наклониться или поднять что-то тяжелое и можно растянуть мышцы или связки плечевого сустава и груди. А удар по плечу или падение на руку может вызвать не только гематому мягких тканей, но и сильное растяжение мышц или связок. Боли в этом случае неинтенсивные, тянущие, постоянные, усиливающиеся при движении, особенно при отведении руки или попытках поднять что-то тяжелое.
- Аллергия – аллергические реакции могут возникнуть на вещества, содержащиеся в антиперспиранте или любом другом косметическом средстве, используемом для обработки кожи подмышек. При аллергии кожа краснеет, отекает, появляется зуд и шелушение, могут увеличиться лимфатические узлы и возникнуть общие аллергические реакции – заложенность носа, кашель или высыпания на лице и теле.
- Лимфаденит – еще одна из самых распространенных причин боли в подмышечной области. Воспаление лимфатических узлов может быть неспецифическим: вызывается любыми болезнетворными микроорганизмами или специфическим: туберкулезным, сифилитическим. Обычно болит под мышкой из-за острого воспалительного неспецифического процесса в лимфоузлах. У больного поднимается температура тела, возникает озноб, слабость, головная боль и другие симптомы недомогания. Затем появляется припухлость и болезненность в подмышечной области, где легко можно прощупать плотные, болезненные лимфоузлы. Если лимфаденит не лечить, воспалительный процесс может локализоваться, вокруг образуется плотная капсула из соединительной ткани, а внутри – лимфоузел будет постепенно расплавляться. Такое течение болезни характерно для специфического туберкулезного или сифилитического воспаления. При заражении стафилококками, стрептококками или другими патогенными микробами, инфекция чаще распространяется по всему телу, вызывая общую интоксикация организма и поражение соседних лимфатических узлов и органов.
- Гидраденит или сучье вымя – инфекционное заболевание, в большинстве случаев вызываемое стафилококком. Развивается воспаление из-за повреждения кожных покровов, несоблюдения правил личной гигиены и резкого снижения иммунитета. Стафилококки, кишечная палочка, стрептококки и другие микроорганизмы, находящиеся на коже человека, проникают в потовые железы и вызывают их воспаление. При этом закупориваются выводные протоки желез, их содержимое скапливается внутри и под кожей развивается воспалительный процесс. В начале заболевания появляется зуд и жжение в подмышечных областях, затем кожа краснеет, появляется припухлость, узлы увеличиваются, становясь похожими на вымя собаки. С развитием процесса болезненность усиливается, гнойники увеличиваются в размерах, становятся отечными и горячими на ощупь, мешают отводить руку или вообще двигать ей. Ухудшается и общее состояние больного – повышается температура тела, появляется слабость, головная боль, тошнота и рвота. Если вовремя не начато лечение, гнойник может сам вскрыться, образуя полость, полную гноя или воспаление распространиться на соседние потовые и сальные железы, волосяные фолликулы и подкожно жировую клетчатку.
- Фолликулит – воспаление волосяного фолликула может возникнуть из-за повреждения кожных покровов при депиляции, бритье или травме подмышечной области. Воспаляться могут один или несколько фолликул, вызывая сильное покраснение кожи, отечность и болезненность под мышкой. В устье фолликула образуется полость, заполненная гноем, которая может самостоятельно вскрыться. Одна из разновидностей заболевания – стафилококковый сикоз, который часто встречается у больных, страдающих от эндокринных заболеваний, нарушения обмена веществ или патологии нервной системы. Характерная особенность стафилококкового сикоза – хроническое рецидивирующее течение и большая зона поражения.
- Фурункул – это воспаление волосяного фолликула, сальной железы и окружающей их соединительной ткани. Причиной развития фурункула под мышкой может быть травматическое повреждение кожи, трение одеждой, несоблюдение правил личной гигиены, снижение иммунитета и заболевания эндокринной системы. При попадании бактерий в волосяной фолликул развивается воспалительный процесс, распространяющийся на сальные железы и соединительную ткань. Начавший развиваться фолликул представляет собой небольшое, болезненное уплотнение в подмышечной области. При распространении процесса у больного проявляются признаки интоксикации – повышение температуры тела, озноб, слабость, головная боль и так далее, а на месте воспалительного инфильтрата может возникнуть карбункул или оно распространиться на соседние волосяные луковицы и у больного разовьется фурункулез.
- Карбункул – воспалительный процесс, затрагивающий более глубоколежащие слои – подкожно-жировую клетчатку. Чаще всего при карбункуле возникает некроз тканей, образуется полость, наполненная гноем. Если в подмышечной области образуется карбункул, состояние больного сильного ухудшается, болезненное образование мешает поднимать и двигать рукой, больной ощущает сильную боль, слабость и озноб.
Кроме вышеперечисленных причин, боль под мышкой может быть связана с заболеваниями органов грудной клетки:
- Мастопатия – боли под мышкой у женщин могут быть вызваны патологией молочных желез. Беременность, кормление грудью, операции становятся причиной изменений в молочных железах и вызывают тянущие и ноющие боли в подмышечной впадине, которые исчезают со временем.
- Заболевания сердечно-сосудистой системы – колющие или тянущие боли подмышкой иногда возникают при ишемической болезни сердца, инфаркте миокарда. Патология сердечно-сосудистой системы сопровождаются одышкой, болью в груди, учащением сердцебиения или затруднением дыхания.
- Заболевания нервной системы – невралгии, невроз или вегетососудистая дистония также могут вызывать боли в подмышечной области.
- Остеохондроз – шейный или грудной остеохондроз может стать причиной сильных болей в подмышечной области. При остеохондрозе из-за дегенеративных процессов в межпозвоночных дисках, позвоночные столбы смещаются, нарушая иннервацию подмышечной области и вызывая сильные боли при повороте головы, наклонах или движении рукой.
- Новообразования – в редких случаях регулярно возникающие или постоянно присутствующие боли в подмышечной области связаны с доброкачественными и злокачественными опухолями мягких тканей. Самостоятельно диагностировать такие новообразования очень сложно, поэтому при появлении тупых, тянущих или ноющих болей, уплотнения в области подмышки и общего ухудшения состояния, нужно срочно обратиться за медицинской помощью.
Если боль под мышкой слева не связана с воспалительными заболеваниями кожи и подкожно жировой клетчатки или лимфаденитом, необходимо исключить заболевания сердечно-сосудистой системы. Болеть под мышкой слева может при ишемической болезни сердца, стенокардии или инфаркте миокарда. Чаще всего такие боли являются отраженными и кроме них больного беспокоят и другие симптомы, позволяющие диагностировать патологию органов сердечно-сосудистой системы. Но иногда слабость и ноющая боль в подмышечной области слева становятся первыми симптомами инфаркта миокарда – смертельно опасного заболевания.
Справа под мышкой может болеть по всем вышеперечисленным причинам, кроме инфаркта миокарда, за очень редким исключением. Боль в правой подмышке, если нет никаких воспалительных изменений и увеличения лимфатических узлов, чаще всего возникает из-за остеохондроза шейного отдела или невралгии. Для этих заболеваний характерно резкое усиление боли при движении, а также уменьшение объема движений – шевелить рукой становится все труднее и больной инстинктивно старается ею не двигать.
Если болит под мышкой, прежде чем начинать лечение, нужно определить причину патологии. Своевременное обращение к врачу поможет не только избежать осложнений, но и упростить процесс лечения.
А до обращения к врачу нужно:
- внимательно осмотреть подмышечную область – воспалительные изменения, покраснение или отек легко заметить даже при самом поверхностном осмотре;
- провести пальпацию пораженной области – при лимфадените в подмышечной впадине можно нащупать плотные, болезненные увеличенные лимфоузлы с одной или, чаще, двух сторон. А вот если нащупывается плотное, безболезненное и не смещающее образование под мышкой, необходимо как можно скорее провести обследование и исключить новообразования, туберкулез или сифилис;
- тщательно соблюдать гигиену подмышечной области – если на коже подмышечной впадины появилось раздражение, покраснение или гнойник, нужно не реже 3-4 раз в день обрабатывать подмышки теплой водой с мылом, слабым раствором марганцовки, перекисью водорода или другими антисептическими средствами;
- исключить раздражающие и травмирующие факторы – чем бы не была вызвана боль под мышкой, нужно постараться как можно меньше травмировать эту область: не пользоваться роликовыми антиперсперантами, не проводить эпиляцию и не брить подмышечную впадину. Также нужно избегать облегающей эту область одежды, грубых, раздражающих кожу тканей и стараться меньше двигать рукой.
Если боль в подмышечной области не проходит, нужно срочно обращаться за медицинской помощью:
- посетить терапевта и исключить лимфаденит, мастопатию или остеохондроз. Обычно для этого бывает достаточно осмотра и консультации врача. Также такое обследование очень важно для обследования сердечно-сосудистой системы, патологии нервной системы и эндокринных органов;
- сдать анализы крови и провести дифференциальный диагноз на сифилис, туберкулез и некоторые другие заболевания, проверить уровень гормонов в крови;
- посетить хирурга – при наличие любых образований в подмышечной области необходима консультация хирурга, который сможет определить вида заболевания и назначить соответствующее обследование и лечение – антибиотикотерапию, физиолечение, мази и компрессы или хирургическое вскрытие и удаление образования;
- компьютерная томография, рентген и УЗИ помогают определить почему болит в подмышечной области, если видимых причин для возникновения патологии нет. К сожалению, сегодня рак молочных желез, легких и других внутренних органов встречается очень часто, поэтому не стоит пренебрегать подобными методами обследования.
Если у вас болит в области подмышки справа или слева и вы точно не знаете причину недомогания, ни в коем случае нельзя:
- греть больное место – при гнойном воспалении это может ускорить процесс и стать причиной распространения инфекции по организму и даже вызывать септический шок, также очень опасно греть новообразования;
- использовать любые мази, компрессы или растирания – это может не только сильно ухудшить состояние, но и стать причиной вторичного инфицирования;
- массировать пораженную область или растирать ее;
- принимать антибиотики или болеутоляющие – прием антибактериальных препаратов может сильно изменить клиническую картину болезни и затруднить постановку правильного диагноза, а из-за обезболивающих или снотворных препаратов есть риск «проспать» инфаркт миокарда, приступ стенокардии или «прорыв» фурункула.
При любой болезненности в подмышечной области нужно обращаться за медицинской помощью, это поможет избежать развития осложнений и даже может спасти вашу жизнь!
источник


