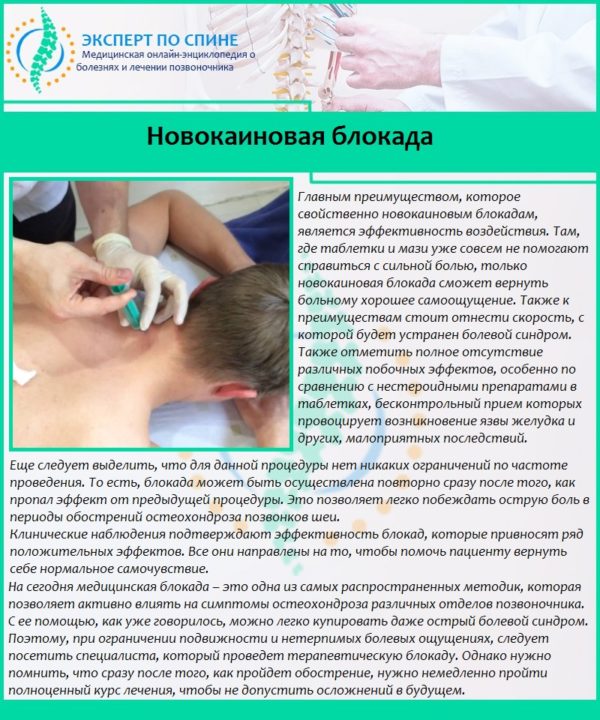
Среди посттравматических осложнений или повреждений, связанных с профессиональной деятельностью, защемление нерва в руке встречается часто. Состояние сопровождается болью, слабостью мышц конечности, ограниченностью подвижности. При первых симптомах дискомфорта следует обратиться к врачу. Специалист сможет определить причину защемления, назначить тактику лечения, и порекомендует восстановительную гимнастику.
Чаще всего повреждается лучевой нерв в запястье руки. Основными причинами состояния служат следующие факторы:
- несвоевременно выявленные и вылеченные травмы,
- неудачные операции,
- привычный вывих суставов кисти,
- занятия видами спорта, где основная нагрузка приходится на руки,
- длительное пребывание конечности в напряженном состоянии,
- профессиональная деятельность,
- регулярное поднятие тяжестей.
Защемленный нерв запястья не влияет на двигательную функцию всей руки, конечность свободно поднимается-опускается, отводится в стороны.
В области лучезапястного сустава находится участок нервной ветки, который обеспечивает чувствительность, и приводит в движение конечность. Если нерв зажат, появляются следующие признаки:
- ноющая, непроходящая, стреляющая боль, отдающая в плечо, локоть или пальцы,
- мышечная слабость, особенно при попытке захвата или удержания предмета,
- частичная или полная утрата двигательных функций,
- чувство онемения кожи или покалывания в фалангах.
Защемление лучевого нерва в кисти диагностирует хирург. Врач выясняет причину возникновения состояния, присутствие или отсутствие перенесенных травм или костных заболеваний, оценивает двигательную функциональность. Чтобы поставить точный диагноз, доктор назначает ряд таких диагностических процедур, как:
- компьютерная или магнитно-резонансная томография,
- рентгенография,
- электромиография,
- тест-исследование на нервную проводимость.
Благодаря этим методам можно получить такие результаты:
- состояние суставов на руке,
- характер повреждений окружающих мягких тканей, которое могло повлечь защемление,
- скорость перемещения нервных импульсов,
- сократительную способность мышц.
Если защемило нерв в лучезапястном суставе, медики рекомендуют следующие препараты, снимающие невралгическую боль и воспаление:
Для стимуляции обменных процессов в клетках нервов рекомендуется употребление витаминов группы В. Полезен прием хондропротекторов, которые способствуют восстановлению хрящевой ткани суставов кисти. Все препараты должен назначать врач, самолечением заниматься опасно. Если медикаментозное лечение неэффективно, назначается хирургическое вмешательство, цель которого — высвободить защемленный нерв.
Устранить защемление нерва кисти руки или пальца можно с помощью следующих физиотерапевтических процедур:
- магнитотерапии,
- лазеротерапии,
- электрофореза,
- тепловых обертываний озокеритом или парафином,
- индуктотермии,
- массажа,
- остеопатии — воздействия пальцами на активные точки,
- мануальной терапии.
Эффективность лечебного воздействия на лучезапястный нерв следующая:
- снимает мышечный спазм,
- устраняет боль и воспаление,
- способствует регенерации поврежденных тканей,
- восстанавливает подвижность,
- насыщает ткани кислородом,
- улучшает кровообращение и процессы метаболизма.
Процедуры рефлексотерапии должен проводить только специалист, самолечение может спровоцировать осложнения.
В период реабилитации рекомендуется выполнение простых упражнений:
- сжимание-разжимание пальцев в кулак,
- сгибание-разгибание запястья,
- вращательные движения кистью,
- разведение фаланг в стороны и сведение,
- вращение большим пальцем,
- поочередное поднятие фаланг, когда ладонь лежит на твердой поверхности,
- имитация игры на пианино,
- подтягивание запястья к дистальным фалангам, имитируя движения гусеницы.
Чтобы предотвратить невралгию лучезапястного сустава, следует своевременно лечить травмы кисти и инфекционные заболевания. Людям, чьи профессии сопряжены с нагрузкой на руки — поварам, официантам, пианистам, художникам рекомендуется укреплять мышечно-связочный аппарат запястья специальными упражнениями и в рабочее время разминать руки. А также следует контролировать вес, поскольку ожирение негативно сказывается на состоянии суставов. Необходимо избегать переохлаждений, придерживаться диеты и не совершать резких движений руками после периода покоя.
источник
Защемление нерва в руке — патология, в большинстве случаев носящая временный характер. Обычно она развивается под воздействием внешних факторов. Иногда ее возникновению способствуют хронические заболевания суставов. Для полного устранения неприятного состояния требуется комплексное лечение.
Признаки патологии проявляются в зависимости от локализации защемления. Наиболее распространенный симптом — онемение отдельных участков кожных покровов, пальцев рук. Болевые ощущения иногда отсутствуют.
Основные симптомы защемления нерва в правой или левой руке:
- ограничение разгибательной и сгибательной функции руки и ее пальцев;
- болевые ощущения — локализуются в области суставов и вызваны хроническим заболеванием или появляются в результате травмы руки, усиливаются при резком движении;
- нарушение кровообращения — сопровождается чувством онемения конечности, которое постепенно сменяется болезненностью;
- мышечная слабость или чрезмерное напряжение мышц;
- онемение в области мизинца, безымянного или большого пальцев, реже — всех пальцев одновременно.
При отсутствиях улучшений и при отказе от обращения к специалисту признаки ущемления нерва в руке усиливаются. Длительное присутствие патологии способно привести к некротическим процессам в тканях, но данное осложнение возникает достаточно редко.
Все методы обследования направлены на определение места защемления нерва и причины развития симптома. Патология способна возникнуть в области плеча, локтя или запястья или в процессе воздействия заболеваний позвоночника. Для получения полной информации о возникшем состоянии назначается несколько видов диагностики:
- медицинский осмотр — оценка состояния руки, ее двигательной активности, определение наличия защемления плечевого, локтевого или лучезапястного нервов по жалобам пациента и сопутствующим признакам;
- рентген руки и позвоночника — выявление возможных патологий суставов, в том числе в результате травм;
- МРТ пораженной конечности, шейного и грудного отдела позвоночника — определение локализации защемленного нерва, состояния суставов, прилегающих мягких тканей и сосудов, возможного наличия опухолей;
- электромиография — оценка степени поражения мышц;
- исследование проводимости лучевого, плечевого и локтевого нервов — определение их состояния и мышечных волокон руки, степени функциональности.
Полученные результаты свидетельствуют о состоянии суставов конечности и позвоночника, наличии в них дегенеративных процессов, месте защемления нерва и степени тяжести симптома. По данной информации определяется, что делать с рукой и как ее лечить.
Все лечебные процедуры направлены на устранение признаков защемления, облегчение состояния пациента, восстановление проводимости нервных импульсов. В первую очередь назначается курс медикаментозной терапии, состоящей из следующих видов препаратов:
- нестероидные противовоспалительные средства — снимают воспаление, уменьшают проявление болевого синдрома;
- миорелаксанты — снимают мышечные спазмы, что облегчает состояние пациента и нормализует подвижность конечности;
- обезболивающие — необходимы при сильных приступах боли;
- разогревающие мази и гели — улучшают местное кровоснабжение, снимая мышечный спазм и устраняя онемение;
- хондопротекторы, препараты кальция — назначаются при дегенеративных процессах в суставах;
- витамины группы В, магний — улучшают состояние нервных и мышечных волокон, восстанавливают их функциональность.
Курсы физиотерапии состоят из 5–15 процедур и быстро восстанавливают защемление в руке:
- магнитотерапия;
- иглоукалывание;
- лазеротерапия;
- электрофорез;
- тепловые обертывания;
- грязелечение.
Дополнительно могут назначаться курсы массажа и мануальной терапии. Такие процедуры должен выполнять специалист — при наличии определенных навыков достигнуть положительного результата можно уже после первого сеанса.
При устранении основных симптомов защемления следует начинать лечебную гимнастику, которая заключается в выполнении махов руками, вращательных и сгибательно–разгибательных движениях кистью. При поражении пальцев нужно осуществлять их сжимание и разжимание.
В период лечения запрещается сильно нагружать руку. Нельзя носить тяжелые сумки, заниматься активными видами спорта и домашними делами, которые приносят дискомфорт пораженной конечности. Возобновить двигательную активность разрешается только после снятия основных симптомов патологии.
Профилактика защемления нервов руки заключается в соблюдении следующих рекомендаций:
- Регулярная умеренная физическая нагрузка. Способствует улучшению кровообращения, укреплению мышц, предотвращает заболевания суставов.
- Проведение разминки во время сидячей работы. Несколько раз за рабочий день следует выполнять легкую зарядку, устраняющую застойные процессы в тканях.
- Избегание переохлаждений. Нередко защемление в руке спровоцировано ношением одежды, не соответствующей погодным условиям, или нахождением на сквозняках.
- Своевременное лечение заболеваний суставов. Ухудшение любых болезней опорно-двигательного аппарата можно предотвратить путем регулярного прохождения лечения — это избавит и от возможных осложнений патологии.
Дополнительно для поддержания общего иммунитета и улучшения функциональности суставов и нервных волокон следует регулярно пропивать курсы поливитаминов — особенно это актуально в весенне-зимний сезон. В том случае, если нерв руки защемило, следует немедленно обращаться к специалисту — это ускорит процесс выздоровления и предотвратит развитие неприятных симптомов.
источник
Защемление нерва в руке — патологическое состояние, при котором нервное волокно начинает плохо передавать импульсы к тканям руки. У больного после повреждения нервных окончаний немеет конечность ниже места поражения, возникает боль, снижается чувствительность. В тяжелых случаях двигательная функция становится невозможной. Лечение патологии включает обезболивающие, применяются витаминные и другие средства для восстановления целостности нерва. Допускаются и методики народной медицины.
Повреждаться может плечевой, лучевой или локтевой нерв. Локализация поражения зависит от причин:
- недолеченные травмы (ножевые и огнестрельные) или несвоевременно выявленные переломы, вывихи;
- неправильно проведенное оперативное вмешательство;
- привычный вывих сустава;
- сильная нагрузка на суставы при занятиях спортом;
- чрезмерное и длительное напряжение мышечного аппарата руки;
- профессиональные травмы, ушибы;
- ношение очень тяжелых предметов;
- синдром «брачной ночи» (партнерша долго лежит на руке партнера);
- неправильное применение костылей;
- неудобная поза во время сна, сон за столом;
- сдавление опухолевым образованием;
- рубцы в месте прохождения нерва;
- нарушение техники проведения инъекций.
Перед тем как начинать лечение, врач должен найти точную причину сдавления нерва. В диагностике поможет анализ симптоматики, а также анамнестические данные, нужны и дополнительные методы обследования.
Клиника сдавления нерва кисти зависит от локализации поражения. Повреждение нервного волокна руки возникает на уровне плечевого сустава, плеча, локтя или в области запястья.
Защемление локтевого нерва проявляется онемением, покалыванием, нарушением чувствительности. Неприятные ощущения могут быть в руке на уровне предплечья и пальце. Онемение обнаруживается в мизинце, а также в нижней половине безымянного пальца. Возможен паралич приводящего аппарата и мышц, сгибающих большой палец.
При полном поражении локтевого нервного волокна у пациента теряется чувствительность в безымянном пальце и мизинце.
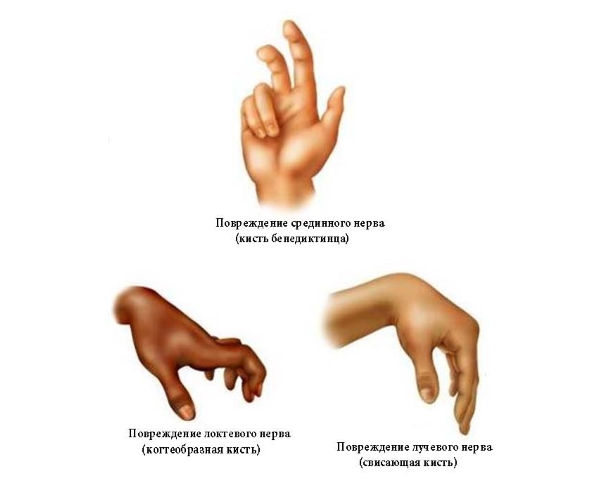
У больных можно увидеть типичный вид кисти при поражении локтевого нерва — «костистая рука». Особое положение пальцев объясняется параличом межкостных мышц ладони. У больных выявляют атрофию мышечного аппарата в месте межпальцевого промежутка 1 и 2 пальца на руке.
Защемление лучевого нерва в руке сопровождается онемением, нарушением чувствительности, покалываниями, болевым синдромом.
Лучевой и локтевой нервы часто повреждаются в локтевом суставе. Если лучевой нерв поражен в области локтевого сочленения, то рука болит на протяжении всего предплечья и кисти. Возможна атрофия мышц, иннервируемых локтевым нервом. У пациентов нарушается чувствительность указательного, среднего и половины безымянного, а также большого пальцев (с ладонной стороны). Чувствительность нарушается во внутренней части ладони. С тыльной стороны кисти поражены дистальные (в области ногтевых пластин) фаланги мизинца, указательного, среднего, половины безымянного, большого пальцев. Пациенты при повреждении нерва не могут захватывать предметы. У больных отмечают характерный симптом висящей конечности. Нарушается отведение большого пальца, разворачивание кисти ладонью вверх.
Ущемление плечевого нерва имеет такие симптомы: нарушение чувствительности, скованность движений, полное или частичное онемение пальцев кисти. После сна пациент часто не может двигать рукой. Нарушается движение руки в суставных сочленениях. Сложенные друг к другу ладони больного не прилегают плотно.
Пациенты с повреждением плечевого нерва ощущают постоянную боль в мышцах, усиливающуюся после сна. Возможно побледнение кожи на руке, непроизвольные сокращения мышечного аппарата.
Защемление нерва кисти руки часто возникает, когда поражается нервное волокно на уровне запястного сустава. Эта патология встречается очень редко.
У пациентов отмечают такие симптомы:
Кисть у больного может висеть параллельно телу. Невозможно захватить предметы, отвести большой палец, снижается сила мышц в руке. На поверхности видна атрофия (уменьшение размеров мышц) руки.
Поражение нерва на уровне лучезапястного сустава может возникать при:
- длительном давлении на нервное волокно;
- ушибах, вывихах лучезапястного сустава;
- поражениях суставного аппарата (деформации);
- постоянной работе на компьютере, когда кисть лежит на краю стола.
Диагностические мероприятия включают физикальный осмотр и дополнительные методики обследования. Во время приема врач собирает полный анамнез: давность появления симптомов, причины болезни, наличие хронических патологий, вид деятельности пациента, спрашивает, где болит.
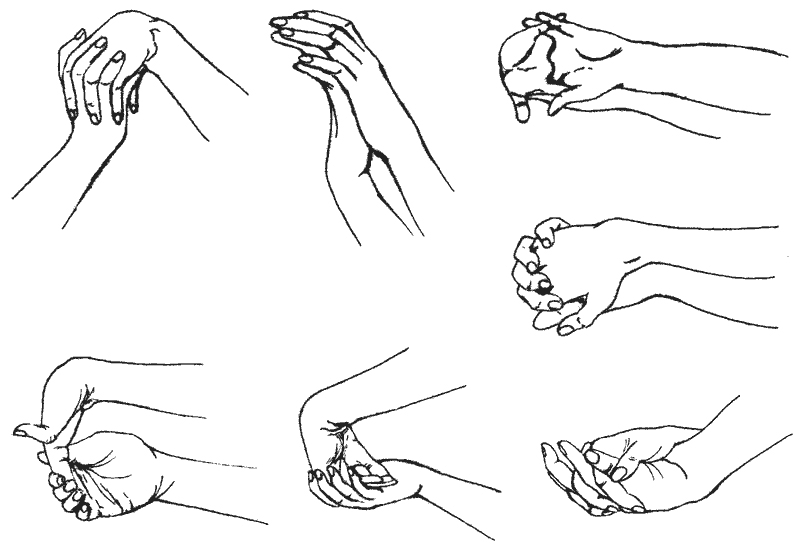
При физикальном осмотре специалист проводит несколько диагностических проб. Он сравнивает силу мышц у пораженной и здоровой руки, проверяет:
- пронацию (вращение кисти внутрь), супинацию (вращение кисти в наружную сторону);
- смыкание ладоней вместе;
- фиксацию рук в вытянутом положении,
- симметричность работы мышц,
- удерживание стакана.
Доктор проводит пробы на определение чувствительности во всех пальцах, предплечья и плеча. Чувствительность проверяют касанием кожи пациента или с помощью иглы.
В ходе обследования врач назначает общий и биохимический анализы крови, мочи.
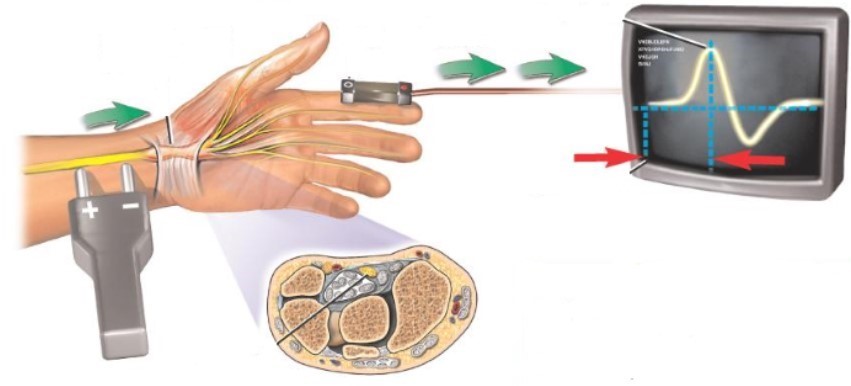
Поставить диагноз при ущемлении нерва позволяет электромиография. Методика позволяет увидеть электрическую активность мышечного аппарата в руке. Электромиограф помогает обнаружить участки плохой иннервации мышц. Для полного обследования пациента направляют на осмотр к эндокринологу, ортопеду, хирургу. Также необходима рентгенография плечевого сустава, плеча, предплечья, кисти.
Лечение ущемления нерва включают лекарственную терапию, физиотерапевтические методики, лечебную физкультуру, массаж, применение средств народной медицины. Лечение проводится практически одинаково независимо от локализации поражения.
Лекарственная терапия включает анальгетические и противовоспалительные препараты, витаминные комплексы, а также лекарства, усиливающие проведение импульсов. Для снижения интенсивности болевых ощущений применяют нестероидные лекарственные средства:
Эти лекарства не только уменьшают болевой синдром, но и снимают воспалительную реакцию. Спазмолитики (Но-шпа, Папаверин) купируют спазм мускулатуры. Миорелаксанты (Мидокалм) расслабляют мышечную ткань. Диуретические препараты (Фуросемид, Лазикс) позволяют при отечности тканей.
Восстанавливают проводимость нервного волокна инъекциями витаминов группы В. Лечение проводится 10 суток. Наиболее часто используют витамин В12. После купирования острых симптомов назначают Цианокобаламин, Тиамин в виде таблеток или витаминные комплексы. Можно применять препарат Мильгамма. Его назначают в таблетках либо уколами.
Снять симптоматику ущемления можно при помощи физиотерапевтических процедур. Лечение назначают после купирования острых проявлений и окончания курса лекарственной терапии.
Основные методики лечения:
- магнитотерапия;
- лазеротерапия;
- электрофорез с лекарственными препаратами;
- парафинотерапия, озокеритотерапия;
- массаж;
- мануальная терапия;
- лечебная физкультура.
На фоне терапии улучшается нервная проводимость, повышается чувствительность. А также физиотерапия помогает устранить боли, спазм мускулатуры, увеличить подвижность руки и кровоток в мышцах.
Лечебная физкультура помогает разработать застоявшиеся мышцы, увеличить кровообращение в конечности. Гимнастику назначают после основного лечения. Больным предлагают специальные несложные комплексы упражнений. Пациенты должны заниматься по 10-20 минут ежедневно.
- сжимание и разжимание пальцев;
- сгибания, разгибания лучезапястного сустава;
- вращение рукой;
- отведение, приведение пальцев;
- вращательные движения 1 пальцем кисти;
- поднимание пальцев при положении кисти лежа на столе ладонью вниз;
- имитируемая игра на пианино;
- упражнение «гусеница» (подтягивание запястного сустава к пальцам кисти).
Гимнастику должен назначать лечащий врач или специалист лечебной физкультуры. Курсовая терапия продолжается, пока полностью не исчезнут симптомы заболевания.
Массажные процедуры можно осуществлять самостоятельно или ходить к массажисту. Один сеанс должен длиться 10-20 минут. Курсовое лечение включает 10-15 сеансов.
Массажные манипуляции помогают улучшить кровоток в тканях. А активизация кровообращения стимулирует питание поврежденного нервного волокна, пораженных мышц и ускоряет реабилитацию.
Народная медицина не является основным методом терапии при защемлении нерва в руке. Лечение травами лучше совмещать с лекарственными препаратами и физиотерапией. Перед использованием трав следует обратиться к доктору.
Элеутерококк стимулирует метаболические процессы в тканях. Чаще готовят отвар из растения. Для приготовления лечебного средства берут столовую ложку измельченного корня, заливают его 500 мл воды, кипятят на протяжении 30 минут, пропускают через марлю. Часть жидкости выпарится, поэтому воды необходимо долить до изначального объема раствора. В готовый отвар допускается добавить 2 чайные ложки лимонного сока или меда.
Голубая глина ускоряет восстановление нервной ткани, уменьшает отек и воспаление. Глину нужно измельчить, подсушить. После этого ее разводят водой, помешивают до однородной густой массы. После приготовления глиняную кашицу наносят на марлевый лоскут, сложенный в несколько раз. Марлевую повязку накладывают на область поражения, держат до полного высыхания. Для каждой манипуляции глину берут свежую.
Лимонную корку следует очистить от мякоти, приложить перед сном к коже в месте повреждения нерва. Корки нужно хорошо зафиксировать бинтом (простым или эластичным) и оставить повязку до утра. Допускается нанести на кожу еще и оливковое масло.
Для восстановления после повреждения нерва рекомендуют теплые ванны с травами. Для травяного «коктейля» понадобятся шалфей, топинамбур, душица. На 10 литров кипятка нужно 15 столовых ложек каждого компонента. Держат руку в жидкости 15-20 минут.
Алкогольный «коктейль» применяется в виде компресса. Составляющие целебного средства:
- 150 г нашатырного спирта;
- 50 г камфары;
- 250 г спирта;
- 250 г морской соли.
В 3-литровую банку добавляют все составляющие, а затем заливают 1 л воды. Раствор нужно настоять сутки. После отстаивания следует промочить раствором марлю и приложить к пораженному месту. Процедуру осуществляют 3 раза за день. Перед применением раствор нужно взболтать.
Финики очищают от косточек, измельчают блендером. Приготовленную массу нужно есть по 3 чайной ложки 3 раза за сутки. Принимают финиковую кашицу после еды. Если необходимо, в кашицу можно налить молока. Курсовая терапия занимает 30 суток.
Корень лопуха следует мелко нарезать. Для приготовления лечебного раствора понадобится 1 столовая ложка корня и 200 мл красного вина. Корень заливают вином, настаивают 2 часа в холодильнике. Принимать следует по 60-70 мл 2 раза за сутки.
В термос насыпают 15 г высушенной гвоздики, наливают 500 мл кипятка. Раствор необходимо настоять на протяжении 2 часов. Пить лекарство следует по 200 мл 3 раза за сутки. Терапия длится 15 дней. Через 10 суток необходимо сделать перерыв, после чего снова продолжить лечение. Терапия гвоздикой продолжается 6 месяцев.
Из девясила делают отвар. Для этого необходимо взять 15 г сухого растения, залить его 200 мл кипятка. Раствор настоять, пропустить через несколько слоев марли. Принимать лечебное средство следует по 100 мл дважды за сутки. Пьют раствор после еды. Курсовая терапия продолжается 30 суток.
Листья розмарина заливают водкой, настаивают 3 недели в холодильнике. Лекарственный раствор нужно периодически взбалтывать. После выстаивания лекарство пропускают через несколько слоев марли. Раствором растирают место поражения перед сном.
Скипидар смешивают с теплой водой (соотношение 2:3). Раствор наливают на ломоть ржаного хлеба (толщина 2 см). Вымоченный хлеб накладывают на поврежденную область руки на 7-8 минут. После процедуры нужно лечь, накрыться одеялом. Лечение повторяют 2-3 суток.
Марлевый лоскут смачивают козьим молоком, накладывают на место повреждения нервного волокна. Примочку оставляют на 2 минуты. Манипуляцию повторяют до 5 раз за сутки. Терапию продолжают, пока симптоматика болезни не угаснет.
Прополис (50 г) заливают спиртом (100 мл). Раствор следует выстоять на протяжении 1 недели. Жидкость необходимо ежедневно взбалтывать. Лекарство после выстаивания пропускают через марлевый фильтр, перемешивают с маслом кукурузы (1 часть раствора:5 частей масла). Приготовленным лекарством смачивают марлю, накладывают ее на поврежденный участок. Лечение занимает 10 суток. Если рука все равно болит, можно повторить курс.
Профилактика защемления нерва в руке — это своевременное лечение травм, переломов, вывихов. Если возникло инфекционное заболевание, к терапии нужно отнестись с особой серьезностью. Герпетическую инфекцию не нужно лечить самостоятельно, так как вирус способен сильно повреждать нервные окончания.
Если работа человека связана с нагрузкой на руки, нужно постоянно делать физические упражнения для укрепления связок и мышечного аппарата.
Пациентам с ожирением следует постараться снизить вес. Это уменьшит вероятность повреждения суставов.
Важно не переохлаждаться, избегать травм. Правильный подход к питанию, здоровый образ жизни, витаминотерапия стимулируют укрепление костей, суставов, хрящей, улучшают состояние нервов.
источник
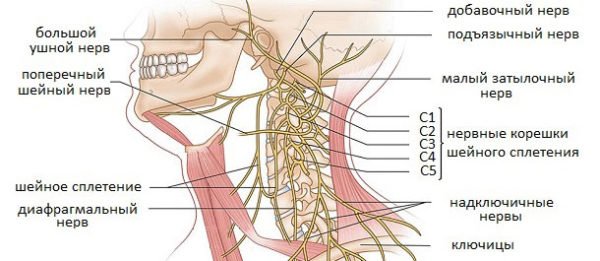
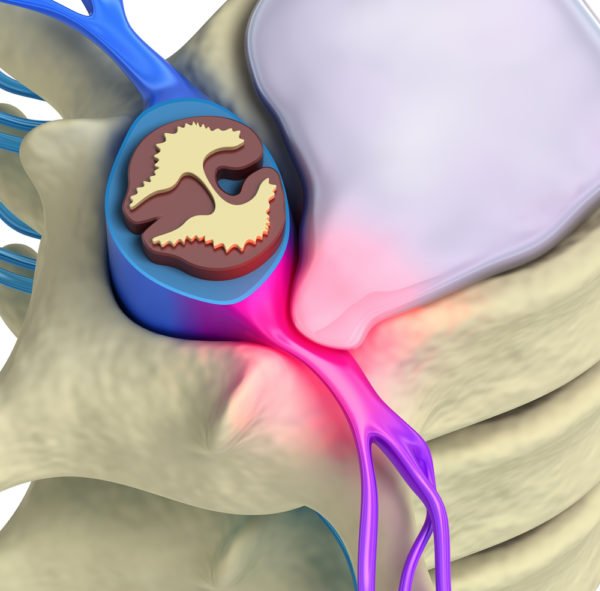
Защемление нерва возникает, когда нервные корешки, которые отходят от спинного мозга, сдавливаются соседними позвонками или же другими «преградами», среди которых: грыжи, спазмированные мышцы, сухожилия, хрящи, опухоли, протрузия.
Защемление нерва всегда сопровождается сильной болью (колющей, жгучей, стреляющей). Существует множество форм защемлений, но самыми распространенными являются защемления шейного и седалищного нервов.
В зависимости от места защемления нерва и локализации боли, выделяют ишиалгию (боль в крестце, ягодице, задней поверхности ноги), люмбоишиалгию (боль в пояснице, ягодице, задней части ноги), люмбалгию (боль в пояснице и спине), цервикобрахиалгию (боль в шее и руке) и цервикалгию (боль в шее).
Важно учесть, что человек, испытывающий острый приступ боли может дополнительно страдать от онемения определенной группы мышц, от нарушения работы органов. На это влияет то, какой из нервов был защемлен. Следует различать зажатие чувствительных, вегетативных и двигательных нервов. Когда страдает первый из них, то человек обращается к доктору из-за сильного приступа боли, которую невозможно перетерпеть. При защемлении двух последних разновидностей нервов врачебная помощь часто оказывается отложенной, что чревато развитием серьезных осложнений.
Симптомы защемления нерва напрямую зависят от локализации защемления. Влияет на проявление болезни и воспалительный процесс (если он наличествует), причины защемления и его длительность (степень).
Основным же симптомом является резкая боль в месте защемления (пояснице, шее, спине, руке или ноге) и ограниченность движений. Тяжелые случаи защемления шейного, седалищного или позвоночного нерва могут привести к компрессии спинного мозга, нарушить двигательные функции и чувствительность конечностей, стать причиной пареза или паралича.
Признаки защемления нерва и их окончаний будут варьироваться в зависимости от того, что послужило причиной этого состояния. Также на выраженность и характер симптомов влияет то, за какие функции отвечает нерв и где он расположен.
Поэтому можно выделить следующие признаки защемления:
Защемление седалищного нерва или нерва в пояснице (ишиас) проявляется жжением и покалыванием, отдающим в ногу. Она, в свою очередь, становится малоподвижной, а в положении стоя человек чувствует стреляющую боль. При наличии грыжи или пролапса боль становится более интенсивной и резкой. Если защемленный нерв воспаляется, говорят о радикулите. Часто защемление нерва в пояснице может быть вызвано избыточным весом, ведь именно на поясничный отдел приходится основная тяжесть тела. Когда причиной защемления становится межпозвоночная грыжа или обострение остеохондроза, рекомендуются фитотерапия и лечебная гимнастика, а мануальная терапия исключается.
При защемлении шейного нерва характерно напряжение мышц шеи. Боль значительно усиливается, если человек пытается повернуть голову или же, напротив, долго держит её в одном и том же положении (во время сна, при длительном сидении и проч.) Защемить шейный нерв могут межпозвонковые диски или шейные позвонки в случае остеохондроза, подвывиха или пролапса (выпячивания). Для лечения такого защемления лучше всего подходят массаж и мануальная терапия, способные избавить человека от боли и восстановить нормальное анатомическое положение межпозвоночных дисков.
Если пострадал чувственный нерв, то человек испытывает боль различной интенсивности. Она может носить жгучий, стреляющий, колющий характер. Может возникать приступообразно, а может присутствовать постоянно.
Когда нерв сдавливается в грудном отделе, человек страдает от межреберной невралгии. Если в этом же месте компрессии подвергается вегетативный участок нервной системы, то пациенты часто жалуются на сердечные боли. Чтобы отличить защемление нерва от болезней сердца стоит обратить внимание на характер болей. Как правило, при межреберной невралгии они присутствуют на постоянной основе, не утихают ни во время отдыха, ни во время активного времяпрепровождения. Усиление симптомов происходит при попытке прощупать пространство между ребрами и выполнить движения туловищем.
В том случае, если передавленным оказывается седалищный нерв, пациенты жалуются на боли в нижней части спины, которые отдают в нижние конечности, ягодицы и могут доходить до пяток.
Когда страдает лучевой нерв, то человек не в состоянии разогнуть и согнуть руку, пальцы находятся в согнутом состоянии, а кисть безвольно свисает. Симптомы варьируются от конкретного места пережатия.
При компрессии локтевого нерва нарушается чувствительность пальцев и кисти руки. Страдает кровообращение, боли отдают в мизинец.
Часто, независимо от того, какой нерв страдает, место компрессии становится отечным, красным и болезненным.
Мышечные судороги и слабость в месте локализации защемления. Возникновение чувства покалывания.
Симптомы, характеризующие защемление нерва, имеют свойство усиливаться во время ночного отдыха. То же самое происходит при сильном кашле, смехе, чихании и даже просто при повышенном волнении. При онемении конечностей, боль может несколько угасать. Переохлаждение, напротив, приводит к усилению болезненных ощущений.
Чаще всего защемление нерва происходит по причине обострения остеохондроза (дегенерация хрящей межпозвоночных дисков): зазор между позвонками сужается и нервные ответвления защемляются. Гипертонус (спазмирование) мышц лишь усугубляет патологический процесс, доставляя человеку ещё больший дискомфорт.
Когда спазмированные мышцы защемляют нервы, страдают также и кровеносные сосуды. Это не только причиняет боль, но и ухудшает кровообращение, работу внутренних органов и головного мозга. Если защемление длится продолжительное время, нервные ткани могут отмирать и чувствительность отдельных частей тела и участков кожи может пропадать. Иногда защемленный нерв может воспаляться. В частности, это происходит при радикулите.
В качестве других причин, вызывающих защемление нерва можно выделить следующие:
Неловкое движение, совершенное со слишком высокой скоростью и резкостью.
Резкая нагрузка на любой отдел позвоночника, после длительного его нахождения в состоянии покоя.
Любая разновидность травмы – ушибы, падения, вывихи, переломы, подвывихи и пр.
Дефекты позвоночника, врожденного и приобретенного характера.
Восстановительный период после любой операции.
Нарушения в гормональной сфере.
Болезни, носящие инфекционную природу.
Остеохондроз позвоночника и осложнения этой болезни, такие как грыжа и протрузия дисков.
Спазмированность мышц в следствии множества причин.
Растущая опухоль, которая может быть локализована в любом месте.
Существует дополнительные факторы риска, которые приводят к тому, что защемление нерва происходят у человека чаще, чем у остальных людей: это наследственная предрасположенность, усиленные физические нагрузки, неправильная осанка, женский пол, период вынашивания плода.
При возникновении подозрения на защемление любого нерва стоит обратиться за помощью в медицинское учреждение. Самостоятельное лечение с использованием народных средств может лишь усугубить ситуацию и привести к развитию осложнений. Врач сможет разобраться в причинах, приведших к возникновению компрессии определить тактику лечения. Важно строго придерживаться рекомендаций, данных доктором.
Знание того, каким образом происходит диагностика защемления нерва, поможет чувствовать себя увереннее на приеме у врача.
В первую очередь врач должен точно установить диагноз. Для этого чаще всего используется МРТ той области, на которую человек предъявляет жалобы. Иногда проводится рентгеновское исследование, которое даёт возможность визуализации защемления нервов в любом отделе позвоночника. Рентген используют при подозрении на пережатие нервов костями, а МРТ при подозрении на то, что нерв был подвержен компрессии мягкими тканями. К тому же оно позволяет определить состояние внутренних органов и наличие осложнений, которые могли появиться при защемлении нерва.
Чаще всего лечение защемления нерва не представляет собою сложности, а результаты его проявляются уже после первого лечебного сеанса. Для лечения применяют иглоукалывание, мануальную терапию и точечный тибетский массаж. Благодаря этому удается быстро снять спазмы мышц, восстановить правильное положение межпозвоночных дисков, освободить защемленные нервные окончания и устранить болевой синдром.
Общие принципы лечения нервов, подвергшихся пережатию, сводятся к тому, что человеку необходимо снять болезненные ощущения, а уже после этого осуществляют устранение причины возникновения подобного состояния. При необходимости человека оперируют.
Что касается обезболивания, то используется как медикаментозное, так и немедикаментозное лечение. Самая распространенная группа лекарственных средств для снятия боли при защемлении нервов – это НПВП. Они позволяют не только снизить порог болевой чувствительности, но и уменьшить имеющееся воспаление. Однако у НПВП есть серьезные побочные эффекты, и в первую очередь – это способность раздражать слизистую оболочку, выстилающую желудок. Поэтому важно использовать препараты этой группы при приеме внутрь только после еды. К тому же НПВП нельзя применять длительное время и превышать дозировку, так как это приводит к усилению всех побочных эффектов. К НПВП относятся вольтарен, аспирин, ибупрофен, нимесулид, мовалис, бутадион и пр.
Если врач диагностировал, что защемление нерва было вызвано спазмом мышц, то для его снятия следует использовать иные лекарственные средства, например, мидокалм. Помогают устранить боль такие физиопроцедуры, как УВЧ, электрофорез, прохождение курса иглоукалывания, новокаиновые блокады, массаж.
Наиболее эффективными вспомогательными методами являются магнитотерапия, электрофорез, парафиновые аппликации.
Не стоит забывать о лечебной гимнастике, комплексы подбираются в соответствии с причиной, вызвавшей компрессию нерва.
Нормализовать обменные процессы в организме поможет приём витаминных комплексов, в частности витаминов группы В.
После того, как был снят болевой синдром, следует приступать к устранению причины, вызвавшей пережатие нерва. Когда защемление возникает в результате болезни, необходимо устранять её соответствующими средствами:
Если причина пережатия и сдавления нерва кроется в травме, то показана как консервативная терапия, так и оперативное вмешательство.
Когда нервы сдавливаются опухолью, то назначается соответствующее лечение у онколога.
Помимо терапевтического воздействия больному необходим покой и постельный режим. Часто боли связаны с тем, что человек длительное время проводит в неподходящей для него позе. Так стреляющие боли в пояснице можно устранить, заменив спальное место на более жесткое и твердое.
Важно придерживаться определенного режима питания. Из ежедневного меню стоит исключить всю жаренную, соленую, пряную и острую пищу.
Если склонность к защемлению нервов вызвана повышенной массой тела, то человеку следует обратиться к диетологу, который поможет снизить вес и избежать возникновения подобной проблемы в будущем.
Результатом грамотного лечения станет:
Освобождение нерва и восстановление передачи нервных импульсов.
Снятие воспалительного процесса, если таковой имеется.
Восстановление нормального кровообращения в поврежденном участке.
Отсутствие рецидивов защемления нервов.
Профилактика развития болезней.
Улучшение состояние, повышение работоспособности, восстановление качества жизни.
Повышение двигательной активности.
Если нет возможности сразу же отправиться на приём к доктору, то при подозрении на защемление нерва, стоит принять обезболивающее средство и уложить человека на ровную твердую поверхность. После следует вызвать медицинского работника на дом или доставить пострадавшего в больницу самостоятельно.
Стоит понимать, что защемление нерва – это не временное состояние организма, которое способно пройти самостоятельною. Даже после того, как боли будут устранены, причина защемления должна быть выяснена. При отсутствии терапевтического воздействия, пережатие нервов может привести к серьезным осложнениям и необходимости хирургического вмешательства.
Строение нервной системы очень сложное, поэтому самолечение недопустимо. Терапию должен осуществлять только врач-невролог.
К профилактическим мероприятиям защемления нерва, можно отнести следующие:
Нормализация веса. Именно от его избытка в первую очередь страдает позвоночник, развиваются грыжи, происходит уплотнение межпозвонковых дисков и как результат – возникает защемление нервов.
Исправление осанки. От того, на сколько правильная у человека осанка, зависит не только частота возникновения защемлений, но и здоровье позвоночника и всех внутренних органов в целом. Позаботиться об этой мере профилактики стоит с самого детства.
Повышение двигательной активности. Особенно это актуально для людей, ведущих малоподвижный образ жизни с преимущественно сидячей работой.
Избавление от одностороннего давления на позвоночник, например, ношения сумки на одном плече. Стоит помнить, что защемление нерва может возникнуть не только на фоне отсутствия движения, но и при однобоком воздействии.
Избегание травмоопасных ситуаций и соблюдение техники безопасности на рабочем месте.
Необходимо стараться не совершать резких движений после длительного нахождения в состоянии покоя.
Правильное обустройство спального места, приобретение ортопедических принадлежностей для отдыха (матрасов и подушек).
Своевременное обращение к врачу, не только при возникшем защемлении нерва, но и при появившихся болях в позвоночнике.
Соблюдая эти профилактические меры, можно несколько снизить риск возникновения защемления нервов.
Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
Пластиковые контейнеры для еды: факты и мифы!
10 самых полезных свойств граната
Защемление седалищного нерва – это воспаление одного из самых протяженных нервов в организме, проявляющееся в области пояснично-крестцового отдела позвоночника сильными болями. В медицине это явление известно также как ишиас.Седалищный нерв считается одним из самых мощных в человеческом организме.
Защемление нерва в пояснице – это зажим нервного окончания позвонками поясничного отдела позвоночника или результат мышечного спазма. Точной статистики относительно того, сколько человек в мире страдает от защемления нерва в пояснице не существует, ведь многие просто не обращаются к врачу за помощью, предпочитая лечиться дома.
Сужение междискового пространства приводит к сдавливанию отходящих от спинного мозга нервных окончаний. Давление, оказываемое хрящами, сухожилиями, костной и мышечной тканью, становится в результате причиной защемления нерва в спине. С этим явлением, сопровождающимся сильными болями, сталкиваются в основном люди старшего возраста.
Ученые доказали, что каждый, кто достиг 30-летнего рубежа, может быть подвержен защемлению нерва в грудном отделе. Отчего это происходит? Дело в том, что с годами у человека истончаются и изнашиваются кости. И в позвоночнике, где между межпозвоночными дисками, призванными играть роль амортизаторов, располагаются межреберные нервные.
Защемление нерва в шейном отделе позвоночника называется шейной радикулопатией. Подобные проблемы встречаются достаточно часто, а интенсивность болезненных ощущений при данном явлении выражается более интенсивно, чем в случае защемления нервов в остальных частях тела.
Народная медицина знает различные рецепты целебных мазей и масел, которые помогут справиться с досаждающей многим проблемой – защемлением нерва.Хвою можжевельника соедините с лавровым листом в соотношении 1 часть к 6 и тщательно разотрите до порошкообразного состояния, после чего смешайте эту массу с 12 частями.
источник
Защемление нервных корешков редко обходится без последствий, если проблему своевременно не устранить. Особенно это касается шейного отдела позвоночника, где находятся нервные окончания, отвечающие за функции головного мозга, и кровеносные сосуды, питающие его. Не всегда такое состояние сопровождается острой болью, но от этого оно не становится менее опасным. Как же определить защемление нерва в шейном отделе, и на какие симптомы следует обращать внимание?
Шейный отдел отличается большей подвижностью позвоночного столба и относительной слабостью мышечно-связочного аппарата, чем и обусловлена его повышенная уязвимость. Именно здесь нервные волокна поражаются чаще всего, и проявления недуга являются более интенсивными, чем в других отделах.
В зависимости от локализации поражения, защемление делится на два типа – затылочную невралгию и радикулопатию, и помимо общих симптомов, каждый тип имеет свои специфические признаки.
Затылочная невралгия диагностируется при сдавливании большого и малого затылочных нервов позвонками, межпозвонковыми дисками и даже мышечными волокнами. Проявляется она чаще всего с одной стороны и затрагивает не только затылок, но и верхнюю часть шеи. По характеру течения невралгия может быть острой и хронической, и, в зависимости от причины защемления, делится на первичную и вторичную. Если своевременно не устранить причину поражения, происходит изменение структуры оболочки нерва, в результате чего невралгия переходит в невропатию – состояние, сопровождающееся почти непрекращающимися сильными болями. В этом случае единственным способом лечения является хирургическое вмешательство.
Защемление других нервов шейного отдела называют радикулопатией. Помимо болевого синдрома такое состояние характеризуется наличием воспалительных процессов и мышечных спазмов, но при этом поддается лечению консервативными методами даже на запущенной стадии. Выделяют три вида радикулопатии: первичный (дискогенный), вторичный (вертеброгенный) и смешанный. Интенсивность проявлений прямо зависит от тяжести поражения корешков, это же влияет и на длительность лечебного процесса.
Защемление в шейном отделе представляет серьезную опасность для здоровья: длительное сдавливание корешков нарушает проходимость нервных импульсов, вызывает потерю чувствительности мягких тканей, а воздействие на кровеносные сосуды провоцирует кислородное голодание мозга. В дальнейшем это влияет на общее состояние организма, работу внутренних органов и систем, не говоря уже о значительном ухудшении качества жизни из-за сильных болей и ограничения двигательных функций.
Причин, по которым происходит сдавливание нервных окончаний, немало, но к основной группе относятся изменения в позвоночном столбе дегенеративно-дистрофического характера. Прежде всего, это остеохондроз, спондилез, межпозвоночные грыжи и сопутствующие им осложнения. Также защемлению нервных волокон способствуют:
- врожденные патологии позвоночного столба;
- нестабильность шейных позвонков;
Защемление нервных корешков имеет целый перечень симптомов, которые условно можно разделить на общие и местные, зависящие от типа нерва, локализации компрессии и других факторов.
Нервы делятся на три группы – чувствительные (кожные), вегетативные и двигательные (мышечные). При сдавливании нервных корешков первой группы самым характерным симптомом является болевой синдром. Боль возникает в месте сдавливания и распространяется по ходу нерва, может затрагивать не только шею, но и теменную область головы, висок, плечо, отдавать в руку и под лопатку. Обычно болевые ощущения очень выражены и усиливаются при движениях шеи, головы. Характер болей зависит от степени поражения: человек может испытывать жгучую простреливающую боль, приступообразную, колющую либо же ноющую и постоянную.
Но болевой синдром – не единственный признак защемления. Общая симптоматика включает:
- онемение отдельных участков шеи, затылка, верхних конечностей, покалывание в пальцах рук;
Если нервы поражены сильно, могут наблюдаться парез и паралич рук, онемение языка, отеки слизистых, проблемы с глотанием и речью.
Указанные симптомы проявляются с разной интенсивностью и не одновременно, так что в некоторых случаях их легко спутать с признаками других заболеваний. Что касается защемления двигательных и вегетативных нервов, то оно не всегда сопровождается резкой болью или выраженным онемением. Если корешки сдавлены не сильно, долгое время человек может этого не замечать, пока состояние не усугубится.
Если вы хотите более подробно узнать, что делать в домашних условиях, если защемило шею, а также рассмотреть эффективные методы и средства, вы можете прочитать статью об этом на нашем портале.
Характер местной симптоматики прямо зависит от того, где именно зажат нерв. Шейный отдел состоит из 7 позвонков, и в каждом из них может произойти защемление. Основным проявлением является боль в месте поражения, которая может быть простреливающей или же постоянной. Мышцы на этом участке перенапряжены, они становятся твердыми на ощупь и болезненными. В дальнейшем здесь наблюдается онемение, которое постепенно распространяется по ходу нерва.
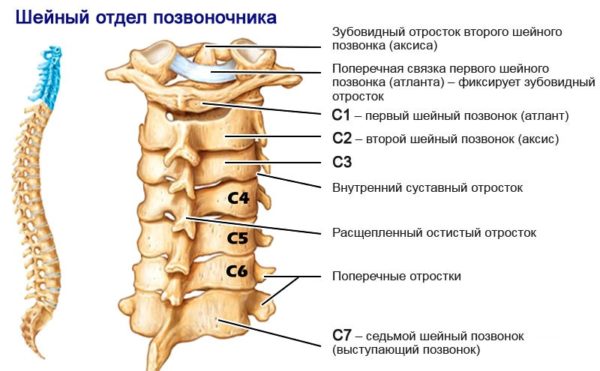
| Участок защемления (номера позвонков) | Характерные симптомы |
|---|---|
| С1-С2 | Головные боли в височной и затылочной области, боль в верхней части шеи, головокружение. Может наблюдаться бессонница, повышенная раздражительность, ухудшение памяти, появляется хроническая усталость. |
| С2-С3 | Боли в теменной и затылочной зоне, в шее, ухудшение зрения и слуха, частичное онемение в гортани, ротовой полости. При сильной компрессии возможны обмороки из-за недостатка кровоснабжения. |
| С3-С4 | Острая простреливающая боль в шее, онемение со стороны сдавливания. Если воспаление затронуло тройничный нерв, ощущается мучительная боль в нижней или верхней челюсти, усиливающаяся при любых движениях головы. В случае сильного защемления наблюдается парез подъязычных мышц и нарушения речи. |
| С4-С5 | Мышечная скованность в шее, боли тянущего характера, отдающие в ключицу и предплечье, онемение пораженного участка. В редких случаях наблюдается нарушение дыхательных функций и проблемы со слухом. |
| С5-С6 | Боль в затылочной части и плечевом поясе, слабость мышц, проблемы с глотанием. |
| С6-С7 | Резкая простреливающая боль от шеи до пальцев руки, ощущение покалывания, онемение в области ключицы и лопатки. Мышцы на пораженном участке становятся твердыми, при касании болезненными. |
| С7-D1 | Болезненные спазмы в области шеи, лопатки и предплечья, прострелы по всей длине руки, покалывание и онемение запястья, пальцев, нарушение мелкой моторики. |
Самыми частыми проявлениями шейной радикулопатии считаются приступообразные боли, покалывание в руках, онемение пораженной области и мышечная слабость.
Как правило, симптомы появляются только с одной стороны тела – там, где зажат нерв. В зависимости от степени сдавливания, симптоматика может проявляться внезапно либо нарастать постепенно, усиливаясь при движениях и физических нагрузках. Болевые ощущения обычно ограничены областью иннервации затронутых корешков, что упрощает определение участка компрессии. При слабом защемлении симптомы радикулопатии могут исчезнуть сами по себе через 7-12 недель после появления.
При данной форме защемления боль локализуется в затылке, чаще с одной стороны. Двустороннее защемление диагностируется очень редко. Болевые приступы резкие, похожие на удар током или прострел, направленные от места сдавливания по ходу нерва. Длительность приступов варьируется от пары секунд до 2 минут, причем повторяться они могут множество раз в сутки.
Еще одним специфическим симптомом является наличие болевых точек в местах выхода большого и малого затылочных нервов. Если поражен большой нерв, болевые точки находятся в затылочной части, при сдавливании малого нерва они располагаются за ухом. Их стимуляция и даже простое касание вызывают нестерпимую резкую боль, которая исчезает в состоянии покоя.
Дополнительным признаком затылочной невралгии можно назвать нарушение чувствительности кожи в затылочной части: у больного может появляться чувство покалывания, онемения или ползания «мурашек».
Проблемой защемления нервов занимается врач-невролог. Обращаться к специалисту нужно сразу, как только появились первые симптомы, даже если выражены они достаточно слабо. Надеяться, что все само пройдет, или заниматься самолечением в таких случаях очень опасно, ведь могут быть затронуты жизненно важные структуры. Благодаря характерной симптоматике, невролог диагностирует защемление уже при первичном осмотре пациента, но чтобы определить конкретный участок сдавливания и степень поражения нерва, врач обязательно назначает дополнительные исследования.
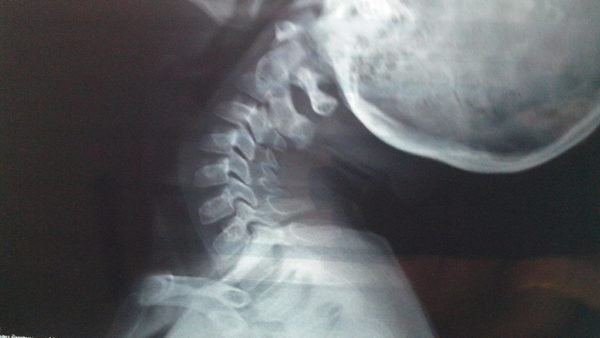
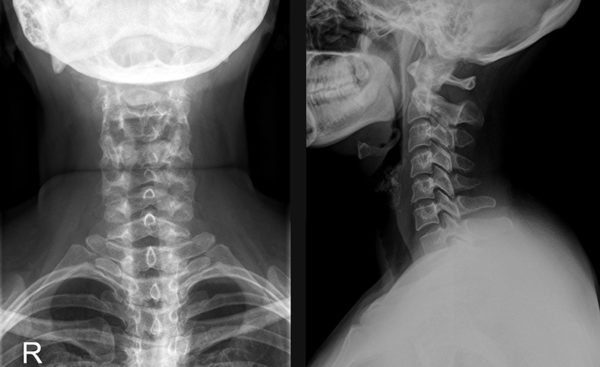
Самый простой метод диагностики – это рентгенография.
На снимке хорошо просматриваются любые патологии позвоночника, что позволяет установить не только локализацию проблемы, но и причину защемления.
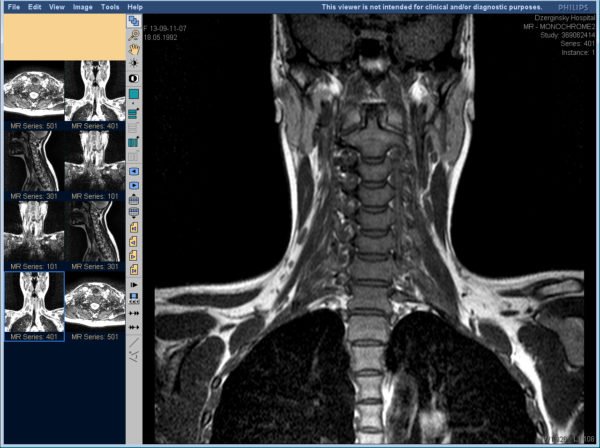
Компьютерная и магнитно-резонансная томография дают более точный результат, но при этом имеют ряд противопоказаний, так что назначают их не всем пациентам.
Для анализа работы нервных корешков и мышц используют электромиографию — исследование с применением электродов, безопасный и очень эффективный метод.
Основой лечебного процесса является устранение причины защемления. Без этого полноценно восстановить функции нервных корешков невозможно, и в дальнейшем состояние только усугубится. Но сначала необходимо снять болевой синдром и воспаление, и для этого больному назначается медикаментозная терапия. В острой фазе следует принимать нестероидные противовоспалительные средства, анальгетики, препараты для улучшения кровоснабжения. Если боль очень сильная, врач применяет новокаиновую блокаду, чтобы облегчить пациенту состояние. Вид и дозировка лекарств определяется специалистом, самостоятельно этого делать нельзя.
Когда пройдет острая фаза, назначается лечебная гимнастика для шеи, массаж, физиотерапевтические процедуры.
Если причиной защемления стало смещение позвонков, хороший эффект дает мануальная терапия, но обращаться нужно исключительно к специалисту высокой квалификации. Нередко для восстановления функций требуется обеспечить полную неподвижность шеи, и в этих случаях больному назначают ношение специального фиксирующего воротника.
Если вы хотите более подробно узнать, как проводится лечение смещения позвонков шейного отдела, а также рассмотреть методы восстановления, вы можете прочитать статью об этом на нашем портале.
Для выздоровления обычно требуется около трех месяцев, при условии соблюдения всех врачебных предписаний. После завершения лечебного курса рекомендуется принимать хондропротекторы – препараты, восстанавливающие хрящевую ткань. Самыми эффективными из них являются «Артра», «Глюкозамин», «Терафлекс».
А в целях профилактики защемления больше внимания нужно уделять физической активности, правильному питанию, поддерживать осанку и регулярно выполнять упражнения для укрепления шейных мышц.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Приём от 770
- Мануальная терапия от 1200
- Неврология от 1200
источник
Защемление нерва шейного отдела – это патологическое состояние, при котором происходит передавливание нервных корешков соседними мышечными тканями, позвонками и дисками. Подобного рода проблемы встречаются не редко, а болевая симптоматика более выражена, чем при таком нарушении в других областях.
Болезнью могут страдать люди любого возраста обоих полов, но у пожилых диагностируется чаще, особенно если они страдают сопутствующими заболеваниями неврологических структур.
Шейный отдел позвоночника состоит из 7 частей, отличающихся по строению от остальных. Позвонки цервикальной области одинаковы, имеют аркообразное тело и остистые образования. Под аркой расположены нервы и сосуды.
Две верхних части – атлант и осевой, дают возможность человеку поворачивать головой. Во многом от них зависит способность человека вести нормальную жизнедеятельность.
Позвонки, располагающиеся в шейном отделе, плотно соприкасаются друг с другом, разделяясь хрящевой тканью – дисками. Если физические свойства хрящей нарушены, то у человека может случиться защемление нерва, проявляющееся болью.
Защемление нерва – появление каких-либо образований, оказывающих давление на нервные отростки спинного мозга. Вызвать патологию способны множественные факторы, появившиеся как в результате механического воздействия на шею, так и естественным образом, вследствие других заболеваний позвоночника.
Каждый шейный позвонок образует арку, в которой тянутся нитесплетения нервов отходящих от головного мозга – спинной мозг. Его можно сравнить со стволом дерева, от которого отходят ветви – нервные передатчики, обеспечивающие связь между частями тела и головным мозгом.
При сдавливающем воздействии на ствол расположенные вдоль ветви части пострадают.
Причиной защемления нерва в шее является сжатие его дисками, позвонками или располагающейся рядом мышечной тканью.
Происходит это в результате:
- аварии, повреждения шеи, родовой травмы у младенцев;
- злокачественных опухолей и доброкачественных образований;
- спазма мышц шеи вследствие различных факторов;
- остеохондроза и протрузий, истощения хрящевой ткани, смещения позвонков, спондилеза, межпозвоночной грыжи или искривления позвоночника;
- стеноза и аневризмы сосудов;
- сужения фораминального канала;
- сидячего образа жизни, физической переутомляемости и частых стрессов, большого веса, переохлаждения, беременность, шею может продуть;
- наследственности, нарушений работы эндокринной системы.
У младенцев шейный отдел позвоночника является одним из слабых мест, так как мышцы не развиты должным образом. У беременных женщин также может проявиться головокружение, симптом защемления нерва в шее в следствие напряжения и усиления нагрузки на позвонки шеи.
Защемлять нерв в шее у детей может по нескольким причинам:
- неправильное предлежание в утробе;
- обвитие шеи пуповиной;
- гидроцефалия;
- узкий таз и крупный размер плода;
- диабетическая фетопатия;
- давление на плод органами брюшной полости.
Определить патологию можно по таким признакам:
- плаксивость малыша;
- беспокойство;
- крик при перекладывании, пеленании, взятии на руки;
- кривошея или уплотнения в шее;
- напряжение мышечной ткани в затылочной части.
В старшем возрасте причиной нарушения может стать травма, неправильная осанка, неудобный школьный портфель.
Такая патология способна привести к ишемическому инсульту, при котором кровоток нарушается и клетки мозга постепенно отмирают. Больной чувствует пульсирующие головные боли, усиливающиеся при движении головы.
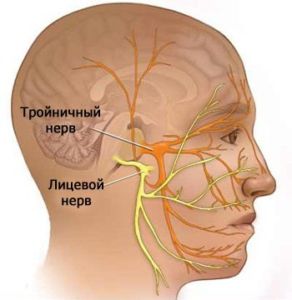
Защемление тройничного нерва – воспаление вызывающее нарушение связи между ЦНС и мимическими лицевыми волокнами, называется параличом Белла.
Следствиями этого состояния является:
- мышечный парез;
- онемение кожных покровов;
- потеря чувствительности – паралич;
- асимметрия лица;
- частичная потеря вкуса.
Паралич распространяется на одну сторону, он делится на два типа. Первичный развивается из-за переохлаждения.
Вторичный является следствием других патологических факторов:
- травм;
- инфекционных и простудных заболеваний;
- воспалительного процесса;
- доброкачественных образований;
- сахарного диабета в запущенном состоянии;
- нарушения работы церебральных сосудов;
- лицевой анестезии.
Патологическое состояние блуждающего нерва может начаться внезапно у совершенно здорового человека даже ночью во сне.
Из головного мозга выходят 12 пар нервов, каждая из которых отвечает за определенный участок тела. 10-я пара называется блуждающим нервом, так как способна передавать сигналы почти по всему организму. И при его повреждении могут возникнуть нарушения многих систем.
Причинами болезни могут стать:
- хирургическое вмешательство;
- сахарный диабет;
- вирусные заболевания органов дыхания;
- СПИД или ВИЧ;
- болезнь Паркинсона;
- алкоголизм.
Вследствие защемления блуждающего нерва развиваются такие различные заболевания:
При появлении дискомфорта в шее, необходимо сначала обратится к квалифицированному специалисту, он и займется проведением диагностических мероприятий:
- Проведет опрос и осмотр, для выяснения, когда начались проявления, какие именно боли мучают пациента, и в какой области шейного отдела.
- Врач назначает рентген для детального изучения области шеи.
- В качестве дополнительной диагностики назначают магнитно-резонансную томографию, которая поможет визуализировать межпозвоночные грыжи и протрузии.
- Также определить защемление нерва можно с помощью электромиографии – обследования, на котором выясняют, на сколько хорошо происходит передача нервных импульсов в шейных позвонках.
После переохлаждения симптоматика, проявляется на следующее утро. Это объясняется отеком мышечной ткани, подвергшейся воспалению в состоянии покоя. При пробуждении и попытке пошевелить головой возникает защемление нервов, вызывающее резкую боль.
Определить миозит можно по следующим симптомам:
- резкое болевое ощущение при повороте головы вправо и влево;
- боль при давлении на место воспаления слева или справа, и болевой синдром при пережевывании пищи;
- одностороннее проявление ощущений;
- покраснение и отек кожных покровов шеи;
- при движении головы ощущения отдают в лопатки и плечевую часть, лобную и височную часть головы, а также уши;
- общее недомогание, небольшой озноб;
- чувство напряжения в шейном отделе.
Особо сильный патологический процесс может сопровождаться поднятием температуры, головной болью, которую вызывает сдавливание артерий отекшими тканями.
При защемлении нерва в шее происходит также сдавливание кровеносных сосудов, приводящих к ухудшению циркуляции крови. В ЦНС поступает недостаточно кислорода и нервные клетки повреждаются, вызывая развитие патологического процесса.
Можно разделить симптомы болезни в зависимости от позвонка шеи, где произошло нарушение.
| Номер шейного позвонка | Проявления и симптомы |
| Дискомфорт в затылочной зоне и шейном отделе. | |
| С 2 | Дискомфорт в затылке, теменной части и шее. |
| С 3 | Боль и онемение части шеи, где развивается воспаление, паралич подъязычных тканей, потеря вкуса, частичная потеря речи (редкие проявления). |
| С 4 | Дискомфорт в ключице и предплечье, плохой тонус мышц головы и шеи, дисфункция дыхательной системы, появление икоты, дискомфорт в печени и сердце (последние встречаются не часто). |
| С 5 | Болевые ощущения, онемение и слабость в мягких тканях в районе плеча. |
| С 6 | Дискомфорт и потеря чувствительности верхней конечности – от лопатки до большого пальца. |
| С 7 | Боль в руке – от лопатки до среднего пальца, редко бывает потеря чувствительности и покалывание. |
Самостоятельно избавиться от причины защемления шейного нерва невозможно, поэтому первая помощью ограничена.
Все, что можно сделать до приезда врача:
- Уложить пациента на пол или другую ровную твердую поверхность.
- Дать больному обезболивающую таблетку.
- Запрещено проводить какие-либо другие мероприятия, например массаж или гимнастику.
Длительность лечения защемления шейного нерва зависит от степени тяжести патологии, особенностей организма и квалификации лечащего врача. Чем раньше человек обратился за помощью к медикам, тем больше у него шансов вернуться к нормальному образу жизни и избежать серьёзных последствий.
При защемлении шеи запрещается:
- посещение бассейна;
- походы в баню и парную;
- прогревание места поражения.
Лечение защемления нерва в шее требует комплексного подхода. Использования одновременно для устранения патологии разных методов терапии является залогом благоприятного исхода болезни. Всеми назначениями должен заниматься лечащий врач.
К методам входящим в лечения защемления шейного нерва относятся:
На начальном этапе больному рекомендуется ношение фиксирующего шею приспособления.
При появлении боли в шее следует обратится к невролог или невропатологу. Неотъемлемую часть лечения защемления нерва в шее занимает медикаментозная терапия, она включает несколько групп препаратов.
Обезболивающие средства в таблетках:
Средства от спазма мышц – миорелаксанты:
Сосудорасширяющие препараты:
Согревающие мази также рекомендуются при защемлении нерва, они уменьшают боль и снимают воспаление, расслабляют мышечную ткань, тем самым благотворно влияя на общее самочувствие больного:
Если наблюдается болевое ощущение в шее мучающее несколько дней, то необходимо использование компрессов с согревающими кремами:
Таким действием также обладает пчелиный яд, но такой метод окажет благоприятное воздействие только в начале болезни. На поздних стадиях они могут только ухудшить воспалительный процесс шейного отдела.
При заметном отёке и покраснении места воспаления рекомендуется кратковременное прикладывание льда.
Уколы при защемлении нерва в шее помогают снять воспаление, расслабить мышцы и уменьшить боль:
- Мидокалм применяют дважды в день внутримышечно по 100 мг. или внутривенно – раз в день по 100 мг.;
- Толперизон является более дешевым аналогом Мидокалма;
- Диклофенак – противовоспалительное, обезболивающее негормональное средство, вводится внутримышечно по 75 мг. в день.
Это метод характеризуется высокой эффективностью при борьбе с защемлением шейного нерва. Преимуществом данного вида лечения является отсутствие противопоказаний и побочных симптомов, что делает его подходящим практически для всех пациентов. Он может быть назначен в качестве профилактических процедур или при обостренной стадии.
При болезнях шейных позвонков назначают такие процедуры:
- ударно-волновой метод;
- лазерная терапия;
- электрофорез.
Массаж при защемлении нерва в шейном отделе требует осторожного отношения. Показаниями к использованию данного метода являются отек и спазм мышц. Среди противопоказаний можно отметить патологию фиброзных колец.
Процедура оказывает разогревающее, расслабляющее воздействие, а также стимулирует кровообращение. Заметить эффект можно после первого сеанса. Проведение массажа непрофессионалом может произойти смещение позвонков, делающее человека инвалидом.
Вытяжение позвоночника назначают в основном при механических повреждения и травмах шеи. Такой метод безопасен, прост в выполнении и не имеет серьезных осложнений. Методика направлена на снятие спазма и расслабление мышц шейного отдела, снижение боли, возвращение межпозвоночных дисков на место, подразделяется на несколько методик.
Этапы проведения подводной процедуры:
- закрепление пациента, страдающего защемлением нерва, на специальной платформе;
- погружение больного в емкость с водой;
- натягивание ремней, оказывающих растягивание;
- снижение давления на шейные позвонки.
Сухой может проводиться с помощью таких приспособлений:
- петля Глиссона – вытяжение, производящееся за счет подвешивания груза к черепу;
- деротационное – применяется при одностороннем защемлении шеи;
- тракционная скоба – конструкция, крепящаяся к голове с помощью штырей;
- Halo-аппарат – более прогрессивный метод вытягивания шеи, действующий по типу скобы.
Такой вид лечения оказывает обезболивающий эффект и возвращает способность вертеть головой. Результат заметен уже после первого сеанса, уходит напряжение, и мышцы расслабляются, за счет чего снижается давление на защемленный нерв.
Плюсами мануальной терапии считают:
- улучшение работы нейронов;
- снятие спазма мышц шей;
- расширение пространства между элементами позвоночника;
- восстановление кровотока.
Для обеспечения лечения в домашних условиях существует специальная гимнастика при защемлении шейного нерва. Упражнения и утренняя зарядка способствуют снятию болевого синдрома, улучшению кровообращения, расслаблению мышц.
Какие упражнения помогут помочь при патологии:
- В положении лежа, 20 раз плавно вдохнуть, затем задержать воздух на 10 секунд, повторить несколько раз.
- Лечь на живот, потянуться и как можно выше поднять голову и грудь, медленно опустить, повторить 20 раз.
- Перевернуться, согнуть ноги в коленях, делать подъемы корпуса чередуя в правую и левую стороны. Сделать 20 повторов.
Крайняя мера, которая используется при отсутствии улучшений от консервативного лечения.
Решение для проведения операции принимает врач учитывая:
- возраст;
- самочувствие пациента;
- картину болезни.
При защемлении нерва в шее можно воспользоваться домашним лечением для облегчения симптоматики. Но прежде чем применять какие либо средства лучше проконсультироваться с врачом. Хотя доктора пренебрежительно относятся к такому методу, они не запрещают использование средств, если они не оказывают отрицательного влияния.
Все же народная медицина остается популярной и по сей день, существует множество рецептов компрессов, мазей, отваров целебных растений. В комплексе с традиционным лечением, народные рецепты могут оказать эффект.
При защемлении нерва в шее могут помочь снять симптомы такие народные средства:
- Компрессы из листьев хрена приложить к месту воспаления и обмотать тканью, оставить до утра. Несколько приемов помогут избавиться от боли, устранить спазм мышечной ткани.
- В равных пропорциях взять масло пихты и валериану, тщательно перемешать. Полученной мазью смазывать локализацию воспаления.
- Горный воск расплавить на водяной бане, перелить в емкость с плоским дном, ждать пока застынет, затем прикладывать к больному участку шеи на ночь, укутать тканью. Противопоказанием является повышенное давление.
- Ванна с целебными растениями. Приготовить отвар из ромашки, крапивы, коры дуба, ели. 1 литр отвара добавлять на каждые 15 литров воды.
Важно не полагаться полностью на такую терапию, необходимо соблюдать рекомендации врача, принимать таблетки, использовать мази, проходить физиотерапевтические процедуры.
Для того чтоб снизить риск возникновения защемления шейных нервов необходимо соблюдать такие правила:
- правильно питаться и не переедать;
- следить за осанкой, сидеть ровно и не кривить спину;
- заниматься физкультурой;
- при переноске сумок распределять вес равномерно, на обе стороны;
- иметь удобное спальное место;
- посещать бассейн и при работе, связанной с сидячим положением, периодически делать разминку.
Водить машину при защемлении шейного нерва можно, но все же врачи советуют воздержаться от этого до наступления ремиссии. Продолжительное нахождение за рулем утомляет человека и усугубляет заболевания позвоночника.
При выборе авто, следует ориентироваться не только на ходовые способности, но и подбирать удобное сидение:
- Оно должно быть оснащено механизмом поддержки поясницы.
- Подвижной спинкой, которая повторяет форму позвоночника.
- Подголовником, который облегчает управление.
При заболевании позвоночника и для его профилактики необходимо делать перерыв и выходить из машины через каждые 2 – 3 часа.
источник