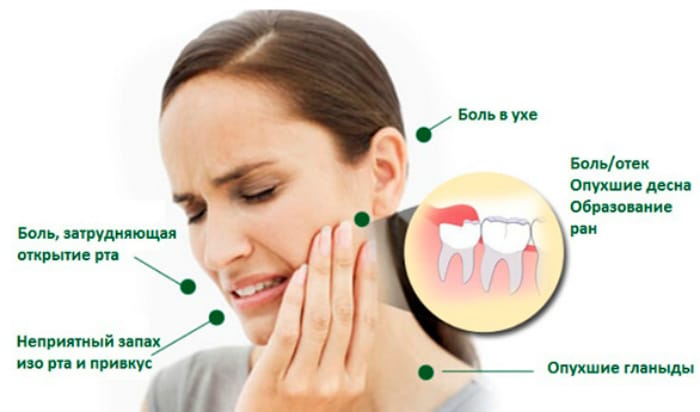
Болевые ощущения в области лица – довольно серьезная проблема, с которой сталкиваются врачи разных специальностей: отоларингологи, стоматологи, окулисты, неврологи. Она приносит массу неприятностей пациентам, заставляя обращаться за медицинской помощью. Довольно распространена ситуация, когда одновременно болит зуб и глаз. С чем связано подобное явление, можно определить лишь по результатам диагностики.
Зубы, как и другие структуры ротовой полости, снабжены чувствительными нервными окончаниями. И любой патологический процесс, сопровождающийся их раздражением, может вызвать боль. А по волокнам тройничного нерва импульсы зачастую передаются и в другие области, включая глазницу. Подобное явление чаще всего может наблюдаться при пульпитах, однако есть и другие причины, не связанные со стоматологическими проблемами.
Боль может отдавать в глаза и зубы при патологии барабанной полости, верхнечелюстных пазух, мягких тканей, нервов. И среди причин такого состояния следует отметить:
- Острый гнойный средний отит.
- Острый гайморит.
- Травмы лица.
- Невралгия тройничного нерва.
- Герпетическая инфекция.
Поэтому в ситуациях, когда болит зуб и глаз, нужно искать ответа не только у стоматолога. Для установления источника нарушений каждый случай подлежит тщательной дифференциальной диагностике.
Основу предварительного заключения врача составляет клиническая картина. Именно симптоматика болезни дает возможность предположить ее вероятную причину. При первичном обращении пациента врач его опрашивает на предмет жалоб и других анамнестических данных, а также проводит осмотр. Дальнейшие исследования проводятся с учетом полученной информации.
При отите поражается барабанная полость, расположенная в глубине височной кости. Когда в ней скапливается патологический экссудат (гной), то боли могут отдавать не только в глаз, но шею и даже зубы (моляры). Они будут острыми, распирающими и пульсирующими, умеренными или сильными. В клинической картине будут и другие симптомы:
- Ощущение заложенности.
- Шум в ушах.
- Снижение слуха.
- Лихорадка.
- Ухудшение общего состояния.
Сначала признаки отита нарастают, но после перфорации (разрыва) барабанной перепонки самочувствие улучшается, ведь появляется путь для оттока гноя из уха. Обнаруживается отделяемое, а с ним исчезают боли и снижается температура. Но если барабанная мембрана вовремя не разрывается, то есть риск развития мастоидита и внутричерепных осложнений.
При отите беспокоит не только ухо, поскольку боли иррадиируют в близлежащие анатомические области.
Ситуация с острым гайморитом сходная. В этом случае гной скапливается в еще одной относительно замкнутой полости – верхнечелюстной пазухе. А если нарушается его отток, например, при отечности выводного устья, искривлении носовой перегородки или полипах, то экссудат скапливается, повышая тем самым давление в воспаленном синусе. Все это ведет к появлению таких клинических признаков:
- Боли в зоне пораженной пазухи.
- Заложенность носа.
- Выделения (слизисто-гнойные).
- Снижение обоняния.
Известно, что патология корней верхнего ряда зубов может стать причиной гайморита, но и последний способен провоцировать боли в соответствующей половине челюсти, которые отдают и в глазницу. При пальпации или наклонах головы они усиливаются, сопровождаются лихорадкой и ухудшением самочувствия. Осложненное течение гайморита характеризуется абсцессом глазницы, менингитом или отитом.
Механическая травма влечет за собой повреждение не только мягких тканей, но нередко и зубов с глазами. Поэтому клиническая картина характеризуется болями в соответствующих зонах и другими симптомами:
- Припухлость и гематома.
- Ссадины на коже.
- Выпадение зубов.
- Кровоизлияние в глаза.
- Снижение зрения.
- Головные боли.
- Носовое кровотечение.
Если в результате травмы происходит сотрясение головного мозга, то дополнительно возникают тошнота, головокружение, шум в ушах, может наблюдаться кратковременная потеря сознания с амнезией. При повреждениях основания черепа из носа или ушей течет ликвор, вокруг глаз образуется кровоизлияние (симптом «очков»), снижается слух.
Резкие приступообразные боли стреляющего или жгучего характера в одной половине лица наблюдаются при невралгии тройничного нерва. Локализация неприятных ощущений определяется вовлеченностью в процесс определенной ветви. А поскольку чаще всего поражается именно средняя часть тройничного нерва – верхнечелюстной – то у пациентов болит глаз, щека, ухо и верхний зубной ряд с соответствующей стороны. Провоцировать приступ могут:
- Переохлаждение.
- Гайморит.
- Мигрень.
- Умывание.
- Чистка зубов.
- Жевание.
- Бритье.
- Употребление определенных продуктов (сыр, красное вино, шоколад).
По продолжительности боли кратковременны или сохраняются до 3 суток. Мучительный приступ заставляет пациентов замирать, стараясь ограничить любые движения мимической и жевательной мускулатурой. На фоне этого может наблюдаться спазм мышц и болевой тик.
Невралгические боли имеют приступообразный характер и локализуются в зонах иннервации пораженной ветви.
В ситуациях, когда болит зуб и отдает в глаз, необходимо рассматривать и вероятность герпетической инфекции. При опоясывающем лишае поражаются не только межреберья, но и тройничный нерв. Поэтому, как и в предыдущем случае, боли будут локализоваться по ходу пораженных ветвей. Сначала они сопровождаются жжением, покраснением кожи и небольшой отечностью. Но спустя сутки-двое на этом месте появляются типичные пузырьковые элементы (везикулы), заполненные прозрачной жидкостью. Они лопаются с образованием эрозий, которые вскоре покрываются корочками.
Чтобы ответить на вопрос о том, может ли болеть глаз от зуба, нужно провести комплексную диагностику. Вполне вероятно, что причина кроется не в стоматологической, а ЛОР-патологии или иных заболеваниях со схожей симптоматикой. Поэтому без дополнительных исследований не обойтись. После клинического осмотра врач направит пациента на лабораторно-инструментальные процедуры:
- Общий анализ крови.
- Анализ отделяемого из носа и уха.
- Рино- и отоскопию.
- Рентгенографию придаточных пазух и черепа.
- Компьютерную томографию.
Для полноты картины может потребоваться консультация смежных специалистов. А в результате пациент получает точный диагноз, указывающий на причину боли. В соответствии с ним будут назначаться и лечебные мероприятия.
источник
К счастью, немногие люди знакомы с болью, которая возникает при невралгии тройничного нерва. Многие врачи считают ее одной из самых сильных, какую только может испытывать человек. Интенсивность болевого синдрома обусловлена тем, что тройничный нерв обеспечивает чувствительность большинства структур лица.
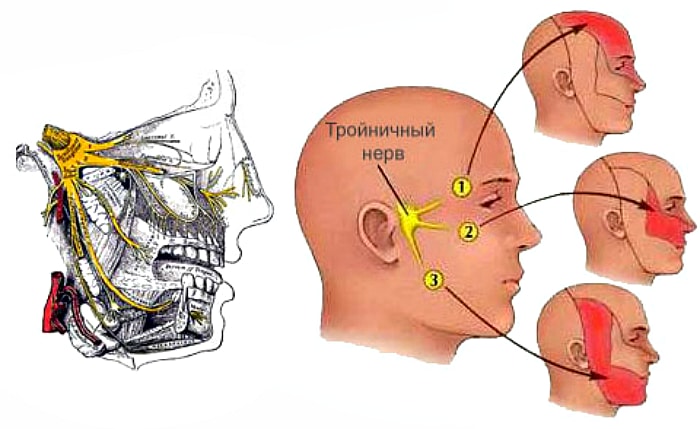
Тройничный – пятая и самая крупная пара черепных нервов. Относится к нервам смешанного типа, имея двигательные и чувствительные волокна. Его название обусловлено тем, что нерв делится на три ветки: глазничную, верхнечелюстную и нижнечелюстную. Они обеспечивают чувствительность лица, мягких тканей свода черепа, твердой мозговой оболочки, слизистой ротовой и носовой полости, зубов. Двигательная часть обеспечивает нервами (иннервирует) некоторые мышцы головы.
Тройничный нерв имеет два двигательных ядра и два чувствительных. Три из них расположены в заднем мозге, а одно чувствительное в среднем. Двигательные образуют двигательный корешок всего нерва на выходе из Варолиева моста. Рядом с двигательным волокна входят в мозговое вещество, образуя чувствительный корешок.
Эти корешки формируют ствол нерва, проникающий под твердую оболочку. Вблизи верхушки височной кости волокна образуют тройничный узел, из которого выходят три ветки. Двигательные волокна не входят в узел, а проходят под ним и соединяются с нижнечелюстной ветвью. Получается, что глазная и верхнечелюстная ветвь являются сенсорными, а нижнечелюстная смешанной, поскольку включает и чувствительные, и двигательные волокна.
- Глазная ветвь. Передает информацию от кожи черепа, лба, век, носа (исключая ноздри), фронтальных пазух. Обеспечивает чувствительность конъюнктивы и роговицы.
- Верхнечелюстная ветвь. Подглазничный, крылонебный и скуловой нервы, ветви нижнего века и губы, лунковые (задние, передние и средние), иннервирующие зубы на верхней челюсти.
- Нижнечелюстная ветвь. Медиальный крыловидный, ушно-височный, нижний лунковый и язычный нервы. Эти волокна передают информацию от нижней губы, зубов и десен, подбородка и челюсти (исключая определенный угол), части наружного уха и ротовой полости. Двигательные волокна обеспечивают связь с жевательными мышцами, давая человеку возможность говорить и есть. Следует отметить, что нижнечелюстной нерв не отвечает за вкусовое восприятие, это задача барабанной струны или парасимпатического корешка поднижнечелюстного узла.
Патологии тройничного нерва выражаются в нарушении работы тех или иных двигательных или чувствительных систем. Чаще всего встречается невралгия тройничного нерва или тригеминальная – воспаление, сдавливание или защемление волокон. Другими словами, это функциональная патология периферической нервной системы, которая характеризуется приступами боли в половине лица.
Невралгия лицевого нерва преимущественно «взрослая» болезнь, крайне редко она встречается у детей.
Приступы невралгии лицевого нерва отмечаются болью, условно считаемой одной из самых сильных, какую только может испытывать человек. Многие пациенты сравнивают ее с разрядом молнии. Приступы могут длиться от нескольких секунд до часов. Однако сильные боли больше характерны для случаев воспаления нерва, то есть для неврита, а не для невралгии.
Самой распространенной причиной выступает сдавливание самого нерва или периферического узла (ганглия). Чаще всего нерв сдавливает патологически извитая верхняя мозжечковая артерия: в области, где нерв выходит из ствола мозга, он проходит близко от кровеносных сосудов. Данная причина нередко обуславливает невралгию при наследственных дефектах сосудистой стенки и наличии артериальной аневризмы, в сочетании с повышенным давлением. По этой причине нередко невралгия возникает у беременных, а после родов приступы проходят.
Еще одна причина невралгии – дефект миелиновой оболочки. Состояние может развиваться при демиелинизирующих заболеваниях (рассеянный склероз, острый рассеянный энцефаломиелит, оптикомиелит Девика). В этом случае невралгия является вторичной, поскольку указывает на более тяжелую патологию.
Иногда сдавливание происходит из-за развития доброкачественной или злокачественной опухоли нерва или мозговой оболочки. Так при нейрофиброматозе фибромы разрастаются и вызывают различные симптомы, в том числе невралгию.
Невралгия может быть следствием ушиба мозга, тяжелого сотрясения, длительного обморока. В таком состоянии возникают кисты, способные сдавливать ткани.
Редко причиной заболевания становится постгерпетическая невралгия. По ходу нерва появляются характерные пузырчатые высыпания, возникают жгучие боли. Эти симптомы указывают на поражение нервной ткани вирусом простого герпеса.
Когда у человека имеется невралгия, не обязательно, что боли отмечаются постоянно. Приступы развиваются вследствие раздражения тройничного нерва в триггерных или «курковых» зонах (углы носа, глаза, носогубные складки). Даже при слабом воздействии они генерируют болезненный импульс.
Факторы риска:
- Бритье. Опытный врач может определить наличие невралгии по густой бороде у пациента.
- Поглаживание. Многие пациенты отказываются от салфеток, платков и даже макияжа, оберегая лицо от лишнего воздействия.
- Чистка зубов, пережевывание пищи. Движение мышц ротовой полости, щек и констрикторов глотки вызывает смещение кожи.
- Прием жидкости. У пациентов с невралгией этот процесс вызывает самую сильную боль.
- Плач, смех, улыбки, разговор и другие действия, которые провоцируют движение в структурах головы.
Любое движение лицевых мышц и кожи может стать причиной приступа. Даже дуновение ветра или переход из холода в тепло способен спровоцировать боль.
Пациенты сравнивают боль при патологии тройничного нерва с разрядом молнии или мощным ударом тока, способным вызывать потерю сознания, слезоточивость, оцепенение и расширение зрачков. Болевой синдром охватывают одну половину лица, но целиком: кожу, щеки, губы, зубы, орбиты. Однако лобные веточки нерва поражаются редко.
Для этого типа невралгии иррадиация боли нехарактерна. Затрагивается исключительно лицо, без распространения ощущений в руку, язык или уши. Примечательно, что невралгия поражает только одну сторону лица. Как правило, приступы длятся несколько секунд, но их повторяемость может быть различной. Состояние покоя («светлый промежуток») обычно занимает дни и недели.
- Сильнейшая боль, которая имеет пронзающий, сквозной или простреливающий характер. Затрагивается только одна половина лица.
- Перекошенность отдельных участков или всей половины лица. Искажение мимики.
- Подергивание мышц.
- Гипертермическая реакция (умеренное повышение температуры).
- Озноб, слабость, болевые ощущения в мышцах.
- Мелкая сыпь в пораженной области.
Главным проявлением заболевания, конечно, является сильнейшая боль. После приступа отмечаются искажения выражения лица. При запущенной невралгии изменения могут быть постоянными.
Похожие симптомы можно наблюдать при тендините, невралгии затылочного нерва и синдроме Эрнеста, поэтому важно провести дифференциальную диагностику. Височный тендинит провоцирует боль в щеках и зубах, неприятные ощущения в области шеи.
Синдром Эрнеста – повреждение стиломандибулярной связки, которая соединяет основание черепа и нижнюю челюсть. Синдром вызывает боли в голове, лице и шее. При невралгии затылочного нерва боли локализуются в задней области головы и переходят в лицо.
- Типичный. Стреляющие ощущения, напоминающие удары током. Как правило, возникают в ответ на прикосновение к определенным участкам. Типичная боль проявляется приступами.
- Нетипичный. Постоянные боли, которые захватывают большую часть лица. Периодов затухания нет. Нетипичную боль при невралгии вылечить сложнее.
Невралгия является цикличным заболеванием: периоды обострения чередуются с затиханием. В зависимости от степени и характера поражения эти периоды имеют разную длительность. У одних пациентов боли возникают раз в день, другие жалуются на приступы каждый час. Однако у всех боль начинается резко, достигая пика за 20-25 секунд.
Тройничный нерв состоит из трех ветвей, две из которых обеспечивают чувствительность ротовой области, в том числе зубов. Все неприятные ощущения передаются ветками тройничного нерва для своей половины лица: реакция на холодное и горячее, боли разного характера. Нередки случаи, когда люди с невралгией тройничного нерва обращаются к стоматологу, приняв боль за зубную. Однако редко пациенты с патологиями зубочелюстной системы приходят к неврологу с подозрениями на невралгию.
Как отличить зубную боль от невралгии:
- При поражении нерва боль похожа на электрический удар. Приступы преимущественно короткие, а промежутки между ними длинные. В промежутках не ощущается никакого дискомфорта.
- Зубная боль, как правило, внезапно не начинается и не заканчивается.
- Сила боли при невралгии заставляет человека замереть, расширяются зрачки.
- Зубная боль может начаться в любое время суток, а невралгия проявляется исключительно днем.
- Анальгетики помогают ослабить зубную боль, но они практически неэффективны при невралгии.
Отличить зубную боль от воспаления или защемления нерва просто. Зубная боль чаще всего имеет волнообразное течение, пациент способен указать на источник импульса. Происходит усиление неприятных ощущений при жевании. Врач может сделать панорамный снимок челюсти, который позволит выявить патологии зубов.
Одонтогенная (зубная) боль встречается в разы чаще проявлений невралгии. Это обусловлено тем, что патологии зубочелюстной системы более распространены.
При выраженной симптоматике постановка диагноза не составляет труда. Главная задача врача – найти источник невралгии. Дифференциальная диагностика должна быть направлена на исключение онкологии или другой причины компрессии. В этом случае говорят об истинном состоянии, а не симптоматическом.
Методы обследования:
- МРТ с высоким разрешением (напряженность магнитного поля больше 1,5 тесла);
- компьютерная ангиография с контрастом.
Возможно консервативное и хирургическое лечение тройничного нерва. Практически всегда сначала применяют консервативное лечение, а при его неэффективности назначают оперативное вмешательство. Пациентам с таким диагнозом положен больничный лист.
Препараты для лечения:
- Противосудорожные (антиконвульсанты). Они способны ликвидировать застойное возбуждение в нейронах, которое похоже на судорожный разряд в коре мозга при эпилепсии. Для этих целей назначают препараты с карбамазепином (Тегретол, Финлепсин) по 200 мг в сутки с подъемом дозы до 1200 мг.
- Миорелаксанты центрального действия. Это Мидокалм, Баклофен, Сирдалуд, которые позволяют устранить мышечное напряжение и спазмы в нейронах. Миорелаксанты расслабляют «курковые» зоны.
- Анальгетики от нейропатической боли. Применяются в том случае, если имеются жгучие боли, вызванные герпетической инфекцией.
Физиопроцедуры при невралгии тройничного нерва позволяют ослабить боль посредством усиления тканевого питания и кровоснабжения в пораженной области. Благодаря этому происходит ускоренное восстановление нерва.
Физиотерапия при невралгии:
- УВЧ (ультравысокочастотная терапия) улучшает микроциркуляцию для предотвращения атрофии жевательных мышц;
- УФО (ультрафиолетовое облучение) помогает ослабить боль при поражении нервов;
- электрофорез с новокаином, димедролом или платифиллином расслабляет мышцы, а применение витаминов группы В позволяет улучшить питание миелиновой оболочки нервов;
- лазерная терапия останавливает прохождение импульса по волокнам, купируя боль;
- электрические токи (импульсивный режим) способны увеличить ремиссию.
Следует помнить, что антибиотики при невралгии не назначают, а прием обычных обезболивающих не дает значительного эффекта. Если консервативное лечение не помогает и промежутки между приступами сокращаются, требуется хирургическое вмешательство.
Массаж при невралгии помогает устранить мышечное перенапряжение и повысить тонус в атонических (ослабленных) мышцах. Таким образом удается улучшить микроциркуляцию и кровоснабжение в пораженных тканях и непосредственно в нерве.
Массаж подразумевает воздействие на зоны выхода веточек нерва. Это лицо, уши и шея, затем кожа и мышцы. Массаж нужно проводить в сидячем положении, откинув голову на подголовник и позволив мышцам расслабиться.
Начинать следует с легких массирующих движений. Необходимо сделать акцент на грудино-ключично-сосцевидной мышце (по бокам шеи), затем перейти вверх до околоушных областей. Здесь движения должны быть поглаживающими и растирающими.
Лицо следует массировать аккуратно, сначала здоровую сторону, затем пораженную. Длительность массажа составляет 15 минут. Оптимальное количество сеансов на курс – 10-14.
Как правило, пациентам с паталогией тройничного нерва предлагают операцию после 3-4 месяцев безуспешного консервативного лечения. Хирургическое вмешательство может подразумевать устранение причины или уменьшение проводимости импульсов по ветвям нерва.
Операции, устраняющие причину невралгии:
- удаление новообразований из головного мозга;
- микрососудистая декомпрессия (удаление или смещение сосудов, которые расширились и давят на нерв);
- расширение выхода нерва из черепа (операцию проводят на костях подглазничного канала без агрессивного вмешательства).
Операции, позволяющие снизить проводимость болевых импульсов:
- радиочастотная деструкция (разрушение измененных корешков нерва);
- ризотомия (рассечение волокон с помощью электрокоагуляции);
- баллонная компрессия (сдавливание тройничного ганглия с последующей гибелью волокон).
Выбор метода будет зависеть от многих факторов, однако если операция подобрана правильно, приступы невралгии прекращаются. Врач должен учитывать общее состояние пациента, наличие сопутствующих патологий, причины заболевания.
- Блокада отдельных участков нерва. Подобную процедуру назначают при наличии тяжелых сопутствующих патологий в пожилом возрасте. Блокаду осуществляют при помощи новокаина или спирта, обеспечивая эффект примерно на год.
- Блокада ганглия. Врач получает доступ к основанию височной кости, где расположен Гассеров узел, посредством пункции. В ганглий вводят глицерол (глицероловая чрескожная ризотомия).
- Перерезка корешка тройничного нерва. Это травматичный метод, который считается радикальным при лечении невралгии. Для его осуществления нужен обширный доступ в черепную полость, поэтому проводят трепанацию и накладывают фрезевые отверстия. На данный момент операцию проводят крайне редко.
- Рассечение пучков, которые ведут к чувствительному ядру в продолговатом мозге. Операцию проводят в том случае, если боли локализуются в проекции зон Зельдера или распределяются по ядерному типу.
- Декомпрессия Гассерова узла (операция Джанетта). Операцию назначают при сдавливании нерва сосудом. Врач разъединяет сосуд и ганглий, изолируя мышечным лоскутом или синтетической губкой. Такое вмешательство избавляет пациента от боли на незначительный срок, не лишая его чувствительности и не разрушая нервные структуры.
Нужно помнить, что большинство операций при невралгии лишают пораженную сторону лица чувствительности. Это доставляет неудобства в будущем: можно прикусить щеку, не почувствовать боли от травмы или поражения зуба. Пациентам, перенесшим такое вмешательство, рекомендуется регулярно посещать стоматолога.
Современная медицина предлагает пациентам с невралгией тройничного нерва малоинвазивные, а потому атравматичные нейрохирургические операции. Их проводят при помощи ускорителя частиц и гамма-ножа. Они относительно недавно известны в странах СНГ, а потому стоимость такого лечения довольно велика.
Врач наводит в конкретную зону головного мозга пучки ускоренных частиц из кольцевых источников. Изотоп кобальта-60 испускает пучок ускоренных частиц, который выжигает патогенную структуру. Точность обработки достигает 0,5 мм, а период реабилитации минимален. Сразу после операции пациент может отправляться домой.
Существует мнение, что снять боль при невралгии тройничного нерва можно при помощи сока черной редьки. Это же средство эффективно при ишиасе и межреберной невралгии. Необходимо смочить соком ватку и аккуратно втереть его в пораженные области по ходу нерва.
Еще одно эффективное средство – пихтовое масло. Оно не только купирует боль, но также способствует восстановлению нерва при невралгии. Необходимо смочить ватку маслом и втирать по ходу протяжения нерва. Поскольку масло концентрировано, не следует действовать интенсивно, иначе возможен ожог. Можно повторять процедуру по 6 раз в день. Курс лечения составляет трое суток.
К пораженным участкам при невралгии прикладывают свежие листки герани на несколько часов. Повторять дважды в день.
Схема лечения застуженного тройничного нерва:
- Прогревание ног перед сном.
- Прием таблеток витамина В и чайной ложки цветочной перги дважды в сутки.
- Дважды в день мазать пораженные участки вьетнамской «Звездочкой».
- Выпивать на ночь горячий чай с успокаивающими травами (пустырник, мелисса, ромашка).
- Спать в шапке с кроличьим мехом.
Когда боль затрагивает зубы и десны, можно использовать ромашковый настой. В стакане кипятка настаиваем чайную ложку аптечной ромашки в течение 10 минут, затем процеживаем. Необходимо набрать настойку в рот и полоскать до остывания. Повторять процедуру можно несколько раз в день.
- Шишки хмеля. Залить сырье водкой (1:4), настаивать 14 дней, ежедневно взбалтывать. Выпивать по 10 капель дважды в день после приема пищи. Необходимо разбавлять водой. Для нормализации сна и успокаивания нервной системы шишками хмеля можно набить подушку.
- Чесночное масло. Это средство можно купить в аптеке. Чтобы не потерять эфирные масла, нужно сделать спиртовую настойку: добавить чайную ложку масла в стакан водки и протирать полученной смесью виски дважды в день. Курс лечения продолжать до исчезновения приступов.
- Корень алтея. Для приготовления лекарства нужно добавить 4 чайные ложки сырья в стакан остывшей кипяченой воды. Средство оставляют на день, вечером в нем смачивают марлю и прикладывают к пораженным участкам. Сверху марлю накрывают целлофаном и теплым шарфом. Необходимо держать компресс 1-2 часа, затем укутать лицо платком на ночь. Обычно боли прекращаются спустя неделю лечения.
- Ряска. Это средство подходит для снятия отечности. Для приготовления настойки из ряски нужно её заготовить летом. Ложку сырья добавить в стакан водки, настаивать неделю в темном месте. Средство несколько раз фильтруют. Принимать по 20 капель, смешанных с 50 мл воды, трижды в день до полного выздоровления.
Нужно помнить, что любые народные средства могут быть лишь дополнительными мерами лечения. Поскольку осложнения могут быть критическими, следует проконсультироваться со специалистом по поводу каждого используемого средства.
Специальных мер предосторожности от невралгии тройничного нерва не существует, поскольку это состояние редко возникает из-за внешнего воздействия. А вот то, какие действия могут спровоцировать приступ у пациентов, которые гарантированно имеют заболевание, предельно ясно. Необходимо избегать агрессивного воздействия на критические зоны, резких перепадов температуры и ветра.
Частота приступов невралгии во многом зависит от поведения самого пациента. При обострении состояния рекомендуется избегать переохлаждения и сквозняков, повышать стрессоустойчивость, сбалансировать рацион и всячески укреплять иммунитет. Очень важно вовремя и до конца лечить болезни ротовой и носовой полости.
Если отмечаются приступы сильнейшей боли в одной половине лица, следует незамедлительно обратиться к специалисту и пройти обследование. Откладывать лечение нельзя ввиду сильнейшего дискомфорта и того, что патология может быть симптомом другого заболевания.
источник
Зубная боль является одной из самых неприятных и мучительных разновидностей боли. Даже из-за одного больного зуба человек может чувствовать общее недомогание. Иногда случается так, что болевые ощущения локализуются не только в самом зубе, но и распространяются на другие, близлежащие органы – область головы, уха, виска, глаза, челюсти. Давайте разберемся, что означает ситуация, когда болит зуб и отдает в голову или соседние органы.
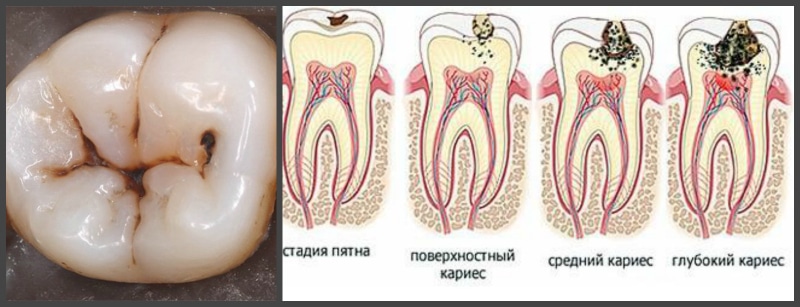
Основными причинами появления зубной боли, являются кариес, пульпит и другие воспалительные процессы, а также рост зубов мудрости.
Наиболее частая причина зубной боли – это кариес, он начинается с маленького пятнышка на зубе и может разрушить зуб полностью.
Появление кариеса провоцируют болезнетворные бактерии, живущие на зубах и питающиеся остатками пищи. Продуктом их жизнедеятельности является кислота, которая постепенно разрушает зубную эмаль. Появляется отверстие, которое увеличивается в размерах и начинает болеть. Когда процесс разрушения достигает нерва, болезненность становится очень сильной.
У многих людей зубная боль становится причиной появления головной боли. Чаще всего болеть начинает та сторона головы, на которой расположен проблемный зуб. Разные зубы провоцируют появление болевых ощущений в разных областях головы:
- коренные зубы вызывают боль в теменной или затылочной части головы;
- клыки отдают пульсирующей болью в височную часть;
- резцы провоцируют появление боли в области лба;
- нижние зубы часто могут вызывать болевые ощущения во всей голове сразу.
Если зубная боль отдает в голову, то далеко не всегда она бывает резкой и явной. Некоторые пациенты страдают хроническими головными болями, даже не подозревая о том, что их причиной является проблема с зубами. Такая боль называется стоматогенной.
Механизмом появления боли стоматогенного характера является раздражение окончаний второй и третьей ветки тройничного нерва и вегетативных лицевых нервных узлов. Причиной мигрени могут быть не только воспалительные процессы тканей зуба, но и неправильный прикус. Когда челюсти смыкаются неправильно, височно-челюстной сустав получает дополнительную нагрузку и со временем это приводит к появлению тупой боли в области уха, виска, темени или затылка.
Защемление троичного нерва в результате неправильного прикуса может вызывать сильные головные боли.
Многие пациенты замечали, что после удаления зуба часто начинает болеть голова. Такое явление вполне нормально, ведь удаление зуба – это довольно травматичная хирургическая процедура. Удаляя зуб, невозможно не повредить слизистую оболочку, десну и костную ткань, а это ведет к появлению головной боли. Голова может заболеть и от анестезии, которую использует стоматолог во время процедуры. Обычно на следующий день после операции голова перестает болеть.
Что делать, если от зуба заболела голова? Временное облегчение может принести прием обезболивающих препаратов. Но при первой же возможности, следует обратиться к стоматологу, чтобы выявить причину заболевания и устранить ее.
Бывает, что болит зуб и болит висок. Как уже упоминалось выше, болевые ощущения в виске обычно возникают при воспалении клыков. Еще одной причиной может стать воспаление височно-верхнечелюстного сустава, при котором тоже начинает болеть висок. Такое воспаление может возникнуть, если у человека неправильный прикус или он долгое время пережевывает пищу на одной стороне. Стоматологи рекомендуют при жевании пищи распределять нагрузку на обе стороны. Но при наличии хотя бы одного больного жевательного зуба, человек старается есть так, чтобы пища не попадала на него. В результате вся нагрузка приходится на одну сторону, заставляя височно-челюстные суставы работать вдвойне. Чтобы избежать этого, необходимо своевременно лечить или удалять больные зубы.
Болезненность при прорезывании третьего моляра – это нормальное явление. Чтобы уменьшить ее, следует выпить анальгетик, а также периодически полоскать рот отваром ромашки, шалфея, календулы, эвкалипта, раствором соды или настойкой прополиса.
Если зуб мудрости никак не может прорезаться, а боль и отечность десны не исчезают, а только усиливаются, нужно обратиться к врачу. Стоматолог сделает на десне надрез и освободит зуб. Эта операция проводится под местным наркозом и не занимает много времени.
Метод иссечения десневого капюшона проводится для того чтобы помочь зубу мудрости прорезаться.
Некоторые пациенты спрашивают у врача: может ли от зуба болеть челюсть? Да, эта проблема знакома любому стоматологу. Ее причиной может быть такое серьезное стоматологическое заболевание, как остеомиелит. Остеомиелит челюсти – это гнойно-воспалительный процесс кости верхней или нижней челюсти. Он возникает в результате инфицирования костной ткани бактериями. Причиной этого является запущенный, нелеченый кариес. При остеомиелите у человека начинает сильно болеть челюсть. Это заболевание чревато серьезными осложнениями и требует срочного лечения.
Еще одной причиной болевых ощущений являются все те же зубы мудрости. Когда прорезываются нижние зубы мудрости, то часто болят не только они, но и вся челюсть.
Часто болезненность в челюсти наблюдается у людей, которые носят брекеты и съемные протезы. Брекет-система или протез давит на зубной ряд и может вызвать довольно неприятные ощущения в челюсти. На первых порах ношения этих конструкций болезненность является нормой, ведь челюсти еще не привыкли к ним. Устанавливая брекеты или протезы, стоматологи, обычно, предупреждают пациентов об этом. Но если носить конструкции очень больно или дискомфорт длительное время не проходит, нужно обратиться к врачу: возможно, протез установлен неправильно или возникли осложнения.
Брекет – система на нижней челюсти.
Случается, что зубная боль отдает в ухо. Частой причиной этого становится пульпит. При надавливании на больной зуб неприятные ощущения в ухе усиливаются. От уха болезненность может распространяться и на всю височную область.
Болевые ощущения в ухе часто наблюдаются после удаления зуба. Они возникают вследствие травматизации мягких тканей во время операции и обычно исчезают за два дня. Если за это время боль не исчезла, а только усилилась, это свидетельствует о возникновении осложнений.
Воспаление тройничного нерва также приводит к тому, что начинает болеть ухо. Если причина такого воспаления не связана со стоматологическими заболеваниями, необходимо обратиться за помощью к врачу-невропатологу.
Воспаление сустава верхней челюсти, неправильный прикус, ну и, конечно же, рост третьих моляров тоже вызывают боль, отдающую в ухо. В этом случае временную помощь могут оказать полоскания травяными отварами или прием обезболивающих препаратов. Но причину боли этим не устранить, поэтому поход к стоматологу неизбежен.
Зубная боль приводит к ряду неудобств, трудно открыть рот, из-за кропления бактерий возникает неприятный запах, боль в ухе…
Глаз – это еще один орган, на который может распространяться зубная боль. Ее причинами являются все те же факторы, что и в остальных случаях: кариес, пульпит, такие воспалительные процессы, как периодонтит, периостит, абсцесс, прорезывание верхних зубов мудрости. Воспаление в ротовой полости вызывает раздражение нервных окончаний, связанных с глазами, поэтому нередко зубная боль отдает в глаз. А боль в глазу может вызывать головную боль.
Для ее устранения можно принять таблетку любого обезболивающего препарата. Для этой цели можно использовать ибупрофен, пенталгин, найз и другие анальгетики, которые можно купить в аптеке. Однако следует помнить, что лекарства приносят лишь временное облегчение, но не лечат само заболевание. А зуб тем временем продолжает разрушаться. Поэтому не следует затягивать с визитом к стоматологу.
Гигиена полости рта, рациональное питание и регулярный профилактический осмотр у стоматолога позволят предотвратить множество проблем с зубами и навсегда забыть о таком неприятном явлении, как зубная боль.
источник
Воспаление зубного нерва называется пульпитом. Воспалительный процесс развивается в нервно-сосудистом пучке пульпы зуба вследствие инфекционного поражения внутренних тканей. Основным симптомом воспаления зубного нерва является нарастающий болевой синдром, лечение требуется незамедлительно. Если не подавить очаг инфекции, она быстро распространится на прилегающие ткани и вызовет обширное воспаление корня и периодонта.
Иммунная система реагирует на инфекцию, поразившую внутренние ткани зуба, локальным воспалением. Причиной проникновения патогенов в пульпу может выступать:
- Запущенный кариес. Достигшая дентина кариозная полость нарушает целостность твердых тканей, защищающих пульпарную камеру. Пульпа оголяется, в результате чего становится возможным проникновение в нее бактерий из ротовой полости. Особенно велик риск развития пульпита при кариесе на фоне недостаточного соблюдения гигиены полости рта, когда на поверхности больного зуба скапливается налет. Выявить риск развития пульпита врач может при профилактическом осмотре – еще до того, как у пациента заболит зуб.
- Некачественное оказание стоматологических услуг. Инфекция может попасть в пульпу во время лечения стоматологических заболеваний. К примеру, при недостаточной антисептической обработке, нарушении технологии обточки коронки для установки ортодонтической конструкции, неполном заполнении корневых каналов пломбировочным материалом. Инфекция распространяется исключительно внутри пульпы, своевременная диагностика такого воспаления затрудняется отсутствием визуальных дефектов – коронка выглядит здоровой, пульпа не оголена. О том, что нерв в зубе воспалился, и с этим нужно что-то делать, пациент узнает по приступу сильной боли.
- Применение некачественных стоматологических материалов: антисептиков, прокладок, пломбировочных составов.
- Переохлаждение и перенесенное ОРВИ. Чтобы простудить нервные зубные волокна, не нужно долго находиться при минусовых температурах – достаточно нескольких часов в помещении с кондиционером или поездки в транспорте с открытыми окнами летом.
Если нервный пучок в пульпе воспалился от переохлаждения или после ОРВИ, высока вероятность распространения воспалительного процесса на лицевые нервные ветви и развития тригеминальной невралгии.
О воспалении пульпы свидетельствует сильная зубная боль. По изменению характера болевого синдрома врач может судить о длительности воспалительного процесса. На ранних стадиях развития заболевания болевые приступы проявляются редко, а боль имеет ноющий характер. На этом этапе болезни пациенты редко обращаются к стоматологу. Без должного лечения воспаление нерва зуба прогрессирует, и боль становится острой и пульсирующей.
Характерным признаком того, что у человека воспалился нервный зубной пучок, является отсутствие четкой локализации болевых ощущений. Пациенты с пульпитом не могут очертить место максимальной боли. Обычно они лишь указывают, с какой стороны челюсти болит зуб.
При пульпите наблюдается выраженная тенденция к усилению болевого синдрома при малейших движениях челюстями. Резко повышается чувствительность эмали, наиболее острая реакция наблюдается на температурные раздражители.
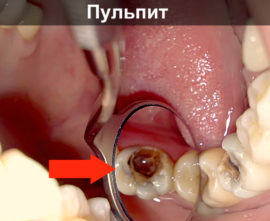
Если вовремя не купировать воспаление, процесс распространится на глубокие ткани зуба, и к нему присоединится нагноение, о котором свидетельствует характерный неприятный запах изо рта. Когда воспалительный процесс переходит в хроническую форму, болевые ощущения приобретают ноющий характер и проявляются во время жевания.
При пульпите может наблюдаться абсолютное отсутствие болевой симптоматики. Выраженность данного проявления зависит от того, полностью ли закрыта пульповая камера дентином.
Зубная боль, возникающая при воспаленном нерве, может быть очень сильной и выматывающей. Она способна лишать человека сна и работоспособности. Попасть на прием к врачу в ближайшие часы после начала болевого приступа удается не всегда, поэтому необходимо знать, как купировать боль самостоятельно.
Чтобы успокоить зубной нерв в домашних условиях, можно использовать медикаментозные обезболивающие средства, разработанные для успокоения боли, и методы народной медицины. Обезболивание не является лечением. Прием анестетиков и применение народных средств с обезболивающим эффектом помогает убить зубную боль, но воспалительный процесс внутри пульпы продолжается. Поэтому в течение нескольких дней после первого болевого приступа необходимо сходить к врачу.
Срочное обращение в стоматологию необходимо при наличии следующих симптомов:
- слабость и сонливость;
- повышение температуры;
- усиление болезненных ощущений;
- появление выраженного отека десны.
Для снятия боли на дому можно использовать зубные капли и обезболивающие препараты в таблетках: Кетанов, Нурофен, Пенталгин, Нимесил. Преимущество медикаментозной терапии в том, что боль успокоится уже через 5 минут после приема лекарства.
- Дента. Наиболее часто используется в стоматологии для снятия болевого синдрома при пульпите или осложнениях кариеса.
- Стомагол. Успокаивает боль, вызванную инфекционными болезнями и воспалительными процессами.
- Фитодент. Помимо обезболивающих компонентов, содержит многочисленные растительные экстракты, обладающие антисептическим эффектом, благодаря чему препятствует распространению инфекции.
Многие травы и масла обладают доказанным антисептическим эффектом и успокаивающим действием. Чтобы снизить выраженность болевого синдрома и воспрепятствовать распространению инфекции из зубной пульпы дома, можно сделать:
- Компрессы на основе трав.
- Теплые полоскания настоями трав.
- Спиртовые примочки.
- Масляные аппликации.
Делать спиртовые примочки и аппликации, когда болит зубной нерв, можно лишь в том случае, если не произошло оголение пульпарной камеры.
При сильном разрушении зубной коронки может обнажиться пульпа, в результате чего оголяется нерв. Столь сильное разрушение может стать результатом невылеченного кариеса, механической травмы, спровоцировавшей откол значительной части коронки, или неграмотных стоматологических манипуляций.
Если пульпарная камера оголилась, возникнет сильная боль, которая слабо снимается анальгетиками и часто сопровождается повышением температуры и общим недомоганием. Заражение открытой пульпы патогенными микроорганизмами происходит очень быстро и чревато серьезнейшими осложнениями для здоровья, поэтому необходима экстренная стоматологическая помощь. Делать что-либо самостоятельно при оголенном нерве зуба категорически противопоказано, такую патологию должен лечить стоматолог.
Прежде чем назначить лечение пульпита, врач-стоматолог проводит тщательный осмотр ротовой полости и больного зуба, чтобы определить причину заболевания и ее стадию. Для уточнения диагноза и определения степени разрушения нервного волокна в большинстве случаев назначается рентгенограмма.
После изучения рентгеновского снимка врач принимает решение о необходимости удаления нерва или целесообразности его сохранения и назначает лечебные процедуры. При необходимости врач убивает нервное волокно мышьяковистой пастой. После того как оно будет удалено, корневые каналы пломбируются, а на коронку зуба устанавливается пломба.
Независимо от принципа лечения пульпита назначается антибиотикотерапия, направленная на то, чтобы убить патогенную микрофлору и исключить вероятность развития воспаления в зубных каналах и корне зуба. Дополнительно врач выписывает больному препараты, которые снимут послеоперационную боль.
Какую тактику лечения выбрать и что именно лучше делать, если решено не удалять нерв из зуба, врач решает исходя из стадии заболевания. Наиболее щадящим методом терапии является удаление пораженных тканей и наложение специальной антисептической пасты на здоровый участок нервного пучка. Убрать из пульпы пораженную ткань необходимо для того, чтобы не допустить распространения инфекции. Антисептическая паста обеспечивает скорейшее заживление и исключает риск рецидива воспалительного процесса.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Известно значительное количество сочетанной патологии глаза и органов зубочелюстной системы: невралгии с болями, иррадиирующими в глаз, вазомоторные расстройства, сопровождающиеся гиперемией конъюнктивы, явления гипо- и гиперсекреции, слезной жидкости и слюны, моторные расстройства, захватывающие двигательный аппарат глаза, нейротрофические поражения зубочелюстной системы, роговицы, склеры, увеального тракта, сетчатки, зрительного нерва, орбиты.
Изменения в глазу чаще возникают при таких стоматологических заболеваниях, как кариес, периодонтиты, периоститы, абсцессы, гангрена, пародонтоз, гранулемы. При зубных фанулемах и хроническом воспалении периодонта раздражаются концевые окончания не только тройничного, но и симпатического нерва, что вызывает патологическое рефлекторное воздействие на глаз и другие органы. Очаги патологического раздражения могут возникнуть после лечения депульпированных, запломбированных или покрытых металлическими коронками зубов. Известны случаи развития паралича аккомодации одонтогенного происхождения.
Появление мельканий, темных и светлых пятен, звездочек, полосок или тумана перед глазами, снижение зрения различной продолжительности в некоторых случаях можно объяснить рефлекторными сосудистыми реакциями, исходящими из зубных очагов.
Одонтогенная инфекция может обусловить развитие тромбофлебита и воспаления лицевых вен, часто на стороне пораженных кариесом верхних зубов. Кариес, периодонтиты, абсцессы, периоститы, остеомиелиты, пародонтоз, фанулемы вызывают различные изменения в глазу. Иногда инфекция переходит в соседние околоносовые полости, а затем поражает глаз.
Причиной таких воспалительных заболеваний, как целлюлит орбиты, остеопериоститы и субпериостальные абсцессы орбиты, могут послужить также рожистое воспаление, фурункулы и абсцессы кожи лица и головы, различные воспалительные заболевания зубочелюстной системы — острые и хронические перицементиты, околокорневые фанулемы челюстей, целлюлиты и абсцессы челюстно-лицевой области и шеи.
У детей раннего грудного возраста наиболее частой причиной целлюли-та орбиты является воспаление верхней челюсти. После гематогенного остеомиелита верхней челюсти, как правило, образуются дефекты нижнеглазничного края орбиты с рубцовым выворотом век.
Острое воспаление глазницы следует дифференцировать от гематогенного остеомиелита верхней челюсти, хронический остеомиелит верхней челюсти — от дакриоцистита, абсцессы подглазничного края — от целлюлита слезного мешка.
Злокачественные опухоли околоносовых пазух, как первичные, так и вторичные (прорастающие из носоглотки), опухоли верхней челюсти твердого и мягкого неба проникают в орбиту. При этом офтальмолог может обнаружить первые симптомы: на глазном дне в результате сдавления зрительного нерва и сосудов отмечаются застойные явления, возникают экзофтальм и диплопия, а самым ранним симптомом является отек век. особенно по утрам. При опухолях, происходящих из основной пазухи, отмечаются упорная головная боль, осевой экзофтальм, снижение остроты зрения, на глазном дне — застойный диск зрительного нерва.
Возможно развитие сочетанных глазничных и челюстно-лицевых опухолей. Наиболее часто выявляют гемангиомы, лимфангиомы, дермоиды. Эти опухоли могут располагаться под мышцами дна полости рта, под языком, в языке и области корня носа.
Врожденная расщелина верхней губы и неба, гипоплазия эмали могут сочетаться с врожденными катарактами. На фоне тетании нередко возникает слоистая катаракта и слоистое распределение эмали в зубах.
Двусторонний, часто значительно выраженный экзофтальм может быть вызван недоразвитием верхней челюсти и глазницы. При черепно-ли-цевых экзостозах могут наблюдаться монголоидный тип лица, астигматизм, нистагм, подвывих хрусталика, деформация черепа, открытый прикус, параличи черепных нервов и т.д.
Болезнь Бехчета. Турецкий дерматолог Н. Behcet (1937) объединил в один синдром рецидивирующий гипопион-иридоциклит, афгозный стоматит, изъязвление половых органов и поражение кожи.
Мужчины заболевают чаще и главным образом в возрасте 20-30 лет. Очень редко болезнь может начаться в детском возрасте.
Заболевание возникает внезапно, протекает в виде приступов, которые продолжаются от нескольких недель до нескольких месяцев и затем рецидивируют в течение длительного периода времени — до 25 лет. В течение года, как правило, бывает 4-5 обострений, поражаются оба глаза, иногда одновременно, чаще в разные сроки.
Наличие всех симптомов отмечается приблизительно у ‘/3 больных, чаще отдельные симптомы проявляются с промежутками в несколько месяцев или даже лет. Это затрудняет своевременную диагностику.
Продолжительность инкубационного периода не установлена. Заболевание редко начинается с глазных симптомов, чаше — с недомогания и лихорадки, появления афт на слизистой оболочке полости рта и языка, затем возникает изъязвление половых органов.
Афты болезненны и имеют вид беловато-желтоватых пятен, окруженных красным ободком разной величины. Чаще образуется несколько афт и очень редко — единичные. Афты исчезают, не оставляя следов.
Афтозный стоматит чаще других симптомов совпадает с обострением гипопион-иридоциклита. Изъязвления половых органов проявляются небольшими поверхностными язвами, образованием папул или везикул, которые затем изъязвляются. После их исчезновения остается пигментация или рубцы. В разные сроки от начала заболевания развивается гипопион-иридоциклит, который при каждом рецидиве протекает тяжелее. Больные отмечают снижение зрения, мутнеет влага передней камеры, затем — гипопион, радужка становится гиперемирован-ной, в стекловидном теле образуются помутнения различной интенсивности. Гипопион сначала рассасывается довольно быстро, как и помутнения стекловидного тела. В результате повторных приступов образуются задние синехии, организуется экссудат в области зрачка, повышается внутриглазное давление, развиваются осложненная катаракта и стойкое помутнение стекловидного тела. Процесс, как правило, заканчивается слепотой.
Заболевание иногда начинается с экссудативного хориоретинита, нейроретинита, периартериита с кровоизлияниями в сетчатку и стекловидное тело, ретробульбарного неврита, папиллита, атрофии зрительных нервов, дегенеративных изменений сетчатки. Результаты флюоресцентно-ангиографического исследования свидетельствуют, что при болезни Бехчета имеется генерализованное поражение сосудистой системы глаза.
Патологические изменения на глазном дне являются фактором, определяющим плохой прогноз для зрения при болезни Бехчета.
В редких случаях болезнь сопровождается конъюнктивитом и поверхностным кератитом с рецидивирующими изъязвлениями роговицы или наличием стромальных инфильтратов.
Поражения кожи проявляются в виде фолликулитов, фурункулов, узловатой эритемы, эрозивной эктодермии, пиодермии.
Описаны и другие симптомы: тра-хеобронхиты, тромбофлебит и тромбозы вен нижних конечностей, заболевания суставов по типу ревматоидного полиартрита, тонзиллит, орхит, поражение нервной системы в виде менингоэнцефалита.
Необходимо отметить, что боли и отек в пораженных суставах, т. е. артропатии, могут быть первым симптомом болезни Бехчета.
Диагностика основывается на комплексе клинических признаков.
Болезнь Бехчета дифференцируют от саркоидоза, энцефалита, болезни Крона, синдромов Рейтера и Стиве нса-Джонсона и других сходных по клинической картине заболеваний.
Эффективного лечения нет, как и общепринятой системы лечения.
Применяемое лечение — антибиотики широкого спектра действия, сульфаниламидные препараты, кальция хлорид, переливание одногруппной крови, плазмы дробными дозами, глобулин, кортикостероиды под конъюнктиву ретробульбарно и внутрь, закапывание атропина, аутогемотерапия, ультразвуковая и дегидратирующая терапия и др. — дает лишь временное улучшение.
В настоящее время лечение дополняют иммунодепрессантами, имму-номодуляторами.
Синдром Съегрена. Клиническими симптомами заболевания являются поражения слезных и слюнных желез, верхних отделов дыхательных путей и желудочно-кишечного тракта, возникающие на фоне деформирующего полиартрита. Болезнь развивается медленно, течение хроническое с обострениями и ремиссиями.
Жалобы больных сводятся к ощущению рези, сухости, жжения в глазах, затруднению при открывании глаз по утрам, светобоязни, затуманиванию, отсутствию слез при плаче, ухудшению зрения и болям в глазу. При объективном исследовании могут отмечаться незначительная гиперемия и разрыхленность конъюнктивы век, тягучее отделяемое из конъюнктивальной полости в виде тонких сероватых эластичных нитей (слизь и слущенные клетки эпителия).
Роговица теряет блеск, истончена. На ее поверхности имеются сероватые нити, после удаления которых могут оставаться эрозии, а в последующем развивается ее помутнение с врастанием сосудов, процесс заканчивается ксерозом. Чувствительность роговицы не изменяется. С помощью пробы Ширмера № 1 выявляют снижение функции слезных желез (от 3-5 мм до 0).
Через некоторое время, после появления глазной патологии отмечаются изменения слизистой оболочки полости рта и языка. Слюна становится вязкой, в результате чего затрудняются речь, акт жевания и глотания. Пищу приходится запивать водой. Спустя некоторое время развивается сухость из-за недостатка слюны (сиалопения), а в более позднем периоде из отверстия стенонова протока (проток околоушной железы) с большим трудом можно выдавить каплю густой желтоватой слюны. Позднее увеличиваются околоушные слюнные железы, что иногда ошибочно расцениваются как признак эпидемического паротита. Слизистая оболочка полости рта и красная кайма губ становятся сухими, на языке возникают эрозии и трещины. Сухость распространяется на слизистую оболочку глотки, пищевода, желудка, гортани, трахеи и т. д., так как в процесс вовлекаются носоглоточные, щечные, желудочные, трахеобронхиальные и другие железы. Развиваются гастрит и колит, появляются осиплость, иногда сухой кашель. Реже поражается слизистая оболочка уретры, прямой кишки и заднепроходного отверстия.
В результате понижения секреции потовых и сальных желез появляется сухость кожи, могут отмечаться гиперкератоз, гиперпигментация, выпадение волос.
У большинства больных наблюдаются артропатии в виде хронического деформирующего полиартрита, субфебрильная температура, ускорение СОЭ, нормо- и гипохромная анемия, сначала лейкоцитоз, затем лейкопения, альбуминоглобулиновый сдвиг, дисфункция печени, нарушения в деятельности сердечнососудистой и мочеполовой систем, неврологические расстройства.
Не все симптомы возникают одновременно, но сухость конъюнктивы и роговицы, слизистой оболочки полости рта и носа являются постоянными признаками этого синдрома. Течение заболевания хроническое. Всегда поражаются оба глаза.
Согласно современным представлениям, заболевание относится к коллагенозам, группе аутоиммунных заболеваний. Для диагностики предложен следующий порядок проведения исследований функции слюнных желез: цитологическое исследование мазков секрета, радиосиалография, радиометрическое исследование слюны, сканирование, контрастное рентгенологическое исследование желез и полное офтальмологическое исследование с изучением функционального состояния слезных желез.
Лечение симптоматическое: применяют витаминотерапию, иммуно-депрессанты, внутрь капли 5 % раствора пилокарпина, подкожные инъекции 0,5 % раствора галантамина, местно — инстилляции искусственной слезы, кортикостероидов, лизо-цима, персикового и облепихового масла, лазерная стимуляция околоушной слюнной и слезной желез.
Синдром Стивенса-Джонсона. Характерными признаками заболевания являются эрозивное воспаление слизистых оболочек большинства естественных отверстий, полиморфные высыпания на коже, лихорадочное состояние. Доминирующий симптом — поражение слизистых оболочек полости рта, носоглотки, глаз и половых органов.
Заболевание чаще наблюдается у детей и подростков, но может возникнуть в любом возрасте. Рецидивы бывают весной и осенью. Заболевание связывают с фокальной инфекцией, лекарственной аллергией, аутоиммунными процессами. Оно чаще всего начинается с появления головной боли, недомогания и озноба, повышения температуры тела до 38-39 °С, депрессии или раздражительности, болей в суставах. В последующем появляется полиморфная сыпь на коже лица, туловища, конечностей. Этому предшествуют тяжелые поражения слизистых оболочек полости рта, носоглотки, глаз и половых органов. На слизистых оболочках шек, десен, миндалин, зева, неба, языка и губ отмечаются резко выраженная гиперемия и отек с образованием быстро лопающихся пузырей. Пузыри, сливаясь, превращаются в сплошные кровоточащие эрозии. Язык увеличивается и покрывается слизисто-гнойным налетом, что вызывает выраженную болезненность, саливацию, затруднения при разговоре и приеме пищи. Лимфатические узлы увеличены, особенно значительно шейные.
Заболевания глаз наблюдаются у всех больных. Поражение конъюнктивы проявляется в форме катарального, гнойного или мембранозного конъюнктивита. Веки отечны, гиперемированы, склеены обильным гнойно-кровянистым экссудатом. Катаральный конъюнктивит заканчивается благополучно, не оставляя последствий. При гнойном конъюнктивите вследствие присоединения вторичной инфекции в процесс вовлекается роговица, происходит поверхностное или глубокое изъязвление с последующим рубцеванием, а иногда перфорацией, в результате чего наступает частичная или полная слепота. Мембранозный конъюнктивит сопровождается некрозом конъюнктивы и заканчивается рубцеванием. Последствиями являются трихиаз, заворот век, ксероз, симблефарон и даже анкилоблефарон. Глазные проявления этого синдрома не ограничиваются конъюнктивитами. Описаны также случаи ирита, эписклерита, дакриоцистита и даже панофтальмита.
Больным ошибочно устанавливают диагноз «корь», «ящур», «трахома», «дифтерия глаза», «пемфигус», «натуральная оспа».
Лечение — антибиотики широкого спектра действия в сочетании с сульфаниламидными препаратами, витамины, кортикостероиды, десенсибилизирующие средства, переливание крови, иммунной сыворотки. Местно применяют кортикостероиды в виде капель и субконъюнктивальных инъекций, витаминные капли, при сухости — искусственную слезу. При трихиазе, завороте век, ксерозе показано хирургическое лечение.
Синдром носоресничного (назоцилиарного) нерва (синдром Шарлена) — комплекс симптомов, вызванных невралгией носоресничного (назоцилиарного) нерва — наиболее крупной ветки первой ветви тройничного нерва. От него отходят длинные цилиарные нервы, идущие к глазному яблоку.
При раздражении носоресничного нерва в зоне его иннервации отмечаются изменение чувствительности (болевые ощущения), нарушение секреции (слезотечение, усиление секреторной функции слизистой оболочки носовой полости) и трофические расстройства (в коже и роговице).
Заболевание связывают с гипертрофией средней носовой раковины, искривлением носовой перегородки, аденоидами в носоглотке, полипами, синуситами, травмами лица.
Синдром проявляется внезапно возникающими приступами острых болей в глазу, вокруг него, соответствующей половине головы, блефароспазмом, слезотечением, болями и обильным выделением секрета из ноздри на стороне поражения. Приступ болей может длиться от 10- 60 мин до нескольких дней и даже недель. Если причина невралгии не устранена, то развиваются поверхностный, язвенный или нейротрофический кератит, ирит либо иридоциклит.
Лечение заключается в устранении основной причины заболевания. Субъективные ощущения временно снимают смазыванием слизистой оболочки носа 5 % раствором кокаина с адреналином. Применяют антибиотики, транквилизаторы, болеутоляющие препараты, снотворные средства, ганглиоблокаторы.
Синдром следует дифференцировать от поражения крылонебного узла и других лицевых невралгий.
Синдром крылонебного узла (синдром Слюдера) — комплекс симптомов, вызванных невралгией крылонебного узла.
Крылонебный узел — это образование парасимпатической нервной системы. Он содержит мультиполярные клетки и имеет три корня: чувствительный, парасимпатический и симпатический. Ветви крылонебного узла иннервируют слезную железу, слизистую оболочку неба, слизистую носа, задних ячеек решетчатой кости и пазух верхнечелюстной и основной костей.
В начале заболевания у больного появляются острые стреляющие боли у основания носа, вокруг и позади глаза, в глазу, в верхней и нижней челюсти, в зубах. Боли иррадиируют в висок, ухо, в область шеи, плеча, предплечья и кисти. Наиболее интенсивная боль в области орбиты, корня носа и сосцевидного отростка. Продолжительность болей от нескольких часов и дней до нескольких недель.
В момент приступа больной также жалуется на чувство жжения в носу, приступы чиханья, насморк, слезотечение, слюнотечение, головокружение, тошноту, могут быть астмопо-добные приступы и извращение вкуса.
Со стороны глаз отмечаются резкая светобоязнь, блефароспазм, слезотечение, бывает отек верхнего века, гиперемия конъюнктивы, мидри-аз или миоз, иногда кратковременное повышение внутриглазного давления (ВГД). Заболевание может протекать длительно, иногда месяцами и даже годами. В межприступном периоде довольно часто остается тупая боль в области верхней челюсти, корня носа, глазницы, может оставаться отек пораженной половины лица.
Невралгия крылонебного узла связывается с перифокальной инфекцией околоносовых пазух и полости рта, инфекцией в различных участках головы (гнойный отит, церебральный арахноидит), с травмами носа, гипертрофией раковин и искривлением носовой перегородки, перитонзиллярными абсцессами, аллергией.
Причиной могут быть также заче-люстные опухоли.
В отличие от синдрома назоцили-арного нерва при поражении крылонебного узла не бывает анатомических изменений в переднем сегменте глазного яблока. Повышение чувствительности слизистой оболочки носа сосредоточивается в заднем отделе носовой полости. Дифференцировать надо и с другими лицевыми невралгиями.
Во время приступа рекомендуется кокаиновая блокада в области крылонебного узла. Лечение должно быть направлено в первую очередь на устранение основной причины заболевания.
Назначают болеутоляющие и про-тивоотечные средства, кортикостероиды, противоинфекционную терапию, ганглиоблокаторы, холиноли-тические средства и физиотерапевтические процедуры, биогенные стимуляторы.
Синдром цилиарного узла (синдром Хагемана — Почтмана) возникает при воспалении цилиарного узла, расположенного за глазным яблоком (12-20 мм) между началом наружной прямой мышцы и зрительным нервом. От цилиарного узла к глазу отходят 4-6 коротких цилпарных нервов.
Заболевание появляется внезапно возникающими болями в голове и глубине орбиты, отдающими в челюсти и зубы. Боли могут усиливаться при движении глазного яблока и давлении на него. Они могут иррадии-ровать в соответствующую половину головы. Продолжительность болей от нескольких дней до нескольких недель.
У больных отмечаются односторонний мидриаз с сохранением правильной круглой формы зрачка, отсутствие зрачковых реакций на свет и конвергенцию, слабость или паралич аккомодации, гипестезия роговицы, возможны отек эпителия и преходящее повышение офтальмотонуса. Редко развивается неврит зрительного нерва. Синдром, как правило, односторонний. Обычно он проходит через 2-3 дня, иногда через неделю и позже. Дольше всего сохраняется паралич или парез аккомодации, что иногда является единственным свидетельством перенесенного процесса. Возможны рецидивы.
Причинами развития заболевания являются воспалительные процессы в околоносовых пазухах, зубах, инфекционные заболевания, травма или контузия орбиты.
Лечение: санация околоносовых пазух, полости рта, ганглионарные блокады, кортикостероиды, витамино- и пиротерапия, димедрол, новокаин ретробульбарно, местно — хинин с морфином, витаминные капли.
Синдром Маркуса — Гунна. Парадоксальные движения век — односторонний птоз, исчезающий при открывании рта и движении челюсти в противоположную сторону. Если рот открывается больше, то глазная щель может стать шире. При жевании птоз уменьшается. Синдром может быть врожденным и приобретеным, чаще наблюдается у мужчин. С возрастом может стать менее выраженным.
При приобретенном заболевании парадоксальные движения век появляются после травмы, удаления зубов, ранения лицевого нерва, сотрясения мозга, энцефалита, психической травмы. Предполагают наличие аномальной связи между тройничным и глазодвигательным нервами или ядрами этих нервов. Иногда этот синдром рассматривают как результат нарушения кортикобульбарных связей.
Наблюдаются сопутствующие изменения в органе зрения и организме в целом (паралитическое косоглазие на стороне птоза, эпилепсия с редкими судорожными припадками и др.). Лечение в основном хирургическое — устранение птоза.
Синдром Мартина Ама — синдром. обратный синдрому Маркуса — Гунна, — опущение верхнего века при открывании рта. Птоз появляется также во время жевания. Развитию парадоксальных синкинетических движений предшествует периферический паралич лицевого нерва.
Болезнь Микулича — симптомокомплекс, который характеризуется медленно прогрессирующим симметричным, часто значительным увеличением слезных и слюнных желез, смещением глазных яблок книзу и внутри и выпячиванием их вперед. Движения глаз ограничены, иногда имеется диплопия. Кожа век растянута, может быть цианотичной, в ней видны расширенные вены, а в толще век отмечаются кровоизлияния. Конъюнктива век гиперемирована. На глазном дне иногда обнаруживают периваскулиты, кровоизлияния, явления застойного диска или неврита. Болезнь развивается медленно, в течение нескольких лет. Начинается чаще в возрасте 20-30 лет с постепенно увеличивающегося припухания слюнных, а затем слезных желез, иногда процесс распространяется даже на мелкие железы полости рта и гортани. Припухшие крупные железы подвижны, эластичны, безболезненны, с гладкой поверхностью. Нагноения желез никогда не происходит. В процесс вовлекаются лимфатические узлы. Патологоанатомические изменения проявляются в виде лимфоматоза, реже гранулематоза слезных и слюнных желез. Лечение зависит от предполагаемой этиологии заболевания. Во всех случаях показано применение препарата мышьяка и раствора йодида калия внутрь.
Болезнь дифференцируют от хронического продуктивного паренхиматозного воспаления слюнной железы, слюннокаменной болезни, опухолей слюнной и слезной желез, синдрома Съегрена.
Синдром Стерджа — Бебера — Краббе — энцефалотригеминальныи синдром, характеризующийся сочетанием кожного и мозгового ангиоматоза с глазными проявлениями. Этиология — врожденная нейроэктодермальная дисплазия. Кожный ангиоматоз может быть врожденным или развивается в раннем детстве в виде ангиом лица, чаще располагающихся на одной половине лица вдоль первой и второй ветвей тройничного нерва. Окраска очагов в грудном возрасте розовая, затем становится синюшно-красной. Ангиоматоз кожи лица часто распространяется на кожу век, конъюнктиву и склеру. Ангиома может развиться в сосудистой оболочке, иногда возникает отслойка сетчатки соответственно локализации ангиомы. Как правило, синдром сопровождается глаукомой, которая протекает с незначительным гидрофтальмом. Симптомы поражения мозга проявляются в виде умственной отсталости, клонических судорог, эпилептиформных припадков, рецидивирующих гемипарезов или гемиплегий. Возможны гемангиомы во внутренних органах. Также отмечаются эндокринные расстройства: акромегалия, ожирение.
Лечение — рентгенотерапия, склерозирующая терапия, хирургическое лечение кожных ангиом, лечение глаукомы.
Прогноз для жизни обычно неблагоприятный из-за тяжелых неврологических осложнений.
Черепно-лицевой дизостоз (болезнь Крузона). Основной симптом — двусторонний, часто значительный экзофтальм, обусловленный недоразвитием верхней челюсти и орбиты.
Также наблюдаются расходящееся косоглазие, расширение области корня носа, гипертелоризм. На глазном дне — застойные диски зрительных нервов с последующей вторичной атрофией в результате сужения оптического канала или повышения внутричерепного давления вследствие синостоза большинства черепных швов. Наблюдают монголоидный тип глазных шелей, астигматизм, нистагм, могут отмечаться врожденные подвывихи хрусталика, гидрофтальм, катаракта. Из других симптомов встречаются деформация черепа типа башенного, клювовидный нос, короткая верхняя губа, эпилептические припадки, нарушения обоняния и слуха, умеренно выраженная умственная отсталость. Болезнь Крузона иногда сочетается с открытым прикусом, синдактилией кистей и стоп.
Заболевание расценивают как семейно-наследственную аномалию черепа. Лечение — хирургическая костная пластика.
Мандибулофациальный дизостоз (болезнь Франческетти) — семейно-наследственный синдром, характеризуется разнообразием челюстно-лицевых аномалий в различных комбинациях. Со стороны глаз отмечаются косые «антимонголоидные» глазные щели (двустороннее опущение наружного угла глазной щели), колобомы век, эпибульбарные дермоиды, парез глазодвигательных мышц, редко микрофтальм, врожденные катаракты, колобомы сосудистого тракта, зрительного нерва.
Со стороны челюстно-лицевой системы имеется гипоплазия костей лица, что приводит к значительной асимметрии лица, резкое недоразвитие зубов.
Часто бывает аплазия ушей, гиперплазия лобных пазух, расщепление костей лица и деформация скелета. Иногда отмечается увеличение языка, отсутствие околоушной железы, гидроцефалия, поражение сердца и др. Наряду с типичными формами синдрома встречаются и атипичные, при которых имеется лишь часть симптомов.
Синдром Мейер-Швиккерата — Грютериха — Вейерса (околоденто-дигитальная дисплазия) — сочетаные поражения глаз, лица, зубов, пальцев, кистей, стоп. Глазные симптомы — эпикантус, узкие глазные щели, птоз, двусторонняя микрофтальмия, аномалия радужки в виде гипоплазии переднего листка, врожденная глаукома. Со стороны зубов — генерализованная дисплазия эмали с коричневым окрашиванием микродентия и олигодентия. Лицо с маленьким носом, гипоплазией крыльев носа и широкой переносицей. Из аномалий конечностей следует отметить изменение кожного покрова между пальцами, квадратный вид средней фаланги мизинца, гипоплазия или полное отсутствие средних фаланг нескольких пальцев, дистрофия ногтей или их отсутствие. Также могут быть микроцефалия, изменения носа, гипотрихоз и недостаточность пигментации кожи.
Синдром Ригера — это наследстве-ная эктомезодермальная дисгенезия радужки и роговицы, сочетающаяся с зубочелюстными изменениями. Со стороны глаза может быть мегалокор-неа или микрокорнеа, плоская роговица, остатки мезенхимальной ткани в углу передней камеры, краевые сращения задней поверхности роговицы с передней поверхностью радужки, деформация зрачка, атрофия радужки с образованием сквозных дефектов, глаукома. Возможна врожденная катаракта, колобома радужки и сосудистой оболочки, косоглазие, дермоидные кисты у лимба, аномалии рефракции высокой степени.
Из общих проявлений имеются широкая переносица, гипоплазия верхней челюсти, расщелина неба, олигодентия, коническая форма передних зубов, дисплазия зубной эмали, гидроцефалия, пороки развития сердца, почек, позвоночника. У некоторых больных имеется низкорослость вследствие дефицита гормона роста.
Тип наследования аутосомно-доминантный.

источник