Воспаление зубного нерва называется пульпитом. Воспалительный процесс развивается в нервно-сосудистом пучке пульпы зуба вследствие инфекционного поражения внутренних тканей. Основным симптомом воспаления зубного нерва является нарастающий болевой синдром, лечение требуется незамедлительно. Если не подавить очаг инфекции, она быстро распространится на прилегающие ткани и вызовет обширное воспаление корня и периодонта.
Иммунная система реагирует на инфекцию, поразившую внутренние ткани зуба, локальным воспалением. Причиной проникновения патогенов в пульпу может выступать:
- Запущенный кариес. Достигшая дентина кариозная полость нарушает целостность твердых тканей, защищающих пульпарную камеру. Пульпа оголяется, в результате чего становится возможным проникновение в нее бактерий из ротовой полости. Особенно велик риск развития пульпита при кариесе на фоне недостаточного соблюдения гигиены полости рта, когда на поверхности больного зуба скапливается налет. Выявить риск развития пульпита врач может при профилактическом осмотре – еще до того, как у пациента заболит зуб.
- Некачественное оказание стоматологических услуг. Инфекция может попасть в пульпу во время лечения стоматологических заболеваний. К примеру, при недостаточной антисептической обработке, нарушении технологии обточки коронки для установки ортодонтической конструкции, неполном заполнении корневых каналов пломбировочным материалом. Инфекция распространяется исключительно внутри пульпы, своевременная диагностика такого воспаления затрудняется отсутствием визуальных дефектов – коронка выглядит здоровой, пульпа не оголена. О том, что нерв в зубе воспалился, и с этим нужно что-то делать, пациент узнает по приступу сильной боли.
- Применение некачественных стоматологических материалов: антисептиков, прокладок, пломбировочных составов.
- Переохлаждение и перенесенное ОРВИ. Чтобы простудить нервные зубные волокна, не нужно долго находиться при минусовых температурах – достаточно нескольких часов в помещении с кондиционером или поездки в транспорте с открытыми окнами летом.
Если нервный пучок в пульпе воспалился от переохлаждения или после ОРВИ, высока вероятность распространения воспалительного процесса на лицевые нервные ветви и развития тригеминальной невралгии.
О воспалении пульпы свидетельствует сильная зубная боль. По изменению характера болевого синдрома врач может судить о длительности воспалительного процесса. На ранних стадиях развития заболевания болевые приступы проявляются редко, а боль имеет ноющий характер. На этом этапе болезни пациенты редко обращаются к стоматологу. Без должного лечения воспаление нерва зуба прогрессирует, и боль становится острой и пульсирующей.
Характерным признаком того, что у человека воспалился нервный зубной пучок, является отсутствие четкой локализации болевых ощущений. Пациенты с пульпитом не могут очертить место максимальной боли. Обычно они лишь указывают, с какой стороны челюсти болит зуб.
При пульпите наблюдается выраженная тенденция к усилению болевого синдрома при малейших движениях челюстями. Резко повышается чувствительность эмали, наиболее острая реакция наблюдается на температурные раздражители.
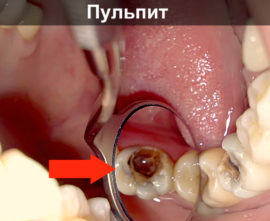
Если вовремя не купировать воспаление, процесс распространится на глубокие ткани зуба, и к нему присоединится нагноение, о котором свидетельствует характерный неприятный запах изо рта. Когда воспалительный процесс переходит в хроническую форму, болевые ощущения приобретают ноющий характер и проявляются во время жевания.
При пульпите может наблюдаться абсолютное отсутствие болевой симптоматики. Выраженность данного проявления зависит от того, полностью ли закрыта пульповая камера дентином.
Зубная боль, возникающая при воспаленном нерве, может быть очень сильной и выматывающей. Она способна лишать человека сна и работоспособности. Попасть на прием к врачу в ближайшие часы после начала болевого приступа удается не всегда, поэтому необходимо знать, как купировать боль самостоятельно.
Чтобы успокоить зубной нерв в домашних условиях, можно использовать медикаментозные обезболивающие средства, разработанные для успокоения боли, и методы народной медицины. Обезболивание не является лечением. Прием анестетиков и применение народных средств с обезболивающим эффектом помогает убить зубную боль, но воспалительный процесс внутри пульпы продолжается. Поэтому в течение нескольких дней после первого болевого приступа необходимо сходить к врачу.
Срочное обращение в стоматологию необходимо при наличии следующих симптомов:
- слабость и сонливость;
- повышение температуры;
- усиление болезненных ощущений;
- появление выраженного отека десны.
Для снятия боли на дому можно использовать зубные капли и обезболивающие препараты в таблетках: Кетанов, Нурофен, Пенталгин, Нимесил. Преимущество медикаментозной терапии в том, что боль успокоится уже через 5 минут после приема лекарства.
- Дента. Наиболее часто используется в стоматологии для снятия болевого синдрома при пульпите или осложнениях кариеса.
- Стомагол. Успокаивает боль, вызванную инфекционными болезнями и воспалительными процессами.
- Фитодент. Помимо обезболивающих компонентов, содержит многочисленные растительные экстракты, обладающие антисептическим эффектом, благодаря чему препятствует распространению инфекции.
Многие травы и масла обладают доказанным антисептическим эффектом и успокаивающим действием. Чтобы снизить выраженность болевого синдрома и воспрепятствовать распространению инфекции из зубной пульпы дома, можно сделать:
- Компрессы на основе трав.
- Теплые полоскания настоями трав.
- Спиртовые примочки.
- Масляные аппликации.
Делать спиртовые примочки и аппликации, когда болит зубной нерв, можно лишь в том случае, если не произошло оголение пульпарной камеры.
При сильном разрушении зубной коронки может обнажиться пульпа, в результате чего оголяется нерв. Столь сильное разрушение может стать результатом невылеченного кариеса, механической травмы, спровоцировавшей откол значительной части коронки, или неграмотных стоматологических манипуляций.
Если пульпарная камера оголилась, возникнет сильная боль, которая слабо снимается анальгетиками и часто сопровождается повышением температуры и общим недомоганием. Заражение открытой пульпы патогенными микроорганизмами происходит очень быстро и чревато серьезнейшими осложнениями для здоровья, поэтому необходима экстренная стоматологическая помощь. Делать что-либо самостоятельно при оголенном нерве зуба категорически противопоказано, такую патологию должен лечить стоматолог.
Прежде чем назначить лечение пульпита, врач-стоматолог проводит тщательный осмотр ротовой полости и больного зуба, чтобы определить причину заболевания и ее стадию. Для уточнения диагноза и определения степени разрушения нервного волокна в большинстве случаев назначается рентгенограмма.
После изучения рентгеновского снимка врач принимает решение о необходимости удаления нерва или целесообразности его сохранения и назначает лечебные процедуры. При необходимости врач убивает нервное волокно мышьяковистой пастой. После того как оно будет удалено, корневые каналы пломбируются, а на коронку зуба устанавливается пломба.
Независимо от принципа лечения пульпита назначается антибиотикотерапия, направленная на то, чтобы убить патогенную микрофлору и исключить вероятность развития воспаления в зубных каналах и корне зуба. Дополнительно врач выписывает больному препараты, которые снимут послеоперационную боль.
Какую тактику лечения выбрать и что именно лучше делать, если решено не удалять нерв из зуба, врач решает исходя из стадии заболевания. Наиболее щадящим методом терапии является удаление пораженных тканей и наложение специальной антисептической пасты на здоровый участок нервного пучка. Убрать из пульпы пораженную ткань необходимо для того, чтобы не допустить распространения инфекции. Антисептическая паста обеспечивает скорейшее заживление и исключает риск рецидива воспалительного процесса.
источник
Невралгия – это состояние, которое сопровождается острыми болями в месторасположении нервных стволов. Данное заболевание свойственно не только пожилым пациентам. Оно нередко встречается и у молодых людей. В особенности часто болезнь отмечается у женщин. У значительной части пациентов наблюдается поражение лицевого нерва (симптомы патологии и терапевтические методы будут описаны далее в статье).
Прежде чем объяснить, что такое невралгия лицевого нерва, следует рассмотреть его подробнее. Какие функции он выполняет? Лицевой нерв является элементом системы иннервации лицевой области. Обеспечение чувствительности – его основная функция. В связи с этим ветви этого нерва располагаются по обеим сторонам лица. Они «подводятся» к каждому органу передней части головы. Невралгия тройничного нерва – болезнь, которая сопровождается расстройством его функций. Для нее характерны короткие, но чрезвычайно сильные приступы боли. В большинстве случаев данная патология сопровождается хроническим течением. На смену острому приходит длительный период затишья. В это время пациент не чувуствует боли. Согласно мнению некоторых специалистов, невралгия лицевого нерва не является самостоятельным заболеванием. Иногда установить ее источник не представляется возможным.
Невропатия лицевого нерва в большинстве случаев имеет сосудистую природу. Как правило, боли появляются после переохлаждения. Сентябрь и март – пики заболеваемости. Люди ходят без головных уборов, в то время как в межсезонье начинают дуть холодные ветры. Многие продолжают носить легкие куртки. Дачники, возвращаясь с огородов, спят около открытых окон в электричках. В заушной области лицевой нерв выходит из черепа. Из-за переохлаждения происходит спазм сосудов, питающих его. В связи с этим нерв «заклинивает» в стенках костного канала. Происходит отек. Питание нерва еще больше ухудшается из-за заклинивания. В результате получается замкнутый круг. В настоящее время распространено мнение о том, что сдавливание нерва сосудами (с нарушением физической формы) – основной этиологический фактор данного заболевания. То же самое относится к склеротическим бляшкам (аномально разросшимся). Реже это могут быть опухоли, находящиеся в околомозжечковой зоне, а также иные новообразования. Невралгия лицевого нерва также может возникнуть по ряду других причин, среди них выделяются следующие:
- Специфическое строение костей (врожденное) основания черепа.
- Сужение костного канала (может быть вызвано кариесом, воспалением гайморовых пазух и десен).
- Вирус герпеса (у лиц, имеющих ослабленную иммунную систему).
Нередко случается так, что точно установить причину возникновения заболевания не удается. В таком случае невралгия лицевого нерва считается идиопатической.
Очередные приступы боли могут быть вызваны следующим:
- Чисткой зубов.
- Бритьем.
- Пережевыванием твердой пищи.
- Длительным разговором.
- Падением иммунитета.
- Травмами лица.
- Воздействием ветра.
- Переохлаждением.
- Перенесенными стрессами.
Все проявления патологии обыкновенно сосредотачиваются по ходу нервного ствола, который подвергается патологическому воздействию. Речь идет о следующих областях:
Как правило, точки приближения нерва к эпидермису являются самыми болезненными. В данном случае подразумеваются подбородок и глазница. Лицевая невралгия имеет характерную особенность. Она обычно поражает только одну сторону. Хотя в некоторых случаях встречается и двусторонняя форма. Больные испытывают разные ощущения. Однако в большинстве случаев наличествуют общие проявления, которые указывают на то, что у пациента невралгия лицевого нерва. Симптомы чаще всего следующие: непереносимые, жгуче-дергающие боли, которые могут длиться от нескольких секунд до нескольких минут. Как правило, неприятные ощущения появляются в носогубном треугольнике. Затем они распространяются на более широкие площади. В случае спонтанной невралгии человек может резко замереть. Иногда он начинает интенсивно тереть лицо. Внезапные боли могут отдаваться в волосистую часть головы, зубы, уши и даже пальцы. Очень часто встречается болевой пик. Это происходит из-за того, что мышцы рядом с пораженным нервом спазмируются. Клиническая картина заболевания дополняется и другими симптомами, среди которых можно выделить следующие:
- Неконтролируемое слезотечение.
- Жжение после того, как прекращаются интенсивные боли.
- Неконтролируемое слюнотечение.
- Покраснение кожи лица (в виде пятен или общее).
- Отсутствие болей по ночам.
- Уменьшение неприятных ощущений после сильного надавливания на кожу.
У некоторых людей в течение жизни встречаются единичные эпизоды невралгии. У других заболевание может протекать в форме обострений и ремиссий. Воспаление лицевого нерва опасно потому, что со временем оно может начать прогрессировать. Это сопровождается учащением острых периодов и усилением болей. Непрогнозируемые приступы могут повлиять на возникновение психических нарушений. Если у человека воспаление лицевого нерва, он ожидает появления болей. В некоторых случаях люди теряют самоконтроль. Они пренебрегают физической активностью, бросают работу, перестают заботиться о личной гигиене и питаются неполноценно. Встречаются и особенно тяжелые случаи. Из-за глубокой депрессии больные иногда решаются на суицид.
Если у пациента диагностирована невралгия лицевого нерва, лечение должно быть направлено на устранение причины ее возникновения. Все это должно подтверждаться тщательной диагностикой. Также необходимо провести дифференциальное сравнение со следующими патологиями головы:
- Опухолевыми.
- Сосудистыми.
- Инфекционными.
Как правило, если выявлена невралгия лицевого нерва, лечение включает в себя прием нескольких препаратов из следующей группы:
В большинстве случаев препаратом выбора считается средство «Карбамазепин». Однако оно имеет множество побочных эффектов. По этой причине при его применении требуется регулярная оценка работы печени и контроль показателей крови. Что касается самого курса лечения, то он может быть длительным. При этом поэтапно снижается дозировка. В случае неэффективности первой применяются препараты второй линии, которые относятся к той же фармацевтической группе. Среди них:
Когда застужен лицевой нерв, лечение подбирается в индивидуальном порядке. Часто назначаются миорелаксанты центрального действия, среди них:
Вышеперечисленные препараты способствуют устранению спазмов мышц. Перед сном больным рекомендуется применять антидепрессанты. Часто назначаются «Тразодон» и «Амитриптилин». Также внутримышечно вводятся витамины группы В. Если лицевой нерв застужен, то местно можно применять специальные кремы и мази. Они должны содержать в себе нестероидные противовоспалительные компоненты. Данные лекарства поспособствуют облегчению болевого синдрома. Чаще всего используются следующие препараты:
В медицинских учреждениях для снятия боли проводятся следующие процедуры:
- Микротоковая терапия.
- Иглоукалывание.
- УВЧ.
- Электрофорез с лидокаином и новокаином.
- Фонофорез.
Также облегчению состояния пациента способствует применение анальгетиков и нестероидных противовоспалительных средств.
Одна из эффективных мер для снятия боли, если у пациента воспалился лицевой нерв, — массаж. Больной может выполнять его самостоятельно. Перед этим в обязательном порядке необходима консультация лечащего врача. В противном случае могут возникнуть новые приступы боли. Так что неправильную технику исполнения лучше сразу исключить. Основные массажные приемы:
- Легкие вибрирующие движения в области щек и скул.
- Растирание рук, шеи, плеч.
- Поглаживание затылка.
- Массаж в зоне носогубного треугольника, лба, бровей (осуществляется подушечками пальцев).
Каждое движение должно выполняться без сильного нажима. Может быть применен вибрационный массажер. Однако перед этим нужно посоветоваться с врачом. Длительность сеансов – до 5 минут ежедневно. Курс включает в себя 25 процедур.
Облегчить состояние во время очередного приступа боли помогут сокращения и движение мышц лица. Это также способствует уменьшению компрессии нерва в дальнейшем. Такая гимнастика приносит существенную пользу. В частности, это относится к следующему:
- Предупреждается развитие застоя в мышцах.
- Восстанавливается проводимость нервных импульсов (если она была нарушена).
- Оптимизируется отток лимфы.
- Улучшается кровообращение.
Выполнять упражнения рекомендуется перед зеркалом. Благодаря этому процесс лучше контролируется. Один сеанс гимнастики подразумевает выполнение следующих упражнений:
- Поднятие бровей вверх (одновременно с этим лоб фиксируется рукой).
- Закрытие и открытие глаз (при этом веки сильно сжимаются).
- Втягивание щек.
- Сведение губ в «трубочку», растягивание их в улыбке.
- Вдыхание воздуха и его последующее выдыхание через щель в губах.
- Потягивание головы и шеи в сторону каждого плеча (как можно дальше).
- Круговые вращения головой и наклоны.
Для лечения данного заболевания очень часто применяются и народные методы. Конечно же, они никогда не заменят полноценное медикаментозное лечение. Однако народные методы способны расслабить мышцы, а также облегчить боль. Таким образом, увеличить время до начала нового приступа вполне возможно.
- Березовые почки нужно настоять на водке. На 0,25 л нужно взять три ложки сырья. Почки настаиваются в течение двадцати дней. После этого на больной участок нужно ежедневно делать компрессы.
- Необходимо натереть хрен. Он прикладывается к коже лица примерно на 10 минут. В данном случае он используется в качестве примочки.
- Требуется собрать почки сирени. Достаточно будет 50 г. Далее потребуется 300 мл воды. Почки отвариваются в течение 15 минут. Далее необходимо растопить две ложки свиного жира. К нему добавляется отвар (1 ст. л.). Полученной мазью нужно пользоваться каждый день. Из отвара делаются компрессы, которые нужно прикладывать на 30 минут.
- При данном заболевании очень полезно каждый день пить чаи из следующих трав:
- Зверобоя.
- Листьев малины.
- Кипрея.
- Мяты.
Вышеперечисленные растения способствуют снятию воспаления, улучшают сопротивляемость организма и расслабляют мышцы. Всем пациентам необходимо помнить о том, что адекватную терапию при невралгии может назначить исключительно врач. В данном случае заниматься самолечением нельзя.
Весенне-осенние периоды являются временем обострения невралгии. Предупредить повторение заболевания поможет своевременное обращение к специалисту. Большая часть симптомов может быть полностью купирована применением антиконвульсантов. Как правило, приступы больше не возвращаются. Патология, возникшая по причине травматизации, легче остальных случаев поддается медикаментозной терапии. То же самое относится и к заболеванию, которое развилось у молодых людей. Что касается больных пожилого возраста, то в этом случае очень часто вернуть пациентов к полноценной жизни можно только с помощью хирургического вмешательства. Профилактика заболевания подразумевает соблюдение следующих мер:
- Своевременное устранение любых острых инфекций.
- Закаливание.
- Повышение иммунитета.
- Снижение вредного влияние стресса.
- Недопущение переохлаждения.
- Своевременное лечение синуситов, гайморитов и зубов.
Невралгия является тяжело переносимым заболеванием. Однако оно излечимо. Своевременно начатое лечение и соблюдение профилактических мер является залогом быстрого возврата к полноценной жизни.
источник
Невралгия лицевого нерва – состояние, при котором возникает резкая боль в области нервных стволов, расположенных в височной части головы. Поскольку лицевой нерв парный, каждую половину лица иннервирует свой участок двигательных волокон, и поэтому чаще всего страдает одна половина лица. При воспалении нерва нарушается или искажается движение мимических мышц лица. Код заболевания МКБ-10: М 79.2 – невралгия и неврит неуточнённые
При воспалении лицевого нерва возникают парез или плегия мимических мышц, т.е. они ослабевают или полностью прекращают двигаться, что визуально заметно. К тому же, в лицевом нерве большое количество вкусовых, болевых и секреторных волокон, которые при раздражении вызывают определённый болевой синдром в отдельных частях лица: слезливость, зубную боль, потерю вкусовой чувствительности и т.д.
Невралгии подвержены в равной степени и мужчины, и женщины. Частотность составляет около 25 чел на 100.000 населения. В большинстве случаев невралгия имеет сосудистую природу, однако в 80% её истинную причину выяснить не удаётся.
В большинстве случаев невралгия – результат переохлаждения или сквозняков, поскольку пик заболеваемости приходится именно в межсезонье, сентябрь и март, когда ещё (или уже) греет обманчивое солнце и дуют холодные ветры. Отсутствие головного убора, одежда не по погоде и открытые окна способствуют воспалению лицевого нерва.
Резкий перепад температуры вызывает спазм сосудов, питающих нерв, в результате чего он компрессируется в стенках костного канала и появляется отёк. Из-за этого ослабевает питание нерва и появляется острый болевой симптом. Современные неврологи пришли к выводу, что этимологией данного состояния также является сдавливание нерва сосудами или аномально увеличенными склеротическими бляшками.
Причиной невралгии могут также быть причины другого характера:
- Воспалительные процессы (отит, менингоэнцефалит), происходящие в области среднего уха;
- опухоли головного мозга;
- травмы лицевой и височной части черепа;
- воспалительная реакция после перенесённой операции;
- сужение костного канала в результате пародонтоза, кариеса или гайморита;
- специфическое строение костей;
- наследственный фактор;
- результат перенесённой герпесной инфекции.
Важно! Невралгия может появиться и вследствие возрастных изменений, на фоне снижения иммунитета и снижения сопротивляемости тканей внешним факторам.
Если истинную причину невралгии установить не представляется возможным, она считается идеопатической.
При воспалении лицевого нарушаются функкции мышц лба, бровей, щёк и челюсти. Наиболее болезненными частями являются подбородок и область вокруг глаз. Как правило, невралгия проявляется с одной стороны лица, но в редких случаях встречается двухсторонняя форма.
Ощущения могут быть различными, однако есть общие проявления, указывающие на воспаление лицевого нерва: жгуче-дёргающая боль в носогубном треугольнике, которая продолжается от нескольких секунд, до 2-3 минут. Далее боль ослабевает, но быстро распространяется на другие части лица, расположенные рядом.
Важно! При лицевой невралгии воспаление чаще всего затрагивает только одну половину лица.
Во время приступа резкой спонтанной боли человек резко замирает на месте и не способен двигаться дальше. Кожный покров сначала бледнеет, а затем может покраснеть. Первая ответная реакция – растирание пострадавшей части лица ладонью. Резкая боль может отдаваться в другие части головы: зубы, ухо, волосистую часть.
В результате могут появиться следующие симптомы:
- Слезотечение;
- жжение в месте, где боль была наиболее интенсивной;
- усиление слюноотделения и неконтролируемое слюнотечение;
- пятна на коже или её покраснение;
- уменьшение боли при надавливании;
- деформация губ при открывании рта;
- не до конца закрываются веки;
- человек не полноценно двигает губами (не может складывать их трубочкой и целоваться);
- боль не беспокоит ночью;
- может появиться около уха.
Все эти симптомы осложняют обычные действия: приём пищи, чистку зубов, возможность громко разговаривать и т. п.
У каждого, кто страдает от лицевой невралгии, ощущения носят индивидуальный характер. Общими чертами является вид боли и искажение мимики лица.
Невралгия – состояние, которое легко спровоцировать, если небрежно относиться к своему здоровью. Кому-то это заболевание незнакомо, кто-то испытал его единожды, другим повезло меньше, и периоды обострения сменяются периодами ремиссии.
Опасность лицевой невралгии заключается в том, что она может со временем начать прогрессировать: периоды обострений учащаются, боль с каждым разом усиливается. Больной живёт с подсознательным ожиданием приступа, что не может отразиться на его психологическом состоянии. Пациенты оставляют работу, погружаются в себя и впадают в депрессию. Им уже не важно, как они выглядят – утрачен интерес к жизни.
Различают несколько степеней поражения лицевого нерва:
- Лёгкая. Мимика не нарушена, слабость мускулатуры выявляется только при тщательном осмотре. Возможно небольшое опущение уголка рта и сложность при закрытии века;
- Умеренная. Заметен парез лица, но не слишком меняет его выражение. Для закрывания глаз требуется незначительное усилие. Сохранена подвижность мышц лба;
- Среднетяжёлая. Проявляется в виде явно выраженной асимметрии лица. Мышцы лба неподвижны, проблемно закрыть глаз;
- Тяжёлая. Движения мышц малозаметны, глаз фактически не закрывается (паралич Белла), мышцы лба неподвижны;
- Крайне тяжёлая тотальная плегия. Поражённая сторона лица полностью обездвижена. Восстановление мимики практически исключено.
Если своевременно диагностировать и вылечить невралгию, последствия для организма будут минимальными.
Лечение невралгии – сфера деятельности невролога. В первую очередь он проводит осмотр, а затем назначает ряд исследований, которые помогут в уточнении диагноза:
- ОАК;
- ЭНМГ (электромиография), определяет степень поражения нерва;
- рентгенография височной кости и пазух носа для исключения ЛОР-заболевания;
- МРТ головного мозга, которое поможет исключить наличие опухоли в головном мозге, инсульта либо других заболеваний.
При лечении лицевой невралгии главная цель – остановка воспалительного процесса и его устранение. Поэтому лечение должно быть комплексным и включать в себя медикаментозное лечение, массаж, специальную гимнастику и народные средства.
Купировать острую боль поможет приём нестероидных противовоспалительных средств, таких как Диклофенак, Ибупрофен, Найз, Мелоксикам.
Снять отёк и улучшить кровообращение поможет приём Преднизолона. Его желательно начать принимать с первых дней болезни.
Для снятия спазмов лицевого нерва назначаются противосудорожные препараты, такие как Тегретол, Трилептал, Дифенин.
Спокойнее переносить боль и улучшить психологическое состояние поможет приём антидепрессантов, ведь болевой порог у каждого из нас разный, а соблюдать спокойствие крайне необходимо.
Отлично и быстро снять боль можно при помощи мазей и гелей, которые обладают сосудорасширяющими свойствами и улучшают кровообращение. Хорошо зарекомендовали себя Кетонал, Диклофенак и Ибупрофен.
Приём витаминов группы В, С и Е помогут в скорейшем восстановлении нервной ткани.
Важно! В случае, если боль острая и приём лекарств её не снижает, врач проводит новокаиновую или лидокаиновую блокаду.
Массаж назначается врачом для усиления кровообращения тканей и активного выведения продуктов обмена. Курс массажа помогает ускорить лечение. Его должен проводить только специалист.
Все движения во время проведения сеанса должны быть лёгкими, не сильными. Показаны:
- Поглаживания шеи, щёк, лба и области затылка;
- плавное растирание нижней части шеи до плеч (вплоть до появления лёгкого покраснения кожи);
- лёгкое вибрирование кожи в области скул и лба;
- лёгкие массирующие движения в области надбровных дуг, носогубных складок и носа.
Важно! Массажист должен иметь соответствующую подготовку, чтобы не причинить вред здоровью по неосторожности.
Гимнастику для лица назначают после окончания лечения для того, чтобы восстановить подвижность мышцам лица. Упражнения врач должен подбирать таким образом, чтобы направленно воздействовать на определённые мышцы лица.
Комплекс упражнений достаточно простой, и пациент может выполнять их самостоятельно, используя предложенные врачом схемы. Их нужно проводить без сильного напряжения, спокойно и чередовать с полным расслаблением мышц.
- Сведение бровей к переносице и разведение их в исходное положение;
- складывание губ «трубочкой» и возвращение в обычное состояние;
- сжимание и разжимание зубов;
- подуть на «пёрышко», «задуть свечу» и т. д.
Все упражнения делают по 5-7 раз, с небольшими паузами. Они помогут избежать застойных процессов и восстановить мимику.
При лечении в стационаре или больнице пациенту могут назначить физиопроцедуры:
- Микротоки;
- УВЧ;
- электрофорез с новокаином или лидокаином;
- фонофорез.
Помимо физиопроцедур врач может назначить сеансы иглоукалывания, которые также эффективны при невралгии.
Конечно, при острой фазе заболевания народные средства значительно уступают медикаментам и не способны помочь быстро снять боль. Однако с их помощью можно помочь расслабить мышцы лица, облегчить состояние больного. Также они рекомендованы в качестве профилактических в осенне-весенний период, когда есть большой шанс повтора рецидива.
Отвар из ивы. Для приготовления 10 г. измельчённой коры заливают 200 мл кипятка и варят на медленном огне в течение 20 минут. Процеживают и принимают по 1 ст. л. 4 раза в день до еды.
Почки сирени. Сухие почки измельчают и смешивают со свиным жиром в пропорции 1:4. Полученную мазь наносят на болезненный участок 2 раза в день для снятия боли.
Смесь йода и глицерина. Компоненты смешивают в равном соотношении в бутылочке из тёмного стекла, а затем при помощи тампона наносят на больное место через день перед сном в течение месяца.
Кашица из хрена. Натереть корень хрена и приложить в качестве примочки на 10 минут непосредственно на кожу лица. После этого промыть лицо тёплой водой.
Чай из трав. Зверобой, малина, мята, листья малины, ромашка хорошо снимают воспаление и способствуют расслаблению мышц.
Поскольку воспаление лицевого нерва в большинстве случаев связано с межсезоньем, особое внимание профилактике нужно уделить именно в этот период. Для этого нужно своевременно позаботиться об иммунитете, не допускать переохлаждения, избегать сквозняков и прямого попадания ветра на области лица, которые уже переносили воспаление.
Помимо этого важно закаляться, подбирать одежду и головные уборы, соответствующие погоде. Следует своевременно проходить осмотр и лечение у стоматолога и ЛОРа.Помните, невралгическая боль лицевого нерва одна из самых сильных и тяжело лечится. Своевременно принятые профилактические меры помогут избежать неприятного состояния и вести полноценную жизнь.
источник
К счастью, немногие люди знакомы с болью, которая возникает при невралгии тройничного нерва. Многие врачи считают ее одной из самых сильных, какую только может испытывать человек. Интенсивность болевого синдрома обусловлена тем, что тройничный нерв обеспечивает чувствительность большинства структур лица.
Тройничный – пятая и самая крупная пара черепных нервов. Относится к нервам смешанного типа, имея двигательные и чувствительные волокна. Его название обусловлено тем, что нерв делится на три ветки: глазничную, верхнечелюстную и нижнечелюстную. Они обеспечивают чувствительность лица, мягких тканей свода черепа, твердой мозговой оболочки, слизистой ротовой и носовой полости, зубов. Двигательная часть обеспечивает нервами (иннервирует) некоторые мышцы головы.
Тройничный нерв имеет два двигательных ядра и два чувствительных. Три из них расположены в заднем мозге, а одно чувствительное в среднем. Двигательные образуют двигательный корешок всего нерва на выходе из Варолиева моста. Рядом с двигательным волокна входят в мозговое вещество, образуя чувствительный корешок.
Эти корешки формируют ствол нерва, проникающий под твердую оболочку. Вблизи верхушки височной кости волокна образуют тройничный узел, из которого выходят три ветки. Двигательные волокна не входят в узел, а проходят под ним и соединяются с нижнечелюстной ветвью. Получается, что глазная и верхнечелюстная ветвь являются сенсорными, а нижнечелюстная смешанной, поскольку включает и чувствительные, и двигательные волокна.
- Глазная ветвь. Передает информацию от кожи черепа, лба, век, носа (исключая ноздри), фронтальных пазух. Обеспечивает чувствительность конъюнктивы и роговицы.
- Верхнечелюстная ветвь. Подглазничный, крылонебный и скуловой нервы, ветви нижнего века и губы, лунковые (задние, передние и средние), иннервирующие зубы на верхней челюсти.
- Нижнечелюстная ветвь. Медиальный крыловидный, ушно-височный, нижний лунковый и язычный нервы. Эти волокна передают информацию от нижней губы, зубов и десен, подбородка и челюсти (исключая определенный угол), части наружного уха и ротовой полости. Двигательные волокна обеспечивают связь с жевательными мышцами, давая человеку возможность говорить и есть. Следует отметить, что нижнечелюстной нерв не отвечает за вкусовое восприятие, это задача барабанной струны или парасимпатического корешка поднижнечелюстного узла.
Патологии тройничного нерва выражаются в нарушении работы тех или иных двигательных или чувствительных систем. Чаще всего встречается невралгия тройничного нерва или тригеминальная – воспаление, сдавливание или защемление волокон. Другими словами, это функциональная патология периферической нервной системы, которая характеризуется приступами боли в половине лица.
Невралгия лицевого нерва преимущественно «взрослая» болезнь, крайне редко она встречается у детей.
Приступы невралгии лицевого нерва отмечаются болью, условно считаемой одной из самых сильных, какую только может испытывать человек. Многие пациенты сравнивают ее с разрядом молнии. Приступы могут длиться от нескольких секунд до часов. Однако сильные боли больше характерны для случаев воспаления нерва, то есть для неврита, а не для невралгии.Самой распространенной причиной выступает сдавливание самого нерва или периферического узла (ганглия). Чаще всего нерв сдавливает патологически извитая верхняя мозжечковая артерия: в области, где нерв выходит из ствола мозга, он проходит близко от кровеносных сосудов. Данная причина нередко обуславливает невралгию при наследственных дефектах сосудистой стенки и наличии артериальной аневризмы, в сочетании с повышенным давлением. По этой причине нередко невралгия возникает у беременных, а после родов приступы проходят.
Еще одна причина невралгии – дефект миелиновой оболочки. Состояние может развиваться при демиелинизирующих заболеваниях (рассеянный склероз, острый рассеянный энцефаломиелит, оптикомиелит Девика). В этом случае невралгия является вторичной, поскольку указывает на более тяжелую патологию.
Иногда сдавливание происходит из-за развития доброкачественной или злокачественной опухоли нерва или мозговой оболочки. Так при нейрофиброматозе фибромы разрастаются и вызывают различные симптомы, в том числе невралгию.
Невралгия может быть следствием ушиба мозга, тяжелого сотрясения, длительного обморока. В таком состоянии возникают кисты, способные сдавливать ткани.
Редко причиной заболевания становится постгерпетическая невралгия. По ходу нерва появляются характерные пузырчатые высыпания, возникают жгучие боли. Эти симптомы указывают на поражение нервной ткани вирусом простого герпеса.
Когда у человека имеется невралгия, не обязательно, что боли отмечаются постоянно. Приступы развиваются вследствие раздражения тройничного нерва в триггерных или «курковых» зонах (углы носа, глаза, носогубные складки). Даже при слабом воздействии они генерируют болезненный импульс.
Факторы риска:
- Бритье. Опытный врач может определить наличие невралгии по густой бороде у пациента.
- Поглаживание. Многие пациенты отказываются от салфеток, платков и даже макияжа, оберегая лицо от лишнего воздействия.
- Чистка зубов, пережевывание пищи. Движение мышц ротовой полости, щек и констрикторов глотки вызывает смещение кожи.
- Прием жидкости. У пациентов с невралгией этот процесс вызывает самую сильную боль.
- Плач, смех, улыбки, разговор и другие действия, которые провоцируют движение в структурах головы.
Любое движение лицевых мышц и кожи может стать причиной приступа. Даже дуновение ветра или переход из холода в тепло способен спровоцировать боль.
Пациенты сравнивают боль при патологии тройничного нерва с разрядом молнии или мощным ударом тока, способным вызывать потерю сознания, слезоточивость, оцепенение и расширение зрачков. Болевой синдром охватывают одну половину лица, но целиком: кожу, щеки, губы, зубы, орбиты. Однако лобные веточки нерва поражаются редко.
Для этого типа невралгии иррадиация боли нехарактерна. Затрагивается исключительно лицо, без распространения ощущений в руку, язык или уши. Примечательно, что невралгия поражает только одну сторону лица. Как правило, приступы длятся несколько секунд, но их повторяемость может быть различной. Состояние покоя («светлый промежуток») обычно занимает дни и недели.
- Сильнейшая боль, которая имеет пронзающий, сквозной или простреливающий характер. Затрагивается только одна половина лица.
- Перекошенность отдельных участков или всей половины лица. Искажение мимики.
- Подергивание мышц.
- Гипертермическая реакция (умеренное повышение температуры).
- Озноб, слабость, болевые ощущения в мышцах.
- Мелкая сыпь в пораженной области.
Главным проявлением заболевания, конечно, является сильнейшая боль. После приступа отмечаются искажения выражения лица. При запущенной невралгии изменения могут быть постоянными.
Похожие симптомы можно наблюдать при тендините, невралгии затылочного нерва и синдроме Эрнеста, поэтому важно провести дифференциальную диагностику. Височный тендинит провоцирует боль в щеках и зубах, неприятные ощущения в области шеи.
Синдром Эрнеста – повреждение стиломандибулярной связки, которая соединяет основание черепа и нижнюю челюсть. Синдром вызывает боли в голове, лице и шее. При невралгии затылочного нерва боли локализуются в задней области головы и переходят в лицо.
- Типичный. Стреляющие ощущения, напоминающие удары током. Как правило, возникают в ответ на прикосновение к определенным участкам. Типичная боль проявляется приступами.
- Нетипичный. Постоянные боли, которые захватывают большую часть лица. Периодов затухания нет. Нетипичную боль при невралгии вылечить сложнее.
Невралгия является цикличным заболеванием: периоды обострения чередуются с затиханием. В зависимости от степени и характера поражения эти периоды имеют разную длительность. У одних пациентов боли возникают раз в день, другие жалуются на приступы каждый час. Однако у всех боль начинается резко, достигая пика за 20-25 секунд.
Тройничный нерв состоит из трех ветвей, две из которых обеспечивают чувствительность ротовой области, в том числе зубов. Все неприятные ощущения передаются ветками тройничного нерва для своей половины лица: реакция на холодное и горячее, боли разного характера. Нередки случаи, когда люди с невралгией тройничного нерва обращаются к стоматологу, приняв боль за зубную. Однако редко пациенты с патологиями зубочелюстной системы приходят к неврологу с подозрениями на невралгию.
Как отличить зубную боль от невралгии:
- При поражении нерва боль похожа на электрический удар. Приступы преимущественно короткие, а промежутки между ними длинные. В промежутках не ощущается никакого дискомфорта.
- Зубная боль, как правило, внезапно не начинается и не заканчивается.
- Сила боли при невралгии заставляет человека замереть, расширяются зрачки.
- Зубная боль может начаться в любое время суток, а невралгия проявляется исключительно днем.
- Анальгетики помогают ослабить зубную боль, но они практически неэффективны при невралгии.
Отличить зубную боль от воспаления или защемления нерва просто. Зубная боль чаще всего имеет волнообразное течение, пациент способен указать на источник импульса. Происходит усиление неприятных ощущений при жевании. Врач может сделать панорамный снимок челюсти, который позволит выявить патологии зубов.
Одонтогенная (зубная) боль встречается в разы чаще проявлений невралгии. Это обусловлено тем, что патологии зубочелюстной системы более распространены.
При выраженной симптоматике постановка диагноза не составляет труда. Главная задача врача – найти источник невралгии. Дифференциальная диагностика должна быть направлена на исключение онкологии или другой причины компрессии. В этом случае говорят об истинном состоянии, а не симптоматическом.
Методы обследования:
- МРТ с высоким разрешением (напряженность магнитного поля больше 1,5 тесла);
- компьютерная ангиография с контрастом.
Возможно консервативное и хирургическое лечение тройничного нерва. Практически всегда сначала применяют консервативное лечение, а при его неэффективности назначают оперативное вмешательство. Пациентам с таким диагнозом положен больничный лист.
Препараты для лечения:
- Противосудорожные (антиконвульсанты). Они способны ликвидировать застойное возбуждение в нейронах, которое похоже на судорожный разряд в коре мозга при эпилепсии. Для этих целей назначают препараты с карбамазепином (Тегретол, Финлепсин) по 200 мг в сутки с подъемом дозы до 1200 мг.
- Миорелаксанты центрального действия. Это Мидокалм, Баклофен, Сирдалуд, которые позволяют устранить мышечное напряжение и спазмы в нейронах. Миорелаксанты расслабляют «курковые» зоны.
- Анальгетики от нейропатической боли. Применяются в том случае, если имеются жгучие боли, вызванные герпетической инфекцией.
Физиопроцедуры при невралгии тройничного нерва позволяют ослабить боль посредством усиления тканевого питания и кровоснабжения в пораженной области. Благодаря этому происходит ускоренное восстановление нерва.
Физиотерапия при невралгии:
- УВЧ (ультравысокочастотная терапия) улучшает микроциркуляцию для предотвращения атрофии жевательных мышц;
- УФО (ультрафиолетовое облучение) помогает ослабить боль при поражении нервов;
- электрофорез с новокаином, димедролом или платифиллином расслабляет мышцы, а применение витаминов группы В позволяет улучшить питание миелиновой оболочки нервов;
- лазерная терапия останавливает прохождение импульса по волокнам, купируя боль;
- электрические токи (импульсивный режим) способны увеличить ремиссию.
Следует помнить, что антибиотики при невралгии не назначают, а прием обычных обезболивающих не дает значительного эффекта. Если консервативное лечение не помогает и промежутки между приступами сокращаются, требуется хирургическое вмешательство.
Массаж при невралгии помогает устранить мышечное перенапряжение и повысить тонус в атонических (ослабленных) мышцах. Таким образом удается улучшить микроциркуляцию и кровоснабжение в пораженных тканях и непосредственно в нерве.
Массаж подразумевает воздействие на зоны выхода веточек нерва. Это лицо, уши и шея, затем кожа и мышцы. Массаж нужно проводить в сидячем положении, откинув голову на подголовник и позволив мышцам расслабиться.
Начинать следует с легких массирующих движений. Необходимо сделать акцент на грудино-ключично-сосцевидной мышце (по бокам шеи), затем перейти вверх до околоушных областей. Здесь движения должны быть поглаживающими и растирающими.
Лицо следует массировать аккуратно, сначала здоровую сторону, затем пораженную. Длительность массажа составляет 15 минут. Оптимальное количество сеансов на курс – 10-14.
Как правило, пациентам с паталогией тройничного нерва предлагают операцию после 3-4 месяцев безуспешного консервативного лечения. Хирургическое вмешательство может подразумевать устранение причины или уменьшение проводимости импульсов по ветвям нерва.
Операции, устраняющие причину невралгии:
- удаление новообразований из головного мозга;
- микрососудистая декомпрессия (удаление или смещение сосудов, которые расширились и давят на нерв);
- расширение выхода нерва из черепа (операцию проводят на костях подглазничного канала без агрессивного вмешательства).
Операции, позволяющие снизить проводимость болевых импульсов:
- радиочастотная деструкция (разрушение измененных корешков нерва);
- ризотомия (рассечение волокон с помощью электрокоагуляции);
- баллонная компрессия (сдавливание тройничного ганглия с последующей гибелью волокон).
Выбор метода будет зависеть от многих факторов, однако если операция подобрана правильно, приступы невралгии прекращаются. Врач должен учитывать общее состояние пациента, наличие сопутствующих патологий, причины заболевания.
- Блокада отдельных участков нерва. Подобную процедуру назначают при наличии тяжелых сопутствующих патологий в пожилом возрасте. Блокаду осуществляют при помощи новокаина или спирта, обеспечивая эффект примерно на год.
- Блокада ганглия. Врач получает доступ к основанию височной кости, где расположен Гассеров узел, посредством пункции. В ганглий вводят глицерол (глицероловая чрескожная ризотомия).
- Перерезка корешка тройничного нерва. Это травматичный метод, который считается радикальным при лечении невралгии. Для его осуществления нужен обширный доступ в черепную полость, поэтому проводят трепанацию и накладывают фрезевые отверстия. На данный момент операцию проводят крайне редко.
- Рассечение пучков, которые ведут к чувствительному ядру в продолговатом мозге. Операцию проводят в том случае, если боли локализуются в проекции зон Зельдера или распределяются по ядерному типу.
- Декомпрессия Гассерова узла (операция Джанетта). Операцию назначают при сдавливании нерва сосудом. Врач разъединяет сосуд и ганглий, изолируя мышечным лоскутом или синтетической губкой. Такое вмешательство избавляет пациента от боли на незначительный срок, не лишая его чувствительности и не разрушая нервные структуры.
Нужно помнить, что большинство операций при невралгии лишают пораженную сторону лица чувствительности. Это доставляет неудобства в будущем: можно прикусить щеку, не почувствовать боли от травмы или поражения зуба. Пациентам, перенесшим такое вмешательство, рекомендуется регулярно посещать стоматолога.
Современная медицина предлагает пациентам с невралгией тройничного нерва малоинвазивные, а потому атравматичные нейрохирургические операции. Их проводят при помощи ускорителя частиц и гамма-ножа. Они относительно недавно известны в странах СНГ, а потому стоимость такого лечения довольно велика.
Врач наводит в конкретную зону головного мозга пучки ускоренных частиц из кольцевых источников. Изотоп кобальта-60 испускает пучок ускоренных частиц, который выжигает патогенную структуру. Точность обработки достигает 0,5 мм, а период реабилитации минимален. Сразу после операции пациент может отправляться домой.
Существует мнение, что снять боль при невралгии тройничного нерва можно при помощи сока черной редьки. Это же средство эффективно при ишиасе и межреберной невралгии. Необходимо смочить соком ватку и аккуратно втереть его в пораженные области по ходу нерва.
Еще одно эффективное средство – пихтовое масло. Оно не только купирует боль, но также способствует восстановлению нерва при невралгии. Необходимо смочить ватку маслом и втирать по ходу протяжения нерва. Поскольку масло концентрировано, не следует действовать интенсивно, иначе возможен ожог. Можно повторять процедуру по 6 раз в день. Курс лечения составляет трое суток.
К пораженным участкам при невралгии прикладывают свежие листки герани на несколько часов. Повторять дважды в день.
Схема лечения застуженного тройничного нерва:
- Прогревание ног перед сном.
- Прием таблеток витамина В и чайной ложки цветочной перги дважды в сутки.
- Дважды в день мазать пораженные участки вьетнамской «Звездочкой».
- Выпивать на ночь горячий чай с успокаивающими травами (пустырник, мелисса, ромашка).
- Спать в шапке с кроличьим мехом.
Когда боль затрагивает зубы и десны, можно использовать ромашковый настой. В стакане кипятка настаиваем чайную ложку аптечной ромашки в течение 10 минут, затем процеживаем. Необходимо набрать настойку в рот и полоскать до остывания. Повторять процедуру можно несколько раз в день.
- Шишки хмеля. Залить сырье водкой (1:4), настаивать 14 дней, ежедневно взбалтывать. Выпивать по 10 капель дважды в день после приема пищи. Необходимо разбавлять водой. Для нормализации сна и успокаивания нервной системы шишками хмеля можно набить подушку.
- Чесночное масло. Это средство можно купить в аптеке. Чтобы не потерять эфирные масла, нужно сделать спиртовую настойку: добавить чайную ложку масла в стакан водки и протирать полученной смесью виски дважды в день. Курс лечения продолжать до исчезновения приступов.
- Корень алтея. Для приготовления лекарства нужно добавить 4 чайные ложки сырья в стакан остывшей кипяченой воды. Средство оставляют на день, вечером в нем смачивают марлю и прикладывают к пораженным участкам. Сверху марлю накрывают целлофаном и теплым шарфом. Необходимо держать компресс 1-2 часа, затем укутать лицо платком на ночь. Обычно боли прекращаются спустя неделю лечения.
- Ряска. Это средство подходит для снятия отечности. Для приготовления настойки из ряски нужно её заготовить летом. Ложку сырья добавить в стакан водки, настаивать неделю в темном месте. Средство несколько раз фильтруют. Принимать по 20 капель, смешанных с 50 мл воды, трижды в день до полного выздоровления.
Нужно помнить, что любые народные средства могут быть лишь дополнительными мерами лечения. Поскольку осложнения могут быть критическими, следует проконсультироваться со специалистом по поводу каждого используемого средства.
Специальных мер предосторожности от невралгии тройничного нерва не существует, поскольку это состояние редко возникает из-за внешнего воздействия. А вот то, какие действия могут спровоцировать приступ у пациентов, которые гарантированно имеют заболевание, предельно ясно. Необходимо избегать агрессивного воздействия на критические зоны, резких перепадов температуры и ветра.
Частота приступов невралгии во многом зависит от поведения самого пациента. При обострении состояния рекомендуется избегать переохлаждения и сквозняков, повышать стрессоустойчивость, сбалансировать рацион и всячески укреплять иммунитет. Очень важно вовремя и до конца лечить болезни ротовой и носовой полости.
Если отмечаются приступы сильнейшей боли в одной половине лица, следует незамедлительно обратиться к специалисту и пройти обследование. Откладывать лечение нельзя ввиду сильнейшего дискомфорта и того, что патология может быть симптомом другого заболевания.
источник
Неврит лицевого нерва – редкое неврологическое заболевание. На 100000 человек приходится менее 20 заболевших.
Впервые патологию описал шотландский врач Чарльз Белл в 1821 году, с тех пор болезнь носит название паралич Белла.
Патологию обычно диагностируют у людей в возрасте от 15 до 60 лет, заболеваемость не зависит от пола.
Постановка правильного диагноза при неврите лицевого нерва – сложная задача, требующая большого опыта от врача и применения современных методов диагностики.
О том, как проявляется воспаление лицевого нерва, какие при этом заболевании симптомы (болят ли зубы, челюсти и т.д.), расскажем в статье.
Паралич Белла – это заболевание, характеризующееся воспалением 7 пары черепно-мозговых нервов с одной или с двух сторон сразу. Вследствие воспалительного процесса мышцы с одной стороны лица теряют связь с центральной нервной системой и ослабевают.
Медики не знают точной причины возникновения патологии. К провоцирующим факторам относят переохлаждение, вирус герпеса, атеросклероз, травмы головы, инфекционные болезни, онкологию головного мозга, диабет.
Болезнь развивается быстро, пик симптоматики наступает спустя 2-7 суток после поражения нерва.
Первые признаки заболевания:
- боль за ухом;
- выраженный отек с одной стороны лица;
- головокружение;
- ухудшение слуха;
- разглаживание морщин на лбу и носогубной складки;
- опущение уголка рта.
Обычно паралич возникает только с одной стороны, и все характерные признаки болезни проявляются на пораженной части лица.
Только в 2-6% случаев наблюдается двусторонний паралич, когда симптомы болезни затрагивают обе части лица.
В течение 48 часов от начала проявления патологии развиваются более серьезные симптомы:
- нарушения мимики: больной не в состоянии поднять бровь, улыбнуться, вытянуть губы трубочкой, зажмуриться;
- выраженная асимметрия: пораженная параличом часть лица немеет и «опускается» вниз;
- сильное слюноотделение и неконтролируемое слюнотечение;
- невозможность полностью закрыть глаз на больной стороне, он открыт очень широко;
- незначительное выворачивание нижнего века наружу;
- обильное слезотечение во время еды, в другие периоды времени больной отмечает сильную сухость и покраснение глаз;
- возникновение чувствительности к звукам, любой звук воспринимается как очень громкий;
- притупление вкусовых рецепторов на передней 2/3 языка;
- косоглазие.
Один из признаков зарождающегося заболевания – боль. На начальном этапе развития патологии сильная стреляющая боль возникает только в области за ухом, однако этот симптом наблюдается не у всех заболевших.
В пиковой фазе болезни пациент не ощущает боли, так как пораженные нервы не отвечают за ощущения, а только за подвижность мышц лица и распознавание вкусов.
Клиническая картина заболевания не изменяется в зависимости от возраста и пола пациента. Исключение составляют только грудные дети: все симптомы болезни у грудничков носят очень тяжелый характер, грудной ребенок теряет возможность двигать губами, брать в рот соску или грудь, сосать молоко.
При появлении отека с одной стороны лица, боли за ухом и онемения необходимо обратиться к врачу. Взрослому следует записаться на прием к терапевту, ребенку – к педиатру.
Врач, основываясь на жалобах пациента, даст направление на прием к неврологу. Также может понадобиться консультация отоларинголога.
Невролог производит внешний осмотр головы пациента, определяет степень поражения лицевого нерва по следующим признакам:
- Симптом паруса. Специалист просит пациента сделать глубокий вдох и выдох. Если 7-й черепной нерв травмирован, во время выдоха щека на пораженной стороне заметно надувается.
- Степень парализации мимических мышц. Пациент должен попробовать улыбнуться, нахмуриться, прищуриться, закрыть глаза, вытянуть губы трубочкой.
При параличе Белла мимика на одной части лица ослаблена или полностью отсутствует, и больной не может в полной мере управлять мимическими мышцами на пораженной стороне.
При помощи пальпации невролог определяет чувствительность пораженных лицевых мышц.
Чтобы выяснить причины возникновения болезни, врач собирает подробный анамнез. Невролог опрашивает больного на предмет наличия в недавнем прошлом таких заболеваний как свинка, мононуклеоз, ветряная оспа, грипп, атеросклероз сосудов головного мозга, инсульт.
Также врач узнает, не было ли у пациента переохлаждений и травм головы. Очень важно выяснить, не сталкивался ли больной ранее с таким заболеванием, и какая сторона лица была поражена в прошлом.
Специалист назначает следующие исследования:
- клинический анализ крови и мочи;
- определение глюкозы в сыворотке крови;
- определение общего белка в крови;
- УЗИ челюстно-лицевой области лица.
Лор тщательно осматривает уши пациента на предмет сыпи внутри ушной раковины и нетипичных выделений из уха. Врач также проверяет слух и лимфоузлы на шее и затылке.
Осмотр у лора необходим, так как простуда или инфекция уха с высокой вероятностью могут стать причиной заболевания. По показаниям может понадобиться консультация офтальмолога и нейрохирурга.
Чтобы убедиться в правильности поставленного диагноза и более детально изучить состояние пациента, проводят дополнительные диагностические процедуры:

Широкий спектр исследований проводят только по показаниям.
Невролог при диагностике патологии дифференцирует неврит лицевого нерва от следующих заболеваний:
- опухоль головного мозга, которая вызвала паралич лица;
- болезнь Лайма;
- синдром Рамсея-Ханта (невралгия коленчатого узла);
- блефароспазм;
- рассеянный склероз;
- невринома слухового нерва;
- инсульт.
Чтобы дифференцировать паралич Белла от других патологий, врач должен провести полный ряд диагностических процедур, собрать подробный анамнез и убедиться, что болезнь не затронула другие нервы кроме лицевого.
Опытный невропатолог знает, какие симптомы не характерны для паралича Белла: поражение других лицевых нервов кроме 7-го, продолжительное нарастание симптомов (более 1 недели), лихорадка.
Хоть неврит лицевого нерва и является крайне редкой патологией, она может поражать не только взрослых, но и маленьких детей.
При своевременной диагностике и правильно подобранном лечении больные полностью выздоравливают в течение 5-6 месяцев. У 13-15% заболевших наблюдается рецидивирующее течение патологии, которое плохо поддается терапии.
При первых признаках заболевания необходимо обратиться к врачу – чем быстрее больной получит квалифицированную медицинскую помощь, тем выше его шансы на полное излечение.
О симптомах и признаках лицевого неврита, лечении воспаления нервов лица расскажет видео:
источник




 Снять отёк и улучшить кровообращение поможет приём Преднизолона. Его желательно начать принимать с первых дней болезни.
Снять отёк и улучшить кровообращение поможет приём Преднизолона. Его желательно начать принимать с первых дней болезни. Отвар из ивы. Для приготовления 10 г. измельчённой коры заливают 200 мл кипятка и варят на медленном огне в течение 20 минут. Процеживают и принимают по 1 ст. л. 4 раза в день до еды.
Отвар из ивы. Для приготовления 10 г. измельчённой коры заливают 200 мл кипятка и варят на медленном огне в течение 20 минут. Процеживают и принимают по 1 ст. л. 4 раза в день до еды. Первые признаки заболевания:
Первые признаки заболевания: