Боль в животе и ногах – это симптом, который может указывать на наличие самых различных патологий. Несмотря на то что болевые ощущения не приносят удовольствия, на самом деле они являются защитным механизмом нашего организма. Подтвердить это могут люди с анальгезией.
Это редкая патология нервной системы, при которой человек не чувствует боли. Даже если больной сломал ногу или порезал вену, никакого дискомфорта он испытывать не будет. Многим может показаться, что было бы здорово не испытывать боли, но хорошего здесь мало.
Даже обычная прогулка или пробежка может представлять потенциальную опасность, если человек не испытывает боли. Ведь неправильно поставленная нога может стать причиной вывиха или даже перелома. Стоит отметить, что механизм возникновения боли в нашем организме совершенен, это означает, что он не допустит лишних страданий.
Для постановки диагноза врачу понадобится информация о характере боли, ее локализации и интенсивности. По каким причинам боль в животе может отдавать в ногу? Что необходимо предпринять и чего категорически нельзя делать при возникновении болевого синдрома?
Для начала поговорим об особенностях внематочной беременности.
Этот диагноз может стать причиной летального исхода. Самой распространенной ошибкой среди женщин является то, что после задержки менструации они дома проходят тест на беременность и при положительной реакции не обращаются к гинекологу. Только ультразвуковое исследование может показать место прикрепления оплодотворенной яйцеклетки.
Диагноз «внематочная беременность» указывает на то, что эмбрион прикрепился за пределами матки. Чаще всего это происходит в маточной трубе, но оплодотворенная яйцеклетка может прикрепиться к яичнику или другим внутренним органам. Эмбрион может полноценно расти и развиваться только в полости матки, поэтому при внематочной беременности оплодотворенная яйцеклетка обречена.
Наиболее распространенной причиной внематочной беременности являются ранее перенесенные воспалительные заболевания маточных труб. Вызвать эктопическое прикрепление могут и другие причины:
- аномалии развития;
- оперативные вмешательства;
- удаление одной из маточных труб;
- гормональные нарушения.
На ранних сроках внематочной беременности появляются симптомы, характерные при наступлении физиологической беременности: задержка менструации, набухание молочных желез, тошнота, рвота. О прерывании внематочной беременности говорят следующие признаки:
- боль в животе, которая носит схваткообразный характер. Она может отдавать в поясницу. Боль также часто иррадиирует в задний проход, из-за чего возникает позыв к дефекации;
- скудные кровянистые выделения из влагалища;
- гипертермия;
- артериальная гипотония;
- слабость и головокружение;
- бледность.
Единственным методом лечения внематочной беременности является удаление маточной трубы. Это поможет остановить кровотечение. Кроме того, маточная труба теряет свои функциональные свойства.
Главным органом репродуктивной системы является матка. Проблемы с этим органом могут быть довольно серьезными и иногда даже требуют хирургического удаления матки. Маточные заболевания
- могут проявляться следующим образом:
- ноющая боль внизу живота;
- межменструальные кровотечения;
- жжение и зуд вульвы;
- молочница.
Полипы матки также могут вызывать неприятные ощущения в животе. Полип представляет собой разросшиеся слизистые оболочки. Чаще всего причиной становится гормональный дисбаланс. Наряду с схваткообразными болевыми приступами, появляются бурые выделения из влагалища.
Аденомиоз – это доброкачественные новообразования, которые часто вызывают болевую вспышку. Патологический процесс обусловлен большим количеством эндометрия в мышцах матки. Боль при аденомиозе может локализоваться в паховой области или пояснице. Также появляются коричневые выделения, одышка, сонливость, головная боль.
Даже неправильно подобранная или вставленная спираль может послужить причиной болевого синдрома. Спираль вставляется строго в медицинских условиях. Появление болей в большинстве случаев указывает на несоблюдение врачебных рекомендаций. Первое время после установки спирали запрещается заниматься сексом, спортом, пребывать под прямыми солнечными лучами и даже принимать некоторые медикаментозные средства.
Дисменорея характеризуется нарушением менструального цикла. Патологический процесс может появляться как в подростковые годы, так и у взрослых женщин. Дисменорея характеризуется появлением таких симптомов:
- боль и вздутие живота;
- тошнота и рвота;
- «ватные ноги»;
- головокружение;
- альменорея – боли при менструации;
- повышенная температура;
- усталость и снижение работоспособности.
Дисменорея вызывает тянущие боли внизу живота, отдающие в ноги.
Для начала поговорим о мочекаменной болезни.
В основу развития патологического процесса ложится появление твердых камнеподобных образований в почках, мочевом пузыре, мочеточниках. Конкременты представляют собой кристаллы, которые возникают из солей.
Камни повреждают слизистую оболочку мочевыделительного тракта и провоцируют появление воспалительной реакции. К возникновению МКБ приводит целый ряд провоцирующих факторов. Согласно статистике, чаще страдают мужчины.
Камнеобразованию способствуют такие причины:
- наследственный фактор;
- недостаточное потребление жидкости;
- пассивный ритм жизни;
- избыточное потребление продуктов, богатых пуринами: мясо, фасоль, шпинат.
Мочеиспускание сопровождается резью и жжением над лобком. При резкой смене положения или тряске возникает резкая боль в пояснице. МКБ может осложниться почечной коликой, при которой боль в пояснице иррадиирует по ходу мочеточника, в ногу и живот.
Для облегчения болевого синдрома назначаются анальгетики и спазмолитики. Растворить камни помогут препараты, которые изменяют кислотно-основное равновесие крови и кислотность мочи. Крупные конкременты, которые не поддаются растворению, удаляются хирургическим путем.
Цистит – это инфекционно-воспалительное заболевание, которое чаще возникают у женщин. Это объясняется анатомическим строением, у женщин уретра более короткая и широкая. В основу заболевание ложится воспаление стенок мочевого пузыря. Спровоцировать развитие заболевания может переохлаждение или проникновение болезнетворных микроорганизмов.
При цистите острый приступ боли локализуется в области промежности и мочевого пузыря с иррадиацией в нижнюю часть живота и ногу. В конце мочеиспускания появляются примеси крови. Избежать цистита гораздо проще, чем его лечить, для этого необходимо соблюдать личную гигиену, пить витаминные комплексы и одеваться по погоде.
Внутри мочевого пузыря находится переходной эпителий. Под воздействием некоторых обстоятельств он может переродиться в злокачественные клетки. В зоне риска находятся люди, контактирующие с канцерогенными веществами.
В большинстве случаев причиной становится вирус папилломы человека (ВПЧ). При наличии опухоли появляются болезненные ощущения в нижней части живота. В моче появляются примеси крови, урина приобретает неприятный запах.
Распространённым заболеванием, при котором появляется боль в животе, отдающая в ногу, является аппендицит. Поговорим подробнее об этом патологическом процесса.
Аппендицит – это заболевание, при котором поражается червеобразный отросток. Вначале человека беспокоят разлитые боли в области желудка, которые со временем переходят в правую нижнюю сторону. Вообще говоря, червеобразный отросток может находиться не только в правом нижнем боку, поэтому боли могут возникать даже слева.
Боли могут быть интенсивными, а затем на время стихают. Если же боль полностью прошла, то это может быть плохим признаком, указывающим на развитие гангренозной формы. Наряду с болезненностью может появляться тошнота, рвота, диарея или запор, а также повышается температура и ухудшается общее состояние.
Ни в коем случае не прикладывайте грелку к животу, это может сильно навредить. Тепло способствует активизации воспалительного процесса. Не стоит самостоятельно принимать обезболивающие лекарства. Так, вы можете смазать клиническую картину и затруднить обследование. Единственным методом лечения при аппендиците является оперативное вмешательство.
Наверное, каждый человек хотя бы раз в жизни страдал от кишечного расстройства. Банальное несоблюдение правил личной гигиены может вызвать диарею. Расстройство кишечника проявляется в виде следующих симптомов: боль в животе, понос, тошнота, рвота, слабость, головокружение, головная боль, вздутие живота.
Вызвать болезненные ощущения может и болезнь Крона. Несмотря на то что воспалительный процесс начинается с подвздошной кишки, заболевание затрагивает весь пищеварительный тракт. При болезни Крона боль возникает внизу живота справа. Наряду с этим, возникает диарея, тошнота, лихорадка, снижение веса, боль в суставах.
Рассмотрим и другие причины, способные вызвать боль в животе, которая отдает в ногу:
- Неспецифический язвенный колит. Заболевание протекает в хронической форме и чаще всего поражает мужчин средних лет. Помимо болевого синдрома, появляется диарея, вздутие живота, лихорадка, мышечные боли, слабость. В каловых массах обнаруживается кровь и слизь.
- Непроходимость кишечника. Характеризуется появлением схваткообразных болей в области пупка. Также возникает метеоризм, тошнота, рвота, лихорадка.
- Хронический запор. Больные часто жалуются на боль в области желудка, а также ощущение неполного опорожнения кишечника. Каловые массы становятся твердыми и сухими.
- Синдром раздраженного кишечника. Патологический процесс может возникать на фоне стресса или неправильного питания. Могут присутствовать задержки стула или, наоборот, появляться диарея.
Спровоцировать неврологические нарушения могут травмы, плохое кровоснабжение головного мозга. Большую роль в появлении заболевания нервной системы играет наследственный фактор. Патологический процесс может вызывать нечувствительность конечностей, ухудшение памяти, тремор, нарушение сна, галлюцинации, внезапные боли, параличи.
При поражении поясничного отдела появляются боли, которые отдают в нижнюю часть живота и ноги. При поднятии ноги вверх болезненность усиливается. При острых продолжительных болях показана консультация врача. Во избежание развития патологии необходимо регулярно проходить обследование. В некоторых случаях поздняя диагностика грозит смертельным исходом.
При болевых спазмах облегчить состояние помогут разогревающие компрессы. Спазмолитики лишь на время снимают болевой синдром, но они не устраняют саму причину спазма. Если же диагноз не установлен, то самостоятельный прием лекарств может только навредить.
Например, при аппендиците принимать анальгетики категорически запрещено, так вы только смажете клиническую картину. Подводя итоги, стоит отметить, что боль в животе с иррадиацией в ногу, то это не заболевание, а лишь симптом, указывающий на развитие какой-то патологии.
Болевой синдром может быть признаком пищеварительных заболеваний, а также патологий со стороны неврологической, мочевыделительной, репродуктивной сферы. Выявить точную причину и поставить диагноз сможет врач после проведения комплексного обследования. Помните, чем раньше вы начнете обследование, тем больше шансов на успешное выздоровление.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Толстый кишечник – это конечная часть пищеварительного тракта, в которой происходит основное всасывание воды, а также образование оформленного кала из пищевой кашицы. Анатомически толстая кишка – это отдел кишечника от баугиниевой заслонки (отделяющей тонкую кишку от толстой) до анального отверстия. Толстый кишечник находится в брюшной полости, а также в полости малого таза. Его длина составляет примерно 1,5-2 м.
В толстом кишечнике различают следующие отделы:
1. Слепая кишка с червеобразным отростком, или аппендиксом.
2. Ободочная кишка с подотделами:
- восходящая ободочная кишка;
- поперечная ободочная кишка;
- нисходящая ободочная кишка.
3. Сигмовидная кишка.
4. Прямая кишка, имеющая широкую часть – ампулу и оконечную сужающуюся часть – заднепроходный канал, который заканчивается анусом.
С толстой кишкой связан целый ряд нарушений, одним из ведущих симптомов которых служит боль в кишечнике. Необходимо упомянуть, что все заболевания прямой кишки формально также относятся к патологиям толстого кишечника. Но информацию о них вы найдете в нашей статье, посвященной боли в анальном отверстии.
Часто воспаление аппендикса начинается с болей в эпигастральной области, которые могут быть ошибочно приняты за боли в желудке. Но впоследствии болевые ощущения распространяются по всему животу, приобретая разлитой характер. Еще через несколько часов боль обычно перемещается в правую подвздошную область. Подобная миграция – специфичный симптом аппендицита.
Боль носит постоянный характер, а ее интенсивность чаще всего умеренная. По мере развития заболевания боль приобретает тенденцию к усилению. Необходимо помнить, что иногда она может затихать – это связано с гибелью нервных клеток в червеобразном отростке. Болевые ощущения усиливаются при изменении положения тела в постели, кашле или ходьбе. Нарастает напряженность внизу живота. В таких случаях следует немедленно обращаться за медицинской помощью.
Аппендицит, кроме болевого синдрома, проявляется также следующими признаками:
- тошнота и одно- или двукратная рвота;
- отсутствие аппетита;
- повышение температуры тела (37-38 o С);
- возможен жидкий стул, учащение мочеиспускания, увеличение частоты сердечных сокращений и повышение артериального давления.
Колит – это воспаление толстой кишки при ее инфекционном поражении. Боль в кишечнике является одним из ведущих симптомов данной патологии. Данное заболевание может поражать как тонкий, так и толстый кишечник. При преимущественном поражении толстой кишки ноющая боль обычно локализуется в боковых отделах живота.
Острый колит проявляет себя, как правило, внезапно, и имеет следующие симптомы:
- урчание и вздутие живота;
- тошнота и рвота;
- диарея с примесями крови и слизи;
- образование налета на языке;
- постоянные позывы к дефекации.
Кроме этого, так как причина острого колита – это чаще всего инфекционное заражение, также отмечаются:
- повышение температуры тела;
- общая слабость;
- головная и мышечная боль;
- потеря аппетита и прочие признаки общей интоксикации организма.
При остром характере заболевания оно продолжается всего несколько дней. Если излечения не происходит, то оно переходит в хроническую форму, при которой интенсивность болевых ощущений ослабевает, но они становятся постоянными. При хронизации процесса перечисленные симптомы способны беспокоить пациента на протяжении нескольких недель, а иногда и месяцев.
Для хронического колита, помимо боли в кишечнике, наиболее характерны следующие симптомы:
- чередование поносов и запоров;
- метеоризм и вздутие живота по причине брожения пищи в кишечнике;
- диспепсические явления;
- снижение массы тела.
Бактерии рода шигелл довольно часто вызывают инфекционные поражения кишечника. Типичная форма шигеллезной дизентерии начинается внезапно, и проявляется:
- лихорадкой;
- головными болями;
- ухудшением аппетита;
- падением артериального давления;
- признаками поражения ЖКТ.
Боль в кишечнике сначала тупая, постоянная и разлитая по всему животу. Потом она становится более сильной, схваткообразной, и локализуется в нижних отделах живота, слева или над лобком. Наблюдаются тенезмы – ложные болезненные позывы к дефекации, которые не сопровождаются опорожнением кишечника. Происходит учащение стула до 10 раз в день и более. В кале определяется примесь крови и слизи. В более тяжелых случаях вместо испражнений вообще выделяется исключительно кровянистая слизь в небольшом количестве.
Боль в кишечнике, тошнота и рвота при сальмонеллезе
Бактериальная инфекция кишечника, которая вызывается сальмонеллой, имеет большое разнообразие клинических проявлений – от тяжелой формы до бессимптомного носительства.
В зависимости от вида сальмонеллеза, наблюдаются следующие симптомы:
- острое начало;
- зловонный водянистый стул, имеющий зеленоватый оттенок;
- обильная рвота;
- боль, вздутие и урчание живота;
- увеличение селезенки и печени;
- слабость;
- головокружение и головные боли;
- повышение температуры до 38-40 o С;
- ознобы;
- боль в суставах и мышцах;
- сыпь на кожных покровах;
- судороги мышц конечностей.
Самой опасной считается септическая форма сальмонеллеза, поскольку при ней быстро развивается общее заражение крови.
Вирусные инфекции чаще всего поражают весь пищеварительный тракт, имеют острое начало и сопровождаются болевым синдромом, резким повышением температуры, рвотой и поносами. Вирусные поражения кишечника также иногда неправильно определяются как кишечный грипп.
Кроме того, пациенты жалуются на:
- насморк;
- боль при глотании;
- покраснение горла;
- конъюнктивиты;
- потерю аппетита;
- апатию, слабость и утомляемость;
- приступообразный сухой кашель.
При ротавирусном поражении наблюдается характерный стул, имеющий серо-желтый оттенок и глинообразную консистенцию.
Ишемическим колитом называется воспаление, которое вызвано нарушением проходимости сосудов, снабжающих кровью стенки толстой кишки. Причиной развития данной патологии может быть атеросклероз, сахарный диабет, поражения вен и т.д. Часто такая болезнь возникает у людей в пожилом возрасте.
Основной симптом острой ишемии кишечника – сильная боль в животе. Сначала болевые ощущения имеют схваткообразный характер, и локализуются преимущественно в боковых областях или внизу живота. Потом они становятся постоянными и разлитыми. Кроме этого, часто отмечаются:
- потеря аппетита;
- тошнота и рвота;
- вздутие и урчание в животе;
- запоры или поносы;
- болезненность живота при ощупывании;
- примеси крови в испражнениях, которые появляются через несколько часов после возникновения первых симптомов, и свидетельствуют о развитии инфаркта слизистой оболочки кишечника.
Несмотря на интенсивность боли, практически не наблюдается напряженности мышц передней брюшной стенки до момента ее прободения и развития перитонита.
Зачастую острым ишемическим поражениям кишечника предшествует хроническое нарушение кровообращения в брюшной полости. Оно носит название «брюшная жаба», по аналогии с определением «грудная жаба» при стенокардии. При брюшной жабе, так же, как и при стенокардии, боли возникают при функциональных нагрузках на пищеварительную систему. Пациенты жалуются на схваткообразную боль в кишечнике после еды, не стихающую на протяжении нескольких часов. Такая боль иногда вызывает страх перед приемами пищи, и больные начинают меньше есть, или вообще отказываться от еды.
В случае хронической ишемии кишечника пациенты жалуются на схваткообразную боль в животе, связанную с кишечной перистальтикой. Болевые ощущения распространяются по всему животу. Кроме того, показательный признак – их уменьшение или исчезновение после приема сосудорасширяющих средств, анальгетиков и спазмолитиков. В начальной стадии заболевания наблюдаются запоры, которые в последующем сменяются диареей, обусловленной нарушением всасывания воды в толстом кишечнике.
Признаки неспецифического язвенного колита:
- испражнения с примесью слизи, крови и гноя;
- частые поносы или кашицеобразная консистенция стула;
- обязательные, или «императивные» позывы к дефекации;
- ложные позывы к дефекации;
- снижение аппетита;
- повышение температуры тела от 37 o С до 39 o С, в зависимости от тяжести патологии;
- потеря веса тела при тяжелом и длительном течении;
- общая слабость;
- нарушения водно-электролитного равновесия различной степени выраженности;
- суставные боли.
Неспецифический язвенный колит – хроническое заболевание. Оно может представлять опасность в плане развития доброкачественных и злокачественных опухолей кишечника.
Дисбактериоз кишечника – это нарушение состава и количества его нормальной микрофлоры.
Основными симптомами дисбактериоза являются распирание и боль в животе, а также поносы. У таких больных сильно учащаются дефекации, а испражнения приобретают зеленоватый цвет, зловонный запах и кашеобразную консистенцию. Из-за большой частоты дефекаций стул постепенно становится водянистым. У пациентов наблюдается повышенное выделение газов (метеоризм). Характерно постоянное урчание и сильное вздутие живота.
Кроме того, наблюдается выраженное снижение аппетита, недомогание, сильная слабость, головная боль и снижение работоспособности.
Дискинезия толстого кишечника – это целый комплекс расстройств, связанных с нарушением его двигательных функций. Причиной развития дискинезии могут быть хронические стрессы, конфликты, отрицательные эмоции, кишечные инфекции, диеты с недостаточным количеством балластных веществ и т.д.
Вследствие недостаточности двигательных функций кишечника в нем начинает скапливаться пища. Это приводит к ее брожению, и выделению большого количества газов. Данные симптомы проявляются тянущими болями в животе, его распиранием, запорами, а также признаками общей интоксикации организма.
Признаки возникновения дивертикулита – это повышение температуры тела, появление режущей боли в кишечнике, диарея с появлением в испражнениях слизи и крови. Нередко таких больных госпитализируют в хирургическое отделение с подозрением на ту или иную форму «острого» живота. Нелеченный дивертикулит приобретает хроническое течение, при котором перечисленные симптомы беспокоят пациента постоянно.
Кишечные кровотечения – еще одно серьезное осложнение дивертикулеза. Проявляется оно чаще всего на фоне полного благополучия выделениями с калом алой крови или кровяных сгустков. Вероятность его возникновения увеличивается с возрастом.
Кроме того, осложнением дивертикулярной болезни может служить сужение просвета кишки, ведущее к развитию кишечной непроходимости.
Непроходимостью толстой кишки называется нарушение продвижения содержимого по толстому кишечнику. Данная патология проявляется вздутием, растяжением живота, и вызванными этим схваткообразными болями, которые провоцируются кишечной перистальтикой.
Помимо болей, для кишечной непроходимости характерны следующие симптомы:
- задержка или отсутствие стула;
- накопление газов в кишечнике;
- асимметрия живота;
- внезапная, или после тошноты, неоднократная рвота;
- нарушения аппетита.
Боль в кишечнике – наиболее ранний и постоянный признак его непроходимости. Она может возникать внезапно в любое время дня, не имеет связи с приемами пищи и не предваряется какими-либо предвестниками. Характер болевых ощущений при кишечной непроходимости — схваткообразный, так как они инициируются волной перистальтических сокращений, и повторяются каждые 10-15 мин.
При развитии заболевания острые боли, как правило, стихают на 2–3 день. Но это является плохим прогностическим признаком, свидетельствующим о прекращении перистальтических движений в кишечнике. Кроме того, прогрессирование непроходимости толстой кишки вызывает нарастание как местных симптомов, так и общих нарушений в виде интоксикации.
Этот вариант кишечной непроходимости чаще всего встречается у детей в грудном возрасте. Особенно часто он возникает на 4-9 месяце жизни у детей, имеющих избыточную массу тела. Причиной его развития служит внедрение части кишечной трубки в просвет кишки.
Начало заболевания всегда внезапное – ребенок вдруг начинает плакать, становится беспокойным, поджимает ноги. Так же внезапно, как и начинался, приступ заканчивается – ребенок успокаивается, даже может начать играть, но через некоторое время болевой приступ повторяется вновь. Такая периодичность возникновения боли обусловлена волнами кишечной перистальтики, которые постепенно двигают завернутую часть кишки далее. Часто после первых болевых приступов наблюдается рвота, которая затем приобретает периодический характер. Также в начале заболевания отмечается одно- или двукратная нормальная дефекация. Позднее в стуле появляются примеси крови, и испражнения постепенно приобретают внешний вид «малинового желе».
Синдромом раздраженного кишечника (СРК) называется функциональная патология, которая проявляется хронической болью при отсутствии каких-либо органических нарушений. Болевые ощущения при данном заболевании носят постоянный характер и не имеют большой интенсивности.
Кроме боли и дискомфорта в кишечнике, при СРК наблюдаются следующие симптомы:
- учащенные (более 3 раз за день) или редкие (менее 3 раз в неделю) дефекации;
- нарушение консистенции стула в виде «овечьих» и твердых испражнений, либо наоборот — неоформленных или водянистых;
- ощущение неполного опорожнения кишечника;
- императивные позывы и натуживание при дефекации;
- вздутия живота;
- примесь слизи в испражнениях;
- забросы желудочного содержимого в пищевод;
- боли в мышцах;
- синдром хронической усталости;
- боль в кишечнике и пояснице;
- головная боль;
- тревожность и депрессии.
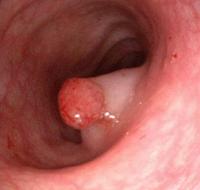
Болевой синдром при опухолях толстой кишки не обладает ярко выраженной интенсивностью. На ранних стадиях патологии иногда могут возникать слабые, нерезкие боли в кишечнике, не имеющие определенной локализации. В дальнейшем, при увеличении размеров опухоли, она способна перекрывать просвет кишечной трубки или сдавливать ее, что приводит к появлению симптомов кишечной непроходимости.
Одним из признаков опухоли кишечника могут служить постоянные, несвязанные с приемом пищи запоры, которые практически не поддаются диетическому и медикаментозному лечению. Нарушение пассажа пищевого комка по кишечнику также проявляется чувством тяжести в нем, урчанием и вздутием живота. После редких, но обильных опорожнений кишечника и отхождения газов, эти симптомы временно пропадают. Кроме того, при опухолевых процессах иногда в кале определяются примеси крови. Она попадает туда по причине травмирования суженного опухолью участка кишки при прохождении твердых каловых масс.
При раке толстой кишки на первый план выходит симптомокомплекс «малых признаков»:
- повышение утомляемости;
- общая слабость;
- потеря аппетита;
- состояние истощения организма.
Некроз и распад опухоли характеризуется бурным воспалительным процессом в толстой кишке, и началом внутреннего кровотечения с обильным появлением крови в испражнениях. Прободение кишки разрушающейся опухолью – это острое состояние, которое характеризуется бледностью, резкой слабостью, иногда потерей сознания и развитием перитонита. Такой пациент должен немедленно обратиться в хирургический стационар.
Болезнь Крона – это хроническое воспалительное заболевание кишечника, при котором также поражаются лимфатические узлы и сосуды брюшной полости.
При данной патологии поражается не только слизистая оболочка кишечника – затрагиваются все слои пищеварительной трубки. Кроме воспаления, болезнь Крона вызывает также образование рубцовых изменений и язв на кишечной стенке.
Клиническая картина этого заболевания весьма разнообразна, и во многом зависит от тяжести процесса и его продолжительности, а также от частоты возникновения обострений.
«Кишечные симптомы» при болезни Крона:
- боль в животе, похожая на боль при остром аппендиците;
- поносы и повышенное образование газов в кишечнике;
- тошнота и рвота;
- потеря веса тела и аппетита.
Общие признаки:
- повышение температуры тела, носящее волнообразный характер;
- быстрая утомляемость;
- общая слабость.
Кроме того, для болезни Крона характерно поражение и других органов и систем – развиваются внекишечные проявления данной патологии:
- стоматиты в ротовой полости;
- увеиты, кератиты и конъюнктивиты в органах зрения;
- ангииты, узловые эритемы и гангренозная пиодермия на коже;
- спондилиты и артриты в суставах;
- жировая дистрофия и цирроз печени;
- воспаление желчевыводящих протоков и формирование камней в желчном пузыре;
- цистит, пиелонефрит и амилоидоз почек в мочевыводящих органах.
Мегаколон – это порок развития кишечника, который характеризуется увеличением толстой кишки в размерах. Течение данного заболевания проявляется развитием запоров с первых лет, а в некоторых случаях даже с первых месяцев жизни.
Главные признаки мегаколона – это метеоризм, постоянные запоры и боли в кишечнике. Продолжительность наблюдения симптомов может варьировать в широких пределах – от 2-3 суток до нескольких месяцев. Кроме того, характерным симптомом этого порока развития служит увеличение живота, которое определяется визуально. Мегаколон зачастую связан также с болезнью Гиршпрунга.
Болезнью Гиршпрунга называется врожденная аномалия развития толстой кишки, которая приводит к нарушению иннервации ее фрагмента. Это вызывает снижение (вплоть до полного отсутствия) перистальтики на пораженном участке. В результате в расположенных выше отделах кишечника скапливается содержимое, и возникает запор, вздутие живота и скопление в нем газов. Все это способствует появлению тянущих и ноющих болей в кишечнике. Также характерен так называемый «лягушачий» живот.
Поздние признаки прогрессирования болезни Гиршпрунга – это:
- анемия;
- задержки физического развития;
- рахитоподобные деформации грудной клетки;
- появление каловых камней;
- каловая интоксикация организма.
Автор: Пашков М.К. Координатор проекта по контенту.
источник

Она говорит о многих патологических процессах в организме, носящих разнообразный характер. Их причинами бывают как болезни внутренних органов, так и опорно-двигательного аппарата. Есть также специфические мужские и женские недуги, вызывающие тянущую боль. И поэтому вначале надо обратиться за консультацией к доктору, а затем выполнить его рекомендации.
В каждом случае существует ряд дополнительных признаков, которые и определяют то, какая именно патология в наличии у пациента. Нередко у людей возникают неприятные ощущения в спине, вызванные внутренними заболеваниями. На первом месте среди них, безусловно, проблемы с желудочно-кишечным трактом и мочеполовой системой.
У мужчин боль в пояснице обнаруживается реже, чем у представительниц прекрасного пола и становится последствием заболеваний половых органов. Если у вас болит низ живота и поясница, то эти симптомы могут свидетельствовать о заболеваниях любых внутренних органов (кишечника, мочеполовой системы или травмах). Определить с первого взгляда, в чем проблема, ориентируясь исключительно на субъективные ощущения самого пациента, невозможно.
Представители сильного пола испытывают неприятные ощущения в нижней части живота, иррадиирующие в поясницу намного реже, чем женщины. Причем в большинстве случаев они предпочитают ее не замечать и лечиться банальными обезболивающими лекарствами.
Игнорирование таких проявлений с большей долей вероятности приведет к развитию язвы кишечника (двенадцатиперстной и прямой кишки). Результат игнорирования этих симптомов может привести к разрыву этого отростка и развитию сепсиса брюшной полости. Боль может быть очень острая, а общее состояние напоминает симптомы при воспалении аппендикса. Возможно даже падение в обморок. Сначала боль тупая, ощущается по всей области живота. Чуть позже она становится более острой, и локализуется в паху (чуть выше лобка) и пояснице.
Большинство их этих заболеваний свойственны не только мужчинам, но и женщинам. Во время месячных матка увеличивается в размерах и начинает активно сокращаться, чтобы избавиться от кровяных сгустков. Тянет живот в таком случае чаще всего из-за интенсивности сокращений.
В таком случае врачу будет сложно определить причину ваших страданий, поскольку клиническая картина при приеме препаратов меняется кардинально. К тому же, это может вызвать и обострение вашего заболевания, ведь чаще всего, после пропадания симптомов, желание обращаться к врачу так же быстро испаряется. При сильной сухости можно смачивать губы и язык, но, ни в коем случае не допускать попадание жидкости в желудок.
Как видно из всего вышесказанного – тянущие ощущения в области поясницы и паху могут возникать по различным причинам. Исключать нельзя ничего, от банального растяжения мышц из-за физических нагрузок, до развития сепсиса в результате разрыва аппендикса или внематочной беременности.
Поверьте, средство от болей в спине найдено! Вся информация на сайте представлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом. Эти неприятные, а порой и нестерпимые ощущения, могут быть разного характера. Острая форма заболевания (кровотечение, прободение, разрыв органа), как правило, протекает с очень сильными и резкими болями. Тупая, тянущая или постоянно ноющая боль чаще отмечается при хронических воспалениях.
Точный диагноз может поставить только квалифицированный специалист после медицинского осмотра и проведенной диагностики. Аппендицит. Воспаление аппендикса часто сопровождается ознобом, тошнотой и рвотой. Боль при аппендиците может иррадиировать в любую область брюшной полости, а также в поясницу. Болевые ощущения бывают не только острого характера, но и тупого, ноющего. Медицинская помощь в случае этого заболевания необходима в срочном порядке, так как при запоздалом обращении к врачу возможен сепсис.
Заболевание начинается с острой фазы и через несколько дней может перейти в хроническую. Боль может быть периодической и тупой, а может быть постоянной и очень острой (при движении камня). Часто отмечается её локализация в разных участках живота и поясницы.
Рассматриваемые варианты боли могут оказаться симптомами рака органов мочеполовой и пищеварительной систем. Боли вызываются спастическими сокращениями матки. Чаще они бывают накануне или в первые дни менструации.
Неблагоприятным фоном является и нестабильная работа гормональной системы. Загиб матки. Он образуется в результате спаечных процессов после воспалительных заболеваний или же является врожденной особенностью. Различные возбудители (стафилококки, гонококки, стрептококки, палочка Коха), могут вызывать воспалительный процесс в яичниках или фаллопиевых трубах.
Хронический аднексит может обостриться из-за переохлаждения и ослабления иммунитета. Эндометриоз. Воспалительный процесс в полости матки и яичников характеризуется постоянными, усиливающимися во время менструации болевыми ощущениями. Перекручивание ножки кисты. При повороте кисты сдавливаются венозные и артериальные сосуды, обеспечивающие питание кисты, после чего начинается некроз этого образования. Патология сопровождается усиливающимися болями после физической активности или секса, а также температурой, тошнотой и рвотой.
Боль при этом сильная, нестерпимая. Хирургическая помощь при таком диагнозе необходима в экстренном порядке, так как возможно инфицирование брюшной полости. В результате физических нагрузок, различных инфекций или патологий беременности может возникнуть гипертонус матки или отслойка плаценты.
Простатит. У мужчин причиной болезненных симптомов внизу живота и спины может быть воспаление простаты. Это заболевание сопровождается также чувством боли при мочеиспускании и дефекации. Воспаление яичков и их придатков может вызываться хламидиями, гонококками, энтеробактериями. Еще одна причина, вызывающая это заболевание – травмы, в том числе послеоперационные.
Сначала возникает тупая боль, опоясывающая весь живот, которая потом обостряется, как бы стекает в низ живота, к лобку/паху и пояснице. Как правило, если тянет внизу живота, при этом боль отдается в пояснице и паху, это может быть следствием развития воспалительных процессов в кишечнике. Живот внизу может болеть по причине воспаления предстательной железы, причём при развитии заболевания неприятные ощущения переходят и на поясницу.
Одна из самых частых причин обращения к неврологу – боли в пояснице иррадиирущие в ногу и отдающие в бок.
Симптоматика обусловлена совокупностью факторов, но обычно проявляется после неравномерных нагрузок на позвоночный столб. Если боль в спине отдает в ногу, то это – серьезный повод для проведения диагностики состояния здоровья и выяснения причин патологии. Почему возникает боль в пояснично-крестцовом отделе, тянет ногу, ломит поясницу и стреляет в бок, как выявить причины и что делать – обсудим в статье.
Для определения оптимального курса лечения и реабилитации необходимо выяснить, почему возникает симптоматика и ее причины.
Боли внизу поясницы, иррадиирущие в правую или левую ногу, являются типичным симптомом заболеваний пояснично-крестцовой зоны позвоночника. Возникают на фоне опухолевых процессов, бурсите и нейропатии седалищного нерва, но основные причины лежат на поверхности. К ним относятся:
- грыжи позвоночных дисков поясничного отдела;
- остеопороз;
- остеомиелит позвонков;
- поясничный спондилез;
- анкилозирующий спондилит;
- пролапс и протрузия позвонковых дисков с болями, отдающими в бок справа или слева;
- врожденная или приобретенная деформация позвоночного столба.
Причины неврологических проблем отличаются многообразием, а для их установления понадобится комплексное обследование.
- Бурсит и нейропатии указывают на воспаление или защемление седалищного нерва. При этом боль распространяется до стопы, а при несвоевременном обращении к врачу может возникнуть атрофия седалищного нерва.
Одной из причин боли в ноге может быть защемление седалищного нерва
Клиническая картина проявляется комплексом симптомов, к которым относятся:
- тянущая, ноющая боль внизу поясничного отдела позвоночника, проходящая через ягодицу с иррадиацией в правую или левую сторону через бедро, может достигать колена;
- сосудистые и нейродистрофические проявления;
- ограничение двигательной активности;
- потеря чувствительности и парестезия мышц;
- в случае смещения межпозвонкового диска наблюдается резкая боль при движении, появление отечности;
- боли, отдающие в ягодицу, указывают на смещение позвонков пояснично-крестцового отдела;
- нарушение сердечного ритма, гипертензия или низкое давление;
- онемение нижних конечностей, ягодиц и внутренней поверхности бедра ниже колена.
Больная нога холодная на ощупь, имеет дистрофические изменения кожных покровов. Болевые явления усиливаются в ночное время и приобретают острый характер – тянет левую или правую ногу (в зависимости от стороны поражения), возникают судороги и непроизвольные подергивания конечностей. При запущенном воспалительном процессе любое движение вызывает мучительную боль и снижает качество жизни на длительный период.
Болевой синдром в пояснично-крестцовой зоне позвоночника, отдающий в бок или распространяющийся внизу живота свидетельствует о соматических заболеваниях и нарушениях работы внутренних органов. Боль, отдающая в бок (левый или правый) требует пристального внимания узкого специалиста и немедленного лечения. Если болит низ живота, то синдром может указывать на воспалительные процессы мочеполовой системы, поджелудочной железы, селезенки или ЖКТ. Болевой синдром справа связывают с заболеваниями кишечника, печени, почек и органов дыхания.
Часто боли в пояснице отдают в бок
Если боль в пояснице отдает в ногу, колено или бок, низ живота напряжен, то назначается полное обследование. Наиболее распространенными диагностическими мероприятиями являются:
- рентген тазобедренных суставов;
- КТ или МРТ пояснично-крестцовой зоны позвоночника;
- анализ крови и мочи;
- УЗИ сосудов, проходящих через бедро;
- при необходимости осмотр гинеколога или уролога.
Может понадобиться консультация гастроэнтеролога, если бок (правый или левый) болит, ощущается тяжесть. Подобные симптомы указывают на проблемы с ЖКТ, наличие камней в желчном пузыре и протоках. Если тянущие боли в спине сочетаются с отеками конечностей, головокружением и изменением цвета мочи, то понадобится консультация нефролога.
Важно! В случае острых болей и нарушения двигательных функций должна быть оказана квалифицированная медицинская помощь. Самолечение и обращение к народным целителям приводит к непредсказуемым последствиям, вплоть до парализации нижней части тела.
В период обострения, лечение болей отдающих в бедро, ягодицу и нижнюю часть ноги, направлено на купирование болевого синдрома. В острый период рекомендуется ограничить физическую активность и соблюдать постельный режим, также назначаются анальгетики, нестероидные противовоспалительные препараты, инъекции нейротропных витаминов группы В. Лекарственные средства уменьшают болевые ощущения, улучшают кровоток, снимают отечность и поддерживают функции нервных окончаний.
Лечение иглоукалыванием – хороший способ избавиться от неприятных ощущений
Для стойкой ремиссии и реабилитации больного подбирается комплекс восстановительных процедур:
- акупунктурный массаж;
- дарсонвализация;
- курортное лечение;
- мануальная терапия;
- иглоукалывание;
- физиотерапия и общий массаж.
Лечение проводится курсом, состоящем из 10–12 процедур. При необходимости комплекс повторяется через 2–3 недели.
Важно! На ранних стадиях возникновения болевого синдрома, основные причины патологии выявляются в первый день обследования. Лечение, как основной проблемы, так и сопутствующих патологий для современной медицины не представляет сложностей, поэтому не стоит затягивать визит к специалисту!
В стадии ремиссии рекомендуется выполнение специального комплекса упражнений, в том числе на укрепление мышц, расположенных на бедре и его внутренней стороне. Показаны ходьба, плавание на спине, ношение корсета. Запрещено поднятие тяжестей более 3 кг, работа в согнутом положении с опорой на бедро, упражнения на скручивания.
Почему боли внизу живота отдают в ногу? При каких заболеваниях могут возникнуть такие неприятные симптомы? Как их диагностировать и лечить? Ответы на все эти вопросы мы представим в материалах рассматриваемой статьи.
Острая боль внизу живота у представительниц прекрасного пола является довольно распространенным симптомом. Она может быть связана и с расстройствами мочеполовой системы, и с патологиями других систем, в том числе неврологической, опорно-двигательной и желудочно-кишечной.
Чаще всего острая боль внизу живота развивается у женщин 24-35 лет. Развитие такого симптома наблюдается примерно у каждой седьмой пациентки.
Специалисты утверждают, что такое патологическое состояние может являться признаком серьезной болезни, которая требует незамедлительного хирургического или консервативного лечения.
Симптомы, проявляющиеся болью в животе, зависят от того, какие органы подвержены тому или иному заболеванию. Чаще всего такое патологическое состояние связано с изменениями в:
- тонкой и толстой кишке;
- фаллопиевых трубах;
- мочевом пузыре;
- матке;
- яичниках.
Причины боли внизу живота могут быть связаны с воспалительными процессами, протекающими в одной из следующих структур и органах:
- внутренние половые органы (в том числе влагалище, матка, шейка матки, яичники и маточные трубы);
- мышцы таза или так называемая грушевидная мышца;
- тонкий кишечник;
- почки;
- толстый кишечник, а также аппендикс, слепая кишка, прямая и сигмовидная ободочная кишка;
- мочеточник;
- мочевой пузырь;
- седалищный нерв.
Такое патологическое состояние может быть вызвано совершенно разными расстройствами. Однако специалисты утверждают, что чаще всего рассматриваемый синдром возникает из-за:
- внематочных репродуктивных расстройств;
- урологических расстройств;
- маточных заболеваний;
- кишечных расстройств;
- неврологических поражений.
Боль в паху, отдающая в ногу, может возникнуть из-за заболеваний таких половых органов, как маточные трубы, влагалище и яичники. Симптомами подобных гинекологических проблем являются:
- выделение белей (часто слизисто-гнойных);
- боли, которые усиливаются перед началом месячных;
- бесплодие;
- нарушение менструального цикла;
- слабость и общая утомляемость;
- сильный зуд в промежности (особенно при воспалительном процессе);
- частое мочеиспускание.
Подобные признаки могут возникнуть из-за эндометриоза, спаечной болезни, внематочной беременности, кисты яичника, аднексита, синдрома остаточного яичника, вагинита и овуляторного синдрома.
Почему боли внизу живота отдают в ногу? Такое состояние может быть связано с развитием одного из следующих заболеваний:
- полипы матки;
- аденомиоз, или так называемый генитальный эндометриоз;
- цервицит;
- эндометрит;
- дисменорея;
- миома матки;
- генитальный пролапс;
- стеноз цервикального канала;
- неправильно подобранная или вставленная внутриматочная спираль.
Следует особо отметить, что маточные расстройства могут сопровождаться не только болями внизу живота, но и неприятными ощущениями перед началом и во время месячных, а также в процессе полового акта. Кроме того, для таких патологий характерны обильные менструальные кровотечения, нарушение менструального цикла, повышение температуры, уплотнение матки и ее болезненность.
Частые боли внизу живота нередко говорят о патологиях в мочевыводящей системе, которые могут быть связаны с поражением мочеточников, почек, мочевого пузыря и уретры. В частности, дискомфорт может возникнуть вследствие развития таких заболеваний:
- цистит;
- мочекаменная болезнь;
- опухоль мочевого пузыря.
Перечисленные болезни проявляются почечной коликой, болевым синдромом в области поясницы, повышением температуры, рвотой, тошнотой, появлением крови в моче, учащенным мочеиспусканием, пронизывающей болью в конце мочеиспускания, болью внизу живота ноющего характера, помутнением мочи, слабостью, недомоганием и прочими.
Почему боли внизу живота отдают в ногу? Такое состояние может возникнуть при поражениях кишечника, в частности:
- аппендикса (червеобразного отростка);
- подвздошной кишки (нижнего отдела тонкой кишки);
- слепой кишки;
- сигмовидной ободочной кишки (подотдела ободочной кишки);
- прямой кишки.
Таким образом, кишечные расстройства могут возникнуть из-за развития следующих заболеваний:
- болезни Крона;
- неспецифического язвенного колита;
- кишечной непроходимости;
- хронического запора;
- СРК;
- полипов толстой кишки;
- дивертикулеза толстого кишечника;
- аппендицита;
- грыжи;
- рака толстого кишечника.
Симптомы аппендицита у женщин проявляются острыми болями, которые локализуются сначала в эпигастральной области, а затем сосредоточиваются справа внизу живота. При этом болезненные ощущения могут отдавать в правую ногу и паховую область. Также общие симптомы аппендицита у женщин и мужчин включают в себя тошноту, рвоту, задержку стула, повышение температуры тела и образование газов.
Что касается других кишечных расстройств, то для них характерны кровотечения из прямой кишки, жидкий стул со слизью или кровью, боли в животе слева, снижение аппетита, повышение температуры тела, снижение массы тела, общее недомогание, вздутие живота, метеоризм и прочее.
Чаще всего боли внизу живота отдают в ногу при неврологических заболеваниях. К ним можно отнести следующие:
- поражение поясничного сплетения, а также его ветвей;
- синдром грушевидной мышцы.
Первая патология вызывается поражением подвздошно-пахового, подвздошно-подчревного или бедренно-полового нерва. Эти волокна могут повреждаться при грыжесечении и во время хирургических операций на органах малого таза. Для таких поражений характерны выраженные болезненные ощущения. При этом локализация болей зависит от того, какой именно нерв затронут (внизу живота, в пояснице, по внутренней поверхности бедра, в паховой области).
Что касается синдрома грушевидной мышцы, то для него характерно поражение глубокой мышцы таза, находящейся под большой ягодичной мышцей. Она берет свое начало от внутренней области крестца и идет к бедренной кости.
При развитии спазма этой мышцы происходит ущемление седалищного нерва. Кстати, последний представляет собой самый длинный нерв в теле человека.
При такой патологии у больного наблюдается выраженная боль в ягодице и бедре. При этом болезненные ощущения отдают в пах, а также в заднюю поверхность нижней конечности. Дискомфорт практически всегда усиливается при движении ног человека, так как в процессе этого натягивается все пораженное нервное волокно.
Если боль внизу живота отдает в левую ногу или в правую конечность, то следует сразу же обратиться к специалисту.
Для выявления тех или иных заболеваний, которые спровоцировали развитие болевого синдрома, используют следующие способы диагностики:
- опрос больного;
- исследование живота пациента;
- исследование крови и сдача прочих анализов.
Также следует отметить, что в зависимости от локализации патологического процесса пациенту могут быть назначены:
- гинекологическое обследование;
- исследование мочевыделительной системы;
- обследование кишечника.
Как быть, если возникла сильная боль внизу живота, отдающая в ноги? Терапия патологии, которая вызвала развитие болевого синдрома в этой области, должна быть направлена на восстановление естественной работы пораженного органа, а также улучшение качества жизни больного и профилактику рецидива хронических болезней.
При симптомах воспалительного процесса органов малого таза следует сразу же обратиться в больницу. Своевременное выявление такой патологии может предотвратить неблагоприятный исход заболевания. Рассматриваемый признак может представлять собой симптом не только гинекологической проблемы, но и серьезной хирургической патологии (в том числе аппендицита).
Острые боли в животе нельзя лечить самостоятельно, особенно следующими способами:
- приемом обезболивающих и спазмолитических препаратов, так как это может скрыть истинную картину болезни и значительно усложнить диагностику;
- прикладыванием теплых компрессов, так как подобные процедуры провоцируют расширение сосудов и распространение инфекционного процесса через кровеносную систему;
- промыванием кишечника, особенно если болевые ощущения были вызваны кишечной непроходимостью;
- приемом слабительных препаратов.
Нельзя не сказать и о том, что, если боли внизу живота сопровождаются такими симптомами, как тошнота, ухудшение общего состояния, рвота, маточное кровотечение, повышение температуры тела, следует срочно обратиться за медицинской помощью.
Острая или ноющая боль, отдающая в ногу, может быть устранена посредством следующих способов:
- приемом антибактериальных препаратов;
- диетотерапией;
- гормональной терапией;
- лапароскопией;
- эндоскопическими методами лечения;
- физиотерапией.
Диетотерапия при таком симптоме может предусматривать применение третьего или четвертого стола. При этом пациенту следует строго соблюдать режим питания. Его рацион должен быть разнообразным и богатым витаминами.
Антибактериальная терапия предполагает прием антибиотиков, то есть лекарств, селективно подавляющих жизнедеятельность вредоносных микроорганизмов. Как правило, такие медикаменты назначаются при инфекционно-воспалительных процессах.
Гормональное лечение предусматривает использование препаратов, содержащих в себе такие половые гормоны, как прогестерон, тестостерон и эстроген. Каждый из них уникален. Последний отвечает за развитие вторичных и первичных половых признаков, тестостерон – за работоспособность и либидо, а прогестерон – за наступление и сохранение нормальной беременности.
Лапароскопия – это процедура, в ходе которой в брюшную полость вводится специальная оптическая система, которая передает изображение внутренних органов на монитор. При помощи нее можно удалить доброкачественные и злокачественные образования, восстановить проходимость фоллопиевых труб и прочее.
Эндоскопические методы лечения включают в себя колоноскопию, цистоскопию и гистероскопию. Такие процедуры позволяют удалить злокачественные и доброкачественные образования, остановить кровотечение, устранить имеющиеся закупорки, раздробить конкременты, иссечь полипы, рассечь спайки и так далее.
Физиотерапия предполагает применение следующих методик:
- электрофорез;
- ультразвуковая терапия;
- магнитотерапия;
- ультравысокочастотная терапия.
Если боль внизу живота очень сильная, то врачи назначают медикаментозное лечение, направленное на устранение неприятного синдрома. В этом случае используют:
- сильнодействующие анальгетики (в том числе «Трамадол» или «Трамал»);
- нестероидные противовоспалительные препараты (например, «Диклофенак», «Ибупрофен», «Дексалгин»);
- анальгетики наркотические (например, морфин).
Следует особо отметить, что подобные препараты должен назначать только врач. Это связано с тем, что их бесконтрольный прием может вызвать следующие негативные реакции:
- нарушение стула (развитие диареи);
- тошноту и рвоту;
- язву органов ЖКТ;
- кровотечения желудочно-кишечные;
- негативное воздействие на костный мозг;
- токсическое влияние на печень и почки.
Принимать все перечисленные средства следует строго после еды.
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Когда пульсирующие боли в животе отдают в ногу?
Пульсирующая боль в животе – очень тревожный симптом. Нередко такого рода болевой синдром свидетельствует о хирургической патологии в брюшной полости. Боль имеет широкую иррадиацию и отдает за пределы живота в тех случаях, когда очаг находится вблизи нервных стволов или же при попадании патологической жидкости в брюшную полость (кровь, гной, патологический выпот).
Следует учитывать, что боль – субъективный симптом. Так что колющая, схваткообразная, а иногда и просто острая боль повышенной интенсивности может восприниматься пациентом как пульсирующая. Поэтому врачи никогда не ставят предварительный диагноз по одному субъективному симптому, а учитывают все жалобы пациента и проводят дополнительное обследование.
При появлении пульсирующих болей в животе, которые отдают в ногу, следует незамедлительно обратиться за помощью, если болевой синдром сопровождается следующими признаками :
- высокая температура тела;
- холодный пот, тошнота, слабость, головокружение;
- повышение частоты сердечных сокращений (до 100 ударов в минуту и выше), сопровождающееся прогрессивным снижением артериального давления (100/60 и ниже);
- резкая болезненность передней брюшной стенки, задержка стула и газов.
Пульсирующая боль внизу живота справа или слева, отдающая в ногу, у женщин может свидетельствовать о развитии гнойных процессов в маточных трубах и/или в яичниках. Это довольно распространенные осложнения инфекционно-воспалительного поражения придатков матки – сальпингоофорита (аднексита).
Анатомо-функциональные особенности строения маточных труб и яичников способствуют тому, что они становятся излюбленной мишенью для проникшей в органы малого таза инфекции.
При этом патогенные микроорганизмы могут поступать в придатки матки как восходящим путем из нижних отделов женских половых путей, так и нисходящим – из близлежащих очагов (острый или хронический аппендицит, воспалительные заболевания кишечника).
Кроме того, возможен гематогенный путь проникновения инфекции, то есть занос патогенной микрофлоры с кровью из отдаленных очагов (тонзиллит, пиелонефрит, холецистит и т.п.).
Как правило, острый сальпингоофорит (аднексит) развивается бурно: повышается температура тела, ухудшается общее состояние пациентки, появляются гнойные, слизисто-гнойные или кровянисто-гнойные выделения из влагалища.
Боль при остром аднексите локализуется внизу живота справа или слева (в зависимости от пораженных придатков матки) и отдает назад в крестец и поясницу, а также вниз в наружные половые органы и на внутреннюю поверхность бедра.
В случае развития гнойных осложнений, таких как : скопление гноя в маточной трубе (пиосальпинкс), нагноение яичника (абсцесс яичника) или образование заполненного гноем конгломерата на месте маточной трубы и яичника (тубооварильный абсцесс), – боль принимает пульсирующий характер и отдает в ногу на стороне поражения.
При этом общее состояние пациентки резко ухудшается, температура тела поднимается до крайне высоких цифр (40-41 градус и выше), кожа принимает сероватый оттенок вследствие общего отравления организма.
Нередко пиосальпинкс, пиовар (нагноение яичника) и даже тубооварильный абсцесс осложняют течение хронических воспалительных процессов в органах малого таза. Хронический аднексит довольно часто протекает со стертой симптоматикой, так что появление пульсирующей боли внизу живота, отдающей в ногу может быть причиной первого обращения к врачу.
Чтобы избежать тяжелых осложнений хронического аднексита, необходимо своевременно диагностировать данную патологию. Следует обратиться к гинекологу (нанести визит в поликлинику), если имеются следующие признаки хронического инфекционно-воспалительного процесса в органах малого таза:
- болезненные менструации, сопровождающиеся повышением температуры тела и ухудшением общего состояния организма;
- болезненность во время полового акта;
- время от времени появляющиеся тянущие боли внизу живота, отдающие в поясницу, как правило, связанные с переохлаждением организма.
Статистика свидетельствует, что наиболее частой причиной развития воспалительных процессов в органах малого таза у женщин становятся инфекции, передающиеся половым путем. Поэтому при появлении патологических выделений из влагалища, сочетающихся с частым болезненным мочеиспусканием или резью во время мочеиспускания, следует обратиться за квалифицированной медицинской помощью.
Гнойные осложнения воспалительных процессов в придатках матки требуют срочного оперативного вмешательства, поскольку представляют смертельную угрозу.
Поэтому появление пульсирующей боли внизу живота справа или слева в сочетании с гнойными выделениями из влагалища и признаками тяжелой интоксикации организма является показанием к экстренной госпитализации в хирургическое отделение гинекологического стационара.
Согласно статистическим данным у 10-15% населения земного шара червеобразный отросток расположен в непосредственной близости от правой почки и мочеточника.
У этих людей воспаление аппендикса протекает атипично, напоминая правостороннюю почечную колику. Боль в таких случаях локализуется в поясничной области или внизу живота справа и иррадиирует по ходу мочеточника вниз в половые органы, в пах и на внутреннюю поверхность бедра.
Атипичное расположение червеобразного отростка вызывает трудности при диагностике, так что в некоторых случаях даже опытные врачи не могут поставить диагноз без предварительного наблюдения и проведения дополнительного исследования.
Особенно часто происходят ошибки у больных с мочекаменной болезнью, нередко такие пациенты воспринимают признаки острого аппендицита как очередной приступ почечной колики и начинают купировать его привычными средствами, не обращаясь своевременно за квалифицированной медицинской помощью.
Ситуация еще более усложняется в тех случаях, когда червеобразный отросток расположен забрюшинно. Поскольку от органов брюшной полости аппендикс отделяет лист брюшины, выстилающей брюшную полость, все симптомы острого воспаления в брюшной полости отсутствуют и общее состояние больного длительное время остается относительно удовлетворительным.
В таких случаях резкая пульсирующая боль внизу живота, отдающая в ногу становится первым симптомом, который должен насторожить.
Дело в том, что пульсирующая боль при остром аппендиците возникает в тех случаях, когда происходит гнойное воспаление всех слоев стенки отростка и заполнение их гноем (эмпиема аппендикса). Сильное растяжение воспаленных стенок аппендикулярного отростка и приводит к появлению дергающих, сверлящих или пульсирующих болей.
При развитии эмпиемы аппендикса общее состояние больного ухудшается, повышается температура тела, возникают симптомы общей интоксикации организма. В таких случаях следует немедленно обращаться за медицинской помощью (госпитализация в хирургическое отделение), поскольку возможны летальные осложнения (инфекционно-токсический шок, заражение крови и др.).
Пульсирующая боль в животе, отдающая в ногу, может возникать так же при осложнениях паховой или бедренной грыжи.
Внешне эти грыжи представляют собой округлое или овальное выпячивание в паховой области. Это выпячивание, как правило, болезненно на ощупь. Боль в области грыжи усиливается при кашле, натуживании, резких движениях.
Любая грыжа состоит из грыжевого мешка, стенки которого представляют собой растянутую брюшину (листок соединительной ткани, выстилающий брюшную полость изнутри). Внутри грыжевого мешка находятся органы брюшной полости, чаще всего петли кишечника или сальник (жировая ткань, обрамляющая кишечник), значительно реже внутри грыжи оказываются матка, яичник или мочевой пузырь.
Грыжа образуется в результате проникновения грыжевого мешка через так называемые «слабые места» брюшной стенки из брюшной полости под кожу без нарушения целостности последней.
Способствуют развитию грыж следующие факторы:
- врожденные анатомические особенности строения передней брюшной стенки;
- тяжелый физический труд, связанный с поднятием тяжестей;
- резкое похудение;
- многократные роды;
- заболевания, приводящие к повышению внутрибрюшного давления (хронические запоры, бронхиальная астма).
Паховые и бедренные грыжи возникают при проникновении грыжевого мешка через паховый и бедренный канал соответственно. Данные каналы расположены в паховой области и являются природным местом прохождения нервов, сосудов и связок.
Грыжи могут возникать одномоментно при резком повышении внутрибрюшного давления. Как правило, одномоментное образование грыжи происходит во время поднятия тяжестей, превышающих физиологическую норму (15 кг для женщин и 50 кг для мужчин).
Однако чаще процесс грыжеобразования занимает месяцы или даже годы, так что пациенты время от времени ощущают острую боль в паховой области, усиливающуюся при кашле. Со временем можно обнаружить характерное грыжевое выпячивание, которое в начале заболевания то появляется, то исчезает (так называемая вправляемая грыжа).
Нередко пациенты не обращают внимания на начальные симптомы заболевания или же отказываются от операции при установленном диагнозе в надежде, что развитие патологии можно приостановить консервативными методами. Между тем, осложнения грыж могут возникать уже на самых ранних стадиях заболевания.
Наиболее частым осложнением грыжи является ее ущемление. Механизм развития патологии довольно прост. При резком повышении внутрибрюшного давления (поднятие тяжести, натуживание) через грыжевые ворота поступают внутренности в объеме, значительно превышающем обычный.
Затем, при снижении внутрибрюшного давления, эластичные грыжевые ворота сжимаются, так что внутренние органы не поступают обратно в брюшную полость. При этом часть внутренностей зажимается в грыжевых воротах, что приводит к грубому нарушению кровообращения, а, впоследствии, и к некрозу грыжевого содержимого.
При ущемлении содержимого паховой или бедренной грыжи на ранних стадиях их развития возникает отдающая в ногу пульсирующая боль внизу живота в области грыжевого выпячивания. Наиболее опасно ущемление петель кишечника, приводящее к кишечной непроходимости.
В таких случаях появляются схваткообразные боли в животе и многократная рвота, происходит задержка стула и газов. При развитии некротических явлений (омертвения) в пораженной петле кишечника состояние пациента прогрессивно ухудшается. Появляется лихорадка с ознобом, учащается пульс, падает артериальное давление.
Ущемление грыжи относится к смертельно опасным патологиям, поэтому при появлении пульсирующей боли внизу живота, отдающей в ногу в сочетании с другими симптомами ущемления грыжи следует немедленно обращаться к врачу (вызвать карету «Скорой помощи»).
Меры профилактики ущемления бедренных и паховых грыж включают своевременную диагностику грыжи и проведение плановой операции по ее устранению (консервативное лечение абсолютно не эффективно и не устраняет опасности развития осложнений).
источник






