Через спинно-мозговой канал позвоночника проходит множество крупных артерий, нервов, и от позвоночника они расходятся во все части тела. Потому патологии спины могут проявляться неспецифическими симптомами в других органах и тканях. Может ли из-за спины болеть голова? Объяснение причин такого явления приведено в материале.
Боли в спине отдающие в голову – часто явление в случае, когда дискомфорт сосредоточен в верхних частях спины (грудном отделе плечевом поясе), шее. Причина явления, обычно, одна из перечисленных:
- Защемление нерва из-за патологического процесса в позвоночнике, в результате которого боль эродирует в область головы;
- Компрессия сосудистой ткани, артерий в результате патологии позвоночника, из-за чего нарушается кровоснабжение мозга;
- Спазм, гипертонус мышц, распространяющийся до шеи, эродирующий оттуда в голову.
В зависимости от причины, локализация боли в голове бывает различна. При гипертонусе мышц она сосредоточена в затылочной части, усиливается при движениях. При защемлении нерва бывает острой, локальной, возникающей в любой части головы, усиливающейся при нажатии на триггерные точки по ходу нерва. Если проблема в кровообращении, то боли разлитые, напоминают мигренозные, усиливаются при наклоне головы.
При искривлении позвоночника в грудном, шейном отделах очень часто болит спина и голова. При сколиозе позвонки смещаются на одну сторону, межпозвоночные диски подвергаются значительному давлению. Они быстро разрушаются, позвонки смещаются еще больше. При таких условиях происходит защемление нерва.
Также мышцы корсета опорно-двигательного аппарата пытаются «удержать» позвонки на их нормальных физиологических местах, снизить нагрузку на диски. В результате мускулы прибывают в состоянии гипертонуса, происходит спазм. Он болезненный сам по себе, также способен защемлять нервы, компрессировать сосудистую ткань, артерии.
Потому при сколиозе дискомфорт может быть любого характера – острым, ноющим, мигренозным. Сопровождается, обычно, чувством скованности в шеи, ограничением подвижности, ощущениям чрезмерного напряжения мышц.
Боль в спине и головная боль бывают признаками остеохондроза. По принципу действия на организм, развитию патологического процесса он немного схож со сколиозом:
- Нарушение метаболизма, недостаток питательных веществ в сочетании с излишней нагрузкой ведут к деградации ткани межпозвоночных дисков;
- Они истончаются, позвонки сближаются;
- При сближении защемляют нервную, сосудистую ткань, артерии;
- Мышцы приходят в состояние гипертонуса, пытаясь удержать позвонки в нормальном физиологическом положении, снять нагрузку с межпозвоночных дисков;
- В результате гипертонуса оказывается дополнительная компрессия нервной, кровеносной систем.
Боли имеют тот же характер, что при сколиозе. Присутствует чувство напряжения в мышцах шеи. Выраженного ограничения подвижности может не быть, однако при выполнении определенных упражнений оно ощущается (при наклонах головы плечи сами «тянутся» вверх).
Происходит резкий значительный скачок артериального давления под воздействием стресса, иного фактора. Состояние серьезное, угрожает жизни, сопровождается неврологической симптоматикой. В этой ситуации происходит обратное двум случаям, описанным выше – не боль в шейном отделе отдает в голову, а боль в голове эродирует в спину. Головная боль интенсивная, сосредоточена в лобной доле, сопровождается выраженным ощущением давления на глаза. В редких случаях сосредоточена в затылочной части, откуда отдает в шею, грудной отдел.
Сопровождается головокружением, ощущения скованности в мышцах нет. Движения не затруднены, хотя наклон головы болезненный.
Одно из самых тяжелых заболеваний, способных вызвать боли в спине, шее и голове. Что это такое? Это инфекционное заболевание, поражающее оболочки головного мозга, нервную систему спинномозгового канала. Дискомфорт очень выраженный, нестерпимый, плохо купируется.
Диагностировать состояние можно по сопутствующим симптомам:
- Тремор конечностей;
- Трудности нахождения в определенных позах;
- Высокая температура.
Состояние отличить легко, так как оно крайне тяжелое даже в самом начале процесса, на ортопедическую симптоматику не похоже. Начинается с лихорадки, неприятные ощущения в голове, спине появляются позднее. Диагноз подтверждается после исследования спинномозговой жидкости, а лечение проводится в стационаре с применением антибиотикотерапии.
Травмы происходят при дорожно-транспортных происшествиях, падениях, прыжках, даже резких движениях. Боль возникает, обычно, мгновенно, но может появиться и лишь на следующие сутки. Ее характер и распространение зависит от типа поражения:
- Трещины, переломы;
- Вывихи, подвывихи;
- Разрыв связок;
- Травма мышц;
- Травма нервной ткани;
- Смещение позвонков.
При защемлении нерва боль острая, усиливающаяся при попытках движения. Защемление возникает при любом типе травмы. Тупые болевые ощущения, скованность сопровождают травмы мышц, разрывы связок. Почти всегда дискомфорт очень интенсивный и плохо купируется медикаментозными препаратами. Если после падения на спину болит голова, спина, то следует незамедлительно обратиться к врачу.
Существует несколько способов избавления от боли. Самые простые из них медикаментозные:
- При несильных болях нанести на болезненную зону спины, шеи НПВС-мазь/гель (Диклофенак, Найз, Вольтарен) однократно. Если пациент уверен, что серьезной патологии нет, можно наносить мази 3-4 р./сутки на протяжении 3-4 дней (до исчезновения болей);
- При более интенсивных болях примите одну таблетку НПВС внутрь (Ибупрофен, Ортофен, Нурофен). Можно принять до 3 таблеток в сутки – они снимут боль, локальное воспаление;
- При интенсивных неприятных ощущениях разрешен однократный прием анальгетика – одной таблетки Анальгина. Он имеет много противопоказаний, его нельзя принимать людям с нарушения кровообращения, кроветворения, заболеваниями желудка;
- При спазме мышц нанесите местно-раздражающую мазь на болезненную зону (тигровый бальзам). Используйте ее до трех раз в день на протяжении 3-4 дней;
- Если это не помогает, примите одну таблетку спазмолитика (Но-шпа или Папаверин).
Существуют немедикаментозные способы снятия неприятных ощущений, скованности при описанной симптоматике:
- Статические упражнения, помогающие улучшить кровоснабжение головного мозга. Сцепите руки в замок, разместите его на затылке, оказывайте давление, противостоя ему с помощью мышц шеи. Повторите упражнение, поочередно размещая замок на лбу, с левой и правой стороны головы;
- Динамические упражнения. Сделайте по 5-6 медленных наклонов вправо, влево, вперед, назад. Затем 5-6 поворотов головы влево, вправо. После этого столько же круговых движений по часовой стрелке, против нее;
- Снять спазм мышц помогает местное тепло. Примите горячий душ, ванную. Сохраняйте покой некоторое время. После снижения уровня неприятных ощущений проведите статические упражнения.
Не занимайтесь самолечение в случае, если:
- Боли интенсивные;
- Не проходят более 3 дней;
- Не купируются препаратами;
- Накануне имела место травма.
Особенно осторожным пациент должен быть в случае с травмой. До приезда врача не следует принимать препараты, так как это осложнит диагностику. Никаких упражнений также проводиться не должно, так как последствия травмы могут быть усугублены.
Головокружение возникает при недостатке кровообращения. Активировать его можно, выполнив статические упражнения, описанные выше. Как только оно станет менее выраженным, можно с осторожностью переходить к динамическим упражнениям. Тепло (ванны) и местно-раздражающие препараты (мази, пластыри) также оказывают хороший эффект. При приступе сильного головокружения упражнения выполнять нельзя – лучше сохранять покой до снижения интенсивности симптоматики.
Боль в спине и головокружение могут быть признаком системной травмы. Если она имела место накануне – сразу обратитесь к врачу, не применяя никаких мер.
Для диагностирования причины болей используются следующие методы:
- Визуальный осмотр;
- Мануальный осмотр;
- Сбор анамнеза, анализ симптомов;
- Рентгенограмма;
- КТ, МРТ;
- Электронейрограмма;
- Ангиограмма;
- Дуплексное сканирование или допплерография.
Все методы применяются не всегда. Часто для диагностики патологии достаточно рентгена, мануального осмотра.
- При остеохондрозе назначаются НПВС (Диклофенак) на 7-14 дней по 1 таблетке 2-3 р./сутки и хондропротекторы (Хондроксид) по 1 таблетке 1-2 р./сутки. После снятия обострения назначается магнитотерапия, массаж, лечебная физкультура;
- Обострение сколиоза снимается таким же курсом НПВС, а сам сколиоз излечивается профессиональными массажами, лечебной физкультурой. При необходимости назначают ношение корсета;
- При травмах лечение производится стационарное и зависит от их характера. Назначается полный покой, обездвиживание (ношение ортеза), курс НПВС. Иногда показано хирургическое вмешательство. На стадии реабилитации назначается магнитотерапия, гимнастика, массажи;
- При менингите лечение стационарное с применением капельно антибактериальных препаратов, иммуномодулирующих средств;
- Криз также лечится стационарно с применением средств для улучшения кровообращения (Вимпоцетин), снижения давления (Конкор), снятия отеков (Индапамид), и при полном физическом покое.
Индивидуальная схема лечения должна назначаться врачом.
Головная боль от спины способна свидетельствовать о серьезных нарушениях. Если она не проходит на протяжении нескольких дней, незамедлительно обратитесь к врачу.
источник
«Все болезни от нервов» — мы не раз это слышали и говорили. А хотите узнать, какие именно эмоции — скрытые, не выраженные — приводят к каким болезням? И что, например, можно сказать о неосознаваемых переживаниях человека, страдающего запорами или болями в спине? Психолог Алексей Капранов предоставляет нам такую возможность.
В психологии и медицине есть такое понятие, как «психосоматика» («сома» — тело, «психо» — душа). Оно подразумевает, что наши эмоции оказывают влияние на наше тело, и именно отсюда берутся болезни. Наша с вами беда в том, что эмоционально-оценочный центр в 30 тысяч раз быстрее, чем двигательный, а двигательный — в 30 тысяч раз быстрее, чем интеллектуальный. Поэтому мы еще не успели подумать интеллектом, как реагировать на стресс, а наше тело уже сработало. Именно на этом принципе основаны все психосоматические заболевания.
Стресс — это реакция организма на срочное требование приспособиться. Если мы постоянно будем сдерживать возникающие при этом негативные эмоции, что будет происходить? Железы внутренней секреции начинают работать в 2 раза чаще: гормоны выделяются на действие и противодействие (то есть когда выделяются негативные эмоции, чтобы ударить, и когда необходимо их сдержать).
И здесь начинается сбой нашей программы. Повышается давление, сердце бешено стучит, дохнет эндокринная система, так как щитовидная железа, выполняющая роль педали газа, не справляется и начинает расти. Мышцы напрягаются, нервы защемляются, рука что-то не поднимается, шея уже не ворочается. Иногда даже падает зрение, чтобы глаза всего не видели.
И это еще не все. Наш позвоночник состоит как бы из катушек для ниток. Между ними проходят как бы проводочки — нервы, стянутые с двух сторон мышцами. В свободном состоянии эти мышцы удерживают нагрузку 200 кг на 1 см2, чтобы поддерживать вертикальное положение позвоночника. А когда мы психанули — до 500 кг. Одно неловкое движение — и пережали проводочки нервов. Начинается то, что называется межпозвоночной грыжей. К тому же пережимаются внутренние органы. Связь мозга с организмом нарушается, и он перестает контролировать его работу. И вот уже ногу как-то потащили, органы какие-то забарахлили.
И наше тело делает еще один финт. Оно знает: чтобы не было перегрева, нужно потеть. А для этого мы должны медленно высыхать, поэтому выделяется соляной раствор. А если вы не вспотели, куда соли идут? В суставы. И вот мы еще в добавок заскрипели как несмазанные телеги.
Итак: если мы будем сдерживаться, то сляжем либо на больничную койку, либо на два метра глубже. Все наши отрицательные эмоции — это граната, из которой чеку уже выдернули. Либо мы ее бросаем в других, либо кладем в свой карман, заплечный мешок или за пазуху (кто что выберет).
Оказывается, у каждого нашего чувства есть своя поза. И таким образом в определенном положении происходит застревание в отрицательных эмоциях. Хотите узнать, о каких переживаниях говорят ваши телесные зажимы?
Самое энергоемкое переживание находится в трапециевидных мышцах, которые идут от шеи к плечам. Здесь застревает тревожность, безадресный страх. Причем правая сторона отвечает за родных и близких, левая — за социум.
Повышенный тонус дельтовидной мышцы (поверхностные мышцы плеча), отвечающей за сгибание и разгибание руки, с правой стороны свидетельствует о сдержанной агрессии, с левой — о том, что кто-то лезет в вашу интимную зону (на расстояние согнутого локтя).
Мышцы над верхним краем лопаток отвечают за доверие, с правой стороны — когда родные и близкие втыкают кинжал в спину, с левой — социум.
Мышцы между лопатками на уровне груди связаны с «синдромом отличника» или страхом быть плохими.
Мышцы под нижним краем лопаток отвечают за самоедство.
Мышцы поясницы зажимаются при вине. Причем чем ниже зажим, тем меньше степень осознанности вины.
Мышцы верхнего края ягодиц отвечают за уверенность и успешность.
Ноги связаны с опорой, правая — на родных и близких, левая — на социум.
Колени отвечают за гибкость стереотипов, возможность и умение их менять.
Тонус мышц икр говорит об осторожности.
Стопы отвечают за то, насколько вы плотно стоите на земле. Поэтому, если нет ощущения стабильности, может подворачиваться стопа: правая — если данная проблема в семье, дома, левая — на работе.
Общий тонус шеи — это безысходность, безнадежность, безвыходность. Если есть зажимы с правой стороны, значит, имеет место агрессивно-оборонительная позиция. Это все наши наезды, которые мы не озвучили, но хотели бы. Левая сторона шеи отвечает за пассивно-оборонительное отношение, то есть мы остаемся при своем мнении, но делаем так, как нам говорят.
Мышцы-разгибатели (расположены в предплечье), отвечающие за хватательные функции, приходят в тонус, когда ситуация ускользает из-под контроля. При этом будут страдать суставы правого запястья, если неконтролируема ситуация в семье, левого — в социуме. А гибкость запястья указывает на гибкость общения.
Все желудочно-кишечные заболевания — это следствие наших обид, болезни печени — это интеллектуальный гнев на дураков, болезни мочеполовой системы — осуждение противоположного пола, патологии толстого кишечника, диарея говорят о страхе принятия решения, выбора, запоры — о жадности, страхе потери, аллергии — о раздражении.
Если у вас болит горло — это, вероятнее всего, говорит о том, что вы очень жестко отстаиваете свое Я, проявляя юношеский максимализм. Гланды — первый барьер восприятия чужого мира. Поэтому горло болит, когда вы не слышите другую позицию и не желаете пересматривать свою, считая, что может быть только так и никак иначе, и даже не допускаете, что мир не только черный и белый, но и разноцветный. Если пересмотреть границы, понять, чем «так» отличается от «не так» и проявить гибкость, горло наверняка пройдет.
Если у вас проблема со щитовидкой — это говорит о том, что свое вы откладываете на потом. Это очень похоже на педаль газа: нажали, стартанули, нужно успеть сделать 154 дела, но заняться собой совсем нет времени. Как только человек с проблемами щитовидной железы начинает замедляться и в первую очередь думать о себе, болезнь проходит.
Или вот еще пример. Как только появилось представление о справедливости, люди стали страдать онкологией. Потому что справедливость и эгоизм — это одно и то же. Ведь справедливость мы оцениваем на основании своего эго. Если по-нашему, значит, справедливо.
В здоровом организме каждая клетка берет себе 20% питательных веществ, остальные пропускает дальше. Но когда человек считает, что он заслуживает большего, потому что мир несправедлив, какая-то клетка начинает забирать себе 50% питательных веществ и быстро расти. Остальные клетки при этом страдают. Так появляется раковая опухоль.
Как же избежать эмоциональных зажимов, чтобы обеспечить себе долгую и здоровую жизнь? Даже осознание проблемы, которая застряла в нашем теле, уже дает возможность перевести ее в сознание и отработать.
источник
Боль в правом боку может говорить о ряде различных заболеваний. Но такая боль никогда не возникает просто так, игнорировать ее нельзя ни при каких обстоятельствах. Это может указывать на проблемы с сердцем, мочевыделительной, половой, кровеносной и, конечно же, нервной системой. Если вовремя обратиться за помощью к специалисту, то можно провести ряд исследований, которые четко укажут на то, почему болит бок. В этом случае врач может назначить правильное лечение и в самые короткие сроки помочь больному.
Для того чтобы более четко обрисовать свою ситуацию болезни врачу, нужно ясно представлять, в какой именно части спины сосредоточена боль, уметь описать ее характер. Именно от этого и будет зависеть точность диагноза, который предстоит поставить врачу.
Схваткообразный характер боли дает основание задуматься о том, что не в порядке внутренние органы, а именно их мышечная составляющая. Особенно это заметно в движении.
Если пациент описывает постоянную боль, то произошло растяжение каких-либо мышц или их групп.
Нарастающая боль в пояснице говорит о том, что уже имеется какое-то воспаление и оно будет развиваться, если пациенту вовремя не оказать помощь.
Острая боль в пояснице, возникающая резко, как будто в эту часть плоти впивается нож. Это может говорить о том, что есть повреждение какого-то внутреннего органа или сосудов или же внезапно началось внутреннее кровотечение.
Если боль в пояснице носит стреляющий характер, то можно говорить о том, что причиной является нервное воспаление или напряжение, а также проблемы со спинным мозгом.
В любом случае, какой бы ни была боль в спине, нужно немедленно принимать меры.
Боль сзади свидетельствует о том, что что-то идет не так. В этой ситуации нужно действовать осторожно, так как иногда хватает просто принятия обезболивающего и небольшого отдыха в лежачем положении, а в некоторых случаях приходится вызывать и бригаду скорой помощи. Поэтому, как только начинает мучить боль и не получается самостоятельно разобраться в причинах ее возникновения, нужно немедленно обращаться к врачу.
Порой состояние больного настолько критическое, что счет идет на минуты. Поэтому бригаду скорой помощи нужно вызывать немедленно. Больному может потребоваться незамедлительное лечение или даже оперативное вмешательство, ведь от того, насколько быстро больному будет оказана помощь, порой будет зависеть и его жизнь. Врачей нужно вызывать, если:
- недомогание началось резко, болит правый бок со спины, боль не проходит, состояние больного становится все хуже и хуже;
- боль в правом боку локализуется под ребрами, возникает внезапно, отдает в поясницу, долгое время не прекращается;
- в случае если помимо боли человек бледнеет, теряет сознание, наблюдается сильная слабость.
В случае если болит по центру спины, неприятные ощущения отдают в правую сторону, то, скорее всего, повреждены почки.
Если спина болит справа в области лопатки, то можно говорить о том, что это проблемы с нервами. Самая распространенная причина – пережатие нерва. Также это может говорить и о том, что у человека наблюдаются проблемы с легкими, возможно, развиваются раковые опухоли.
Если боль под ребрами с правой стороны, то это говорит о том, что есть какие-то проблемы с печенью или желчным пузырем. Как правило, боль в правом боку в пояснице не проходит на протяжении нескольких дней. В этом случае нужно побеспокоиться о здоровье своей печени и проверить ее. В том случае, если больного человека тошнит, рвет, лихорадит, поднимается температура, он чувствует себя слабым, уставшим и разбитым, то это говорит о том, что у него приступ холецистита, и в этом случае визит к врачу просто жизненно необходим.
Если боли сосредоточились справа, в нижней части спины, то, с одной стороны, это может говорить о том, что у человека развилась грыжа или же истерлись межпозвоночные диски. А с другой стороны, можно заподозрить проблемы с выходом мочи из человеческого организма. Если дело действительно во второй причине, то человек обычно ведет себя беспокойно, он старается лечь или сесть так, чтоб боль хоть немного ослабла.
Если боль появляется по утрам, то это может говорить о том, что человек ведет неправильный и малоподвижный образ жизни, пришла пора что-то менять, иначе мышцы просто атрофируются. Но причина может быть и самой банальной, например неправильно подобранный матрас, который и вызывает такие боли.
До того как врач установит причину боли, заниматься самолечением категорически не рекомендуется. Это может привести к тому, что больной человек навредит сам себе, ведь в этой части тела сосредотачиваются самые жизненно важные органы. Но если боль совсем уже невыносима, то можно принять обезболивающее. Если, после того как его действие закончилось, боль все еще осталась, то нужно срочно ехать к врачу и устранять причину боли в правом боку.
Очень часто люди не могут сами разобраться, к какому именно врачу им нужно идти, чтоб получить квалифицированную помощь. Конечно, можно самому сделать предположение и постараться вычислить больной орган, но вряд ли человек без специального медицинского образования и должной подготовки сможет это сделать. Поэтому нужно обратиться к участковому терапевту и подробно описать ему свое состояние. Он сделает вывод о том, насколько страшна болезнь, и сам при необходимости выпишет больному направление к тому или иному специалисту.
Таким образом, боль ни в коем случае нельзя игнорировать. Нужно лишь вовремя обратиться к врачу, и квалифицированная помощь будет оказана своевременно.
источник
Боли в боках и пояснице – распространенное явление, которое может иметь десятки причин, начиная заболеваниями опорно-двигательного аппарата, заканчивая нарушениями работы органов брюшной полости и мочевыводящей системы.
Чтобы точно диагностировать патологию, вызывающую неприятные ощущения сзади в районе лопаток, необходимо в первую очередь определить характер и особенности неприятных ощущений.
Что означает боль, которая ощущается одновременно с двух сторон в пояснице и боках, или может ли подобное состояние повлечь за собой серьезную опасность для здоровья?

По этой причине боль внизу, отдающая в другие места, в некоторых случаях указывает на симптомы настолько размытые и нечеткие, что даже сам больной не способен точно определить их источник.
В проекции поясницы и боков находятся разные органы – это нижний отдел поясничного столба, почки, органы брюшной полости, репродуктивные органы у женщин, поэтому для постановки точного диагноза при болевом синдроме в боках и пояснице следует обратиться к врачу.
Неприятные ощущения в пояснице и боках могут появляться у здоровых людей вследствие переохлаждения или чрезмерных физических нагрузок, но в этом случае они носят временный характер и исчезают после отдыха или применения согревающих мазей.
Характер болевого синдрома играет немаловажную роль в определении его причины – каждая из патологий имеет особенности клинического течения, которые следует учитывать при постановке диагноза.
- Острая боль характерна для состояний, которые требуют скорейшего обращения к врачу, а иногда немедленной медицинской помощи. Она свидетельствует о серьезных патологических процессах во внутренних органах или структурах позвоночника – к их числу можно отнести печеночные и почечные колики, болезни ЖКТ, почек и репродуктивной системы в стадии обострения, грыжи позвоночника, межреберная невралгия.
- Дискомфорт ноющего характера появляется при хронических патологиях, чаще всего при заболеваниях позвоночника – остеохондрозе, протрузиях, сколиозе и т.д., особенно, если он возникает после длительного пребывания в одном положении или физических нагрузок.
- Тянущий болевой синдром является распространенным симптомом заболеваний репродуктивной и мочеполовой системы у женщин, а также нарушений работы печени. Кроме того, она часто наблюдается у беременных во втором-третьем триместре из-за давления растущего плода.
- Тупые боли могут свидетельствовать о воспалительных или инфекционных процессах в желчном пузыре и почках, иногда о заболеваниях поясничного и крестцового отдела позвоночника.
- Резкие, простреливающие болевые приступы наблюдаются при радикулите, протрузиях и грыжах межпозвоночных дисков, а также почечных и печеночных коликах, спазмах в кишечнике и других органах.
- Дискомфорт, который ощущается постоянно, часто свидетельствует о воспалительных и инфекционных патологиях мочевого пузыря, почек и репродуктивной системы, также может ощущаться при беременности.
- Опоясывающий болевой синдром, как правило, выступает симптомом панкреатита и других болезней пищеварительного тракта, мочевыводящей системы, гинекологических заболеваниях: интенсивная боль в подобных случаях говорит об остром течении болезни, слабая, тянущая или ноющая – о хронической форме.
Характер боли представляет собой субъективное понятие, поэтому определить причину болезни исключительно по данному показателю невозможно – необходимо учитывать дополнительные симптомы и другие факторы.
Дегенеративные процессы, травмы и другие патологии позвонков, межпозвоночных дисков или близлежащих структур (нервы, мышцы) – распространенные причины неприятных ощущений в боках.
Чаще всего в данном случае страдает поясничный или крестцовый отдел позвоночного столба, реже боль может иррадиировать ниже из-за повреждений грудного отдела.
Спондилолистез представляет собой смещение тела позвонка относительно другого с отклонением оси позвоночника. В народе эта состояние часто называют «смещением межпозвоночных дисков», но подобная формулировка ошибочна, так как смещаться могут исключительно позвонки.
Патология развивается по разным причинам (травмы, возрастные изменения, неправильные нагрузки и т.д.) и приводит к раздражению нервных волокон или полному их ущемлению, что вызывает отек, воспаление и ноющую или острую боль в спине.
Дегенеративные изменения в позвоночнике, или остеохондроз, чаще всего наблюдаются у людей старшего возраста.
Вследствие воздействия негативных факторов процессы питания хрящевых тканей позвоночника нарушаются, из-за чего они теряют эластичность и способность к регенерации.
Основные симптомы остеохондроза – ограничение подвижности позвоночника и жгучие, ноющие или пульсирующие боли в спине, в том числе, в пояснице и боках.
При проявлении симптомов обязательно нанесите визит к доктору.
Перелом позвонков – серьезная травма опорно-двигательного аппарата, которая требует продолжительного и комплексного лечения. Нарушения целостности костной ткани происходит из-за внешнего воздействия (сильный удар, падение с высоты и т.д.) и проявляется в первую очередь болевым синдромом.
Его особенности зависят от степени и локализации повреждения, но чаще всего болевой синдром интенсивный, опоясывающего характера, сопровождается неврологическими нарушениями – нарушениями чувствительности в конечностях, головные боли и т.д.
Сколиоз представляет собой искривление позвоночного столба, которое вызывает асимметрию фигуры и нарушения работы внутренних органов.
На первых стадиях заболевание проявляется дискомфортом и болевым синдромом в разных отделах спины (при поражениях поясничного отдела они локализуются в боках и пояснице), повышенной утомляемостью и нарушениями подвижности позвоночника, при запущенном патологическом процессе возможны проблемы с мочеиспусканием и дефекацией.
Анкилозирующий спондилоартроз (болезнь Бехтерева) представляет собой достаточно редкую патологию опорно-двигательного аппарата, которая поражает межпозвоночные, плечевые и тазобедренные суставы.
В число его симптомов входят боли в спине и боках, которые усиливаются при напряжении мышц и смене погоды, искривления позвоночника, парезы и параличи. Заболевание неизлечимо, прогрессирует медленно, но неуклонно, и обычно приводит к инвалидности.

Она развивается вследствие совокупности факторов, в число которых входят дегенеративные заболевания опорно-двигательного аппарата, инфекции и воспаления внутренних органов, травмы.
При копчиковой грыже больной ощущает сильные боли в области копчика и поясницы, которые отдаются в бока и промежность, усиливаются в сидячем положении и не снимаются обезболивающими препаратами.
От копчиковой грыжи чаще всего страдают женщины, так как наиболее распространенным провоцирующим фактором болезни выступают тяжелые роды.
Боевые ощущения в пояснице и боках при патологиях внутренних органов называют вторичными. В отличие от симптомов заболеваний опорно-двигательного аппарата, они не связаны с движениями или сменой положения тела, и сопровождаются нарушениями работы других систем организма.
Болезни мочеиспускательной системы, которые могут вызвать боли в боках, включают воспалительные и инфекционные процессы в мочевом пузыре, образование камней, закупорку мочеточников.
В зависимости от клинического течения патологии, неприятные ощущения могут быть ноющими, давящими или острыми, иметь разную интенсивность, и чаще всего сопровождается нарушениями мочеиспускания, повышением температуры, общей слабостью.
Особенности болей в боках при патологиях почек заключаются в том, что они локализуются немного выше поясницы, часто имеют опоясывающий характер и отдают в низ живота, область пупка, пах. Некоторые заболевания почек (поликистоз, злокачественные опухоли, пиелонефрит) развиваются медленно, поэтому сопровождаются несильным дискомфортом, а при почечной колике и закупорке мочеточника боль настолько интенсивная, что иногда вызывает болевой шок.
Цирроз печени – тяжелое заболевание, которое характеризуется гибелью тканей органа и заменой их фиброзными волокнами, и часто приводит к летальному исходу. На патологический процесс может указывать боль в области поясницы, которая может носить опоясывающий характер, но чаще всего локализуется в правом боку, горечь во рту (проявляется в утренние часы), периодические расстройства дефекации и потеря веса.
Нарушения работы кишечника, желчного пузыря, поджелудочной железы и других органов пищеварения проявляются дискомфортом ноющего и тупого характера в брюшной полости, пояснице и боках, но при обострении заболеваний возможны острые и резкие боли.
Как правило, они четко связаны с приемом пищи (возникают на голодный желудок, после еды или употребления определенных продуктов) и сопровождаются вздутием живота, отрыжкой, метеоризмом, повышенным газообразованием.
У женщин боли в боках наблюдаются чаще, чем у мужчин, вследствие анатомических особенностей женского организма. В брюшной полости представительниц слабого пола расположены репродуктивные органы, которые часто провоцируют неприятные ощущения в области таза, а мочеполовые инфекции и воспаления у них развиваются чаще, чем у мужчин.

Другие причины постоянных болевых ощущений – половые инфекции, миома, аднексит, эндометриоз и другие воспалительные процессы.
Дополнительные симптомы вышеперечисленных заболеваний – нарушения менструального цикла, бесплодие, ухудшение общего самочувствия.
У многих женщин боль в боках является физиологической нормой во время менструации – в данном случае она имеет ноющий характер, легко снимается приемом спазмолитиков и не сопровождается дополнительными симптомами.
Во время беременности дискомфорт в боках и пояснице обычно возникает после первого триместра, когда растущий плод начинает давить на позвоночник и внутренние органы.
На первых неделях вынашивания ребенка такой симптом может быть признаком гормональных изменений в организме, ослабления связок и мышц, а также начинающегося выкидыша – в этом случае боли носят интенсивный характер, сопровождаются кровотечением или кровянистыми выделениями из влагалища, слабостью и ухудшением общего состояния.
Болевые ощущения внизу живота, боках и пояснице ощущают все женщины без исключения – они являются частью восстановительных процессов репродуктивной системы. Сразу после родоразрешения они могут быть достаточно сильными, но через несколько дней постепенно стихают, а на протяжении двух-четырех недель исчезают полностью.
У представителей мужского пола причинами тянущих и ноющих болей, отдающих в бока, низ живота, пах и ноги, как правило, становятся гиперплазия предстательной железы, простатит, реже цистит и другие болезни мочевого пузыря. Среди других проявлений можно отметить затрудненное выделение мочи, половую дисфункцию и импотенцию, при заболеваниях, передающихся половым путем, отмечаются гнойные выделения из уретры.
При половых инфекциях у мужчин лечение следует пройти обоим партнерам даже в тех случаях, когда симптомы заболевания у женщины отсутствуют.
Заниматься самолечением при частых болях в боках категорически не рекомендуется, особенно если они сопровождаются дополнительными проявлениями – любые мероприятия могут смазать картину заболевания, затруднив постановку диагноза, или ухудшить состояние больного.

- анальгетики (Кетанов, Кеторол, Анальгин);
- спазмолитики (Но-шпа, Папаверин, Дротаверин, Баралгин);
- нестероидные противовоспалительные препараты (Нурофен, Ибупрофен, Индометацин);
- наркотические обезболивающие средства (Трамадол).
Чаще всего применяются препараты в форме таблеток или инъекций, при болях, связанных с патологиями позвоночника, можно втирать в пораженные места согревающие или охлаждающие мази.
Интенсивные, мучительные боли можно снять с помощью новокаиновых блокад или инъекций наркотических средств, но подобные процедуры проводятся только по назначению врача в условиях медицинского учреждения.
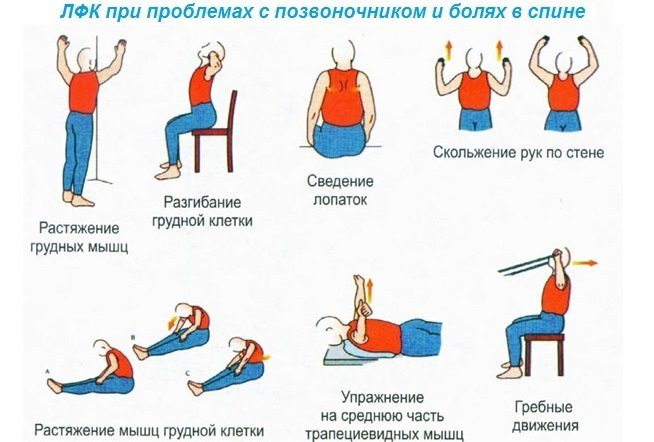
Лечебная физкультура – один из способов устранить дискомфорт при патологиях опорно-двигательного аппарата и менструальные боли. Упражнения следует выполнять осторожно, не нагружая мышцы слишком сильно, избегая резких движений и усиления болевого синдрома.
Во время беременности и при гинекологических болезнях хороший эффект дают дыхательные упражнения и йога, но перед занятиями необходимо проконсультироваться с врачом и учесть имеющиеся противопоказания. Кроме того, можно сделать легкий массаж – растирающие и поглаживающие движения, или просто прогуляться на свежем воздухе.
Физиотерапевтические методы применяются только после того, как острый период, сопровождающийся интенсивным воспалительным и инфекционным процессом, повышением температуры и другими симптомам, остается позади.
В качестве лечебных процедур больным рекомендуется электрофорез с разными лекарственными препаратами (обезболивающие, улучшающие питание и регенерацию тканей), УВЧ, магнитотерапия, электростимуляция, грязевые, парафиновые и озокеритовые аппликации. Конкретный метод воздействия и длительность курса определяет врач в зависимости от особенностей клинического течения заболевания и общего состояния больного.
Боли в пояснице и боках могут иметь разную интенсивность и характер, но в большинстве случаев являются тревожным симптомом, который требует своевременной диагностики и лечения.
источник
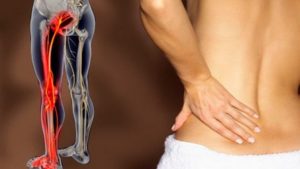
Многим людям знакомы боли в пояснице или в спине слева, справа и сбоку. Для того чтобы вылечить ноющую спину, необходимо установить правильный диагноз, что осложняется наличием множества болезней со схожим симптомом: дегенеративные заболевания в нижнем отделе позвоночника, защемление нервов, осложнение после травм и даже киста яичника. После нагрузок ситуация ухудшается, и тогда боль в спине отдает в ногу, порой так сильно, что это мешает ходить.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Помимо болей с правой, или с левой стороны спины может беспокоить общая слабость в ногах, частое появление «мурашек», лёгкое онемение и судороги ночью. Сильнее страдает та нога, куда боль иррадирует больше.
Елена Малышева и ее помощники рассказывают о причинах возникновения боли в спине, отдающей в ногу:
Обратите внимание на то, что иногда болезненность низа спины и ног имеют разные происхождения и ничем не связаны. Внимательно осмотрите сосуды на ногах: боль может появиться из-за плохого кровоснабжения.
Согласно статистике, наиболее подвержены появлению боли внизу спины пожилые люди и те, кто ведут малоподвижный образ жизни: работники офисов, водители, активные пользователи компьютеров.
Чтобы определить, что именно требуется лечить, необходима консультация квалифицированного специалиста. Есть множество заболеваний, характеризующихся болью в спине, отдающей в ногу, и вот некоторые из них:
Корешковые синдромы
Проявляется в компрессии спинномозговых корешков (нервов). Наиболее распространённой причиной возникновения данного синдрома является остеохондроз, то есть разрушение позвоночника, от межпозвонковых суставов и дисков, до самих тел позвонков. По мере развития патологии и увеличению участков воспаления возле корешков спинного мозга снижается чувствительность некоторых участков кожи и увеличивается болевой синдром.
Как считают неврологи, в большинстве случаев именно дегенеративные заболевания позвоночника являются источником боли внизу спины.
Развитие симптомов и их проявление зависит от размещения патологии. Если у вас болит спина и отдает в ногу, то воспаление протекает в пояснично-крестцовом отделе вашего позвоночника, отвечающего за функционирование и чувствительность мышц ног.
Образуется своеобразная цикличность процесса: возникающий при боли мышечный спазм ведет к увеличению компрессии нерва, которая усиливает боль.
- Травмы позвоночника.
- Грыжи межпозвоночных дисков и их протрузии. Проявляются в выбухании или выпадении некоторых участков межпозвоночных дисков за край позвонков.
- Наследственность.
- Специфические инфекции, приводящие к воспалению. Примером подобных инфекций является туберкулез позвоночника и сифилис.
Ишиас (ишиалгия)
Не является самостоятельным заболеванием. Скорее это комплекс симптомов, вызванных дегенеративными изменениями в позвоночнике. Из-за сдавливания корешков седалищного нерва пациент может испытывать болезненные ощущения по всей длине нерва: в боку, в бедрах, под коленом, в голеностопе.
Несмотря на то что патология развивается в пояснично-крестцовом отделе, боль концентрируется в месте выхода седалищного нерва – ягодице.
При ишиасе больной испытывает затруднение в выполнении физических упражнений, не способен сделать упор на поражённую ногу, а простые наклоны и приседания становятся невозможными. Также возможно лёгкое онемение больной ноги, способное распространиться до кончиков пальцев.
Прострел (люмбаго)
Острая боль в спине, отдающая в ногу, появляется из-за чрезмерных физических нагрузок с последующим резким охлаждением организма. Даже незначительные физические усилия только ухудшают состояние, часто пациент не способен даже самостоятельно передвигаться.
Пара дней отдыха снимут прострел, хотя и не смогут полностью излечить от него.
В популярной телепрограмме о здоровье «Жить здорово» освятили проблему люмбаго. Подробнее смотрите в этом видео:
Сопровождается болями в нижней части спины, отёками мягких тканей около позвоночника и снижением чувствительности ног. Появляется из-за стирания межпозвоночных дисков после тяжёлых травм или продолжительных нагрузок на позвоночник.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Люмбоишиалгия
Сильная и резкая боль ограничивает человека в движениях и не даёт встать на ногу. Изменяется осанка: тело наклоняется вперёд, спина сгибается в грудном отделе. Патология сопровождается появлением онемения в правой или левой ноге и чувством тяжести в конечности.
Люмболизация и сакрализация
Обе патологии являются врождённым дефектом:
- При люмболизации число позвонков уменьшено из-за того, что они срастаются в районе поясницы и крестца.
- При сакрализации количество позвонков увеличивается.
Ноющие ощущения в спине проявляются к 20 годам и усиливаются при физических нагрузках на дефектные области позвоночника.
Защемление седалищного нерва
Седалищный нерв самый крупный в нашем организме, поскольку он формируется из нервных корешков крестцового и поясничного отделов позвоночника.
Причиной возникновения защемления являются следующие факторы:
- травмы и некорректное их лечение;
- переохлаждение;
- физические нагрузки;
- прогрессирование спинной грыжи и остеохондроза.
При лечении защемления седалищного нерва прежде всего устраняются спазмы мышц и боль. Медикаментозное лечение назначается врачом и включает в себя различные препараты, снимающие боль: противовоспалительные средства, миорелаксанты и другие. Для дальнейшего восстановления назначается физиотерапия и дозированные физические упражнения.
Другие причины
Боли в спине, отдающие в ногу, не всегда связаны с поражениями позвоночника. Причинами появления данного симптома могут стать:
- Почечные патологии.
- Гинекологические заболевания у женщин (воспаление придатков, киста яичника).
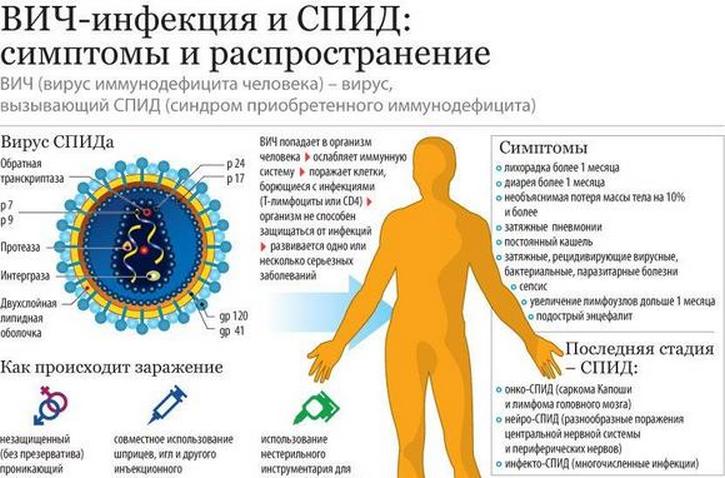
- Тяжёлые инфекционные заболевания (ВИЧ-инфекции).
- Долговременные контакты с ядохимикатами, радиацией.
- Определённые хирургические заболевания.
- Злоупотребление алкоголем и наркотическими средствами.
Также данный симптом встречается у беременных женщин, причем достаточно часто. Боль в спине, отдающая в ногу появляются на ранних сроках беременности и зачастую проходит только после родов.
Прежде всего, в данном случае болезненность спины справа или слева обусловлена повышенной нагрузкой на позвоночник из-за возросшей массы и смещения центра тяжести живота из-за развития плода. Однако если боль долгое время не проходит даже после родов, то следует обратиться к врачу.
К сожалению, иногда обратиться за помощью к специалисту не представляется возможным. В таком случае есть несколько способов, которые могут облегчить состояние больного:
- Пассивный отдых. Один из самых важных пунктов. Если вас донимают боли в спине, отдающие в правую или левую ногу, необходимо отказаться от любых нагрузок на позвоночник.
- Коррекция питания. Сбалансированная диета предоставит вашему организму необходимые ему питательные вещества. Благодаря устранению клеточного голодания у вас появятся силы для борьбы с болезнью.
- Массажи. Главной задачей массажа становится снятие воспаления и напряжения мышц спины и ног. Массаж улучшит кровоснабжение тканей, что положительно скажется на состоянии здоровья.
- Разогревающие процедуры. Грелки, мази и тёплые ванны помогут снизить боль.
- Дозированная нагрузка. Лечебная физкультура, плавание и растяжка разработают проблемные зоны и улучшат их кровообращение. Внимательно следите за своими ощущениями во время выполнения упражнений: вы не должны чувствовать боли, а при её появлении нужно немедленно снизить степень нагрузки.
Профессиональная консультация
Несмотря на эффективность «домашних» методов, если у вас болит спина и отдаёт в ногу, то наилучшим выходом остаётся обращение к специалисту. По результатам полной диагностики врач выявит причину появления заболевания. Самым эффективным методом борьбы с болезнью будет комплексный подход: сочетание медикаментов, правильного питания, гимнастики и мазей даст наилучший результат.
В дополнение к рекомендациям врача избегайте переохлаждения, подъёма тяжестей и лишних нагрузок на позвоночник. Это позволит не дать болезни перейти в фазу её обострения и снизит боль.
Предупредить развитие болезни всегда легче, чем лечить её. Профилактические меры помогут вам избежать заболевания позвоночника и закрепить полученный от лечения результат.
Чтобы не испытывать ноющих болей внизу спины, достаточно выполнять всего два условия:
- Регулярные занятия физкультурой. Займитесь йогой, плаванием, пилатесом, больше ходите пешком или просто делайте каждое утро разминку. Бег, степ и другие активные виды спорта лучше отложить, поскольку резкое движение может принести боль.
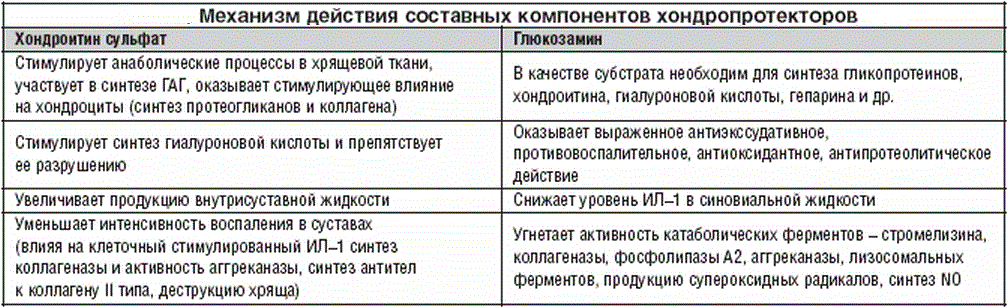
- Приём хондропротекторов. Данный вид препаратов содержит те же вещества, которые есть в хряще. Хондропротекторы защищают межпозвоночные диски и замедляют разрушение хрящевой ткани.
Помните, здоровье человека исключительно в его руках! Простые упражнения, частые осмотры у врачей и купирование болезни на ранних стадиях помогут вам никогда больше не вспоминать о болях внизу спины. Но, к сожалению, если у вас нет желания вылечиться, то вам не поможет и самый лучший врач.
О методах лечения болей в спине и седалищном нерве в данном видео рассказывает Валерий Владимирович Крамар, врач невролог-вертебролог, врач мануальный терапевт, гомеопат, ведущий специалист многопрофильной клиники «Союз»:
источник
Всего за 12-24 занятий, в зависимости от интенсивности лечения и этапов развития болезни Вы избавитесь от боли и дискомфорта в боках, нормализуете сон и сможете жить полной жизнью.
При болях в боках необходимо подобрать индивидуальный комплекс лечебных упражнений, изучить технику их выполнения и исключить упражнения по противопоказаниям.
При данном симптоме важна регулярность посещения лечебных сеансов, прохождение полного курса лечения в специализированном Центре, а в дальнейшем нужно поддерживать своё здоровье в профилактическом режиме самостоятельно.
Рефлекторным реагированием на неблагоприятные перемены в организме, сигналы о которых идут от головного мозга, можно назвать боль.
Спина характеризуется наибольшим разнообразием вероятных болевых ощущений, поскольку в ней находится множество нервных волокон.
Бока – это один из участков, где может развиваться синдром. Вызывать боли здесь могут разные нарушения, определить которые по силам только врачу после проведения диагностических процедур. Согласно их результатам назначают подходящие терапевтические процедуры.
Симптом различают по месту локализации. Также есть отличия в его характере. Быстрое установление причин неприятного симптома позволяет в короткие сроки назначить лечение.
Возникающая в разных участках боль может отличаться по характеру. Она бывает:
схваткообразной – периоды дискомфорта сменяются нормальным самочувствием, что обусловлено мышечными сокращениями полых органов;
непрерывной – такая боль присуща при растяжении оболочек на паренхиматозных структурах и сопровождает пациента всё время;
нарастающей – увеличивается интенсивность симптома, что проявляется при воспалительных процессах;
острой – обнаруживается при внутренних разрывах и кровотечениях, закупорке сосудов;
простреливающей – ее обуславливают патологии спинного мозга или сбои в функционировании периферической нервной системы;
Возникновение болей может свидетельствовать о присутствии разных заболеваний. Оно является одним из многих симптомов.
Определяя причины, необходимо учитывать, влияют ли на состояние определённые факторы (особенности питания, физические нагрузки). Также следует рассматривать сопутствующие проявления.
Позвоночные патологии вызывают боль по разным причинам. Часто диагностируемым является сжатие нервных окончаний в спинном мозге, что вероятно из-за спондилоартроза, формирования остеофитов или межпозвоночной грыжи.
Неприятные ощущения различаются по характеру. Встречаются ноющие боли, боли с иррадиацией в нижние конечности, резкий поясничный прострел.
Из-за нарушенной циркуляции крови в пострадавшей зоне развивается кислородное голодание. При дополнительном сжатии нервного корешка у пациента наблюдаются расстройства неврологического характера:
- нарушения кожной чувствительности;
- атрофия мышц;
- онемение рук и ног;
- изменение рефлексии.
Из-за значительных изменений в позвоночнике возникает угроза повреждения спинномозгового канала.
Отсутствие своевременного лечения становится причиной тяжёлых последствий, таких как ограничение подвижности и инвалидность.
При отклонениях в работе почек нередко болит спина. Это вызвано особенностями расположения органа.
Болевой синдром провоцирует почечнокаменная болезнь или воспалительный процесс. Также он часто обусловлен гломерулонефритом, при котором воспаляются клубочки.
При нефролитиазе или пиелонефрите боль наблюдается с одной стороны. Заболевания почек обладают схожей клинической картиной. Ее симптомы:
изменившийся цвет мочи, присутствие в ней крови;
Хроническое течение почечных заболеваний вызывает появление боли ноющего типа. Она способна усиливаться из-за переохлаждения.
Спина может болеть из-за воспалительных процессов в кишечнике, в поджелудочной железе или желчном пузыре. Эти отклонения могут сопровождаться такими признаками, как:
- расстройство стула;
- приступы тошноты;
- рвота;
- увеличение температуры тела;
- ухудшение аппетита;
- появление неприятного привкуса.
Наличие пищеварительных нарушений провоцирует сначала боли в животе. Иррадиация в спину происходит позже.
Если воспалена легочная ткань или плевра, тоже появляется рассматриваемый симптом. Это случается при пневмонии, плеврите, пневмотораксе.
Он отличается внезапностью и остротой. Ему свойственно прогрессировать при совершении глубоких вдохов.
Дополнительными признаками инфекционных болезней дыхательной системы можно назвать:
- гипертермию;
- одышку;
- сильный кашель;
- отделение мокроты;
- хрипы.
Из-за ослабления функции легких развивается дыхательная недостаточность. Нехватка кислорода приводит к бледности кожных покровов.
Больные испытывают слабость, усталость, у них может болеть и кружиться голова.
Травмирование тоже может стать причиной проявления указанного синдрома. Дополнительные признаки зависят от значительности травмы.
Растяжение мышц провоцирует небольшой отек и легкий локальный дискомфорт. При ушибах возможно формирование гематом и ссадин.
При интенсивном механическом воздействии существует угроза травмирования внутренних органов, что чревато возникновением кровотечения. Возможен и геморрагический шок.
Травмы, ведущие к появлению болевого синдрома в груди или пояснице, случаются часто. Они требуют внимательного отношения, поскольку могут быть как легкими, так и тяжелыми – ведущими к разрывам внутренних органов.
Иногда работоспособность мышц спины может снизиться. Это происходит под влиянием чрезмерной физической активности или сильного переохлаждения.
Поясница справа способна болеть из-за нарушений в деятельности волокон. Резкая боль характерна при сокращениях мышц, утративших работоспособность.
Сжатие нервных корешков внизу позвоночника вызывает дискомфортные ощущения в пояснице.
При таких нарушениях необходимо вовремя начать лечение, поскольку из-за них могут формироваться грыжи.
При появлении или обострении рассматриваемого симптома полагается обращаться к терапевту. Он направит на анализы и, исходя из их результатов, подскажет, консультация с каким специалистом нужна.
Выявление патологии позвоночника требует консультация у невролога или вертебролога. Нарушениями в работе почек занимается нефролог и уролог.
Если боли у женщин вызваны проблемами с репродуктивной системой, необходимо консультироваться с гинекологом.
При отклонениях в обменных процессах пациента направляют к эндокринологу. Заболевания ЖКТ требуют помощи гастроэнтеролога.
Если же симптом вызван болезнями иных внутренних органов, то лечение продолжает терапевт.
Выявить первопричину, спровоцировавшую дискомфорт, помогает вспомогательная диагностика. Проведение лабораторно-инструментальных исследований позволяет установить расположение и особенности патологии.
Среди процедур, назначаемых для диагностики, можно назвать:
Томографию (магнитно-резонансную либо компьютерную).
Рентген легких и позвоночника.
Анализ крови (общий и биохимический).
Анализ мочи (пробы по Зимницкому и Нечипоренко, общий).
Зачастую пациенту рекомендуют проконсультироваться со смежными специалистами.
Полезными могут оказаться: травматолог, невролог, пульмонолог, гастроэнтеролог и пр. С их помощью можно подтвердить диагноз и выбрать оптимальный курс лечения.
Чтобы избежать появления болей в боках сзади, требуется внимательное отношение к своему самочувствию. Помочь может соблюдение следующих правил:
Отказ от вредных привычек.
Умеренные физические нагрузки.
Правильно организованное питание.
Недопущение чрезмерных нагрузок на мышцы спины.
Нормальный температурный режим, исключающий переохлаждения.
Обращение к врачу при появлении неблагоприятных симптомов.
Важно помнить, что боль в боку провоцируют разнообразные причины. Травмирующие факторы действуют в комбинации друг с другом, и установить основной невозможно. Особенно это трудно сделать без медицинских знаний и опыта.
Пациент не всегда может сам определить даже место первоначальной локализации болевых ощущений. Поэтому при неблагоприятной симптоматике полагается обращаться в поликлинику.
Боль в спине по бокам от позвоночника требует качественной врачебной помощи. Самолечение, особенно до установления точного диагноза, запрещается.
Без консультации с врачом не следует принимать лекарственные средства. Такие неосторожные действия могут вызвать осложнения.
Поэтому пациент должен обратиться к специалисту и как можно подробнее рассказать ему об обнаруженных симптомах.
При сильных болевых ощущениях по бокам спины допускается лишь прием обезболивающих. Но делать это следует лишь при отсутствии других вариантов.
Анальгетики не воздействуют на причину патологического явления, а лишь устраняют боль. Когда их действие закончится, неприятная симптоматика вернётся.
Чтобы насовсем от неё избавиться, необходимо побороть причину возникновения, а установить ее можно только во время обследования.
Быстро вылечить спину удастся только при своевременном обращении к врачу.
Боль в спине с двух сторон указывает на присутствие нарушений в работе организма. Пытаться угадать причиной возникновения нельзя.
В этом необходима профессиональная помощь. Грамотный специалист назначит требуемые анализы и подберёт адекватное ситуации лечение.
Первичная консультация проводится по предварительной записи.
Консультация врача: сбор анамнеза, миофасциальная диагностика, функциональная диагностика.
Сбор анамнеза – разбор болезни, выявляются ограничения и противопоказания, объяснение принципов кинезитерапии, особенностей восстановительного периода.
Миофасциальная диагностика – метод мануальной диагностики, при котором врач оценивает объём движений суставов, определяет болезненные уплотнения, отёк, гипо- или гипертонус мышц и другие изменения.
Функциональная диагностика (проводится в реабилитационном зале) – врач объясняет, как выполнить определенные упражнения на оборудовании, и наблюдает: как пациент выполняет их, с какой амплитудой движения может работать, какие движения вызывают боль, с каким весом может работать пациент, как реагирует сердечно-сосудистая система. Определяются проблемные зоны. Данные заносятся в карту. Расставляются акценты.
По результатам первичного осмотра врача и функциональной диагностики составляется предварительная индивидуальная программа лечения.
при болях в позвоночнике – МРТ или КТ (магнитно-резонансная или компьютерная томографии) проблемной области;
при болях в суставах – рентгеновские снимки;
при наличии сопутствующих заболеваний – выписки из истории болезни или поликлиническую карту;
удобную (спортивную) одежду и обувь
В начале лечебного цикла врач вместе с пациентом составляют план лечебных мероприятий, в который входит дата и время лечебного сеанса, контрольные посещения врача (обычно 2-3 раза в неделю).
Основу лечебного процесса составляют лечебные сеансы в реабилитационном зале на тренажерах и сеансы в гимнастическом зале.
Реабилитационные тренажеры позволяют точно дозировать нагрузку на отдельные группы мышц, обеспечивая адекватный режим физических воздействий. Лечебная программа составляется врачом индивидуально для каждого пациента с учетом особенностей организма. Контроль ведут квалифицированные инструкторы. На всех этапах восстановления важно соблюдать технику правильного движения и дыхания, знать свои нормативы весовых отягощений при работе на тренажерах, придерживаться назначенного режима лечения и выполнять рекомендации специалистов.
Сеансы суставной гимнастики помогают восстановить визуальную координацию, улучшить подвижность суставов и эластичность (гибкость) позвоночника и является великолепной профилактической системой для самостоятельного применения.
Каждый лечебный цикл – 12 занятий. Каждое занятие проходит под контролем инструктора. Продолжительность одного лечебного сеанса от 40 мин до 1,5часов. Инструктор составляет программу, учитывая сопутствующие заболевания и состояние пациента на день занятий. Обучает технике выполнения упражнений и контролирует правильность выполнения. Каждое 6 занятие проводится повторная консультация врача, вносятся изменения и дополнения в программу, в зависимости от динамики.
Сколько понадобится циклов пройти? – индивидуально для каждого
– как давно у Вас эта проблема (стадия заболевания)
– как подготовлен к физической нагрузке Ваш организм (занимаетесь ли Вы гимнастикой, каким-либо видом спорта) … —
какой результат Вы хотите получить.
Если заболевание в начальной степени и организм подготовлен, бывает достаточно одного лечебного цикла. (пример — молодые люди 20-30 лет, занимающиеся спортом. Акцентируем их внимание на технику выполнения упражнений, дыхание, на растяжку, исключаются «неправильные» упражнения, вредные для проблемных зон. Такие пациенты проходят обучение, получают навык «бережного отношения к своему организму», получают рекомендации на случай обострения и продолжают заниматься сами).
Если проблема давно, Вы не занимаетесь гимнастикой, есть сопутствующие заболевания, то понадобится другой период времени
– снять обострение? — одного-двух циклов достаточно,
– ходить без остановок (подниматься по ступенькам),
– наклоняться, выполнять определённую работу без усилий
– долгое время находиться без движений в поездке (в самолёте, машине…)
улучшить? поддерживать? не ухудшить?
может понадобиться три и больше лечебных цикла …
Каждый организм индивидуален, и программа для каждого пациента – индивидуальна.
источник