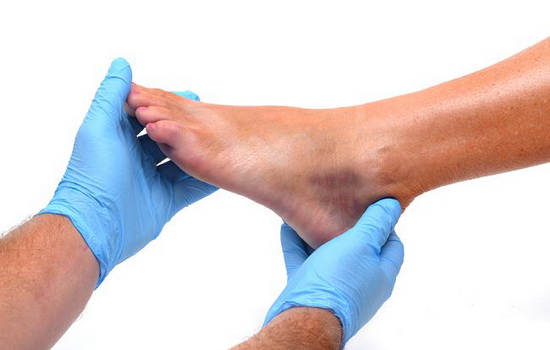
Болит мизинец на ноге – это очень опасно? Почему болит мизинец на ноге, первая помощь, к какому врачу идти и как это лечится
Болевые ощущения в мизинце встречаются не так часто.
Серьёзные заболевания опорно-двигательного аппарата, затрагивающие стопу, чаще поражают большой палец, однако исключать их нельзя.
Редко пациенты обращают внимание на боли в мизинце до тех пор, пока их интенсивность не станет высокой, поэтому большинство патологий диагностируются на поздних стадиях.
Лечить заболевания опорно-двигательного аппарата проще в начальных стадиях, тем важнее для пациентов внимательно прислушиваться к собственным ощущениям.
Как не пропустить грозные заболевания и быть во всеоружии?
В большинстве своем причины весьма «прозаичны», но речь может идти и о серьёзных патологических процессах. В подавляющем большинстве случаев проблема кроется в нарушениях со стороны костно-мышечной системы стопы. О каких проблемах можно говорить, если болит мизинец на ноге:
• Воспаление ногтевого валика из-за вросшего ногтя. Данная проблема чаще затрагивает большой палец, но ввиду анатомических особенностей может затрагивать и мизинцы. Вросший ноготь способен спровоцировать инфекционное или грибковое поражение.
• Мозоль. Представляет собой травматическое ороговение кожи в местах постоянного трения или давления. Мизинец — наиболее частая локализация мозолей. Неудобно надетый носок, узкая обувь, все это может стать причиной мозолей.
• Поражение мизинца грибкового характера. Грибковые поражения проявляются не только болями, но и зудом, жжением воспалением и покраснением кожи пальца. В некоторых случаях происходит деформация ногтя.
Три указанных проблемы составляют до 50% (согласно данным медицинской статистики) всех причин дискомфорта в мизинцах ног. Другие заболевание встречаются реже:
• Артрит. Артрит — воспалительное поражение суставов. Носит эндогенный характер: если обнаружен артрит, причины тому следует искать в выделительной или эндокринной системах. В ряде случаев источник болезни — иммунная реакция, тогда говорят о ревматоидном артрите. Протекает с вялой симптоматикой на начальном этапе. Когда интенсивность симптомов увеличивается, в ходе диагностики обнаруживают зрелый процесс, лечение которого намного сложнее.
• Артроз. В отличие от артрита, остеоартроз обусловлен внешними обстоятельствами. У пожилых артроз становится своеобразной возрастной нормой: не всегда заболевание протекает агрессивно. У молодых людей подобная патология встречается редко. В основном это молодые женщины (по причине ношения узкой неудобной обуви) и лица обоих полов, занятые тяжелым физическим трудом: спортсмены, строители, грузчики и др.
• Подагра. Встречается, преимущественно, у мужчин. Это системное заболевание, вызванное отложением солей-уратов в суставных полостях. В основном страдают суставы больших пальцев, но мизинцы также не остаются вне патологического процесса.
• Воспалительные поражения анатомических структур пальца. Это и тендениты (воспаление сухожилий), и бурситы (воспаление суставной сумки). Развиваются в результате длительного однообразного напряжения стопы, при однократном интенсивном напряжении также в результате переохлаждения. Боли при воспалительных процессах значительно интенсивнее, без четкой локализации. Неприятные ощущения «разливаются» на всю стопу и усиливаются при ходьбе.
• Остеомиелит. Некротическое поражение костной ткани. Встречается редко, но протекает крайне тяжело: наблюдаются симптомы интоксикации организма, процесс экспансивный, стремительно охватывает не только кость, но и окружающие ткани. При слабой иммунной системе причиной этой опасной болезни может стать банальный порез или наличие хронического очага инфекции в организме (кариозные полости и т. д.).
• Неврома. Разрастание нервной ткани, расположенной в стопе. Боли при невроме диффузные, распространяются на всю стопу. Излюбленные места локализации неприятных ощущений — большой палец и мизинец. Опасности для жизни не несет, однако, переносится тяжело.
• Травмы. Очевидно, что любая травма может стать причиной того, что болит мизинец на ноге: от ушиба до перелома.
• Деформации. При длительном неудобном положении стопы в результате ношения некачественной обуви или неправильной постановке стопы возможны деформации мизинца.
• Проблемы с сосудами нижних конечностей. Стеноз сосудов нижних конечностей приводит к недостатку питания лежащих ниже структур, в том числе нервной ткани, которая остро реагирует на любые изменения кровоснабжения. Атеросклероз встречается у курильщиков «со стажем», лиц с ожирением, у больных гепатитом, циррозом и др.
• Сахарный диабет. В результате диабета развивается системное поражение структур стопы — т. н. диабетическая стопа.
По симптоматическому комплексу распознать заболевание почти невозможно: многие проявления «перекликаются», другие развиваются на поздних стадиях. Поэтому пытаться поставить диагноз самому себе не стоит, это бесперспективное занятие и пустая трата драгоценного времени. При первых же проявлениях дискомфорта необходимо обратиться к врачу.
Первый, кого рекомендуется посетить — участковый терапевт. Вместо терапевта можно посетить хирурга. Эти врачи проведут первичный осмотр и помогут разработать дальнейший «план» действия. В дальнейшем диагностикой и лечением должен заниматься профильный специалист:
• Ортопед — если источник проблема кроется в патологиях опорно-двигательного аппарата.
• Травматолог — когда получена травма мизинца.
• Ревматолог — совместно с ортопедом помогает справиться с первопричиной ревматоидного артрита.
• Нефролог — если причина заключается в недостатке работы выделительной системы (в частности почек).
• Эндокринолог — при подозрениях на диабет.
• Флеболог — специализируется на проблемах с сосудами.
• Устный опрос пациента. Иначе называется сбором анамнеза. Врач задает вопросы, касающиеся состояния пациента, его жалоб и т. д. Таким способом специалист может составить первичную картину. От полученных сведений специалист «отталкивается», как от трамплина, чтобы предпринимать дальнейшие действия. Поэтому главная задача пациента — рассказать все в деталях. Чем больше сведений получит врач, тем проще и эффективнее будет его работа.
• Осмотр. Визуальная оценка играет едва ли не одну из главных ролей, когда речь идет о патологиях опорно-двигательной системы. В некоторых случаях дает возможность уже на данном этапе заподозрить ту или иную болезнь.
• Функциональные тесты. Когда болит мизинец на ноге не обойтись без проведения серии тестов. Эти тесты направлены на оценку подвижности суставов, нервной проводимости и чувствительности, степени кровоснабжения и т. д. Дискомфорта они не причиняют, зато являются важным источником информации. Пациенту нужно выполнять команды врача и рассказывать о своих ощущениях.
• Рентгенография. Назначается в качестве первого средства оценки состояния костей и суставов. Во многих случаях одного лишь рентгена хватает для постановки диагноза.
• УЗИ суставов. Назначается реже, при подозрениях на патологии, такие как артрит, остеоартроз.
• МРТ/КТ. Могут быть рекомендованы, когда все прочие диагностические методы исчерпаны. На сегодняшний день более информативных исследований анатомических структур стопы еще не изобрели. Томография в деталях отображает кости, сухожилия, мягкие ткани, суставы.
• Пункция сустава. Играет важную роль в диагностике вероятного остеомиелита, поскольку дает возможность в лабораторных условиях исследовать содержимое суставной полости. Возбудителем почти всегда является золотистый стафилококк.
• Лабораторные исследования. Анализ мочи (при подагре растет концентрация уратов), анализ крови (показывает любое воспаление), биохимический анализ крови (для выявления высокой концентрации кальция или солей-уратов). При подозрениях на диабет проводится исследование крови на сахар и тест на толерантность к глюкозе (т. н. СТТГ или сахарная кривая).
Вряд ли кому-то из пациентов может быть назначен весь приведенный перечень исследований. Как правило, проблема не столь глубока и лежит на поверхности, важно внимательно посмотреть.
Лечить, как и обследовать — прерогатива врача. Своими силами можно снять боль (допускается прием анальгетика), избавиться от мозоли (для этого следует пропарить ноги, но ни в коем случае не состригать мозоль, после чего исключить воздействия на повреждённое место) или от вросшего ногтя (в самом начале его нужно просто отстричь). Все остальное в руках специалиста.
Что современная медицина предлагает тем, у кого болит мизинец на ноге? Для лечения применяются медикаменты, назначается физио- и/или ортопедическое лечение, в крайних случаях — оперативное вмешательство.
Медикаментозное лечение проводится несколькими группами препаратов:
• Анальгетики. Для купирования болевого синдрома: Анальгин, Баралгин и др.
• Противовоспалительные средства. Как правило, нестероидные, такие как Кеторолак, Найз, Ибупрофен, Нурофен. Способствуют снятию воспаления.
• Противогрибковые средства, антибиотики. Назначаются в виде мазей для местного применения. При остеомиелите практикуется прием антибиотиков в виде таблеток или инъекций.
• Лидокаин, новокаин — для проведения обезболивающих блокад.
• Урикозурические препараты — для лечения подагры.
Ортопедическое лечение назначается при травмах. Несмотря на замысловатое название, суть проста: накладывается эластичная или гипсовая повязка с целью иммобилизации мизинца. Физиолечение практикуется и в качестве лечебного метода, и в период реабилитации после полученной травмы. Конкретные процедуры назначаются физиотерапевтом.
Без хирургического вмешательства не обойтись, если сустав разрушен (в таком случае проводится протезирование) либо была получена тяжелая травма. Далеко зашедший остеомиелит предполагает ампутацию мизинца и окружающих тканей, если они были затронуты.
Боли в мизинце редко говорят о серьёзных заболеваниях, но не обращать на них внимания нельзя. Никогда заранее невозможно узнать о какой проблеме идет речь. Разумнее показаться специалисту, чрезмерная бдительность — это нормальная практика.
источник
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ощущение болезненности в мизинце возникает нечасто, в большинстве случаев поражаются большие пальцы или подошвы стоп. Дискомфорт в последнем пальце многие игнорируют, что, к сожалению, приводит к поздней диагностике и продолжительному лечению.
Согласно статистике, в половине случаев боль объясняется всего лишь внешними поражениями: вросшим ногтем, грибковым заболеванием или обыкновенной мозолью. Однако на оставшиеся 50% приходятся более серьезные патологии, которые затрагивают суставы, околосуставные ткани. Нельзя исключать и некоторые системные болезни, оказывающие негативное влияние на состояние стоп.
Если болит мизинец на ноге, то причиной может быть любое из нижеперечисленных состояний:
- артрит, артроз;
- бурсит;
- тендинит;
- остеомиелит;
- неврома Мортона;
- сахарный диабет;
- атеросклероз;
- деформации стоп;
- болезни кровообращения (эндартериит);
- травмы.
Несмотря на разницу в характере патологического процесса, эти два заболевания имеют сходные симптомы. Суффиксы в названии болезней отражают суть происходящих в суставе изменений. «Ит» – воспаление, «оз» – деструктивный процесс в органе.
Воспаление в суставе при артрите возможно при постоянной травматизации, открытых или закрытых травмах суставов. Развитию артрита может предшествовать регулярное физическое перенапряжение или переохлаждение. Реактивный артрит появляется вследствие попадания инфекции в организм, на фоне ревматизма суставы поражает ревматический артрит.
Нарушение обмена веществ, при котором в органах и тканях накапливаются соли мочевой кислоты, приводит к возникновению подагрического артрита. При поражении пальцев ног артритом наблюдаются боли в суставах, присутствуют и признаки воспаления – отечность и покраснение.
Для ранних стадий артрита характерно появление боли после физической нагрузки или длительного состояния покоя (ночной сон). Именно утренняя скованность в сочленении является характерным спутником воспалительного заболевания суставов.
Основными признаками артроза является боль и снижение подвижности в суставе. Сначала пациента беспокоит только небольшой дискомфорт при сгибании, сопровождаемый хрустом. В дальнейшем болевой синдром появляется даже при незначительной физической нагрузке. К вечеру интенсивность симптомов достигает своего пика, но после ночного отдыха человек чувствует себя гораздо лучше.
Из-за перерывов между приступами болезненности люди, страдающие артрозом, могут долго не догадываться о своей болезни. Опасность состоит в том, что со временем боль усиливается, становится трудно ходить, но главное – на поздних стадиях невозможно вылечиться с помощью традиционных методов. Когда болезнь зашла слишком далеко, пациенту предлагается протезирование суставов.
Межплюсневая невринома, или неврома Мортона, представляет собой патологическое утолщение подошвенного нерва, вызывающее болезненность в области основания трех последних пальцев. Причина заболевания остается невыясненной до конца. Многие специалисты сходятся во мнении, что нерв подвергается излишнему давлению вследствие ношения неудобной и тесной обуви, особенно на высоком каблуке.
В результате перегрузки переднего отдела стоп возникает воспаление нерва, который увеличивается в размерах и болит. Характерным признаком невромы Мортона является одностороннее поражение, хотя не исключено повреждение нерва на обеих ногах сразу.
Хроническое раздражение нерва чаще всего испытывают женщины, которые предпочитают модельную обувь на шпильке. Помимо боли, возникают и другие неприятные ощущения при невриноме – онемение, жжение, покалывание. Нарастание симптомов наблюдается сразу при надевании туфель.
«Что делать?», – спрашивают пациенты на приеме у врача. В первую очередь рекомендуется сменить обувь на более комфортную. В этом случае есть все шансы на избавление от патологии. Очень эффективны ортопедические стельки, которые помогут восстановить поперечный свод стопы. Это резко уменьшит вероятность ущемления нерва в межплюсневом пространстве.
Если не помогает консервативное лечение (физиотерапия, кортикостероидные блокады), то прибегают к хирургическому вмешательству. После иссечения пораженного нерва или релиза связки (рассечения поперечной связки плюсны) функция стопы не нарушается.
Вросший ноготь на мизинце – весьма болезненное явление, которое гораздо проще предупредить, чем лечить. Однако далеко не всегда ноготь врастает из-за неправильной гигиены или радикального обрезания.
Причин онихокриптоза, как принято называть эту патологию в медицине, может быть несколько:
- врожденные или приобретенные деформации стоп;
- лишний вес и отекание ног;
- травмирование пальца или части стопы;
- грибковое поражение ногтя;
- тесная и жесткая обувь.
Симптомы онихокриптоза нельзя не заметить: появляется уплотнение с одной или нескольких сторон ногтя, проблемное место краснеет и реагирует на прикосновения резкой болью. На этой стадии необходимо принимать меры, поскольку в дальнейшем возможно нагноение под ногтем, сильное распухание пальца и, как следствие, усиление болевого синдрома. Если это произошло, не стоит заниматься самолечением и применять народные средства, а как можно скорее обратиться за квалифицированной медицинской помощью. В противном случае возможны серьезные осложнения вплоть до удаления пальца.
Проблемы со стопами при сахарном диабете возникают не сразу, а спустя несколько лет после начала заболевания. На ранних стадиях развития «диабетической стопы» наблюдаются такие признаки, как жжение, покалывание, онемение и боль в пальцах. Кроме этого, следует обратить внимание на такие проявления:
- ссадины и ранки на ногах заживают очень медленно;
- ногти меняют цвет, темнеют;
- кожа пяток трескается, между пальцами возникает раздражение;
- часто появляются мозоли, натоптыши;
- стопа деформируется – искривляются пальцы, большой палец отклоняется вовнутрь.
При имеющемся диагнозе «диабет» и наличии вышеописанных признаков нужно обязательно проконсультироваться с врачом и выполнять его рекомендации.
Если боль в мизинце вызвана гнойным воспалением, поразившим костную ткань, диагностируют остеомиелит. Болезнь развивается не только в самой кости, но и в костном мозге, близлежащих мягких тканях. Возбудителем остеомиелита являются стафилококки, преимущественно золотистые, стрептококки, синегнойная палочка, а также различные бактерии – спорообразующие, клебсиеллы, легионеллы.
Заболевание может поразить любого человека независимо от пола и возраста. Инфекционные агенты проникают в организм вместе с кровотоком или из очага воспаления. Нередки случаи заражения остеомиелитом в результате проникающих травм: при пломбировании зубных каналов, эндопротезировании, а также после переломов.
Стоит отметить, что первыми появляются общие признаки – повышается температура тела, начинается лихорадка, учащается пульс. И только через 2-3 дня возникает болевой синдром в месте воспаления. При подозрении на остеомиелит больного в обязательном порядке госпитализируют и проводят лечение в условиях стационара.
Общий план терапии следующий:
- прием антибиотиков;
- проведение дезинтосикационных мероприятий – переливание плазмы крови и ее заменителей;
- прием иммуномодуляторов и витаминных комплексов;
- лечение в гипербарических барокамерах.
Прогноз при остеомиелите почти всегда благоприятный, исключение составляют хронические формы заболевания.
При поражении периферических сосудов нижних конечностей, когда сужается сосудистый просвет, и замедляется кровоток, возникает так называемый мигрирующий флебит. Первыми признаками заболевания являются дискомфортные ощущения в ступнях и пальцах ног – жар или зябкость, жжение, онемение и потеря чувствительности по типу «мертвого пальца».
Пациенты отмечают, что при ходьбе и движениях ногам становится то жарко, то холодно. Клиническую картину дополняют боли в икрах, вынуждающие прихрамывать или вовсе остановиться. В состоянии покоя болевой синдром стихает, но потом возвращается снова при попытках двигаться.
Все дело в том, что в норме сосуды при физической нагрузке расширяются, но в данном случае все наоборот: происходит патологическое сужение сосудов. Именно поэтому ноги мерзнут, когда жарко, и сильно потеют при низкой температуре.
Благоприятный прогноз при эндартериите возможен только при раннем выявлении болезни. Запущенные формы могут потребовать хирургического лечения, которое заключается в ампутации части конечности.
При внезапном и сильном мышечном сокращении суставные поверхности костей могут смещаться, и тогда диагностируется вывих. Мизинец имеет достаточно слабые мышцы и связки, поэтому травмируется чаще остальных.
Поскольку при вывихах задеваются нервные окончания, в момент получения травмы пациент ощущает резкую боль. Палец сразу же принимает неестественное положение и становится красным. Немного позже покраснение сменяется бледностью, а в области вышедших за анатомические границы суставов костей появляется отек.
Двигать пальцем при вывихе невозможно, так как это усиливает болевой синдром. Именно эта особенность отличает вывих от подвывиха, когда движения пальца практически не вызывают затруднений.
Перелом мизинца встречается почти в 5% случаев от общего числа переломов нижних конечностей, поскольку кость последнего пальца очень тонкая. Иногда при такой травме к врачу не обращаются, оставляя ее без должного внимания. Однако следует знать, что переломы могут давать инфекционные осложнения, а вследствие сдавления мелких кровеносных сосудов нарушать кровообращение.
Чтобы не допустить негативного развития событий, нужно пройти лечение под наблюдением травматолога. Это особенно важно при сложных и открытых переломах, когда требуется специальная обработка и репозиция костей.
После того как кости срастутся, начнется реабилитационный период. В это понятие входят физиопроцедуры, лечебная гимнастика, массаж. Специалисты советуют пройти полный курс лечения, чтобы функция стопы осталась такой, как была до травмы.
Современной медицине известно множество заболеваний, которые проявляются болью в мизинце стопы. Если травмы не было, кожный покров и ноготь не поврежден, то поставить точный диагноз может только врач на основе проведенного обследования.
Некоторые болезни гораздо легче поддаются лечению на начальных стадиях, чем запущенные и застарелые формы. Чтобы не пропустить серьезную патологию и избавиться от неприятных симптомов, нужно нанести визит доктору и сделать все необходимые исследования. Будьте здоровы!
Получить ушиб мизинца несложно: нечаянно споткнулся, ударился о диван или кровать ногой и т. д. Что делать в этой ситуации, какая первая помощь? Каковы симптомы ушиба пальца, как отличить его от других травм пальца? Об этом и поговорим.
Самой распространенной травмой нижней конечности, т.е. ноги, является ушиб пальца, мизинца. Его можно и вывихнуть, и сломать, что, конечно, доставляет немало страданий потерпевшему, он сильно болит.
Что считается ушибом? Это механическое повреждение, закрытое нарушение кожного покрова или же подкожной клетчатки. Палец имеет сложное строение, поэтому сильный удар по нему часто приводит к травме. Первая помощь необходима, хотя вылечить палец ноги может только врач, если ушиб сильный.
Что делать, если сильно ударили мизинец, самый уязвимый палец ноги? Перед тем как начать лечение, покажите его травматологу, который установит, есть ли у вас перелом. Самостоятельно определить вы это не сможете, но есть симптомы, на которые следует обратить внимание. Они помогут поставить первоначальный диагноз.
Сколько болит палец после травмы? Сколько дней, вам никто не скажет, т.к. это зависит от того, какой был ушиб. У всех по-разному, но врачи предупреждают, что боль может утихнуть и через месяц. Можно улучшить положение, если лечить после травмы палец народными средствами.
Каковы симптомы при ушибе пальца, многие знают. Это сильная боль. Однако, необходимо уметь отличать симптомы ушиба от других повреждений мизинца, т.к. от этого зависит дальнейшее лечение.
Рассмотрим основные симптомы:
Мизинец сильно беспокоит. Боль резкая, острая, пульсирующая. При ушибе пальца она стихает или же полностью проходит. Если это вывих или перелом пальца, то болит постоянно, а не только сразу же после травмы. Сколько держится боль? Иногда очень долго. Или же болевые ощущения возвращаются, если палец соприкасается с посторонними предметами, при движении сустава. В мизинце множество нервных окончаний, поэтому болеть он будет.
Палец отекает, видна припухлость. Эти симптомы (отек, припухлость) появляются через пару часов или спустя сутки. Тогда же возвращается и боль.
Гематома. Если после травмы возникли повреждения кровеносных сосудов, может образоваться гематома.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Отслоение пластинки ногтя. В некоторых случаях сильный ушиб приводит к отслоению ногтя. Если гематома образовалась под ногтем, он становится синим, иногда меняет цвет до черного. Позже ноготь может отвалиться, и на этом месте вырастет новый.
Мизинец двигается. Как только человек получил травму, он должен посмотреть, двигается ли его палец. Если двигательная активность сохранена, то, скорее всего, это ушиб. При других, более серьезных, повреждениях пострадавший не может пошевелить пальцем. Пытаться делать движения мизинцем нужно сразу же после травмы.
Если возникнут отек и гематома, возможно, человек уже не сможет пошевелить пальцем. Сколько времени на это уходит? Иногда несколько часов, иногда чуть больше.
Что делать, если у кого-то вышеперечисленные симптомы? Больному необходима точная диагностика и лечение. Поэтому его отвозят к врачу в ближайший травмпункт. До этого ему желательно оказать первую помощь, чтобы облегчить состояние.
После травмы необходима первая помощь.Что делать?
Установить, перелом это или ушиб. Точный диагноз вы не поставите, но предварительный – да. Для этого попросите пострадавшего пошевелить мизинцем. Если у него получается это сделать, то все в порядке. Это ушиб. Через сколько дней он пройдет, сказать нельзя, но особое лечение не понадобится. При серьезной травме не обойтись без помощи травматолога.
Обработайте ранки. Иногда на поверхности мизинца из-за травмы образуются небольшие ранки или царапины. Через сколько-то часов они заживут, но лучше обработать их антисептиком.
Приложить холод. Чтобы предотвратить отек и появление гематомы, на место, которое болит, приложите что-то холодное. Это снимет боль, сузит кровеносные сосуды. Компресс нужно держать около 10 минут. Потом сделайте перерыв на 20 минут и опять приложите опять холодное. Охлаждение в течение 40 минут должно помочь.
Стерильная повязка. Если травма небольшая, отек удалось предотвратить, боль ушла, можно обойтись и без повязки. В остальных случаях стоит наложить тугую повязку. Она защитит раны от грязи. Необходима давящая повязка и в том случае, если отслоился ноготь.
Приподнять ногу. Полезно держать ногу приподнятой. Сам пострадавший должен отдыхать, ему необходим покой.
Обезболивающие. Если боль очень сильная, можно выпить обезболивающую таблетку или же наложить мазь.
После травмы мизинца не массируйте палец, не пытайтесь его принудительно согнуть, не растирайте его.
Не забудьте посетить травматолога, даже если уверены, что это обычный ушиб.
Так ли это, скажет только врач, лечить в домашних условиях сильные ушибы не рекомендуется.
Лечение назначает врач. Вы оказали больному первую помощь, и ему стало лучше, но это не повод отказываться от визита к травматологу. Он сможет вылечить мизинец, даже если был сильный ушиб. В тяжелых случаях может понадобиться хирургическое вмешательство.
Доктор назначит необходимое лечение.Чаще всего он прописывает мази и кремы, обладающие обезболивающим и противовоспалительным эффектом, снимающие отек (Ибупрофен, Кетопрофен). Если образовалась гематома или сильный отек, назначается физиотерапия. Она вылечит все последствия травмы ноги.
В домашних условиях возможно лечение народными средствами. Они могут облегчить состояние, но надеяться только на них не стоит. Какие из них могут оказать существенную помощь?
Репчатый лук. Натрите его так, чтобы получилась кашица, или же выжмите из него сок. Прикладывайте к больному месту, проследив за тем, чтобы повязка не высыхала.
Есть и похожий рецепт. Возьмите 1 луковицу и натрите ее на терке, добавьте в полученную кашицу 1 ст.л. сахара. Приложите кашицу к мизинцу и перебинтуйте. Компресс должен быть на пальце ноги не меньше 2 часов.
Полынь. Сделать кашицу из свежей полыни и приложить к больному месту. Следите, чтобы повязка не высохла.
Подорожник. Выжмите сок из листьев подорожника. Приложите его к месту ушиба в виде примочек.
Целебная смесь. Сделайте лечебную мазь, смешав кашицу из свежей калины, 1 ст.л. сока алоэ и листьев чистотела. Эта смесь должна быть на пальце 12 часов.
Есть еще и другие рецепты для лечения народными средствами, которые помогут, если палец ноги болит.
Ушиб пальца очень болезнен, но не так страшен, как перелом или вывих. Если вовремя была оказана первая помощь, а потом назначено лечение, все быстро заживет.
Боли в пальцах – распространенное явление у многих людей старшей возрастной группы, хотя встречаться этот симптом может и до 40 лет.
Болезни суставов пальцев сильно снижают качество жизни пациентов, так как руки и пальцы – это инструмент для выполнения ряда привычных каждодневных функций, поэтому малейшие проявления боли, скованности, проблемы с подвижностью пальцев – это повод для обращения к врачу.
Причин, почему болят суставы пальцев рук, может быть достаточно много. Этиология болевых симптомов в кистях рук включает основные причины:
- воспаления;
- травмы и механические причины;
- не воспалительные патологии.
Артриты суставов пальцев рук
Артрит – острое или хроническое заболевание сустава и близлежащих областей. Характерными симптомами являются интенсивная боль в суставах пальцев рук во время движения и покоя, отечность и гиперемия кожи в больной области, хруст в пальцах при нагрузках, ограниченная подвижность, деформация и подъем температуры локально, в месте воспаления.
- Ревматоидный артрит: системная аутоиммунная патология хронического характера, являющаяся причиной болезненности в пальцах рук в 5-7% случаев болевых проявлений. Ревматоидный артрит, как правило, поражает мелкие суставы скелета, хотя может затрагивать и более крупные – коленные, голеностопные, локтевые. Возникает в любом возрасте. Заболевание проявляется отечностью, покраснением, горячей кожей в области пястно-фаланговых суставов указательных и средних пальцев. Под кожей в больной области нащупываются плотные ревматоидные узелки. Выраженная боль не позволяет пациенту согнуть пальцы в кулак. Характерна симметричность поражения – если болезнь затронула правую руку, через некоторое время поражение появится на левой руке. Боль проявляется, как правило, во второй половине ночи и по утрам. К боли добавляется скованность и ограниченность движения. Болезненность стихает вечером. Ревматоидный артрит при длительном поражении приводит к типичной картине деформации кистей – так называемые «руки-бутоньерки», «руки с лорнетом», «лебединая шея».
- Псориатический артрит. Одно из проявлений псориаза – системного поражения кожи. Характеризуется воспалительным процессом сразу во всех пальцевых суставах, чаще всего – ногтевых фаланг. Характерно: суставы деформированы, вытянуты, поражение не симметричное, область гиперемирована, сустав опухает. Боль сосредоточена в дистальной фаланге пальца. Также наблюдается проблемное разгибание кистей рук, больших пальцев. Псориатическое поражение затрагивает также суставы стоп и пальцев ног.
- Инфекционный и септический артрит. Эта разновидность заболевания возникает при инфицировании сустава бактериальными или вирусными агентами, в случае сепсиса, травмы, с нарушением целостности кожного покрова. Такой артрит может поражать один или несколько суставов, и в зависимости от степени и тяжести болезни проявляется по-разному. Заболевание может не иметь системных симптомов. Среди характерных признаков инфекционного воспаления – острая боль, длящаяся от пары часов до нескольких дней, локальное или общее повышение температуры. Запущенный инфекционный артрит с присоединением гнойного воспаления проявляется ознобом, лихорадкой, выраженной интоксикацией с критичными показателями температуры. У детей и молодых пациентов симптомы артрита выражены сильнее, чем у пожилых пациентов.
- Подагрический артрит. Возникает как следствие нарушенного обмена мочевой кислоты, когда она откладывается солями в суставных тканях, что вызывает дисфункцию органа. Встречается в основном после 50 лет, у пациентов мужского пола, с повышенным содержанием мяса в рационе (мясо – главный источник пуринов, при нарушении обмена которых в организме появляется подагра). Начало подагрических явлений характеризуется болью, локализованной в большом пальце ноги, которая далее распространяется на прочие суставы, в том числе и кистей рук (множественное поражение позволяет говорить о подагрическом полиартрите). Область пораженных суставов гиперемирована. Острый приступ подагры длится в среднем от двух дней до нескольких недель и проявляется интенсивной, жгучей и рвущей болью в руке, сильной отечностью и локальным подъемом температуры. При хронизации процесса в дальнейшем образуются патологические уплотнения-тофусы над суставами.
Еще одна причина болей в пальцах рук, возникающих, когда воспаляется кольцевидная связка пальцев. По клиническим проявлениям заболевание похоже на артрит и артроз, дифференциация диагноза проводится по рентгеновскому исследованию.
Выражено онемение, жжение, боль в суставах пальцев рук, болят все пальцы, кроме мизинца. Боль не локализована в одном суставе, а разлита по всему пальцу. При этом палец отечен до синюшности, не разгибается без усилий. Кисти сгибаются и разгибаются с трудом, иногда невозможно разогнуть кулак. Разгибание кисти сопровождается щелчками из-за потери эластичности связки. Симптоматика усиливается ночью и на рассвете, днем боль снижается, иногда пропадает полностью.
Гнойно-некротический процесс в костях и суставах, с захватыванием костного мозга и надкостницы, вызываемое гноепродуцирующими бактериями.
Симптомы заболевания: системные, достаточно тяжелые уже в начале. Выраженная интоксикация вызывает подъем температуры с ознобом, тошноту и приступы рвоты, головную боль, ухудшение общего состояния. Болит пораженный сустав и прилегающая область. По мере развития болезни усиливаются боли в суставах, в кистях, отекают мышцы кисти, проявляется венозный рисунок на коже, движение пальцев ограничено. Со временем перечисленные симптомы могут ослабевать, что говорит о хронизации процесса. Осмотр пораженной области может выявить свищи, со скудными выделениями гноя, свищи могут сливаться между собой в подкожные каналы, также на запущенных хронических стадиях остеомиелита искривляются кости и конечности становятся неподвижными.
Воспаление суставной сумки, со скоплением в полости сустава жидкости.
Заболевание характеризуется появлением в месте больного сустава подвижной припухлости, мягкой и болезненной при пальпации; локально повышается температура и кожа становится сильно гиперемированной. В случае травматической этиологии бурсита может присоединиться гнойная инфекция, в этом случае боль становится интенсивной и распространяется на всю руку, болит голова, наблюдаются приступы постоянной тошноты, ухудшается общее состояние.
Заболевание инфекционно-воспалительного характера, часто является осложнением ангины, может сопровождаться патологиями со стороны сердца. Поражает чаще крупные суставы, но может проявляться и в мелких.
Симптомы ревматизма: резкие боли в пальце, с нарушенной подвижностью, суставы опухают, может быть общий подъем температуры, сыпь на теле.
Воспаляется связка большого пальца руки. Заболевание проявляется болью в лучезапястном суставе, с иррадиацией в предплечье, плечо, шею, усиливающейся при нагрузке на кисть. Область больного сустава отличается припухлостью, болезненностью при пальпации.
Острое или хроническое воспаление оболочек сухожилий пальцев рук. Наблюдаются боль при сгибании пальцев, хруст при движении, припухлость в больной области.
Остеоартроз, при множественном поражении – полиостеоартроз. Деформирующий суставы процесс не воспалительного характера, приводящий к разрушению суставных хрящей. Чаще всего встречается у женщин старше 50 лет, так как ассоциировано с сокращением уровня эстрогенов. Причинами остеоартроза могут быть обменные нарушения, генетическая предрасположенность, нагрузки, связанные с профессией.
Заболевание характерно образованием отеков и узелков под кожей, способствующих деформации суставов пальцев. Деформация складывается по типу веретена – палец утолщен посередине, или имеет узловатый вид. Движение в пальцах ограничено, проходит с хрустом. По утрам руки скованны. Боль в суставах пальцев рук появляется при нагрузках и стихает ночью, хотя, если остеоартроз проходит с застоем венозной крови, то ночью могут быть ноющие тупые боли. Клинические проявления остеоартроза начинаются в области одного сустава, в дальнейшем он распространяется на все пальцы. Вторичное поражение при остеоартрозе захватывает суставы, на которые распределялась нагрузка при воспалении первого сустава.
Ризартроз — разновидность остеоартроза, поражающая сустав большого пальца. Причиной ризатроза являются ранее перенесенные инфекции, перегрузка сустава, травма, интоксикация.
Заболевание достаточно узнаваемо – локализация боли и ее усиление при характерном типе нагрузки: открывание крышек, вращение ручек двери, проворачивание ключа в замке. В начале заболевания боль в пальце возникает при нагрузках, по мере развития – появляется и в покое, к ней далее присоединяется деформация сустава с ограничением движения.
Шейный остеохондроз — заболевание, характеризующееся дистрофическими явлениями в позвонках шейного отдела позвоночника, что вызывает деформацию хрящей и как следствие — сдавление нервных корешков, иннервирующих руки.
Симптомы: острые, режущие боли, с ощущением электрического разряда вдоль левой или правой руки, проходящие через локтевые и лучезапястные суставы до кончиков пальцев. Онемение и мурашки в кончиках пальцев, усиливающиеся вместе с болями при нагрузках на позвоночник. Усиливать боль могут также наклоны головы, чихание и кашель.
Ангиоспастический периферический криз
Ангиоспастический периферический криз. Спазм сосудов, возникающий чаще всего при переохлаждении.
При нем отмечается боль в пальцах рук, с похолоданием кистей, синюшностью, сменяющейся на сильную гиперемию.
Невропатия локтевого нерва
При сдавливании или травме лучезапястного сустава тоже могут болеть суставы пальцев.
Отличается приступообразными болями в пальцах, нарушением движений. Если к болям присоединяется побеление кончиков пальцев, то это говорит о возникновении синдрома Рейно, который включает интенсивные жгучие боли после травм, стрессов и переохлаждения, а также белые кончики пальцев. Может поражать как одну руку – левую или правую, так и обе. Осложнением патологии является ишемия тканей в пальцах из-за нарушения периферийного кровотока.
Патология, вызванная увеличением количества клеток крови, может быть первичной, вторичной и псевдополицитемией:
- Первичная характеризуется повышением образования лейкоцитов, эритроцитов и тромбоцитов.
- Вторичная, или реактивная появляется при заболеваниях, которые изначально не связаны с кровью.
- Псевдополицитемия возникает при снижении количества кровяной плазмы.
Симптомы: онемение, зуд и боль в суставах пальцев, из общих проявлений отмечаются зуд кожи, головная боль, бессонница.
Частое явление, приводящее к появлению боли в пальцах рук. Чаще всего бывает вывих большого пальца.
Определяется по неестественному положению пальца, резкой боли, выпиранию фаланги пальца из сустава, покраснению кожи и подъему локальной температуры.
Профессиональное заболевание, возникающее при долгой работе с аппаратами, имеющими вибрационный механизм. Имеет стадии развития:
- На первой стадии периодически появляются боли в пальцах, онемение, покалывание, мурашки.
- Снижается вибрационная чувствительность, меняется сосудистый тонус, нарушения чувствительности и боль становятся перманентными. Присоединяются начальные симптомы вегетососудистой дистонии.
- Боль и нарушенная чувствительность проявляются приступами, усиливаются вазомоторные проявления, приводящие к сосудистому спазму и побелению пальцев.
Профессиональное заболевание, появляется у молодых людей, долгое время проводящих за компьютером. Проявляется болью в суставах указательного пальца.
- Утренняя скованность, отечность и боли в пальцах указывают на начало заболеваний суставов, точно определить которые можно методами врачебного исследования.
- Беременность и послеродовое состояние могут вызывать боли и припухлость суставов, что может свидетельствовать о нехватке кальция, заболеваниях суставов, увеличении синтеза релаксина – гормона, участвующего в размягчении и ослаблении связок, защемлении срединного нерва, фибромиалгии – болезни, сопровождающей депрессию.
- После активной физической нагрузки – такие боли указывают на болезни сосудов, дополнительно могут выявляться судороги, онемение и быстрая усталость пальцев. Кожа бледная и холодная, ногти утолщаются, редеет количество волос на руках. Хронизация процесса приводит к невозможности нащупать пульс, нарушается кровообращение рук, боли появляются даже при невысокой нагрузке или наблюдаются постоянно.
Факторы, способствующие появлению поражений суставов пальцев и болей:
- Инфекции.
- Нагрузка на суставы с их износом.
- Обменные и гормональные нарушения.
- Дефицит нутриентов в питании.
- Аутоиммунные поражения.
- Пол и возраст.
- Травмы.
- Курение.
- Наследственность.
- Рутинные постоянные движения пальцев рук.
- Стресс.
В первую очередь, нужно лечить основное заболевание. К какому врачу обратиться – зависит от предварительного диагноза, его может поставить терапевт, и далее направит пациентов с болями в пальцах к кому-то из профильных специалистов — невропатологу, травматологу, ревматологу, гематологу или хирургу.
Так как терапия болезней суставов пальцев одной из задач ставит устранение боли, то практически при всех заболеваниях назначаются курсы приема медикаментов, чаще всего – нестероидных противовоспалительных средств, которые выступают как анальгетики и снимают воспалительные явления. В числе таких препаратов:
- Диклофенак.
- Нимесил.
- Индометацин.
- Ибупрофен и прочие.
Также лечение назначается в зависимости от вида боли:
- Если сильные боли не снимаются НПВС, и при аутоиммунных патологиях, могут быть назначены кортикостероидные препараты, с введением в суставную сумку. Это Дексаметазон, Преднизолон, Метипред.
- При невыраженных воспалениях с умеренными болями можно применять местные обезболивающие в виде мазей с анальгезирующими и противовоспалительными свойствами.
- Дегенеративно-дистрофические заболевания, например, остеоартроз или шейный остеохондроз включают в терапию хондропротекторы пролонгированными курсами, для восстановления хрящей суставов – Терафлекс, Структум.
- Крайние проявления болевого синдрома предполагают возможность назначения наркотических анальгетиков.
- Физиотерапия в виде электрофореза с новокаином, резонансной терапии и электросна хорошо помогает при нарушенной двигательной активности суставов и способствует восстановлению после лечения основного заболевания. Также к методам физиотерапии относятся массажи, грязевые обертывания, лечебная гимнастика, ультразвуковое, тепловое и микроволновое лечение. Вне периодов обострений назначается лечение в санаториях.
- Компресс из смеси меда, алоэ и водки, накладывающийся на больную область на два—три часа.
- Смесь оливкового, кунжутного масел и витамина А втирать в больную область.
- Настойка картофельных ростков: 200 гр ростков настаивать 2—3 недели в пол-литра водки. Втирать нужно в область суставов ежедневно один раз.
- Спиртовая настойка цветов сирени. Цветки настаиваются на спирту две недели в темной емкости. Растирать этой настойкой суставы на ночь.
- Чай из листьев и ягод брусники. Ложку сухой смеси брусничного листа и ягод настоять в 200 мл кипяченой воды. Пить нужно два раза в день, по стакану.
- Мазь из меда, морозника, горчицы и масла. 20 гр меда и 20 гр сухой травы морозника смешать с 5 гр сухого порошка горчицы и 10 гр растительного масла. Смесь подогреть на водяной бане до смешивания, затем остудить. Наносить мазь на область сустава раз в день, пока не пропадут боли. Хранить ее нужно в темной стеклянной емкости.
- Прополисовая мазь. Прополис смешивается с растительным маслом и втирается в сустав ежедневно, один раз в день.
- Отвар из листьев крапивы, цветов сирени и розмарина. Растения берутся в равном соотношении, из них делают отвар для компрессов на сустав. Компресс кладется перед сном.
- Компресс из толченого мела и кефира, или вареных овсяных хлопьев накладывается на ночь.
- Березовый сок внутрь.
Любые народные средства лечения должны быть согласованы с врачом, во избежание обратного эффекта и усугубления симптоматики.
В случае травмы сустава в первую очередь нужно приложить лед – сначала обмотать больную область тканью или бинтом, сверху положить пакет со льдом. Чего не следует делать при травме суставов – греть и разминать это место.
Лечение суставов Подробнее >>
Помимо терапии, заболевания суставов подразумевают соблюдение определенной диеты, с исключением или сокращением количества мучного, сладкого, кисломолочных продуктов с высоким процентом жирности, майонеза, соли, копченостей, мяса, кофе, цитрусовых и кислой зелени (щавель, шпинат), острой еды. Улучшают состояние суставов рыба, морепродукты, нежирные сыры, листовой салат, редис, яйца, орехи, гранаты, цветная капуста, оливковое масло, продукты с содержанием омега-3 жирных кислот.
При нарушенной двигательной активности назначаются упражнения для кистей рук и пальцев.
Для профилактики появления боли в суставах пальцев рук нужно соблюдать технику безопасности при работе, избегать длительных однообразных движений, распределять нагрузку равномерно на обе руки, придерживаться здорового рациона, исключить вредные привычки.
Заболевания суставов часто переходят в хроническую форму и многие из них могут приводить к необратимым проблемам с руками, потере движения и невозможности что-либо делать пальцами. Поэтому обращаться к врачу при первых проявлениях болей в кистях нужно незамедлительно, и проводить лечение необходимо по назначению врача, лечить суставы самостоятельно, так же как и откладывать обращение за врачебной помощью, недопустимо.
источник
При различных заболеваниях опорно-двигательного аппарата чаще всего страдает ступня или большой палец ноги . На болевые ощущения в районе мизинца люди обращают внимание, когда они становятся достаточно серьезными. Именно поэтому, патологии затрагивающие мизинец, диагностируются на поздних стадиях болезни.
Но, именно раннее обнаружение проблемы опорно-двигательного аппарата может помочь не только быстрее избавиться от болезни, но и снизить риск ее рецидива. Поэтому, всегда прислушивайтесь к своему организму и старайтесь выявить проблемы на ранней стадии. Даже если это касается такого «пустяка» как боль пальца ноги.
Причин, по которым может болеть мизинец несколько. Ниже, мы перечислим их.
Одной из причин болевых ощущений в мизинце являются заболевания кровеносной системы . При таких проблемах, мизинец может опухнуть и побелеть. Заболеть самый маленький палец ступни при таких нарушениях может после серьезных нагрузок или переохлаждении.
Чаще всего такой проблемой страдают мужчины старше 30 лет. Особенно те. Кто курят и страдают сахарным диабетом. Болеть мизинец может при атеросклерозе или облитерирующим эндартериите. То есть таких заболеваний, когда нарушается кровоток, и происходит ухудшение питания клеток. При таких заболеваниях болевые ощущения, локализованные в мизинце, постепенно начинают подниматься выше, поражая большую часть ноги.
Из-за недостатка питания тканей, на ногах выпадают волосы , а ногтевая пластина мизинца становится ломкой.
Для лечения этого заболевания нужно обратиться к флебологу. Этот специалист занимается вопросами венозных нарушений. Также может потребоваться помощь ангиолога. Это врач занимается лечениями болезней артерий.
Если мизинец на ноге опух и начинает сильно болеть, при этом он не был травмирован, то скорее всего причина такой патологии – неврома Мортона. Это достаточно распространенная проблема нижних конечностей, которая характеризуется утолщением нерва стопы.
Чаще всего неврома Мортона поражает женщин, которые любят ходить на высоких каблуках. Но и мужчины также могут обнаружить у себя эту проблему. Особенно те, кто страдает лишним весом или по долгу службы должны находиться долгое время на ногах. Если болевые ощущения не проходят 1-2 дня, то нужно обратиться за профессиональной помощью.
Чем дольше игнорировать неврому Мортона, тем труднее в последствие от нее избавиться.
Трудность диагностирования этой болезни заключается в том, что ее симптомы схожи с симптомами артрита и артроза. В зависимости от стадии этой патологии ее лечить может ортопед, невролог или хирург. Если неврому Мортона можно вылечить безоперационными методами лечения, то врач назначает прием обезболивающих средств, советует уменьшить нагрузку на ноги и сменить обувь на ортопедическую.
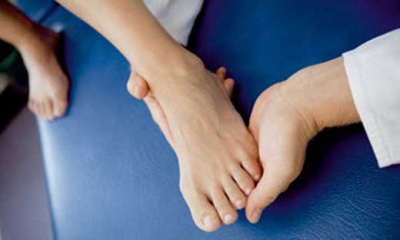
При ревматоидном артрите пораженный палец темнеет и становится багровым. В месте поражения увеличивается температура. Это связано с усиленной выработкой внутрисуставной жидкости. Ее скопление приводит к застою. Что еще сильнее усугубляет проблему.
Ревматоидным артритом больше страдают женщины после 30 летнего возраста.
Если не обеспечить нормальное лечение этого заболевания, то оно перетечет в хроническую форму. Что может привести к функциональной инвалидности.
Главными причинами ревматоидного артрита являются нарушения в работе иммунной системы и нарушения обменных процессов в организме, повлекшие отложению солей мочевой кислоты в суставах. Не маловажную роль в появлении ревматоидного артрита играют наследственные факторы.
Лечением различных форм артритов занимается врач ревматолог. Он может выписать нестероидные противовоспалительные средства или кортикостероиды (при острой форме заболевания).
В лечение этого заболевания хорошо себя зарекомендовали некоторые процедуры физиотерапии.
Еще одной причиной, появления болевых ощущений в мизинцах ног, может стать артроз. Эта болезнь часто развивается из-за ношения зауженной к носу обуви . Такая обувь провоцирует деформацию суставов и их последующее нарушение.
На артроз могут указывать онемение пальцев после сна, появление уплотнения в зоне суставной щели, хруст во время ходьбы и уменьшение подвижности пальцев. Это самое часто диагностированное заболевание суставов в мире. В группу риска входят люди старше 30 лет. Причем чем старше человек, тем больше его суставы подвержены разрушению.
Болевые ощущения при артрозе зависят от степени болезни. Чем выше степень, тем сильнее проявляются болевые ощущения. Для их купирования врач может назначить анальгетики, а для снятия воспаления, нестероидные противовоспалительные средства.
Основным специалистом, который занимается лечением суставов является ревматолог.
Но, при артрозе может понадобиться помощь травматолога, ортопеда или хирурга.
На боль в мизинце может указывать на артрит . Это «простое» заболевание, при отсутствии должного лечения может привести к серьезным проблемам. В том числе и инвалидности.
Симптомами артрита являются болевые ощущения, опухания пальцев и изменение цвета кожи над пораженным суставом. Эта болезнь может иметь наследственный фактор. Артрит часто развивается на фоне инфекций, получения травм, сильных нагрузок на ноги и хронический стресс.
Лечением этой болезни занимается ревматолог. Он может привлечь помощь артролога. При лечении артрита используют комплексную терапию с использованием нестероидных противовоспалительных препаратов и хондропротекторов. Хорошо себя показали при таких поражениях суставов — компрессы.
Кроме того, нужна специальная диета, которая исключает употребление некоторых продуктов.
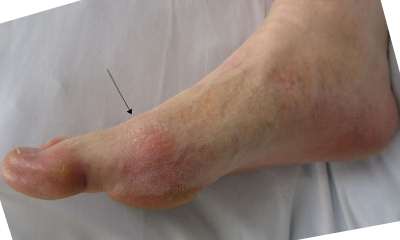
Кроме болевых ощущений, при таком поражении пальцев может появиться отечность, изменение цвета кожи и увеличение температуры тела.
В районе поражения палец становится очень чувствительным и даже малейшее прикосновение к нему может спровоцировать сильнейшую боль.
Для точной диагностики подагры врач может попросить сдать анализ крови, сделать рентген пораженного места и исследование суставной жидкости. Если болезнь выявлена, то применяется медикаментозное лечение с использованием обезболивающих препаратов, нестероидных противовоспалительных средств и инъекций глюкокортикоидами, непосредственно в пораженный сустав. Также специалист может прописать специальные противоподагрические препараты. Комплекс мер против подагры включает специальную диету и физиопроцедуры.
Для лечения подагры нужно обратиться к терапевту, который может направить пациента к узкому специалисту.
Чаще всего им является ревматолог.
При боли в мизинце, вызванной гнойной инфекцией , поражающей костную ткань, диагностируют остеомиелит. Инфекция может попасть в кость через кровь. Тогда речь идет о гематогенном остеомиелите. Этот вид заболевания часто наблюдается в грудном или детском возрасте. В более взрослом возрасте случае этой болезни редки. Чаще всего возбудителями гематогенной формы этого поражения являются стафилококки и стрептококки.
Также инфекция может попасть в кость в результате открытого перелома или операций.
Такой вид остеомиелита называют экзогенным.
Главным симптомом такого поражения костей является наличие бактерий в крови. Это может привести к повышению температуры тела, ознобу и учащению пульса. Отек и болевые ощущения появляются не сразу, а только на второй-третий день.
При подозрении на остеомиелит нужно обратиться к терапевту. Он может отправить больного к узкому специалисту. Например, к ортопеду. Также может потребоваться помощь хирурга.
При диагностировании остеомиелита назначают антибактериальную, дезинтоксикационную и иммунную терапию.
Также может помочь назначение препаратов, усиливающих микроциркуляцию крови и местное применение различных мазей.
Иногда причинами болей в мизинце являются травмы и деформации . Так как этот палец меньше всего защищен, ушибы, переломы и вывихи для него не редкость. При таких травмах мизинец опухает и теряет функциональность. Характер боли зависит от вида травмы. Но, из-за того, что в этом пальце сосредоточено большое количество нервных окончаний, боль бывает очень острой.
При переломе мизинца больной не сразу может обратиться к врачу.
Дело в том, что даже большой дискомфорт от такой травмы не препятствует двигательной функции. Человек продолжает ходить, хоть и чувствует боль. Но, хуже, что перелом может вызвать гнойно-некротического процесс. Что в свою очередь приводит к интоксикации организма и появлению рвоты, сильных головных болей и даже потерям сознания.
Кроме того, болеть мизинец может из-за деформации, вызванной неудобной обовью.
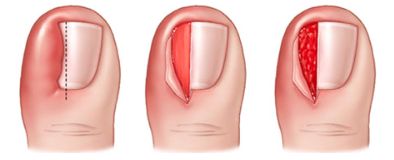
Болевые ощущения при врастающем ногте могут быть интенсивными. Мизинец опухает, а его кожа окрашивается в бордовый цвет.
Если вовремя не начать лечение, то такая проблема может усугубиться инфекцией.
Некачественная или неподходящая обувь может стать причиной огрубления кожи в районе мизинца. Наросты из огрубевшей кожи могут привести к появлению болезненной стержневой мозоли. Если мозоль свежая, то ее можно вылечить, устранив проблему ее появления. Но, болезненный мозольный нарост нуждается в лечении. Для этой цели используют специальный пластырь, горячие ванночки и специальные мази.
Можно удалить мозоль и хирургическим способом.
Одним из частых симптомов сахарного диабета является боль в пальцах ног. Она характеризуется жжением . Такая проблема связана с нарушением кровообращения и поражения нервных окончаний, часто возникающих при этом эндокринном заболевании.
При сахарном диабете пальцы на ногах могут синеть, а болевые ощущения проявляются в ночное время. Оставлять без внимания эту проблему ни в коем случае нельзя. Ведь она говорит о начале патологии, которая может привести к ампутации ноги.
Для того, чтобы этого не произошло, специалисты назначают комплексное лечение, направленное на восстановление микроциркуляции крови и проводимость нервных волокон.
Неприятные ощущения в пальцах ног (в том числе и мизинце) могут быть связаны с грибковой инфекцией. Микоз стопы — это довольно серьезное заболевание, которое многие не воспринимают всерьез. При развитии грибка на коже ног в кровь попадают различные токсины, отравляющие организм. Поэтому лечение нужно назначить, при первых симптомов такого поражения кожи.
Микоз стопы развивается при частом нахождении в местах с повышенной влажностью, при общем ослаблении организма и проблемах иммунной системы. Для лечения этой проблемы сегодня разработаны специальные противогрибковые препараты в виде кремов, мазей и гелей.
Боль в мизинце ноги может быть симптомом серьезного заболевания.
Обязательно посмотрите видео по теме
Оставлять эту проблему на самотек нельзя. Лучше всего обратиться к участковому терапевту и рассказать о симптомах. Чем быстрее начать лечение, тем больше возможностей победить недуг.
Самый действенный метод – компресс из размягченного чеснока и сала. Кашицу прикладывают к больному месту на ночь. Продолжать лечение следует до тех пор, пока мозоль не исчезнет.
Также хорошо помогает лимонная корочка либо листики алоэ. Обычный репчатый лук обладает тем же эффектом. Разломите его на части, залейте уксусом и поставьте на 24 часа в темное место. Далее, прикладывайте к мозоли утром и вечером.
Если мозоль появилась недавно, воспользуйтесь хлебным мякишем, смоченным в уксусе. Также хорошо помогает картофель. Распарьте ноги в теплой воде, после чего положите на больное место компресс из тертого картофеля. Закрепите бинтом.
Еще один действенный метод – примочки из растительного масла. Прикладывайте его к больному месту на пару часов в течение нескольких дней. Так необходимо поступать, если мозоль еще свежая. Если нарост успел полностью сформироваться, масло следует оставлять на ночь. Подобные операции, возможно, придется повторить не один раз.
Избавиться от мозоли на мизинце можно с помощью компресса из свежих трав. Лучше всего для этой цели подходят календула, плющ, сок одуванчика.
Достоинства использования народных средств, очевидны. У них отсутствуют противопоказания . Исключением является лишь индивидуальная непереносимость. Кроме того, такое лечение не требует больших финансовых затрат, да и приобрести подобное лекарство можно в любой аптеке города.
Однако стоит учесть что, выбрав один тип лечения, нельзя переходить на другой. Так вы не только не вылечите мозоль, но спровоцируете новые осложнения.
Не у каждого есть время готовить компрессы и примочки. Тогда можно воспользоваться антисептиками, мазями, кремами, специальными мозольными пластырями. Они эффективно удаляют огрубевший участок кожи и тем самым решают проблему.
Бывает вылечить мозоль самостоятельно, не получается. Тогда стоит обратиться за помощью к врачу. Например, ортопеду или терапевту. Особенно необходимо насторожиться, если появились первые признаки инфекции.
Специалисты помогут подобрать подходящий препарат. Посоветуют, какую обувь лучше носить. Запущенную мозоль, скорее всего, порекомендуют удалить при помощи жидкого азота либо лазера.
Наиболее эффективным является лазерное удаление. Больную ткань прижигают, предотвращая ее распространение. Кроме того, удаление мозоли лазером безболезненно. Противопоказания так же отсутствуют.
У человека, за исключением случаев полидактилии и гиподактилии по пять пальцев на руках и ногах.
Боли в пальцах могут наблюдаться при разнообразных заболеваниях:
Стенозирующий лигаментит поперечной связки запястья (синдром запястного, или карпального, канала). Болеют преимущественно женщины, особенно в возрастной группе 40 — 60 лет. Для заболевания характерны онемение и (или) жжение, жгучие боли во всех пальцах кисти, кроме мизинца — в большом, указательном, среднем и менее в безымянном пальце.
Боль и онемение сильнее выражены по ладонной поверхности пальцев, и идут от самого основания ладони до их кончиков; то есть неприятные ощущения распространяются по всей длине пальцев, а не концентрируются в области каких-либо суставов.
Усиление неприятных ощущений в пальцах и ладони происходит обычно ночью, часа в три-четыре, или совсем под утро. В середине дня боль и онемение при синдроме запястного канала обычно выражены слабее.
Внешний вид суставов пальцев при данном заболевании не меняется. Иногда возникает лишь небольшая отечность всей кисти и пальцев и их бледность или синюшность (акроцианоз).
При повреждениях шейного отдела позвоночника неприятные ощущения развиваются в одной руке, захватываются процессом либо все пять пальцев руки, включая мизинец, либо вообще боль и онемение возникают только в мизинце и безымянном пальце.
Вывих пальцев кисти. Признаки: резкая боль в поврежденном пальце, положение пальца неестественное, палец выпирает из сустава. Движения его отсутствуют. Чаще всего возникает вывих большого (первого) пальца руки.
При наличии признаков воспаления в суставах пальцев (боль в пальцах, отек, краснота, затрудненные и/или болезненные движения) можно заподозрить артрит. Чаще всего встречается ревматоидный артрит (который, несмотря на свое название, не имеет к ревматизму никакого отношения). Для него характерны следующие признаки (помимо указанных проявлений воспаления): поражение трех и более мелких суставов кисти, которое тянется больше трех месяцев; в патологический процесс часто вовлекаются симметричные суставы обеих рук (например оба первых сустава указательных пальцев на левой и правой руках); характерна скованность движений в пораженных суставах по утрам, которая в течение дня постепенно проходит. Начавшись с одного сустава, при отсутствии лечения, артрит переходит постепенно на другие, вовлекая все больше и больше суставов рук, что делает невозможным осуществление мелких движений.
Часто процесс может наблюдаться не только на руках, но и на суставах пальцев ног, голеностопных суставов. Крупные суставы (коленный, тазобедренный, плечевой) практически никогда не страдают. Помимо суставных нарушений ревматоидный артрит может вызывать и серьезные расстройства в деятельности внутренних органов (сосуды, почки, легкие и др.). Поэтому своевременно начатое лечение чрезвычайно важно в плане профилактики прогрессирования этого заболевания.
Ангиоспастические периферические кризы проявляются в легких случаях парестезиями в пальцах рук и ног, синюшностью, а в выраженных случаях — побледнением, похолоданием и болями в пальцах рук, позже возникает цианоз пальцев, а затем их покраснение (синдром Рейно). Продолжается приступ несколько минут, может возникать несколько раз в день, провоцируется охлаждением и психической травмой.
Симптомами заболеваний сосудов рук могут быть боли, судороги и утомляемость в пальцах рук при физической нагрузке, непостоянное ощущение онемения в пальцах. Кожа пальцев и кистей при этом может быть бледной и холодной на ощупь. Чаще всего подобные симптомы появляются, когда пациент имеет дело с холодной водой. Иногда могут быть тяжесть в руках, ощущение слабости, утомляемости. Волосяной покров становится редким. Ногти утолщаются.
Со временем просвет артерий верхних конечностей сужается больше, и кровоток нарушается сильнее. Боли в пальцах и кистях становятся постоянными или проявляются при малейшей нагрузке, кожа пальцев холодная. Пульс на лучевых артериях (место на запястье, где обычно ощупывается пульс.) ослаблен либо не прощупывается.
Вибрационная болезнь. При воздействии локальной вибрации у лиц, работающих с ручным механизированным инструментом, выделяют четыре стадии вибрационной болезни. В I стадии возникают преходящие боли, парестезии и онемения в пальцах рук. Во II стадии болевые ощущения и парестезии носят устойчивый характер, выявляются изменения сосудистого тонуса (капилляров и более крупных сосудов), отчетливые расстройства чувствительности (особенно снижается вибрационная чувствительность). Развиваются симптомы вегетативно-сосудистой дистонии и астении. В III стадии вазомоторные и трофические нарушения становятся выраженными, появляются приступы боли, онемения и парестезии, отчетливый синдром вазоспазма — побеление пальцев, смешанные расстройства чувствительности (периферические, нередко сегментарные).
Невропатия локтевого нерва возникает вследствие его травмы или сдавления в области локтевого сустава или лучезапястного сустава. Характерны боли и парестезии в IV и V пальцах, болезненность при перкуссии и пальпации места сдавления. По мере развития болезни могут возникать двигательные расстройства в виде слабости отведения и приведения IV и V пальцев, атрофии мышц гипотенара и межкостных мышц с формированием «когтистой кисти».
Приступообразные эпизоды болей в пальцах рук, сопровождающиеся резким побелением кончиков пальцев, известно в медицине под названием «синдром Рейно». Боли обычно жгучие, сильные, могут провоцироваться стрессами, травмами, переохлаждением рук. Это состояние иногда протекает как самостоятельное заболевание и не сопровождается другой патологией. Иногда оно выступает лишь в роли одного из проявлений других болезней (например, склеродермии). Установка подобного диагноза — работа врача (порой эта работа требует больших усилий). В любом случае это состояние требует обязательного лечения, так оно имеет достаточно серьезные осложнения (особенно при часто повторяющихся приступах): нарушается процесс питания тканей и доставки к ним кислорода, что иногда приводит даже к омертвению участков кончиков пальцев (что встречается, впрочем, нечасто).
Панариций пальца — воспаление тканей пальца (обычно, процесс охватывает кончик пальца). Наиболее часто панариций возникает в результате инфекции, которая может быть занесена при удалении заусенцев, при ссадинах в области ногтей и т.д. Боль при панариции постепенно усиливается, имеет дергающий характер, усиливается по ночам. Палец выглядит красным, опухшим, прикосновения чрезвычайно болезненны. Во многих случаях повышается температура тела.
Это заболевание требует срочного обращения к хирургу, так как могут быть тяжелые осложнения (деформация пальца и даже сепсис — заражение крови).
Полицитемия – это увеличение количества красных кровяных клеток в организме человека. Болезнь поражает людей от 15 до 90 лет, пик заболеваемости приходится на возрастную группу старше 50 лет. Чаще встречается у мужчин. Данная болезнь имеет 3 формы. Первичная полицитемия — это заболевание, при котором происходит чрезмерная выработка красных, белых кровяных клеток и тромбоцитов. Вторичная полицитемия, или реактивная, развивается как осложнение болезней или факторов, не связанных с заболеваниями крови. Стрессовая полицитемия, или псевдополицитемия, развивается при уменьшении жидкой части крови, плазмы.
Основные симптомы истинной полицитемии обусловлены высоким эритроцитозом, увеличенным объемом циркулирующей крови, повышением ее вязкости.
Болезнь развивается постепенно. Многие больные еще до установления диагноза жалуются на тяжесть в голове, головную боль, бессонницу, кожный зуд, особенно после ванны, онемение и приступообразную боль в кончиках пальцев (эритромелалгию).
Перечисленные симптомы связаны с повышенным кровенаполнением сосудов, нарушением микроциркуляции.
Ведущим и постоянным симптомом сдавления корешка при шейном остеохондрозе является боль. Боли бывают острыми, режущими, могут сопровождаться ощущением как бы прохождения электрического тока. Распространяются они сверху вниз: от надплечья на область плеча, предплечья и пальцы (чаще безымянный и мизинец). Нередко боли сопровождаются онемением, чувством «ползания мурашек», зябкостью, замороженностью (парестезии), усиливаются при нагрузке на позвоночник. Боли и парестезии усиливаются при кашле, чихании, натуживании и особенно при наклоне головы в здоровую сторону. Часто боли усиливаются ночью. Подвижность пораженного отдела позвоночника резко ограничивается.
Боли в пальцах рук могут остро возникать при ревматизме, подагре, лопаточно-плечевом периартрите и других заболеваниях.
1. Боли в пальцах ног, как правило, бывают вызваны одной из трех причин: артритом, артрозом или сосудистыми нарушениями:
Для любых артритов характерен воспалительный ритм болей (в 3-4 часа ночи), но при этом разные артриты имеют свои «излюбленные» пальцы. Так, например, большой палец ноги часто воспаляется при реактивном и псориатическом артритах, а также при подагре (при истинной подагре, которая чаще всего бывает у мужчин). Остальные четыре пальца чаще всего воспаляются (в разных вариантах и сочетаниях) при ревматоидном артрите, и иногда — при псориатическом.
Артроз большого пальца стопы, в просторечье называемый подагрой, на самом деле ничего общего с подагрой не имеет. Хотя настоящая подагра действительно чаще всего поражает именно большой палец стопы, встречается она намного реже, чем артроз. Причем если подагрой болеют в основном мужчины, то артроз большого пальца стопы разбивается чаще у женщин. Причина тому — длительное ношение модной обуви с узким мыском. В результате большой палец сильно отклоняется вовнутрь, прижимается ко второму пальцу стопы. Выпирающая вследствие отклонения стопы косточка получает дополнительную травматизацию (натирается обувью) во время ходьбы и постепенно деформируется. Позднее деформируется не только выпирающая косточка, но и весь сустав. Он становится значительно шире (толще), чем был раньше. Движение в таком суставе резко ограничивается.
При далеко зашедшем артрозе деформация обычно настолько сильно фиксирует палец в неправильной позиции, что его практически невозможно вернуть в нормальное положение. Вдобавок ко всему из-за постоянного трения возникает воспаление околосуставной сумки (бурсит) сустав припухает, краснеет и болит при малейшем прикосновении.
Ситуация усугубляется тем, что большой палец своим давлением «выталкивает» еще и второй и третий пальцы стопы, что приводит к комбинированной деформации всей ступни, которую очень тяжело лечить терапевтическими методами.
2. Неврома Мортона называется также подошвенным фасцитом. Боль возникает в области основания пальцев стопы. Это происходит вследствие повышенного давления на нерв. У женщин случается в пять раз чаще, чем у мужчин.
Неврома Мортона, вероятно, вызывается неоднократно повторяющимися травмами. Вследствие ущемления нерва развивается травматический неврит. Так как раздражение ностит хронический характер, этот участок нерва утолщается и становится чувствительным и болезненным.
Основным симптомом невромы Мортона является боль. Обычно она локализуется у основания второго, третьего или четвертого пальцев. При ношении тяжестей и ходьбе боль усиливается. Может отдавать в близлежащие пальцы и по направлению к икре.
3. Онемение в стопах и пальцах ног и боль при ходьбе в пальцах ног может быть последствием диабета. При этом больной часто жалуется и на жжение в ступнях, особенно ночью. Это говорит о сосудистых проблемах и гиперактивности нервных окончаний.
4. Побеление пальцев ног (всех или некоторых), которое может сопровождаться болями в пальцах ног, особенно на фоне физической нагрузки (ходьба, бег, подъем по лестнице и т.д.) или при переохлаждении, скорее всего указывает на заболевание кровеносных сосудов, а точнее — артерий ног. Факторами риска являются: мужской пол, возраст больше 30 лет, курение, сахарный диабет.
Два основных заболевания, при которых встречается подобная симптоматика — атеросклероз артерий нижних конечностей и облитерирующий эндартериит. Оба они сопровождаются нарушением кровотока по артериям, что в итоге проявляется нарушением доставки кислорода и питательных веществ в ткани. Это проявляется болями в ногах (или одной ноге) в разных частях (пальцы, стопа, голень и т.д.) в зависимости от уровня закупорки сосуда, изменениями кожи (становится бледной, сухой) и ногтей (ломкие, исчерченные), выпадением волос на ногах (особенно заметно у мужчин), повышенной чувствительностью к холоду.
5. Вросший ноготь чаще всего появляется на большом пальце ноги. Ноготь, вросший в кожу пальца, может причинять сильную боль, кроме того может появиться покраснение, отечность, и даже инфекция. Подстригание ногтей слишком коротко или не ровно, тесная обувь – все может привести к вросшему ногтю.
6. Затвердения — это нарост омертвевших клеток, которые затвердевают и уплотняются на коже ног. Располагаются они, как правило, на подушечках ног, на пятках и/или на большом пальце. Некоторые затвердения имеют глубоко сидящий корень, называемый ядром. Этот вид особенно болезнен при постоянном давлении на большой палец ноги.
источник