Одним из проявлений застоя крови в ногах являются варикозные узлы . Обычно их появлению предшествует тяжесть, усталость и отечность. Внешние признаки варикоза указывают на длительную венозную недостаточность.
Узлы на венах ног — это самый известный внешний признак нарушения оттока крови из нижних конечностей. Вены служат для сбора крови, лишенной кислорода, от каждой части тела обратно к сердцу.
Если артериальный кровоток направляется сверху вниз, то венозный — снизу вверх, когда дело касается нижних конечностей. Кровь, которая движется с уменьшенным давлением, преодолевает силу гравитации, чтобы подняться до полых вен, впадающих в правый желудочек.

- несостоятельность клапанов, которые в норме предотвращают обратный ток крови;
- малоподвижный образ жизни и отсутствие работы мышц — сокращение икроножных мышц способствует проталкиванию крови по глубоким магистралям;
- застои в области малого таза, беременность, запоры — препятствуют перемещению крови из-за высокого внутрибрюшного давления;
- воспаления в желчном пузыре, печени, желудке и поджелудочной железе нарушают движение ребер и регулировку внутрибрюшного давления;
- длительное сидение способствует пережатию сосудистого пучка в области паховой складки.
Диафрагма — сухожильно-мышечная перегородка между брюшной и грудной полостями. Служит для наполнения легких воздухом при вдохе и регулировке внутриполостного давления.
На вдохе диафрагма способствует проталкиванию крови вниз, на выдохе — вверх по нижней полой вене. Спазм диафрагмы — основная причина образования узлов на ногах .
Существуют факторы, влияющие на движение крови:
- беременность приводит к сдавливанию сосудов;
- привычка закидывать ногу за ногу;
- ношение высокого каблука перегружает икроножные мышцы.
Повышенное венозное давление возникает в результате взаимодействия двух факторов:
- механических препятствий для прохождения крови в области таза и живота;
- малоподвижного образа жизни и отсутствия сокращения мышц голени.
Кровь попросту не получает импульс к движению, застаивается в венах, усиливая давление на стенки. Мышечный слой в венозном русле — слабый. Потому русло расширяется, изгибается за счет крепления соединительными тканями к подкожно-жировой клетчатке. Потому формируются узелки на венах .
Неправильная форма вен нарушает траекторию движения крови и препятствует закрытию клапанов. Функция сосуда нарушается, образуются турбулентные потоки и венозный заброс крови, что еще больше расширяет просвет.
Признаки варикоза зависят от стадии развития болезни. Изменения в функции вен начинаются задолго до того, как внешне появляются узлы, и проявляются:
- тяжестью в ногах в конце дня;
- быстрой утомляемостью;
- болями в голени.
Появление телеангиоэктазий указывает на первую стадию варикоза — внутрикожную. Потому важно обратить внимание на профилактику.
Косвенными симптомами венозной недостаточности являются:
- отеки голени к вечеру;
- судороги икроножных мышц ночью;
- натяжение и распирание в голени;
- боли в паху и внизу живота после длительного сидения;
- чувство нехватки дыхания;
- тяжесть под ребрами.

Физикальный осмотр обнаруживает небольшие участки с расширенными венами в верхней части голени, но они остаются мягкими, спадают при подъеме ног на возвышение.
Стадия субкомпенсации характеризуется появлением жалоб. Она наступает спустя 5-10 лет после возникновения затрудненного венозного оттока.
Основными признаками стадии являются:
- преходящие боли при длительном стоянии;
- отечность к концу рабочего дня;
- пастозность ног после статических нагрузок.
Флеболог во время осмотра обнаруживает отчетливый узор расширенных вен, отеки и сухость кожи. Вены становятся менее заметными, если пациента уложить.
Стадия декомпенсации — это выраженный варикоз с распространенным поражением вен и изменениями кожи. Симптомы болезни разнообразны:
- постоянная тяжесть в ногах;
- тупые ноющие боли;
- утомляемость при незначительных нагрузках;
- судороги в икрах по ночам.
Флеболог отмечает увеличение длинной подкожной вены, нарушение гемодинамики, поражение малых и больших сосудов голени и бедра. Вены расширенные, тугие и напряженные при пальпации. Варикозные узлы срастаются с кожей, образуются спайки. Наличие складок, углублений и покраснений указывает на перифлебит или его последствия.

Кожа при защипывании не образует складку, выглядит обезвоженной. Признаки гиперпигментации чаще всего проявляются на передней поверхности голени в нижней части.
На фоне трофических нарушений в коже повышается риск развития язв. Сильный зуд по вечерам — это признак нарушенного оттока и притока свежей крови.
Ткани не получают питания, постепенно отмирают, отравляются продуктами клеточной жизнедеятельности. Предвестником развития трофической язвы является экзема.
Из-за венозного рефлюкса кровь застаивается в ногах, что приводит к недостатку кровоснабжения головы. Потому признаками венозной недостаточности является головокружение и падение артериального давления.
Традиционное лечение варикоза разделяется на консервативное, медикаментозное и хирургическое. На ранних этапах достаточно убрать «помехи», которые нарушают отток венозной крови, чтобы облегчить состояние пациента.

- двигаться больше, а именно ходить по 1-2 часа в сутки;
- делать перерывы каждые полчаса при длительном сидении;
- при работе в положении стоя: присаживаться, чаще делать наклоны, шаги на месте;
- посещать аэробику, бассейн;
- носить компрессионный трикотаж, если ноги устают.
Терапию флеботониками назначают при появлении отеков, увеличенных вен и варикозных узлов. Внутренний прием препаратов (Флебодиа, Гесперидин) улучшает тонус венозной стенки, препятствует застою крови.
Наружное применение гелей (напр. Венотон) воздействует на соединительные ткани и вены, снимая воспаление и отеки. Варикозные узлы на ногах при лечении таблетками и гелями не проходят полностью.
Средства снимают воспаление и отеки — признаки болезни. Зачастую они применяются при подготовке к хирургическому вмешательству.

- силовые нагрузки в тренажерном зале, особенно при неправильном дыхании, применение атлетического пояса;
- приседания в группах силовой аэробики;
- скручивания на пресс из-за увеличения внутрибрюшного давления;
- йога и длительные статические нагрузки.
Среди существующих видов тренировок лучше предпочесть ходьбу, катание на велосипеде и плавание.
Хирургические вмешательства требуются при несостоятельности вен и наличии рефлюкса.
Современным способом лечения варикозных вен является эндотермическая абляция или различные воздействия, направленные на слипание сосуда.
Фактически вена исключается из системы кровообращения, но нагрузка перекладывается на другие русла. Если причиной расширения становится обратный заброс из глубокого сосуда или других заторов на уровне вен таза, то процедура фактически устраняет только симптомы.
Существуют разные методики «отключения» пораженных вен:
- Радиочастотная абляция нагревает стенки с применением радиочастотной энергии. Катетер вводится через разрез чуть выше или ниже колена под контролем ультразвукового датчика. После полного слипания вены кровь перенаправляется по другим путям. Во время процедуры используют местную или общую анестезию.
- Эндовазальнаялазерная коагуляция также предполагает введение катетера для проведения энергии. Обработка проходит по всей длине сосуда. После операции иногда ощущается тяжесть в ногах, болезненность в месте вмешательства.
- Склеротерапия — или склеивание вен пеной под контролем ультразвукового датчика подходит только пациентам без тромбоза глубоких вен. Несколько недель после процедуры необходимо носить компрессионный трикотаж. Симптомы варикоза исчезают постепенно, по мере развития обходных путей для венозного оттока. Иногда требуется повторное введение пены. Существует несколько зарегистрированных побочных эффектов процедуры: образование тромбов, боли в пояснице, головные боли, обмороки, изменение цвета кожи.

При воздействии на одну из вен может происходить натяжение артерий и нервов — образование спаек.
Эндотермическая абляция не подходит пациентам с поражением глубоких вен. Хирурги предлагают произвести оперативное вмешательство — лигирование и стриппинг для удаления пораженных вен. Процедуры осуществляются под общим наркозом.
Хирург выполняет два небольших надреза по 5 см в верхней и нижней части вены, перевязывают сосуд и вытягивают его с помощью тонкого стента. Вены, расположенные глубже, берут на себя роль пораженных магистралей. Хирургическое вмешательство оставляет гематомы, боль. Редким осложнением является повреждение нерва или образование тромба.
Новым методом оперативного лечения стала трансиллюминационная флебэктомия или эндоскопическое удаление вены с помощью всасывающего устройства.
Варикозные узлы — проявление зашедшего достаточно далеко венозного застоя. Существует немало причин нарушения оттока, помимо слабости клапанов. Традиционные методы лечения, в том числе хирургическое вмешательство, помогают устранить симптомы и снизить риск тромбоза.
источник
Увеличение лимфоузлов на ногах — достаточно частое явление, с которым наверняка сталкивался каждый из нас. Однако в некоторых случаях подобное явление может свидетельствовать о серьезном заболевании. Сегодня мы поговорим о лимфоузлах, расположенных на ногах.
Лимфа является жидкой средой организма желтоватого оттенка. Она отвечает за защитную функцию организма и содержит в своем составе лимфоциты, отвечающие за иммунный ответ. Она омывает клетки с целью внутреннего очищения. Жидкость собирается ото всех органов, вливаясь в лимфатические сосуды, а затем в общий кровоток. Многочисленные микробы попадают в лимфатические узлы, играющие роль фильтров, где обеззараживаются. Однако если лимфоциты ослаблены, они справляются не со всеми микроорганизмами.
Функции лимфатической системы – это не только выработка лимфоцитов, уничтожающих бактерии, но и обеспечение равномерного распределения жидкости в тканях.
Лимфатические узлы рассеяны по всему телу. Они напоминают небольшие по размеру бобы из плотной ткани, которые практически не прощупываются через кожный покров, если они не увеличены. Размер их варьируется от нескольких миллиметров до нескольких сантиметров. Они сосредоточены в разных областях тела и препятствуют развитию воспалительного процесса, и даже онкологии.
Сегодня мы рассмотрим расположение лимфоузлов на ногах человека и причины их увеличения.
Различают следующие виды лимфоузлов:
- Лимфоэпителиальное кольцо Вальдейера-Пирогова. Кольцо состоит из группы миндалин.
- Шейные, затылочные и передние ушные.
- Подключичные.
- Подмышечные.
- Грудные и внутригрудные.
- Локтевые.
- Селезеночные.
- Брыжеечные.
- Подвздошные и парааортальные.
- Паховые, бедренные.
- Подколенные.
При этом наиболее крупными считаются шейные, подмышечные и паховые.
Паховые узлы лимфатической системы находятся по обе стороны от паха и рассеяны небольшими группами по внутренней стороне бедра. Они очищают лимфу, поступающую к ним от нижних конечностей и органов репродуктивной системы.
Подколенные лимфоузлы находятся на внутренней стороне коленей, в области их сгиба.
Как ведут себя лимфоузлы, если в организм попала инфекция? Воспаление лимфоузлов на ноге характеризуется увеличением их в размерах, а чуть позже – болезненностью при касании. Специалисты советуют регулярно проверять состояние лимфоузлов, особенно на ногах, так как именно здесь заметить их увеличение наиболее трудно.
Внимание! Если увеличился лимфоузел, это связано с растущим количеством лимфоцитов в нем и говорит о том, что организм заметил патогенного агента и приступил к самозащите. Это является хорошим признаком, но длительное увеличение лимфоузлов требует обращения к специалисту.
У людей, обладающих плотным телосложением и рыхлой кожей, лимфоузлы могут увеличиваться без видимых причин. Если вскоре явление проходит, беспокоиться о нем не стоит. А мы ниже рассмотрим симптомы и причины увеличения лимфоузлов.
Как выяснить, что опух лимфоузел? Сначала появляется уплотнение размером с грецкий орех. При нажатии ощущается боль, но увеличение лимфоузла на ноге часто можно вообще не заметить, если процесс неосложненный.
Осложненный лимфаденит (воспаление лимфоузлов) сообщает о себе гнойным воспалением, которое сопровождается головной болью, слабостью всего тела, повышением температуры. Если воспалены лимфоузлы на внутренней части коленей, человек страдает от тянущего ощущения в этой области. Воспаление может локализоваться в одном лимфоузле, их группе или даже охватить все органы.
Врачи утверждают, что если увеличился лимфоузел только один, а не целая группа, это может означать лишь то, что он работает активнее других, что часто бывает следствием перенесенной инфекции. Как только организм полностью восстановит свои силы, все нормализуется. Но если в области увеличения есть боль – лучше обратиться за консультацией к специалисту.
Итак, основные причины увеличения лимфоузлов. Этот вид лимфаденита может проявиться даже после банальной простуды с осложнением. Но чаще всего в лимфоузлы попадают инфекции из ранки на ноге или стопе, если имеет место гнойный процесс. Это объяснятся тем, что лимфатические пути расположены таким образом, что инфекция легко попадает из поврежденной области в лимфоузлы.
Осложнением подобного «путешествия» может стать гнойный абсцесс в подколенной ямке, если микробы, попавшие в лимфу, особенно активны. В этом случае вмешательство врача необходимо – он должен вскрыть гнойник, который поразил лимфоузел на ноге, оперативным путем, обеспечить дренаж гноя. В медицинской практике встречаются случаи, когда гной внутри отсутствует. В этом случае врачи назначают медикаментозное лечение.
Внимание! Примечательно, что абсцесс подколенной ямки отличается скудностью процессов, что часто вводит в заблуждение больных. Воспаленный лимфоузел на ноге практически никак себя не проявляет. Симптоматика абсцесса выражается в болезненных ощущениях во время сгибания и разгибания коленей, а также при пальпации. Припухлость в этой области небольшая, а покраснение и вовсе отсутствует.
Почему опух лимфоузел в области паха? Первая причина лимфаденита в паховой области – также гнойная рана на ноге. Кроме этого, врачи выделяют ранки, полученные от кошек, абсцессы, фурункулы, флегмоны на ногах и даже рожу.
Но кроме этого причиной увеличения паховых лимфоузлов могут быть и следующие заболевания.
Это разновидность венерического заболевания. Оно распространено в тропиках, поэтому в наших странах встречается редко, но в последнее время случаи заражения возросли. Заболевание характеризуется образованием на коже папулы с жидкостью, на месте которой вскоре появляется язва. Через 2 месяца у представителей мужского пола увеличиваются все группы лимфоузлов, а у женщин наблюдается воспаление глубоких узлов малого таза. Также лимфаденит проявляется при других венерических заболеваниях – хламидиозе, сифилисе, гонорее.
Опухоль, которая развивается в лимфоузлах. Болезнь имеет скрытое течение и злокачественный характер, поэтому на ранних стадиях обнаружить ее практически невозможно, а при появлении метастаз обращаться за помощью поздно.
Воспаления половых органов.
Сюда можно отнести вульвит, уретрит, кольпит, баланопостит и другие заболевания. Причиной лимфаденита становятся и системные вирусные инфекции – ВИЧ, цитомегаловирусная инфекция, мононуклеоз. Лимфоузел на ноге первый получает информацию, что не все благополучно, и начинает реагировать на инфекцию.
Для того чтобы самостоятельно определить характер лимфаденита, примите во внимание несколько нюансов:
- Если лимфоузел на ноге имеет «деревянную» плотность, это может свидетельствовать о злокачественной природе заболевания.
- Когда лимфоузел подвижен и не спаян с окружающими тканями, это говорит об инфекционном характере лимфаденита.
- Осложненный гнойным процессом лимфаденит протекает достаточно болезненно – боль ощущается при малейшем движении, кожа над лимфоузлом приобретает красноватый оттенок, ее температура в этой области увеличивается.
А далее мы рассмотрим, как лечить лимфоузлы на ногах.
Как поступить, если вы обнаружили увеличенный лимфоузел? Это явление само по себе не нуждается в терапии, так как считается лишь симптомом какого-либо заболевания или травмы.
Увеличенный лимфоузел на ноге требует консультации специалиста. Лучше всего обратиться к участковому терапевту, который назначит соответствующее лечение или даст направление к другому специалисту. Важно определить, почему воспалился лимфоузел, а для этого нужно сдать необходимые анализы. Они помогут поставить диагноз и вплотную заняться лечением основного заболевания. При успешной терапии лимфоузлы придут в норму сами.
Чем лечить лимфоузлы на ногах в домашних условиях? Специалисты не советуют заниматься самолечением, не зная диагноза. Однако временно облегчить воспаление помогут теплые компрессы, приложенные к области увеличения лимфоузла.
Обнаружив у себя болезненное увеличение лимфоузлов, обратитесь к врачу, который поможет выявить проблему и назначит компетентное лечение.
источник
Варикоз – одна из наиболее распространенных в мире болезнь сосудов. В согласии со статистическими данными, от такого расстройства страдает до тридцати процентов населения. Только в Российской Федерации зарегистрировано более тридцати восьми миллионов случаев проявления болезни.
Та же статистика показывает ежегодный прирост количество больных на два с половиной процента. При этом большинство граждан обращается за помощью врачей тогда, когда болезнь становится выраженной, переходит в тяжелую стадию развития и сопровождается появлением шишек, то есть варикозных узлов.

Варикозное расширение вен связано с недостаточной выработкой организмом коллагена. Данное вещество отвечает за тонус сосудов. В случае его дефицита, последний параметр понижается. Из-за этого проявляется провисание вен, неспособность сосудов к задерживанию обратного потока крови.
Особенности! В первую очередь поражаются поверхностные сосуды, после чего болезнь поражает глубокие вены.
В запущенной форме варикоз сопровождается образованием узлов. Под варикозным узлом подразумевается локальное аневризмоподобное расширение вены. Причина образования узлов на ногах — потеря эластичности сосуда, что приводит к его расширению. Из-за варикоза венозные клапаны не могут справляться со своими функциями, вследствие чего возникает патологический рефлюкс, повышается давление, возникают застойные явления крови в сосудах.
Данный процесс приводит к расширению наиболее тонких участков вен, увеличению венозного просвета. Образуются бугорки, заметить которые несложно даже при поверхностном осмотре кожи пациента. Заболеванию более подвержены полные люди, однако оно может проявиться и у других категорий населения.
Три фактора определяют опасность узлов:
- они не проходят самостоятельно (больному для избавления от проблемы необходимо проводить лечение, иногда – хирургическое);
-
в случае повышенной нагрузки пораженный участок вены может разрушиться, что приведет к кровотечению (при отсутствии медицинской помощи возможен летальный исход);
- из-за застоя крови могут образовываться тромбы, которые, в случае попадания в кровоток, способны заблокировать его (при закупоривании тромбом крупной артерии, смерть будет мгновенной, помочь больному не удастся).
Варикозные узлы не только портят внешний вид пораженных участков тела, но и представляют прямую опасность жизни больного. Поэтому в случае обнаружения проблемы, необходимо немедленно обращаться к специалисту. В данном случае – к флебологу.
Классификация варикоза по уровню развития предполагает выделение четырех степеней тяжести болезни.
На нулевой степени никакие признаки не наблюдаются. Первая степень сопровождается судорогами, отеками. Узлы образуются, если заболевание переходит на вторую стадию развития. Третья, запущенная стадия, характеризуется наличием выраженных трофических язв.
Таким образом, варикозные узелки на венах являются одним из признаков их варикозного расширения. Причем появляются они при запущенном заболевании. Заметить сами узлы довольно просто. Наиболее очевидным признаком их развития является наличие бугорков под кожей, которые образуются вследствие увеличения сосудов в размерах.
Справка! Этот симптом четко выражен, он значительно влияет на эстетику тела больного, причиняет значительный психологический дискомфорт.
Кроме образования извитых вен, выделяющихся над поверхностью кожного покрова, существуют также следующие признаки варикозных узлов:
-
болевые ощущение в месте образования, чувство тяжести в пораженной части тела (обычно от этой проблемы страдают нижние отделы организма);
- образование сосудистых звездочек;
- отек;
- пигментация кожного покрова;
- развитие расстройств трофического характера.
Больной может ощущать чувство распирания на пораженном участке. Появляются проблемы с ходьбой. Частым спутником варикозных узлов являются судороги, которые в большинстве случаев проявляются в ночное время суток. Больному тяжело носить привычную обувь, пораженный участок кожи приобретает синий окрас.
Если заболевание игнорируется, узлы на венах ног приводят к развитию трофических язв, эрозий. Из-за этого к симптомам, перечисленным выше, прибавляется сильное чувство зуда в пораженной области, возникает покраснение кожного покрова. В месте образования язв ощущается сильное жжение.
На этой стадии заболевание представляет особую опасность для больного. В любой момент возможен отрыв тромба с дальнейшей блокировкой им кровотока в крупных артериях. Подобное обстоятельство приводит к мгновенному летальному исходу. Чем раньше больной обратится к врачу, тем успешнее пройдет его терапия.

Если больной не предпринимал действий для терапии варикоза на начальных стадиях его развития, для дальнейшего лечения придется использовать не только меры консервативной терапии, но и другие методы лечения. В крайних случаях может понадобиться прямое хирургическое вмешательство.
Консервативная терапия заключается в использовании:
- Флеботоников. Вещества, содержащиеся в «Детралексе», «Троксевазине», «Эскизане» (данные лекарственные препараты относятся к флеботоникам), укрепляют стенки сосудов, улучшают венозный тонус.
- Средств, содействующих разжижению крови. Благодаря использованию «Аспирина», «Варфарина», «Курантила» и других подобных антикоагулянтов, уменьшается вероятность образования тромбов на пораженных участках сосудов.
- Противовоспалительных препаратов. Популярностью пользуются гели «Индометацин» и «Диклофенак». Они устраняют болевой синдром, снимают судороги и воспаление.
При наличии варикозных узлов на ногах, лечении путем приема препаратов играет дополнительную роль. Оно ускоряет и облегчает терапию, но не решает проблему. Для удаления образований используются следующие методы лечения:
-
Терапия лазером. Суть метода заключается в воздействии на сосудистые стенки ультракрасного лазера, вследствие чего пораженные сосуды склеиваются. Благодаря этому удается ликвидировать уплотнение и возобновить нормальный кровоток в венах. Лечение происходит без разрезов пораженных областей.
- Склеротерапия. Лечение методом склеротерапии подразумевает введение в пораженный сосуд специального вещества, которое уменьшает его размер и форму.
Внимание! В некоторых случаях используется гирудотерапия, однако она может выступать лишь как один из элементов комплексного лечения, а не как самостоятельный метод. В противном случае больной рискует запустить болезнь еще больше.
При особо запущенных формах варикоза с образованием множественных варикозных узлов, сконцентрированных в одном месте, применяется хирургическое вмешательство. Суть операции заключается в иссечении пораженного участка вены, после чего сосуд сшивается. С ее помощью удается возвратить вене прежнюю форму и размеры. Собственно, именно варикозные узлы являются наиболее частой причиной проведения операций на сосудах.
Таким образом, варикозные узлы возникают на второй стадии развития заболевания. Они причиняют не только физический, но и психологический дискомфорт. Из-за заболевания на коже возникают бугорки, которые портят ее внешний вид.
В случае развития узлов применяется комплексная терапия. В нее входит консервативное лечение, лазерная или склеротерапия. В запущенных случаях используется открытое хирургическое вмешательство. Чем раньше больной обратится за помощью, тем ниже вероятность последнего.
источник
Лимфатические узлы – важнейшие части лимфатической системы и организма в целом, они расположены по всему организму, в том числе и на ногах человека.
Увеличенные лимфоузлы всегда вызывают неприятные, а иногда даже болезненные ощущения. Их воспаление может сопровождать как обычную простуду, так и более серьезные заболевания.
Лимфатический узел – это один из барьеров организма. Он имеет бобовидную или овальную форму и размещается гроздями по всему организму. Таких скоплений довольно много. Они «разбросаны» по телу, чтобы максимально защищать все органы и системы.
В этой статье можно подробнее узнать о лимфе и ее токе.
Лимфоузлы очень маленькие – у здорового человека не превышают 2 сантиметров. В норме они не пальпируются (не прощупываются) и безболезненны.
Лимфатические узлы – главный фильтр организма. Они первыми реагируют на сбои в работе любой системы или органа и выполняют несколько функций:
- Образование антител, лимфоцитов, фагоцитов. Все они отвечают за иммунитет и защищают организм от патологических агентов (бактерий, раковых клеток, клеток с дефектами, чужеродных белков).
- Регулирование межклеточной жидкости: отток чрезмерного количества жидкости от клеток и тканей, распределение между кровью и лимфой.
- Активный обмен белков, жиров и углеродов.
Посмотрите видео о назначении лимфоузлов:
На ногах размещено несколько групп лимфоузлов: паховые и подколенные. Все они связаны между собой лимфососудами разного калибра.
Выделяют поверхностные и глубокие паховые лимфатические узлы. Первые ограничены бедренным треугольником, а вторые расположены на широкой фасции бедра (оболочка, которая покрывает мышцы, сухожилья, нервы и т. д.), возле больших кровеносных сосудов.
Количество поверхностных лимфоузлов колеблется от 4 до 20, а глубоких – от 2 до 7. К ним оттекает лимфа из нижних конечностей (стоп, голень, бёдер), органов малого таза (мочевого пузыря и, прямой кишки), и половых органов.
На каждой ноге существуют еще и подколенные лимфатические узлы. Они расположены на задней стороне коленных суставов, в области их сгиба. Отвечают за отток лимфы стоп, голень и бедер.
Лимфаденит – это воспаление лимфатических узлов. Чаще всего он возникает на фоне других заболеваний (после простуды, перенесенных инфекционных болезней).
Лимфаденит на ногах довольно часто наблюдается при:
- инфицировании открытых ран на ногах;
- фурункулах в паху и на нижних конечностях;
- венерических заболеваниях;
- грибковых болезнях ног;
- опухолях.
На фото выше – воспаление подколенного лимфоузла.
В других случаях воспаление вызывают патогенные микроорганизмы, которые могут попадать в лимфатический узел из открытых ран ног, наружных половых органов и других очагов.
Патогенные организмы, которые чаще всего вызывают воспаление:
- стрептококки;
- стафилококки;
- микобактерии туберкулеза;
- ВИЧ (вирус иммунодефицита человека);
- вирус клещевого энцефалита.
Воспаление проходит после полного восстановления организма.
Симптоматика лимфаденита ног зависит от тяжести болезни:
к содержанию ↑
Диагноз лимфаденит ставится после полного осмотра пациента. Доктор сначала пальпирует лимфатические узлы. Далее собирает анамнестические данные.
Лечение зависит от формы и причины воспаления. В основном оно направлено на этиологию воспаления, а не на саму болезнь.
К общей терапии относится:

При осложнениях лимфаденита показано хирургическое вмешательство. К такому методу лечения обращаются очень редко, ведь удаление лимфоузлов часто приводит к слоновости ног (стойкий отек нижних конечностей).
Очень важно вовремя диагностировать воспаление лимфатических узлов на ногах и правильно определить причину. Поэтому при первых симптомах лимфаденита обратитесь к доктору. Правильное и своевременное лечение очень быстро избавит от возникшей проблемы.
источник

В медицине есть много способов эту боль устранить.
При появлении сильной, нестерпимой боли обратитесь к врачу за помощью.

Снять боль помогают разные ортопедические устройства:
- Стельки, равномерно распределяющие нагрузку на стопы, и позволяющие снять лишнее напряжение с позвоночника;
- Фиксаторы (закрепляют большой палец и делают его неподвижным);
- Равномерно распределить нагрузку на пальцы ноги помогают валики или супинаторы (закрепляются между пальцами);
- Ночной бандаж (фиксируется перед сном).
Часто пациенты лечатся с помощью народных методов, например:
- Изготавливается смесь из следующих компонентов: красная глина (100 гр.), соль (30 гр.), скипидар, йод. Приготовленную смесь до того, как она затвердеет, надо наложить на больное место. Мазь должна остаться на больной косточке до того момента, когда она окончательно затвердеет. Смесь удаляется с помощью теплой воды. Процедуры проводятся каждый день, продолжительностью 2 недели.
- Снять боль помогают солевые ванночки из раствора обычной поваренной соли.
- На поврежденный участок прикладывается мазь, в состав которой входят мука, мед или прополис. Изготовленная смесь накладывается на косточку перед сном, в течение 2 недель.
Для устранения дискомфорта применяются нестероидные препараты и анальгетики в виде гелей и мазей, например: Диклак, Кетонал, Вольтарен. Для снижения боли лекарства втираются в шишку.
Появление шишки и возникающие неприятные ощущения возникают по разным причинам. У женщин это может наступить из-за ношения обуви с высоким подъемом или по причине возрастных изменений в организме. У мужчин заболевание наступает из-за наличия патологий.
Избыточный вес, малоподвижный образ жизни, чрезмерная нагрузка – все это плохо влияет на дальнейшее образование шишки и появление боли.
Появление неприятных ощущений в косточке возникает по следующим причинам:
- Подагра;
- Бурсит (воспалительный процесс в стопе);
- Снижение плотности костей (остеопороз);
- Искривление суставов большего пальца и подвывихи;
- Плоскостопие;
- Эндокринные заболевания.
Возникшая опухоль и боль являются показателем начавшихся разрушительных процессов тканей суставов.
В итоге околосуставная ткань истощается, и происходит болезненное трение костей друг о друга, что вызывает в дальнейшем боль. Хрусты и щелчки при ходьбе являются первыми сигналами появления артрита.
Когда косточка стала расти, и появился дискомфорт, надо обратиться к врачу. Ортопед проведет осмотр, найдет причину появления боли и назначит лечение, в зависимости от стадии вальгусной деформации.
Надо сменить обувь на более легкую, не сковывающую движение стопы, и не обладающую высоким каблуком. Для облегчения боли можно использовать валики и фиксаторы. Помогут гели и мази, которые надо втирать в косточку. Обратиться можно к лечению народными средствами.
Ортопедия сохраняет в целостности суставы и их дальнейшую подвижность. Основная цель операций – уменьшение угла между плюсневыми костями.
Несмотря на много видов лечения и снятия дискомфорта возле большого пальца, надо перед началом лечения провести консультацию с врачом-ортопедом.
С проблемой появления боли в ногтевой пластине сталкивается каждый третий человек. Но не все считают нужным уделять этому внимание, считая этот вид боли пустяковым. Иногда боль ногтя на пальце связана с причинами, которые легко устранить, обеспечив себе комфорт в зоне стопы.
К таким причинам относится ношение неправильно подобранной обуви, которая оказывает давление на палец и приводит к видоизменениям пальцев ног.
Следующий фактор является женским, потому что женщины, подбирающие модные туфли на высоком каблуке забывают об удобстве и здоровье.
Одной из распространенных причин болезни ногтя на пальце является формирование врастающего ногтя. Это ситуация, при которой уголок ногтя начинает врастать в боковой ногтевой валик пальца.
Чтобы оградиться от представленной проблемы необходимо подстригать ногти на ногах аккуратно по прямой линии без закругления, чтобы избежать “оголения” пальцевого валика, куда и будет отрастать нежелательный вросший ноготь.
Если же эта проблема застигла врасплох, то можно решить сложившуюся ситуацию самостоятельно с помощью перекрывания ватой или марлей вросшего участка. Иначе нужно обратиться к врачу.
Несколько причин формирования косточки:
- Генетическая предрасположенность;
- Узкая обувь и обувь на высоком каблуке;
- Большие нагрузки на ноги;
- Избыточная масса тела.
Болевые ощущения формируются в результате воспалительных процессов, происходящих в суставах, из-за недостаточного притока крови к ступням.
Принято выделять 3 основных стадии развития косточки:
- Зрительное уплотнение боковой части пальца. Эта стадия не сопровождается болевыми ощущениями, но происходит начальная деформация стопы.
- Разрастание косточки, появление неприятных ощущений во время долгого пребывания на ногах.
- Болит косточка на ноге около пальца постоянно, боль может возникать и в пассивном состоянии.
Ход лечения зависит от стадийного развития патологии. Чем запущеннее ситуация, тем сложнее и длительнее будет проходить лечение. При возникновении первых симптомов необходимо прибегнуть к диагностике, которая выявит причины образования косточки.
Медикаментозное лечение назначается лечащим врачом и зависит оно от того, какая разновидность проблемы у пациента.
Препараты, выписываемые врачом направлены на обезболивание пораженного участка.
Суставную боль и покраснение можно устранить с помощью таких мазей, как – “Випросал В”, “Эфкамон”, “Ибупрофен” и “Вольтарен”.
Перед применением необходимо посоветоваться с лечащим врачом и изучить правила применения, чтобы избежать побочных эффектов.
Если браться за рассмотрение препаратов для приема внутрь, то нужно отметить лекарственные средства из группы хондропротекторов:
Курс и правильное употребление лекарств назначается только специалистом и зависит от особенностей течения болезни. Не всегда лечение включает прием лекарств.
Народные средства лечения боли в пальцах ног базируются на обертываниях, растираниях и компрессах с применением целебных компонентов.
Существует несколько самых распространенных домашних способов:
- Наложение на пальцы голубой глины и последующее оборачивание стопы пищевой пленкой или пакетом для пущего эффекта. Состав нужно держать на ногах около тридцати минут.
- В ночное время можно использовать обертывания из парафина. Для этого следует растопить парафин и нанести на больные места, обернуть стопу пленкой и надеть теплые носки. Лучше оставлять смесь на всю ночь.
- Компрессы и распаривания с помощью эфирных масел и целебных растений актуальны в устранении представленной проблемы. Можно применять – масло пихты, можжевельника, хвои, морскую соль, крапиву, клевер, корни и листья лопуха.
Народные методы лечения не могут полностью избавить от патологии, они в состоянии временно приглушить боль, но не вернуть полное здоровье поврежденному участку.
Потребуется самостоятельно собрать анамнез (историю/характеристику болезни).
Для этого отмечают такие детали:
- Особенности и характер дискомфорта – боль сильная, ноющая, режущая, тупая, перманентная или периодическая.
- Если ощущения непостоянны – конкретное время, продолжительность синдрома.
- Где конкретно болит: вся стопа, конкретный сустав, пальцы, внешняя или внутренняя поверхность стопы, околоногтевая область, ногтевая пластина, прочее.
- В каких условиях возникает: в состоянии покоя, при ходьбе, сгибании, давлении, напряжении, ощупывании, другое.
- Наличие других признаков: гной, гиперемия, отёчность, набухание, онемение, покалывание, зуд, шишки/гематомы, кровоизлияния, прочее.
Прежде чем приступать к лечению, нужно определить причину возникновения неприятных ощущений в области стопы, пальцев.
Частые факторы, провоцирующие боль при сгибании:
- Травмы.
- Подагра.
- Артриты, артрозы.
- Кожные заболевания гнойного характера.
- Грибковые поражения.
↑
В случае получения увечий стопы или пальцев, наблюдаются такие характерные проявления: покраснения, отёчность, гематомы, потеря чувствительности или наоборот, повышенная восприимчивость к боли.
К возможным повреждениям относятся:
- Ожоги пальцев или ступни;
- Обморожения;
- Разрывы связок, растяжения;
- Ссадины, порезы, прочее;
- Ушибы, вывихи;
- Переломы (открытые/закрытые);
- Дискомфорт из-за неправильно подобранной обуви.
Для купирования симптомов, потребуется избавиться от причины их появления. Например, снять отёк, покраснения или воспаления. При ожогах или обморожениях помощь нужно оказать немедленно, ведь они наиболее опасны. Чем меньше выражен дискомфорт или боль, тем сильнее степень поражения.
После получения увечья нужно приложить холод к повреждённому месту, обездвижить пострадавший сустав или кость и расположить конечность выше уровня тела. Это поможет снизить приток крови, предотвратить отёк, воспаление.
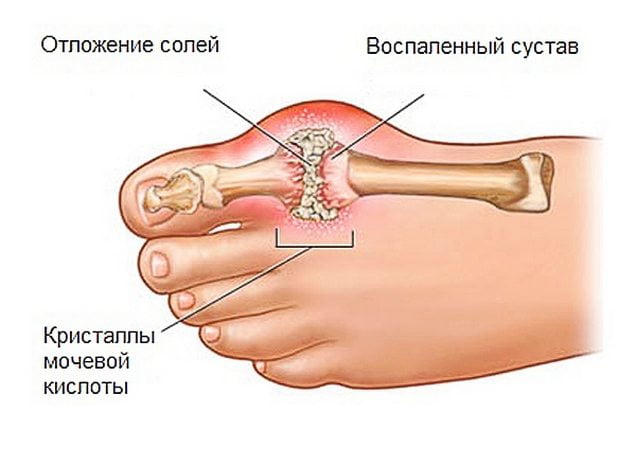
Появление такой патологии означает нарушения в процессе обмена веществ и, накопление мочевой кислоты в организме. Пальцы ног болят из-за того, что она накапливается в суставах/суставных сумках. Дефект развивается из-за неправильного питания, алкоголизма, курения, малоподвижного образа жизни, ожирения.
Полностью излечиться от подагры пока невозможно. Чтобы снизить болезненность, нужно соблюдать режим дня и питания, выполнять предписанные рекомендации.
Артроз похож на предыдущее нарушение, отличие в том, что происходит разрушение сустава с постепенным его воспалением.
Определённой причины патологии нет, поэтому в качестве профилактики нужно соблюдать правильное питание, режим дня. Если вовремя не начать лечение, пальцы могут оказаться полностью парализованными.
Артрит в равной мере может вызывать боль в ступне. Ещё наблюдается: незначительное повышение температуры, ощущение холода, заболевания глаз, бессонница или сонливость.
В случае затяжного течения, возможно снижение веса. Дефект появляется вследствие наследственной предрасположенности, перенесённых инфекций, осложнений после травм или нервного истощения. Терапия заключается в применении обезболивающих, противовоспалительных средств, препаратов, поддерживающих иммунитет.
Возникают из-за повреждения кожи и проникновения в рану бактерий (обычно стафилококка или стрептококка). Характеризуется воспалением, покраснением поражённого места, повышением температуры, появляются абсцессы, скопления гноя в области раны. Характерны отказ от пищи, общее недомогание.
Избавиться от такой проблемы можно только хирургическим путём, в редких случаях возможно лечение с помощью антибиотиков и противогрибковых средств. В отдельных ситуациях может потребоваться очищение от токсинов.
Бывает, что причиной становится вросший ноготь. Лечится это в маникюрном салоне на процедуре педикюра или у хирурга. Мозоли возникают при долгом пребывании в обуви, неудобной. Слишком большие нагрузки на ноги, работа в положении стоя, профессиональный спорт – относятся к провоцирующим факторам.
Наличие сахарного диабета может вызывать хрупкость, ломкость кровеносных сосудов, что приводит к недостаточному кровообращению в стопах. Кожа иссушивается, трескается, образуются раны и язвы, перерастающие в гангрену. Это причиняет сильную боль.
Способ действий при болезненности при сгибании фаланг стопы зависит от типа нарушения.
источник
Что делать, если болит шишка на ноге? Такая проблема давно мучает женщин, и к сожалению, мало кто задумывается о мерах профилактики. Поэтому после сорока лет приходится искать способы избавиться от болевых ощущений. Чтобы снять боль, используются противовоспалительные препараты, аптечные гели и мази. Народная мудрость также предлагает многообразие рецептов. Современное решение проблемы – ортопедические накладки. Лечение необходимо, чтобы не допустить хирургического способа решения проблемы в будущем.
Так как боли, причиняемые шишкой на большом пальце, носят воспалительный характер, в первую очередь применяются нестероидные противовоспалительные препараты. Приводим их краткий список:
- Аспирин (на его действии основаны и некоторые народные рецепты);
- Диклофенак;
- Ибупрофен;
- Напроксен;
- Фенопрофен.
Эти препараты побеждают воспалительный процесс, а вместе с ним и боль. Если их использовать регулярно и в нужной дозировке, можно замедлить течение заболевания. Ведь воспаленные хрящевые ткани и связки погибают, теряют эластичные свойства. А значит, перестают удерживать кости в правильном положении, что выражается в виде шишки на стопе.
Но использовать нестероидные противовоспалительные средства в лечении нужно с осторожностью. Дело в том, что они наносят вред не только воспалению, но и нашей пищеварительной системе, желудочно-кишечному тракту. Нужно относиться к ним с осторожностью, и о дозировке договариваться с лечащим врачом. В настоящее время на рынке представлены современные НПВС, которые наносят ЖКТ меньший вред. Это так называемые «коксибы», к примеру Целекоксиб.
К сожалению, воздействие на пищеварение сохраняется даже если использовать НПВС наружно, в виде мазей и гелей. Несколько уменьшаются побочные эффекты, только когда медикамент попадает в организм с помощью физиотерапевтических процедур, например Электрофореза.
Гель Вальгусстоп не только помогает справиться с болью, но и является комплексным средством лечения.
Происходит улучшение циркуляции крови в области шишки на большом пальце ноги. Регенерирует хрящевые и соединительные ткани в суставах и связках. Исчезают воспалительные процессы и отечности. Просто втираем гель в шишку на ноге – лечение продолжается от месяца до двух. Через две недели можно повторить курс.
Медицинская желчь хорошо зарекомендовала себя у женщин в качестве целебного средства от боли при шишке. Деформированные ткани ступни получают больше питательных веществ и восстанавливаются. Патология останавливается в развитии, ведь рассасываются скопления лимфы. Желчь нужно перемешать с 3 граммами хины и ½ литра медицинского спирта. Дать постоять три дня в теплом месте, а затем использовать в качестве мази на косточке у большого пальца.
В последнее время приобрела популярность мазь «Акулий жир и лавр». Оказывает противовоспалительное воздействие, улучшает циркуляцию крови, ликвидирует застойные процессы. Ткани связок и суставов вновь становятся эластичными.
3 мл Хлорофиллипта перемешиваем в стакане 1 мл Димексида, смешиваем как можно сильнее. Кусок ваты смачиваем в мази, держим на шишке около получаса. Мазь побеждает воспаление, а вместе с ним и боль. Если использовать на регулярной основе – курсами по две недели с перерывом в неделю, можно замедлить прогресс роста шишки.
Гель из минерала Бишофит известен своими полезными свойствами в тех случаях, когда мучает боль в шишке на ноге. Гель втирается в поврежденную область дважды в день. Можно применять средство ситуативно, а можно использовать курсом лечения – 14 суток. В моменты обострения необходимо увеличить количество применений до трех в сутки.
Следует поменять образ жизни – заняться ЛФК, плаванием, похудеть. Все это нужно, чтобы укрепить поддержку плюсневой кости и уменьшить нагрузку на нее. Тогда кости ступни перестанут расходиться в стороны, и перестанет мучить боль. Для этой задачи есть современное решение.
Чтобы избавиться от шишки на ноге, недостаточно просто использовать различные компрессы и мази, пить таблетки.
Это ортопедические бандажи, шины, фиксаторы и накладки. Они различаются по твердости и материалу. Так, ночью используются пластиковые корректоры, которые сильно изменяют положение стопы, освобождают хрящи от давления. А в дневное время пациентки используют более мягкие, силиконовые или матерчатые шины, снижающие нагрузку на ступню. В результате вечером перестает мучить боль от давления. При этом заболевание перестает прогрессировать.
Проблема разрастания шишки на ноге давно мучает женщин. Народная мудрость предлагает множество рецептов лечения, благодаря которым можно избавиться от боли в пальцах ножки. Перечислим лишь некоторые из них.
Доводим до порошкового состояния пару таблеток анальгина, смешиваем с трехпроцентным раствором йода так, чтобы получилась консистенция каши. С помощью ваты делаем компресс из получившейся смеси. Поверх обматываем плотную ткань, можно шерсть. Затем, для большего утепления – целлофан. Делаем компресс раз в семь дней, курс лечения – месяц. Имеет долговременный эффект, по отзывам – до года.
Странный, но действенный народный рецепт – компресс из кусков речной рыбы. Перед этим ее нельзя класть в морозилку. Неделю ежедневно лечимся рыбой, затем неделю, тоже каждый день, втираем масло пихты. Повторный курс лечения провести через три месяца. Не только обезболивает, но и укрепляет связки – шишка перестает расти.
Набираем тазик слегка горячей воды, добавляем 15 грамм соды, пол миллилитра йода. Ножные ванны в течение двадцати минут. Сушим ногу, а затем в пораженной области используем йод как мазь. Завернуть шишку в бумагу, одеваем плотные и теплые носки сверху. С таким компрессом отходим ко сну. Повторяем на протяжении четырех недель.
Делаем смесь из меда и соли в соотношении 1:1, укладываем на шишку у большого пальца, прикладываем сверху целлофан. Затем теплую ткань и носки. Курс лечения – 30 дней, ежедневно.
Крошим четыре фикусовых листка, смешиваем с ½ литра керосина. Настаиваем неделю. Мочим кусок материи в этой ткани, прикладываем к шишке у большого пальца ноги. Держим приблизительно четверть часа.
Делаем настойку полыни – пару столовых ложек на стакан кипятка. Пьем маленькими глоточками в течение суток так, чтобы выпить вес стакан. Полынь успокаивает нервы, и боль уходит.
Отделяем одуванчиковые семена от стеблей, складываем в небольшой сосуд, смешиваем с нашатырем. Настойка должна постоять в течение трех недель, за это время она становится иссиня черной. Используем как мазь ситуативно, когда начинает мучить болевой синдром.
источник
Появление подкожной шишки на голени может быть симптомом серьезного заболевания. Уплотнение бывает либо костяным, либо тканевым, отличаясь по структуре и причинам возникновения. Обращаться к врачу нужно обязательно, даже если шишка не болит. Только специалист сможет провести правильную диагностику и назначить лечение.
Такое образование причиняет дискомфорт при ходьбе, в процессе которой может даже травмироваться. С проблемой возникновения мягких шишек чаще сталкиваются женщины в силу физиологических особенностей.
Наиболее безобидный вариант – уплотнения на ногах в подростковом возрасте, связанные с изменением гормонального фона. Их может быть даже несколько, однако со временем они безболезненно рассасываются. В остальных случаях причины разнятся, среди самых распространенных отмечают следующие:
- Наследственность;
- Нарушения эндокринной системы (сахарный диабет, щитовидная железа);
- Как последствия артроза и остеопороза;
- Варикозное расширение вен, тромбофлебит;
- Проникновение инфекции под кожу;
- Бурсит;
- Перегрузка, которая приводит к растяжениям и микротрещинам;
- Опухоли: доброкачественные и злокачественные.
Шишки на голени возникают либо как следствие запущенного заболевания (варикоз, остеопороз), либо как сопутствующий симптом болезни (диабет, бурсит). Особняком стоят случаи новообразований.
Уплотнение на ноге обычно обнаруживается, когда достигает заметных размеров (до 2-3 см в диаметре). Среди симптомов, сопровождающих его, можно выделить следующие:
- Жжение и зуд в области нароста (бурсит);
- Отечность конечности, гематомы (случай проблем с сосудами);
- Повышение температуры тела, недомогание (воспалительные процессы из-за инфекции);
- Кожа над шишкой меняет структуру – истончается или уплотняется (сахарный диабет);
- Покраснение, высыпания.
Если не начать лечение вовремя, могу возникнуть осложнения, которые сопровождаются следующими признаками:
- Невозможность передвигаться вследствие сильной боли;
- Кровоизлияние в мягких тканях;
- Воспаление на поверхности кожи;
- Потеря чувствительности ноги от колена и ниже.
При наличии даже одного из перечисленных симптомов, обращение к врачу необходимо.
Если больной решил обратиться за медицинской помощью, нужно выбрать врача, в чью компетенцию входят подобные симптомы. Хирург, ортопед или травматолог смогут провести диагностику или перенаправить пациента к другому специалисту. Такое возможно в случае сахарного диабета, например: эндокринолог сможет больше помочь больному, чем хирург.
В первую очередь, врач соберет анамнез, на заданные им вопросы нужно отвечать максимально честно. Затем он проведет пальпацию – такой осмотр позволяет определить тип уплотнения и степень воспаления. Если при прощупывании шишки возникают сильные болезненные ощущения – нужно сказать об этом врачу.
Если в ходе этих манипуляций не удалось установить причину появления шишки, лечащий врач может назначить сдачу анализов: анализ крови, УЗИ щитовидной железы и рентген.
Заниматься самолечением не рекомендуется, перед применением средств народной медицины необходима консультация лечащего врача. Нагревать шишку категорически запрещено, это действие приведет к ухудшению ее состояния. Лечение в каждом случае подбирается индивидуально:
- Если уплотнение возникло из-за механического повреждения кости, проводят хирургическую операцию.
- Фибромы и некоторые опухоли удаляют с применением лазерного оборудования.
- Гигромы лечат прокалыванием – для изъятия скопившейся жидкости. Однако при таком консервативном лечении возможен рецидив.
Медикаментозное лечение направлено на снятие воспаления, поэтому применяется на раннем этапе как основное. Это может быть как курс антибиотиков, так и наружные средства (крема, гели, компрессы).
Чаще всего появления шишек на голени можно избежать, занимаясь физкультурой и ведя активный образ жизни. Укрепление икроножных мышц и стенок сосудов – лучшая профилактика болезней ног.
*Комментарий: редакция не несёт ответственности за содержание и мнения, изложенные в статьях со знаком Ⓟ.
источник
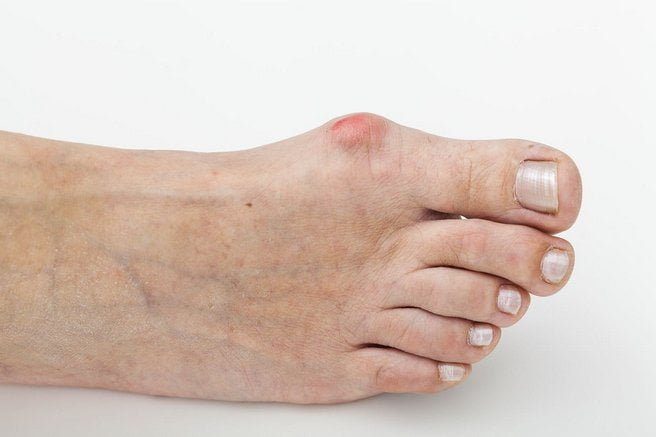
Болит косточка на ноге около большого пальца: лечение, причины и симптомы заболевания, как лечить недуг
Боли в ступнях могут быть обусловлены большим количеством причин. Наиболее частой жалобой пациентов является костная шишка возле большого пальца, доставляющая дискомфорт в покое и при ходьбе.
Жалобы пациентов на то, что болит косточка на ноге около большого пальца, часто вызваны деформацией свода стопы, развивающейся в течение длительного периода и при отсутствии лечения приводящей к дисфункции ног.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Человеческая стопа имеет два свода: поперечный и продольный, амортизирующие при движении. Нормальная стопа обладает плюсневыми костями пальцев, расположенными параллельно друг другу. Если на мышечно-связочный аппарат стопы влияют негативные факторы, он слабеет, своды стопы становятся плоскими, нагрузка на стопу неправильно распределяется, что ведет к деформации костей и появлению костного выроста около большого пальца.
Есть несколько внешних и внутренних причин, почему может появиться нарост на большом пальце:
- наследственность, генетическая предрасположенность – нередко искривление стоп с косточкой на большом пальце наблюдается в одной семье;
- остеопороз, когда деформация костей обусловлена дегенеративными процессами в костной ткани;
- патологии эндокринной системы, сахарный диабет, ожирение и другие;
- болезни суставов – хронический бурсит (воспаление суставной сумки), ревматоидный артрит, деформирующий артроз и другие.
- плоскостопие с нарушениями амортизации, уплощением стопы, деформацией плюсневых костей, подвывихом в фаланговых суставах большого пальца.
Факторы, которые могут привести к возникновению перечисленных патологий и усугубить их проявления:
- Неудобная обувь, высокий каблук.
- Травмы стопы, затрагивающие связки.
- Физические и профессиональные нагрузки.
- Ожирение.
- Авитаминоз, в частности, нехватка витаминов А, С, Е.
Рост косточки на первом пальце наблюдается чаще всего у женщин, что обусловлено ношением обуви на каблуках и большей эластичностью и слабостью связок и мышц. Костная шишка на большом пальце наблюдается и у детей, чаще у девочек-подростков. Также у женщин в возрасте развивается остеопороз, который может быть причиной развития костной деформации.
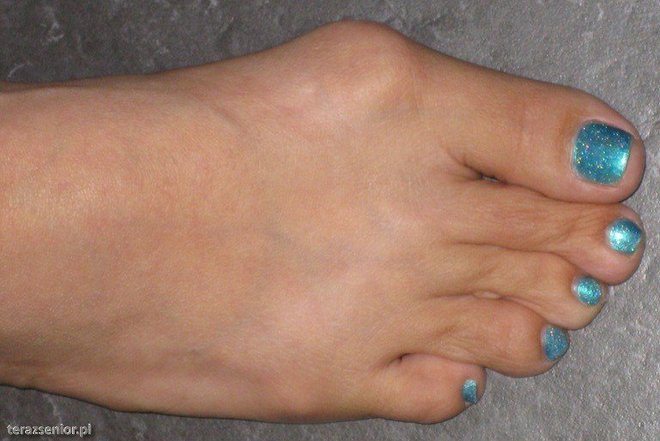
Косточка растет постепенно, с усугублением симптоматических проявлений. Физиологическое отклонение большого пальца от плюсневой кости – 10 градусов.
- Начальный этап изменений в суставе и кости пальца отмечается незначительным его смещением примерно на 20 градусов. Боли и дискомфорта это не доставляет, разве что является эстетическим недостатком;
- смещение достигает 30 градусов, растущая косточка начинает доставлять некоторый дискомфорт – слегка болят ноги после ходьбы;
- при продолжающемся смещении большого пальца до 50 градусов косточка начинает болеть, кожа над ней покрасневшая и опухшая, сустав ограничен в подвижности;
- отклонение больше, чем на 50 градусов, доставляет серьезный дискомфорт – пациенты сообщают о сильной боли, проблемах с движением, им сложно подобрать обувь.
Дискомфорт обусловлен давлением на головку первой плюсневой кости, особенно когда стопа находится в обуви.
Можно распознать появление косточки по первоначальным признакам: повышенной утомляемости ног, стопы отекают, в области пальца наблюдается гиперемия и ноющая, почти постоянная боль, по утрам при попытке встать с кровати стопа реагирует острой болью, образование частых мозолей. На этом этапе уже желательно обратиться за квалифицированным лечением.
Когда болит сустав на большом пальце ноги, это может быть вызвано не только деформацией плюсневых костей стопы из-за уплощения сводов, но и при некоторых других заболеваниях (которые при этом могут сочетаться с ростом косточки):
- Бурсит – воспаление суставной сумки пальца стопы. Травмы суставных сочленений пальцев стопы достаточно частое явление, как и хронизация их воспаления, что приводит к выраженным болевым явлениям в большом пальце и всей стопе.
- Подагрический артрит – заболевание, обусловленное нарушением обмена солей мочевой кислоты, кристаллы которых откладываются в суставах. Подагра, как правило, начинает проявляться очень сильной болью и воспалением в больших пальцах, переходящей в дальнейшем на остальные суставы конечностей. Большой палец опухает, кожа становится гиперемированной. При развитии болезни костная ткань суставов атрофируется, появляются специфические узлы – тофусы – в мягких тканях стопы.
Если пациент обратится на начальных этапах развития смещения костей стопы, можно приостановить заболевание ортопедическими средствами и снять воспаление консервативными методами лечения.
- Отводящий бандаж, накладываемый на ночь, фиксирующий палец в физиологическом положении.
- Перегородки между пальцами, предотвращающие деформацию стоп и облегчающие хождение.
- Специальные прокладки с функцией защиты плюсневой кости от давления и корректирующие положение большого пальца.
- Ортопедические стельки с функцией распределения нагрузки на стопу, убирающие излишнее напряжение с суставов.
Ортопедические приспособления рекомендованы на начальных стадиях роста косточки, изготавливать их желательно индивидуально, по назначению врача-ортопеда.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
На начальных этапах развития деформации стопы и при переходе острой стадии в хроническую рекомендуется делать массаж стоп – для снятия воспаления, устранения мышечного спазма, стимуляции кровотока в стопе и восстановлении подвижности суставов. Массаж назначается, как дополнительное к ортопедии средство лечения. Выполняется он точечным методом, воздействуя на активные точки стопы. Регламент массажных сеансов обычно составляет 20 минут ежедневно, курс — 10 дней с трехнедельным перерывом и дальнейшим повтором.
В начале болезни рекомендуется перейти на ношение обуви из натуральных материалов с круглым носом, каблуком не выше 4 см, супинатором и плотной подошвой. Обувь носится с ортопедическими стельками.
При проблемах с костями и суставами пациенту изменяют рацион: из меню устраняются жареные и копченые блюда, сладкое, бобовые, жирное – они способствуют развитию воспалительных явлений в суставном аппарате. В рационе должны быть продукты с высоким содержанием витаминов А, Е, С.
Лечебная гимнастика
Также эффективный метод при начальных проявлениях болезни. Упражнения гимнастики для стоп при регулярном выполнении возвращают подвижность суставам, снимают спазмы мышц, укрепляют свод стопы.
Рекомендуется делать следующее:
- Поднимать с пола лист бумаги и небольшие предметы пальцами ног и класть их в руку.
- Разводить пальцы ног так, чтобы они не прикасались друг к другу в течение минуты, сгибать пальцы и разгибать.
- Напрягать свод стопы с удержанием его в таком состоянии около 40 минут.
- Рисовать карандашом буквы или цифры, удерживая его в пальцах ног.
- Перекатывать бутылку с водой или скалку стопой в течение двух минут.
- Расправлять пальцами ног скомканную на полу ткань.
- Ходить босиком и на носочках.
При всей простоте гимнастики ее регулярное выполнение один раз в день дает хорошие результаты.
На запущенных стадиях болезни косточку возле большого пальца лечить приходится с помощью следующих методов:
- Курс нестероидных противовоспалительных препаратов, снимающих боль, воспаление, отек мягких тканей. Как правило, это препараты на основе индометацина и диклофенака, назначаются они в виде инъекций и таблеток, а также локально в виде мазей (Диклофенак-гель или мазь, Индометациновая мазь).
- Физиотерапия, в частности, ударно-волновая терапия, разрушающая костно-хрящевой нарост и способствующая восстановлению тканей и функций сустава. При очень выраженных болях на область растущей косточки воздействуют рентгенотерапией, применяют также фонофорез и электрофорез.
- Лечебная физкультура со специально разработанными упражнениями для укрепления мышц стопы и возвращения суставам подвижности.
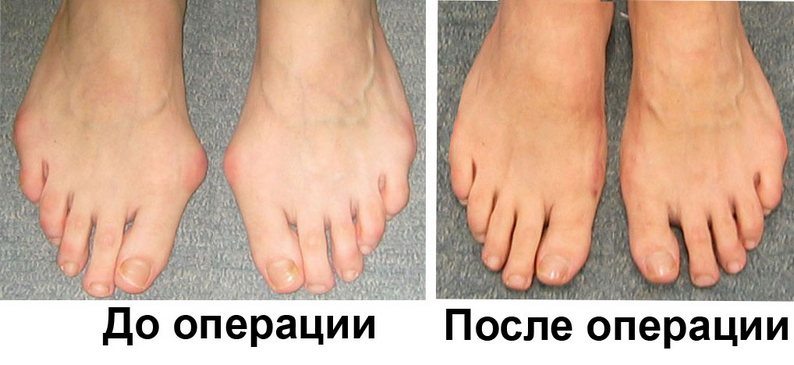
В случае неэффективности консервативного лечения и при наличии интенсивных болевых явлений нарост устраняют хирургическим путем.
Методик удаления косточки возле большого пальца существует достаточно много, выбираются они в зависимости от показаний. Чаще всего применяется остеотомия, заключающаяся в укорочении плюсневой кости и восстановлении большого пальца в его обычное положение. Может быть закрытой, когда манипуляции с костью проводятся через небольшой прокол и не оставляют в дальнейшем рубцов, и открытой – с разрезом кожи и мягких тканей.
Реабилитация после хирургической операции длится примерно три месяца, когда пациент должен носить специальную обувь, после чего перейти на ортопедические модели.
Народные средства
Лечение косточки народными средствами применяется для стихания боли и воспаления.. Причину роста они не убирают, поэтому могут рекомендоваться как временные способы облегчения состояния:
- Настойка из йода и цветов одуванчика: 100 г слегка просушенных цветков заливается йодом, настаивается 5 дней в темноте. Наносить настойку на больное место нужно, предварительно распарив ноги, ежедневно, курс — две недели.
- Ванночка для ног из морской соли и йода: на 1 литр теплой воды кладется 2 столовых ложки морской соли и добавляется 10 капель 5% йодной настойки. Держать ноги в ванночке нужно 15 минут, всего 30 дней. После нее на стопы можно нанести йодную сеточку.
- Компресс из капусты и меда: на распаренные в теплой ванночке ноги наносится мед – в область выросшей косточки. Кладется размягченный капустный лист, компресс фиксируется бинтом и оставляется на ночь. Утром ноги ополоснуть теплой водой. Повторять компресс примерно месяц.
После избавления от косточки на стопах пациентам рекомендуется также продолжать носить соответствующую обувь с ортопедическими стельками, придерживаться диеты, повторять курс гимнастики.
источник

 в случае повышенной нагрузки пораженный участок вены может разрушиться, что приведет к кровотечению (при отсутствии медицинской помощи возможен летальный исход);
в случае повышенной нагрузки пораженный участок вены может разрушиться, что приведет к кровотечению (при отсутствии медицинской помощи возможен летальный исход); болевые ощущение в месте образования, чувство тяжести в пораженной части тела (обычно от этой проблемы страдают нижние отделы организма);
болевые ощущение в месте образования, чувство тяжести в пораженной части тела (обычно от этой проблемы страдают нижние отделы организма); Терапия лазером. Суть метода заключается в воздействии на сосудистые стенки ультракрасного лазера, вследствие чего пораженные сосуды склеиваются. Благодаря этому удается ликвидировать уплотнение и возобновить нормальный кровоток в венах. Лечение происходит без разрезов пораженных областей.
Терапия лазером. Суть метода заключается в воздействии на сосудистые стенки ультракрасного лазера, вследствие чего пораженные сосуды склеиваются. Благодаря этому удается ликвидировать уплотнение и возобновить нормальный кровоток в венах. Лечение происходит без разрезов пораженных областей.