Боль и ломота в костях и суставах рук, ног, позвоночника, пальцев возникает в диапазоне от легкого дискомфорта до серьезного приступа, при котором требуются лекарства. К боли в костях и суставах приводит артрит. Также состояние вызывает рак, распространяющийся в кость (метастазирование).
Поговорите с врачом. Если боль возникает из-за специфического лечения рака молочной железы, переключитесь на другую гормональную или химиотерапию. Облегчают состояние напроксен и ибупрофен.
Дополнительные и целостные медицинские методы облегчения боли в костях:
- иглоукалывание;
- хиропрактика;
- гипноз;
- массаж;
- музыкальная терапия.
Другие советы по управлению болью в суставах:
- Горячие или холодные компрессы, их сочетание успокоит воспаленные участки. Тепло ослабляет мышечные спазмы, а холод уменьшает воспаление.
- Придерживайтесь здоровой диеты, включающей в себя достаточное количество кальция и витамина D, что помогает сохранить силу костей.
- Чтобы облегчить стресс и напряжение в суставах, поддерживайте здоровый вес тела.
- Регулярно заниматься спортом. Упражнения способствуют силе костей рук, ног, позвоночника и помогают суставам оставаться гибкими.
«Колено не гнется, когда я долго сижу и больно вставать. Но после того как я похожу минуту-другую боль ослабевает.»
«Трудно двигать руками утром или после того как я вздремну днем. Минут через 20 боль полностью проходит.»
«Моя поясница по утрам очень жесткая и трудно подняться с кровати. Делаю упражнения и спина расслабляется.»
Выше приведены лишь некоторые из комментариев, которые врач слышит постоянно. При остеоартрите суставов возникает их скованность и больно после сна, отдыха. После того как вы встаете, суставы начинают двигаться и разрабатываются. Распространенные источники артрита и боли в спине — фасеточные суставы позвоночника. Они работают как шарниры, подобные петлям на двери. У молодого человека суставы мягко скользят друг над другом. Однако при артрите они функционируют как ржавые шарнирные соединения на двери, издавая характерный скрип. Раскачивая дверь, открывая и закрывая ее, часто она начинает скользить более плавно. Это же происходит с суставами.
Суставная жидкость всасывается хрящом на кости подобно тому, как губка впитывает воду. При движении рук, ног, тазовой области, позвоночника хрящ сжимается и суставная жидкость омывает соединение костей. Чем интенсивнее задействуется сустав, тем больше жидкости смазывает внутреннее соединение.
В здоровом суставе этот процесс происходит быстро и эффективно. В пораженных артритом местах соединения костей меньше хряща и суставной жидкости. Хрящ становится дефектным. С прогрессом поражения артритом процесс смазки суставной жидкостью в хряще становится все менее эффективным. Если пораженный сустав разогревается, когда он используется в течение длительного времени, боль ощущается меньше. Болезненность возвращается после отдыха. Растяжка и укрепление окружающих сустав мышц помогает снять напряжение соединения. Сустав меньше болит, становится не таким жестким при начале движения и в его дальнейшем процессе.
Возможных причин боли много. Обратитесь к врачу, он поможет с точной диагностикой и соответствующим планом лечения.
источник
За последние десятилетия боль в костях стала распространенной проблемой как среди взрослых, так и среди детей, поэтому ее выделили в группу ревматических заболеваний и назвали остеоалгией.
Болевой синдром изнуряет человека и доставляет дискомфорт, поэтому для устранения патологии важно выявить причины боли костей всего тела. Если вовремя не установить причины подобного состояния и не определить, что делать в такой ситуации, можно ожидать различных неприятных последствий.
Пациенты часто задают вопросы врачу, почему болят кости, и есть ли в кости нервные окончания? Если рассмотреть строение кости, то видно костную ткань, соединительную, хрящевую, покрывающую концы костей или образующую зоны роста, ретикулярную ткань — это основа костного мозга и элементы нервной ткани — нервы и нервные окончания.
На гистологическом срезе костной ткани определяются как внутрикостные сосуды, так и нервные волокна. Сосуды оплетены нервными волокнами в виде сетки, за счёт чего и происходит нервно-моторная регуляция.
Чувствительные рецепторы сосредоточены в надкостнице. Примером тому, как чувствует кость, служит ощущение удара по ягодице и по голени.
Когда у пациентов болят суставы и кости, необходимо для начала установить, действительно ли есть связь симптомов с опорно-двигательной системой. Ведь такие ощущения имеют совершенно другой источник — мышцы или нервы. Более того, иногда и вовсе нет локальных патологических изменений в самих тканях, а жалобы становятся результатом общих нарушений в организме.
Частые причины, вызывающие костные боли, это:
- повышенные физические нагрузки и тяжелый труд;
- лишний вес;
- длительный прием гормональных препаратов;
- сильное переутомление и стресс;
- злоупотребление алкоголем и курение;
- у детей боли в костях могут отмечаться в период активного роста.
Если боли возникают периодически и не проходят в течение нескольких дней, то причиной могут быть следующие заболевания:
- перенесенные ранее травмы;
- опухоли костей, часто это фибросаркома и гистиоцитома;
- инфекционные заболевания: остеомиелит, туберкулез, сифилис;
- заболевания системы крови: лейкоз, миелолейкоз, миеломная болезнь;
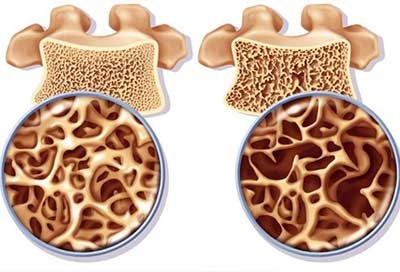
- остеопороз приводит к разрушению кости, что вызывает в них боль;
- нарушения обмена веществ и гормональные заболевания: патология щитовидной железы, надпочечников, сахарный диабет, недостаток витаминов Д, группы В, и минералов;
- системные заболевания: красная волчанка, ревматоидный артрит, склеродермия;
- воспалительные процессы вызывают артриты, артрозы, бурситы, синовиты, тендинит.
Боли в костях ног наиболее распространены при чрезмерных физических нагрузках и сбоях в обменных процессах организма. Кости верхних конечностей болят при различных травмах и суставных заболеваниях. Запястные кости и фаланги пальцев поражаются ревматоидным или подагрическим артритом, остеоартрозом.
Кости запястья человека подвержены асептическому некрозу (ладьевидная и полулунная кости) вследствие воздействия травматических факторов, что часто приводит к потере трудоспособности и инвалидизации мужчин молодого и среднего возраста.
Внимание! Определить, почему возникает боль в костях по всему телу, сможет только врач. Он проведет осмотр пациента и назначит необходимое обследование.
Диагностика начинается со сбора жалоб и анамнеза больного, первичного осмотра. Далее назначаются лабораторные и инструментальные методы обследования, которые помогут установить окончательный диагноз и ответить на вопрос пациента, почему у него болят кости.
В зависимости от клинической ситуации, может потребоваться проведение следующих диагностических процедур:
- общие анализы крови и мочи;
- исследование биохимических показателей крови;
- микробиологический анализ различных сред организма;
- пункция костного мозга;
- рентгенография;
- УЗИ сосудов с допплерографией;
- компьютерная или магнитно-резонансная томография.
Также могут быть назначены консультации узких специалистов: инфекциониста, гематолога, онколога, травматолога, эндокринолога и других врачей.
Если появились боли в костях и суставах, это серьезный повод обратиться за квалифицированной медицинской помощью. Особенно следует обращать внимание на следующие признаки и факторы ухудшения самочувствия:
- частые и непрекращающиеся боли;
- чрезмерно сильные болевые ощущения;
- травмы;
- боли в костях и суставах во время беременности.
К какому врачу обратиться? Изначально обращаются к терапевту. Если причина — травма, то к травматологу.
Лечение определяется причиной, вызвавшей заболевание, и подбирается индивидуально для каждого пациента с учетом его состояния и сопутствующих заболеваний. Но выделяются основные способы лечения болей в костях.
Внимание! Самолечение влечет осложнения и неприятные последствия. Лучше обратиться к врачу и получить квалифицированную помощь.
Что делать, если кости болят? До посещения медицинского учреждения облегчают состояние следующими способами:
- ограничить движения; если боль локализована, можно использовать ортезы или эластичный бинт;
- принять обезболивающий препарат, например, «Кетанол», «Индометацин», «Диклофенак»;
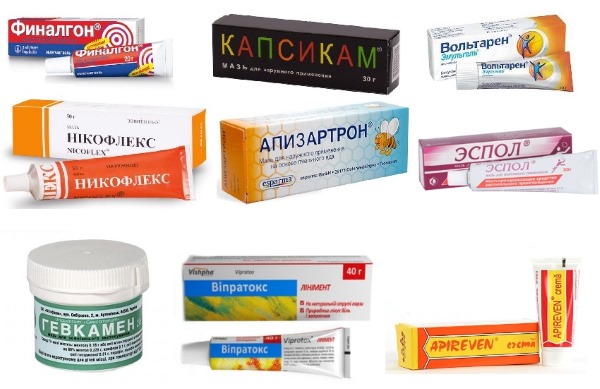
- использовать противовоспалительные мази.
При заболеваниях опорно-двигательного аппарата в большинстве случаев назначают следующие группы препаратов:
- нестероидные противовоспалительные препараты — «Метиндол», «Аэртал», «Мелоксикам»;
- хондропротекторы для питания костной ткани — «Терафлекс», «Дона», «Артра»;
- препараты для улучшения кровообращения — «Флекситал», «Пентоксифиллин»;
- витамины и минералы — «Центрум», «Витрум», «Компливит», «Кальцемин», «Кальций-Д3 Никомед»;
- местно используют мази и кремы — «Финалгон», «Вольтарен», «Долгит».
Следование сбалансированной диете улучшит обмен веществ в хрящевой и костной тканях и будет способствовать образованию суставной жидкости. В рационе уменьшают содержание соли, сахара, животных белков, исключают алкоголь.
Должен быть дополнительный источник поступления коллагена, кальция, калия, фосфора, магния, витаминов А, Д и В.
Рекомендуемые продукты:
- птица;
- куриные яйца;
- бобовые и соевые продукты;
- овощи и фрукты;
- крупы;
- продукты, содержащие жирные кислоты омега-3 и омега-6: лосось, макрель, орехи и семена;
- масло виноградных косточек, рапсовое, оливковое масла.
Нерекомендуемые продукты:
- мясные продукты (консервы, вареные колбасы, салями);
- жирное молоко и молочные продукты;
- животные жиры (за исключением рыбьего жира);
- копченые мясные и рыбные изделия;
- изделия из пшеничной муки.
Активные движения выполняют в положении лежа, на четвереньках, сидя, в воде. Важно не допускать болевых ощущений. В занятия включают ходьбу пешком, езду на велосипеде, ходьбу на лыжах, общеразвивающие и дыхательные упражнения, упражнения со снарядами (мячами, палками, гантелями и пр.) в положении стоя и сидя при поражении верхних конечностей, лежа и сидя — при поражении нижних конечностей.
Упражнения для расслабления мышц больной конечности чередуют с упражнениями для больных суставов. Исключают прыжки, подскоки, упражнения с гантелями, гирями в положении стоя. При анкилозах суставов применяют в основном изометрические упражнения для мышц, движения в менее пораженных или здоровых суставах, а также тренируют компенсаторные двигательные навыки.
Рассмотрим простой комплекс упражнений:
- Исходное положение — сидя. Сжимание и разжимание кисти в кулак, 15–20 раз.
- Сидя, пассивное сгибание в лучезапястном суставе, 10-20 раз.
- Лежа на спине, сжимание и разжимание кистей рук и сгибание и разгибание стоп, 10–20 раз.
- Лежа на спине, упражнение «велосипед».
- Ходьба на носочках и пятках.
Массаж имеет адресное воздействие на пораженные суставы и кости, благодаря чему растягиваются и укрепляются связки и мышцы, а также расширяется полость сустава.
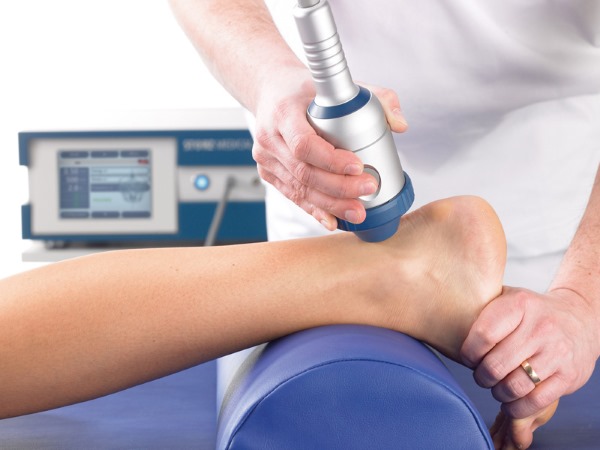
При различных заболеваниях опорно-двигательного аппарата эффективны физиотерапевтические методы лечения. В числе физиотерапевтических процедур, которые улучшают состояние костной ткани, назначают:
Физиотерапия пробуждает внутренние резервы организма, тем самым сокращая сроки лечения.
Причиной костных болей может быть не только переутомление, большие физические нагрузки и стрессы, но и серьезные заболевания. Для выяснения первопричины необходимо пройти комплексное обследование.
При появлении любых болезненных ощущений в суставах и костях необходимо пересмотреть свой образ жизни, но перед этим обратиться к врачу. Важно больше двигаться, но избегать повышенных нагрузок, правильно питаться, не переохлаждаться и вовремя лечить хронические заболевания.
источник
Болят суставы рук и ног. Что делать, к какому врачу обратиться? Причины, симптомы, лечение народными и медикаментозными средствами
Болезненные ощущения в области суставов – распространенный повод обращения к врачу. Что делать, если болят суставы рук и ног, зависит от первопричины проблемы.
Наиболее распространенные причины появления болей в суставах связаны со следующими состояниями:
- артрит (инфекционный и ревматический);
- подагра;
- остеоартроз;
- псориаз (псориатический артрит);
- остеомиелит;
- остеофиты;
- бурсит;
- плоскостопие;
- травма.
Также боли могут быть вызваны неврологическими заболеваниями и нарушениями работы сосудов.
Артрит – распространенное заболевание, часто ведущее к инвалидности. Если ранее такой диагноз ставили в основном только людям за 30 лет, то сегодня с ним сталкиваются и достаточно молодые люди.
К наиболее типичным симптомам артрита относится сильная боль в области суставов, которая сначала проявляется только в ночное время, затем становится постоянной. Если артрит поражает суставы ног, появляется неудобство при ходьбе, меняется походка. Кожа краснеет, мышцы начинают деградировать, может незначительно повыситься температура тела.
После сна появляется чувство скованности и наступает пик болевого синдрома.
Выделяют две формы этого заболевания:
- Ревматоидный артрит. Может возникнуть в результате возрастных изменений, сильных переохлаждений, травм, а также под действием наследственных факторов.
- Инфекционный артрит. Развивается на фоне разного рода инфекционных заболеваний.
При воздействии артрита происходит полное разрушение суставного хряща, сопровождающееся сильной болью. Боли в пальцах ног могут отдавать в коленные чашечки или область паха. Наиболее надежный способ диагностирования любой формы артрита – рентгенография.
Выделяют следующие способы лечения данного заболевания:
- Антибиотики. Назначаются при выявлении инфекционных поражений тканей и помогают восстановить суставы.
- Мази и гели для снятия отечности, обезболивания и уменьшения покраснения.
- Биологически активные добавки. Применяются для стимулирования соединительных тканей, полезны на ранних стадиях заболевания, так как могут предотвратить необходимость более серьезного лечения.
- Кортикостероиды. Вводятся в наиболее пораженные суставы, и могут применяться на протяжении многих месяцев, если наблюдается выраженный положительный эффект.
Медикаментозное лечение эффективно сочетается с лечебной физкультурой, физиотерапией, массажем.
Подагра наиболее часто поражает суставы пальцев рук и ног, в особенности – больших пальцев. При этом происходит накопление солей мочевой кислоты в кристаллической форме.
Распознать заболевание можно по следующим признакам:
- Болят суставы рук и ног. Что делать в этом случае, может подсказать только специалист, но ярким признаком подагры являются резкие приступообразные боли в пальцах. Чаще всего они проявляют себя в ночное время, а днем притупляются.
- Между обострениями наблюдаются интервалы, иногда очень продолжительные. Они могут создать ложное впечатление об отсутствии проблем со здоровьем.
- Ухудшение общего состояния.
- Повышение температуры в области больного сустава.
- Отечность разной степени выраженности.
- Возникновение тофусов – «узелков» под кожей, которые состоят из уратов.
На возникновение подагры могут оказать влияние следующие факторы:
- избыточный вес;
- регулярное употребление крепкого кофе и алкоголя;
- болезни почек;
- генетическая предрасположенность;
- неправильное питание;
- повышенное артериальное давление;
- сахарный диабет.
Для диагностики заболевания исследуются анализы крови и мочи, иногда необходимо взятие образца синовиальной жидкости.
Основная мера лечения заключается в соблюдении строгой диеты, подразумевающей отказ от жирных сортов рыбы и мяса, субпродуктов, бульонов, консервов, колбас, соли и специй. Максимально ограничивается употребление кофе, чая и какао, полностью исключаются алкогольные напитки. Без соблюдения предписанной врачом диеты полноценное выздоровление не представляется возможным.
Медикаментозная терапия подбирается индивидуально, в зависимости от особенностей течения заболевания и состояния больного. Используемые препараты снижают выработку солей мочевой кислоты, ускоряют процесс ее вывода, оказывают противовоспалительное и обезболивающее воздействие. Также применяются компрессы, примочки и обертывания.
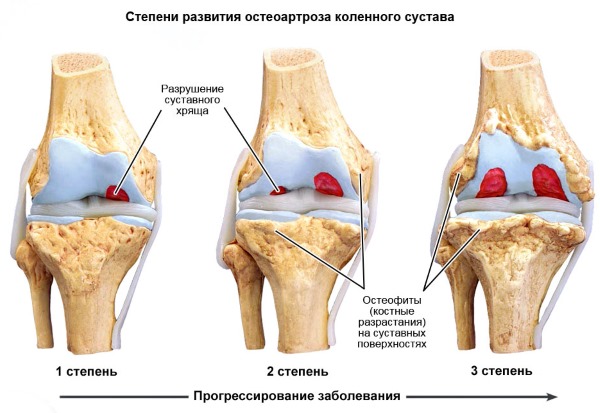
Остеоартроз – серьезное заболевание, вызывающее воспаление и отек. Прогрессируя, оно ведет к серьезному нарушению подвижности и необратимой деградации сустава. Первые признаки заболевания выражаются в онемении пальцев и непривычном, сильном чувстве усталости.
На ранних этапах сложно распознать боли в мелких суставах, поэтому наиболее распространенная жалоба пациентов заключается в неприятных ощущениях у основания пальцев. Если попытаться их согнуть, боли становятся еще сильнее. В большинстве случаев остеоартроз поражает сразу несколько суставов. Диагностировать проблему можно с помощью рентгена.
Повлиять на развитие заболевания могут следующие факторы:
- изменение гормонального фона, приводящее к задержке жидкости в организме;
- атеросклероз конечностей;
- подагра и другие болезни, связанные с нарушением обмена веществ;
- сахарный диабет;
- влияние стрептококка и стафилококка;
- кариес.
Артроз суставов пальцев стопы может развиваться на фоне неверной постановки стопы, ношения плохой обуви, избыточного веса, малой подвижности и других отягчающих факторов.
Болят суставы рук и ног, что делать при остеоартрозе, может ответить только специалист.
Но на сегодняшний день практически невозможно вылечить это заболевание консервативными методами. Выполнение внутрисуставных инъекций возможно, но достаточно затруднительно и рискованно. Гели, мази, компрессы и примочки способны обеспечить противовоспалительное действие и немного облегчить болезненные ощущения.
Помочь в данной ситуации помогут методы современной и классической мануальной терапии. Видимых результатов можно добиться уже за несколько сеансов, но достижение длительной ремиссии возможно только на тех стадиях болезни, когда разрушительные процессы еще не затронули кость.
Псориаз суставов или псориатический артрит иногда поражает людей, страдающих псориазом – сложным заболеванием кожных покровов. Он приводит к боли и скованности в пораженных суставах, которые носят хронический характер.
Псориатический артрит может начаться как внезапно, так и развиться постепенно, поэтому важно вовремя сообщить врачу о появлении симптомов. На данный момент неизвестно, почему возникает псориаз, но врачи предполагают, что повлиять на его развитие могут факторы наследственности и негативное влияние окружающей среды.
Специфического лечения данного заболевания не существует, поэтому в большинстве случаев терапия направлена на снижение воспалительного процесса, предотвращение болезненных ощущений и потерю функции суставов. В редких случаях прибегают к хирургическому вмешательству.
Остеомиелит – гнойно-воспалительный процесс в костном мозге, надкостнице и кости. К его развитию чаще всего приводят такие микроорганизмы как кишечная палочка, сальмонелла, стрептококк и стафилококк. В более редких ситуациях он оказывается осложнением других заболеваний.
Заболевание отражается на человеке общей слабостью тела, ломотой в области суставов, болезненностью мышц.
Затем происходит стремительное повышение температуры тела, боль четко локализуется в пораженном участке, усиливаясь при каждом движении. Далее гнойный процесс начинает очень быстро распространяться на окружающие ткани, может произойти сепсис. Необходимо предпринимать срочные меры при малейших подозрениях на наличие данной патологии, в ином случае пациента не удастся спасти.
Лечение производится с применением антибиотиков, которые подбираются в соответствии с обнаруженными бактериями. Широко применяется хирургическая терапия.
Остеофиты представляют собой наросты, которые развиваются при нарушении поступления питательных веществ в область суставного хряща.
Выявить их наличие можно по следующим признакам:
- хруст в суставах;
- дискомфорт в области суставов при смене погоды;
- трудность в разгибании ног или рук после ночного сна;
- болевые ощущения.
В зависимости от стадии, лечение может как иметь консервативный характер, так и подразумевать оперативное вмешательство. Медикаментозная терапия предусматривает назначение НПВП, хондропротекторов, а также средств, стимулирующих улучшение питания тканей.
Нередко используется внутрисуставное введение гиалуроновой кислоты. Положительное воздействие оказывают физиотерапевтические процедуры и сеансы массажа.
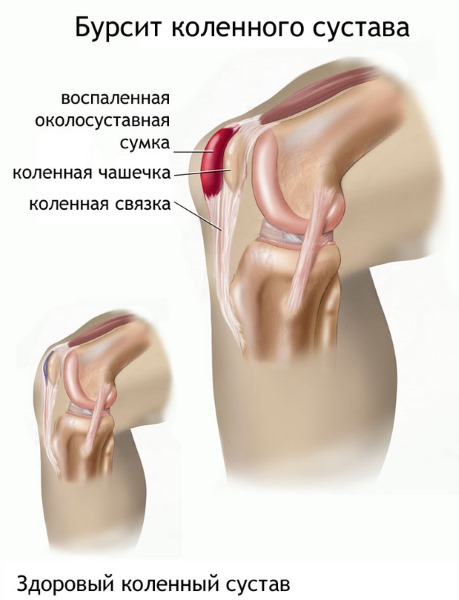
Бурсит – воспалительный процесс слизистых сумок, расположенных возле суставов. Наиболее часто возникает в суставах плеча, но также встречается в коленных, бедренных и локтевых. Возбудителем заболевания могут быть инфекции, травмы, повреждения механического характера, но часто оно появляется без видимых причин.
Болят суставы рук и ног, что делать при бурсите:
- обеспечивается режим покоя;
- назначаются антибиотики или кортикостероиды;
- выполняются компрессы;
- применяются обезболивающие и противовоспалительные препараты.
В некоторых случаях необходимо хирургическое вмешательство.
К болезненным ощущениям в области суставов ног может привести плоскостопие. Оно может никак не проявлять себя на протяжении долгого времени, поэтому особенно важно обращать внимание на его признаки.
Они следующие:
- тяжело держать равновесие на каблуках;
- обувь стаптывается только с одной стороны;
- при ходьбе и стоянии ноги быстро устают;
- к окончанию дня стопы отекают, становятся тяжелыми;
- ноги сводит судорогами;
- появляются боли в спине;
- старая обувь становится мала.
Диагностировать заболевание можно с помощью рентгена. Лечение напрямую определяется стадией заболевания, образом жизни пациента, наличием сопутствующих болезней. На ранних стадиях проводится физкультура, лечебный массаж, физиотерапия. Если проблема выражена сильно, назначается специальная обувь, моделирующая правильный свод стопы.
Травмы суставов включают в себя повреждения связок, вывихи, ушибы, внутрисуставные переломы. Для уточнения диагноза прибегают к ряду исследований, в том числе КТ, рентгенографии, МРТ и УЗИ. Основные симптомы – болевые ощущения, отечность и ограничения в движениях.
Болят суставы рук и ног, что делать при травме:
- обратиться к специалисту для выявления характера травмы;
- обеспечить поврежденному суставу полноценный отдых;
- использовать охлаждающий компресс.
Неправильное питание может не только усугубить состояние суставов, но и стать основной причиной многих серьезных заболеваний. Поэтому в процессе лечения любых проблем, связанных с хрящевой и соединительной тканью, рекомендуется следовать сбалансированной диете.
Конкретная система питания назначается в соответствии с конкретным заболеванием, но есть и общие рекомендации:
- ограничить употребление быстрых углеводов;
- снизить количество соли в рационе;
- отказаться от острых продуктов, копченостей и консервов;
- отдавать предпочтение запеканию и тушению, избегая жареных блюд.
Что делать, когда болят суставы рук и ног при беременности, может ответить только специалист. Дело в том, что речь может идти как об одном из патологических состояний, так и о варианте нормы. При вынашивании ребенка меняется гормональный фон женщины, что часто негативно сказывается на суставах. Кроме того, увеличивается вес тела, неизбежно увеличивая нагрузку на ноги.
Суставы далеко не всегда способны быстро адаптироваться к этому. Для третьего триместра беременности характерна отечность, которой чаще всего подвергаются стопы и кисти. В свою очередь, это вызывает боли и чувство скованности. В первом триместре рекомендуется больше времени отводить на отдых, чтобы организм легче адаптировался к изменениям.
После консультации с врачом и при отсутствии противопоказаний очень полезна будет специальная гимнастика или йога для беременных. Справиться с дискомфортными ощущениями в суставах поможет полноценный режим питания и употребление достаточного количества жидкости.
Для облегчения состояния рекомендуется выполнять следующие советы:
- принимать в пищу продукты, богатые витамином D и кальцием;
- носить удобную качественную обувь без каблуков;
- контролировать набор веса, не допускать его резких скачков;
- проводить больше времени на свежем воздухе;
- принимать специальные комплексы для беременных (после консультации со специалистом);
- отказаться от монотонной физической работы;
- заниматься йогой, гимнастикой или плаванием (при отсутствии противопоказаний);
- сохранять стабильное психоэмоциональное состояние;
- выполнять самомассаж кистей и коленей мягкими растирающими и похлопывающими движениями.
При беременности очень важно своевременно обращать внимание на любые боли, в том числе в области суставов. Вынашивание ребенка может негативно сказаться на течении любого патологического процесса, усугубляя его и ускоряя развитие заболевания.
Применение народных средств – один из хороших способов ускорить процесс лечения заболеваний суставов, снять симптомы и облегчить состояние больного.
Из всех методов домашнего лечения наиболее популярны следующие:
- согревающие компрессы на основе парафина, соли, глины или картофеля;
- примочки и притирания спиртовыми настоями;
- ванночки, примочки и компрессы из отваров растений;
- компрессы с применением меда.
В зависимости от целей, можно прибегать к следующим процедурам:
- Для избавления от боли наиболее полезны средства на основе меда, спирта, скипидара, пчеловодческих продуктов. Даже однократное применение компресса значительно облегчает состояние, если боли носят умеренный характер.
- Для прогревания суставов широко используются компрессы из картофеля. Теплое картофельное пюре накладывается на область сустава, покрывается пленкой и оборачивается шарфом. Компресс держится до полного остывания картофеля.
- Хорошими противовоспалительными и обезболивающими свойствами обладают средства на основе спирта. Для приготовления самого простого из них достаточно пропитать марлю водкой и наложить в виде компресса на ночь.
- Для снятия отека рекомендуется пить морсы из брусники и клюквы, отвары лаврового листа и листьев брусники, а также аптечные мочегонные сборы.
Наиболее безопасны (в том числе и при беременности) следующие рецепты:
- ванночки для ног и рук с березовыми листьями или хвоей;
- компрессы из меда с солью;
- нанесение нутряного жира в виде мази на суставы ног;
- примочки из сосновых почек с сахаром.
С возрастом риск появления болей в суставах увеличивается, поэтому рекомендуется начинать профилактику в молодом возрасте.
Для предотвращения заболеваний суставов рекомендуется:
- правильно поднимать тяжести, избегая излишних нагрузок на суставы;
- избегать нездорового увеличения веса;
- максимально сбалансированно питаться, обеспечивая организм достаточным количеством кальция, магния, коллагена, жирных кислот;
- не пренебрегать физическими нагрузками, так как крепкий мышечный корсет значительно снижает нагрузку на суставы;
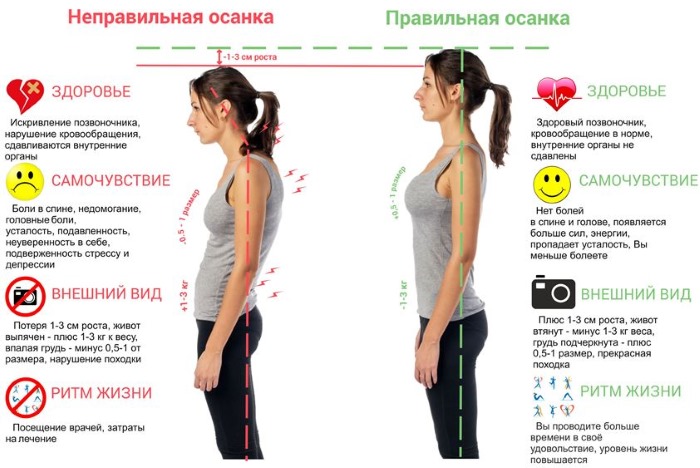
- сохранять правильную осанку;
- снизить количество употребляемого сахара;
- по возможности избавиться от вредных привычек (курение и употребление алкоголя);
- уделить время правильной организации рабочего места, на котором не придется перенапрягать спину и шею, закидывать голову, наклоняться вперед;
- своевременно прерываться в процессе выполнения профессиональной деятельности, если она связана с продолжительным статическим положением, делать разминку.
Распространенный миф о том, что суставы могут болеть только у пожилых людей, приводит к тому, что многие люди игнорируют первые симптомы серьезных заболеваний, обращаясь к специалисту только в крайнем случае. На самом деле, многие из болезней могут настигнуть и совсем молодых людей. Д
аже артрит, долгие годы считавшийся возрастной проблемой, все чаще настигает мужчин и женщин, не достигших тридцатилетнего возраста.
Что делать, когда болят суставы ног и рук, в каждой ситуации может подсказать только врач, который в короткие сроки установит точный диагноз и назначит адекватное лечение. При появлении болезненных ощущений не рекомендуется сразу прибегать к самолечению и народным методам, так как речь может идти о серьезном дегенеративном процессе, которые часто оказываются необратимыми и приводят к осложнениям.
Оформление статьи: Лозинский Олег
Причины боли в руках и лечение:
источник
Сегодня очень тяжело найти людей, у которых здоровые суставы. Такие патологии возникают из-за тяжелой физической работы, пассивного образа жизни, неправильного питания и т. д. Многие пациенты не придают особого значения симптомам, которые свидетельствуют о начале воспалительного процесса. Это опасно, ведь заболевания суставов значительно снижают качество жизни и нередко приводят к инвалидности.
Но иногда люди не обращаются за медицинской помощью не из-за лени или безрассудства, а по той причине, что не знают, какой врач лечит суставы. Однозначно ответить на этот вопрос невозможно, так как каждый специалист занимается определенным видом болезней сочленений. Чтобы определить нужного врача, нужно провести дифференциальную диагностику.
Прежде чем понять, к какому врачу идти, пациент должен попытаться выявить причину патологии. Этот показатель поможет определить профиль специалиста, который поможет вылечить заболевание костных соединений.
Чаще всего у больных, которые обратились за помощью, диагностируют артрит и артроз. При артрите воспаляется хрящевая ткань, связки, суставная оболочка, жидкость. Боль, отек, ограничение подвижности на пораженном участке – это основные признаки недуга. В зависимости от причин, выделяют разные виды артритов, лечением которых занимаются специалисты узкого профиля.
Дегенеративно-дистрофические изменения костных поверхностей сочленения, которое возникает вследствие нарушения питания, истончения, уплощения, а также микроразрывов хрящевой прослойки называют артрозом.
При отсутствии терапии пораженный сустав разрушается. Тогда поможет только операция, которую проводит ортопед-травматолог.
Подробнее разобраться с тем, какой патологией занимается тот или иной специалист, вы сможете дальше.
Далеко не все пациенты знают, как называется врач по суставам, который занимается врожденными и приобретенными заболеваниями соединительных тканей. Ревматолог проводит консервативное лечение суставных патологий, которые сопровождаются воспалительными или дегенеративно-дистрофическими изменениями.
Если анализы крови указывают на острое воспаление, появилась боль, отечность рук или ног, то необходимо посетить ревматолога.
Заболевания, которые требуют вмешательства ревматолога:
- Ревматоидные артриты с острым или хроническим течением провоцируют вирусы, бактерии, травмы или другие болезни. Пациент страдает от упорной, мучительной боли сначала в мелких, а потом крупных сочленениях. При отсутствии терапии стопы, а также колени деформируются. Утром больной ощущает скованность в кистях, ногах, позвоночном столбе.
- Реактивная артропатия является воспалительным заболеванием сочленений, которое развивается на фоне инфекционных заболеваний (мочеполовая, кишечная, носоглоточная инфекция). Болезнь имеет острое начало, сопровождается выраженным болевым синдромом.
- Аутоиммунные поражения скелетно-мышечной системы. Основные причины: красная волчанка, болезнь Вагнера, склеродерма. Эти патологии сопровождаются отеками, болью в области стоп, колен.
- Воспаление суставов вследствие нарушения обменных процессов. Чаще всего сочленения воспаляются на фоне подагры. Начинается патология резко, при отсутствии других симптомов опухает, краснеет или синеет палец, потом появляется боль в коленях. Чаще всего недуг диагностируют у мужчин.
Все эти проблемы требуют участия врача, поэтому при появлении подобной симптоматики следует срочно записаться на прием к ревматологу.
Если вы посетили государственную клинику, то сначала нужно отправиться к терапевту, который направит к ревматологу. Чтобы сэкономить время, лучше найти медицинский центр, где можно сразу обратиться к нужному специалисту.
Ревматолог тщательно проверяет пациента, применяя следующие диагностические методы:
- Серологическое, иммуноферментное исследование крови, биохимия и т. д.
- Бактериологический, микроскопический анализ суставной жидкости.
- Биопсия (забор фрагментов тканей) синовиальной оболочки и дальнейшее ее микроскопическое исследование.
- Рентген сустава.
- Артроскопия проводится для обследования изнутри больного сочленения с помощью артроскопа.
На основе полученных результатов врач устанавливает диагноз и определяет схему лечения.
Это специалист хирургического профиля, который занимается диагностикой, лечением, а также профилактикой суставных патологий. Также к нему нужно обратиться при заболеваниях мышц, сухожилий, связок, сосудов, нервов, которые располагаются вокруг сочленения. Однако найти такого специалиста достаточно трудно, так как чаще всего он работает в узкоспециализированных медицинских центрах.
Артролог будет лечить суставы при артрозе, артрите.
Травматолог-ортопед – это специалист, занимающийся травматическими повреждениями сочленения, а также врожденными, приобретенными болезнями. Также этот врач поможет при деформации кости и околосуставных тканей.
Ортопеды занимаются терапией следующих болезней:
- Хондропатия – это группа заболеваний, для которых характерно разрушение губчатой ткани костей на участках их роста, из-за чего повреждаются и хрящи. При заболевании возникают боль, хруст, тугоподвижность в области пораженного соединения.
- Остеопороз возникает вследствие недостатка кальция. Тогда страдают кости и сочленения. Болезнь сопровождается болью, а также другими суставными проявлениями. Чаще всего недуг диагностируют у женщин в период менопаузы.
- Деформирующий остеоартроз развивается в результате преждевременного старения и дегенерации хрящевой прокладки сочленения. Легкую форму патологии лечат терапевты, а тяжелую – травматологи. В последнем случае лечащий врач проводит операцию по замене поврежденного сочленения протезом.
Кроме основных исследований, ортопеды проводят артроскопию.
Специалист проводит следующие виды хирургического лечения:
- Артродез – обездвиживание пораженного сустава с целью восстановления опороспособности.
- Санационная артроскопия позволяет удалить поврежденную часть мениска, заплатать поврежденную хрящевую прослойку и т. д.
- Артропластика применяется для восстановления правильной формы суставных поверхностей.
- Капсулотомия – вскрытие сочленения для удаления гноя или крови из его полости.
- Субакромиальная декомпрессия – это операция, во время которой восстанавливается ширина субакромиального пространства (синовиальная сумка).
- Эндопротезирование.
Чтобы избежать хирургического вмешательства, нужно обращаться к специалисту при появлении легкого хруста или периодических болезненных ощущений.
Врач, который лечит различные заболевания внутренних органов и костно-мышечной системы, называется терапевт. Поэтому если болят суставы больше 7 дней, то стоит обратиться к нему.
После визита пациента специалист сначала проводит диагностику:
- Лабораторное исследование крови.
- Рентген сочленений.
- Биохимия крови для выявления ревматических или аутоиммунных болезней.
Только после полного обследования терапевт устанавливает предположительный диагноз. Часто, чтобы уточнить происхождение болей, врач направляет больного к специалистам узкого профиля.
Терапевт определит связь суставного синдрома с предшествующей простудой, ангиной, чего не заметят специалисты узкого профиля. Поэтому при возникновении неприятной симптоматики сначала следует обратиться к терапевту. Этот врач проводит лечение возрастных остеоартрозов или легкой реактивной артропатии.
Как упоминалось ранее, лечением суставных патологий занимаются многие специалисты:
- Невропатолог проводит лечение заболеваний, которые возникли по неврологическим причинам. К нему стоит обращаться при защемлении или воспалении нервного окончания позвоночного столба или сустава.
- Эндокринолог специализируется на артрите, причина которого – нарушение обменных процессов. Суставные патологии может спровоцировать стресс или неправильное питание. При нарушении метаболизма на суставных поверхностях оседают соли, как следствие, они становятся менее эластичными, повышается вероятность их разрушения. Врач восстановит обмен веществ, чтобы остановить развитие заболевания.
- Остеопат поможет при болезнях костной и хрящевой ткани невирусного происхождения.
- Инфекционист занимается воспалительными заболеваниями, которые спровоцировали бактерии, вирусы или паразиты. Тогда речь идет о вторичном артрите, возникающем на фоне инфекционной патологии.
- Венеролог занимается лечением сифилитического или гонорейного артрита.
- Фтизиатр – это врач по лечению туберкулезного воспаления сочленений.
- Семейный врач, как и терапевт, занимается полным обследованием, но он обладает более широкими знаниями. Он занимается лечением легких форм многих суставных патологий. Если терапия не принесла облегчения пациенту, то его направляют к другому специалисту.
- Хирург поможет, если в медицинском учреждении отсутствует артролог.
Во время консервативной терапии и после хирургического вмешательства рекомендована физиотерапия, мануальная терапия, массаж, лечебная физкультура. Тогда пациенту нужно обратиться к физиотерапевту, врачу по лечебной гимнастике, мануальному терапевту, массажисту, реабилитологу.
Остеохондроз – это довольно распространенный недуг, при котором происходит патологическое изменение костной и хрящевой ткани позвонков. При заболевании корешки позвоночного столба воспаляются, защемляются.
Далеко не все пациенты знают, кто может лечить позвоночник. Чтобы восстановить упругость межпозвоночных дисков и вылечить остеопороз, нужно обратиться к ортопеду. Невролог лечит остеохондроз, при котором защемляются спинномозговые корешки. Хирургическое лечение позвоночника проводит нейрохирург.
При бурсите (воспаление синовиальной сумки, скопление в ней жидкости) возникает сильный болевой синдром, отек, покраснение на пораженном участке, а суставы хрустят. Тогда необходимо посетить ревматолога или терапевта.
Подколенная киста проявляется болезненными ощущениями, припухлостью. Болезнь лечат травматолог и ортопед. Установить диагноз могут терапевт или ревматолог.
При синовите поражается синовиальная мембрана колена или локтя, также могут пострадать и другие суставчики (голеностопный, лучезапястный). Для лечения заболевания нужно посетить хирурга или травматолога.
При артрозе коленного сочленения хрящевая прокладка быстро разрушается, соединение деформируется, а его функциональность нарушается. Патология сопровождается болевым синдромом. Лечение проводит травматолог-ортопед, а на начальной стадии – терапевт.
Чтобы найти высококвалифицированного специалиста, который точно определит диагноз, а также составит схему лечения, нужно обращать внимание на следующие критерии:
- Квалификация специалиста. Чем выше его категория, тем большими знаниями и опытом он обладает.
- Наличие врачей узкого профиля. При необходимости пациент сможет с ними проконсультироваться и получить ценные советы.
- Большой поток клиентов. Если к врачу тяжело попасть, то это говорит о том, что он обладает высокой квалификацией.
- Отзывы больных. Перед тем, как посетить определенного врача, почитайте отзывы о нем в Интернете или расспросите людей, которые у него лечились.
Теперь вы знаете, как называются врачи, которые занимаются суставными патологиями. При появлении болей в сочленениях сначала обратитесь к терапевту, который после сдачи анализов направит вас к узкопрофильным специалистам. Также можно посетить специализированный медицинский центр и сразу проконсультироваться с врачом узкого профиля. В любом случае не игнорируйте симптомы заболеваний суставов, так как они могут привести к ограничению подвижности или даже инвалидности.
источник
Боль в костях – диагностика, к какому врачу обращаться, какие анализы и обследования могут быть назначены, какие таблетки можно принимать
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Так как боли в костях обусловлены различными заболеваниями, то и обращаться при их появлении необходимо к врачам разных специальностей, в сферу компетенции которых входит диагностика и лечение подозреваемой патологии. В каждом конкретном случае необходимо оценить сопутствующие болям в костях симптомы, поскольку именно они позволяют заподозрить определенное заболевание и, соответственно, понять, к врачу какой специальности обращаться. Ниже мы рассмотрим, к каким врачам обращаться при болях в костях в зависимости от сопутствующей симптоматики.
Итак, если боль в костях различных частей тела появилась в результате какой-либо травмы (удара, падения, ушиба, резкого неосторожного движения и т.д.), даже произошедшей некоторое время назад, или длительного нахождения в обездвиженном положении, или высоких физических нагрузок, или на фоне плоскостопия, или ощущается в пятке во время ходьбы, или боли возникли в костях стопы, и при этом они не сочетаются с симптомами со стороны других органов, то следует обращаться к врачу-травматологу (записаться).
Если боль в любых костях (в том числе, костях черепа) сначала появляется по ночам или во время физического напряжения, но постепенно становится постоянной, сочетается с деформацией болящей части тела, слабостью, недомоганием, потерей веса и повышением температуры тела не выше 37 o С, то подозревается опухоль или метастазы в кости, и в таком случае необходимо обращаться к врачу-онкологу (записаться).
Когда у человека имеются боли в костях таза, грудине, позвонках, ребрах, руках и ногах, сочетающиеся с ломкостью и переломами костей, вялостью, слабостью, увеличением лимфатических узлов, потливостью, увеличением размеров живота, то подозревается злокачественное заболевание крови (рак крови). В таком случае необходимо обращаться к врачу-гематологу (записаться).
Если человека беспокоят боли в любых костях на фоне несбалансированного питания, голодания, строгого вегетарианства, редкого пребывания на солнце, которые сочетаются с ощущением жжения в костях, мышцах и коже, то подозревается дефицит витаминов (D, В1, В12) или микроэлементов (кальция, магния и т.д.). В таком случае необходимо обращаться к врачу-терапевту.
Если боль в костях очень сильная, сочетается с высокой температурой тела, резким нарушением функции пораженной части тела (например, невозможно двинуть больной рукой, ногой и т.д.), припухлостью и покраснением в области болевой чувствительности, плохим самочувствием, возможно вытеканием гноя из свища, то подозревается остеомиелит. В таком случае необходимо обращаться к врачу-травматологу или хирургу (записаться).
Если боль в любых костях сочетается с симптомами гипертиреоза (высокий уровень сахара в крови, тремор конечностей, нарушения сна, выпученные глаза, повышенная потливость, непереносимость жары, высокое артериальное давление или скачки давления, возбудимость, частое сердцебиение, худоба), гиперпаратиреоза (мышечная слабость, головная боль, переваливающаяся походка, трудности при подъеме и ходьбе на длинные расстояния, ухудшение памяти, землисто-серый оттенок кожи, деформация костей, частые переломы, повышенное артериальное давление, стенокардия, синдром красного глаза и т.д.) или гиперкортицизма (ожирение с отложением жира на лице, шее, груди, животе и худыми ногами, пурпурный румянец, «лягушачий» живот, угри, депрессия, расстройство половой функции), то следует обращаться к врачу-эндокринологу (записаться).
Если человека беспокоят боли в костях ног, грудного и поясничного отдела позвоночника, сочетающиеся с нарушением осанки, ухудшением подвижности позвоночника или частыми переломами, то подозревается остеопороз. В таком случае необходимо обращаться к травматологу-ортопеду (записаться).
Если человека беспокоят боли в ногах с характерными симптомами облитерирующего атеросклероза (перемежающаяся хромота – боль возникает во время ходьбы и заставляет человека останавливаться, чтобы ее переждать, судороги, бело-синюшная кожа ног, покалывание, онемение, ощущение ползания «мурашек»), или эндартериита (постоянные боли в ногах, уменьшающиеся при свешивании ног вниз или перемежающаяся хромота, трещины и сухость кожи и ногтей, язвы на ногах и т.д.), или варикозного расширения вен (видимые через кожу расширенные вены, узлы из вен, распирающая боль, усталость и тяжесть в ногах), то необходимо обращаться к врачу-ангиологу (записаться), флебологу (записаться) или сосудистому хирургу (записаться). Однако если к данным специалистам попасть невозможно, то следует обращаться к общему хирургу.
Если человека беспокоят боли в кости бедра или плеча, сочетающиеся с сильными болями и ограничением движений в тазобедренном или плечевом суставе соответственно, хромотой, слабостью мышц бедра или нарушением движений в плечевом суставе, то подозревается заболевание сустава (артроз плечевого, тазобедренного сустава, асептический некроз головки бедренной кости, воспаление суставной сумки, связок, сухожилий). В таком случае необходимо обращаться к врачу травматологу-ортопеду.
Если боли в ногах или костях черепа беспокоят человека в основном по ночам, то заподазривается сифилис. В таком случае необходимо обращаться к врачу-дерматовенерологу (записаться).
Если человека беспокоит очень сильная боль под коленом, которая не сочетается с другими симптомами, то подозревается болезнь Осгуда-Шлаттера, и в таком случае необходимо обращаться к врачу травматологу-ортопеду.

Если имеются острые, сильные, клюющие боли в ребрах или за грудиной (напоминают боли в сердце), усиливающиеся с течением времени и при нажатии на грудину, распространяющиеся на руку, шею и под лопатку, сочетающиеся с веретенообразной припухлостью в области прикрепления ребер к грудине, то подозревается синдром Титце (воспаление реберных хрящей). В таком случае следует обращаться к врачу-травматологу или хирургу.
Когда в ребрах возникают колющие, стреляющие сильные боли, усиливающиеся при изменении позы, глубоком дыхании, чихании, кашле, возникающие и исчезающие внезапно, продолжающиеся в течение короткого промежутка времени или длительно не утихающие, не усиливающиеся со временем, то подозревается межреберная невралгия. В таком случае необходимо обращаться к врачу-неврологу (записаться).
Если человека беспокоит боль в костях черепа, сочетающаяся с головными болями (прежде всего в затылке, висках) и болями в шее, усиливающимися при наклонах и движениях головой, которые сопровождаются тошнотой, головокружениями, шумом в ушах, двоением и потемнением в глазах, ухудшением слуха, расстройством пространственной ориентации, то заподазривается шейный остеохондроз. В таком случае оптимально обращаться к врачу-вертебрологу (записаться) или неврологу. Также при подозрении на данную патологию можно обращаться к остеопату (записаться), мануальному терапевту (записаться) или ортопеду.
При возникновении болей в костях кисти, которые часто сочетаются с ограничением движений, припухлостью и болями в суставах кисти, а со временем – и с деформацией суставов, подозревается воспалительное (артрит) или дегенеративное (остеоартроз) заболевание суставов кисти. В таком случае необходимо обращаться к врачу-ревматологу (записаться).
1. Рентгенография (записаться). На рентгеновских снимках, особенно если они сделаны при помощи качественного аппарата, очень хорошо видна форма, структура костей и патологические изменения, которые в них имеются.
2. Компьютерная томография. Этот метод помогает создавать трехмерные изображения костных структур.
3. Магнитно-резонансная томография помогает изучить кости и все мягкие ткани, которые их окружают.
В подразделе выше приведены только основные и общие методы диагностики, применяющиеся при возникновении боли в костях. Ниже мы рассмотрим, какие анализы и обследования может назначить врач в каждом конкретном случае, когда подозревается то или определенное заболевание в качестве причинного фактора болей в костях.
Итак, когда боли в костях любой части тела появились в результате травмы (удара, падения, ушиба, резкого неосторожного движения и т.д.), длительного нахождения в обездвиженном состоянии, высоких физических нагрузок, на фоне плоскостопия, или же боли присутствуют в костях стопы, а также возникают в пятке во время ходьбы, то врач подозревает травму костного, суставного или связочного аппарата болящей области (ушиб, вывих, перелом, трещина, костный нарост, воспаление связок, сухожилий и т.д.) и назначает следующие анализы и обследования:
- Рентген поврежденной области;
- УЗИ сустава (записаться) или околосуставной пораженной области;
- Выслушивание хруста и потрескивания в области болей (ухом или при помощи фонендоскопа);
- Компьютерная томография поврежденной области;
- Магнитно-резонансная томография (записаться) поврежденной области.
Если у человека имеется плоскостопие, то назначаются рентгенография, подометрия и плантография (записаться) – методы, позволяющие оценить степень уплощения стопы и деформации костей. Других исследований не назначается, так как диагноз очевиден на основании характерного внешнего вида стопы.
Когда боли в костях любой локализации сначала появляются по ночам или при физической нагрузке, а затем становятся постоянными и усиливаются со временем, сочетаются с деформацией, отеком и увеличением болящей части тела, то подозревается опухоль или метастазы в кости. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Количество тромбоцитов в крови;
- Ионограмма (кальций, калий, натрий, хлор, магний);
- Биохимический анализ крови (записаться) (мочевина, креатинин, общий белок, белковые фракции, холестерин, триглицериды, липопротеины высокой и низкой плотности, билирубин (записаться), АсАТ, АлАТ, ЛДГ, амилаза, щелочная фосфатаза, липаза и т.д.);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген и др.) (записаться);
- Рентген;
- УЗИ мягких тканей (записаться) в области поражения и других органов;
- Магнитно-резонансная томография в области поражения;
- Сцинтиграфия в области поражения;
- Трепанобиопсия (забор кусочка кости с костным мозгом для гистологического исследования под микроскопом) (записаться).
При наличии у медицинского учреждения технической возможности назначаются все вышеперечисленные анализы и обследования, но если проведение ряда исследований невозможно, то обязательно производятся анализы крови и мочи, коагулограмма, ионограмма, рентген, УЗИ и трепанобиопсия, так как именно эти методы позволяют поставить диагноз, выявить вид и локализацию опухоли, а также оценить наличие метастазов в отдаленных органах.
- Общий анализ крови;
- Количество тромбоцитов в крови (записаться);
- Общий анализ мочи;
- Анализ крови и мочи на наличие парапротеинов методом электрофореза;
- Ионограмма (кальций, калий, натрий, хлор, магний);
- Биохимический анализ крови (мочевина, креатинин, общий белок, белковые фракции, холестерин, триглицериды, липопротеины высокой и низкой плотности, билирубин, мочевая кислота, С-реактивный белок, бета2-микроглобулин, АсАТ, АлАТ, ЛДГ, амилаза, щелочная фосфатаза, липаза и т.д.);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген и др.);
- Содержание иммуноглобулинов в крови (записаться) методом Манчини;
- Определение индекса пролиферации плазмоцитов;
- Иммунофенотипирование (записаться) мононуклеарных клеток крови;
- Забор костного мозга (пункция) (записаться) с последующим приготовлением мазков и подсчетом различных клеток, имеющихся в костном мозге;
- Трепанобиопсия (забор кусочка кости для его гистологического изучения под микроскопом);
- Рентген костей скелета (записаться) и черепа (записаться);
- УЗИ лимфатических узлов (записаться) и органов брюшной полости (записаться);
- Спинномозговая пункция с общим и биохимическим исследованием спинномозговой жидкости;
- Мультиспиральная компьютерная или магнитно-резонансная томография лимфатических узлов, органов брюшной и грудной полости.
В первую очередь при подозрении на рак крови врач назначает и производит общий и биохимический анализ крови, общий анализ мочи, коагулограмму, ионограмму, определение количества тромбоцитов в крови и пункцию костного мозга, так как именно эти лабораторные тесты позволяют понять, какой именно вид рака имеет место в конкретном случае. Далее, если по результатам лабораторных тестов заподозрен острый лейкоз, то дополнительно назначается иммунофенотипирование бластных клеток, рентген костей скелета и черепа, спинномозговая пункция, УЗИ лимфатических узлов и органов брюшной полости, трепанобиопсия, а также, при наличии технической возможности, томография. Если же по результатам лабораторных тестов заподозрен хронический лейкоз, то дополнительно назначается рентген, биопсия (записаться) лимфатических узлов, трепанобиопсия, УЗИ и томография. А если результаты лабораторных тестов свидетельствуют в пользу миеломы, то дополнительно назначается анализ крови и мочи на наличие парапротеинов, индекс пролиферации плазмоцитов, количество иммуноглобулинов в крови методом Манчини, иммунофенотипирование мононуклеаров крови, трепанобиопсия, рентген, УЗИ и томография.
Когда боль в костях появляется вместе с симптомами респираторного заболевания, врач, как правило, назначает только общие анализы крови и мочи для оценки общего состояния организма, так как других исследований не нужно, ведь диагноз и так очевиден, а после выздоровления болевые ощущения в костях пройдут бесследно.
Когда боли в костях беспокоят человека на фоне несбалансированного, неполноценного питания, голодания, редкого пребывания на солнце – врач подозревает дефицит витаминов и микроэлементов, и в такой ситуации назначает анализы крови на содержание витаминов D, В1, В12 и микроэлементов кальция, магния, калия, железа.
Когда боли в костях очень сильные, сочетаются с высокой температурой тела, нарушением функции болящей части тела (например, невозможно двинуть больной рукой, ногой и т.д.), припухлостью и покраснением в области болевой чувствительности, иногда и вытеканием гноя из свища – врач подозревает остеомиелит, и в таком случае, в зависимости от технических возможностей медицинского учреждения, назначает либо рентген, либо томографию (компьютерную или магнитно-резонансную). Других исследований, как правило, не назначается, так как диагноз очевиден и вполне подтверждается данными рентгена или томографии. Только для определения микроба-возбудителя инфекционно-воспалительного процесса в кости врач может назначить бактериологический посев отделяемого свища, посев крови на стерильность.
- Общий анализ крови;
- Биохимический анализ крови (помимо других показателей, обязательно включается определение концентрации холестерина, триглицеридов, липопротеинов низкой и высокой плотности);
- Определение в крови уровня трийодтиронина (Т3), тироксина (Т4), тиреотропного гормона (ТТГ) (записаться);
- Определение наличия антител к тиреоглобулину (АТ-ТГ) и тиреопероксидазе (АТ-ТПО);
- УЗИ щитовидной железы (записаться);
- Сцинтиграфия щитовидной железы (записаться);
- Тонкоигольная биопсия щитовидной железы (записаться).
Всегда обязательно назначаются биохимический и общий анализы крови, анализы крови на гормоны щитовидной железы (Т3, Т4) (записаться), ТТГ, АТ-ТПО и УЗИ щитовидной железы, так как этот минимальный набор исследований позволяет в подавляющем большинстве случаев поставить диагноз и понять причину повышенной активности щитовидной железы. Сцинтиграфия назначается, если имеется техническая возможность и врач желает получить дополнительные данные о состоянии органа. Тонкоигольная биопсия назначается только в случаях подозрения опухоли щитовидной железы.
Когда боли в костях сочетаются с мышечной слабостью, головными болями, переваливающейся походкой, трудностями при подъеме и ходьбе на большие расстояния, плохой памятью, землисто-серым цветом кожи, деформацией костей, частыми переломами, высоким артериальным давлением, стенокардией и синдромом красного глаза, то врач подозревает гиперпаратиреоз (повышенная выработка гормонов паратиреоидными железами), и в таком случае назначает следующие анализы и обследования:
- Общий анализ мочи;
- Содержание кальция и фосфора в моче;
- Биохимический анализ крови (мочевина, креатинин, холестерин, общий белок, альбумин, билирубин, АсАТ, АлАТ, щелочная фосфатаза, амилаза и т.д.);
- Ионограмма (кальций, фосфор, калий, натрий, хлор);
- Анализ крови на концентрацию паратгормона;
- УЗИ паращитовидных желез;
- Рентген костей скелета;
- Томография (компьютерная или магнитно-резонансная) костей скелета и паращитовидных желез;
- Денситометрия костей скелета;
- Сцинтиграфия паращитовидных желез.
При подозрении на гиперпаратиреоз обязательно назначаются все перечисленные анализы крови и мочи, а также УЗИ паращитовидных желез и рентген костей скелета, так как именно этот минимальный набор обследований позволяет и поставить диагноз, и оценить состояние костной ткани в организме. Однако, при наличии технической возможности, УЗИ дополняется магнитно-резонансной томографией или сцинтиграфией паращитовидных желез, данные рентгена – компьютерной томографией и денситометрией.
- Определение концентрации кортизола в суточной моче;
- Дексаметазоновая проба;
- Общий анализ крови;
- Биохимический анализ крови (обязательно определение уровня холестерина, калия, кальция, натрия и хлора);
- Анализ мочи на концентрацию 11-оксикетостероидов и 17-кетостероидов;
- Томография (компьютерная или магнитно-резонансная) надпочечников и гипофиза;
- Сцинтиграфия надпочечников;
- Рентген (или компьютерная томография) позвоночника и грудной клетки.
Сначала выполняется дексаметазоновая проба и определение кортизола в суточной моче, и если эти тесты подтверждают гиперкортицизм, то далее врач назначает все остальные вышеприведенные анализы и обследования с целью оценки общего состояния организма и определения причин повышенной активности коры надпочечников.
Когда отмечаются боли в костях ног, грудного и поясничного отдела позвоночника, которые сочетаются с нарушением осанки и подвижности позвоночника, частыми переломами, то врач подозревает остеопороз и назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови;
- Общий анализ мочи;
- Ионограмма (кальций, калий, натрий, хлор, фосфор);
- Анализ крови на Beta-Cross laps (С-концевые телопептиды коллагена I типа);
- Анализ крови на остеокальцин;
- Анализ крови на тиреотропный гормон (ТТГ), трийодтиронин (Т3), тироксин (Т4);
- Анализ мочи на концентрацию кортизола;
- Денситометрия (однофотонная, двухфотонная, ультразвуковая);
- Компьютерная томография позвоночника;
- Рентген грудной клетки (записаться).
В первую очередь обязательно назначаются общий и биохимический анализы крови, общий анализ мочи, ионограмма, денситометрия и компьютерная томография позвоночника, поскольку этот набор исследований позволяет диагностировать заболевание в подавляющем большинстве случаев. Если по результатам первоочередных анализов заподазривается патология щитовидной железы, то назначаются анализы крови на концентрацию ТТГ, Т3 и Т4. Если же, помимо симптомов остеопороза, описанных выше, человек страдает характерным ожирением с отложением жира на лице, груди и животе, то подозревается синдром Иценко-Кушинга в качестве причины остеопороза. Для его подтверждения назначается анализ мочи на кортизол. Если же первоочередные анализы и обследования не подтвердили остеопороз, так как заболевание на ранней стадии, или по причине невозможности проведения денситометрии и томографии позвоночника, то назначается анализ крови на Beta-Cross laps и остеокальцин, позволяющий все же подтвердить наличие остеопороза.

- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Определение пульсации артерий на ногах;
- Измерение артериального давления;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген);
- Артериография сосудов ног;
- Ангиография (магнитно-резонансной или мультиспиральной томографией) сосудов ног (записаться);
- УЗИ сосудов ног (записаться);
- Допплерография сосудов (записаться) ног;
- Реовазография (записаться) сосудов ног (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев) (записаться).
При подозрении на все три заболевания в первоочередном порядке врач для оценки состояния кровотока и степени выраженности патологических изменений со стороны сердечно-сосудистой системы производит измерение давления, определение пульсации артерий, высушивание тонов сердца, а также назначает УЗИ и допплерографию сосудов, артериографию и реовазографию. Если полученные результаты оказались сомнительными, то дополнительно назначается рентгеновская ангиография, позволяющая подтвердить атеросклероз и выявить степень патологических изменений при варикозной болезни. Если же ангиография не подтвердила атеросклероз, для окончательной диагностики облитерирующего эндартериита назначаются функциональные пробы, термография и капилляроскопия. Кроме того, при всех заболеваниях обязательно для оценки риска тромбозов назначается коагулограмма.
- Общий анализ крови;
- Анализ крови на С-реактивный белок;
- Анализ крови на ревмофактор (записаться);
- Рентген пораженного сустава (записаться);
- УЗИ пораженного сустава;
- Компьютерная томография пораженного сустава (записаться);
- Магнитно-резонансная томография пораженного сустава (записаться).
В первую очередь назначаются общий анализ крови, анализ на С-реактивный белок и ревмофактор, так как они необходимы для исключения воспалительной природы патологии сустава (артрита). После этого назначается рентген + УЗИ сустава, позволяющие поставить диагноз в подавляющем большинстве случаев. Если медицинское учреждение имеет техническую возможность, то рентген заменяется компьютерной томографией, дающей больше сведений о поражении тканей. В принципе, на этом, как правило, диагностика заканчивается, так как использованные методы позволяют поставить диагноз. Но если речь идет о воспалении суставной сумки, связок или сухожилий, или же человеку необходима операция на суставе, то для получения дополнительных сведений о состоянии мягких тканей и степени патологических изменений в них назначается магнитно-резонансная томография.
Когда боль в костях ног или черепа чаще беспокоит человека в ночные часы – подозревается сифилис. Для его выявления врач назначает какие-либо из следующих лабораторных анализов:
- Если на коже имеются высыпания с отделяемым, то производится микроскопия этих выделений;
- Микрореакция преципитации (МРП) с кровью (она же называется PRP-тест);
- Реакция иммунофлуоресценции (РИФ) с кровью;
- Реакция пассивной гемагглютинации (РПГА) с кровью;
- Реакция иммобилизации бледных трепонем (РИБТ) с кровью;
- Определение антител к возбудителю сифилиса в крови методом ИФА;
- Определение возбудителя сифилиса методом ПЦР (записаться) в крови, сперме, секрете простаты (записаться), мазке из уретры (записаться), влагалища, ротоглотки, спинномозговой жидкости;
- Кровь на реакцию Вассермана (RW) (записаться).
В настоящее время чаще всего назначается комбинация анализов, в которую обязательно входит МРП в сочетании с либо РИФ, либо РПГА, либо ИФА, либо ПЦР в зависимости от возможностей лаборатории медицинского учреждения. Оптимально производить анализ на сифилис (записаться) МРП + ПЦР, поскольку такая комбинация наиболее точная, но и комбинации МРП + ИФА, МРП + РИФ и МРП + РИБТ также достаточно точны и по-прежнему применяются в диагностике данного венерического заболевания. Анализ крови на реакцию Вассермана для диагностики сифилиса в настоящее время не используется, но зато именно этот тест и МРП применяют для контроля эффективности терапии, так как после излечения заболевания МРП и RW становятся отрицательными, а все другие тесты после перенесенной однажды инфекции остаются положительными на всю жизнь.
- Общий анализ крови;
- Анализ крови на С-реактивный белок;
- Анализ крови на ревматоидный фактор;
- Рентген коленного сустава (записаться);
- УЗИ коленного сустава (записаться);
- Томография коленного сустава;
- Денситометрия костной ткани.
В первоочередном порядке врач назначает анализы крови с целью исключения воспалительного характера заболевания (артрита), после чего производит рентген уже непосредственно для подтверждения диагноза болезни Осгуда-Шлаттера. Как правило, в подавляющем большинстве случаев этих исследований достаточно, и другие диагностические манипуляции не назначаются. Но если необходимо оценить состояние костной ткани (например, имеется деформация конечности и т.д.), то назначается денситометрия. Если же врач подозревает также патологические изменения в коленном суставе, то дополнительно назначаются томография и УЗИ (записаться).
Когда боль в костях голени сочетается с повышенной температурой тела, потливостью, ознобом, и при этом в недавнем прошлом был контакт с платяными вшами – врач подозревает волынскую лихорадку, и назначает анализ крови на наличие риккетсий методами РСК (реакция связывания комплемента), РА (реакция агглютинации), РИГА (непрямая гемагглютинация), РИФ (реакция иммунофлуоресценции) или ИФА (иммуноферментный анализ). Могут назначаться все методы или только некоторые, в зависимости от возможностей лаборатории учреждения.
Когда человека беспокоят клюющие интенсивные боли в ребрах и за грудиной, усиливающиеся при движениях грудной клетки (кашле, чихании, дыхании и т.д.), отдающие в руку, шею и лопатку, сочетающиеся с веретенообразной припухлостью в зоне соединения ребер с грудиной, то подозревается синдром Титце, и врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови;
- УЗИ грудной клетки (записаться);
- Рентген грудной клетки;
- Магнитно-резонансная томография грудной клетки (записаться);
- Компьютерная томография грудной клетки;
- Сцинтиграфия грудной клетки;
- Биопсия веретенообразного выпячивания.
В первую очередь назначаются общий и биохимический анализы крови, а также УЗИ, которых в подавляющем большинстве случаев вполне достаточно для диагностики заболевания. Однако, при наличии технической возможности, дополнительно может назначаться компьютерная или магнитно-резонансная томография, позволяющие исключить опухолевое образование в области грудной клетки и еще раз подтвердить синдром Титце. Если же результат УЗИ оказался сомнительным, то в обязательном порядке для исключения или выявления опухоли в костях назначается либо рентген, либо томография, либо сцинтиграфия. Если результаты томографии, рентгена или сцинтиграфии позволяют заподозрить опухоль, то назначается биопсия.
Если в ребрах периодически возникает или постоянно присутствует стреляющая, колющая боль, усиливающаяся при перемене позы, чихании, кашле, дыхании, не усиливающаяся со временем, врач ставит диагноз межреберной невралгии, который не требует подтверждения при помощи диагностических тестов. Однако для выяснения причины раздражения нервов, выяснения того, какие органы сдавливают нервные волокна, а также для подбора оптимальной тактики терапии врач может назначить рентген или томографию (компьютерную или магнитно-резонансную) грудной клетки. Для изучения скорости передвижения импульса по нерву врач может назначить электронейрографию.
Когда человек страдает от болей в костях черепа, которые сочетаются с тошнотой, головокружениями, шумом в ушах, двоением и потемнением в глазах, ухудшением слуха, расстройством пространственной ориентации, а также болям в затылке, висках, шее, усиливающимися при наклонах – врач подозревает шейный остеохондроз и назначает следующие анализы и обследования:
- Рентгенография позвоночника (записаться);
- Компьютерная томография головного мозга (записаться) и позвоночника;
- Электроэнцефалография (ЭЭГ) (записаться);
- Реоэнцефалография (РЭГ) (записаться).
Обычно сначала врач назначает рентген, но если имеется техническая возможность, то его заменяют томографией. И рентген, и томография позволяют поставить диагноз остеохондроза, и на этом в большинстве случаев обследование заканчивается. Но если человека сильно беспокоят головокружения, тошнота, потеря пространственной ориентации, то дополнительно для оценки кровотока и активности тканей мозга назначаются электроэнцефалография и реоэнцефалография.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревмофактор;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA;
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген кисти (записаться);
- УЗИ кисти (записаться);
- Томография (компьютерная и магнитно-резонансная) кисти;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь врач назначает все перечисленные анализы крови. Если они оказываются в норме, то речь идет об остеоартрозе, и в таком случае для его подтверждения и оценки состояния тканей суставов кисти врач назначает рентген и УЗИ, а при наличии технической возможности – и томографию. Если же в крови повышен уровень иммуноглобулинов и ЦИК, но отсутствует ревмофактор, то речь идет об артрите неревматоидного характера, и тогда врач для оценки состояния тканей сустава назначает рентген и пункцию для получения внутрисуставной жидкости для анализа. Когда же в крови имеется ревматоидный фактор и С-реактивный белок – речь идет о ревматоидном артрите, и в таком случае врач назначает рентген и пункцию. Если нужно оценить тонкие изменения в мягких тканях сустава при ревматоидном артрите, то дополнительно назначается магнитно-резонансная томография.
В принципе, боли в костях, как и любой другой болевой синдром, можно снять при помощи обычных обезболивающих таблеток и уколов. При травмах используют разогревающие мази и гели, при воспалительных процессах – противовоспалительные средства.
Но все это не решает основную проблему. Для того, чтобы устранить первопричину боли в костях, нужно посетить врача, пройти обследование, после чего будет поставлен диагноз и назначено лечение.
Обычно при болях в костях и суставах в первую очередь стоит посетить хирурга, ортопеда, ревматолога или травматолога.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник