Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Развитие патологий опорно-двигательной системы — явление, распространенное по ряду причин, будь то экология, нерациональное питание, пагубные пристрастия или же последствия других заболеваний. Так, например, боль, появившаяся в мышцах бедра, может доставлять человеку большой дискомфорт, как в физическом плане, так и в психологическом. Болевые ощущения в ногах нарушают привычный уклад жизни, ограничивая деятельность человека, поэтому крайне важно вовремя обратить пристальное внимание на подобные патологические состояния и постараться предотвратить усугубление двигательной дисфункции.
Содержание статьи:
Симптомы
Причины
Диагностика и лечение
Способы терапии
Болезненные ощущения в мышцах ног – одна из наиболее распространенных жалоб пациентов травматологического кабинета. Боль в мышцах может появляться внезапно и также быстро проходить, может носить периодический или постоянный характер.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если это не банальное переутомление, то насторожиться стоит в случае сохранения мышечной боли в бедре на протяжении двух и более дней.
- Отечность. Может быть локализована как в непосредственном месте поражения, так и распространяться на соседние мышечные ткани. Присутствие отека указывает на воспалительную природу боли, сосудистые поражения или травматический характер повреждения.
- Онемение в области от бедра до колена. Может являться следствием сильного перенапряжения мышц после физических нагрузок. Нередко сопровождается потерей чувствительности на наружной поверхности бедра.
- Покраснение определенного участка кожи на бедре. Вероятнее всего, этот симптом указывает на распространение воспалительных процессов в мышечных тканях или на обострение тромбофлебита поверхностных вен. В случае если покраснения имеют тенденцию к распространению, это может являться признаком фасциита.
- Судорожные сокращения мышц. Спазмы нижних конечностей всегда сопровождаются сильным болевым синдромом и чувством окаменения ног. Появление судорог может быть обусловлено неправильно распределёнными физическими нагрузками, недостатком питательных микроэлементов, обезвоживанием организма, расстройством обменных процессов и сопутствующими недугами двигательной системы. Нервные срывы и эмоциональные перенапряжения также становятся предпосылками к появлению мышечных спазмов.
- Наличие плотного органического новообразования в тканях бедренной мышцы. Свидетельствует о развитии онкологического процесса.
- Увеличение температуры тела. Этот признак не характерен для патологий нервной системы, однако может появляться на фоне любого заболевания, связанного с болезненным синдромом в бедренной мышце.
Длительная острая, ноющая или стреляющая боль, практически всегда указывает на развитие патологического процесса, который может быть спровоцирован внушительным перечнем заболеваний. Их можно классифицировать следующим образом:
Обширная группа патологий позвоночного столба часто приводит к появлению болей, отдающих в мышечные ткани нижних конечностей. При этом, сам позвоночник может совершенно не беспокоить. К возникновению подобных иррадиирующих болей в бедренных мышцах нередко приводит воспаление седалищного нерва – ишиас, а также, дисфункция межпозвоночного диска, радикулит, невралгические явления, невриты. При поражениях нервов болевые ощущения имеют свойство усиливаться при ходьбе и прочих физических нагрузках.
Данная группа патологий нередко становится причиной боли в мышцах бедра. К этой категории недугов можно отнести следующие болезненные состояния: артроз и артрит, остеомиелит, тендинит, фасциит, травматические повреждения и переломы костей, плоскостопие, новообразования в костных тканях (опухоли любой природы) и прочие сопутствующие болезни. Так, например, плоскостопие ощутимо нарушает опорную функцию ног и проявляется болями в стопах, коленях и тазобедренной области. При этом, характер бедренных болей очень схож с болезненностью при радикулите.
Нарушение состояния сосудов нижних конечностей зачастую становятся причиной воспаления бедренной мышцы, сопровождающегося стойким болевым синдромом. К сосудистым болезням относятся: варикозное расширение вен, атеросклероз артерий, тромбофлебит, эндартериит и прочие. Для тромбофлебита характерны пульсирующие боли в мышцах бедра, в то время как, при атеросклерозе артерий больной чувствует сдавливающие боли в ногах. Для каждой отдельной патологии характерны разные болезненные проявления, имеющие свои индивидуальные клинические особенности. Развитию сосудистых патологий, чаще всего, подвержены курильщики со стажем, больные сахарным диабетом, пациенты с гипертонией, инфарктом и инсультом.
К данной категории заболеваний можно отнести как, непосредственно, мышечные травмы и разрывы связок, так и воспалительные процессы в мышечных тканях, вызванные аутоиммунными состояниями.
Наиболее распространенной мышечной дисфункцией является миозит. Это воспалительный процесс в нижних конечностях, приводящий к стремительному ослаблению мышечного тонуса ног на фоне острой боли в прямой мышце бедра. Важно знать! Если не уделять должного внимания проявлениям миозита и не организовать терапевтические мероприятия, то острая стадия болезни перейдёт в хроническую, и возможность полного выздоровления будет исключена.
Различные метаболические сбои имеют пагубное влияние на деятельность всех систем организма человека, в том числе и опорно-двигательную. Нарушения углеводного, минерального, жирового, белкового, эндокринного или водно-солевого обменов приводят к заболеваниям внутренних органов, хронической усталости, мышечной слабости и болевым ощущениям разной природы. Причиной появления сильной боли в бедренной мышце может являться переизбыток гликогена, который, в свою очередь, способен преобразовываться в тяжелое поражение мышечных волокон.
На заметку! Ожирение является объективной предпосылкой к появлению болей в ногах, поэтому специалисты настоятельно рекомендуют сбросить лишний вес и полностью исключить из рациона холестериновую пищу, тем самым, предупредив развитие множества опасных недугов.
Первое, что необходимо предпринять при появлении болезненных ощущений в нижних конечностях — это обратиться к врачу и провести тщательное обследование с целью постановки правильного диагноза. В данном случае, испытывая систематические боли в мышцах бедра, лечение должно быть направлено на основное заболевание, которое явилось первоисточником тягостных проявлений.
Для купирования болевых синдромов и облегчения общего состояния больного, целесообразно применение методов симптоматической терапии, однако не стоит забывать о том, что к лечению нужно подходить комплексно, корректируя всевозможные терапевтические способы, с учётом индивидуальных особенностей человека.
Диагностикой болевых синдромов в бедренной мышце занимается травматолог, хирург, ортопед или терапевт. В связи с тем, что тягостные проявления в ногах могут быть следствием десятка разных недугов, важно тщательным образом провести необходимые исследования:
- Магнитно-резонансная томография тазобедренного отдела (МРТ). Даёт высокоточные результаты в трёхмерном изображении пораженной области. Этот метод диагностики не доставляет человеку дискомфортных ощущений и показан в случае появления болевых ощущений в мышцах бедра неясного происхождения.
- Допплерография сосудов ног. Позволяет выявить степень сужения сосудов, наличие бляшек, тромбов и воспалительных процессов. При исследовании применяется ультразвук, который совершенно безвреден для пациента. Преимущество этого метода заключается в частой возможности его проведения, в силу отсутствия каких-либо противопоказаний.
- Электромиография мышц нижних конечностей (ЭМГ). Данный вид диагностики помогает с точностью определить причины мышечной слабости в ногах и источник болезненных проявлений. ЭМГ осуществляется при помощи электрического импульса, который оказывает стимулирующее воздействие на периферический нерв. После чего, специальный аппарат фиксирует ответную мышечную реакцию.
- Сдача общеклинических и иммунологических анализов. Самым распространенным и информативным исследованием считается биохимия крови. Исследуя состав крови можно без труда выявить патологический процесс в организме, определить его тяжесть и природу возникновения.
При болях в бедренной мышце могут назначаться обезболивающие и противовоспалительные препараты, а также миорелаксанты, для ликвидации мышечных спазмов. Основываясь на проведённых исследованиях, врач также может выписать противоотечные средства, в виде мазей, кремов или таблеток. В случае прогрессирующего инфекционного процесса в мышечных тканях показан приём антибиотиков, а при сосудистых поражениях возможно применение антикоагулянтов, тормозящих процесс образования тромбов.
Этот безлекарственный метод восстановительной медицины способен эффективно нормализовать деятельность мышечной ткани, не принося вреда здоровью в виде побочных действий. Физиотерапевтические процедуры уменьшают болевой синдром в период обострения недуга, улучшая кровоснабжение в мышечных тканях, предупреждая возможные рецидивы. Физиолечение нередко помогает даже в тот момент, когда медикаментозная терапия бессильна.
В случае если пациента беспокоят систематические боли в мышечных тканях бедра, применяется миостимуляция. Это своеобразная гимнастика для мышц, снимающая воспаления и болевые ощущения. Принцип воздействия миостимуляции заключается в проникновении электрического тока в очаг патологического процесса.
Также, ощутимый эффект приносит магнитотерапия, которая действует как природное обезболивающее и спазмолитическое средство. Воздействие магнитным полем устраняет мышечную слабость в ногах, восстанавливает циркуляцию крови, налаживает обменные процессы в мышцах. Действенность данного метода позволяет избавиться от болевого синдрома уже после первого сеанса.
Массажные процедуры дают возможность снять застойные явления и дискомфортные ощущения в мышцах бедра, устранить зажимы и блоки в нижних конечностях. При помощи различных техник массажа ускоряется реабилитация мышц после спортивных травм, а в сочетании с лечебной гимнастикой можно добиться поистине впечатляющих результатов.
Комплекс терапевтических упражнений специально разрабатывается лечащим специалистом, опираясь на патогенез и клинические особенности течения болезни. Для успешного избавления от болей в бедренной мышце используется особая комбинация методов ЛФК, включающая в себя утреннюю гимнастику, дозированную ходьбу, лечебное плавание, занятия на специальных тренажерах.
Мышечные ткани редко подвергаются хирургическому воздействию, однако существует ряд особых патологий, при которых операция — это единственно верный способ устранения двигательной дисфункции. Так, например, устранение сосудистых поражений ног, варикозного расширения вен, суставных дисфункций и травматических переломов костей, благополучно происходит операционным путём. Подобные вмешательства проводятся, как правило, по экстренным показаниям.
Нижние конечности человека очень уязвимы, по части развития различных патологий. Особенное внимание стоит обратить на появление болей в четырехглавой мышце бедра, которая является одной из самых мощных. Эта мышца довольно часто травмируется, особенно у спортсменов. Происходит это по причине перегрузки мышечной ткани.
Ушибы, растяжения и частичные разрывы четырехглавой мышцы лечатся консервативным методом с применением противовоспалительных и противоотечных препаратов, в содружестве с гелями и мазями. При этом, может накладываться эластичный бинт для создания неподвижности в месте поражения.
Иногда может ощущаться болезненность в двуглавой мышце бедра, возникающая при наклонах тела вперёд. В данном случае боли сосредотачиваются преимущественно в подколенной ямке и могут отдавать в верхнюю или нижнюю область конечности. Двуглавая мышца осуществляет непосредственное разгибание бедра и сгибание голени в коленном суставе. Болезненный синдром зачастую является следствием подкожных разрывов или растяжений мышечных тканей. Оперативное лечение, в данном случае, состоит из сшивания поврежденных участков в месте разрыва и наложения гипсовых бинтов или лонгет.
Важно помнить, что эффективность лечения патологий опорно-двигательной системы полностью зависит от своевременного обращения к специалисту и постановки правильного диагноза!
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
источник
Боль в двуглавой мышце бедра – это большая проблема, особенно для бегунов, так как эти мышцы являются одними из наиболее активно работающих при беге.
Вы чувствуете это во время ходьбы, определенно чувствуете это, когда наклоняетесь вперед, а уж мысль о том, чтобы бежать в темпе, превышающем темп новичка пенсионного возраста, и вовсе кажется невозможной.
Боль в двуглавой мышце бедра – это большая проблема, особенно для бегунов, так как эти мышцы являются одними из наиболее активно работающих при беге.
Они сгибают ваше колено и помогают разгибать туловище в тазобедренном суставе, то есть они активно работают сразу в нескольких точках шагового цикла.
Не имеет значения, что это за боль – резкая, ноющая, тянущая, сковывающая или даже распространяющаяся вверх по спине, боль в верхней части ноги – там, где двуглавая мышца бедра крепится к тазу – может превратить вашу жизнь в сплошное мучение.
И вы готовы сделать что угодно, лишь бы избавиться от этой боли, даже если для этого придется потратить тысячи долларов на лечение с непредсказуемым результатом.
Хотя наиболее распространенной травмой двуглавой мышцы бедра является острое или хроническое растяжение, она также подвержена развитию тендинита сухожилия. В этом случае, травма называется тендинопатией верхнего (проксимального) сухожилия двуглавой мышцы бедра.
Эта травма является редкой, трудно поддается лечению и может стать для вас продолжительной и даже хронической проблемой.
Довольно ограниченное освещение в научной и медицинской литературе эта травма получила относительно недавно, и потому нет никаких надежных данных относительно того, насколько она распространена среди бегунов.
Поэтому сегодня мы расскажем вам о том, что собой представляет тендинит сухожилия двуглавой мышцы бедра; как узнать, есть ли у вас эта травма; предложим несколько вариантов лечения (от консервативного до агрессивного); а также дадим рекомендации, которые помогут вам как можно быстрее вернуться к занятиям бегом.
Вы готовы? Тогда приступим!
Двуглавая мышца бедра берет свое начало в верхней части вашей большеберцовой кости, прямо за коленом, идет вверх по задней стороне бедра и крепится к тазу.
Хотя один пучок мышцы прикрепляется к бедренной кости, другой уходит под ягодичную мышцу и крепится к тазу у костного выступа, называемого седалищным бугром.
Эти двойные дугообразные кости иногда называются седалищными костями, так как они поддерживают большую часть вашего веса, когда вы сидите, особенно на твердой поверхности.
Место соединения между сухожилием двуглавой мышцы бедра и седалищным бугром как раз и является областью, подверженной тендинопатии.
Такая тендинопатия ощущается как смутная, ноющая боль в верхней части двуглавой мышцы бедра и глубоко в ягодичной мышце.
Боль появляется вовремя бега, особенно при ускорении и поддержании быстрого темпа.
Иногда седалищный нерв, который проходит очень близко к седалищному бугру, также может раздражаться, что приводит к появлению боли, распространяющейся вниз по задней поверхности бедра.
В дополнение к боли во время бега, вы можете чувствовать раздражение в седалищном бугре, когда сидите на твердой поверхности. Также болезненным может быть нажатие непосредственно на седалищный бугор.
В обзорном исследовании, опубликованном в январе 2012 года, предложены 3 физических теста, позволяющих выявить тендинопатию верхнего сухожилия двуглавой мышцы бедра.
Первый – это простое упражнение на растягивание задней поверхности бедра в положении стоя, для выполнения которого вы помещаете стопу на опору высотой от колена до пояса и тянетесь руками к пальцам ноги.
Второй – это растягивание задней поверхности бедра в положении лежа на спине. Вы поднимаете вверх согнутую в колене ногу, а помощник медленно выпрямляет ее, чтобы растянуть двуглавую мышцу бедра.
Повторить этот тест можно и без помощника, используя веревку или ремень, как показано на фото ниже.
Третий тест похож на второй, но на этот раз нога в коленном суставе выпрямляется ассистентом быстро. Боль в верхней части задней поверхности бедра или в ягодице во время выполнения любого из этих 3-х тестов является признаком тендинопатии верхнего сухожилия двуглавой мышцы бедра.
Хотя эти тесты являются довольно точными и позволяют правильно идентифицировать травму в 76-89% случаев, ни один из них не является идеальным, что подчеркивает полезность высокотехнологичной визуализации для максимально точной диагностики повреждения.
МРТ может быть очень полезна для оценки тендинопатии сухожилия двуглавой мышцы бедра. МРТ может выявить утолщение, разрыв или воспаление сухожилия и отек в кости в области седалищного бугра. Ультразвук также может использоваться для диагностики, но, в отличие от МРТ, он не может визуализировать отек костного мозга.
Если 3 описанных выше теста не вызывают у вас болевых ощущений, это может быть не тендинит проксимального сухожилия двуглавой мышцы бедра.
Множество других травм может вызвать боль глубоко в ягодицах, включая синдром грушевидной мышцы, растяжение мышцы, стрессовый перелом крестца или даже травму нижней части спины.
В одной из немногих статей о тендинопатии верхнего сухожилия двуглавой мышцы бедра Майкл Фредериксон, Уильям Мур, Марк Гиллет и Кристофер Болье из Стэнфордского университета предоставили очень содержательный план лечения, который они нашли полезным для лечения данной травмы у бегунов.
После того, как диагноз подтвержден физическим осмотром и МРТ, оценивается сила мышц кора пациента, растяжка мышц задней поверхности бедра и стабильность таза.
Фредериксон и коллеги рекомендуют исправить наклон таза (предположительно с помощью мануальных или хиропрактических манипуляций, хотя в статье не указано, как именно), если таковой имеется, так как он может увеличить растягивающую нагрузку на мышцы задней поверхности бедра.
Ученые также одобрили глубокий массаж мягких тканей для разрушения рубцовой ткани вдоль проксимального сухожилия двуглавой мышцы бедра, хотя и предупредили, что следует избегать надавливания непосредственно на седалищный бугор.
Другие тематические исследования также подтвердили полезность глубокого воздействия на мягкие ткани, включая такие методы, как Техника Активного Релиза и Техника Грастона, для лечения тендинопатии верхнего сухожилия двуглавой мышцы бедра.
Также полезным будет осторожное растягивание мышц задней поверхности бедра несколько раз в день.
Основой реабилитационной программы Фредериксона являются эксцентрические упражнения для укрепления двуглавых мышц бедер.
Подобно сухожилию надколенника и ахиллу, сухожилие двуглавой мышцы бедра является толстым, волокнистым и имеет плохое кровоснабжение, что затрудняет его заживление.
Кроме того, подобно более распространенным травмам сухожилия надколенника и ахилла, тендинит верхнего сухожилия двуглавой мышцы бедра, по всей видимости, является дегенеративным процессом, а не воспалительным.
Это означает, что волокна сухожилия становятся изношенными, поврежденными и беспорядочно направленными.
Однако, поскольку мы знаем, что тендинит ахилла и сухожилия надколенника можно эффективно лечить с помощью эксцентрических упражнений, вполне логично предположить, что программа реабилитации при тендинопатии верхнего сухожилия двуглавой мышцы бедра должна также быть основана на эксцентрических упражнениях.
Силовая реабилитационная программа начинается с простых изометрических упражнений для мышц задней поверхности бедер и ягодиц, таких как ягодичный мостик.
Как только боль при их выполнении исчезает, Фредериксон рекомендует переходить к эксцентрическим упражнениям.
Упражнение «hamstring catch» может служить хорошим вводным эксцентрическим движением. Кроме того Фредериксон считает сгибание ног в положении лежа на спине со стопами на фитболе идеальным упражнением для развития как эксцентрической, так и концентрической силы мышц задней поверхности бедра.
Поначалу сгибание ног с фитболом может выполняться в короткой амплитуде движения, затем, по мере укрепления мышц, в полной амплитуде и, в конечном итоге, каждой ногой по отдельности.
Фредериксон также подчеркивает важность укрепления мышц кора во время программы реабилитации травмы двуглавых мышц бедра, ссылаясь на другое исследование, которое показало, что укрепление кора снижает риск повторного растяжения мускулатуры задней поверхности бедра.
Возможно, что сильные мышцы живота и ягодиц помогают стабилизировать таз, снимая нагрузку с двуглавой мышцы бедра.
В программе Фредериксона основное внимание уделяется использованию упражнения «планка», в частности, его разновидности с поднятой ногой, которое помогает совместно активировать ягодицы и двуглавые мышцы бедра, что является ключевым компонентом восстановления.
Другие варианты, обсуждаемые в статье Фредериксона и коллег, включают инъекции кортикостероидов и экстракорпоральную ударно-волновую терапию.
Обе эти процедуры могут ослабить сухожилие, поэтому они являются вспомогательными, а не основными.
Инъекции кортикостероидов хорошо изучены, и раз уж уколы непосредственно в сухожилие могут быть весьма вредными, Фредериксон предлагает использовать ультразвук, чтобы направлять инъекционную иглу точно, куда следует. В этом случае, противовоспалительное средство может быть доставлено в пораженную ткань, окружающую сухожилие, не проникая в само сухожилие и не повреждая его.
Ученые также обнаружили, что пациенты, у которых МРТ выявила больший отек вокруг седалищного бугра и меньшее утолщение сухожилия, получают большее облегчения от инъекции кортизона, чем пациенты с более выраженным утолщением сухожилия.
Ударно-волновая терапия в статье упоминается кратко, так как было установлено, что она эффективна при других типах хронических травм сухожилий у спортсменов. Фредериксон и коллеги предупреждают, что у них мало опыта использования ЭУВТ при тендинопатии верхнего сухожилия двуглавой мышцы бедра, а исследования на животных показали, что данная процедура приводит к снижению силы сухожилия (по крайней мере, в краткосрочной перспективе).
В небольшом количестве случаев необходимо хирургическое вмешательство для снижения нагрузки на седалищный нерв и разделения поврежденных волокон сухожилия вблизи седалищного бугра.
Хорошей новостью является то, что, согласно исследованию 2009 года Лассе Лемпайнена и его коллег из Финляндии, высокий процент спортсменов в конечном итоге выходит на тот же уровень мастерства после хирургического лечения тендинопатии верхнего сухожилия двуглавой мышцы бедра.
80 из 90 пациентов, упомянутых в исследовании Лемпайнена, вернулись к занятиям спортом на том же уровне, причем 62 из них «показывают отличные результаты».
Хотя это обнадеживает, среднее время восстановления в 5 месяцев (а вообще от 2-х до 12-и) является отрезвляющим фактом и служит напоминанием о том, что лишь немногие операции при беговой травме фактически являются «легкими».
Тендинопатия верхнего сухожилия двуглавой мышцы бедра – это упрямая и трудно поддающаяся лечению травма.
Кроме того, из-за ее относительной редкости (особенно за пределами легкой атлетики) и недостаточно большого количества обзорных исследований по потенциальным методам лечения, подтвержденных наукой протоколов лечения по-прежнему не хватает.
Однако с другой стороны, поскольку известно, что это проблема дегенерации сухожилия, те же стратегии лечения, которые работают в случае с травмами ахилла и сухожилия надколенника, также должны быть эффективны при тендинопатии верхнего сухожилия двуглавой мышцы бедра.
Согласно Фредериксону, силовая программа с прогрессией нагрузки, направленная на укрепление мышц кора и ягодиц, а также содействующая заживлению проксимального сухожилия двуглавой мышцы бедра (посредством эксцентрических упражнений) должна быть основой любой программы реабилитации.
Из-за сходства некоторых симптомов этой травмы с другими травмами, локализованными областью таза, важно правильно поставить диагноз, а для этого необходимо физическое обследование и МРТ.
Кроме того, из-за индивидуального характера этой травмы рекомендуется найти хорошего ортопеда и физиотерапевта для наблюдения за процессом реабилитации и получения консультации по поводу возвращения к бегу.
Если вы пытаетесь лечить травму в течение длительного периода времени и по-прежнему не замечаете облегчения, то следует обратиться к помощи экспертов.
Обратитесь к физиотерапевту или хиропрактику для получения мануальной терапии или массажа (в том числе, посредством Техники Активного Релиза или Техники Грастона), чтобы разрушить рубцовую ткань и спайки в области верхнего сухожилия двуглавой мышцы бедра.
Удостоверьтесь, что манипуляции совершаются с тканью мышц и сухожилий и не затрагивают седалищный бугор (не стоит дополнительно раздражать эту область). Многие бегуны также находят сидение на теннисном мяче или на твердой поверхности (если необходимо длительное время находиться в сидячем положении) полезным, так как способны после этого встать, не испытывая боли.
Проконсультируйтесь с ортопедом, чтобы узнать, нужна ли вам инъекция кортикостероидов (желательно, под контролем УЗИ).
Согласно Фредериксону, это может быть особенно полезным в случаях, когда МРТ демонстрирует значительный отек вблизи седалищного бугра.
Поговорите с врачом о рисках и преимуществах экстракорпоральной ударно-волновой терапии.
Несмотря на то, что эффективность данной процедуры при тендинопатии верхнего сухожилия двуглавой мышцы бедра не подтверждена исследованиями, ее с некоторым успехом применяют при хронических проблемах с сухожилиями в других частях тела.
Лечение тендинопатии верхнего сухожилия двуглавой мышцы бедра занимает длительное время.
Из немногих тематических исследований нам известно, что время восстановления у бегунов с данной травмой составляет 8-12 недель.
Кросс-тренинговые мероприятия в этот период не должны нагружать нижнюю часть ног до тех пор, пока тест на разгибание ноги в коленном суставе не станет безболезненным. Только тогда вы можете включить в свою программу такие виды активности, как занятия на велотренажере и акваджоггинг.
После того, как вы сможете выполнить обратную планку с поднятой ногой без боли с обеих сторон (на фото ниже) и восстановите нормальный диапазон движения, вы сможете начать заниматься по программе постепенного возвращения к бегу, описанной ниже:
Ходьба 5 мин / бег в легком темпе 1 мин, постепенно повышайте объем нагрузки до 5 подходов, занимаясь через день (например, 2 подхода из 5 мин ходьбы и 1 мин легкого бега, день отдыха, 3 подхода из 5 мин ходьбы и 1 мин легкого бега, день отдыха и т. д.)
Если не испытываете боли, переходите на ходьбу в течение 5 мин и бег в легком темпе в течение 5 мин, постепенно повышая объем нагрузки до 5 подходов и занимаясь через день
Если не испытываете боли, можете проводить 20-минутные пробежки в легком темпе (не более 5 дней в неделю)
Если не испытываете боли, можете проводить 20-минутные пробежки в нормальном тренировочном темпе (не более 5 дней в неделю)
Если не испытываете боли, постепенно повышайте скорость бега и тренировочный объем
источник
Любой взрослый или ребенок способен ощущать дискомфорт в нижних конечностях. У каждого он проявляется по своему: жжением, онемением, судорогой или даже болью. Все перечисленные симптомы не являются нормой, а значит нуждаются в лечении.
Причины болей в мышцах ног могут носить разнообразный характер, поэтому стоит начать с анатомических особенностей «проблемы».
Предназначение опорно-двигательного аппарата – движение. Что касаемо нижних конечностей, то в них развита мощная мышечная система, способная выдержать физические нагрузки, держать тело человека в вертикальном положении и совершать движение.
Мышечная система нижних конечностей делится по следующим группам:
- тазовый пояс (ягодичные);
- бедра (четырехглавая и двуглавая);
- голени (икроножная и трехглавая);
- стопы (разгибатели пальцев).
За боль можно принимать любое ощущение, доставляющее дискомфорт в состоянии покоя или движения, может появляться в любой момент.
Делится на два вида:
- Острая. Ее возникновение имеет внезапное начало, она кратковременна и имеет четкую локализацию, чаще всего ее можно наблюдать после резких движений, интенсивных физических нагрузок, под воздействием химических или термических факторов. Длительность составляет от нескольких минут до нескольких дней. Может быть тянущей, ноющей и стреляющей.
- Хроническая. Механизм ее развития заключен в повреждении или воспалении нервных волокон и ткани. Способна сохраняться в течение длительного промежутка времени, может возникать независимо от провоцирующих факторов.
Неприятные ощущения могут скрываться не только в мышцах, но и носить суставной, неврогенный, костный и сосудистый характер.
Первоисточники – артрозы, артриты, подагра и остеопороз (причиной их развития служит разрушение хрящевой ткани). Эти заболевания способны вызывать появление разных видов болей.
Основные отличия:
- расположена в пораженном суставе, сопровождается хрустом и ограничением подвижности;
- способна «мигрировать» в близкорасположенные ткани, усиливаться при движении.
Может развиваться в результате полученных травм, лейкоза, доброкачественных опухолей, остеомиелитах.
Основные отличия:
- ощущается в месте получения травмы, способна распространяться в соседние ткани;
- визуально могут быть видны гематомы, припухлость;
- невозможность или ограничение движения в пораженной конечности.
В позвоночном столбе расположен спинной мозг, который окружен «щитом» — позвонками, соединенными между собой хрящевыми прокладками. В результате деформирования костных или хрящевых структур позвоночника (грыжи, остеохондроз, опухоли) возникает приступ, распространяющийся на нижние конечности.
Основные отличия:
- боль не оставляет и в течения покоя, часто нестерпима, сопровождается судорогами и онемением, мышцы ног сводит;
- по интенсивности может ощущаться прострелами, ударами кинжала, может быть колющей;
- способна распространяться на крестец и поясничный отдел.
Нарушение работы сосудистой системы может сопровождаться болевым синдромом. Частые заболевания – тромбозы, тромбофлебит, эмболия артерий. Причиной их развития является сужение просвета сосудов, и в результате уменьшается приток крови в мышцы.
Основные отличия:
- передвижение, статические нагрузки – провокатор неприятных ощущений;
- приступы чаще в вечерние время, сопровождаются отеками, расширением вен;
- если приподнять конечности, то снижение дискомфорта;
- симптом «холодной стопы»;
- гипотрофия голени.
Основная категория людей, страдающих сосудистой болью – гипертоники, курильщики, люди с сахарным диабетом, а также пациенты, перенесшие инсульт, инфаркт.
Болят суставы ? — Этот крем способен “поставить на ноги” даже тех, кому несколько лет больно ходить. .
У взрослых основные «источники» миалгии – травмы и заболевания.
Дети тоже могут болеть или травмироваться, но к их списку причин стоит добавить следующие:
- неправильную осанку и сколиозы;
- нейроциркуляторная дистония;
- неполноценность соединительной ткани;
- нехватка полезных веществ, лейкемия.
Механизм развития миалгии заключается в сдавлении кровеносных сосудов, которые снабжают мышечную систему необходимыми веществами и кислородом. Функционирование волокон нарушается, что характеризуется онемением, покалыванием, жжением. По мере восстановления процесса кровообращения эти симптомы уходят.
Физиологические причины боли тесно связаны с повседневной жизнью. Недуг часто испытывают спортсмены после тренировки, люди, чья работа связана с постоянными физическими нагрузками.
Характеристика физиологических болей:
- умеренно интенсивны, могут сопровождаться судорогой;
- поверхностные, локализуются над пораженной мышцей;
- усиливается при нагрузках и затихает при их ограничениях.
Помимо вышеперечисленного, миалгии провоцируют лишний вес, неудобная обувь, беременность (особенно поздние сроки). Все это дает дополнительную нагрузку на опорно-двигательный аппарат, ступни и мышцы, и как следствие, боль.
Но не всегда причина болей кроется в физиологии. Возможные причины боли – заболевания, для которых миалгии являются симптомом, требующим лечения. Процесс развития болезни может быть очень быстрым, но способен затянуться на долгие годы. По группам можно патологии разделить на костные, суставные, сосудистые и неврогенные.
Опорно-двигательный аппарат ежедневно подвергается воздействию различных нагрузок, вирусов и бактерий. Не последнюю роль занимает и генетическая предрасположенность.
Болевой синдром могут давать следующие заболевания:
- Остеоартроз — деформация суставов путем разрушения хрящевой ткани. Приступ миалгии может вызвать подъем по лестнице, ходьба на длительные расстояния. Облегчение отмечается при ограничении нагрузок.
- Остеомиелит – воспалительный процесс в костной ткани гнойно-некротического характера. Его сопровождение- постоянная боль в пораженной конечности.
- Остеопороз – полифакторная патология костей, которая характеризуется снижением их плотности, и как правило, приводит к частым переломам. Отмечается ощущение дискомфорта на плохие погодные условия, при передвижении. Становятся ломкими волосы и ногти.
- Остеохондроз – нарушение целостности позвоночного столба путем сдавления, смещения или повреждения его костных структур. Миалгии отмечаются в поясничной и крестцовой области, в нижние конечности. Приступ может провоцировать неудачный подъем по лестнице, падение, неудобное положение тела. Боль может носить приступообразный или постоянный характер.
Существует также Болезнь Пертеса – недуг, которому подвержены дети от 3 до 15 лет. Подразумевает он под собой разрушение головки бедренной кости с ее последующим полным восстановлением за 3-4 года. Сопровождается хромотой во время движения, миалгией.
Если вовремя обездвижить конечность, то процесс восстановления пройдет быстрее, что в будущем даст возможность избежать развития артроза.
Появиться болевые ощущения могут благодаря и нарушениям в работе нервной и сердечно-сосудистой системы.
Неврогенные причины:
- Ущемление или повреждение нервных корешков спинного мозга (радикулопатия). Для нее характерно распространение миалгии от поврежденного участка в близлежащие ткани и нижние конечности.
- Ишиас-синдром, распространяющийся по седалищному нерву при повреждении нервных окончаний спинного мозга (инфекции, переохлаждения, травмы). Человека мучают хронические миалгии кинжального характера, распространяющиеся по ягодицам и задней поверхности нижних конечностей, снижение чувствительности в пораженной области.
- Люмбаго—симптом, в основе лежит патология позвонков и хрящевых дисков. Их смещение и сдавление приводит к тому, что в фиброзном кольце позвонка возникает возбуждение нервного окончания. Симптоматика люмбаго включает в себя рвущую, пульсирующую или простреливающую боль в мышцах поясницы, которая может отдавать в рядом лежащие ткани.
- Диабетическая полинейропатия – последствие прогрессирующего сахарного диабета. Ее причины – нарушение питания нервной ткани, и как следствие, снижение чувствительности в нижних конечностях, онемение, покалывание, жгучая боль. Усиление неприятных ощущений происходит в ночное время.
Сердечно-сосудистые болезни:
- Посттромбофлебитический синдром, которому подвержены люди, перенесшие тромбоз вен. Клапанный аппарат глубоких вен прекращает функционировать, поэтому происходит нарушение тока крови по венам. Миалгии провоцируют длительные нагрузки, к которым можно отнести и долгое пребывание тела в одном положении.
- Варикозное расширение вен – потеря эластичности стенки сосуда с его последующей деформацией. На нижних конечностях просматриваются сосудистые звездочки, в запущенных стадиях видны уплотнения, покраснения, отеки. Боль носит тупой приступообразный характер, чаще вечером. Мышцы начинают ныть.
- Тромбофлебит – образование тромба в воспаленной вене, который провоцируют приступы сильной боли в сочетании с отеками в голени;
- Облитерирующий эндартериит – поражение мелких артерий ног, характеризующееся постепенным сужением и в последствии прекращением работы сосуда. Основная жалоба – хромота, носящая приступообразный характер.
- Атеросклероз – заращение сосудов холестериновыми бляшками, что провоцирует нарушение кровотока. Болевой синдром носит волнообразный характер, увеличивается при физических нагрузках. Вместе с миалгией отмечается слабость в ногах, тяжесть.
Беременные женщины могут отмечать боль в икрах, возникающей чаще по мере увеличения срока беременности. Это связано с увеличением веса, а значит возрастают и нагрузки на мышечную систему.
Также могут быть причинами болевого синдрома:
Основные принципы лечения включают в себя медикаменты, лекарства, лечебную физкультуру, массаж, рецепты народной медицины. Они могут быть направлены как на устранение причины миалгии, так и на снижение болевого синдрома.
Полноценную медицинскую помощь должен оказывать только специалист. В домашних условиях возможно облегчение состояния.
Направлено на устранение неприятных симптомов, включает в себя обезболивание и снятие воспаления.
Чтобы лечить симптомы в виде мышечных болей, применяют следующие группы препаратов:
- миорелаксанты – Сирдалуд, Баклофен, Мидокалм;
- нестероидные препараты противовоспалительного характера в виде таблеток и уколов – Диклофенак, Ибупрофен, Нурофен, Кеторол;
- мази способны обезболить – Вольтарен, Финалгон, Меновазин.
Еще одно эффективное средство лечения – массаж. Расслабляющий лечебный массаж поможет снять боль в ногах. Это может быть как точечный массаж, так и мануальный.
Перед проведением процедуры следует выполнить рекомендаций:
- принять душ;
- приглушить свет, обеспечить комфортную температуру и приятную музыку;
- во время массажа одну из конечностей укрыть, так как ноги быстро замерзают;
- использовать крема или масла, снимающие болевой синдром и усталость в мышцах;
- избегать активных приемом массажа в области подколенной ямки и внутренней поверхности бедра, чтобы не оставались синяки;
- обеспечить покой, отдохнуть после процедуры.
Основные этапы массажа:
- Стопа: нажатие, разминание и расслабление. Необходимо проработать стопу нажимающими движениями, а затем размять, уделяя внимание каждому пальцу. Завершить процедуру следует поглаживающими движениями;
- Голень: растирание и поглаживание. Первый прием можно выполнить при помощи полотенца, растирая снизу вверх икроножную мышцу. Также массажем будет попеременное сгибание и разгибание стопы, что заставит икроножную мышцу растягиваться. Последний этап завершить поглаживанием;
- Бедро: поглаживание, разминание, затем растирание и вибрация. Необходимо щадить внутреннею область бедра, все прием выполняются энергично, направление движения – от колена к тазу.
Снятие болевого синдрома возможно путем выполнения простых упражнений:
- Упражнение № 1. Займите положение у стены, повернувшись к ней боком. Придерживаясь за нее, максимально встаньте на кончики пальцев, затем задержитесь в этом положении на 30 секунд, а после плавно опуститесь на пятку, приподняв носки вверх. Повторить 5 раз.
- Упражнение № 2. Сядьте на пол, ноги выпрямите и обхватите ладонями стопы, плавно потяните их на себя., а затем расслабьте. Нужно почувствовать, что мышцы растягиваются. Возможно выполнение упражнение поочередно с каждой конечностью. Повторить 5-7 раз.
Избавиться от артрита и остеохондроза за месяц
Спина и суставы исцелятся за 5 дней и будут снова как в 20 лет! Надо только.
Хотя причин болей в ногах множество, существуют общие травы, масла и настои, способные помочь обезболивать и помочь избавиться от болевого синдрома.
Популярные рецепты для снятия болей:
- В равных частях смешиваем следующие составляющие: масло ментола, зимолюбки, эвкалипта, камфары, гвоздики и сок алоэ. Втирать полученное средство нужно в болезненные места с последующим закреплением льняной повязки. Делать это 2-3 раза в день.
- Настой пижмы принимается по 1 ст. ложке за сутки 2-3 раза, а для его приготовления нужно залить стаканом кипятка 1 ст. л. измельченной пижмы.
Для предупреждения или снижения болевого синдрома в ногах следует избегать:
- переохлаждения;
- неудобной обуви;
- длительных статических нагрузок;
- травмоопасных ситуаций.
Своевременное обращение за консультацией к специалисту и выявление причины миалгии позволит избежать осложнений.
Если болит спина, шея или поясница не затягивайте лечение, если не хотите закончить в инвалидной коляске! Хронические ноющие боли в спине, шее или пояснице — главный признак остеохондроза, грыжи или другого серьёзного заболевания. Лечение надо начинать прямо сейчас.
Врач-ревматолог с многолетним стажем и автор сайта nehrusti.com. Более 20 лет помогает людям эффективно бороться с различными заболеваниями суставов.
Что говорят врачи о лечении суставов и позвоночника? Дикуль В.И., доктор медицинский наук, профессор: Работаю ортопедом уже много лет. За это время мне пришлось столкнуться с разными болезнями спины и суставов. Рекомендовал своим пациентам только лучшие препараты, но все же результат одного из них меня поразил! Он абсолютно безопасен, прост в применении, а главное – действует на причину. В результате регулярного использования средства боль проходит за сутки, а за 21 день болезнь и вовсе отступает на все 100%. Его однозначно можно назвать ЛУЧШИМ средством 21-ого века. .
источник
Синдром двуглавой мышцы бедра
Спазм двуглавой мышцы бедра происходит при наклонах туловища вперед, увеличении физиологического изгиба поясничного отдела позвоночника вперед, соскальзывании двух позвонков (спондилолистезе), когда поднимается задний край таза и седалищный бугор, куда он прикрепляется. При сдавлении сухожилием двуглавой мышцы бедра волокон малоберцового нерва, когда он еще находится в составе седалищного нерва, может возникать болевой синдром его поражения с симптомами выпадения, вплоть до паралича стопы. Особенно часто это наблюдается у людей, работа которых требует сидения на корточках, стояния на коленях.
Клиническая картина поражения двуглавой мышцы бедра характеризуется болями, которые локализуются чаще в подколенной ямке с иррадиацией вверх и вниз, иногда в область седалищного бугра. В двуглавой мышце бедра при прощупывании часто обнаруживают болезненность и уплотнения на границе верхней и средней трети. При сдавлении волокон малоберцового нерва боли часто с ощущением онемения, покалывания распространяются на голень, стопу и пальцы стопы. Болезненность и уплотнение часто можно выявить в зоне подколенной ямки.
УПРАЖНЕНИЕ ДЛЯ УКРЕПЛЕНИЯ ДВУГЛАВОЙ МЫШЦЫ ПЛЕЧА В течение 6 секунд поднимать штангу на выпрямленные руки, затем 6 секунд отдых (рис. 131,
«Воздушная подушка» на мышцы задней поверхности бедра И.п. – стоя, лямка охватывает проксимальные части задних поверхностей голеней и незначительно натянута за счет отклонения туловища назад. Носки ног упираются концами пальцев или передними частями подошвенных
15. Мышцы таза и бедра Внутренняя группа мышц тазаВнутренняя запирательная мышца (m. obturator in-ternus).Верхняя близнецовая мышца (m. gemellus superior).Нижняя близнецовая мышца (m. gemellus inferior).Функция: эти мышцы поворачивают бедро кнаружи.Подвздошно-поясничная мышца (m. iliopsoas).Функция:
9. МЫШЦЫ БЕДРА Мышцы бедра включают в себя медиальную, переднюю и заднюю группы.Медиальная группа мышц бедра.Длинная приводящая мышца (m. adductor longus) берет начало от наружной поверхности лобковой кости, прикрепляясь к медиальной губе шероховатой линии бедра.Функция:
Воздействие на сухожилие прямой мышцы бедра и надколенник Техника воздействия. Положите пациента на спину, под колени – небольшой валик. Подушечками пальцев одной руки захватите верхний край надколенника, а пальцы второй руки погрузите в верхнюю часть сухожилия прямой
Упражнение для укрепления двуглавой мышцы плеча В течение 6 секунд поднимать штангу на выпрямленные руки, затем 6 секунд отдых (рис. 61, 62). Рис. 61. Упражнение для укрепления двуглавой мышцы плеча (правильное положение) Рис. 62. Неправильное положение при поднятии штанги
Мышцы таза, или «Причал» для мышц бедра Мышцы таза (малого) окружают тазобедренный сустав со всех сторон. Все они начинаются на костях таза, поясничных позвонках и на крестце – своего рода «причале» для бедра.Они подразделяются на две группы: внутреннюю и наружную.К
Мышцы бедра, или Рычаги управления ногой Мышцы бедра можно сравнить с кораблями, пришвартовавшимися к причалу.Эта группа мышц должна рассматриваться точно с такой же позиции, как и вышележащие мышцы таза. То есть между этими мышцами проходят те же нервно-сосудистые пути,
Синдром нижней косой мышцы головы Нижняя косая мышца головы обеспечивает вращательные движения в позвоночном сегменте CI–CII. При резком повороте и наклоне головы может происходить тоническое напряжение нижней косой мышцы и растяжение затылочного нерва.При этом
Синдром подвздошно-поясничной мышцы Подвздошно-поясничная мышца сгибает бедро в тазобедренном суставе, вращая его кнаружи. При фиксированном бедре наклоняет (сгибает) туловище вперед. Является основной мышцей, сгибающей туловище вперед. Поясничная мышца прикрепляется
Синдром грушевидной мышцы Синдром грушевидной мышцы подробно описан российскими вертеброневрологами. Грушевидная мышца является единственной мышцей, соединяющей суставные поверхности крестцово-подвздошного сочленения. Начинается она на тазовой поверхности крестца
Упражнение 88 (при синдроме двуглавой мышцы бедра — боли в подколенной ямке, отдающие вверх и вниз) Упражнение выполнять полулежа на здоровом боку, опираясь на локоть. Вначале подушечкой среднего пальца верхней руки осторожно ощупать (пальпировать) подколенную область
Синдром приводящих мышц бедра В приводящую группу мышц бедра входят большая приводящая, длинная и короткая приводящие и гребенчатая мышцы. Все три приводящие мышцы прикрепляются с внутренней стороны бедра. Особенно широко к этой линии прикрепляется располагающаяся
Синдром трехглавой мышцы голени К мышечным синдромам при неврологических проявлениях патологии позвоночника относят синдром трехглавой мышцы голени. Трехглавая мышца голени состоит из лежащей поверхностно и подкожно икроножной мышцы и расположенной спереди
Упражнение для укрепления двуглавой мышцы плеча В течение 6 секунд поднимать штангу на выпрямленные руки, затем 6 секунд отдых (рис. 68, 69). Рис. 68. Правильное положение при поднятии штанги Рис. 69. Неправильное положение при поднятии штанги (сгибание в поясничном отделе
Растяжение задней икроножной мышцы, подколенного сухожилия и задней поверхности бедра Одна нога стоит на ступеньке, колено согнуто. Вторая нога – на ровной поверхности, колено выпрямлено, пятка стремится к земле. Стопы расположите строго под коленными суставами. Вес
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Болевые ощущения в мышечном аппарате нижних конечностей могут быть вызваны большим количеством заболеваний. Их можно разделить на следующие группы:
1.Патологии позвоночника и нервов:
- радикулит и ишиас;
- невралгии и невриты.
2.Заболевания костей, суставов и связок:
- подагра;
- артриты и артрозы;
- бурсит;
- тендинит;
- фасциит;
- остеомиелит;
- плоскостопие;
- миоэнтезит и паратенонит;
- переломы костей ног;
- доброкачественные и злокачественные опухоли костей.
3.Патологии сосудов нижних конечностей:
- варикозное расширение вен;
- тромбофлебит;
- атеросклероз артерий;
- эндартериит;
- лимфостаз.
4.Поражения непосредственно мышц:
- разрывы мышц и связок;
- миозит;
- физическое напряжение и переутомление;
- судороги;
- фибромиалгия.
5. Нарушения обмена веществ и патологии клетчатки:
- патологии водно-солевого баланса;
- целлюлит;
- панникулит;
- тучность.
Радикулитом называется заболевание нервной системы, связанное с поражением пучков нервных волокон, которые отходят от спинного мозга.
Ведущий симптом радикулита – боль по ходу пораженных нервов, изменения чувствительности, а иногда и двигательные нарушения. При возникновении пояснично-крестцового радикулита поражается седалищный нерв, который иннервирует всю нижнюю конечность. Такое заболевание также носит название ишиас. При данной патологии болевые ощущения наблюдаются в пояснично-крестцовой области и ягодицах, а также отдают в мышцы бедра, голени и стопы, усиливаясь при движениях. Характерный симптом – сгибание и поджимание ноги в постели, что приводит к некоторому уменьшению боли. Нередко болевой синдром сопровождается ощущением похолодания конечности, «ползания мурашек» и онемения кожи.
Развивается ишиас чаще всего при остеохондрозе поясничного отдела позвоночного столба. Сам позвоночник при этой патологии может и не доставлять неприятных ощущений – признаком поражения будет только боль ходу седалищного нерва, распространяющаяся в ногу.
Для этого заболевания также характерны следующие симптомы:
- боли в ягодице, которые распространяются от поясницы до стопы;
- нарастание болевых ощущений при чихании, кашле или длительном сидении;
- жжение или онемение в ноге;
- слабость, «ватность», усталость и тяжесть в нижних конечностях.
Подагра – это патология, которая связана с нарушением обмена пуринов. Характеризуется увеличением содержания мочевой кислоты в крови, и накоплением ее солей (уратов) в тканях суставов.
Типичный подагрический приступ начинается с появления боли в суставе большого пальца на ноге. С прогрессированием заболевания патологический процесс распространяется на все большее количество суставов – возникает полиартрит. Чаще всего при подагре страдают суставы именно нижних конечностей: коленные и голеностопные, суставы стопы и пальцев ног.
Большинство приступов подагры начинается в ночное время. Протекает такой приступ с быстрым нарастанием температуры кожных покровов вокруг сустава, и их покраснением. Резко увеличивается его болезненность и отечность. Мучительные, жгучие боли распространяются на мышцы ноги. Воспаление захватывает и мягкие ткани, проявляясь клинической картиной флебита или целлюлита. В тяжелых случаях приступ вызывает повышение общей температуры тела. Средняя продолжительность подагрической атаки составляет несколько дней, а иногда и несколько недель. После исчезновения симптомов сустав постепенно возвращается к своей нормальной форме.
Обострения подагры происходят от двух до шести раз за год, а факторами, которые провоцируют начало приступа, служат:
- употребление алкогольных напитков;
- большое количество мясных или жирных блюд в рационе;
- злоупотребление какао, кофе или крепким чаем;
- банные процедуры.
Характерный симптом подагры – тофусы, которые представляют собой очаги патологических уплотнений в подкожной клетчатке. Типичная локализация тофусов – над пораженными суставами, на ушных раковинах, на разгибательных поверхностях голеней и бедер, на ахилловых сухожилиях или на лбу.
Артрит
Артрит – это хроническое или острое воспаление в суставе и окружающих его тканях, в том числе и мышцах. Эта патология служит одним из проявлений системных заболеваний соединительной ткани:
- ревматизм;
- системная красная волчанка;
- псориаз;
- нарушение обмена веществ;
- аутоиммунные патологии.
Если болевые ощущения в суставах и мышцах ног вызваны артритом, то чаще всего у таких пациентов воспаление распространяется и на другие суставы. Изолированные поражения встречаются довольно редко. Кроме того, для артритов коленных и голеностопных суставов характерны симметричные болевые ощущения в обеих ногах.
Артритная боль в воспаленном суставе и мышцах чаще имеет весьма выраженную интенсивность. Возникать она может не только при движении, но и в покое. Кроме того, для артритов характерно появление сильных отеков и припухлостей. Кожные покровы над воспаленной областью приобретают красный или багровый цвет, увеличивается их местная температура.
Помимо боли в мышцах и суставах, симптомами артрита являются:
- ограничение движения в конечностях;
- изменение форм суставов;
- неестественный хруст в суставе при нагрузке.
Ревматоидный артрит
Ревматоидный артрит – это хроническое инфекционно-аллергическое поражение суставов, для которого характерно распространение боли на близлежащие мышцы. В клинической картине этого заболевания отмечаются следующие симптомы:
- постоянная спонтанная боль в суставах и мышцах, которая усиливается при активных движениях;
- отеки и тяжесть в ногах;
- местное увеличение температуры кожи и появление припухлости вокруг пораженных суставов;
- деформация суставов и утеря их двигательных функций;
- появление на коже ревматических узелков и явлений васкулита.
Ноющая боль в мышцах ног при артрозах
Остеоартрозом называется дегенеративно-дистрофическое поражение сустава, которое развивается в результате патологий хрящевых тканей на суставных поверхностях. Сначала боль возникает периодически, только после физических нагрузок, и быстро исчезает в покое. Но по мере развития заболевания интенсивность боли нарастает, она захватывает мышечные ткани, не исчезает после отдыха и может появляться в ночное время.Основные признаки остеоартроза:
- «механический» характер боли;
- утренняя скованность;
- ограничение свободы движений в конечности;
- болезненные уплотнения и точки по краю суставной щели, и на окружающих мышцах;
- хруст в суставе.
Воспаление суставных и околосуставных сумок коленных суставов со скоплением в их полостях жидкости (экссудата) называется бурситом. Данная патология проявляется отеком, болевыми ощущениями, жаром и покраснением в районе колена. Отек может распространяться вниз по мышцам ноги, и вызывать боль и тяжесть в них. При бурсите болевые ощущения особенно выражены в положении «на коленях» и при ходьбе.
Основное проявление бурсита – подвижная округлая припухлость размером до куриного яйца в области пораженного сустава, имеющая мягкую консистенцию. Такая припухлость болезненна при ощупывании, и хорошо заметна при разгибании ноги в колене.
Кроме того, повышается температура кожных покровов в области воспаления, и они приобретают багровый оттенок. Бурсит коленного сустава нарушает и ограничивает двигательные функции нижней конечности. При длительном течении бурсит переходит в хроническую форму, чаще всего затрагивая мышцы голени. К воспалению в таких случаях присоединяется накопление отложений кальция, что со временем провоцирует постоянные болевые ощущения и затруднения движения.
К воспалительному процессу может присоединиться патологическая микрофлора. Развивается гнойный бурсит, а все симптомы обретают более выраженную интенсивность:
- сильные мышечные боли в ногах;
- быстрое повышение температура тела;
- признаки интоксикации организма;
- слабость;
- головная боль;
- тошнота и т.д.
Тендиниты – это довольно большая группа воспалительных заболеваний сухожилий. В случае, если процесс поражает не только само сухожилие, но и окружающие его оболочки, то говорят о наличии тендовагинита. Обе эти патологии сопровождаются болью в мышцах и нарушениями функционирования опорно-двигательного аппарата. При воспалениях сухожилий понижается их прочность, что чревато повышенной опасностью возникновения надрывов мышц и связок.
Основные признаки воспаления сухожилий – это:
- боли в мышцах ног при активных движениях, которые требуют участия пораженного сухожилия;
- относительная безболезненность при аналогичных пассивных движениях;
- боль при ощупывании по ходу мышц и воспаленных сухожилий;
- увеличение температуры и покраснение кожных покровов над зоной воспаления;
- крепитация (похрустывание) при движениях.
Диффузным фасциитом называется воспалительный процесс, затрагивающий соединительнотканные оболочки мышц нижних конечностей. Он вызывает ограничения подвижности в ногах, возникновение тянущей боли и снижение силы сокращений в суставах.
Кроме того, данная патология проявляется видоизменениями кожных поверхностей пораженного бедра и голени. Кожа становится более грубой, теряет эластичность и приобретает внешний вид «апельсиновой корки». Часто под такой видоизмененной кожей можно прощупать небольшие очаги уплотнений.
Остеомиелитом называется гнойно-некротический процесс, развивающийся в костях, костном мозге и окружающих мышечных тканях. Причина данного заболевания – попадание в организм микроорганизмов, продуцирующих гной. Зачастую остеомиелит возникает, как осложнение различных костных патологий, например, открытых переломов.
Острый остеомиелит встречается преимущественно у детей. Он начинается с резкого подъема температуры тела до 39-40 o С. Состояние пациента резко ухудшается, что обусловлено обширной интоксикацией организма. Характерны также следующие симптомы:
- резкие боли в мышцах;
- головная боль;
- ознобы;
- иногда потери сознания и бред;
- неоднократная рвота;
- возможна желтуха.
В первые двое суток заболевания появляются сильные боли в бедре или голени, пораженная нижняя конечность приобретает вынужденное положение, развиваются болевые контрактуры. Активные движения в ноге невозможны, а пассивные – сильно ограничены. Быстро нарастает отек в мышцах и мягких тканях. Кожа над очагом поражения приобретает красный цвет, напряжена, нередко появляется выраженный венозный рисунок и увеличение местной температуры.
При переходе патологии в хронический остеомиелит самочувствие пациента несколько улучшается, боль в мышцах ног снижается, и приобретает ноющий характер. Исчезают признаки интоксикации организма, температура тела приходит в норму. В области очага поражения начинают образовываться свищи со скудным гнойным отделяемым. Несколько таких свищей могут формировать сеть каналов, которые открываются на значительном расстоянии от патологического очага. В дальнейшем развивается стойкая неподвижность суставов, укорочение пораженной конечности и искривление костей.
Одной из причин постоянных болей в мышцах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы — она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности.
Плоскостопие проявляется ощущением «свинцовой» тяжести, боли в мышцах ног и быстрой утомляемостью при ходьбе. Также при данной патологии сильно страдают коленные суставы, так как именно на них приходится большая часть нагрузки. Кроме того, увеличиваются нагрузки на позвоночник, поскольку удары и толчки при движении организму нужно как-то компенсировать.
Основные симптомы плоскостопия – это:
- стоптанность и изношенность обуви с внутренней стороны;
- очень быстрая утомляемость и появление боли в мышцах ног при ходьбе и длительном нахождении в вертикальном положении;
- тяжесть в ногах, их судороги и отёки к концу дня;
- отечность лодыжек;
- увеличение размера стопы в ширину.
Миоэнтезит – это воспаление в месте перехода мышцы в сухожилие, паратенонит – поражение клетчатки вокруг сухожилия, инсерцит – воспалительный процесс в месте прикрепления связки к кости. Все эти патологии часто сочетаются друг с другом, и проявляются болью в мышцах ног и припухлостью в соответствующей области. При хроническом течении этих заболеваний, и продолжающихся нагрузках, могут возникать надрывы мышц, а иногда — их полные отрывы от мест прикрепления.
Переломы костей ног практически всегда сопровождаются повреждениями мышечной ткани острыми костными отломками. В зависимости от выраженности перелома (открытый или закрытый, со смещением или без него) боль в мышцах ноги будет иметь различную интенсивность. Признаки перелома нижних конечностей делят на две группы:
1.Вероятные:
- болевые ощущения, усиливающиеся при любых движениях;
- отек и наличие припухлости в травмированной области;
- ограничение движений в ноге;
- возникновение подкожных кровоизлияний.
2.Достоверные:
- неестественное положение конечности;
- патологическая подвижность ноги в тех местах, где нет суставов;
- похрустывание трущихся костных отломков;
- визуально определяемые отломки при открытых переломах (в этих случаях присоединяется кровотечение и травматический шок).
Кроме того, травмы ног практически всегда связаны с ударами или иными интенсивными физическими воздействиями. Поэтому боль в мышцах ноги, даже без переломов костей, может быть обусловлена ушибом или размозжением мягких тканей.
Первые проявления, по которым можно заподозрить наличие в организме злокачественного патологического процесса – это беспричинная слабость, спонтанное увеличение температуры тела, быстрая утомляемость, потеря аппетита и веса. Их объединяют в так называемый синдром «малых признаков». В случае локализации опухолей в костях и суставах нижних конечностей, одним из частых симптомов является боль в мышцах.
Поначалу болевой синдром выражен несильно, и иногда пропадает самостоятельно. При прогрессировании патологии боль становится упорной, постоянной, усиливающейся с течением времени. Хоть опухоль и расположена в кости или надкостнице – увеличение ее размеров сдавливает окружающие мышцы, нервы и сосуды, вызывая ноющие боли. Их характерный признак – практически полное отсутствие эффекта при приеме обезболивающих препаратов. Боли часто меняют свою интенсивность, но сохраняется тенденция – чем быстрее растет опухоль, тем они сильнее.
Иногда первым признаком опухоли в суставе или кости могут быть переломы, которые никак не связаны с травмой или другим повреждением. Они возникают самопроизвольно, при резких движениях, поднятии тяжестей, а иногда и в покое. Такие переломы вызваны нестабильностью костных структур, так как в процессе увеличения опухоли кость теряет свою естественную прочность.
Одной из причин возникновения боли в ногах может служить атеросклероз артерий нижних конечностей. Эта патология развивается при отложении холестериновых бляшек на внутренней стенке артерии.
Для данного заболевания характерны уплотнения сосудистой стенки, проявляющиеся ощущением сжимающей боли, чаще в икроножных мышцах. Болевые ощущения усиливаются при ходьбе. Кроме этого, характерным признаком атеросклероза нижних конечностей является ощущение холодных стоп, появление которого не зависит от времени года.
Причиной возникновения варикозной болезни является расширение подкожных вен в нижних конечностях, из-за которого данное заболевание и получило свое название. Начальный этап патологии проявляется немногочисленными, и довольно неспецифичными симптомами. Пациенты жалуются на:
- невыраженную болезненность, чувство тяжести и быструю утомляемость ног;
- ощущение распирания и появление судорог в икроножных мышцах по ночам;
- онемение, «гудение» и отечность ног в конце дня;
- ощущение жжения и «бегающих мурашек» в ступнях и голенях;
- непостоянные отеки по ходу вен в нижних конечностях;
- образование звездочек и сосудистых паутинок на коже ног.
Все перечисленные симптомы отличаются выраженной индивидуальной изменчивостью у каждого пациента, и носят в медицине название синдром беспокойных ног.
Варикозное расширение вен развивается довольно медленно – в течение лет, а иногда и десятилетий. Ее прогрессу способствуют:
- длительные статические нагрузки на нижние конечности при нахождении в вертикальном положении;
- малоподвижный образ жизни;
- избыточная масса тела;
- длительное нахождение в положении сидя (например, при частых долгих поездках или перелетах);
- использование гормональных контрацептивов или заместительной гормональной терапии;
- беременность.
Данные причины приводят к замедлению тока крови в венах нижних конечностей. Объем крови, которая задерживается в венах — возрастает, что приводит к возникновению давящей, распирающей боли в мышцах ног.
Необходимо помнить, что наиболее известные симптомы варикозного расширения вен в виде выпячивания венозных узлов и сосудистых звездочек не являются первыми признаками заболевания. Начало патологии в большинстве случаев не проявляется видимыми кожными изменениями. Первые симптомы – это чаще всего боль, тяжесть, напряженность, усталость и отеки в мышцах ног. При возникновении таких жалоб лучше всего сразу обратиться к специалисту-флебологу.
Развернутая клиническая картина варикозного расширения вен нижних конечностей включает:
- набухшие, узловатые, выступающие над поверхностью кожи и просвечивающие через нее расширенные вены;
- интенсивная боль в мышцах ног;
- воспаление кожи над областью вен;
- тромбофлебит;
- появление плохо заживающих язв и кровотечений.
1. Боли в мышцах пульсирующего характера, которые часто переходят в ощущение сильного жжения под кожей. При тромбофлебите болевой синдром имеет постоянный характер? и нередко сочетается с тяжестью и отечностью в икроножных мышцах.
2. В поверхностных венах ног при развитии тромбофлебита определяются болезненные уплотнения с покраснениями кожных покровов по ходу венозных сосудов.
3. Тромбофлебит глубоких вен нижних конечностей проявляется их выраженным отеком, который обусловлен резкими нарушениями венозного оттока.Часто тромбофлебит приобретает хроническое течение с периодическим возникновением обострений. Наиболее грозным осложнением данного заболевания является риск отрыва тромба от внутренних стенок венозного сосуда. Этот сгусток свернувшейся крови может перемещаться по кровеносному руслу организма, и стать причиной закупорки жизненно важных сосудов. Самой частой причиной тромбоэмболии легочных артерий, развития инфаркта миокарда или острой сосудистой патологии головного мозга служит именно оторвавшийся кровяной сгусток при тромбофлебите нижних конечностей.
Основным клиническим симптомом миозита (воспаления мышечной ткани) являются локальные болевые ощущения. Их интенсивность увеличивается при сдавливании мышцы, а также при нагрузках на нее во время движений. Это провоцирует возникновение защитного напряжения в пораженной мышце, что, в свою очередь, еще больше усиливает боль, и приводит к ограничению подвижности конечности. Образуется своего рода замкнутый круг.
Миозит может развиваться в виде осложнения различных заболеваний, к примеру, гриппа. Также частой причиной миозита бывает травма или излишнее напряжение мышц вследствие непривычных физических нагрузок.
Боль при миозите имеет чрезвычайно выраженный характер. Она может усиливаться не только при движении конечности, но даже ночью, в покое, или при изменениях погоды. Нередко в мышцах можно прощупать плотные тяжи или узелки.
Кроме этого, над областью воспаления наблюдается покраснение кожных покровов. При развитии заболевания начинает увеличиваться мышечная слабость, что в результате может приводить к развитию полной или частичной атрофии скелетных мышц нижних конечностей.
При открытых травмах и попадании в рану инфекции может развиваться гнойный миозит. Он проявляется:
- повышением температуры тела;
- постепенным усилением мышечной боли;
- ознобом;
- опуханием, напряжением и уплотнением мышцы.
При паразитарном поражении мышечной ткани (трихинеллами или цистицерками) наблюдается лихорадка, выраженные боли в мышцах ног, а также боли в грудной клетке, языке и жевательных мышцах.
Причиной возникновения такой боли являются продолжительные или повторяющиеся нагрузки на мускулатуру нижних конечностей. Локализация боли будет зависеть от того, какая именно группа мышц страдает больше всего.
Если, в силу характера своей деятельности или иных обстоятельств, человек вынужден долгое время проводить в положении стоя, то происходит застой крови в нижних конечностях. Мышечные ткани ног начинают испытывать кислородное голодание, из них перестают выводиться шлаки, токсины и продукты распада, в частности, молочная кислота. Результатом этого и является боль в мышцах ноги. Она носит ноющий, тупой или колющий характер, сопровождается ощущением тяжести в ногах, а иногда и судорогами.
Сгибание и разгибание в суставах нижней конечности связано, соответственно, с растягиваниями и сокращениями ее мускулатуры. Если такие движения в суставах выполняются внезапно, слишком резко, и с прикладыванием чрезмерных усилий, то результатом может быть разрыв мышечной ткани. Обычно такое повреждение локализуется на небольшом участке мышцы, в районе ее соединения с сухожилием. Но в некоторых ситуациях могут возникать и достаточно большие разрывы, иногда даже сопровождаемые полным отделением мышцы от сухожилия. Как правило, такие повреждения возникают при резких сгибаниях конечности в направлении, противоположном действующей силе. Примером может служить момент резкого старта или, наоборот, внезапной остановки во время бега.
Разрыв мышц всегда сопровождается внезапной сильной болью в нижней конечности. Пациенты описывают это ощущение, как прямой удар по ноге. Болевой синдром может на некоторое время затихать, но потом всегда возвращается, боль становится постоянной и усиливается по мере нарастания гематомы и развития мышечного спазма.
При ощупывании травмированной конечности отмечаются местные болевые ощущения. Иногда на ощупь можно определить набухание, вызванное обширным кровоизлиянием. При возникновении полного разрыва (то есть отрыва мышцы в районе ее прикрепления к сухожилию) получается даже нащупать промежуток, который возникает между связкой и мышцей. Такие травмы всегда сопровождаются сильным отеком в области поврежденной мышцы, и резким снижением объема движений.
Синдром сдавливания мягких тканей – это очень серьезное нарушение, которое возникает по причине сильного и/или продолжительного давления на мышечные ткани. После короткой безболевой стадии в поврежденной мышце происходит массивное внутреннее кровоизлияние. Образовавшаяся гематома сдавливает нервные волокна и кровеносные сосуды, усугубляя степень повреждений. Пораженная область становится отечной, горячей на ощупь, в ней появляются сильные боли.
Наиболее серьезное осложнение, которое возникает при данном состоянии – развитие необратимого повреждения мышечных тканей и нервных волокон. В этом случае наблюдается разрушение мышц, и их полная или частичная функциональная несостоятельность, что приводит к невозможности нормально передвигаться.
К боли в мышцах нижних конечностей может приводить уменьшение количества содержания в крови некоторых солей. Подобное состояние встречается при обезвоживании организма, которое вызвано длительными поносами, обильной рвотой или приемом мочегонных средств.
Основными симптомами нарушения водно-солевого баланса служат непреходящее чувство жажды и возникновение распространенных отеков. Также возможно снижение артериального кровяного давления, появление сердцебиений и нарушений сердечного ритма.
Целлюлит – острое гнойное воспаление разлитого характера (флегмона) подкожной жировой клетчатки. Причиной данной патологии является попадание патогенных микроорганизмов в жировую клетчатку через поврежденную кожу. Воспалительный процесс при этом обязательно затрагивает и мышечную ткань. Кроме болей в мышцах, целлюлит проявляется резкими повышениями температуры тела, развитием общей слабости и других симптомов интоксикации организма.
Панникулит – повторяющееся воспаление подкожной ткани, имеющее узловой характер. При данном заболевании в жировой клетчатке формируются округлые болезненные узлы, которые быстро увеличивают свой размер до 3-5 см, сдавливая мышцы и провоцируя возникновение болевого синдрома в них. Кожа над такими узлами — красная и отечная. Эти высыпания всегда достаточно обильны, и способны сливаться воедино при тесном расположении.
Панникулитные узлы могут наблюдаться от 1-2 недель до месяцев, а иногда и лет. После их исчезновения остаются небольшие впадины, а также атрофированная и потемневшая кожа. Иногда происходит распад таких узлов с последующим их вскрытием, и выделением маслянистой жидкости. В дальнейшем, на месте вскрывшегося узла образуется медленно заживающее изъязвление.
Помимо болей в мышцах и появления узлов, панникулит проявляется следующими симптомами:
- слабость;
- недомогание;
- потеря аппетита;
- лихорадка;
- тошнота и рвота.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
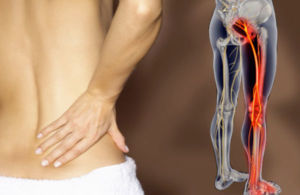


 Радикулитом называется заболевание нервной системы, связанное с поражением пучков нервных волокон, которые отходят от спинного мозга.
Радикулитом называется заболевание нервной системы, связанное с поражением пучков нервных волокон, которые отходят от спинного мозга.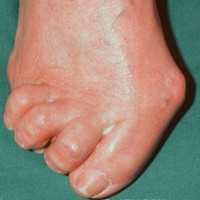 Ревматоидный артрит – это хроническое инфекционно-аллергическое поражение суставов, для которого характерно распространение боли на близлежащие мышцы. В клинической картине этого заболевания отмечаются следующие симптомы:
Ревматоидный артрит – это хроническое инфекционно-аллергическое поражение суставов, для которого характерно распространение боли на близлежащие мышцы. В клинической картине этого заболевания отмечаются следующие симптомы: 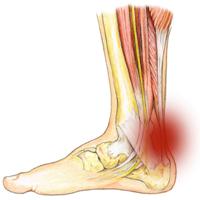 Тендиниты – это довольно большая группа воспалительных заболеваний сухожилий. В случае, если процесс поражает не только само сухожилие, но и окружающие его оболочки, то говорят о наличии тендовагинита. Обе эти патологии сопровождаются болью в мышцах и нарушениями функционирования опорно-двигательного аппарата. При воспалениях сухожилий понижается их прочность, что чревато повышенной опасностью возникновения надрывов мышц и связок.
Тендиниты – это довольно большая группа воспалительных заболеваний сухожилий. В случае, если процесс поражает не только само сухожилие, но и окружающие его оболочки, то говорят о наличии тендовагинита. Обе эти патологии сопровождаются болью в мышцах и нарушениями функционирования опорно-двигательного аппарата. При воспалениях сухожилий понижается их прочность, что чревато повышенной опасностью возникновения надрывов мышц и связок. Одной из причин постоянных болей в мышцах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы — она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности.
Одной из причин постоянных болей в мышцах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы — она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности.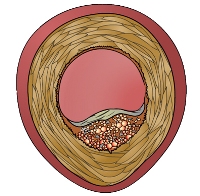 Одной из причин возникновения боли в ногах может служить атеросклероз артерий нижних конечностей. Эта патология развивается при отложении холестериновых бляшек на внутренней стенке артерии.
Одной из причин возникновения боли в ногах может служить атеросклероз артерий нижних конечностей. Эта патология развивается при отложении холестериновых бляшек на внутренней стенке артерии.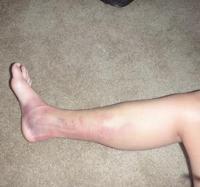 Основным клиническим симптомом миозита (воспаления мышечной ткани) являются локальные болевые ощущения. Их интенсивность увеличивается при сдавливании мышцы, а также при нагрузках на нее во время движений. Это провоцирует возникновение защитного напряжения в пораженной мышце, что, в свою очередь, еще больше усиливает боль, и приводит к ограничению подвижности конечности. Образуется своего рода замкнутый круг.
Основным клиническим симптомом миозита (воспаления мышечной ткани) являются локальные болевые ощущения. Их интенсивность увеличивается при сдавливании мышцы, а также при нагрузках на нее во время движений. Это провоцирует возникновение защитного напряжения в пораженной мышце, что, в свою очередь, еще больше усиливает боль, и приводит к ограничению подвижности конечности. Образуется своего рода замкнутый круг. Синдром сдавливания мягких тканей – это очень серьезное нарушение, которое возникает по причине сильного и/или продолжительного давления на мышечные ткани. После короткой безболевой стадии в поврежденной мышце происходит массивное внутреннее кровоизлияние. Образовавшаяся гематома сдавливает нервные волокна и кровеносные сосуды, усугубляя степень повреждений. Пораженная область становится отечной, горячей на ощупь, в ней появляются сильные боли.
Синдром сдавливания мягких тканей – это очень серьезное нарушение, которое возникает по причине сильного и/или продолжительного давления на мышечные ткани. После короткой безболевой стадии в поврежденной мышце происходит массивное внутреннее кровоизлияние. Образовавшаяся гематома сдавливает нервные волокна и кровеносные сосуды, усугубляя степень повреждений. Пораженная область становится отечной, горячей на ощупь, в ней появляются сильные боли.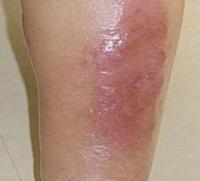 Целлюлит – острое гнойное воспаление разлитого характера (флегмона) подкожной жировой клетчатки. Причиной данной патологии является попадание патогенных микроорганизмов в жировую клетчатку через поврежденную кожу. Воспалительный процесс при этом обязательно затрагивает и мышечную ткань. Кроме болей в мышцах, целлюлит проявляется резкими повышениями температуры тела, развитием общей слабости и других симптомов интоксикации организма.
Целлюлит – острое гнойное воспаление разлитого характера (флегмона) подкожной жировой клетчатки. Причиной данной патологии является попадание патогенных микроорганизмов в жировую клетчатку через поврежденную кожу. Воспалительный процесс при этом обязательно затрагивает и мышечную ткань. Кроме болей в мышцах, целлюлит проявляется резкими повышениями температуры тела, развитием общей слабости и других симптомов интоксикации организма.