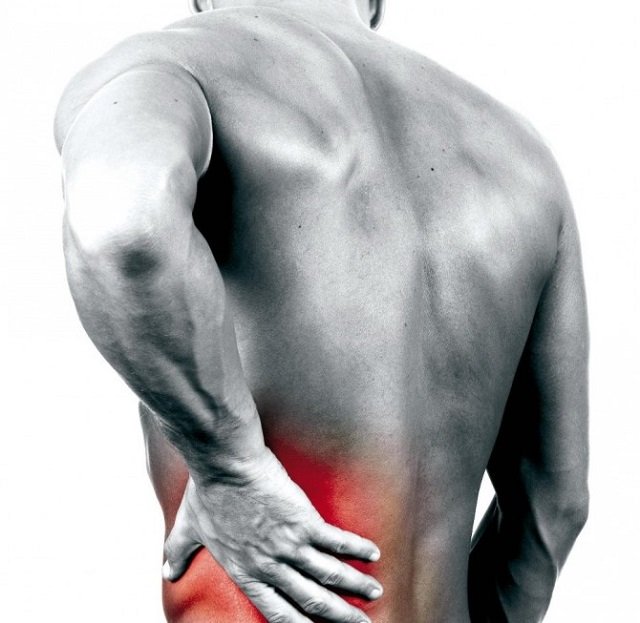
В жизни каждого человека бывают моменты, когда у него ломит тело, болит поясница, ноги, руки и другие части тела. Большинство сразу выясняет причину, приписав ломоту в теле обычной простуде, и начинают измерять температуру. Но когда градусник показывает, что температура в норме, сразу возникает вопрос: что способно вызвать ломоту в теле? Причин, почему ломит тело, может быть множество. Давайте рассмотрим самые основные из них.
Самой главной причиной неприятных ощущений в теле может послужить банальное перенапряжение и общая усталость. Также такие ощущения способен вызвать укус насекомых. И если вы обнаружили на себе какие-то пузырьки и волдыри, то стоит обратиться к врачу. Возможно, это пошла аллергическая реакция на укус, которая и вызывает ломоту рук или ног. Даже если у вас нет высокой температуры, а ломота в суставах дает о себе знать, не стоит полностью исключать вирусные заболевания. Как правило, от вирусной инфекции температура появляется на второй-третий день.
Основными причинами ломоты в теле без температуры может послужить:
- пищевое отравление;
- артрит;
- заболевания щитовидной железы;
- различные опухоли и киста;
- сердечно-сосудистые заболевания.
Это далеко не весь перечень причин дискомфорта в теле без повышенной температуры. Если такое состояние тревожит вас на протяжении недели, то пора сходить к специалистам. К какому же врачу стоит обратиться в таком случае? Для начала посетите терапевта, а он уже сам решит к кому вас отправлять. Скорее всего, это будет врач-инфекционист, ревматолог, онколог, гинеколог или гематолог.
При беременности многих женщин также могут беспокоить такие неприятные симптомы, как ломота в разных частях тела. Если у вас маленький срок беременности, то следует немедленно обратиться к вашему врачу гинекологу. На ранних сроках беременности такие симптомы порой негативно отражаются на развитии плода. Даже если у вас нет повышенной температуры, это могут быть первые признаки инфекционного заболевания.
Всем известно, что врачи не рекомендуют женщинам в положении принимать лекарственные препараты. Скорее всего, вам придется лечиться народными средствами, чтобы не навредить своему малышу. И чем раньше врач выяснит причины вашего плохого состояния, тем легче будет бороться с инфекцией. Как правило, беременным женщинам с такими симптомами назначаются ингаляции, прогревание, теплое питье и витамины. Иногда такие признаки при беременности могут указывать и на воспалительные процессы по гинекологической части. Поэтому медлить с обращением к врачу крайне не рекомендуется.
Следствием такого состояния могут послужить и сильные нагрузки на организм. Если вы недавно начали активно заниматься спортом и провели несколько часов подряд на тренажерах, то, скорее всего, именно это и спровоцировало такое состояние. Ничего страшного и опасного в такой ломоте нет.
Подождите пару дней, и все само по себе пройдет. Но если такое состояние не проходит в течение длительного срока, то стоит показаться врачу. Возможно, в организме начались воспалительные процессы, и их стоит немедленно начать лечить.
Врачи ассоциируют ломоту в теле с такими заболеваниями, как:
- пневмония;
- полученные травмы;
- физическое истощение организма;
- опухоли;
- укус насекомого;
- заболевания крови;
- заболевания суставов.
Теперь давайте рассмотрим каждый отдельный случай более подробно. Если у вас началась пневмония, то температура может подняться не сразу, а через несколько дней. А вот ломота в суставах, позвоночнике, руках и ногах может начать беспокоить больного в первый же день. Как правило, у таких пациентов болит голова, появляется слабость, вялость. Заболевание суставов беспокоит пациентов по утрам.
Как только вы встали с кровати и немного расходились, болевые ощущения начинают потихоньку стихать. Температура в таком случае не повышается. Что касается такого заболевания, как остеоартрит, то неприятные ощущения в теле беспокоят пациента в основном по ночам.
Укус насекомых, в особенности клеща, сопровождается болями во всем теле. Человека может бросать в холодный пот. В таком случае надо поискать следы от уксуса. Как правило, место укуса сильно зудит. Человек чувствует слабость. Пищевое отравление тоже сопровождается ломотой. При этом пациент ощущает общую слабость, боли в животе и во всем теле. Его может бросать то в жар, то в пот.
Если у вас хронические боли, которые беспокоят постоянно, немедленно идите к врачу. Ведь такое состояние организма может сигнализировать о довольно сложных заболеваниях. Если не обращать длительное время на ломоту в теле, то к этим симптомам добавятся еще и:
- усталость;
- бессонница;
- тревожность;
- ослабление иммунитета;
- перепады настроения;
- проблемы психологического характера (депрессии, апатии, страхи).
К тому же такие симптомы могут быть следствием нервных расстройств. В медицине такое хроническое заболевание называется фибромиалгией. Как правило, этим заболеванием страдает каждый 10-й человек на планете, в основном это женщины. Распространенными симптомами этого заболевания являются хроническая слабость, ломота в теле, бессонница, апатия. Но температуры при этом нет. Стоит отметить, что это заболевание не имеет точного определения, и оно полностью не изучено.
Если пройти полное обследование и сдать анализы, то, скорее всего, вас признают вполне здоровым человеком, но причину болей так и не установят. Как правило, такие боли снимаются антидепрессантами. Ведь больным с нервным расстройством стоит сначала восстановить правильную работу мозга. Также врачи рекомендуют таким больным избегать стрессовых ситуаций, принимать снотворное и больше наслаждаться приятными моментами в жизни.
Если особых серьезных заболеваний многочисленные анализы и посещение разных специалистов не выявили, врачи рекомендуют укрепить общий иммунитет. Постарайтесь употреблять как можно больше витаминов, чаще бывать на свежем воздухе.
Если эти симптомы не связаны с какими-то определенными болезнями (это обязательно должен подтвердить ваш лечащий врач), то можно начать выполнять специальные физические упражнения. Не стоит бояться делать зарядку. Она не усугубит ваше положение, а, напротив, поспособствует укреплению мышц и суставов, и, скорее всего, ваши боли пройдут. Не забывайте и о полезной методике релаксации. Дыхательные упражнения позволяют мышцам расслабляться, тем самым снимают в них болевые ощущения. Прекрасный вариант – пройти лечение:
- иглоукалыванием;
- нервно-мышечным массажем;
- массажем глубоких тканей.
Помните: любое лечение надо начинать после посещения врача и только в том случае, когда специалист полностью исключит какие-то серьезные заболевания, вызывающие ломоту в теле.
источник
На боли в ногах часто жалуются люди разных возрастов. Это связано с тем, что причиной синдрома могут стать многие заболевания и состояния. Некоторые из них наносят серьезный вред здоровью и без своевременного лечения представляют опасность для жизни. Во избежание развития осложнений при возникновении боли в ногах необходимо обратиться к врачу за консультацией. Самостоятельное лечение при этом недопустимо.
В зависимости от возраста человека те или иные причины болевого синдрома в ногах являются более вероятными. Пожилые люди чаще страдают дегенеративными заболеваниями разных систем организма. Наиболее распространенными причинами болей в ногах у них являются:
- венозная недостаточность;
- артериальная недостаточность;
- поражение периферических нервов (полинейропатия);
- остеохондроз;
- заболевания суставов.
Чаще всего хроническая венозная недостаточность является следствием варикозной болезни. В этом случае возникают жалобы на боли в ногах, появляющиеся обычно к вечеру после длительного пребывания в вертикальном положении. Многие пациенты отмечают, что ноги сильно отекают к концу дня и с трудом входят в обувь.
Облегчает состояние пребывание в положении лежа с приподнятыми выше уровня тела конечностями. При осмотре обычно удается определить под кожей варикозное расширенные вены, а при длительном существовании патологии — пигментацию и даже трофические язвы.
Острый болевой синдром может быть связан с развитием тромбофлебита. Это заболевание иногда возникает спонтанно, но чаще оно появляется у лежачих больных в послеоперационном периоде (например, после удаления матки и других вмешательств). Это состояние требует неотложного лечения, так как может осложняться тромбоэмболией легочной артерии, приводящей к летальному исходу.
Хроническая артериальная недостаточность часто развивается из-за облитерирующего атеросклероза сосудов нижних конечностей. Обычно это состояние сочетается с плохо контролируемым повышенным давлением, гиперхолестеринемией и длительным стажем курения. Другой возможной причиной артериальной недостаточности является облитерирующий эндаартериит — аутоиммунное заболевание. При этих недугах боли возникают во время физической нагрузки ( даже при обычной ходьбе), так как приток крови по суженным сосудам в этот момент является неадекватным.
Клиническая картина характеризуется развитием перемежающейся хромоты. Это означает, что после определенного объема физической нагрузки (индивидуального в каждом случае) возникает болевой синдром, для купирования которого человеку необходимо остановиться и немного отдохнуть. После компенсации кислородной недостаточности ощущения стихают, пациент может продолжить движение. Кожа на вид бледная (реже багрово-красная из-за расширения подкожных сосудов в ответ на гипоксию), холодная на ощупь, пульсация на артериях ног снижена.
К патологиям, вызывающим мучительный болевой синдром в ногах, относится и полинейропатия. Это нарушение работы периферических нервов проявляется по-разному:
- метаболическая полинейропатия (диабетическая, уремическая и др.);
- токсическая (алкогольная);
- алиментарная (дефицит витамина В1);
- наследственная (полинейропатия Шарко-Мари-Тута и др.);
- аутоиммунная (полинейропатия Гиена-Барре);
- инфекционно-токсическая (поражение периферических нервов при дифтерии).
Наиболее распространенными являются метаболические полинейропатии, особенно при сахарном диабете. Для клинической картины характерны различные симптомы — боли в ногах в состоянии покоя (сводит икры), особенно по ночам, ощущение зябкости, покалывания, ползания мурашек, возможно возникновение дискомфорта при легком прикосновении к коже. Ноги при полинейропатии теплые, пульсация на артериях нижних конечностей сохранена. Характерны уменьшение всех видов чувствительности ниже колен как спереди, так и сзади, и атрофические явления в мышцах стопы.
Для более детального ознакомления с темой, прочитайте эту статью: Что из себя представляет полинейропатия
Боли в ногах могут возникать из-за остеохондроза поясничного и крестцового отделов позвоночника. В этом случае простреливающие ощущения распространяются с задней поверхности бедра на передне-боковую сторону голени и тыл стопы.
Усиление болевого синдрома происходит при попытке наклона туловища вперед. Выпадает рефлекс с ахиллова сухожилия, происходит снижение чувствительности кожных покровов.
Причиной болей в ногах могут быть многочисленные заболевания суставов. Наиболее распространенным недугом является деформирующий остеоартроз. Неприятные ощущения возникают в этом случае при движении, особенно вначале (например, вставании со стула). Многие пациенты жалуются на постоянные ноющие боли («ломит ноги») при смене погоды. При длительном существовании заболевания происходит деформация. Наиболее часто поражаются крупные суставы ног (коленные, тазобедренные).
При повышенном содержании в крови мочевой кислоты развивается подагра, протекающая с чередованием острых атак и периодов ремиссии. Часто поражается первый плюсне-фаланговый сустав стопы.
Встречается и такое аутоиммунное заболевание, как ревматоидный артрит, нападающий преимущественно на мелкие суставы стопы и кисти. Синдром в этом случае возникает после длительного отдыха (по утрам) и характеризуется скованностью в суставах. После выполнения гимнастики болевые ощущения постепенно проходят. При длительном существовании заболевания возникают типичные деформации.
Хроническая патология в более раннем возрасте встречается намного реже, но нельзя полностью исключать возможность причин, характерных для пожилых людей.
Наиболее часто у детей и молодых боли в ногах носят временный функциональный характер. Например, возникают после запредельных нагрузок (при быстром и/или длительном беге, многократных приседаниях).
У женщин боли в ногах часто связаны с изменением размеров матки и нарушением анатомических взаимоотношений между тазовыми нервными сплетениями при беременности и во время месячных.
Серьезной причиной неприятных ощущений у ребенка может оказаться остеомиелит — гнойная инфекция, поражающая все слои кости, в том числе костный мозг. При ней возникают интенсивные боли, ограничивающие движение, выраженные интоксикация и лихорадка.
Поставить диагноз самостоятельно без дополнительного обследования невозможно даже при явной клинической картине. Для выяснения причины болевого синдрома необходимо обратиться к врачу.
При варикозной болезни вен нижних конечностей необходима консультация хирурга или флеболога. Дополнительно проводится ультразвуковая допплерография (УЗДГ) сосудов ног. На длительный прием назначаются венотоники (Детралекс, Флебодия и др.) или рекомендуется оперативное лечение.
При развитии артериальной недостаточности необходимо получить консультацию сосудистого хирурга и провести УЗДГ сосудов ног. В зависимости от степени стеноза может быть рекомендовано консервативное (антиагреганты, антикоагулянты, препараты простогландинов) или оперативное лечение.
К неврологу нужно обратиться при полинейропатии и остеохондрозе. В первом случае иногда проводится электромиография, во втором — МРТ позвоночника. Терапией полинейропатии являются метаболические препараты (витамины группы В, тиоктовая кислота), с целью уменьшения болевого синдрома назначают антидепрессанты (Амитриптиллин, Дулоксетин), антиконвульсанты (Габапентит, Прегабалин) или сильнодействующие препараты (Трамадол). Важна также компенсация основного заболевания (сахарного диабета, хронической почечной недостаточности). При остеохондрозе позвоночника проводится комплексное лечение, включающее консервативную терапию (нестероидные противовоспалительные препараты (НПВП ), глюкокортикостероиды, витамины группы В), массаж, гимнастику. В тяжелых случаях требуется оперативное вмешательство.
Патологиями суставов занимается ревматолог. Обязательно проводится рентгенологическое исследование пораженных областей, определяется уровень ревматоидного фактора и мочевой кислоты в крови. При выраженном болевом синдроме при любой суставной патологии назначают НПВП. Специфическая терапия ревматоидного артрита включает глюкокортикостероиды, цитостатики и другие препараты. При деформирующем артрозе назначают хондропротекторы (Дона, Структум и др.), в запущенных случаях производят протезирование суставов. При подагре лечением является прием Аллопуринола.
Остеомиелит — хирургическая патология. При подозрении на это заболевание обязательно производят рентгенологическое исследование пораженной конечности. Требуется антибактериальная и дезинтоксикационная терапии, оперативное вмешательство с удалением гнойного очага в кости.
источник
Различные боли в спине беспокоят в последнее время не только пожилых, но и довольно молодых людей. Объясняется такое положение резким снижением двигательной активности, понижением иммунитета, нездоровым образом жизни. Как результат – страдают все жизненно важные органы человека, в том числе и позвоночник.
Неограниченный доступ соотечественников к лекарственным препаратам еще более усугубляет ситуацию, вместо того, чтобы заниматься спортом и постоянно следить за своим здоровьем, большинство людей принимают обезболивающие и на этом их лечение заканчивается. Как следствие, со временем появляются большие проблемы, лечение болезней затягивается во времени и обходится намного дороже. Боли в пояснице, отдающие в ногу, могут стать причиной инвалидности с полной или частичной потерей трудоспособности. Но даже в легких случаях они существенно понижают качество жизни больных.
Без понимания причины недуга нельзя принимать адекватные решения. А причину образования боли можно понять только после того, как станет понятно строение поясничного отдела позвоночника.
Чаще причиной появления таких болей является отек пучка нервов, выходящего из позвоночника. Нервы располагаются в так называемом фасеточном суставе, он позволяет двигаться ногам. Отек сильно сдавливает нервы, они постоянно разражаются и отсылают сигналы о патологическом состоянии в головной мозг. Он реагирует на них и для минимизации рисков дальнейшего сжатия нервного пучка делает движения болезненными, таким способом пытается блокировать развитие патологии.
Срабатывает механизм самосохранения организма, человеку больно ходить, он старается больше времени проводить в спокойном состоянии. Покой дает возможность организму устранить отеки и вернуть позвонки в физиологическое состояние. Соответственно, уменьшается или полностью исчезает отек, нервы больше не зажимаются, тревожные сигналы в мозг не поступают, он не отсылает болевые импульсы, пациент может без проблем передвигаться.
Но так случается только в тех случаях, когда организм за счет мобилизации внутренних резервов в состоянии ликвидировать причину отека без медицинской помощи. К сожалению, это бывает не всегда, часто без специального лечения отеки не проходят. Есть довольно много патологий, в результате которых наблюдается вышеописанная клиника.
В позвоночнике располагается большое количество спинномозговых корешков, при их компрессии возникают болевые синдромы. Очень часто такое явление наблюдается у больных остеохондрозом. По мере увеличения патологии возрастают болевые ощущения, в сложных случаях затрудняются любые движения.
Таблица. Формы заболевания
Часто болезни спины сопровождаются болевыми ощущениями, которые иррадируют в конечности. Если боль в спине отдает в ногу, синдром называют люмбоишиалгией. Данный термин применим, если боль в пояснице отдает в ногу, поскольку «люмбо» дословно переводится как «поясница». Термин сакроишиалгия применяется, если первичное повреждение нерва происходит на уровне крестца.
Синдром проявляется неожиданно, и боль из поясницы отдает в ногу с противоположной стороны от больного места. Это связано с тем, что на уровне поясницы и крестца находятся нервные сплетения, отвечающие за иннервацию нижних конечностей, которые в спинном мозгу перекрещиваются и переводят сигнал на противоположную сторону.
Для болей в пояснице и отдающих в ногу главной причиной является корешковый синдром – радикулопатия. Выражается в ущемлении нервного корешка спинного мозга, который проводит чувствительные и двигательные импульсы от головного мозга к мышцам. Боли в пояснице и отдающиеся в ногу боли могут быть вызваны:
- Остеохондроз;
- Межпозвоночная грыжа;
- Смещение диска или позвонка;
- Сколиоз.
Остеохондроз является процессом разрастания хрящевой ткани позвонков. Это приводит к ущемлению нервных корешков и волокон на паравертебральной границе, что может вызвать не только боль в ноге, но и другие поражения внутренних органов. Кроме боли в спине отдающей в ногу возможно ощущение скованности в спине, невозможность разогнуться, онемение конечностей и спины. Наиболее сильно будет заметна острая боль, которая отдает в низ бедра. Стопа также может быть подвержена болевому синдрому.
Лечение при остеохондрозе займет большее время и от боли можно будет избавиться лишь курсом глюкокортикоидных препаратов и блокадами, поскольку процесс по своей сути не обратим и требует консервативного сдерживающего лечения.
Боли в пояснице отдающие в левую ногу могут сигнализировать о межпозвоночной грыже или начале протрузии фиброзного кольца диска. Межпозвоночный диск является своеобразным амортизатором тела человека, который устраняет вибрации и поддерживает гибкость позвоночника. Он состоит из фиброзного кольца и пульпозного ядра.
Протрузией называют процесс утончения фиброзного кольца, которое приводит к выпячиванию ядра. Подобное образование способно ущемить нерв и вызвать болевой синдром. Часто при протрузии болит спина и тянет ногу.
Острая ноющая боль характерна для межпозвоночной грыжи. Межпозвоночная грыжа является сильной степенью протрузии, которая характеризуется разрывом фиброзной оболочки, а в некоторых случаях выпадением ядра. Боль от позвоночника будет распространяться не только в ноги, но и в остальные участки тела по причине смещения позвоночника. Особую роль будет играть правильно оказанная помощь, поскольку состояние сравнимо с переломом позвоночника.
При смещении происходит пережатие всех нервных окончаний на данном участке. Нередко при этом болит спина и отдает в окружающие ткани, кожа немеет, отнимаются ноги. В зависимости от смещения, боль отдает в правую ногу или чувствуется слева. Это зависит от стороны смещения и его градуса.
- Читайте также: Как лечить смещение позвонков поясничного отдела.
Также симптомом может служить неестественная поза – человек может идти, подтянув заднюю часть тела или обратный пораженной стороне бок, спину словно «ломит». Из-за особенностей анатомии ступня слева может быть задрана вверх, словно челочек пытается идти на пятках. Опасно подобное состояние не только болью, но и тем, что низ спины почти полностью лишается нормального кровоснабжения, что может вызвать некрозы и утерю функций органов на долгое время.
Смещение происходит после травм или растяжений. Наиболее частым для данной патологии является зимнее время года, поскольку скользкий лед способствует падениям и компрессионным травмам.
Сколиоз является искривлением позвоночника от своей оси вправо или влево. Заболевание развивается в течении долгого времени и усугубляется неправильной посадкой или длительными силовыми упражнениями с давлением на позвоночник. Позвонки формируются в определенную форму, при этом все осложняет мышечный аппарат, тянущий позвонки в искривленную сторону. Лечение занимает длительное время и состоит в формировании правильной осанки мышц, которые начнут выравнивать позвоночник. Для этого используются корсеты, лечебная физкультура, физиотерапия.
Лечением болевого синдрома может заниматься только специализированный специалист, поскольку боль в ноге не может являться однозначным симптомом для постановки диагноза. Что делать и почему болит может полноценно сказать ортопед или хирург после проведения МРТ, рентгенографии и визуальной оценки состояния. Обычно лечение проводят в стационаре и начинают с постановки ледокаиновых блокад, которые снимают болевой синдром и не дают развиваться поражению головного мозга. Далее лечение направляют на устранение первопричины, которая вызывает боль в спине.
Тянет поясницу на 39 неделе беременности, что делать?
Тянет поясницу на 40 неделе беременности, что делать?
Тянет поясницу на 8 неделе беременности, что делать?
Вы здесь: Medickon.com Внутренние заболевания Терапия Основные причины боли в пояснице у женщин. Физиологические, патологические, внешние.
Боль в пояснице периодически появляется у многих женщин, и это неудивительно, ведь поясничный отдел позвоночника несёт на себе наибольшую нагрузку. Болевой синдром может иметь различную степень выраженности и характер — от слабого ноющего ощущения внизу спины до острой стреляющей боли, отдающей в прочие части тела. В любом случае оставлять без внимания этот симптом не стоит .
У женщин поясничная боль далеко не всегда вызвана болезнями. чаще неприятные досаждающие ощущения появляются по физиологических причинам или из-за внешних факторов. Чтобы определить, что именно вызывает боль в пояснице, стоит разобраться во всех подробностях и видах причин.
Иногда поясница «ломит и отваливается» и у полностью здоровых молодых женщин. Влияют на это прежде всего интенсивные физические нагрузки. а также ношение тяжёлых сумок с продуктами. Большой груз оказывает неравномерную нагрузку на позвоночник, а поясница, как самая уязвимая часть, страдает. Длительное пребывание в сидячем положении также провоцирует поясничные боли.
Следующая причина — высокие каблуки. а точнее постоянное ношение такой обуви. Из-за высоких каблуков идёт смещение центра тяжести, и возрастает нагрузка на ноги и поясничный отдел, в результате чего позвонки стремительно изнашиваются и болят. Вообще, парадные туфли действительно лучше носить лишь по праздникам, а для повседневногоношения оптимальна высота каблука до 5 см.
Недостаток физической активности также чрезвычайно вреден для позвоночника. Нетренированные мышцы спины с трудом удерживают позвоночник в нужном положении, и возникают боли, локализующиеся по большей мере в пояснице.
Большой бюст — не только гордость, но и причина проблем со спиной у женщин. Пышногрудые дамы имеют стабильно смещённый центр тяжести. и постоянное отклонение корпуса назад приводит к тому, что поясница на себя большую часть нагрузки.
И, наконец, самая очевидная из причин болей в пояснице у женщин — лишний вес. Впрочем, трудно приходится не только пояснице, но и всему позвоночнику. И единственный способ избежания болевых приступов заключается в нормализации массы тела.
Боли в пояснице, связанные с изменением гормонального фона или баланса гормонов. присущи исключительно женскому полу. К причинам поясничных болей в спине, обусловленных физиологией, необходимо отнести:
- Беременность. Многие женщины, ожидающие малыша, страдают от ломоты в пояснице и даже несколько месяцев после родов. Но это вполне естественно, так как связочный аппарат расслабляется под влиянием гормонов, нарушается равновесие, походка становится «утиной»во второй половине беременности и нагрузка смещается на поясницу;
- «Критические дни». Во время менструации женский организм склонен накапливать воду, вследствие чего вес возрастает на 2-3 кг, растёт нагрузка на мышцы и спины, и поясница начинает ныть, практически не переставая до тех пор, пока всё не придёт в норму;
- Климактерический период. Во время менопаузы происходит мощная гормональная перестройка, нередко сопровождаемая болями в пояснице. Боли вызваны ослаблением мышечного корсета, нарушением кровообращения при физиологическом старении женского организма.
Среди патологических причин поясничных болей у представительниц прекрасного пола наиболее часто отмечаются гинекологические болезни. Список женских болезней, при которых ноет и колет поясница, очень обширен. Причём острой болью сопровождается лишь внематочная беременность и апоплексия. Остальные болезни имеют вялое течение и боль обычно носит слабовыраженный характер.
Чаще всего ноющей болью в пояснице сопровождается миома матки. Причём никаких других симптомов данное заболевание не имеет, и распознать его чрезвычайно тяжело.
Болезни позвоночника также сопровождаются крайним дискомфортом в районе поясницы. Самые распространённые недуги, негативно влияющие на поясничную область. #8211; это:
- Остеопороз (размягчение костной ткани) — встречается у женщин в период менопаузы относительно часто. Позвонки становятся менее эластичными, деформируются. Для предупреждения потери костной массы женщинам после 45-50 лет стоит исключить вредные привычки, снизить употребление кофеиносодержащих напитков;
- Остеохондроз. Часто является следствием предыдущей болезни и поражает преимущественно женщин «в возрасте». При остеохондрозе затвердевают межпозвоночные диски и ткани, становится тяжело сгибаться-разгибаться. В пояснице отмечаются периодические острые боли и прострелы;
- Люмбалгия — хронические ноющие боли, вызванные долгой сидячей деятельностью и неравными нагрузками на позвоночник;
- Люмбоишиалгия. При этой болезни поясничная боль отдаёт в бедро. Часто такие боли являются предвестниками межпозвоночной грыжи, что требует незамедлительного посещения врача в таких ситуациях.
Ещё одна причина поясничных болей — почечные недуги. Так, поясничные боли, усиливающиеся при постукивании, могут указывать на пиелонефрит. Для этого заболевания характерны также потливость, отёки лица и ног, высокая температура, затруднённое мочеиспускание и моча с примесью гноя и крови.
Поясница ещё болит у женщин, страдающих нефроптозом, или опущением почки. Органы смешаются в полость живота, либо из поясничной части в сам таз, что вызывает острые мучительные боли в зоне поясницы. Провоцируют заболевания травмы спины, осложнённая беременность и роды и даже слишком резкое похудение.
Читайте про норму гемоглобина в крови у женщин. Какие признаки недуга?
Хорошие советы, здесь вы узнаете про лечение препаратами папиломавирусной инфекции.
Устранение болей в спине возможно, если воздействовать на причину недомогания.
При болезнях требуется качественное комплексное лечение, а если болевой синдром в пояснице вызван иными факторами, то следует их исключить и в целом скорректировать образ жизни.
Стоит избегать интенсивных нагрузок или, наоборот, бездействия, пить достаточно жидкости, соблюдать режим и регулярно проходить профилактическое обследование у разных специалистов.
Крестец – это часть позвоночника, которая идет следующей после поясничного отдела. Она состоит из пяти позвонков, которые к двадцати пяти годам срастаются в одну кость. Анатомически он располагается по задней стенке таза, тем самым являясь одной из его составляющей. Имеет вид клина с широкой верхней и зауженной, переходящей в копчик, нижней частью.
Боли в крестцовом отделе обладают одной особенностью – они очень редко связаны именно с заболеванием самого крестца. Зачастую болевой синдром является сопутствующим другому заболеванию, поэтому его так сложно правильно диагностировать и лечить. В связи с этим очень важно ответственно относиться к такого рода проблеме, чтобы не пропустить сигнал о серьезном заболевании, развивающемся в организме. Не стоит отсиживаться дома, мазать согревающими мазями и ждать, когда само все пройдет.
Боли в крестцовом отдели позвоночника могут быть:
- циклические (характерна для женщин);
- ноющие;
- интенсивные.
Поскольку этот синдром охватывает большой спектр заболеваний, то встречаться он может у представителей любого пола. Условно можно разделить причины боли на общие, не зависящие от пола и возникающие только у женщин. Что касается отдельно мужчин, то у них такие заболевания связаны только с предстательной железой.
- Смещение правого или левого крестцово-подвздошного сочленения приводит к нарушению циркуляции крови соответствующей ноги. Это вызывает боль в мышцах и судороги в конечностях. Как результат, помимо болевой симптоматики, когда смещаются правые тазовые кости, происходит нарушение работы органов желудочно-кишечного тракта, что вызывает похудение человека. У женщин дополнительно возникают гинекологические заболевания. Нарушение анатомического расположения левых тазовых костей приводит человека к полноте, появляются запоры, нарушаются функции легких и сердца, снижается сопротивляемость к простудным заболеваниям.
- Боль в крестце может возникать из-за V позвонка поясничного отдела. Когда он смещается, возникают нарушения нормальных процессов в мышцах ягодиц и поражаются крестцово-подвздошные связки.
- Задний параметрит с хроническим течением – это когда сморщиваются прямокишечно-маточные связки. Боль в крестце будет чувствоваться при любой нагрузке.
- Возникновение тромбов в тазовых и подвздошных венах характерен иррадиацией симптомов в спину и крестец.
- Травмы. Очень часто выздоровление происходит по прошествии нескольких дней покоя.
- Если замечаются внезапные дискомфортные ощущения после разных нагрузок, при наклонах, неловких движениях, стоит отнестись к этому, как к сигналу об аномальном развитии позвоночника в крестцово-поясничном отделе.
- Серьезные состояния, вызванные инфекционными, раковыми или метаболическими заболеваниями. При этом первоначальным местом болезни будет совершенно другой орган. Боли в такой ситуации постоянные, ноющие, в состоянии покоя не прекращаются, а в ночное время нередко усиливаются.
- При туберкулезе крестец получает инфекционное поражение и его тяжело диагностировать.
Помимо общих причин, возникновению боли у женщин нередко способствуют:
- Болезни, связанные с гинекологией, одной из которых может быть наружный эндометриоз с расположением в районе крестцово-маточных связок. Боль будет периодическая с пиком в дни менструации.
- Беременность. Расположение плода, когда он затылком давит на крестец и заднюю часть таза или перенапряжение мышц таза.
- Нарушение гормонального фона в организме женщины или воспалительные процессы органов, находящихся в малом тазу. Боли в области крестца будут идти как сопутствующие.
- Заболевания мочеполовой системы ввиду расположения их органов в пространстве малого таза могут давать иррадиацию боли в крестцовый отдел позвоночника и служить одним из симптомов либо причиной дискомфорта у женщин.
- В дни менструации она может ощущать слабую тянущую боль в крестце с опускающимися коликами по ногам. Источником таких ощущений будут маточно-крестцовые связки.
- Серьезные заболевания матки, такие как рак или эндометриоз.
Болезненность в крестцовом отделе позвоночника в медицине принято считать симптомокомплексом. В связи с тем, что очень редко болевой симптом является причиной заболевания самого крестца, такого как злокачественная раковая опухоль, выпадение связующего диска, нарушение висцерального генеза или со стороны сосудистой и нервной систем, то его не выносят как признак только одной конкретной болезни.
Правильным действием при возникновении боли в крестцовом отделе позвоночника, особенно у женщин, будет моментальное обращение к врачу и проведение всего комплекса исследований. Цель диагностики в этом случае – найти правильный источник, вызывающий боль. Для этого обращаются за консультациями ко всем специалистам, симптоматика заболеваний которых может давать боли в крестце. Каждый из них собирает полный анамнез, назначает сдачу всех анализов и путем исключения они общим делом находят само заболевание. Также для более точного диагноза используют компьютерную томографию, МРТ и рентген. Проконсультировать вас может врач ортопед, невролог, травматолог, гинеколог и уролог.
Для того чтобы избавиться от досадующей боли в крестце, следует избавиться от причины, а не симптомов. Для этого лечат заболевание, которое провоцирует боль, но для облегчения симптомов используют анальгетики и блокады, также назначают физио-, рефлексо- и мануальную терапию, ЛФК. Еще приписывают ношение полужесткого пояснично-крестцового корсета.
Боль в спине, в ногах и руках может быть связана с позвоночником и нервами, залегающими в определенных его участках. Иррадиация – свойство боли перемещаться по телу. В итоге болит не тот орган, который действительно не здоров, а совсем другая часть тела. Как правило, та, что более удалена от центральной нервной системы. Например, довольно часто встречается симптом, когда болит спина, отдает в ногу, и пациент не сразу понимает, где у него болит на самом деле.
В медицине боли в спине, отдающие в ногу, называются общим термином ишалгия. Если источник ощущений в спине находится слева, то болеть будет правая конечность и наоборот.
Так происходит из-за анатомических особенностей: нервные корешки перекрещены в спинном мозгу.
Неприятные ощущения возникают из-за развивающегося воспаления нервной ткани. Каждый нерв занимает определенное положение между позвонками.
И если происходит нарушение целостности позвоночного столба или изменения в его физиологии, то воспалительный процесс из нервных корешков и сплетений довольно быстро распространяется к периферии.
МЕДИЦИНСКИЙ ФАКТ! Сильные боли в пояснице,отдающие в ноги, — результат нарушений нервной ткани на уровне поясничного или крестцового отделов спинного мозга, залегающего внутри позвоночника.
Если у пациента болит поясница и ноги, обследовать медики будут в первую очередь нижнюю часть спины, поясницу и крестцовый отдел позвоночника.
В нижние конечности нервы идут от поясничного и крестцового сплетений, поэтому с помощью приставки к слову «ишалгия» врачи указывают на источник болезни:
- Люмбоишалгия – когда болит поясница и отдает в ногу. Люмбаго характеризуется острой или тянущей болью, усиливающейся при смене позы и после нагрузки;
- Сакроишалгия – если возникшая на уровне крестца боль в спине отдает в ногу.
Среди частых причин ишалгии врачи называют грыжи межпозвоночных дисков с ущемлением нерва, остеохондроз, сколиоз, сужение канала позвоночника.
Несколько реже ишалгия встречается у беременных женщин, пациентов с болезнью Бехтерева, обладателей лишнего веса.
ИНТЕРЕСНО! Причиной возникновения ишалгии и болей внизу спины может быть очень простое, но распространенное явление — стресс. А точнее, его разрушительная форма — дистресс. А ещё нервная система не терпит переохлаждения.
Также риск воспаления крупных нервов повышается у спортсменов, пациентов с травмами позвоночника, онкологических больных. Вирусы, инфекции, токсический синдром изредка также приводят к развитию патологии в нервной системе (пример, при туберкулезе).
Боль в пояснице отдает в ногу при воспалении любого из нервов, тянущихся от позвоночника к конечностям.
На уровне второго поясничного позвонка располагается иннерватор мышц передней поверхности бедра; на уровне третьего — области колена, четвёртого — голени, пятого — стопы. Поясничные сегменты отвечают в основном за ощущения на задней поверхности ног.
Врач выясняет характер и локализацию боли. Например, у пациента болит поясница,отдает в левую ногу, значит, повреждения будут искать с правой стороны от позвоночника в поясничном его отделе. Отдает в правую ногу — проблема слева.
Болит спина и тянет ногу чаще, когда речь идет о воспаленном седалищном нерве. В зависимости от того, какой сегмент и пара корешков воспалены, пациент может испытывать различные симптомы:
- Изменения чувствительности кожи, мышц, суставов: обострение или исчезновение ощущений, онемение (немеют ноги в той части, которая иннервируется пораженным участком нервного столба);
- Изменение подвижности: приходится «разрабатывать» ногу после сна или долго отдыхать для восстановления сил. Может быть сложно сгибать или разгибать конечность;
- Постоянная ноющая боль, простреливание или ощущение «разряда тока» в мышцах время от времени;
- Гипертонус, ощущение напряжения в мышцах ног и спины;
- Поскольку часть нервов отвечает за мышцы таза и половых органов, а также за деятельность прямой кишки и сфинктеров, могут возникать трудности с туалетом по большой и малой нужде. О таком симптоме тоже необходимо рассказать врачу на консультации.
Пациенты предпочитают терпеть боль или заглушать её приемом таблеток (анальгетиков и НПВП). Зато часто бывают очень напуганы своим состоянием, когда по причине воспалительного процесса в нервной ткани, временно прекращается иннервация конечностей — попросту отнимаются ноги!
Мужчины могут столкнуться с проблемами потенции, а женщины утратить эротическую чувствительность и либидо.
Что делать? Чтобы однажды у пациента не отнялись конечности из-за запущенной грыжи или сколиоза, стоит пройти обследование и выяснить, почему возникла отдающая в ногу боль, и пройти лечение.
Пока не будет восстановлена деятельность нерва, подвижность и чувствительность к любой части тела не вернется.
А поскольку длительное бездействие ослабляет мышцы, приводя постепенно к атрофии, лечение нужно начинать немедленно, иначе пациент рискует остаться инвалидом.
Для опытного врача предварительный диагноз поставить не так сложно.
Особенно, когда воспалительный процесс затрагивает один или два нервных корешка с соответствующей симптоматикой.
Но в любом случае, предварительная диагностика требует подтверждения. Лечение назначается в индивидуальном комплексе.
Любые позвоночные патологии исследуются с помощью снимков — это наиболее удобный метод, но, когда боль отдает в другие органы, требуются специфические исследования состояния этих органов.
Среди основных методов диагностики на сегодня остаются:
- Рентген и томография позволяют в деталях рассмотреть, почему болит поясница и отдает в ногу, наблюдается ломота или вовсе отнимается конечность. Если пострадала правая нога, то особое внимание при расшифровке рентгенолог обратит на правую сторону снимка;
- КТ — компьютерная рентген-диагностика — довольно информативный и не столь дорогостоящий как МРТ метод. В этом методе есть ряд индивидуальных ограничений, как и в рентгеновском;
- Цитологический анализ — микроскопическое исследование. Особенно оно информативно при инфекционных воспалениях и симптомах со стороны мочеполовой системы;
- Анализ крови. По ряду маркеров и показателей врач определяет, почему появилась боль в ноге, что делать, чтобы её устранить;
- Обследование на предмет сколиоза, болезни Бехтерева, онкопатологию;
- Мануальный контроль. Чувствительные пальцы хирурга сразу же обнаружат отклонения в строении костей и положении мышц, связок, нервных «канатиков».
Даже если возникает боль справа и отдает в левую половину тела, мануальные методы будут применяться и к здоровой половине, а комплекс препаратов окажет воздействие на весь организм, в первую очередь — на нервную систему.
Назначение лекарств и процедур ещё не гарантирует пациенту избавление от боли.
Иногда эти препараты и процедуры могут быть лишь подготовительным этапом, например, перед операцией по устранению грыжи или выпрямлению позвоночника при запущенном сколиозе.
В амбулаторном лечении ишалгии применяются не только анальгетики и противовоспалительные препараты, снижающие боль и снимающие воспаление в нервной ткани.
Для восстановления её целостности и проводимости назначаются витаминные комплексы, чаще в виде инъекций с последующим переходом на длительный пероральный приём.
Миорелаксанты снимают спазм в мышцах и возвращают им нормальную нервную проводимость.
Это необходимо не только для устранения болевых ощущений, но и для того, чтобы мускулатура обеспечивала равномерную поддержку скелету, а суставы начали правильно работать.
Острый период заболевания трудно провести на ногах, поэтому рекомендован постельный режим и принятие оптимальной позы. Мануальная терапия, иглоукалывание и рефлексотерапия назначаются в подостром периоде и на этапе реабилитации.
Массаж, лечебная гимнастика и физкультура рекомендованы пациентам на протяжении всей последующей жизни, чтобы болезнь не возвращалась.
При воспалении нерва, отходящего от поясничного или крестцового сегмента спинного мозга, возникает специфический синдром: болит спина и отдает в ногу.
В конечность болью может отдавать только поврежденный низ спины (поясница или крестец). Если заболевание локализовано правее поясницы отдает болью левая нога, и наоборот.
Поначалу мышца ноет или в ней ненадолго возникает тянущее ощущение. Затем появляются редкое покалывание, краткосрочное онемение, осветление кожи.
Внешняя безобидность этой симптоматики — обманчива: по мере развития заболевания нервная ткань всё более слабо проводит импульсы и может совсем «замолчать». Тогда у пациента отказывают внутренние органы, может отниматься одна или обе ноги.
Лечение должно быть назначено профессионалом и выполняться под контролем лечащего врача с периодическим повторением всех исследований вплоть до полного излечения.
Видео о причинах боли в спине, отдающей в ногу:
Одна из самых частых причин обращения к неврологу – боли в пояснице иррадиирущие в ногу и отдающие в бок.
Симптоматика обусловлена совокупностью факторов, но обычно проявляется после неравномерных нагрузок на позвоночный столб. Если боль в спине отдает в ногу, то это – серьезный повод для проведения диагностики состояния здоровья и выяснения причин патологии. Почему возникает боль в пояснично-крестцовом отделе, тянет ногу, ломит поясницу и стреляет в бок, как выявить причины и что делать – обсудим в статье.
Для определения оптимального курса лечения и реабилитации необходимо выяснить, почему возникает симптоматика и ее причины.
Заболевания ортопедического характера
Боли внизу поясницы, иррадиирущие в правую или левую ногу, являются типичным симптомом заболеваний пояснично-крестцовой зоны позвоночника. Возникают на фоне опухолевых процессов, бурсите и нейропатии седалищного нерва, но основные причины лежат на поверхности. К ним относятся:
- грыжи позвоночных дисков поясничного отдела;
- остеопороз;
- остеомиелит позвонков;
- поясничный спондилез;
- анкилозирующий спондилит;
- пролапс и протрузия позвонковых дисков с болями, отдающими в бок справа или слева;
- врожденная или приобретенная деформация позвоночного столба.
Заболевания неврологического характера
Причины неврологических проблем отличаются многообразием, а для их установления понадобится комплексное обследование.
Наши читатели рекомендуют
Для профилактики и лечения БОЛЕЗНЕЙ СУСТАВОВ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
- Бурсит и нейропатии указывают на воспаление или защемление седалищного нерва. При этом боль распространяется до стопы, а при несвоевременном обращении к врачу может возникнуть атрофия седалищного нерва.
- Сильно тянущая боль, охватывающая зону ягодиц и боковую сторону бедра, указывает на поражение верхних поясничных корешков. При патологии тазобедренного сустава проблемы усугубляются, вызывая резкие боли внизу ягодичной зоны и нарушение двигательной активности.
- Причины мералгии или болезни Рота-Бергнгардта обусловлены компрессионным синдромом (сдавливанием) нервных окончаний, расположенных под паховой связкой. Клиническая картина характеризуется чувством онемения и парестезии, сильным покалыванием по типу «мурашек» и локальными болями.
Клинические проявления заболевания
Клиническая картина проявляется комплексом симптомов, к которым относятся:
- тянущая, ноющая боль внизу поясничного отдела позвоночника, проходящая через ягодицу с иррадиацией в правую или левую сторону через бедро, может достигать колена;
- сосудистые и нейродистрофические проявления;
- ограничение двигательной активности;
- потеря чувствительности и парестезия мышц;
- в случае смещения межпозвонкового диска наблюдается резкая боль при движении, появление отечности;
- боли, отдающие в ягодицу, указывают на смещение позвонков пояснично-крестцового отдела;
- нарушение сердечного ритма, гипертензия или низкое давление;
- онемение нижних конечностей, ягодиц и внутренней поверхности бедра ниже колена.
Больная нога холодная на ощупь, имеет дистрофические изменения кожных покровов. Болевые явления усиливаются в ночное время и приобретают острый характер – тянет левую или правую ногу (в зависимости от стороны поражения), возникают судороги и непроизвольные подергивания конечностей. При запущенном воспалительном процессе любое движение вызывает мучительную боль и снижает качество жизни на длительный период.
Боли в пояснице отдающие в бок
Болевой синдром в пояснично-крестцовой зоне позвоночника, отдающий в бок или распространяющийся внизу живота свидетельствует о соматических заболеваниях и нарушениях работы внутренних органов. Боль, отдающая в бок (левый или правый) требует пристального внимания узкого специалиста и немедленного лечения. Если болит низ живота, то синдром может указывать на воспалительные процессы мочеполовой системы, поджелудочной железы, селезенки или ЖКТ. Болевой синдром справа связывают с заболеваниями кишечника, печени, почек и органов дыхания.
Часто боли в пояснице отдают в бок
Если боль в пояснице отдает в ногу, колено или бок, низ живота напряжен, то назначается полное обследование. Наиболее распространенными диагностическими мероприятиями являются:
- рентген тазобедренных суставов;
- КТ или МРТ пояснично-крестцовой зоны позвоночника;
- анализ крови и мочи;
- УЗИ сосудов, проходящих через бедро;
- при необходимости осмотр гинеколога или уролога.
Может понадобиться консультация гастроэнтеролога, если бок (правый или левый) болит, ощущается тяжесть. Подобные симптомы указывают на проблемы с ЖКТ, наличие камней в желчном пузыре и протоках. Если тянущие боли в спине сочетаются с отеками конечностей, головокружением и изменением цвета мочи, то понадобится консультация нефролога.
Важно! В случае острых болей и нарушения двигательных функций должна быть оказана квалифицированная медицинская помощь. Самолечение и обращение к народным целителям приводит к непредсказуемым последствиям, вплоть до парализации нижней части тела.
Лечение болевого синдрома в спине
В период обострения, лечение болей отдающих в бедро, ягодицу и нижнюю часть ноги, направлено на купирование болевого синдрома. В острый период рекомендуется ограничить физическую активность и соблюдать постельный режим, также назначаются анальгетики, нестероидные противовоспалительные препараты, инъекции нейротропных витаминов группы В. Лекарственные средства уменьшают болевые ощущения, улучшают кровоток, снимают отечность и поддерживают функции нервных окончаний.
Лечение иглоукалыванием – хороший способ избавиться от неприятных ощущений
Для стойкой ремиссии и реабилитации больного подбирается комплекс восстановительных процедур:
- акупунктурный массаж;
- дарсонвализация;
- курортное лечение;
- мануальная терапия;
- иглоукалывание;
- физиотерапия и общий массаж.
Лечение проводится курсом, состоящем из 10–12 процедур. При необходимости комплекс повторяется через 2–3 недели.
Важно! На ранних стадиях возникновения болевого синдрома, основные причины патологии выявляются в первый день обследования. Лечение, как основной проблемы, так и сопутствующих патологий для современной медицины не представляет сложностей, поэтому не стоит затягивать визит к специалисту!
В стадии ремиссии рекомендуется выполнение специального комплекса упражнений, в том числе на укрепление мышц, расположенных на бедре и его внутренней стороне. Показаны ходьба, плавание на спине, ношение корсета. Запрещено поднятие тяжестей более 3 кг, работа в согнутом положении с опорой на бедро, упражнения на скручивания.
- У вас сидячий образ жизни?
- Вы не можете похвастаться королевской осанкой и стараетесь скрыть под одеждой свою сутулость?
- Вам кажется, что это скоро пройдет само по себе, но боли только усиливаются…
- Много способов перепробовано, но ничего не помогает…
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство существует. Врачи рекомендуют >>!
источник
Этот пост нейрохирург Алексей Кащеев опубликовал на своей странице в Facebook. Алексей – тот самый врач из научного центра неврологии РАМН, который опубликовал переписку с журналисткой LifeNews.
Алексей Кащеев. Фото Анны Артемьевой, «Новая»
Пост для пациентов. Боль в пояснице. Часто задаваемые нейрохирургу вопросы.
Да, это нормально. По данным ВОЗ, боль в пояснице – самая распространенная жалоба в мире и самая частая причина временной нетрудоспособности. Взрослых людей, которые ни разу не испытывали боли в спине, практически не существует. Боль в пояснице является расплатой человечества за прямохождение.
Ничего. Явления дегенеративно-дистрофических изменений позвоночника часто именуют устаревшим термином “остеохондроз”. Эти явления обнаруживаются у абсолютного большинства людей старше 18 лет. Само по себе слово “остеохондроз” включает в себя что угодно: от возрастной нормы до тяжелейшей патологии. Термин “остеохондроз” неохотно используется большинством нейрохирургов. Термин “остеохондроз” не используется в международной литературе.
При любых. Боль в спине может быть самостоятельной проблемой (low back pain; в просторечии – “прихватило”, “простудил спину”, “перетрудил” и пр.). Боль в спине может сигнализировать о заболевании позвоночника. Также боль в спине может говорить о разнообразных серьезных состояниях: от пиелонефрита и гриппа до опухоли спинного мозга или метастазов в позвонки. Таким образом, боль в спине – это просто симптом, который требует диагностики.
Вполне вероятно. Лучше сходить к врачу. Однозначно диагностики требуют следующие ситуации:
- Боль в спине, возникшая после травмы, падения, ДТП;
- Сильная боль в спине, продолжающаяся несколько дней, мешающая ходить и/или спать;
- Боль в пояснице, отдающая в ногу/ноги (нога включает в себя ягодицу, бедро, голень/икру и стопу);
- Онемение, чувства ползания мурашек в ноге/ногах;
- Снижение силы в любой части ноги/ног;
- Похудение ноги/ног;
- Затруднение или учащение мочеиспускания, дефекации;
- Сильная боль в спине у пожилого человека;
- Сильная боль в спине у похудевшего, ослабленного или температурящего человека;
- Боль в спине у человека, имеющего серьезные системные заболевания, например, остеопороз, рак, туберкулез;
- У вас ничего этого нет, но вы переживаете и хотите убедиться, что все нормально.
Чаще всего встречается, к счастью, последний пункт.
С МРТ (магнитно-резонансной томографии) пояснично-крестцового отдела позвоночника. Все остальные действия, включая посещение врача – потом. Если у Вас есть несколько свободных тысяч рублей для своего здоровья, тратить время на направление врача нецелесообразно. Просто сделайте МРТ.
Нельзя. Рентгенография и компьютерная томография – в абсолютном большинстве случаев дополнительные исследования, назначаемые врачом. Первый метод – МРТ.
7. Я сделал МРТ, и мне написали, что у меня грыжа / протрузия / стеноз / остеохондроз / грыжа Шморля / спондилоартроз. Что это значит?
Все что угодно, в том числе ничего. Специалист по лучевой диагностике описывает МР-феномены. Они должны интерпретироваться клиницистом с учетом анамнеза, картины заболевания, дополнительных исследований и многого другого – иногда такую фразу даже пишут на заключениях МРТ. Таким образом, то, что написано в заключении, написано не для вас, а для другого врача.
К неврологу или нейрохирургу. Второе, на мой субъективный взгляд, предпочтительно: в среднем, оперирующие нейрохирурги значительно лучше интерпретируют снимки, поскольку ежедневно видят реальные картинки на операциях и сопоставляют их с МРТ и клинической картиной. В некоторых случаях, о которых вам скажут невролог или нейрохирург, вам нужен ортопед.
Если по результатам осмотра и оценки МРТ вам не нужна операция (чаще всего так и есть), лечение проводится под контролем невролога. В типичных случаях оно включает в себя нестероидные противовоспалительные средства, миорелаксанты и другие препараты. Иногда требуются другие методы; они очень разнообразны, описать их кратко не представляется возможным. Определить способ и продолжительность лечения может только врач. Самолечение боли в пояснице, особенно без МРТ, – чрезвычайно неразумный шаг. Применение нетрадиционной медицины, особенно без МРТ, – форменный идиотизм.
Нет, это не опасно. Благодаря применению эндоскопических и микрохирургических технологий, в умелых руках эта операция очень безопасна. Я обычно говорю пациентам, что риск паралича или других серьезных осложнений при удалении грыжи диска примерно равен риску гибели в ДТП по пути на консультацию.
Еще раз. Это практически невозможно. Есть опасные операции, связанные с такими рисками, – например, удаление интрамедуллярных опухолей, операции при переломах грудного отдела позвоночника и др. Если такая опасность есть, вас об этом предупредят. При удалении грыжи диска, устранении стеноза позвоночного канала риск этих осложнений теоретический. Условием безопасности является подготовка нейрохирурга и оснащение клиники современным оборудованием.
Существуют заболевания, при которых необходима установка специальных конструкций, которые скрепляют позвонки друг с другом. Способов стабилизации и систем для стабилизации очень много. Стабилизация позвоночника проводится только по строгим показаниям. Необходимость в ней может определить только нейрохирург. Чаще всего стабилизирующие операции нужны при стенозе позвоночного канала, спондилолистезе, нестабильности позвоночных сегментов, переломах позвоночника.
Это миф из прошлого века. После абсолютного большинства спинальных операций пациент начинает самостоятельно ходить на следующее утро после операции или даже вечером в день операции.
В настоящее время в частных клиниках можно найти коммерческие программы для борьбы с болью в спине по стоимости автомобиля. Научно доказаны элементарные факты: чтобы не болела спина, надо быть в пределах нормы индекса массы тела, не жиреть. Чтобы не болела спина, надо иметь развитую осевую мускулатуру – надо плавать и заниматься фитнесом. Наконец, боль в спине – частый первый симптом депрессии, поскольку депрессия сопровождается снижением болевого порога. Иными словами, надо иметь нормальное настроение и поддерживать себя в форме.
Приходя к нейрохирургу, помните: “межпозвоночный” между позвоночниками, а “межпозвонковый” между позвонками. Если у вас грыжа и нет сиамского близнеца (чаще всего у вас его нет), Ваша грыжа межпозвонковая. “Межпозвоночная грыжа” – это словосочетание, которое больно ранит нейрохирурга. Не произносите его вслух, нам и так есть от чего страдать.
источник
Люди часто жалуются на боли в пояснице, и это естественно: на эту область приходится большая часть нагрузки. По сравнению с другими отделами, поясничный чаще подвержен заболеваниям.
В статье мы разберемся, какой бывает боль в спине в области поясницы, чем она вызвана и как от нее избавиться.
Боль в пояснице известна как люмбаго, или «прострел». Иногда она бывает настолько сильной, что человеку приходится принимать неестественное положение, движения его скованы. Всякое движение причиняет больному сильнейший дискомфорт.
Болевые ощущения могут длиться как пару минут, так и несколько дней. Затем они внезапно прекращаются, но спустя время повторяются с новой силой. Человеку приходится привыкать к таким волнам боли, которые не пройдут полностью, если он не лечится.
Причиной могут стать следующие факторы:
- длительное пребывание за рулем или работа за компьютером в положении сидя;
- физическая нагрузка, эмоциональный или нервный стресс на работе;
- усиленные тренировки в тренажёрном зале (при выполнении упражнений в положении стоя или сидя);
- период беременности и тяжёлые роды;
- проблемы с лишним весом.
Бывает такое, что боль уходит сама по себе. Это даёт понять следующее: если поясница беспокоит регулярно — не исключено развитие серьёзного заболевания. И при несвоевременном лечении оно способно привести к тяжёлым последствиям, избавляться от которых придется при помощи хирургического вмешательства.
Существует два вида боли в пояснице: первичная и вторичная.
Первичный болевой синдром возникает непосредственно при развитии болезней позвоночника. Это могут быть:
- остеохондроз поясничного отдела;
- образование протрузии межпозвонкового диска;
- межпозвонковые грыжи;
- спондилёз или спондилоартроз;
- болезни позвоночника, такие как кифоз, сколиоз, кифосколиоз;
- артрит;
- дисцит, остеомиелит и туберкулёз позвоночника.
Вторичный болевой синдром возникает из-за заболеваний в других областях организма. Его вызывают следующие причины:
- переломы;
- опухоль внутри позвоночного канала;
- постоянные спазмы мышц;
- болезни внутренних органов;
- мочекаменные болезни;
- осложнённая беременность;
- проблемы с яичником.
Если вы хотите более подробно узнать, что делать, если болит спина в пояснице, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Боли в пояснице могут быть:
Сильные боли появляются при остеохондрозе. Боль преследует человека постоянно: когда он ходит, сидит, поднимает тяжести, даже кашляет или чихает. Иногда она отдает в нижние конечности. Это сопровождается онемением и чувством «мурашек».
При пояснично-крестцовом радикулите человек чувствует сильную боль в пояснице и других частях тела: в ягодицах, бедрах, тазе и голенях. Болевые ощущения становятся сильнее в процессе ходьбы, кашля, смены положения тела.
При первых подобных признаках нужно обратиться к неврологу. Спать рекомендуется на жестком матрасе для поддержания поясницы в правильном анатомическом положении.
Острые боли у человека проявляются в следующих случаях:
- растяжение мышц;
- долгое нахождение в неудобном положении;
- работа с тяжестями;
- травмы;
- резкие движения;
- переохлаждение организма;
- сквозняк.
Для устранения таких болей нужно использовать гели и мази, обладающие противовоспалительными и обезболивающими свойствами. Они помогут наладить кровообращение и избавиться от отёков. Если через два-три дня после первого проявления боль в пояснице не пройдёт, то пора обратиться к врачу.
В первые дни, когда боли в пояснице проявляются особенно сильно, лучше придерживаться постельного режима.
Ноющие боли в пояснице могут возникнуть из-за миозита или воспаления мышц поясницы. Человек скован в движениях, потому что он испытывает болевые ощущения при совершении даже самых простых движений.
Для избавления от боли нужно сначала принять тёплый душ, а затем надеть тёплую одежду. Физические нагрузки исключаются. Для облегчения состояния рекомендуется втирать мази, обладающие разогревающим эффектом. Если боль спустя три дня не проходит, то лучше обратиться к врачу.
Часто причиной таких болей становится деформирующий спондилез. Человека с такой болезнью сильно беспокоит поясница, может развиться потеря чувствительности и слабость в области ног.
Хронические боли могут появиться также из-за анкилозирующего спондилита, проблем с обменом веществ или раковых опухолей. Справиться с этими заболеваниями в домашних условиях не выйдет. Выявить причину на ранних стадиях тоже затруднительно. Поэтому при появлении болей, которые не проходят более трех дней и даже усиливаются, стоит обратиться к врачу.
Данный тип отличается своей «запутанностью». Человек чувствует боли в пояснице и считает, что причина их — в проблемах с позвоночником. Но на деле перемещённые боли обычно проявляются из-за болезней органов, находящихся в тазовой области, опухолей и заболеваний желудочно-кишечного тракта и почек.
При наличии любого признака из списка ниже нужно немедленно записаться на консультацию к терапевту.
- сильная боль в области поясницы не уходит спустя три дня и более;
- причина боли в травме позвоночника, о которой вы знаете (например, за пару дней до этого произошла авария или падение на спину);
- у вас болят одновременно поясница, бёдра, голени и стопы;
- из-за боли теряется чувствительность в ягодицах, бёдрах, ногах, стопах и в области паха.
Обычно пациенту оказывается комплексное лечения, где внимание уделяется и поясничной области, и позвоночнику, и близлежащим органам.
Лечение делится на два типа: консервативное и оперативное.
Если вы хотите более подробно узнать о том, какие виды операций для поясничного отдела позвоночника существуют, то можете ознакомиться с этой статьей нашего сайта.
Консервативное лечение – это вид лечебных мероприятий, при которых выздоровление пациента достигается как за счёт применения лекарственных средств (медикаментозное лечение), так и за счёт использования альтернативных методик (немедикаментозное лечение).
Консервативное лечение бывает нескольких типов:
- прием специальных препаратов;
- физиотерапевтическое;
- лечебная физкультура;
- массаж.
Мазь — лекарство в мягкой форме, которое предназначено для внешнего нанесения на поражённые области тела. Мазь состоит из двух компонентов: основы и лекарственных активных веществ.
Мази как лекарственные средства является эффективными в случае, если нужно как можно быстрее улучшить состояние здоровья в домашних условиях. Они помогают человеку снять болевой синдром, воспаления, мышечные спазмы. Некоторые обладают разогревающим эффектом для поясницы, что полезно, если она простужена.
Какие препараты работают, а какие нет?
В качестве разогревающих препаратов отличными показателями, обладают китайские пластыри для спины.
Существует следующая классификация мазей:
- Противовоспалительные мази с эффектом анальгетика. Они обладают охлаждающим эффектом за счёт того, что в них содержатся ментол и лаванда. К таким относятся «Ибупрофен», «Нурофен» и «Диклофенак».
- Комбинированные мази. Они применяются при травмах и растяжениях. Помимо противовоспалительного и обезболивающего эффектов, обладают заживляющим эффектом, который достигается за счет гепарина и деметилсульфоксида в составе мази. Например, «Долобене».
- Препараты с эффектом расширения сосудов. Они увеличивают приток крови к поражённому месту. Например, папавериновая мазь;
- Хондропротекторы. Используются при патологиях хрящевой ткани. Благодаря хондроитину сульфату данные лекарства восстанавливают суставы. Это «Хондроксид» и «Драстоп».
Инъекция предполагает введение лекарства в мышцу или вену для ускорения «доставки» лекарственных средств к воспаленному месту. Важно, чтобы игла была острой – так ни кожа, ни мышцы не травмируются.
Отличительными особенностями инъекции являются:
- Скорость лечения.
- Эффективность лечения. Активное вещество не подвергается никаким дегенеративным процессам в желудочно-кишечном тракте.
- Необходимость профессионального подхода к введению инъекций. Самостоятельно лучше не делать себе уколы — нужно либо каждый день посещать врача, либо вызывать медработника на дом.
- Требуется назначение специалиста. Подходящее лекарство может вам прописать только доктор. А многие препараты без рецепта и вовсе приобрести невозможно.
Лечебная физкультура — метод лечения болезней и уменьшения боли в пояснице. Задачи ЛФК — это восстановление скелетно-мышечного аппарата, улучшение состояния пациента и исправление осанки.
При болях в пояснице рекомендуется выполнять следующие упражнения:
- Исходное положение — лежа. Нужно поочередно поднимать левую и правую ногу. Максимальная высота подъема – десять-пятнадцать сантиметров. Поднятую ногу нужно удерживать на весу в течение 10-15 секунд. Упражнение выполняется по 10-15 раз на каждую ногу.
- В положении лёжа на спине нужно сгибать ноги в коленях. Угол сгибания — 90-100 градусов. По окончании упражнения согнутые ноги необходимо наклонять в правую и в левую стороны до упора. Упражнение выполняется 15 раз.
- Нужно медленно и плавно наклоняться в разные стороны. При выполнении упражнения спина должна быть максимально прямой. Достаточно по 20 наклонов в каждую сторону.
- Исходное положение — стоя на четвереньках. Нужно делать махи противоположными друг другу руками и ногами (например, задействуются правая рука и левая нога) одновременно. Выполняется 10-15 раз
- «Мостик». Встав на четвереньки животом наружу, нужно выгибать спину вверх и зафиксироваться в таком положении на столько, на сколько у вас хватит сил. Выполнять упражнение нужно не менее 5 раз.
Массаж – это методика лечения, направленная на воздействие на активные точки человека с помощью рук или специальных приспособлений. Этот способ отлично себя зарекомендовал в борьбе с болью в области поясницы. Однако массаж должен делать лишь специалист, поскольку непрофессионал может принести вред здоровью позвоночника.
- улучшает кровоток в поражённой части тела;
- делает мышцы и связки гибче и эластичнее;
- избавляет от острой формы боли;
- выводит токсины из организма;
- создаёт приятные ощущения за счёт массирования чувствительных зон тела;
- благотворно влияет на настроение.
Массаж лучше сочетать с принятием бани или сауны. Особенно полезно париться вениками из березы или дуба: они повышают тонус организма.
Данный метод лечения относится к народной медицине. Прогревания помогают при болях, которые не связаны с воспалением. Например, это растяжение, грыжа, искривление позвоночника или остеохондроз. Криотерапия же, наоборот, эффективна при острых формах воспалений.
Запомните! При наличии инфекции в организме прогревание лишается своих положительных эффектов. Усиленный приток крови зарождает в теле человека неуёмную боль, а область воспаления может увеличиваться.
Чтобы избежать повторного возникновения болевых ощущений в области поясницы, мы рекомендуем обязательно соблюдать три главных правила:
- Регулярно заниматься физическими упражнениями.
Упражнения должны быть общеукрепляющего характера. Они равномерно воздействуют на все группы мышц, в том числе в области спины и живота. Ими рекомендуется заниматься ежедневно хотя бы по двадцать-тридцать минут. Подойдут утренняя гимнастика, пробежка, плавание в бассейне или прогулка быстрым шагом.
- Поддерживать водно-солевой баланс.
В день человеку рекомендуется пить до трех литров жидкости. Для этого подойдёт чистая минеральная вода. Газированные напитки, кофе и чай плохо влияют на почки и не насыщают организм.
Больше воды надо пить в первой половине дня. После 20.00 лучше сократить количество потребляемой воды, потому что это чревато возникновением отеков и болей в почках.
- Правильно питаться и посещать врача.
Пересмотрите ежедневный рацион. Следует снизить количество жирной, жареной и копченой пищи или же вовсе исключить ее – лучше добавить полезных блюд и продуктов. Самая полезная та, которая приготовлена на пару или сварена. В ежедневном рационе должно быть как можно больше продуктов, насыщенных необходимыми организму витаминами, микроэлементами и минералами.
Рекомендуется ежегодно проходить врачебные осмотры, включающие в себя полное обследование организма. Женщинам следует регулярно посещать гинеколога, мужчинам — уролога. Здоровье детей должно контролируется на уровне учебных заведений — налаженная диспансеризация поможет вовремя выявить болезнь и как можно раньше приступить к лечению.
Главное условие сохранения здорового позвоночника – это правильный образ жизни!
Помимо этих трёх правил есть ещё несколько, которые также рекомендуется соблюдать:
- Следить за своей осанкой.
- Избегать неудобных поз при работе сидя. Колени должны быть выше уровня таза. Садиться надо на низкий стул или же подложить подставку под ноги. Лучше если ставится между поясницей и спинкой кресла (стула) маленькая подушка.
- При офисной работе стоит регулярно двигаться. Раз в час делать перерывы на небольшую пятиминутную зарядку.
- Спать нужно на жёстком ортопедическом матрасе.
- Правильно поднимать тяжести. Это делается за счет сгибания коленных суставов. Нужно присаживаться к предмету, сгибая колени, при этом держа спину прямой.
- При переносе груза стоит распределить нагрузку между обеими руками.
Боль в пояснице – это опасный симптом, который характеризуется своей непостоянностью и изменчивостью.
Заботьтесь о своем здоровье, не откладывайте походы к врачу и ведите активный образ жизни – тогда проблем с позвоночником у вас не возникнет.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник


 Какие препараты работают, а какие нет?
Какие препараты работают, а какие нет?