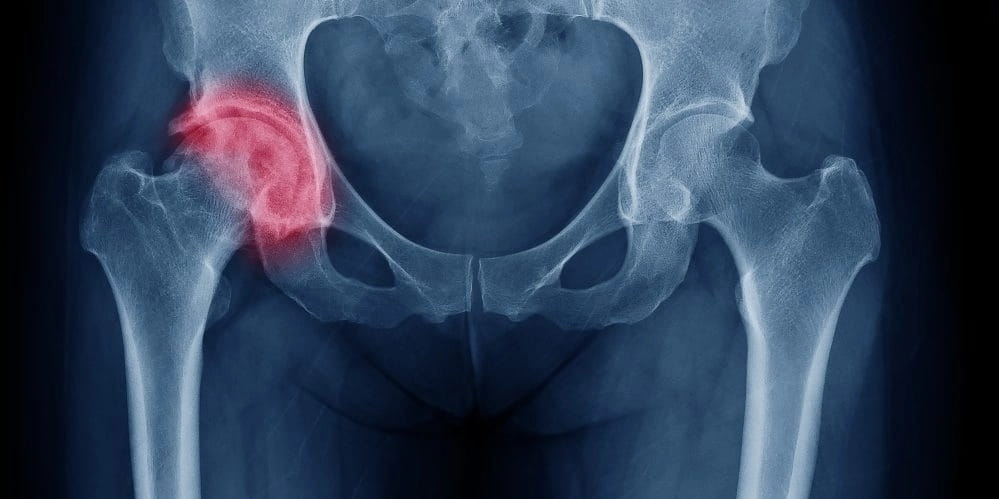
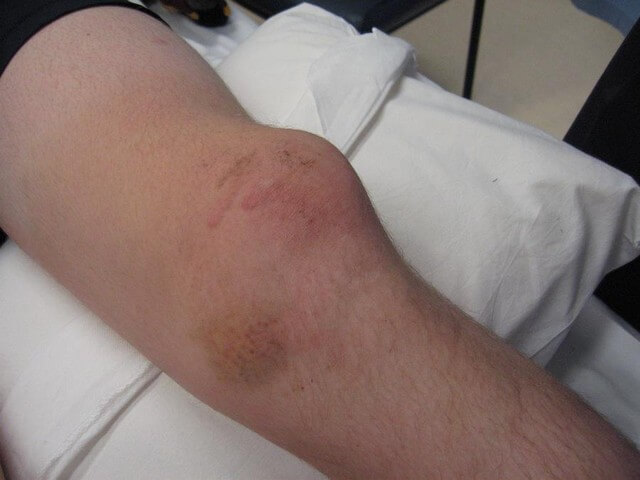
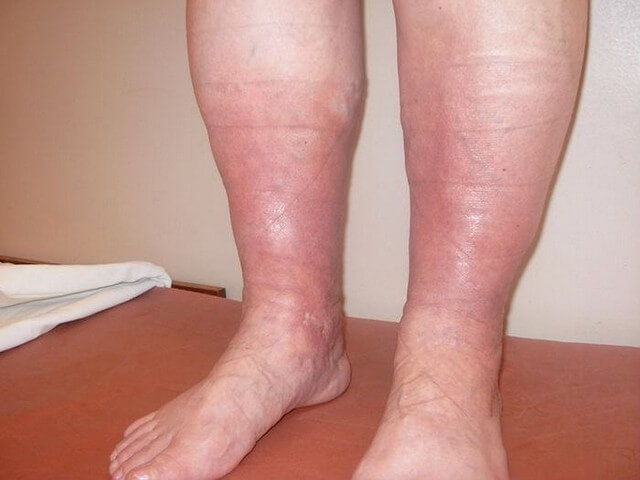
Если мышцы ягодиц болят просто так, это ненормально, требуется лечение. Заболевания опорно-двигательного аппарата – это патологии, ведущие к затруднениям передвижения, инвалидности. Часто боли в ягодичных мышцах отдают в ногах, передвигаться становится сложнее. Обратитесь за врачебной консультацией.
Нужно иметь представление, что будут спрашивать на консультации.
В первую очередь, врач спросит, где болит. От места локализации зависит правильная постановка диагноза.
Врачи выделяют виды боли и локализацию (месторасположение):
- Тянущая, сильная боль в ягодицах, возникающая в пояснице, отдающая в нижние конечности.
- Боль в ягодице, распространяемая ниже: от бедра по ноге, достигая колена.
- В середине ягодиц, либо острая, либо тянущая.
Вариантов не много, самостоятельно сказать, в какой области бёдер, ягодиц и ног возникает мышечная боль, не сложно. Врач будет благодарен за сознательность, проявленную при лечении.
Часто неприятные ощущения в области таза возникают у беременных женщин. Плод становится больше, давит на соседние стенки. Мышцы бедра резко устают, боли проявляются сзади, спереди, достигая колена.
Физические упражнения снижающие боли в ноге, бедре, тазовой области:
- Специально разработанная гимнастика для беременных, полное отсутствие физической работы;
- Нельзя спать на спине, желательно изредка переворачиваться с бока на бок, не сгибать колена;
Во время беременности бедрам тяжело, не усугубляйте положение неаккуратным отношением к здоровью. Напрягаются мышцы, нервные окончания, кровообратительные каналы, простирающиеся по ноге: от бедра до колена, от колена до стопы. Нижняя конечность оказывается в неприятной ситуации, ухудшающейся, если беременная женщина теряет способность передвигаться.
Врач ищет причину болей. Разберёмся в причинах боли в ногах и ягодицах. Предпосылки включают ряд симптомов, проявляющих патологии в мышцах:
- Сильное мышечное напряжение проявляется в мышцах после непривычного физического напряжения, связанного со спортом, если организм недостаточно натренирован. Помогает массаж, горячие травяные ванны. Чаще проявляются в области бёдер, поясницы.
- Искривлённый позвоночник давит на ягодичные мышцы. Происходит перераспределение функций, одни отделы испытывают чрезмерную нагрузку, другие не испытывают, вызывая боли, нужно исправить осанку.
- Стрессы, нервное давление негативное действуют на организм, опорно-двигательный аппарат – не исключение. Постоянное напряжение отражается на состоянии организма, мышечный тонус растёт. Часто боли возникают сзади, к вечеру, устраняются успокоительными лекарствами.
Причин много, можно заранее предположить, что вы услышите от врача. Решать, чем вы больны, оставьте профессионалу. Лечащий врач лучше знает, какие использовать лекарства и упражнения.
Главное правило лечения – опираться на результаты собственных исследований. После консультации, врач составит представление о болезни, назначит лечение. Терапия бывает консервативного характера, основывается на внешних способах воздействия, приёме таблеток. Если болезнь имеет гнойный характер, распространяется по ноге, затронув бедро, добравшись до колена, хирургического вмешательства и операции избежать не получится. Если болезнь уже поразила конечность, нередки случаи ампутации.
В зависимости от патологии, лечение проходит либо быстро, либо наоборот – учитываются степень развития, генетическая история больного, возраст, перенесённые болезни. Если боль в ягодицах стала причиной инфекции, избавьтесь от инфекции. При травме — кожу около мышцы сзади растереть – вот и лечение.
Если боль не прекращается, единичные методы избавления не помогают, симптом перерос в серьёзное заболевание, игнорировать это – делать себе хуже. Если болезнь распространяется по телу, и болят не только ягодицы и нога — бейте тревогу, чтобы не оказаться в инвалидном кресле.
источник
Когда болят ягодицы и мышцы ног выше колен, многие не придают этому особого значения, списывая все на усталость. Однако это может свидетельствовать о довольно серьезных патологиях.
Ягодицами называют мягкую ткань задней поверхности таза, в которую входят ягодичные мышцы, подкожная клетчатка и кожа. Мышцы разделены на малые, средние и большие, на каждую из которых возложены свои определенные функции.
Самая крупная — большая ягодичная, состоящая из четырехглавых толстых мышц. Задняя верхняя часть, соединяется с позвоночником и тазом большими ягодичными мышцами, которые помогают сгибать и разгибать бедра, отводить бедро в сторону и возвращать в центр, а также разворачивать во внешнюю и внутреннюю сторону.
Меньшую по размерам среднюю ягодичную мышцу, представляет трехглавая мышца, которая большей своей часть располагается под большой ягодичной. Ее функция состоит в стабилизации тела и ног при ходьбе; отводе ног в разные стороны; повороте бедер наружу.
Малые мышцы ягодиц представлены в виде плоских трехглавых, расположенных ниже средних ягодичных. Они помогают отводить ноги в стороны, поворачивать бедро в стороны и удерживать тело в вертикальном положении.
Если болят ягодицы и мышцы ног выше колен, то это может быть проявлением различных заболеваний. Через ягодичные мышцы проходит самое крупное нервное волокно — седалищный нерв, который через бедро выходит на заднюю поверхность ноги. Ягодичную область иннервируют короткие ветви крестцового сплетения. В кровоснабжении принимают участие верхние и нижние ягодичные артерии. Ток лимфы происходит благодаря лимфатическим сосудам в поверхностных паховых узлах и лимфатическим узлам в малом тазу. Ягодицы имеют толстый кожный покров с большим количеством сальных желез. Под мышечным слоем располагается тазобедренный сустав, кость таза и связочный аппарат бедренной кости.
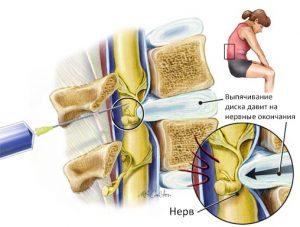
Характеризуется нарушением хрящевой ткани межпозвоночных дисков. Из-за патологических изменений ткани дисков твердеют, расходятся в стороны и давят на нервные окончания. На поясничный отдел больше всего приходится нагрузок и давления массы тела. Остеохондроз истончает межпозвоночные диски в результате чего позвоночник сжимается. Защемление спинномозговых нервов сопровождается болевыми ощущениями в пояснице, отдающими в ягодичные мышцы и ноги. Боль носит острый, ноющий характер, присутствует повышенный тонус ягодичных мышц. Пояснично-крестцовый остеохондроз диагностируется и лечится неврологом. Для подтверждения диагноза проводят рентгенографию, магнитно-резонансную и компьютерную томографию.
Лечение направляется на купирование болевого синдрома, восстановление функций нервных корешков. Для этих целей применяют медикаментозную и мануальную терапию, физиотерапевтические процедуры, лечебную гимнастику. При необходимости проводится хирургическое лечение. Чтобы избежать развития остеохондроза, необходимо сбалансировано питаться, регулировать физические нагрузки, с помощью специальных упражнений сформировать крепкий мышечный корсет спины.
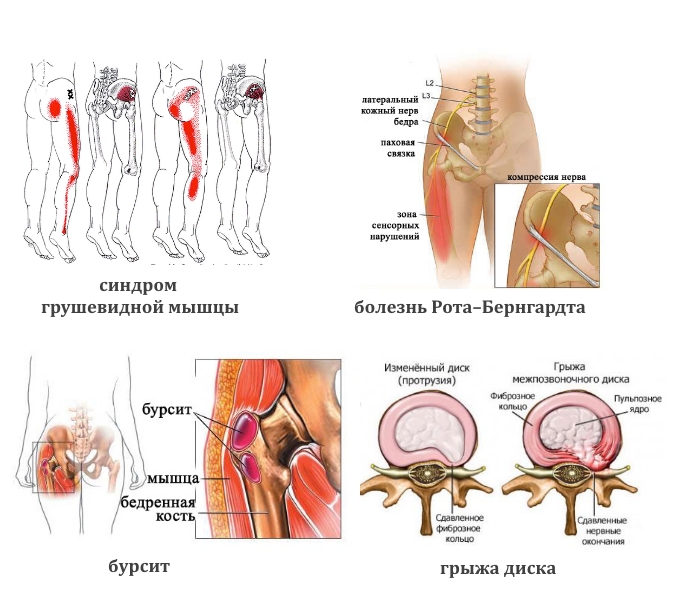
Среди своих симптомов имеет болевой синдром в ягодичных мышцах и в задней поверхности бедра. Образованию межпозвоночной грыжи способствует разрыв фиброзного кольца позвоночного диска. Полужидкое ядро, находящееся внутри кольца, вытекает в позвоночный канал, образуя грыжу. В результате происходит защемление нервных окончаний.
Симптомы поясничной грыжи:
- острая боль в пояснице, в ягодицах;
- боль при наклонах и поворотах;
- покалывание и онемение в ногах.
В запущенных случаях нарушается функция мочевого пузыря и кишечника, могут атрофироваться мышцы ног. Межпозвоночная грыжа пояснично-крестцового отдела может вызывать у женщин развитие гинекологических отклонений из-за нарушенного кровообращения мочеполовых органов. Зачастую на фоне межпозвоночной грыжи возникает сколиоз. Развитию патологии благоприятствуют: избыточный вес, недостаточная физическая активность, чрезмерные нагрузки на позвоночник, сидячая работа, неправильное питание.
При болевом синдроме средней тяжести пациенту прописывается постельный режим с приемом обезболивающих препаратов. В некоторых случаях боль купируют методом вытяжения позвоночника. При острых болях в запущенной стадии назначается оперативное лечение. Для предотвращения межпозвоночной грыжи необходимо регулярно выполнять упражнения для укрепления мышц спины и поясничного отдела.
Ишиас — защемление, воспаление седалищного нерва. Основным симптомом заболевания является острая боль, начинающаяся в поясничном отделе и распространяющаяся на ягодичную область. Болевые ощущения охватывают заднюю поверхность бедра, голень. Пациенту больно вставать, наклоняться и ходить. В ногах ощущается жжение, покалывание и онемение. Обычно болевой синдром проявляется на левой или правой стороне, в редких случаях присутствует двухстороннее поражение седалищного нерва. Ишиас развивается постепенно, начальная стадия заболевания может длиться несколько лет. Обострение может спровоцировать прыжок или резкий поворот туловища, переохлаждение или поднятие тяжелого веса.
Причины, вызывающие развитие ишиаса: болезни позвоночника, межпозвоночная грыжа, стеноз поясничного спинномозгового канала. Лечение патологии сводится к устранению болевых ощущений, корректированию позвоночника. Лекарственная терапия включает нестероидные противовоспалительные средства. Массаж и лечебную гимнастику можно делать после стихания обострения. Физиотерапевтические процедуры тоже облегчат состояние больного.
Артрит тазобедренного сустава (коксит) — заболевание, характеризующее дегенеративное изменение сустав, возникшее по различным причинам. Патология классифицируется в виде:
- 1. Неспецифического или гнойного артрита, возбудителями которого являются бактерии, боль локализуется в области ягодиц, усиливается при движении, присутствует повышенная температура тела, гиперемированный кожный покров в области тазобедренного сустава и ягодицы.
- 2. Специфического артрита, вызванного гонореей, сифилисом или туберкулезом.
- 3. Реактивного артрита, развивающегося вследствие перенесенных детских инфекций либо желудочно-кишечных патологий, или заболеваний мочеполовых органов.
- 4. Ревматоидного артрита, представляющего симметричное поражение суставов.
- 5. Транзиторного коксита, возникающего после полученной травмы или воспалительного процесса
- 6. Болезни Бехтерева, являющейся системной патологией позвоночника, в некоторых случаях начинается с воспаления тазобедренного или коленного сустава.
Заболевание сопровождается болями в паху, бедре, ягодичных мышцах, по передней поверхности бедра. Чаще всего боль возникает при длительной фиксации сустава, если долго сидеть или стоять в одной позе. Лечебные мероприятия направлены на устранение боли, лечение основного заболевания, вызвавшего развитие артрита, а также восстановление функции воспаленного сустава. Назначается лекарственная терапия, массаж, лечебная гимнастика.
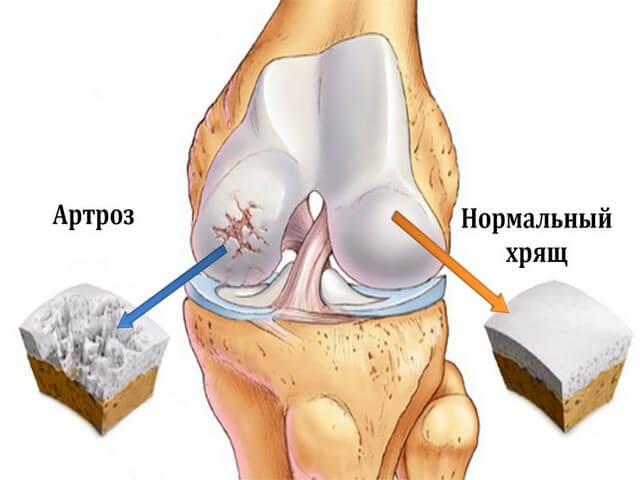
Прогрессирующая патология, разрушающая хрящевую и костную ткань тазобедренного сустава. Кости тазобедренного сустава покрываются упругим и прочным суставным хрящом, благодаря ему кости мягко скользят относительно друг друга. Суставная жидкость, покрывающая сам хрящ, питает и защищает его. Под воздействием неблагоприятных факторов хрящевая ткань стирается и трескается, что вызывает воспаление костной ткани. Заболевание провоцируют: нарушенный обмен веществ, гормональные изменения, нагрузки на тазобедренный сустав, неправильное кровообращение.
Основной симптом коксартроза — боль в суставе, которая отдает в ягодичную мышцу, бедро и паховую область. Отмечается болевое ощущение при ходьбе. Заболевание разделяется на первичную и вторичную форму. Первичная форма патологии возникает в пожилом возрасте, сопровождается симметричным поражением суставов. Вторичный артроз возникает на фоне различных патологий, перенесенных травм, затрагивает один тазобедренный сустав. Раннюю стадию заболевания можно лечить консервативным методом с применением различных лекарственных препаратов, физиотерапевтических процедур. Эффективное действие оказывают массаж и лечебная гимнастика. При запущенной форме заболевания необходима хирургическая операция по замене поврежденного сустава.
Самая крупная артерия человеческого тела — аорта, достигая уровня пупка, делится на подвздошные артерии, которые, в свою очередь, проходя через малый таз в нижние конечности, разветвляются на множество артерий. Чаще всего аорто-подвздошные окклюзивные заболевания развиваются из-за атеросклероза. Атеросклеротические бляшки перекрывают просвет артерии, уменьшая кровоток в нижних конечностях. Симптомы заболевания выражаются в перемежающейся хромоте, в судорогах, болях и онемении ягодичной области. Болевой синдром усиливается при сидении, сгибании конечностей и в положении стоя. Облитерирующий атеросклероз может диагностироваться как слева, так и на правой стороне бедра. Кроме медикаментозной терапии, необходимым условием для выздоровления является полный отказ от курения, больные с сахарным диабетом должны следить за уровнем сахара в крови, пациенты с высоким давлением должны поддерживать его на уровне 140/90 мм.рт. При большом распространении атеросклеротического процесса применяют хирургическое лечение.
В период вынашивания ребенка женщины часто жалуются на боль в ягодичных мышцах. Это обусловлено перенапряжением поясничной и ягодичной области из-за увеличения веса матки. Болевой синдром может быть вызван защемлением седалищного нерва. Как правило, боль имеет приступообразный характер и возникает только с одной стороны. При беременности женщинам противопоказаны обезболивающие препараты. Снять болевой синдром можно, прибегнув к специальной гимнастике для беременных. Не рекомендуется ношение высоких каблуков — это увеличивает нагрузку на поясничный отдел и смещает центр тяжести в позвоночном столбе. Необходимо принимать препараты кальция, комплексные поливитамины и носить бандаж для снятия лишней нагрузки на поясничную зону.
Боль в ягодице, отдающая в ногу может быть вызвана гнойным воспалением кожного покрова. Флегмону и абсцесс ягодичной мышцы необходимо лечить антибактериальными препаратами, при необходимости прибегая к хирургическому вмешательству.
Болевые ощущения могут возникать после инъекций. Особенно больными считаются витамины и антибактериальные препараты. При несоблюдении стерильности может образоваться гнойник или развиться абсцесс. В этом случае кроме болей будут отмечаться отек и покраснение пораженного участка, высокая температура тела. Во время укола в ягодичную мышцу можно попасть в нерв, тогда боль будет иррадировать в нижнюю конечность.
Синдром грушевидной мышцы характеризуется тянущейся тупой болью в ягодицах, в крестцовой зоне и тазобедренной области. Боль усиливается при ходьбе и ослабевает в положение лежа.
Диагностируя боль в ягодице, лечащему врачу необходимо провести визуальный осмотр: определить тонус ягодиц, мышц поясницы и ног, уточнить зону поражения, интенсивность болей, сделать рентгенографию с целью исключения травмы позвоночника, копчика, а также для определения возможного анатомического отклонения, опухоли, остеохондроза. Необходимо будет исследовать кровь и мочу на предмет воспалительных процессов. С помощью электронейромиографии изучается тонус мышц и изменение иннервации при подозрении компрессионного синдрома.
источник
Дискомфорт или болевой синдром в нижней части спины – один из признаков нарушений опорно-двигательного аппарата. Чтобы выявить причины патологии и назначить правильное лечение, нужно определить характер и особенности неприятных ощущений. Что же означает боль в ягодице справа, отдающая в ногу, и как от нее избавиться?
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.
В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
- деформация межпозвоночных дисков (грыжи, протрузии), костные наросты на позвонках вследствие развивающегося остеохондроза;
- механические травмы позвоночника в поясничном отделе;
- заболевания костей и суставов (остеопороз, остеоартроз, фасеточный синдром);
- мышечные патологии;
- болезни ревматического характера;
- инфекционные и воспалительные заболевания, поражающие нервные волокна, сосуды и ткани;
- сахарный диабет;
- вирус герпеса, опоясывающий лишай;
- новообразования позвоночника;
- переохлаждение;
- лишний вес;
- беременность.
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.
В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.
Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Симптомы люмбоишиалгии, в именно боль в ягодице справа или слева, отдающая в ногу, нередко возникает внезапно в самый неподходящий момент. При первых проявлениях заболевания человеку нужно обеспечить полный покой и исключить физические нагрузки. Лучше всего лечь на жесткую поверхность, слегка приподняв нижние конечности – это позволит добиться максимального расслабления мышц ягодиц и ног, уменьшить болевые ощущения.
Можно надеть бандаж для спины, плотно замотать больное место теплым платком.
В качестве медикаментозных средств при люмбоишиалгии можно использовать спазмолитические препараты Спазмалгон, Баралгин, Спазган.
Вместе со спазмолитиками обычно применяются нестероидные противовоспалительные средства в форме таблеток или мазей (Диклофенак, Дилакса, Вольтарен, Мелоксикам и т.д.) или миорелаксанты, снимающие мышечный спазм.
Для уменьшения отека рекомендуется принять любой антигистаминный или мочегонный препарат.
Чтобы не ухудшить состояние, при сильных болях в ягодице и других проявлениях люмбоишиалгии не рекомендуется:
- принимать горячую ванну или ходить в сауну;
- самостоятельно делать массаж или гимнастику;
- снимать болевые ощущения таблетками в сочетании с алкоголем;
- вводить какие-либо препараты внутримышечно без назначения врача (игла может попасть в пораженную мышцу или нервный корешок).
Достаточно эффективны при болях в ягодице, отдающих в ногу, и народные средства – компрессы и мази на основе спирта, змеиного и пчелиного яда, настоев лекарственных растений. Применять подобные рецепты следует с большой осторожностью (некоторые из них вызывают сильные аллергические реакции) после консультации со специалистом.
Важно помнить, что медицинские препараты и другие средства, применяющиеся в домашних условиях, могут снять неприятные симптомы, но не избавляют от люмбоишиалгии полностью, поэтому больному нужно как можно скорее обратиться к врачу.
Игнорировать боли в ягодице с иррадиацией в ногу нельзя, так как со временем состояние будет ухудшаться, а заболевание перейдет в хроническую форму.
Существует ряд случаев, когда медицинская помощь при люмбоишиалгии необходима незамедлительно. Нужно вызвать «Скорую помощь», если болевые ощущения в ягодицах и ногах сопровождаются следующими проявлениями:
- повышение температуры;
- иррадиация не только в ногу, но и в живот, верхнюю часть спины, грудь и другие части тела;
- полное или частичное обездвиживание;
- отек или покраснение в районе позвоночника;
- сильное онемение пораженного участка;
- боли при мочеиспускании или дефекации;
- недержание мочи или кала.
Лечение люмбоишиалгии направлено на устранение ее основной причины. Чаще всего это патологии позвонков и межпозвонковых дисков, которые корректируются массажем, физиопроцедурами, лечебной физкультурой, а по показаниям и хирургическим вмешательством.
Инфекционные и воспалительные заболевания мышц и сосудов требуют антибактериальной или противовоспалительной терапии, патологии костей – приема препаратов, укрепляющих костную ткань и активизирующих обменные процессы.
Процедуры должны осуществляться под контролем специалиста и при отсутствии у больного противопоказаний. Для улучшения обмена веществ и работы иммунной системы рекомендуется курс витаминотерапии.
Чтобы избежать появления хронических болей в пояснице, ягодичной области справа или слева, распространяющихся на ноги, нужно придерживаться следующих правил:
- при продолжительной работе за компьютером или стоянии на ногах делать перерывы, разминать ноги и поясницу (это касается и водителей, которые вынуждены в течение долгого времени пребывать за рулем);
- сидеть на стуле с высокой спинкой, под поясницу можно подкладывать валик;
- не сутулиться, следить за осанкой;
- по возможности избегать серьезных физических нагрузок и переохлаждения;
- следить за собственным весом;
- не носить обувь на каблуке выше 4-7 см;
- отказаться от вредных привычек, вести здоровый образ жизни;
- спать на умеренно жесткой постели (оптимальным вариантом будет ортопедический матрас);
- регулярно проходить профилактические осмотры у врача.
В 95% случаев люмбоишиалгия имеет благоприятный прогноз. При своевременном лечении и соблюдении профилактических мер от боли в ягодице, отдающей в ногу, и других неприятных проявлений заболевания можно избавиться без следа.
источник
Многих людей интересует, почему болит ягодица, так как она является неотъемлемой частью тела, которая находится в движении ежедневно. Боли ягодиц пользуются популярностью среди офисных рабочих, велосипедистов, спортсменов и всех людей, которые любят регулярные прогулки. Иногда, даже простые действия причиняют жгучие боли ягодичным мышцам. Поэтому следует обращаться за помощью к специалистам для подобающего лечения.
Причины болей в ягодице может вызывать межпозвоночная грыжа поясницы. Когда выпячивается диск в позвоночнике, это приводит к острым или хроническим болям, отдающим в ягодицу. Зачастую, основанием является остеохондроз, который может возникнуть в любой возрастной категории. К этому заболеванию склоны молодые люди, не имеющие достаточных физических нагрузок, подобающего питания или корректную работу. Из-за таких факторов в позвоночнике образуются застойные процессы, нарушающие кровообращение.
Межпозвоночная грыжа поясницы может возникать по таким причинам:
- Малоподвижный образ жизни;
- Неправильное питание;
- Подъем тяжестей;
- Перегрузка поясницы;
- Лишний вес;
- Плоскостопие;
- Нарушенная осанка.
Каждый день, поясница человека подвергается сильным нагрузкам, процент которых возрастает, если происходит поднятие тяжестей с пола. Чтобы не повреждать позвонки, нужно качать мышцы спины.
Данный недуг может проявить себя не сразу, но спинная боль является основным симптомом, на который следует обращать внимание.
Изначально, болевые ощущения проявляются не часто, лишь при повышенных физических нагрузках. Но со временем боль становится все сильнее, и даже длительный отдых не облегчает ее. В связи с этим, человек перестает вести активный образ жизни, что в свою очередь препятствует нормальному питанию поясничного позвоночника.
Недуг имеет свойство увеличиваться в размерах, и когда прикасается к корешкам спинномозговых нервов, происходит прострел – боль, заполоняющая поясницу, ягодицы и ноги.
Заболевание может повредить тазовые и другие немаловажные органы. Если боль отдает в ягодицу, нужна высококвалифицированная консультация.
Для лечения межпозвоночной грыжи используют консервативную и оперативную терапию. Хирургическое вмешательство проводится довольно в редких ситуациях, так как оно не дает никаких гарантий, что недуг не проявит себя больше никогда. Плюс, после этого метода требуется длительный реабилитационный период.
Консервативная терапия проводится такими способами:
- Медикаменты, убивающие воспаление;
- Витаминный комплекс;
- Миорелаксанты;
- Средства, устраняющие боли;
- Препараты, подавляющие спазм мышц.
Лечебная физкультура является неотъемлемой частью лечения грыжи, доставляющей нестерпимые боли в пояснице, ягодицах и ногах.
Боль в верхней части ягодиц сопровождается возникновением защемления седалищного нерва. Возбуждение нервных тканей вызывает сжатие нерва.
Среди недугов, провоцирующих защемление, выделяют:
- Грыжу межпозвоночных дисков;
- Остеохондроз;
- Спондилолистез;
- Стеноз;
- Травмы позвоночника.
Распространенной причиной также считается мышечный спазм, вызывающий острые боли в ягодицах. Плюс, опухоль или инфекционное поражение седалищного нерва.
Специалисты утверждают, что когда болит седалищная мышца – это основной признак защемления. Болевые ощущения проявляются в пояснице, перетекают в ягодицы, бедро, голень, пятку и заканчиваются в большом пальце ноги.
Часто происходит онемение ягодицы и других сопутствующих органов. Боли могут приумножаться, иногда проявляется жжение или покалывание.
Любое грубое движение, поднятие тяжести и даже кашель способны усилить болевые симптомы в пояснице и ягодицах. Ноющие боли приводят к затруднительной ходьбе и сидению. Из-за защемления ослабевают мышцы, следовательно, человеку становится сложно просто стоять.
Для постановления диагноза, доктору хватит обычного осмотра, но для полноценного утверждения пациенту назначают УЗИ, рентген и МРТ. Если специалист усомнится в чем либо, к примеру, возникнет подозрение на наличие другого недуга, он возьмет кровь и урину на анализы.
Острые боли ягодиц и поясницы не позволяют человеку полноценно двигаться. При защемлении седалищного нерва, доктор назначает постельный режим на протяжении недели. Чтобы снять воспаление, прописываются противовоспалительные медикаменты, а для снятия болезненных ощущений – обезболивающие средства. По степени тяжести недуга врач также определит, каким способом будут вводиться лекарства.
При тяжелых защемлениях, пациенту пропишут стероидный курс препаратов или обезболивающую блокаду.
Если боли ягодицы вызваны спазмами, доктор отдаст предпочтение препаратам, которые смогут улучшить кровообращение.
Важный процесс лечения защемления – физиотерапия, которая включает:
- Магнитотерапию;
- Электрофорез;
- УВЧ-терапию;
- Фонофорез;
- Парафиновую аппликацию.
Но физиотерапевтические методы применяются после снижения жестких болевых ощущений в ягодицах и пояснице.
Мышечная боль в ягодицах вызывается спазмами грушевидной мышцы. Недуг может возникать как в левой, так и в правой ягодице, перемещаясь в бедро и ногу. Такие спазмы порождаются из-за повреждения мышцы или из-за первичных заболеваний.
Нервные ветви и ножные сосуды зависят от полноценной работы грушевидной мышцы. Когда происходят какие-то изменения, возникают сильные, острые боли в ягодице.
К первичным заболеваниям, пробуждающим спазм грушевидной мышцы, относятся:
- Остеохондроз;
- Межпозвоночная грыжа;
- Спондилез;
- Радикулит;
- Опухоли поясницы;
- Спазмы спинных мышц;
- Болезнь Бехтерева.
К списку причин, которые могли повредить мышцу, относится:
- Растяжение ягодичной мышцы;
- Воспалительные процессы;
- Характерная травма ягодицы;
- Инъекционные повреждения;
- Артроз.
Провоцирующие факторы дают толчок недугу, который продолжает стремительно развиваться, если не начать лечение.
Основным признаком считается боль в ягодице, имеющая свойство усиливаться и переходить на соседние области. Среди других симптомов выделяют:
- Затекание нижних пальцев;
- Воспаление нервов;
- Мурашки по тревожащей ноге;
- Нарушенная чувствительность;
- Ослабленный рефлекторный характер;
- Различные спазмы;
- Бледность или покраснения кожи.
С мышцами ягодиц лучше не шутить, так как несвоевременная терапия может спровоцировать осложнения, которые будут стабильно проявляться в будущем.
Когда болят мышцы попы, врач должен выявить основной недуг позвоночника с помощью рентгена, УЗИ или МРТ.
Для лечения спазмов грушевидной мышцы используют такие терапии:
- Мануальную;
- Ударно-волновую;
- Ультразвуковую;
- Электротерапию;
- Лазеротерапию;
- Магнитотерапию.
В некоторых ситуациях применяются миорелаксанты, новокаиновая блокада и другие медикаментозные препараты.
В комплексном лечении, специалисты делают профилактику суставам, так как все в организме взаимосвязано.
Если болят кости в ягодицах, то это артрит тазобедренного сустава – воспалительный процесс. Недуг также называют кокситом.
Зачастую, данная болезнь обнаруживается у людей старше 60 лет. Но на данный момент, трудоспособный возраст и маленькие дети не являются исключениями.
Специалисты разделяют артрит на несколько форм:
- Ревматоидная;
- Реактивная;
- Псориатическая;
- Инфекционная;
- Острая;
- Хроническая.
Работники медицины также выяснили причины, провоцирующие заболевание, к ним относятся:
- Различного рода травмы;
- Псориаз;
- Болезнь Крона;
- Кишечные недуги;
- Генные мутации;
- Вирусные инфекции;
- Дисплазия;
- Генетическая наследственность;
- Избыточный вес;
- Профессиональная деятельность.
Каждая причина имеет свои факторы образования недуга. Следовательно, требует подобающего лечения.
Гнойная форма недуга характеризуется острыми болями и интоксикацией. У человека повышается потливость, проявляется общая слабость, головные боли, снижается аппетит. Воспалительный процесс также не остается незамеченным: кожа в проблемной области приобретает красный оттенок и становится горячей. Резкие, пульсирующие боли простреливают в ягодицу и пах. В момент движений болевые ощущения становятся невыносимыми.
К основным признакам недуга относят:
- Боль в ягодицах и паху;
- Хромоту;
- Ограниченные движения;
- Моментальную утомляемость.
При любых симптомах, следует незамедлительно обращаться за консультацией в больницу, так как своевременное лечение поможет избежать осложнений.
Когда болит ягодица внутри, при любых формах недуга, для лечения назначают нестероидные препараты, способные убить воспаление. Они снимают болевые ощущения, и уменьшают отеки. После первого приема препарата, пациент чувствует себя намного лучше.
Чтобы снизить боль в ягодице, применяются обезболивающие гели, мази и крема. Но такие медикаменты не способны вылечить недуг, так как тазобедренный сустав располагается далеко под мышцами, не под кожей.
Ни один метод лечения не обходится без комплексных витаминов и миорелаксантов, которые расслабляют мускулатуру.
При инфекционной форме недуга назначаются антибиотики.
Для реабилитации проводятся физиотерапевтические процедуры, которые подбираются индивидуально для каждого пациента.
Боль в верхней части ягодицы справа или слева – люмбоишиалгия или, в сокращении, ишиалгия. Недуг является сжатием, раздражением или воспалением седалищного нерва.
Специалисты выделяют целый ряд факторов, способных пробудит люмбоишиалгию:
- Остеохондроз;
- Межпозвоночная грыжа;
- Остеоартроз;
- Патологии мышц;
- Ревматические недуги;
- Инфекции;
- Сахарный диабет;
- Частые или сильные переохлаждения;
- Избыточная масса тела;
- Беременность.
Данный недуг имеет несколько форм протекания, таких как невропатическая, мышечно-скелетная, смешанная, ангиопатическая. Каждая форма доставляет определенные боли в ягодице и требует подобающего лечения.
Основной признак проявляется в мышце, которая болит в нижней части ягодицы и в верхней, переходя на голень, но не добирается до пальцев ног. Ноющие, жгучие боли в ягодице не позволяют вести полноценный образ жизни.
Человек начинает прихрамывать, опираясь больше на здоровую конечность. Пациент не может долго стоять, ему приходится наклоняться вперед, чтобы сменить положение, так как мучительные боли не дают покоя.
У человека и при сидении болят ягодицы. Он вынужден опираться о стул или постоянно менять положение.
А также выделяются такие признаки:
- Озноб;
- Жар;
- Побледнение кожи;
- Онемение пораженного участка.
Чтобы назначить подобающее лечение, доктор проведет опрос и осмотр, возьмет анализы, назначит рентгеновское обследование, УЗИ, МРТ, КТ. Если возникает подозрение на злокачественную опухоль, врачи прибегают к сцинтиграфическому обследованию.
Для лечения недуга, специалисты выписывают:
- Антибиотики;
- Противовоспалительные мази и крема;
- Обезболивающие медикаменты;
- Комплекс витамин;
- Препараты, укрепляющие костную ткань.
В некоторых случаях проводится хирургическое вмешательство.
Любая терапия должна проводиться под особым присмотром доктора, чтобы избежать непредвиденных последствий.
После сложного периода, когда боли и спазмы в ягодице устранены, назначается лечебная гимнастика, массажи, физиопроцедуры и иглоукалывание.
Причины боли в ягодице могут скрываться в таком заболевании как миалгия – патология болезненных ощущений в мышцах.
Среди источников возникновения миалгии выделяют:
- Всевозможные травмы;
- Воспалительные процессы в организме;
- Неправильный образ жизни;
- Излишние нагрузки;
- Регулярные стрессы;
- Неполноценный сон;
- Нервные срывы;
- Инфекционные или вирусные поражения;
- Наследственность;
- Ревматоидные недуги и многое другое.
Многие люди задаются вопросом, почему без причины болят мышцы ягодиц, ведь не было физических нагрузок или повреждений. Стоит знать, что боли в ягодицах никогда не возникают без причин. У некоторых людей болевые ощущения могут проявиться, к примеру, спустя год после аварии, или через несколько дней после физических нагрузок.
К симптомам недуга относят:
- Давящую, ноющую боль ягодичной мышцы;
- Сниженную работоспособность;
- Быструю утомляемость;
- Судороги;
- Спазмы;
- Онемение;
- Депрессию;
- Резкую смену настроения;
- Бессонницу.
Такие признаки также могут проявляться на смену погоды или климата.
Данная патология развивает мышечную слабость, и если не начать качественное лечение, миалгия приведет к атрофии, следовательно, к инвалидности.
Лечение миалгии требует комплексного подхода, включающего в себя:
- Глюкокортикостероиды;
- Препараты, снимающие воспалительный процесс;
- Обезболивающие медикаменты;
- Гели, мази и крема;
- Витаминный комплекс;
- Диету;
- Правильный образ жизни;
- Массажи;
- Акупунктуру;
- Лечебную гимнастику.
Когда болят ягодичные мышцы, следует обращаться к таким специалистам:
Каждый доктор излечивает определенные болезни. Изначально нужно посетить терапевта, который направит к другому специалисту узкого профиля.
В ягодице острая боль может проявляться и по другим, малоизвестным причинам, среди которых выделяют:
- Кокцигодинию;
- Плоскостопие;
- Синдром Пирифортиса;
- Искривление позвоночника;
- Анальный абсцесс;
- Рак тазовых костей;
- Геморрой;
- Опоясывающий лишай;
- Стеноз позвоночника и многое другое.
Каждый человек должен знать, если болят мышцы ягодиц, следует отправиться в больницу, не дожидаясь более явных и обостренных симптомов. В связи с тем, что существует много причин возникновения болевых ощущений в этой области, врачи должны выяснить провоцирующий источник и назначить подобающее лечение. Ведь своевременная терапия помогает продолжить вести привычный и полноценный образ жизни.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.
После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.

- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:
- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
источник
Последнее время все чаще стали поступать жалобы, что у человека болят мышцы ног выше колен и ягодицы. Скорее всего это результат заболевания опорно-двигательного аппарата. При современном способе жизни подобные патологии стали встречаться все чаще. А все потому, что нынешнее поколение ведет неправильный образ жизни. Недостаточная физическая активность, нерациональное питание и другие факторы приводят к ослаблению иммунной системы.
Если сильно болят мышцы любой ноги от бедра до колена, это говорит о наличии каких-либо нарушений. Первое подозрение указывает на развитие патологических процессов бедренной или тазовой мускулатуры. Однако, болезненность нижних конечностей может являться симптомом некоторых заболеваний, связанных с опорно-двигательной системой. Очень часто причиной такого рода проявлений становятся следующие факторы:
- механические повреждения суставов, костей или мышечных тканей;
- воспалительные процессы различного характера — миозит, тендинит, фасциит;
- заболевание кровеносных сосудов, связанные с плохой проходимостью;
- нарушение водно-электролитного баланса;
- остеоартроз тазовых или коленных сочленений;
- структурные патологии связывающих тканей;
- чрезмерные физические нагрузки;
- роды у женщин;
- наличие хронических заболеваний скелета или мускулатуры.
Лучшей профилактикой болезненности мышечной структуры ног и ягодиц является лечение наиболее ярких проявлений и сопровождающих их болезней.
Симптоматика болезненности от бедра до колена, как результат различных заболеваний, может сопровождаться многими признаками. Для выяснения точной причины появления болей необходима комплексная диагностика. Чтобы оценить клиническое состояние пациента, нужно собрать больше информации о сопровождающихся нарушениях.
Доктор Бубновский : «Копеечный продукт №1 для восстановления нормального кровоснабжения суставов. Помогает при лечение ушибов и травм. Спина и суставы будут как в 18 лет, достаточно раз в день мазать. »
Боли являются всего лишь одним из симптомов развивающейся патологии, но они могут быть признаком других заболеваний, поэтому врачи предпочитают руководствоваться всеми результатами, рассматривая самые частые патологические состояния, имеющие сходные симптомы.
Причиной болезненности от коленки до бедра вполне могут быть повреждения мягких волокон. Чаще всего причиной таких травм являются спортивные тренировки, несчастные случаи в быту или на производстве. Проявление симптомов зависит от того, какие именно мышцы подверглись поражению. В каждой части — передней, тыльной, боковой части бедра или мускулатуры ягодиц, они проявляются по-разному.
При ушибах симптомы проявляются в виде отечности, синюшности кожного покрова или гематом. Любые движения коленного сустава провоцируют болевой синдром в бедренной или подколенной области, при этом могут очень сильно болеть. При разрывах или растяжениях сухожилий возникает сильная боль, которая ограничивает двигательные функции поврежденных мышц, вследствие чего человеку больно ступать на ногу.
В любом случае, если человек получил подобную травму, ему необходима срочная госпитализация. От этого будет зависеть результат, а также продолжительность оздоровительного курса.
Воспалительные процессы мягких тканей нижних конечностей способствует образованию миозитов или тендинитов. Причиной этого может стать механическое повреждение открытого характера, усложненное инфекционным заболеванием.
При миозите болевой синдром имеет постоянный характер, это означает, что он может проявляться как при движении, так и состоянии покоя. Кроме этого, могут наблюдаться следующие признаки.
- Уплотнение мышечных волокон.
- Изменение цвета кожного покрова.
- Чувство боли в результате прощупывания.
- Вялость мышц.
Подобные симптомы могут проявляться при тендинитах. Кроме этого, может наблюдаться характерный хрустящий звук, когда человек совершает движения ногами. Это говорит о повреждении сухожилия. Воспалительные процессы при фасциите обусловлены физиологическим нарушением кожного покрова, который по внешнему виду напоминает цитрусовую кожуру. Он может скрываться под видом инфекционного заболевания, очагом которого является внешний источник. Чаще всего патология поражает ягодичные ткани.
Если болят мышцы нижних конечностей под коленом сзади, это может говорить о заболевании кровеносных сосудов. Такое проявление свойственно для патологических сужений сосудистых стенок, которые препятствуют нормальному кровотоку. Кроме болевых синдромов вероятно присутствие следующих признаков.
- Интенсивные жгучие боли пульсирующего характера.
- Отечность нижних конечностей.
- Кожный покров приобретает розовато синий оттенок.
- При прощупывании можно наблюдать болезненные уплотнения.
Хронический тромбофлебит обуславливается разрушением кровяных сгустков. Это может спровоцировать болезнь сердечной мышцы, инсульт или тромбоэмболию легочной артерии. Если человек подвергается подобным состояниям, ему необходимо срочная госпитализация. В противном случае, последствия могут иметь летальный исход. Это касается многих сосудистых заболеваний нижних конечностей.
Обычно остеоартроз провоцирует болезненность суставов, но не исключение, что боль может распространятся на ягодичные мышцы или паховую область, а при повреждениях коленной чашечки — переднюю часть бедра сбоку. При возникновении осложнений может наблюдаться воспалительное поражение околосуставной мускулатуры дистрофического характера.
Основные симптомы остеоартроза проявляются следующим образом:
- Болевые чувства, возникающие при нагрузке, которые в дальнейшем могут носить постоянный характер.
- Характерные звуки в суставах.
- Нарушение хрящевых тканей.
- Боли в тазовых сочленениях при ходьбе.
- Боли при прощупывании.
Артроз сочленений тазобедренной области значительно сокращает двигательную активность и способен привести к инвалидности.
Определить точную причину, почему болят мышцы ног выше колена спереди, возможно только после комплексных исследований. Привычных первоначальных способов диагностики будет мало, поэтому для установки окончательного диагноза нужно провести следующие исследования:
- Биохимические исследования крови на электролиты, коагулограмма.
- МРТ.
- Рентгеноскопия.
- Ангиография.
Ультразвуковое обследование и магниторезонансная томография применяется для выявления нарушений в мышечных тканях. Заболевания кровеносной системы выявляют с помощью ангиографии или допплерографии. Рентгеновский снимок покажет наличие переломов костей или суставов.
При болезненности в ногах специалисты часто используют антибактериальные средства или патогенетическую терапию, которая направлена на устранение основного очага. Симптоматическое лечение немаловажно, так как оно помогает снизить проявления болезни — припухлость, зуд или онемение, поэтому не стоит забывать об этом. Для лучшего эффекта врачи совмещают оба способа, которые корректируются на индивидуальных особенностях больного.
Для более эффективного результата медики применяют следующие способы лечения:
- прием медикаментозных препаратов;
- физиотерапевтические процедуры;
- оздоровительная гимнастика и массаж;
- оперативные манипуляции.
Оздоровительный процесс обуславливается видом заболевания и зависит от первой помощи пострадавшему.
Прием медикаментозных препаратов является частью лечения любых болезней. Они используются в различных медикаментозных формах — таблетках, средствах наружного применения, такие как мазь или гель, а также внутримышечных или внутривенных инъекциях. При болезненности мышечной структуры применяют следующие лекарства:
- обезболивающие;
- антисептики;
- миорелаксанты;
- противоопухолевые;
- витаминные комплексы.
При наличии инфекции больному назначают антисептические препараты. Использование антикоагулянтов способствует нормально свертываемости крови при сосудистых нарушениях. Если повреждены хрящевые ткани, связки или сухожилия, пациенту выписывают цитостатики, гормональные средства, а при остеоартрозе уместно применение хондропротекторов.
Методы физиотерапии способствуют оздоровительному процессу и значительно ускоряют его. Они характеризуются физиологическим воздействием на кости, суставы и мускулатуру нижних конечностей. Обычно данные процедуры безопасны, но в некоторых случаях имеют противопоказания к использованию. Самыми распространенными из них являются:
- электрофорез;
- магниторезонансная терапия;
- воздействие ультразвуком;
- лазерная терапия;
- лечение грязями.
Лечебная гимнастика и массажные процедуры являются частью комплексного лечения при заболеваниях опорно-двигательной системы, особенно если это касается травматизма, остеохондроза или остеоартроза. Существуют множество комплексов упражнений, которые способны лечить различные патологии. В основном они основаны на приседании, а также поочередном разгибании и сгибании нижних конечностей. Их можно выполнять как при возникновении патологий, так и для их профилактики. Профессиональный массаж очень полезен при нарушении мышечной структуры.
При серьезных заболеваниях кровеносной системы лишние движения или сильные нажатия могут стать причиной разрушения сосудов — отрыв тромба или другие механические повреждения.
Хирургический метод лечения применяют при осложненных травмах, тяжелых случаях патологии кровеносных сосудов, остеохондрозе или остеоартрозе. По возможности медики стараются применять методы, позволяющие выполнять операцию с минимальным ущербом для наружных тканей кожного покрова. Подобные мероприятия выполняются при помощи специальной аппаратуры и компьютерных технологий. В других случаях, когда необходимо сшивать пораженные сосуды, собирать костные обломки, приходится пользоваться открытым доступом.
Если мышечные боли в нижних конечностях приобретают постоянных характер, это является поводом обратиться к врачу. Своевременно оказанная помощь может предотвратить возникновение нежелательных последствий.
Лекарственные травы и народные средства всегда могут помочь в борьбе с недугами, но перед тем как их использовать, лучше получить консультацию врача. Хотя они основаны на растительных и натуральных компонентах, в некоторых случаях они все же могут навредить. Поэтому лучше не рисковать, а довериться специалисту.
Домашние компоненты и рецепты, которые помогут снять болезненность в нижних конечностях.
- Прополис всегда был отличным средством для снятия болей в суставах.
- Теплые парафиновые компрессы помогут устранить боль, но только при отсутствии вирусных инфекций.
- Использование контрастных ванн на основе ромашки или шалфея способствуют снижению болевого синдрома.
- При тромбозах рекомендуется употребление томатов, лука, свеклы, черешни, а также других продуктов, способствующих разжижению крови.
- Для снятия воспалений можно использовать отвары из борщевика.
- Компресс из листьев капусты и меда также имеет способность снимать воспаление и болезненность мышц нижних конечностей. Для этого промытый капустный лист прокалывают, чтобы он начал выделять сок, а затем намазывают медом и прикладывают к больному месту на ночь.
- Неплохим средством от боли в мышцах считают примочки на основе ромашкового отвара. Это растение имеет антисептическое свойство, отлично снимает боль, раздражение кожи и приводит мышцы в тонус.
Кроме этого, для профилактики болевого синдрома от колена до бедра необходимо придерживаться следующих рекомендаций, создавая благоприятные условия:
- Пока боль окончательно не утихнет, нужно стараться избегать нагрузок на больную ногу, используя костыли или тросточку.
- В ходе оздоровительного и реабилитационного периода лучше носить легкую, удобную обувь, желательно чтобы она соответствовала размеру.
- Людям, страдающим ожирением лучше принять меры по корректировке веса. Лишние килограммы дают значительную нагрузку на опорно-двигательный аппарат. Тот же эффект дает беременность у женщин.
- Немаловажным фактором является образ жизни, который должен включать правильное питание и физическую активность.
Кроме этого, не стоит игнорировать просьбы или советы врача. Все, что он говорит, имеет значение и может помочь предотвратить возникновение нежелательных симптомов.
источник