Боли при неврозе возникают в качестве реакции на постоянные страхи, беспокоящую ситуацию, мысли о возможной неудаче. Болезненность бывает длительной, тянущей, острой, сковывающей движения. Синдрому могут сопутствовать тошнота, светобоязнь, острые реакции на звуки, запахи, колебания температуры.
В 50 % случаев пациентов с неврозами беспокоит головная боль. Ее появление объясняется негативными процессами в нервной системе, затрагивающими головной мозг.
В иных случаях болевой синдром распространяется на другие области тела:
У многих пациентов при неврозе болит сердце, появляются периодические головокружения. Иногда происходит распространение неприятных ощущений по всему организму. Наибольший дискомфорт вызывает появление блуждающих болей, возникающих в самых разных областях тела.
Одновременно с болевыми ощущениями может иметь место тремор конечностей, побледнение кожных покровов, снижение либидо, эректильная дисфункция, повышенная утомляемость, бессонница.
Возникновение болей при неврозе объясняется следующим образом.
- Нервная система состоит из вегетативной и центральной. Первая контролирует работу различных органов, вторая регулирует рефлексы.
- Вегетативная система включает в себя 2 отдела – симпатический и парасимпатический, отвечающие за уровень АД, сердцебиение, кишечную перистальтику.
- При отсутствии невроза все системы пребывают в гармоничном состоянии. После его развития баланс нарушается, возникают сбои в работе различных внутренних органов.
Блуждающие боли при неврозе побуждают пациента обращаться к различным специалистам (кардиологу, гастроэнтерологу), однако обследования не определяют причину неприятного состояния. Выяснить истинную причину нарушения удается после обследования у невролога.
Медицинская статистика утверждает – болевой невроз широко распространен среди разновозрастного населения. Патология обнаруживается у 70% мужчин и женщин среднего и молодого возраста.
Единичные случаи невротической болезненности объясняются физическим или умственным переутомлением. Если болевые симптомы наблюдаются постоянно, пациенту ставится диагноз «невроз», после чего назначается соответствующее лечение.
Для снятия невротических болей специалисты назначают:
- прием специальных медикаментов;
- психотерапевтический курс;
- физиотерапевтические процедуры.
Медикаменты, применяемые для устранения невроза и связанного с ним болевого синдрома, описаны в следующей таблице.
| Группы, названия препаратов | Действие на организм |
|---|---|
| Анальгетики (Ибупрофен, Анальгин, Пенталгин) | Снятие различных видов невротической болезненности |
| Антидепрессанты (Флуоксетин, Амитриптилин, Гуморил) | Избавление от угнетенного состояния, нормализация эмоциональной сферы, облегчение боли при неврозе желудка |
| Транквилизаторы (Диазепам, Феназепам, Гидроксизин) | Улучшение сна, устранение повышенной тревожности |
Психотерапевтический курс включает в себя занятия с опытным специалистом. Работа с пациентом помогает изучить особенности его личности, выяснить причины патологического состояния, помочь в построении новых моделей поведения. При истерических расстройствах могут быть назначены сеансы гипноза.
Физиотерапевтические процедуры, назначаемые при невротических болях, обеспечивают нормальное возбуждение и торможение нервной системы, устраняют вегетативные симптомы, стимулируют кровоснабжение головного мозга.
Общий курс дополняется выполнением лечебной гимнастики, изменением распорядка дня, режима и рациона питания. По согласованию с врачом могут применяться народные средства – настойки лимонника и женьшеня, отвары и настои валерианы, кипрея узколистного, донника, глиняные или грязевые компрессы с добавлением мяты перечной, чеснока.
Многих интересует – как уходит невроз. На успешность проведенного лечения указывают уменьшение и постепенное исчезновение болей, избавление от внутреннего напряжения, тревожности, восстановление работоспособности.
Чтобы ускорить процесс выздоровления, необходимо обеспечить спокойную домашнюю обстановку, размеренный жизненный ритм, отсутствие давления на психику. Для пациента, страдающего болевым неврозом, важна регулярная моральная поддержка близких ему людей.
Большинство специалистов, занимающихся устранением болей при неврозе, утверждают – при отсутствии эффективных лечебных мер патологическое состояние не исчезнет. Если будут сохраняться первопричины заболевания в виде систематических стрессов, конфликтов с родными или коллегами по работе, человек будет постоянно испытывать негативные эмоции, вызывающие ухудшение общего самочувствия.
При отсутствии адекватных лечебных мер невроз может приводить к разнообразным негативным последствиям — обострению имеющихся хронических заболеваний, развитию патологий желудочно-кишечного тракта, понижению работоспособности, появлению повышенной агрессивности, навязчивых состояний.
Чтобы избежать развития невроза и появления болей в различных областях тела, стоит воспользоваться рекомендациями неврологов.
- Регулярно принимать контрастный душ (лучше всего утром).
- Ежедневно не менее 20-ти минут пребывать на свежем воздухе.
- Перед сном выполнять массаж ступней с пихтовым или кедровым маслом.
- Избегать гиподинамии, вести подвижный образ жизни.
- Заниматься доступными видами спорта (скандинавской ходьбой, плаванием).
- Избегать сильных стрессов, овладеть техникой противостояния негативным эмоциям.
При появлении незначительных признаков патологии можно воспользоваться одной из эффективных техник ежедневного аутотренинга. В случае усиления невротических болей важно незамедлительно посетить специалиста.
источник
Проявление первых признаков невропатии ног напрямую зависит от того, какой именно нерв был поврежден. В случаях повреждения сенсорных нервных волокон больной начинает ощущать онемения или снижение чувствительности в ногах, а иногда появляются ощущения покалывания или сдавленности.
При повреждениях двигательных нервов появляется излишняя слабость в мышцах, которая со временем сопровождается судорогами или атрофией. Поражение вегетативных нервных волокон провоцирует чрезмерную сухость кожи нижних конечностей, что чревато развитием различных нагноений. Все это со временем приводит к тяжелому заживлению ран и постепенному отмиранию кожи.
Жгучую боль и онемение в конечностях относят к основным симптомам заболевания, тогда как отечность, спазмы, частичный паралич, ощущение «мурашек», проблематичность передвижения принято считать сопутствующими симптомами невропатии.
Обычно люди не обращают внимания на такую неважную вещь, как холодные ноги или не придают этому много значения, если чувство уже стало привычным и перестало вызывать дискомфорт. Мерзнущие ноги возникают чаще всего зимой или осенью, когда человек часто переохлаждается или промачивает ноги.
Но если мерзнут ноги постоянно, даже когда человек находится в теплом, прогреваемом помещении, стоит поискать причины более скурпулезно. С данной проблемой очень часто сталкиваются женщины и мужчины старше сорока лет. Чаще всего виновато плохое кровообращение или нарушения деятельности нервной системы (разболтанность или низкий тонус ее вегетативной части).
Невроз является собирательным названием обратимых психогенных расстройств, для которых характерно затяжное течение. В медицине до сих пор нет определенного обозначения этого заболевания, поэтому невроз рассматривается как функциональное нарушение высшей нервной деятельности.
Ответить на вопрос, что именно может беспокоит при неврозе, достаточно сложно. Потому что боль проявляет себя по-разному.
При неврозе очень часто человека мучает боль в сердце, голове, животе, спине, мышцах и других органах. Это приносит неприятные ощущения и дискомфорт не только в физическом плане, но и психологическом.
Пациенту часто приходится бегать от одного врача к другому, сдавать анализы и проводить обследования, пока он наконец не попадёт к психотерапевту.
Существуют разные причины возникновения неврозов. Это хронические стрессовые ситуации, психологические травмы, переутомление, агрессия и конфликты в семье, перенесенные тяжелые болезни, истощение нервной системы, психоэмоциональные нагрузки.
Преходящие физиологические дискомфортные симптомы, которые развиваются на нервной почве, могут наблюдаться у многих людей. Однако, если боли при неврозах длятся долгое время и ярко выражены, то в таком случае заболевание в хронической стадии и следует обратиться к специалисту.
Для человека в нервозном состоянии характерны:
- частая плаксивость;
- повышенная чувствительность к стрессовым ситуациям (когда человек на небольшой стресс реагирует слишком агрессивно или впадает в отчаяние);
- обидчивость;
- быстрая утомляемость, характеризующаяся снижением концентрации внимания, памяти, мыслительных способностей;
- нарушение сна;
- вегетативные дисфункции;
- непереносимость яркого света, громких звуков, изменений температуры;
- снижение сексуального влечения.
Очень часто при неврозе наблюдается головная боль, у которой разная природа возникновения. То же касается и симптомов. По статистике у более 50% пациентов присутствует данное клиническое проявление. Это заболевание нервной системы ухудшает качество жизни, лишает человека возможности жить полноценно и радоваться каждому дню.
Существуют три разновидности невроза: истерия, неврастения и невроз навязчивых состояний. При каждом из них человек может ощущать тяжесть и сдавливание в голове, пульсирование в висках. Очень важно вовремя обратиться к специалисту. Ни в коем случае нельзя заниматься терапией самостоятельно и заглушать симптомы обезболивающими препаратами.
Боль в сердце при неврозе тоже обычное состояние, параллельно больной может чувствовать одышку, усиленное сердцебиение, головокружение, потливость, страх, слабость, повышается тревожность, возникает апатия ко всему и умственная утомляемость.
К признакам кардионевроза относится и навязчивость мыслей. Заболевший начинает панически бояться, что с ним может произойти сердечный приступ, который станет для него фатальным. В сердце может ощущаться ноющая боль, сжатость, покалывание и тяжесть.
Следует помнить, что в район сердца может отдавать желудочная боль, проблемы со спиной или межреберная невралгия. Очень непросто самому выявить точную локализацию болевого места, поэтому потребуется пройти ряд обследований для диагностики.
Стрессовые ситуации, повышенные умственные нагрузки, истощенность вегетативной нервной системы приводят к боли в желудке, которые также характерны для невроза.
Невротическая природа заболевания даёт о себе знать не так, как гастроэнтерологические недуги. К примеру, человек способен чувствовать пустоту в желудке через несколько минут после еды. Или после пары глотков может ощущать переполненный желудок. Пациент начинает употреблять препараты, которые везде рекламируют, занимается самолечением. А проблема кроется в другом. Важно вовремя найти причину болезни, чтобы начать лечение правильно и своевременно.
При неврозе может также наблюдаться болезненность и дискомфорт в суставах и мышцах. Когда ущемляются нервные корешки, проводимость ткани значительно падает, а импульсы к органам и мышцам соответственно плохо поступают.
Невротичность в данном случае проявляется напряжением в районе поясницы и шеи, нервным тиком, тремором, болью разного вида. Эти неприятные ощущения сопровождает слабость, плохой аппетит, апатия, раздражительность, повышенная утомляемость.
Для неврозов характерны дискомфорт и боль в разных частях тела, которые лишают человека душевного равновесия. Есть общие признаки для всех проявлений. Это состояние тревоги, страх, раздражение, боль. Так жить очень сложно. Поэтому больному приходиться ходить к разным специалистам, чтобы найти главную причину своих недомоганий. И только после разных видов диагностики, пациент может попасть к психотерапевту.
Опытный специалист сможет поставить правильный диагноз и назначит лечение. Поэтому не стоит тратить драгоценное время на самолечение, откладывая визит в медицинский центр. Терапия должна быть комплексной. Только так можно будет быстро вернуться к нормальному ритму жизни.
В качестве профилактической меры следует пересмотреть свой образ жизни. Очень полезно делать физические упражнения и гулять на свежем воздухе. Важно следить за рационом питания, ограничить употребление вредных продуктов, есть больше фруктов, овощей и зелени.
Успокоить нервы поможет плитка шоколада и методики релаксации. А вот на кофе налегать нельзя, потому как кофеин только усугубит раздражающий фактор. Чтобы улучшить психоэмоциональное состояние полезно слушать хорошую музыку, желательно избегать стрессовых ситуаций и научиться на всё реагировать спокойно.
Если у вас периодически тянет ногу, от ягодицы до стопы, и вы при этом не подвергали свой организм накануне длительным физическим нагрузкам, и не было травмирующих вас ситуаций, значит, это начальный признак серьёзного или не очень заболевания.
В нижеизложенной статье мы подробно изложим, почему это происходит, какая диагностика и лечение потребуется и как этого можно, вообще, избежать.
Иногда причиной может быть даже банальная длительная ходьба на высоких каблуках, ношение тяжестей, долгого стояния на одном месте, длительных изматывающих пеших походах и т. д.
Но это также наблюдается и при серьёзных заболеваниях, травмах, нарушениях работы нервной системы, инфекциях, воспалениях, нарушениях обмена веществ:
- Болезни и травмы позвоночника — приведут к различным патологическим процессам в спинном мозге, спровоцируют различные плохо поддающиеся лечению заболевания: защемление и воспаление нерва, остеохондроз, межпозвонковую грыжу и т. д.
- Травмы — различные растяжения и разрывы мышц и сухожилий.
- Аномальные костные изменения — при остеомиелите.
- Переломы костей — тазовых, шейки бедра, ноги и при сильных ушибах также наблюдается этот синдром.
- Воспаление — многие инфекционные заболевания могут привести к воспалительному процессу в тканях и костях, и вызвать в поражённом месте непрерывные тянущие боли.
- Онкологические заболевания — различной локализации приводят также к подобному симптому.
- Болезни суставов — суставные патологии и износ тазобедренного сустава: артрозы, подагра, артриты, коксартроз.
И многие другие хвори: воспаление седалищного нерва, туберкулёз, остеомиелит, варикоз, миозит, ишиалгия и т. д.
Остановимся поподробней на некоторых заболеваниях:
- Остеохондроз — этим недугом болеет каждый второй человек, потому что только у пояснично-крестцового отдела позвоночника такая интенсивная нагрузка.
Именно эта уязвимость и приводит к быстрому формированию патологии. Начинаются необратимые деструктивные нарушения в позвонках, хрящевая ткань замещается костной, нервы и сосуды ущемляются.
Способствуют этому следующие факторы: избыточный вес, воспаления, водно-солевой дисбаланс и т. д.
Остеохондроз в итоге приведёт к сколиозу, ущемлению седалищного нерва, образованию грыжи и т. д. Необходимо комплексное лечение. - Различные сосудистые патологии — возможен летальный исход, при отрыве тромба и закупорки сосуда.
- Лимфостаз — может развиться в результате травмы или инфекциях,это патология лимфатических сосудов.
- Воспалительные процессы — возникают при травмах связок и мышц, их локализация: возле суставной сумки, или в самой сумке, переход мышцы в сухожилии, соединения связки с костью.
Выявить поражённый участок можно по наличию: покраснения, опухоли, боли. - Миозиты — это воспалительные процессы в мышцах. Предпосылкой могут послужить нарушения обменных процессов, последствия инфекционных заболеваний, непомерные физические нагрузки, частые переохлаждения.
Причин для появления тянущих болей немало, но боль всегда сигнализирует о неблагополучии в организме, на которую необходимо молниеносно реагировать.
Если у вас имеются боли тянущего характера, значит, обязательно проявятся и сопутствующие этому симптомы:
- озноб и повышение температуры;
- отёчность и затекание конечностей;
- частичное онемение кожного покрова;
- на коже явственно проступают красные пятна, полосы они могут занимать обширную область, или наоборот, маленькие участки;
- небольшие плотные шишки или вмятины.
Болевые ощущения могут быть:
- Острыми, сильными — часто свидетельствуют о новой недавней боли, о начавшемся недавно заболевании или регулярных перегрузках организма. Если устранить заболевание или перенапряжения, боль исчезнет.
Хроническая, постоянно ноющая — имеет статус самостоятельной болезни. Если боли продолжаются более 2–3 месяцев, значит, болезнь приобрела хронический характер. - Тянущие боли в ногах по ночам. Беспокоят в равной степени и мужчин, и женщин, источником может послужить одно или даже несколько заболеваний.
Когда это повторяется каждую ночь 3–4 дня подряд, значит, необходима срочная диагностика и лечение для предотвращения различных осложнений в будущем.
Провоцируют ночные тянущие боли следующие заболевания и состояния:
- сосудистые патологии: облитерирующий эндартериит, атеросклероз, варикоз, тромбофлебит и т. д.
- заболевания позвоночного столба: грыжа, люмбаго, декубитус, остеохондроз, сколиоз, ишиас и т. д.;
- суставные поражения: синдром Рейтера, подагра, реактивный артрит, ревматизм, артроз и т. д.;
- нейропатия;
- беременность;
- сахарный диабет;
- растяжение сухожилий икроножной мышцы;
- дефицит в организме микроэлементов, витаминов и т. д.;
- системные и почечные патологии;
- облитерирующий эндартериит;
- хроническая интоксикация организма;
- геморрой;
- психическое состоянием — синдром беспокойных ног и т. д.
Вегето-сосудистая дистония является следствием расстройства вегетативной системы человеческого организма, которая появляется по причине чрезмерных психологических нагрузок, частых стрессов и нервных напряжений.
ВСД не относится к самостоятельным заболеваниям.
Ее можно назвать как комплекс различных симптомов, указывающих на нарушения в организме, но боли при ВСД различного характера являются достаточно распространенным явлением. Они причиняют человеку много неприятностей, вызывают дискомфорт, уменьшают способность адаптации к условиям внешней среды обитания, вызывают чувство страха за собственную жизнь.
Больной, страдающий ВСД, часто испытывает психические расстройства, которые негативно отражаются на общем состоянии, становится раздражительным, нервным. Особенности характера и нервной системы тесно связаны между собой. Частые стрессы, тревожное состояние достигают не только головного мозга, но могут сказаться на всем организме.
Человек не может заниматься спортом или любимым хобби, он постоянно испытывает хроническую усталость, в некоторых случаях возможно проявление панических атак, которые ухудшают качество жизни, приводят к нарушению сна.
Возникающие при нейроциркуляторной дистонии болевые ощущения мешают нормальной жизни больного, нарушают все его планы. Также боль при ВСД становится причиной возникновения конфликтов на работе и в семье, вызывает психологические, эмоциональные расстройства, приводит к раздражительности и депрессии.
Основные виды приступов цефалгии, отличающиеся симптомами боли, делятся:
- Боли напряжения. Характеризуются тупыми, монотонными болевыми ощущениями, тяжелой головой.
- Признаком кластерного вида являются болевые приступы в области надбровных дуг, лобной или теменной части головы, области виска, часто болят глаза. Характерной особенностью этого вида является покраснение кожи лица, повышенное потоотделение, слезы. Чаще страдают мужчины.
- Мигрень. При ней иногда возникает пульсация, которая локализируется на конкретном участке головы, появляется шум. Наиболее подвержены женщины. Тяжелыми считаются приступы мигрени, когда они сопровождаются:
- Тошнотой.
- Рвотой.
- Похолоданием конечностей.
- Ознобом.
Причинами возникновения головных болей таких видов являются стрессы, перенапряжения, психологические расстройства.
ВСД и боли в животе тесно связаны между собой. Наиболее часто в таких случаях у пациентов наблюдаются расстройства со стороны желудочно-кишечного тракта:
- Нарушается переваривание пищи.
- Ферменты для переваривания еды вырабатываются неправильно и возникает гастрит.
- Перистальтика кишечника работает со сбоями.
Вследствие этих причин происходит вздутие живота, скопление газов, а кислота и щелочь разъедают стенки желудка. Расстройство может исчезнуть, как только человек успокоится и распрощается с тревожными мыслями. После приема пищи рекомендуется немного отдохнуть. Если при ВСД часто болит желудок, то для установления точной причины возникновения боли, которая сопровождается нарушением со стороны ЖКТ и ее устранения, необходимо обратиться к врачу для полного обследования. Подробнее про боли в животе можно узнать в этой статье.
Наиболее часто неприятные ощущения локализуются в спине и шее. Существует огромное количество причин, по которым болят эти участки тела, важно установить основные факторы, которые провоцируют боль в позвоночнике, спине или шее.
При остеохондрозе ВСД является виновником возникновения болевых ощущений. К этому приводит развитие патологии в межпозвоночных дисках, а другие расстройства только усугубляют болезнь.
При ВСД больной может испытывать болевые ощущения в мышцах, которые появляются после сильной физической нагрузке на них. В редких случаях они могут сопровождаться мелкими судорогами. Подергивание мышц мускулатуры, мышечные боли при дистонии приводит к нарушению нормальной жизни. Эффективным в данном случае будет применение не обезболивающих средств, а седативных препаратов.
При нейроциркуляторной дистонии часто могут болеть ноги. Нарушение правильного функционирования вегетативной системы приводит к неправильному сокращению периферических сосудов, при котором страдают вены на ногах, что вызывает болезненность конечностей, боли в ногах при ВСД. Характерными признаками ВСД в таких случаях считаются:
- Отсутствие отеков. Не следует забывать, что отечность нижних конечностей может свидетельствовать о заболевании почек или сердца.
- Отсутствие органических изменений и признаков хронической венозной недостаточности.
Если болят ноги при ВСД в коленных суставах, нужно обратиться к врачу для диагностики и исключения ревматоидного артрита или полиартрита. Застой крови, вызванный сбоем в работе клапанного аппарата, провоцирует появление тяжести в ногах, а потом и болей.
Своевременная диагностика и устранение основного заболевания – наиболее важные факторы успешного лечения невропатии нижних конечностей.
В начале процесса лечения заболевания врачу необходимо найти основную причину, повлекшую за собой нарушения работы нервной системы. Для этого медики тщательно изучают все признаки невропатии у пациента с целью исключения среди них других заболеваний. В процессе изучения симптомов невропатии врач проводит наружный осмотр, выясняет генетическую предрасположенность заболевания, проверяет состояние реакции больного.
На основе проведенных анализов устанавливается основная причина возникновения невропатии нижних конечностей.
Наиболее эффективное лечение невропатии заключается в комбинировании медикаментозного и физиотерапевтического лечения. Первостепенной задачей врача в процессе лечения является устранение первопричины развития заболевания. А именно, если невропатия возникла на фоне интоксикации — следует провести полную очистку организма, в результате авитаминоза – нужно возобновить полноценное питание пациента и т.д.
Физиотерапевтические процедуры нашли широкое применение в процессе лечения невропатии нижних конечностей. При невропатии применяют:
- магнитотерапию;
- электростимуляцию;
- массажи;
- рефлексотерапию;
- ЛФК.
В процессе лечения пациенту важно внимательно выполнять все предписания врача и постоянно осматривать пораженные конечности на наличие трещин, порезов и ран. В случаях обнаружения кожных повреждений ноге потребуется максимальный покой. Для этого используются костыли или специальная разгрузочная обувь, а повреждения обрабатываются антисептиками.
Успех лечения невропатии прежде всего зависит от основной причины развития заболевания. Если невропатия была спровоцирована путем развития другого заболевания, то результат выздоровление будет успешным. А при наличии генетической предрасположенности к невропатии рассчитывать не быстрое и успешное выздоровление не приходиться.
Симптомы инфекционных невритов седалищного, большеберцового, бедренного и коленного нервов можно снять с помощью приема антибактериальных препаратов. Дополнительно назначается лечение нестероидными, противовоспалительными, противовирусными средствами, миорелаксантами, витаминотерапией.
Если симптомы невралгии вызваны расширением кровеносных сосудов, ишемией, тромбофлебитом, назначают лечение сосудорасширяющими препаратами. При травмах конечность фиксируют, если необходимо накладывают гипсовую или тугую повязку. Больному показан постельный режим, спать нужно на жестком матраце. Чтобы снять боль, отечность конечность следует лечить мазями и гелями, содержащими анестетики, прописывают также диуретики.
После снятия острых симптомов пациенты проходят лечение физиотерапевтическими процедурами: массаж, электрофорез, ЛФК, УВЧ, электромиостимуляция, мануальная терапия. При тоннельном синдроме вводят лекарственные средства непосредственно в пораженный канал.
Когда лечение медикаментами, проведение физиотерапевтических процедур не помогает снять боль, состояние больного ухудшается, проводят хирургическое вмешательство. Таким образом выполняют декомпрессию защемленного бедренного или большеберцового нерва. При необратимых процессах в нервных волокнах нейрохирург выполняет сшивание или пластику тканей. Лечить хирургическим путем необходимо разрыв мениска в колене, переломы со смещением, грыжи позвоночного столба.
Воспаление седалищного, бедренного, большеберцового и малоберцового нерва у молодых людей хорошо поддается терапии, лечение имеет положительные прогнозы. У пациентов пожилого возраста, страдающих сахарным диабетом, заболевание носит прогрессирующий характер, возможно развитие паралича мышечных тканей, деформации суставов стопы.
Лечение должно быть направлено на устранение той причины, которая привела к невропатии. Если это сахарный диабет, нужно стараться снижать уровень сахара в крови любыми способами. Если это интоксикация, нужно как можно быстрее выводить из организма токсические вредные вещества. Если это следствие длительного применения какого-нибудь лекарственного препарата, нужно немедленно прекратить его использование. При алкоголизме нужно лечить человека от алкогольной зависимости. Курс лечения должен быть комплексным и достаточно длительным.
Во-первых, назначают различные витаминные комплексы, которые восстанавливают нервные трофические процессы. Особенно необходимыми при таком заболевании становятся витамины группы В.
В-вторых, широкое применение получили физиотерапевтические процедуры, хотя длительного эффекта они не имеют.
В-третьих, назначают обезболивающие препараты для снятия жгучей боли, противовоспалительные лекарства.
В-четвёртых, чтобы привести в порядок и укрепить нервную систему, назначают антидепрессанты.
В-пятых, очень часто невропатия сопровождается судорогами, которые неожиданно сводят конечности. В этом случае назначаются противосудорожные препараты.
В-шестых, лечебные ванны и специально разработанные упражнения могут служит прекрасным дополнением к основному курсу лечения данного заболевания.
Невропатия верхних конечностей бывает намного реже, чем нижних конечностей, так как основная нагрузка в большей степени идёт на ноги. Причины, симптомы и лечение практически такое же, как и при невропатии нижних конечностей. Диагностировать данное заболевание может только квалифицированный специалист, так что своевременное и раннее обращение к врачу принесёт только положительные результаты.
- Судороги
- Нарушение речи
- Мышечная слабость
- Потливость
- Сухость влагалища
- Слезотечение
- Онемение конечностей
- Боль в ухе
- Сухость глаз
- Снижение слуха
- Боль в нижних конечностях
- Жжение кожи
- Общая отечность
- Отсутствие эрекции
- Трудности в ходьбе
- Шаткая походка
- Паралич мышц лица с одной стороны
- Частичный паралич
- Онемение кожи
- Покраснение нижних конечностей
Невропатия – недуг, для которого характерно дегенеративно-дистрофическое поражение нервных волокон. При данном заболевании поражаются не только периферические нервы, но и черепно-мозговые. Зачастую наблюдается воспаление какого-либо одного нерва, в таких случаях это расстройство носит название мононевропатия, а при одновременном воздействии на несколько нервов – полиневропатия. Частота проявления зависит от причин возникновения.
Наиболее распространённой считается диабетическая невропатия, поскольку она встречается в более чем половине случаев. На втором месте по значимости алкогольная невропатия — её характерной чертой является то, что она развивается без проявления симптомов. Остальные виды невропатии встречаются в равной степени, но наиболее редким видом недуга является невропатия лицевого нерва.
Любой тип заболевания диагностируется при помощи проведения аппаратного обследования пациента, например, УЗИ или КТ, а также определяется по результатам осмотра невролога. Основными принципами лечения являются применение физиотерапии и назначение лекарственных препаратов.
Основная задача терапии – устранить болевые и дискомфортные проявления заболевания, а также ликвидировать вызвавшие его недуги. Медикаментозное лечение включает в себя назначение:
- кортикостероидов, снимающих воспаление;
- противовирусных препаратов;
- лекарств, устраняющих болезненные спазмы;
- седативных веществ;
- препаратов, направленных на улучшение нервной проходимости;
- инъекций витаминов.
Но основной результат в лечении невропатий несёт в себе физиотерапия, включающая в себя:
- курсы лечебных массажей;
- прогревания;
- электрофорез;
- упражнения ЛФК;
- лечение током и магнитным полем;
- иглоукалывания;
- водолечение.
Для лечения диабетической невропатии необходимо держать под контролем уровень сахара в крови до конца жизни. Других способов устранения такого типа расстройства не существует. При алкогольной форме необходимо полностью отказаться от спиртных напитков, а для восстановления организма рекомендуют разнообразить рацион питания.
Хирургические операции применяются крайне редко, только в тех случаях, когда необходимо сшивать повреждённый нерв.
Схема лечения составляется исходя из выявленной причины болезни.
Самым важным в терапии является устранение провоцирующего фактора, поэтому необходимо пролечить основное заболевание, исключить алкоголь, удалить токсины из организма, держать под контролем гликемию при диабетической нейропатии.
Положительный эффект усиливается если совместно с лекарствами использовать физиопроцедуры, специальную гимнастику, иглоукалывание, массажи.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Варикоз – заболевание, приносящее с собой не только неприятный косметический дефект в виде сосудистых звездочек в начале заболевания и вздутия вен на последующих стадиях развития, но еще и мучительные боли в ногах, обычно усиливающиеся к вечеру.
В этой статье поговорим о том, как проявляется боль в ногах при варикозе, симптомы и признаки заболевания. А также рассмотрим вопрос: что делать, если болят вены на ногах, лечение дома.
Снять боли в ногах можно при помощи обезболивающих лекарственных препаратов, которые продаются в любой аптеке без рецепта. Но они лишь временно избавят от мучений, за лечением же нужно обращаться к специалисту.
Возможно, эти лекарства врач назначит тоже, но укажет дозировку в каждом конкретном случае, а также будет рекомендован и необходимый комплекс лечения или процедур.
таблетки от варикоза помогут снять боль средней силы, но они ничего не смогут сделать против спазма. Быстрый эффект имеют такие таблетки, как диклофенак, ибупрофен, индометацин, нимесулид. Эти же активные вещества выпускаются и в тюбиках в форме кремов и гелей. Для улучшения тонуса сосудов и вен назначают флеботоники – детралекс, троксевазин, венарус, флебодиа, эскузан и др. – они снимают боль и способствуют возвращению здоровья сосудам, а также антикоагулянты, разжижающие кровь и способствующие ее циркуляции – аспирин, венолйф, лиотон и др. Но дозировку и комбинации лекарств посоветует только специалист, так как возможны побочные эффекты;
При выборе трав можно остановить свое внимание на корне лопуха, лещине, укропе. Отвары трав на их основе нужно пропивать курсом около 2-х недель. Можно прибегнуть к другим народным советам и попробовать расслабить тело в укропной ванне. Есть чудодейственные советы по прикладыванию к больному месту глиняных компрессов. На ночь лучше всего растереть стопы и голень камфорным маслом или скипидаром.
Но важно помнить, что не одно народное средство не будет эффективным без комплексного лечения. Альтернативы медикаментозному воздействию в данном случае нет.
Как снять боль при варикозе в домашних условиях? Можно использовать народные методы лечения.
В совокупности с медикаментозными препаратами, помогают и рецепты народной медицины:
- к больному месту рекомендуется прикладывать помытый и отбитый лист белокачанной капусты;
- втирание в кожу настойки конского каштана, приготовленной следующим образом: на двести пятьдесят грамм водки – пятьдесят грамм очищенных измельченных каштанов, настаивать семь дней, укрыв от света;
- помогает смесь этих же плоды со сливочным маслом, с маслом можно смешать и пропущенный через пресс чеснок в соотношении два к одному;
- холодный компресс с яблочным уксусом. Марлевую салфетку смачивают в уксусе, накладывают на больное место, перебинтовывают. Ноги с компрессом нужно подержать приподнятыми вверх.;
- настойка мускатного ореха из расчета: на литр водки – двести грамм измельченного ореха. Дать настояться десять дней. Раствор применяется для смазывания, также можно пить по двадцать капель в день;
При невозможности снять боль перечисленными выше средствами, быстро и эффективно помогает лечение лазером. Эта процедура не имеет противопоказаний и ограничений, выполняется в течении сорока минут, а пациент после ее проведения сразу может приступить к работе и вести обычный образ жизни.
Навсегда избавиться от боли при варикозном расширении вен нижних конечностей, можно только под руководством врача-флеболога, выполняя весь комплекс назначенных процедур. Самолечение и использование только обезболивающих при варикозном расширении вен приведет к развитию более тяжелых форм болезни.
Надеемся, что этот материал был для вас полезен и вы теперь знаете, как болит варикоз на ногах и чем снять боль в ногах при варикозе.
При депрессии или психоэмоциональном перенапряжении увеличивается давление на корешки нервных волокон в суставных тканях. Из-за стресса нарушается кровообращение, и сустав начинает болеть. Если речь идет об осанке, то физиологически человек сжимается при ощущении стресса. Мышцы шеи и поясницы начинают характерно сокращаться вызывая сколиоз.
Иммунитет на нервной почве снижается, а риск попадания и развития инфекции в организме увеличивается. Таким образом может развиться артрит. Длительная депрессия вызывает усиленную выработку кортикостероидных гормонов, большое количество которых понижает концентрацию гиалуроновой кислоты.
Суставы не получают необходимой смазки, уменьшается их эластичность, функциональность, усиливается трение, что провоцирует воспалительные процессы и боли в мышцах. При ВСД (веготососудистой дистонии) характерно развитие гипертонуса и спазма мышц, которые зажимают суставы, провоцируя их деформацию.
Сложно встретить представительницу прекрасного пола, не знакомую с фразой «часто тянут ноги». Женские ножки действительно требуют особенного внимания, и забота о них начинается с выявления причин возникновения дискомфорта и грамотной врачебной диагностики.
Незначительным утешением является банальное принятие того, что эта жалоба очень распространена. Обладательницы подобной проблемы достаточно красочно и искусно описывают похожие ощущения в нижних конечностях. Покалывание, и онемение, «мурашки», и дискомфорт, связанный с чувством тяжести в ногах или мышечной болью и прочее. Подобную симптоматику часто описывают женщины, страдающие остеохондрозом.
Возможны и другие заболевания позвоночного столба, сосудов, желез внутренней секреции. К группе риска специалисты относят 90% населения, перешагнувшего 25-летний возраст.
Зачастую эта симптоматика является сопутствующей, она сообщает о наличии более серьезной проблемы с сосудами или эндокринной системой. Исключить подобные опасения могут только лабораторные исследования, назначенные опытным доктором.
Первое, на что сетует большинство из тех, кто встречается с подобной проблемой, это многочасовая усталость, перенапряжение от большого количества пройденных километров, некомфортная обувь или классическое: «весь день на ногах».
Далеко не всегда боль является показателем усталости или напряженного рабочего графика.
Здоровые ноги могут заявлять о своей усталости в последствии перенапряжения на тренировке, профессиональных занятий спортом, многочасового хождения (боль в икроножной мышце — самое распространенное ощущение). Такую боль чаще всего описывают как боль «крутящую».
Если же Вы не относитесь к категории людей, перенапрягающих свои ноги спортивными нагрузками или ежедневной пробежкой, то стоит обратить внимание на факторы, вызывающие такие симптомы более внимательно. Вероятные причины подобных ощущений:
- перенесенные всевозможные травмы: сильные ушибы и переломы, вывихи и растяжения, банальные удары;
- авитаминоз и недостаточное содержание минералов в организме: кальций, магний, калий;
В таблице представлены Частые причины ощущения тянущих ног у женщин и наиболее распространенные заболевания, вызывающие такие ощущения. Симптоматику, возможные последствия в процессе прогрессирования болезни, а также варианты диагностирования наиболее встречающихся заболеваний смотрите в таблице.
источник
Боли при неврозе у мужчин и женщин: механизм развития, способы устранения. Невротические боли в ногах и руках
Боль может возникнуть в любой части ноги и причины этих болей крайне разнообразны. В статьях «Боль в тазобедренном суставе», «Боль в колене», «Боль в пятке» подробно рассмотрены причины боли именно в этих областях нижних конечностей.
Боль в нижних конечностях (если она кратковременная и нерегулярная) может быть связана не только с заболеванием, но и с длительным физическим напряжением, переутомлением и чаще всего возникают в икроножной мышце. Мышцы ног начинают испытывать кислородное голодание, из них перестают выводиться продукты распада, в частности, молочная кислота.
Тупые, ноющие и колющие боли в икроножных мышцах, судороги часто бывают после длительной стоячей или сидячей работы. Когда из-за длительного застоя в венах нижних конечностей не происходит нормального кровообращения венозной и артериальной, возникает кислородное голодание.
Довольно часто боли в ногах являются проявлением заболеваний артерий или вен нижних конечностей, но нередко их причиной бывают заболевания позвоночника, нервной системы и обмена веществ. Боль может возникать при заболеваниях костей и суставов, мышц и сухожилий, лимфатических узлов и сосудов.
Рассмотрим возможные причины, приводящие к возникновению болей в нижних конечностях.
Ушибы ног – наиболее частые повреждения нижних конечностей. Могут быть как самостоятельными, так и в сочетании с другими повреждениями (ушиб внутренних органов, вывихи суставов и др.). При ушибе больной отмечает связь между травмой и возникновением боли. На месте ушиба имеется припухлость и гематома (синяк). Нарушение функции конечности зависит от локализации ушиба, его интенсивности и объема повреждённого участка.
Переломы костей нижних конечностей – это нарушение целостности кости, а иногда и сустава. Не все переломы костей вызываются травмами. Так, например, людей, страдающих остеопорозом, кости настолько хрупкие, что переломы могут возникать при минимальной нагрузке. В зависимости от выраженности перелома (открытый или закрытый, со смещением или без него) боль в мышцах ноги будет иметь различную интенсивность.
Выделяют две группы признаков перелома нижних конечностей. Вероятные: болевые ощущения, усиливающиеся при любых движениях; отёк и наличие припухлости в травмированной области; ограничение движений в ноге; возникновение подкожных кровоизлияний. Достоверные: неестественное положение конечности; патологическая подвижность ноги в тех местах, где нет суставов;
Растяжение мышц нижней конечности может возникать при беге трусцой, быстрой ходьбе, занятиях любым активным видом спорта, а иногда даже при ношении плохо подобранной обуви. Первые болевые ощущения обычно возникают сразу же, или в течение суток после непривычно интенсивных мышечных нагрузок. Мышцы выглядят вздувшимися, напряжёнными и отяжелевшими.
Пациенты предъявляют жалобы на болезненность, иногда достаточно ярко выраженную, возникающую при ощупывании мышц. В некоторых случаях к ней присоединяется отёк мышечной ткани, что проявляется значительным увеличением размеров поражённой области. Боль и болезненность при ощупывании сохраняются на протяжении нескольких суток, а иногда и недель. Болевые ощущения усиливаются при движениях, особенно при сгибании коленного и голеностопного сустава.
Разрывы мышц. Обычно такое повреждение локализуется на небольшом участке мышцы, в районе ее соединения с сухожилием. Однако в некоторых случаях возможно возникновение и достаточно больших разрывов, иногда даже сопровождаемые полным отделением мышцы от сухожилия. Как правило, такие повреждения возникают при резких сгибаниях конечности в направлении, противоположном действующей силе.
Примером может служить момент резкого старта или, наоборот, внезапной остановки во время бега. Разрыв мышц всегда сопровождается внезапной сильной болью в нижней конечности. Болевой синдром может на некоторое время затихать, но потом всегда возвращается, боль становится постоянной и усиливается по мере нарастания гематомы и развития мышечного спазма.
При ощупывании травмированной конечности отмечаются местные болевые ощущения. Иногда на ощупь можно определить набухание, вызванное обширным кровоизлиянием. При возникновении полного разрыва (то есть отрыва мышцы в районе ее прикрепления к сухожилию) удаётся даже нащупать промежуток, который возникает между связкой и мышцей. Такие травмы всегда сопровождаются сильным отёком в области поврежденной мышцы и значительным снижением объёма движений.
Синдром длительного раздавливания (СДР, краш-синдром) мягких тканей – это своеобразное патологическое состояние развивается в результате длительного (4-8 часов и более) раздавливания мягких тканей конечностей обломками разрушенных зданий, сооружений, глыбами грунта при обвалах в шахтах и т. п. Краш-синдром возникает при чрезвычайных ситуациях (землятресение, обвал зданий и др.).
Разновидностью СДР является синдром позиционного сдавления (СПС) мягких тканей, осложняющий течение острых экзогенных отравлений или других критических состояний, сопровождающихся развитием комы. Позиционный синдром развивается вследствие длительного сдавления мягких тканей конечностей и туловища массой собственного тела.
Наиболее частыми причинами его развития являются отравления алкоголем и его суррогатами, препаратами наркотического и снотворного действия, отравления угарным или выхлопными газами. Пострадавший жалуется на боли и невозможность совершать движения повреждённой конечностью, слабость, тошноту, жажду. Он бледен, вяло реагирует на окружающее.
Повреждённая конечность быстро отекает, объём ее увеличивается, ткани приобретают деревянистую плотность вследствие отёка мышц. На коже в зоне раздавливания видны кровоизлияния, ссадины, пузыри, наполненные серой или кровянистой жидкостью. Движения в суставах невозможны из-за болей, обусловленных повреждением мышц и нервных стволов.
Ноющая боль в мышцах ног при спонтанных гематомах. Иногда пациенты, которые получают лечение антикоагулянтами, могут отмечать у себя появление внезапных кровоизлияний в мышцах нижних конечностей. Такая патология характеризуется ноющими болями и увеличением размеров пораженной области. Образуются подобные гематомы вне связи с предшествующими травмами, или в результате очень незначительных повреждений.
Хроническая артериальная недостаточность нижних конечностей сопровождается характерным болевым синдромом, возникающим при ходьбе на ограниченное расстояние (до 500 м). В ряде случаев дистанция безболевой ходьбы составляет всего лишь десятки метров. Возникающая боль, связанная с накоплением в мышечной ткани недоокисленных продуктов обмена (лактатов, пируватов и др.
), вынуждает пациента остановиться, дождаться исчезновения болевых ощущений и лишь затем продолжить движение. Этот симптом носит название «перемежающей хромоты» и его выявление требует лишь внимательного опроса пациента. В ряде случаев ишемическая боль в нижних конечностях возникает и в ночное время, заставляя пациента свешивать ноги вниз.
Уточнить диагноз позволяет измерение лодыжечно-плечевого индекса (см. обследование). Уменьшение этого показателя до 0,8 и ниже характерно для хронической артериальной недостаточности. Хроническая артериальная недостаточность с короткой дистанцией безболевой ходьбы или болью в покое служит показанием к госпитализации пациента в сосудистое хирургическое отделение для ангиографического обследования и хирургического лечения.
Хроническое заболевание вен (ХЗВ, варикозное расширение вен) возникает как следствие недостаточности клапанного аппарата поверхностной венозной системы. Боль при ХЗВ локализуется в конечных отделах ног, носит распирающий характер и нередко сочетается с другими симптомами, такими как чувство жара, беганья мурашек и покалывания.
Боль появляется в конце дня, после длительных статических нагрузок как в положении стоя, так и сидя. Провоцируют венозную боль нагревание (тёплые полы, горячая ванна, баня, сауна, жаркое время года и др.), изменение гормонального фона (боль усиливается во вторую фазу менструального цикла, а также при использовании гормональных контрацептивов, в том числе и интравагинальных).
Уникальной чертой венозной боли служит её уменьшение или исчезновение в результате активных движений в голеностопном суставе, а также после подъёма конечности выше горизонтали. Варикозное расширение вен развивается довольно медленно – в течение лет, а иногда и десятилетий. Её прогрессу способствуют: длительные статические нагрузки на нижние конечности при нахождении в вертикальном положении;
малоподвижный образ жизни; избыточная масса тела; длительное нахождение в положении сидя (например, при частых долгих поездках или перелётах); использование гормональных контрацептивов или заместительной гормональной терапии; беременность. Необходимо помнить, что наиболее известные симптомы варикозного расширения вен в виде выпячивания венозных узлов и сосудистых звездочек не являются первыми признаками заболевания.
Начало патологии в большинстве случаев не проявляется видимыми кожными изменениями. Первыми симптомами чаще всего являются боль, тяжесть, напряженность в мышцах ног, усталость и отёки. При возникновении таких жалоб лучше всего сразу обратиться к специалисту-флебологу. Развёрнутая клиническая картина варикозного расширения вен нижних конечностей включает:
- Препараты, содержащие L-ДОФА, бензодиазепины, агонисты постсинаптических дофаминергических рецепторов, ингибиторы МАО, антиконвульсанты.
- Соблюдение режима сна и отдыха, диеты.
- Умеренная физическая нагрузка в течение дня.
Появление небольшого жжения, ползающих мурашек и распространяющего тепла или холода по ступням не всегда воспринимается всерьез пациентами. Как распознать невралгию ног? С течением заболевания появляются жгучие, пронизывающие, приступообразные боли в области ног. Отмечаются другие признаки:
- сухость и посинение в месте поражения;
- отечность тканей;
- потливость ног;
- мышцы постепенно атрофируются;
- болевые ощущения усиливаются при сгибании и разгибании;
- отмечаются поясничные боли.
Неврит вызывает структурные изменения нерва, отмечаются двигательные нарушения. Боль локализуется в области ягодиц, бедра и отдает в стопу. Она усиливается при сгибании ноги. Больной замечает снижение чувствительности в месте локализации заболевания.
Воспалительный процесс при невропатии нижних конечностей происходит не сразу. Сначала не возникает болевой синдром и нарушение кровообращения. Заболевание может затрагивать любую зону ног. Может быть, как в тазобедренном, коленном суставе, так и в стопе, пальце, голени. Проявляться признаки могут в виде онемения, боли, мышечной слабости.
При неврите ног возникают следующие симптомы:
- Если патология затронула пояснично-крестцовый отдел, то происходит болевой синдром, который отдает в нижние конечности, поясницу. Может беспокоить мышечная слабость в зоне таза и нарушение движений. Часто наблюдается скованность и слабая чувствительность ног.
- Если поражен седалищный нерв, то болевые ощущения будут тупого и стреляющего характера. Боль может отдавать в ягодицу, голень, бедро. Пациент может ощущать, как кожа стала менее чувствительнее. Болевой синдром может усиливаться при попытке присесть или лежа в кровати приподнять конечность.
- При поражении бедренного нерва может быть трудно сгибать и разгибать ногу. Часто происходит мышечная атрофия и потеря подвижности коленей.
- Если поражен малоберцовый нерв, то больному трудно наступать на пятку. Пациент начинает хромать и у него нарушается походка.
- При поражении большеберцового нерва больному тяжело вставать на цыпочки и отсутствует рефлекс в ахилловом сухожилии. Чаще всего может наблюдаться скованность движений пальцев и стопы.
Первые проявления неврита ног зависят от того, какой нервный узел пострадал. Если произошло повреждение, то чаще всего пациент может ощущать нарушение чувствительности и чувство сдавливания.
Терапия проводится только врачом, так как самостоятельно лечить патологию не рекомендуется. Если запустить болезнь, то будут развиваться необратимые последствия. Для того чтобы не возникало осложнений, необходимо своевременно обращаться к врачу и не ставить себе самостоятельно диагноз.
Базовыми клиническими симптомами выступают сенсорные (чувствительные) расстройства в виде диз- и парестезий и двигательные нарушения в виде непроизвольной двигательной активности. Указанная симптоматика затрагивает преимущественно нижние конечности и является двусторонней, хотя может носить асимметричный характер. Сенсорные расстройства появляются в состоянии покоя в положении сидя, а чаще — лежа.
Как правило, их наибольшая выраженность наблюдается в период от 0 ч до 4 ч ночи, а наименьшая — в промежуток от 6 ч до 10 ч утра. Пациентов беспокоят различные ощущения в ногах: покалывания, онемения, давление, зуд, иллюзия «беганья мурашек по ногам» или ощущение, что «кто-то скребется». Эти симптомы не имеют острого болевого характера, однако являются очень дискомфортными и тягостными.
Наиболее часто первоначальным местом возникновения сенсорных нарушения являются голени, реже — стопы. При развитии заболевания парестезии охватывают бедра, могут возникать в руках, промежности, в отдельных случаях — на туловище. В дебюте болезни неприятные ощущения в ногах появляются спустя 15-30 мин. от того момента, когда пациент лег в постель.
По мере прогрессирования синдрома наблюдается более раннее их возникновение, вплоть до появления в дневное время. Отличительной особенностью сенсорных расстройств при СБН является их исчезновение в период двигательной активности. Для купирования неприятных ощущений пациенты вынуждены двигать ногами (сгибать-разгибать, поворачивать, встряхивать), массировать их, ходить на месте, передвигаться по комнате.
Около 80% пациентов с синдромом Экбома страдают избыточной двигательной активностью, эпизоды которой беспокоят их ночью. Такие движения имеют стереотипный повторяющийся характер, возникают в стопах. Они представляют собой тыльное сгибание большого пальца или всех пальцев стопы, их разведение в стороны, сгибание и разгибание всей стопы.
В тяжелых случаях могут отмечаться сгибательно-разгибательные движение в коленных и тазобедренных суставах. Эпизод непроизвольной двигательной активности состоит из серий движений, каждое из которых занимает не более 5 с, временной интервал между сериями составляет в среднем 30 с. Продолжительность эпизода варьирует от нескольких минут до 2-3 ч.
Следствием возникающих в ночное время сенсомоторных расстройств является инсомния. В связи с частыми ночными пробуждениями и сложным засыпанием, пациенты плохо высыпаются и ощущают разбитость после сна. В течение дня у них наблюдается пониженная работоспособность, страдает способность концентрировать внимание, возникает быстрая утомляемость. Как результат нарушения сна может возникнуть раздражительность, эмоциональная лабильность, депрессия, неврастения.
Внезапное падение — это синдром неврологических нарушений, часто наблюдающийся в пожилом и старческом возрасте.
Причинами внезапного падения могут быть дисциркуляторная энцефалопатия, шейный остеохондроз с вертебрально-базилярной недостаточностью, движения головы при вестибулярных нарушениях, быстрая перемена положения тела (ортостатическая гипотензия), паркинсонизм, патология мозжечка и задней черепной ямки, краниовертебральные аномалии.
Лечение этого неврологического синдрома зависит от основной болезни, чаще всего назначаются препараты, улучшающие мозговое кровообращение и купирующие головокружение.
Профилактика падений заключается в тренировке равновесия, обучении правильным движениям, подстраховка с помощью различных приспособлений (ходунки, ортопедическая обувь, скобы на стенах и т.д.).
Жгучую боль и онемение в конечностях относят к основным симптомам заболевания, тогда как отечность, спазмы, частичный паралич, ощущение «мурашек», проблематичность передвижения принято считать сопутствующими симптомами невропатии.
Симптомы этого неврологического синдрома могут появиться внезапно на фоне полного здоровья. Больные ощущают слабость, усталость, головные боли, боли в горле, мышцах, суставах. Снижаются память, внимание, нарушается сон, развивается депрессия. СХУ не прогрессирует, но полное выздоровление — редкость.
Ограничивают физическую активность, подбирают дозированные нагрузки, но длительный покой и стационарное лечение не показаны.
Проводится полисомнография (удлинение времени засыпания, периодические движения ногами при поверхностном сне, нарушение сна).
Формы заболевания в зависимости от частоты движений ногами в час, зарегистрированной при полисомнографии (индекс периодических движений):
- легкая (5–20 в час);
- умеренная (20–60 в час);
- тяжелая (
gt; 60 в час).
- Акатизия.
- Гипнические подергивания.
- Ночные крампи.
- Болезнь Бенгардта-Рота.
- Полиневропатия.
- Фибромиалгия.
Имеются противопоказания. Необходима консультация специалиста.
- Клоназепам (седативное, миорелаксирующее, противосудорожное средство). Режим дозирования: внутрь в дозе от 0,5 мг до 2 мг на ночь.
- Леводопа (противопаркинсоническое средство). Режим дозирования: внутрь, в дозе 50 мг леводопы за 1–2 ч до сна. При недостаточной эффективности через неделю дозу повышают до 100 мг, максимальная доза — 200 мг.
- Мадопар ГСС (противопаркинсоническое средство). Режим дозирования: внутрь 1-2 капсулы за 1-2 ч до сна.
- Прамипексол (противопаркинсоническое средство). Режим дозирования: внутрь в первоначальной дозе 0,125 мг/сут., которую постепенно увеличивают до достижения эффекта (обычно не более 1 мг/сут.).
- Габапентин (противосудорожное, анальгезирующее средство). Режим дозирования: внутрь, независимо от приема пищи в дозе от 300 до 2700 мг/сут. Всю суточную дозу назначают однократно в вечернее время.
Терапия заболевания основывается на выяснении причины невралгии. Врач подбирает комплексное лечение в зависимости от стадии заболевания. Больному обеспечивают покой, назначают ряд противовоспалительных и болеутоляющих препаратов. Основные лечебные мероприятия включают:
- Противосудорожные средства. Зарекомендовали себя в медицинской практике Финлепсин, Тебантин, Тегретол.
- Противовоспалительные препараты. Эффективен для снятия воспаления и при болевом синдроме Кеторолак.
- Миорелаксанты. К препаратам этой группы относится Мидокалм , Баклофен и Сирдалуд. Они снимают болезненные ощущения и устраняют мышечный спазм. Возможно применение средства Габапентин при постоянных болях нейропатического характера.
- Витамины группы B. Необходимы больным при невралгии, а в особенности у беременных. Назначают Мильгамму, Нейрорубин, Нейровитан.
- Физиотерапевтические методы лечения. Включают УВЧ–терапию, электрофорез, лечение лазером. При улучшении состояния применяют массаж, аппликации с парафином, иглоукалывание.
- Обезболивающие . Применяются в виде таблеток или инъекций. Это может быть Мовалис, Катадолон, Лирика, Бруфен. При невыносимой боли показана новокаиновая блокада (уколы в область позвоночника Дипроспана или Гидрокортизона. Местно обезболить область поможет Диклак или Фастум-гель.
- Успокоительные средства. Позволят нормализовать эмоциональное состояние Реланиум или Фенозипам.
При своевременном лечении потребуется 2–3 недели, чтобы пациент почувствовал улучшения. Пациенту необходимо в домашних условиях наладить питание. В рационе беременных женщин должны присутствовать витамины группы B (пивные дрожжи, свинина, овсяная и гречневая крупа, сыр, молоко, бобовые, пшеничный хлеб). Рекомендовано употребление натуральных соков из овощей и фруктов.
Диагностика основывается на наличии у больного характерных жалоб, а также проведении неврологического осмотра. В некоторых спорных случаях для исключения другой патологии проводится компьютерная томография позвоночника. Помимо этого, проводится рентген позвоночника и органов грудной клетки, электрокардиограмму и ультразвуковое исследование.
Также определить наличие патологии помогут анализы крови на определенные антитела к вирусам герпеса.
Анализ клинических данных является первым этапом диагностического процесса у пациентов с жалобой на боль в нижних конечностях, от которого зависит его дальнейший алгоритм, направленный на установления диагноза и определения тактики лечения.
Лабораторно-инструментальные методы обследования
1. общий анализ крови (умеренный нейтрофильный лейкоцитоз со сдвигом влево, анэозинофилия, умеренно повышенная скорость оседания эритроцитов при роже и других инфекционно-воспалительных заболеваниях); 2. электролиты, мочевина, креатинин (оценка водно-электролитных нарушений);3. глюкоза крови (нормальные показатели 3,3-5,5 ммоль/л, повышение уровня глюкозы говорит о вероятности сахарного диабета); 4.
Биохимический анализ крови: увеличение мочевой кислоты при подагре, повышение уровня холестерина при атеросклеротическом поражении сосудов;5. Микробиологическое исследование (например, соскоб из уретры на хламидии при подозрении на реактивный артрит);6. Рентгеновское исследование – выявляются специфические изменения, характерные для конкретной патологии;7.
Исследование на онко-маркеры при подозрении на злокачественное новообразование;8. Серологический анализ: ревматоидный фактор при ревматоидном артрите;9. Пункционная биопсия кости при подозрении на костный туберкулёз и остеомиелит: материал для посева получают с помощью аспирации гноя из кости или мягких тканей либо проводят биопсию кости;10.
УЗДГ (дуплексное сканирование) сосудов нижних конечностей позволяет выявить заболевания сосудов на доклиническом уровне; 11. Ангиографию сосудов нижних конечностей проводят при подозрении на хроническую венозную недостаточность, атеросклероз сосудов нижних конечностей и др.;12. Магнитно-резонансная томография и компьютерная томография (забалевания нервной системы, лимфостаз и др.); 13.
Реовазография артерий нижних конечностей (хроническая артериальная недостаточность нижних конечностей);14. Сцинтиграфия скелета – при поиске метастатических очагов рака;15. Лодыжечный индекс давления (ЛИД, отношение давления в артериях на лодыжке к давлению в плечевой артерии, в норме 1 – 1,2) снижение этого показателя говорит о наличии сужения в артериях нижней конечности.
Диагностика – первый этап корректной терапии. Лечащий врач назначает обследование пациентам с подобными жалобами:
- Общий анализ крови.
- Водно-электролитная диагностика.
- Уровень глюкозы в крови.
- Биохимия.
- Микробиология.
- Рентген.
Перед окончательным диагнозом, лечащий врач отправит пациента на консультацию к узким специалистам. Средства и методы лечения болей в ногах зависят от вызвавшей неприятный симптом причины.
- Если сводит мышцы, мерзнут части ног, а источник боли кроется в неправильном положении при сидении, неверном выборе обуви, врач советует присмотреться к качеству изделий, использовать специальные мази, массаж, гимнастику и расслабляющие ванночки.
- Если источник проблемы в сосудистых патологиях, измените рацион питания. Лечение заключается в отказе от жирной пищи, богатой холестерином. Вредные продукты закупоривают сосуды, служат почвой для инсульта, онкологии. Полезно похудеть и выполнять специальную гимнастику для предупреждения варикоза.
- Если боли спровоцированы беременностью, время организм испытывает перегрузки, не рекомендуется заниматься самолечением.
- Патологии позвоночника, нагрузки на седалищный нерв, суставы, лечатся отдельно, следуя индивидуальной картине заболевания.
Лечение болей состоит из множества индивидуальных моментов. Это операции, средства народной медицины, медикаментозная терапия, физиотерапия, лазерные процедуры, магнитотерапия, электростимуляция.
— Полное поочередное сгибание и разгибание ног в голеностопном суставе до ощущения достаточного напряжения мышц голени 10-20 раз. — Круговые движения стопы в голеностопном суставе 10-20 раз. — Боковые повороты стопы 10-20 раз. — Сгибание и разгибание пальцев стоп 10-20 раз. Постарайтесь избегать длительного нахождения в статичном, сидячем или стоячем положении.
2. При заболеваниях позвоночника или суставов нужно обратить внимание на своевременное лечение этих патологий, и выполнение рекомендаций врача.
3. Периодические упражнения, направленные на укрепление мускулатуры живота, приведут к снятию напряжения мышц в нижних отделах спины, что снизит вероятность возникновения иррадиирующей боли из поясницы.
Во всех случаях продолжительной или периодически повторяющейся боли в нижних конечностях следует обратиться к врачу для прохождения необходимого обследования по выявлению болезни, вызвавшей данное состояние.
При отсутствии своевременных диагностики и лечения под контролем врача происходит прогрессирование заболевания и развиваются осложнения. Одно из самых грозных осложнений поражения артерий и вен: развитие гангрены, при которой показана ампутация нижней конечности. При нелеченном тромбозе глубоких вен возможно развитие тромбоэмболии легочной артерии.
Терапевт, травматолог — в зависимости от того, была ли травма. Может понадобиться помощь следующих врачей: инфекционист, паразитолог, ревматолог, сосудистый хирург, онколог, эндокринолог, невролог, дерматолог.
Врач терапевт Клеткина Ю.В.
Медучреждения, в которые можно обратиться Общее описание
Синдром беспокойных ног (G57.1) — это сенсомоторное расстройство, характеризующееся неприятными ощущениями в ногах в покое (вечером и ночью), вынуждающими пациентов совершать постоянные движения нижними конечностями.
Распространенность: 5–10% в популяции, в 1,5 раза чаще встречается у женщин.
Факторами возникновения данной патологии могут быть метаболические нарушения, системные заболевания, паркинсонизм, беременность, чрезмерное употребление кофеинсодержащих продуктов, прием лекарственных препаратов (нейролептики, антидепрессанты, ингибиторы МАО). Семейная предрасположенность отмечается в 40% случаев.
Трудно справиться с болью в ногах пожилым людям, особенно после операции, ампутации, инсульта. Фантомные ощущения, навязчивые и беспокойные, появляются в этом возрасте. У молодых, здоровых людей боли в ногах — следствие высокой нагрузки, длительного стояния, сидения, курения, беременности, контрацепции.
Боли в нижних конечностях
Если ноги сводит, они мерзнут, причина — переохлаждение и неудобная обувь. Полезно делать гимнастику, ванночки, массаж, носить ортопедическую обувь. Курение провоцирует возникновение атеросклеротических бляшек, закупорку сосудов, ослабление стенок. Результатом курения становится варикоз, атеросклероз, ослабление мышц, эндоартрит. Самое тяжелое последствие курения – ампутации.
Воспаление седалищного нерва, сопровождающие боли в ногах — следствие остеохондроза, грыжи, спондилеза, беременности, редко – онкологии, инсульта. Больной чувствует онемение, сведение конечности, слабость, затрудненность в движении, жжение, покалывание, боль в спине, отдающую в ногу. Седалищный нерв воспален, есть патологические нарушения, которые вовремя нужно исправить.
Седалищный нерв лечить средствами народной медицины самостоятельно не рекомендуется. Хотя она способна улучшить самочувствие больного и дополнить основную терапию. Рекомендуется изменить образ жизни, рацион питания, наладить режим труда и отдыха. Если болит нерв, нельзя поднимать тяжести, сидеть на мягких стульях, физически перетруждаться. Рекомендуется спать на умеренно твердой постели, принимать противовоспалительные, прикладывать к больному месту холодные компрессы.
Почему мерзнут ноги и болят? Ответ в индивидуальных особенностях организма, нарушенном кровообращении, болезнях сердца, бывает симптомом онкологии. В организме человека все взаимосвязано. Здоровье ног имеет прямое отношение к внутренним органам и определяет самочувствие. Нижние конечности мерзнут и по внешним причинам: не сезонная обувь, переохлаждение, некачественная одежда. От качества продукции зависит здоровье ног. Если часто мерзнут, не запускайте болезнь, занимайтесь профилактикой.
Беременность — фактор возникновения болей в нижних конечностях. Перед родами обостряются неприятные ощущения. Нижние конечности немеют, образуется сосудистая сеточка, может развиться варикоз, появиться слабость в мышцах. Перед родами не рекомендуется много ходить, подниматься по лестницам. Показано ношение компрессионного трикотажа, легкий массаж нижних конечностей, ступней, лечебная гимнастика. Перед родами беременным женщинам нужно быть осторожными!
- Если периодически сводит мышцы, мерзнут ноги, сделайте горячую ванночку, добавьте лекарственный сбор, приобретенный в аптеке. Принимать расслабляющую ванночку для ног каждый день до положительного результата. Беременным, перед родами, не рекомендуется.
- Если ноги немеют, сводит, мерзнут, стали перед сном отекать, используйте настойку окопника. Для приготовления смешайте столовую ложку сухих измельченных корней окопника и литр водки, настоянные в темном месте на протяжении трех недель. Настойку разбавьте водой, принимайте по ложке три раза в день до еды в течение четырех недель.
- Если боль сильная, прикладывайте к месту поражения разрезанную пополам черную редьку.
Лечение народными средствами эффективно, если лечить правильно. После операции, ампутации, онкологии, инсульта, перед родами, между медикаментозными процедурами применять домашние рецепты следует с осторожностью!
Поставить точный диагноз, и ответить, почему лечить болезнь нельзя самостоятельно, может врач в условиях клиники. Промедление и несвоевременность приводит к тяжелым последствиям. В этом случае не избежать инсульта, онкологии, ампутации, операции, тромбоза, гангрены. Результат лечения, зависит от пациента.
Ко всему, воздействие на биологически активные точки угнетает патологические процессы, способствующие развитию головной боли различной этиологии: с его помощью удается снять патологическое напряжение мышц головы, дистонию экстракраниальных и мозговых сосудов, уменьшить другие болезнетворные процессы.
Иглоукалывание и лазерная акупунктура прекрасно справляется с:
- мигренью;
- сосудистой головной болью при церебральной ангиодистонии, вегето-сосудистой дистонии, регионарной церебральной гипотонии, гипотонии вен, гипертензии, атеросклерозе;
- головной болью напряжения мышц;
- лицевой болью при психопатии.
Межреберная невралгия может возникать по самым различным причинам. Среди основных причин можно выделить:
- нагрузки;
- стресс;
- переохлаждение;
- позвонковые грыжи;
- остеохондроз.
Все эти факторы приводят к тому, что нервные окончания, расположенные в области позвоночного столба передавливаются, что и провоцирует возникновение болезненных ощущений.
Межреберную невралгию многие путают с сердечным приступом, именно поэтому нужно пройти тщательную диагностику для определения проблемы. При проведении терапии хорошо помогают медикаментозные препараты, которые устраняют болезненные ощущения и спазм. В пораженную область вводятся обезболивающие или анестетики.
В некоторых случаях может потребоваться проведение операции с целью удаления поврежденного нерва. Это нужно сделать, если поврежденный участок начинает рубцеваться.
В 50 % случаев пациентов с неврозами беспокоит головная боль. Ее появление объясняется негативными процессами в нервной системе, затрагивающими головной мозг.
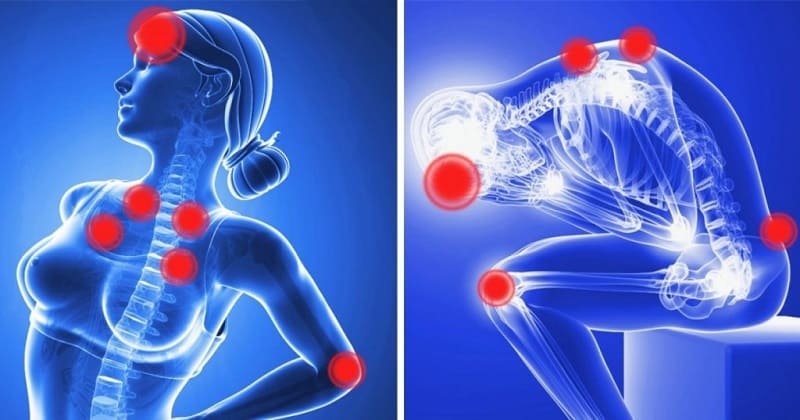
В иных случаях болевой синдром распространяется на другие области тела:
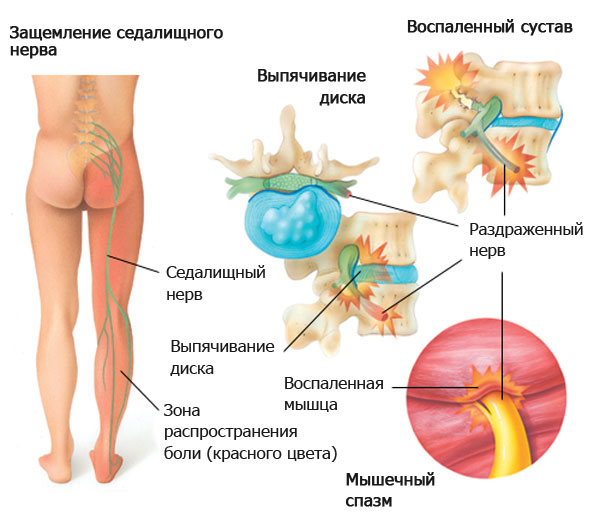
У многих пациентов при неврозе болит сердце, появляются периодические головокружения. Иногда происходит распространение неприятных ощущений по всему организму. Наибольший дискомфорт вызывает появление блуждающих болей, возникающих в самых разных областях тела.
Одновременно с болевыми ощущениями может иметь место тремор конечностей, побледнение кожных покровов, снижение либидо, эректильная дисфункция, повышенная утомляемость, бессонница.
Блуждающие боли при неврозах возникают в разных областях тела, доставляя серьёзные неудобства не только пациентам, но и врачам
Возникновение болей при неврозе объясняется следующим образом.
- Нервная система состоит из вегетативной и центральной. Первая контролирует работу различных органов, вторая регулирует рефлексы.
- Вегетативная система включает в себя 2 отдела – симпатический и парасимпатический, отвечающие за уровень АД, сердцебиение, кишечную перистальтику.
- При отсутствии невроза все системы пребывают в гармоничном состоянии. После его развития баланс нарушается, возникают сбои в работе различных внутренних органов.
- Регулярно принимать контрастный душ (лучше всего утром).
- Ежедневно не менее 20-ти минут пребывать на свежем воздухе.
- Перед сном выполнять массаж ступней с пихтовым или кедровым маслом.
- Избегать гиподинамии, вести подвижный образ жизни.
- Заниматься доступными видами спорта (скандинавской ходьбой, плаванием).
- Избегать сильных стрессов, овладеть техникой противостояния негативным эмоциям.
При появлении незначительных признаков патологии можно воспользоваться одной из эффективных техник ежедневного аутотренинга. В случае усиления невротических болей важно незамедлительно посетить специалиста.
Боли и другие разнообразные неприятные ощущения в тех или иных частях тела являются также признаком невроза. Причем если при органическом заболевании нервной системы боль имеет четкую локализацию, то при неврозе боль может переходить из одной части тела в другую, а ее выраженность будет напрямую зависеть от психоэмоционального состояния человека.
Чаще всего люди, страдающие неврозом, ощущают головную боль. По статистике более чем в 50 % случаев невроз сопровождается именно головной болью. И это не удивительно, ведь невроз – это заболевание нервной системы и при нем страдает именно головной мозг. Но в современном мире все чаще невроз стал вызывать боли в тех частях тела, которые на первый взгляд напрямую не связанны с деятельностью головного мозга. Рассмотрим несколько вариантов проявления невроза не столь распространенных.
Медицинская статистика утверждает – болевой невроз широко распространен среди разновозрастного населения. Патология обнаруживается у 70% мужчин и женщин среднего и молодого возраста.
Единичные случаи невротической болезненности объясняются физическим или умственным переутомлением. Если болевые симптомы наблюдаются постоянно, пациенту ставится диагноз «невроз», после чего назначается соответствующее лечение.
Для снятия невротических болей специалисты назначают:
- прием специальных медикаментов;
- психотерапевтический курс;
- физиотерапевтические процедуры.
Медикаменты, применяемые для устранения невроза и связанного с ним болевого синдрома, описаны в следующей таблице.
| Анальгетики (Ибупрофен, Анальгин, Пенталгин) | Снятие различных видов невротической болезненности |
| Антидепрессанты (Флуоксетин, Амитриптилин, Гуморил) | Избавление от угнетенного состояния, нормализация эмоциональной сферы, облегчение боли при неврозе желудка |
| Транквилизаторы (Диазепам, Феназепам, Гидроксизин) | Улучшение сна, устранение повышенной тревожности |
Психотерапевтический курс включает в себя занятия с опытным специалистом. Работа с пациентом помогает изучить особенности его личности, выяснить причины патологического состояния, помочь в построении новых моделей поведения. При истерических расстройствах могут быть назначены сеансы гипноза .
Физиотерапевтические процедуры, назначаемые при невротических болях, обеспечивают нормальное возбуждение и торможение нервной системы, устраняют вегетативные симптомы, стимулируют кровоснабжение головного мозга.
Пациентам с болевым неврозом назначают дарсонвализацию, электросон, электрофорез, ультрафиолетовое облучение, парафиновые компрессы, расслабляющий массаж, сульфидные ванны. Действенным методом лечения признана иглорефлексотерапия.
Общий курс дополняется выполнением лечебной гимнастики, изменением распорядка дня, режима и рациона питания. По согласованию с врачом могут применяться народные средства – настойки лимонника и женьшеня, отвары и настои валерианы, кипрея узколистного, донника, глиняные или грязевые компрессы с добавлением мяты перечной, чеснока.
Многих интересует – как уходит невроз. На успешность проведенного лечения указывают уменьшение и постепенное исчезновение болей, избавление от внутреннего напряжения, тревожности, восстановление работоспособности.
Чтобы ускорить процесс выздоровления, необходимо обеспечить спокойную домашнюю обстановку, размеренный жизненный ритм, отсутствие давления на психику. Для пациента, страдающего болевым неврозом, важна регулярная моральная поддержка близких ему людей.
Большинство специалистов, занимающихся устранением болей при неврозе, утверждают – при отсутствии эффективных лечебных мер патологическое состояние не исчезнет. Если будут сохраняться первопричины заболевания в виде систематических стрессов, конфликтов с родными или коллегами по работе, человек будет постоянно испытывать негативные эмоции, вызывающие ухудшение общего самочувствия.
Для эффективного решения проблемы защемления нервных корешков в разных зонах человеческого организма предназначены разные группы фармакологических средств, которые отличаются разнонаправленным действием, свойствами, скоростью воздействия на очаг воспаления, побочными эффектами. Какие принимать лекарства при невралгии определяет только лечащий врач.
Результаты диагностических мероприятий ложатся в основу их выбора. Среди распространенных составляющих фармакотерапии, успешно устраняющих проявления патологического состояния, а также эффективно ликвидирующих основные причины ее развития, необходимо отметить анальгетики, представляющие собой обезболивающие препараты. Их действие направлено на снятие болезненного невралгического синдрома, обусловленного защемлением нервных корешков.
Лекарственные обезболивающие средства выпускаются в форме таблеток, капсул, кремообразных субстанций, мазей, гелей, ампул с инъекциями. Разнообразный вид анальгетиков предоставляет возможность использовать их наружно, перорально или в виде внутримышечных инъекций. К наиболее популярным анальгетикам относятся: Седалгин, Баралгин, Спазмалгон, Анальгин, Темпалгин, Брал.
Применение новокаиновых и лидокаиновых блокад позволяет устранить острые боли, которые не поддаются лечению таблетками и средствами для наружного применения. Обезболивающие препараты рекомендуется использовать на протяжении 3-4 дней. Более длительный прием анальгетиков может привести к воспалительному процессу органов желудочно-кишечного тракта.
Полезно втирать в кожу свежевыжатый сок черной редьки. Это хорошо помогает при межреберной невралгии и при защемлении седалищного нерва. Для получения наиболее лучшего результата, народные методики необходимо дополнить массажем. Устранить болезненные ощущения помогут умеренные физические нагрузки, а также регулярное выполнение специальных лечебных упражнений.
Перед применением методики проведения терапии важно проконсультироваться с лечащим доктором, чтобы не ухудшить свое самочувствие.
Иглоукалывание и лазеротерапя, используемые в медцентре «Алкоклиник» при лечении различны видов головной боли
Головная боль — постоянный спутник нервного расстройства, проявляющийся у всех пациентов. Цефалгия значительно снижает качество жизни, делая его практически неработоспособным. Важно не просто научиться снимать головную боль, но и успокаивать себя в пик нервного напряжения. Только после полного восстановления неприятные ощущения исчезнут совсем.
Как снять головную боль при неврозе:
- выпейте обезболивающее вместе с успокоительным;
- уединитесь;
- помассируйте виски;
- дышите спокойно, размеренно;
- постарайтесь перевести все свое внимание на дыхательный такт;
- от висков плавно перейдите к затылочной части;
- затем, запуская руки в волосы, как бы немного оттягивайте их .
Такие манипуляции принесут ощутимое облегчение. Постарайтесь успокоиться и больше не реагировать на то, что спровоцировало боль. Сильные болевые синдромы, сопровождающиеся рвотой, головокружением и потерей сознания купируют при помощи транквилизаторов: «Валиум», «Гидазепам», «Феназепам», «Атаракс», «Фенибут».
При постоянных болях, длящихся на протяжении нескольких дней, прописывают антидепрессанты: «Амитриптилин», «Тианептин», «Зибан», «Велаксин», «Прозак».
Транквилизаторы, воздействуя на нервную систему, угнетают ее деятельность. Оказывают расслабляющее, противосудорожное, противорвотное действие. Сильные препараты обладают выраженным снотворным эффектом. Применение показано на срок 7 дней.
Антидепрессанты позволяют нормализовать количество нейромедиаторов в мозгу. Эффект наблюдается с 7—14 дня приема. Под действием препаратов у пациентов улучшается настроение, уходят страхи, ощущение собственного бессилия. Постепенно к пациенту возвращаются силы, а боли появляются намного реже.
Постоянное купирование болей любыми обезболивающими, транквилизаторами, лечение антидепрессантами не даст положительного эффекта без перестройки психологического характера. Пациентам важно освоить техники расслабления, которые помогут даже в патовой ситуации сохранить спокойствие.
Полиневритом называют повреждение большого количества нервных волокон. Самостоятельно недуг возникает редко. В основном полиневрит является осложнением травм ног, сахарного диабета, токсических и алкогольных отравлений. Тревогу надо бить, когда в течение нескольких недель ощущаются мурашки, боли и онемение в нижних конечностях, особенно в стопах.
Полиневриты разделяют в зависимости от причин, их вызвавших.
| Виды | |
| Алкогольный полиневрит. | Красноречиво характеризуется синюшностью ног, которые немеют и теряют подвижность. Особенно важными симптомами являются психические нарушения, провалы в памяти. |
| Полиневрите почек | Отмечается слабость, боли и отечность ног. Такой недуг развивается при тяжелых заболеваниях почек: гломерулонефритах и пиелонефритах. |
| Острый полиневрит. | Вирусные болезни могут дать осложнения в виде ломоты в конечностях, сильных болях по ходу нервов. Такие симптомы на фоне субфебрильной температуры нарастают крайне быстро, за считанные часы. |
| Диабетический полиневрит. | Может развиться у больных сахарным диабетом. Типичные для невритов симптомы больные отмечают даже при победе над основным заболеванием. Нарушается мелкая моторика, атрофируются мышцы ног, затрудняется ходьба. |
| Токсический полиневрит. | Его возникновение вызывают соли тяжелых металлов. Вначале заболевания отмечается рвота, боль в желудке, потом присоединяются характерные для полиневритов симптомы – боли, онемение конечностей. |
При неврите поражен один нерв, при полиневрите – одновременное множественное повреждение нервных волокон. Диагноз «неврит» или «полиневрит» ставит невролог. Он проводит неврологический осмотр, тщательно выявляя или исключая основное заболевание. Иногда требуется дополнительное обследование – электронейрография. Если у пациента в поражении нерва грыжа или опухоль тканей, то проводят МРТ исследуемого участка ног.
Иррадиация боли из проксимальной (верхней) части ноги в дистальную (нижнюю) часть вниз в виде «лампасов» характерна для повреждения тазобедренного сустава.
Также локализация боли в голени (как правило, икре), при ходьбе характерна для выраженного атеросклероза артерий, но несколько меньшего диаметра (бедренные артерии). Диагноз подтверждается с помощью УЗИ артерий нижних конечностей.
Диффузная боль, иррадиирующая из области бедра в дистальном направлении, может наблюдаться при добро- и злокачественных поражениях бедренной кости. Преходящая боль, усиливающаяся по ночам, бывает при остеоидной остеоме. Для диагностики применяется рентген бедренной кости, для уточнения используется КТ или сцинтиграфия.
Сегодня популярна шутка о том, что «стоит в поисковую строку ввести симптомы, как диагноз выдаст интернет». В каждой шутке есть доля правды – иногда на приём к врачу попасть действительно очень сложно по объективным причинам: нехватка специалистов, длинные очереди, дорого…Список можно продолжить. Конечно, обычную простуду мы уже лечим сами, однако невралгия не тот случай, когда можно вылечиться самостоятельно. Осмотр невролога и обследование необходимо пройти даже в том случае, если справиться с острой болью удалось самостоятельно.
Во-первых, точный диагноз установить может только специалист. Тесты на рефлексы самостоятельно не проведёшь. К тому же схожие симптомы имеет большое количество болезней, поэтому отличить межрёберную невралгию, например, от сердечного приступа или остеохондроза самостоятельно не получится.
Только врач может назначить эффективное лечение с учётом уже имеющихся побочных заболеваний. Ведь поговорка «одно лечит, другое калечит» хорошо всем знакома. Причём невролог может рекомендовать какой-либо новый препарат, который поможет быстро встать на ноги, а не средство, которым лечилась еще ваша бабушка.
Правильный диагноз и грамотное лечение – залог того, что невралгия не перейдёт в стадию хронического неврита, который значительно усложнит жизнь. Особенно чётко иллюстрирует ситуацию неврит лицевого нерва, лечение которого занимает 3-6 месяцев, и никто не даст гарантию, что мимические мышцы лица восстановят работу полностью. Можно так и остаться со скорбным или плаксивым выражением лица на всю жизнь, если заниматься самолечением.
источник