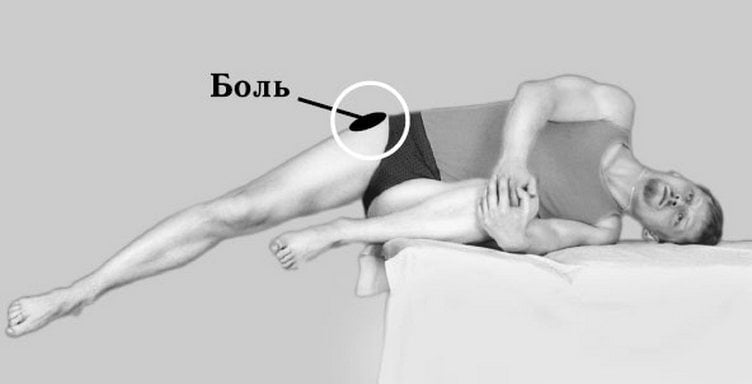
Боль в бедре при лежании на боку — распространенная жалоба на приеме у хирурга, ортопеда. Симптом характерен для людей различных возрастных категорий. Развивается вследствие повреждения генеза мягкой ткани, травматических, дегенеративных поражений в тазобедренном суставе, области анатомической или хирургической шейки бедра, поясничном и крестцовом отделах позвоночного столба.
Болезненность в бедре при лежании или сидении, возникает после тренировки с неправильно подобранной нагрузкой, при подъеме по лестнице, после внутримышечного укола или прививки у ребёнка. У женщин медиальная часть бедра болит после родов, поверхности ноги болят сильнее при сидении. Страдают медиальная широкая, латеральная и четырёхглавая мышцы бедра.
Доктор обследует, выясняя причины, вызвавшие появление боли в положении лежа.
Для установления причины боли в боковой поверхности бедра и тазобедренном суставе, при сидении и лежании на боку, проводят исследования:
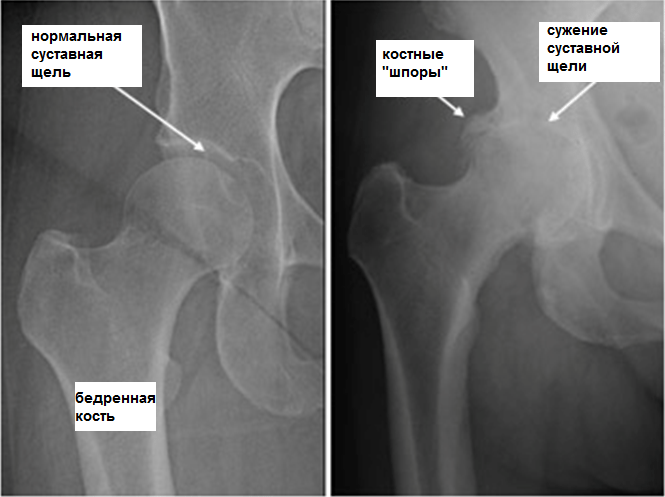
- Аппаратные методы. Включают компьютерную и магниторезонансную томографию, рентгенологическое обследование суставов и позвоночника. Рентгенографический снимок делается в трех проекциях.
- Инструментальные методы – артроскопия, с одновременным проведением биопсии пораженной ткани.
- Лабораторные анализы выявляют признаки воспаления в суставах, обменные нарушения. Выявляется причина разрушения суставов.
Для постановки диагноза учитываются сопутствующие симптомы патологии суставов и позвоночника. При первичном обращении врач обнаруживает патологические признаки:
- Боль в бедре, острая, хроническая, блуждающая, перманентная.
- Дискомфорт в бедре зависит от времени суток.
- Иррадиация при болях бывает в область паха, поясничный отдел спины, по нижней конечности.
- Боль лежа на боку меняет характер при переворачивании или сидении. При поворотах, наклонах, во время ходьбы, бега боль стихает, либо усиливается.
- Болезненные ощущения поражают поверхность одного бедра, или обоих сразу.
Женщины указывают на наличие осложненных родов, интенсивные тренировки. У ребёнка причиной боли бывает сделанная прививка.
Причины болей в бедре характерны для людей молодого возраста. Инфекционные процессы в суставах, спортивные тренировки, состояния после родов у женщин. Для людей пожилого возраста характерны аутоиммунные остеоартрозы, деформирующий остеоартроз тазобедренного сустава.
Существует ряд причин болей ног, паха, неприятных ощущений в боковой поверхности бедра лежа на боку и сидении. Тазобедренный сустав функционально объединяет составные части тазовой области. Анатомическая структура тазобедренного сустава включает кости таза и бедра, основные группы мышц (чаще четырёхглавая и бицепс бедра), связочный аппарат, бедренную вену и нервы. Повреждение одной части приводит к болям в области суставов в положении лежа.
Причины условно делят на три группы:
- Травматические повреждения костей и мягких тканей – переломы, вывихи, растяжения связочного аппарата и сухожилий в четырёхглавой мышце бедра, ушибы мягких тканей. Часто во время родов костные элементы малого таза смещаются, чтобы прошла головка ребёнка. Страдает медиальная мышца бедра, латеральная широкая мышца, также четырёхглавая.
- Воспалительные процессы, инфекционного, и асептического характера.
- Дегенеративно-дистрофические состояния, развивающиеся в суставах – остеоартроз суставов, остеохондроз позвоночника.
У людей, связанных с тяжелым физическим трудом, болят ноги с одной стороны. Землекопы жалуются на боли в бедре справа. У тяжелоатлетов болят ноги с двух сторон, при приседании с поднятиями тяжестей. Этим обусловлена распространённость поражений мягких тканей. Часто, после тренировки, болит или немеет четырёхглавая мышца.
Механизм появления боли связан с образованием в мышечных волокнах молочной кислоты. Чтобы снять болевые ощущения делают легкий массаж мышц. После отдыха боль в бедре утихает самопроизвольно. Часто болит и немеет широкая латеральная мышца бедра.
Травмы встречаются у активных молодых людей и подростков. Часто повреждения шейки бедра, тазобедренного сустава встречаются у пожилых людей, чьи кости от остеопороза становятся хрупкими, истончаются. Для пожилых людей достаточно незначительной физической нагрузки, неловкого движения, падения с высоты собственного роста. Часто у людей преклонного возраста страдает область хирургической шейки бедра, наиболее тонкая часть бедренной кости. Травма требует долгосрочного лечения, проведения операции остеосинтеза, реабилитации. Часто, в силу соматических заболеваний, возникают противопоказания к операции, за пациентом осуществляется уход, назначают консервативное лечение.
При травмах клинические проявления носят односторонний характер.
- При переломах шейки бедренной кости пациент жалуется на боль в бедре на стороне, на которую упал, усиливающуюся при попытке лечь на поврежденный бок, при ходьбе. Конечность теряет опорную функцию, пострадавший не в состоянии передвигаться без посторонней помощи. Болят область паха и медиальная, латеральная широкая мышца бедра.
При травмах лечение начинают с консервативных методов:
- Назначается постельный режим, накладывается гипс или скелетное вытяжение для лечения шейки бедра. Лечение включает массаж на область стопы и здоровую ногу для улучшения кровообращения, профилактики пролежней.
- Для купирования приступа боли назначаются обезболивающие препараты из группы нестероидных противовоспалительных. Лекарственные средства используются перорально, в инъекциях, в виде ректальных свечей.
- Скелетное вытяжение назначается при переломах шейки бедра со смещением бедренной кости. Часто ручная репозиция позволяет обойтись без операции.
- Добавляют в комплекс лечение народными средствами, физиотерапию, массаж, ЛФК.
Сложные, многооскольчатые переломы, переломы с деформацией шейки бедренной кости или её тела, лечатся оперативным путем. Для сращения отломков пациенту вставляются титановые пластины, специальные болты.
В реабилитационном периоде, после операции остеосинтеза, выполняется комплекс лечебных упражнений для восстановления объема движений и функций сустава. Первые тренировки начинают с минимальных нагрузок, избегая дискомфорта в суставах и мышцах. У женщин, после родов, происходит травма симфиза, приводящая к нарушениям при ходьбе и сидении.
Часто воспалительный процесс поражает хрящевую и костную ткань. Воспаление не бывает изолированным синдромом, а проявляется в виде осложнения инфекционного заболевания.
Возбудитель остеомиелита — гнойная бактериальная флора или туберкулезная палочка. Этот процесс осложняет травмы шейки бедренной кости. Заболевание начинается с ухудшения общего состояния. Повышается температура, развивается недомогание и головная боль. При ангинах возникает блуждающая боль в четырёхглавой мышце и суставах. Появляется боль в ягодичной и бедренной поверхности после внутримышечного укола. У ребёнка причиной боли может быть прививка.
У мышечного воспаления следующие клинические симптомы:
- Боль разливается по всей поверхности бедра. Четырёхглавая мышца вызывает боль в передней поверхности на ноге.
- Боль отдает в спину или ногу.
- Объём движений в ноге ограничен.
- Кожа на бедре гиперемирована, горячая на ощупь. На месте внутримышечного укола или прививки у ребёнка образовывается абсцесс при нарушении правил антисептики. В воспалительный процесс бывает вовлечена подкожная вена.
Воспаление сухожилий проявляется более стерто:
- Боль в ноге носит локальный характер.
- При пальпации болит и немеет задняя часть бедра.
- Объём движений в ноге не страдает.
Состояние пациента страдает редко.Болит или немеет задняя часть бедра, медиальная широкая и латеральная широкая мышца бедра. Отмечается отёк нижней конечности и паха. Причиной отёка бывает тромбированная бедренная вена.
Для устранения воспаления назначаются антибиотики, противовоспалительные препараты. После снятия острого периода назначается физиотерапевтическое лечение. Снимаются боль и отёк в четырёхглавой мышце и народными средствами. Боль от укола или прививки у ребёнка лечится компрессами с мятной настойкой или сульфатом магния. Делается легкий массаж области инъекции для ускорения рассасывания инфильтрата.
Если болит или немеет нога у ребёнка после прививки, используйте жаропонижающие и обезболивающие свечи. Остеомиелит лечится антибиотиками. Иногда возникает необходимость операции. Если воспаление носит негнойный характер, прибегают к лечению народными средствами.
Эти заболевания трудно выявить и лечить. Артрозы и артриты в ноге не имеют специфической симптоматики.
Боль в суставе отдает в пах и усиливаться при сидении или лежании на боку. Подвижность в суставе ограничена. Специфический признак ревматоидного артрита — скованность по утрам. Деформирующий артроз заявляет о себе переваливанием во время ходьбы и бега и ограничением объёма движений.
Консервативное лечение заключается в назначении противовоспалительной терапии нестероидными препаратами или гормональными инъекциями. Вводится Дипроспан или Кеналог. Последний вводится путем укола в полость сустава. Для восстановления функции и структуры пораженного хряща назначается длительное лечение хондропротекторами. Воспаление и суставная боль лечатся народными средствами. При запущенных случаях артрозов проводят операции эндопротезирования. После операции по восстановлению функции сустава назначается массаж области сустава, избегая пах и подколенную область, где проходят крупная вена и артерия. В позднем восстановительном периоде после операции проводят тренировки на растяжку мышц.
Патология крестцового и поясничного отделов позвоночника вызывает жгучие боли в бедре и районе паха. Такое осложнение случается после физиологических родов, при смещении костей малого таза и крестца. Боль обусловлена ущемлением крупных нервных стволов между спазмированными мышцами или поверхностями позвонков. Кожа в месте, где проходят пораженные нервы, немеет и теряет чувствительность, пациент может не ощущать укола и прикосновения. Для снятия спазма мышц и улучшения кровообращения назначается лечебный расслабляющий массаж.
Лечат с помощью нестероидных противовоспалительных препаратов и витаминов из группы В, а также народными средствами.
После родов назначается лечебная физкультура, для восстановления функции ходьбы и бега. Очень эффективен лечебный массаж. Тренировки начинают под руководством инструктора или врача ЛФК. Первое время воздержитесь от бега и значительных нагрузок.
источник
Самый крупный сустав в теле человека – тазобедренный. Вполне естественно, что он испытывает колоссальную нагрузку, которая может однажды спровоцировать патологические нарушения в этом сочленении. Они зачастую сопровождаются болью в тазобедренном суставе. Появляться такие ощущения могут даже по ночам. Поэтому следует разобраться, почему человек испытывает боль, и какой она может быть. Это даст возможность получить адекватное лечение.
Дискомфорт в области тазобедренного сустава может беспокоить детей до 18-ти лет (организм еще продолжает расти, хотя боль может стать сигналом развития заболевания), и взрослых разного возраста. Причем до 50-ти лет на патологию жалуется практически каждый 3-й обратившийся к врачу человек.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Итак, существуют такие причины возникновения боли в тазобедренном суставе:
- Заболевания костей, хрящевой ткани, мышц или связок (тендинит, артрит, коксартроз, туберкулез, ревматизм ног).
- Механическое повреждение тазобедренного сустава. Одним из самых распространенных заболеваний такого характера является перелом шейки бедренной кости. Он сопровождается очень сильной болью, которая становится интенсивнее именно по ночам. Травма тазобедренного сочленения полностью ограничивает подвижность сустава.
В зависимости от того, какое заболевание вызвало боль, она может иметь разный характер. Существуют следующие виды болевых ощущений:
- Острые. Такая боль длится недолго, то есть является кратковременной и приступообразной. Она имеет точную локализацию, поэтому определить ее нетрудно. Такие ощущения лучше всего поддаются лечению.
- Ноющая боль в тазобедренном суставе уже доставляет больше дискомфорта. Ее сложнее определить, так как она может отдавать в другие части тела. Область ее распространения достаточно обширна. Интенсивность ощущений увеличивается постепенно. Лечение заболевания затрудняется и требует более тщательной диагностики.
- Хронические. Такие ощущения максимально трудны для лечения и могут длиться продолжительное время.
Какой бы боль ни была, необходимо обратиться к врачу, так как вовремя не вылеченное заболевание может привести к полному разрушению тазобедренного сустава.
Разные заболевания тазобедренного сустава могут по-разному проявляться. Поэтому и лечение назначается индивидуально. Итак, если принимать во внимание характер заболевания, боль и другие признаки могут проявляться так:
Ревматоидный артрит
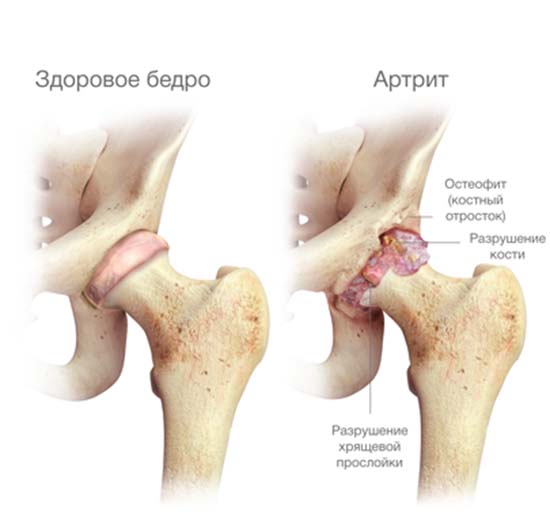
Это заболевание может развиваться вследствие повреждения тканей тазобедренного сустава на иммунологическом уровне, переохлаждение, физическое перенапряжение, наследственная предрасположенность. Что касается симптомов, то боль имеет среднюю интенсивность. Заболевание сначала затрагивает мелкие сочленения. Ночью больной чувствует скованность, а болевые ощущения усиливаются. Далее патологический процесс распространяется на более крупные суставы. Боль начинает усиливаться при ходьбе. Ревматоидный артрит характеризуется появлением выпота в суставной сумке. Если не начать лечение вовремя, то сочленение начинает со временем деформироваться.
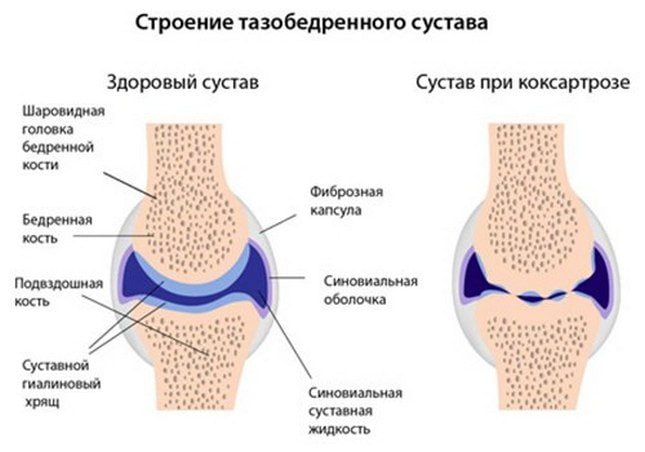
Причиной развития такого заболевания является изменения структуры хрящевой ткани, нарушение питания и кровоснабжения тканей. Спровоцировать проблему может аномальное строение скелета, нарушение обменных процессов в организме, слишком большая масса тела. Симптоматика при этом такова: изначально появляется стартовая боль, которая имеет умеренную интенсивность. Однако со временем дискомфорт и неприятные ощущения усиливаются.
Если на 1 стадии сначала они появляются только при движении, то с развитием заболевания болевой синдром не проходит даже во время покоя. На второй и третьей стадиях развития патологии боль не исчезает даже ночью. Объем движения уменьшается с каждым днем. Естественно, необходимо обязательно проводить лечение этой болезни. Если она уже запущена, то на 4 стадии патологии придется делать операцию. Дело в том, что болезнь способствует деформации тазобедренного сустава. При данном заболевании болевые ощущения могут появляться даже в боку, паху и колене. Мышцы при коксартрозе сильно напрягаются, больной начинает хромать.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Болезнь Бехтерева
При болезни Бехтерева боль начинает проявляться не в самом тазобедренном суставе, а в области крестца и поясницы. Ощущения имеют тупой, ноющий характер, могут ощущаться не только в тазобедренном соединении костей, но и в боку, паху, колене и крестце. Болевой синдром максимально интенсивен именно в ночные часы, а также утром перед пробуждением. Лежа человек тоже чувствует дискомфорт. Заболевание протекает периодически. Есть периоды обострения и улучшения состояния.
Артрит инфекционной природы
Эта болезнь тоже может проявляться остро или развиваться постепенно. Болевые ощущения чаще всего наблюдаются с одной стороны. Суставы болят даже в положении лежа. Заболевание провоцирует не только нарушение функциональности тазобедренного сочленения, но и изменение его формы. Часто на поздних стадиях развития этой патологии необходимо хирургическое вмешательство. Присутствуют и другие симптомы: повышение общей температуры тела, интоксикация, что присуще любой инфекционной болезни.
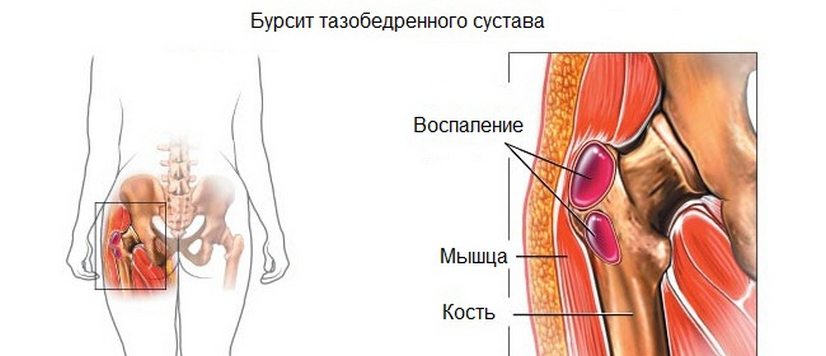
Эта патология является воспалением синовиальной сумки сустава. Оно сопровождается не только болезненными ощущениями, но и ломотой в области представленного сустава. Лежа на поврежденной стороне, больной чувствует максимальный дискомфорт и болевой синдром.
Тендинит — заболевание, которое характеризуется появлением воспалительного процесса в связках. Кроме болевых ощущений, человек чувствует скованность. Он не может отвести конечность в сторону.
Если больной чувствует неприятные ощущения в области тазобедренного сочленения, то он должен обязательно обратиться к доктору. Почему это нужно делать? Это даст возможность назначать адекватное и правильное лечение. Диагностика предполагает проведение таких исследований:
- общий анализ крови, который дает возможность определить, есть ли воспалительное заболевание;
- биохимическое исследование крови. Этот анализ проводится для того, чтобы узнать, хорошо ли проходят обменные процессы в тканях. Он показывает, как именно функционируют внутренние органы: печень, почки и другие. Исследование позволяет подтвердить или опровергнуть наличие злокачественных патологий;
- определение ревматоидного фактора, а также неспецифических маркеров;
- морфологическое обследование сустава, а также проверка синовиальной жидкости на наличие патогенных микроорганизмов. Делать это следует для того, чтобы определить состояние хрящевой ткани;
- рентгенография. Это основное исследование, которое позволяет увидеть состояние костной ткани;
- компьютерная томография или МРТ. Данные процедуры являются максимально надежными, так как визуализируют сочленение полностью. Учитываются не только костные и хрящевые ткани, но и мышцы, связки и другие части соединения. Еще представленное исследование позволяет определить причины появления болевых ощущений в тазобедренном сочленении;
- УЗИ;
- артроскопия. Представленное исследование сустава можно делать и для обследования, и для лечения патологии. Для него применяются специальные миниатюрные инструменты.
Специфика ночных болей
При наличии любой из перечисленных выше болезней у человека появляется вопрос: почему дискомфорт и неприятные ощущения ночью проявляются сильнее, чем днем? Дело в том, что во время сна организм старается восстановить свои энергетические запасы, чтобы побороть воспалительные процессы в организме. Именно поэтому болезненность в суставе усиливается.
Однако лечение нельзя начинать без консультации с врачом. Поэтому затягивать с визитом к специалисту нельзя. Будьте здоровы!
источник
Болевые ощущения в бедре возникают у людей разных возрастных групп. Такое состояние может быть обусловлено поражением мышечной ткани; повреждением тазобедренного сустава или бедренной кости; дегенеративно-дистрофическими изменениями, происходящими в нижних отделах позвоночного столба.
Чтобы назначить пациенту адекватное лечение, врач должен установить истинную причину патологического состояния.
Несмотря на то, что боль в бедре может возникнуть в любом возрасте, некоторые причины ее появления типичны для молодых пациентов (инфекционные артриты и спортивные травмы), а другие характерны для лиц пожилого возраста (аутоиммунные заболевания, деформирующий остеоартроз).
Боль в области бедра может сочетаться с другими проявлениями суставных заболеваний, что облегчает диагностику.
Врач выслушивает жалобы пациента, проводит первичный осмотр и направляет больного на дополнительное обследование:
- аппаратная диагностика (рентген, МРТ);
- инструментальные методы исследования;
- лабораторные анализы.
Все эти мероприятия в совокупности облегчают постановку диагноза.
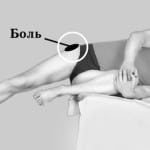
В тазобедренном суставе находятся не только кости и мышцы, но и связки, крупные нервные и сосудистые стволы, обеспечивающие иннервацию, кровоснабжение и питание тканям ноги. Если повреждена хотя бы одна из этих структур, в бедре возникает боль и дискомфорт.
Причины появления боли в бедре можно условно разделить на несколько групп:
- всевозможные травмы: вывихи, растяжения и разрывы связок, ушибы, переломы костей;
- воспалительные процессы асептического и инфекционного характера;
- дегенеративно-дистрофические изменения в суставных тканях (ревматоидный артрит, ревматизм, деформирующий остеоартроз).
На первом приеме врач должен определить характер болевых ощущений.
- Боль в бедре может быть острой, хронической или периодической.
- Болевые ощущения могут возникать в разное время суток (преимущественно днем, ночью или в утренние часы).
- Боль в бедре может иррадиировать в пах или поясницу.
- Дискомфорт может усиливаться при лежании на боку, на спине, при поворотах или наклонах.
- Боль может наблюдаться в одной или сразу в обеих конечностях.
Все эти факторы при постановке диагноза должны быть учтены.
У многих людей появление боли в бедре в положении на боку обусловлено чрезмерными физическими нагрузками или регулярными спортивными тренировками.

Появление боли в бедре при лежании на боку объясняется накоплением в мышечных тканях молочной кислоты. Неприятные и болезненные ощущения зачастую проходят сами собой в состоянии покоя.
Травмам очень подвержены подростки, физически активные люди и старики, у которых костная ткань становится пористой и теряет свою прочность. Даже незначительные физические нагрузки или ушибы в пожилом возрасте могут привести к переломам. Чаще всего старые люди ломают шейку бедра, самую хрупкую и тонкую часть кости. Эта травма очень серьезная и требует длительного лечения.
Клиническая картина при переломах развивается стремительно. Обычно травмы бывают односторонними.
- В правом или левом бедре возникает резкая боль.
- Конечность теряет устойчивость.
- Пострадавший практически не может передвигаться.
При повреждении суставной капсулы или разрыве связок симптомы обычно менее выражены.
- Интенсивность боли определяется индивидуальным порогом чувствительности.
- Конечность может сохранять опору.
- Диапазон движений ограничен.
Если повреждены лишь мышечные ткани – такой вариант травмы считается самым легким, поскольку полный разрыв мышц происходит крайне редко. Частичный разрыв мышечных волокон сопровождается умеренным болевым синдромом в локальной области. При движении боли усиливаются, но в пах не отдают.
Полную картину травмы можно получить только после рентгенографического исследования. Снимок делается в трех проекциях.
Обычно лечение носит консервативный характер:
- Накладывается гипсовая повязка.
- Назначаются обезболивающие препараты.
- Применяется метод скелетного вытяжения.
- Можно использовать некоторые народные средства.
При сложных переломах назначается операция, в ходе которой костные структуры восстанавливают при помощи пластин и болтов.
Например, воспаление костной ткани (остеомиелит) провоцирует гнойная микробная микрофлора (стрептококк, стафилококк) или туберкулезная палочка. В редких случаях может быть опухоль тазобедренного сустава.
Сначала ухудшается общее состояние здоровья человека (повышение температуры, слабость), но и местные симптомы не заставляют себя долго ждать:
- по всей поверхности пораженной конечности появляются сильные боли;
- ощущения могут иррадиировать в спину или паховую зону;
- появляется ограничение подвижности ноги;
- кожные покровы в области бедра гиперемированы.
Воспаление сухожилий протекает менее интенсивно:
- Пациент жалуется только на локальную боль.
- Задняя поверхность бедра болезненна при пальпации.
- Объем движений сохраняется практически полностью.
- Усиление боли наблюдается при движении.
Общее состояние пациента при воспалении мышечной ткани, как правило, остается в норме. Передняя группа мышц страдает значительно реже, чем задняя и внутренняя. Нога может незначительно отечь.
Чтобы устранить воспалительные процессы в сухожилиях и костях бедра врач назначает антибактериальные препараты. Для мышц прописывают НПВП. В период восстановления показаны физиотерапевтические сеансы.
Эти патологии самые тяжелые как в диагностике, так и в лечении. В бедре они обычно развиваются в кости или поражают сустав. Признаки артрозов и артритов не имеют конкретной специфики.
- Болевой синдром может возникнуть в любом месте ноги, нередко отдает в пах.
- Резко ограничивается подвижность больной конечности.
- Интенсивность и характер болевых ощущений может меняться.
Существуют и другая симптоматика, типичная для определенных форм артритов и артрозов. Она помогает врачу поставить правильный диагноз. Например, при ревматоидном артрите в суставах возникает утренняя скованность, а для деформирующего остеоартроза характерна переваливающаяся походка и нарастающее ограничение подвижности.
Консервативные методы лечения при таких заболеваниях направлены на уменьшение болевых ощущений и восстановление хрящевой ткани. В запущенных стадиях артроза показано эндопротезирование тазобедренного сустава.
Зачастую боли бедра провоцируют патологические процессы в позвоночном столбе. От нижних отделов позвоночника идут крупные ветви, иннервирующие всю конечность. Поэтому болевые ощущения при остеохондрозе или болезни Бехтерева могут иррадиировать в нижнюю конечность.
Пациент при этом чувствует боль на задней поверхности бедра или в паховой зоне. Ощущения возникают при движении и утихают в состоянии покоя. При пальпации отмечается болезненность в точках выхода нервов.
Для лечения назначают нестероидные противовоспалительные препараты и витамины группы В, улучшающие метаболизм нервных тканей.
источник
Сегодня уже нередки стали случаи, когда у человека болит левый бок и отдает в ногу болезненный синдром. И причинами для этого достаточно неприятного симптома могут служить самые разные факторы, от легких и незначительных недугов до серьезных и даже тяжелых патологий.
Механизм подобной боли представляет собой итог иррадиации (распространения) нервных импульсов, которые возникают при патологическом очаге, местом локализации которого является зона иннервации нервных волокон, выходящих далеко за пределы брюшины.
Болезненность в левом боку с отдачей (иррадиацией) в ногу или поясницу характерна для хронических или острых форм болезней (патологических процессов) протекающих во внутренних органах расположенных в полости брюшины или органов малого таза.
Кроме того, это может являться симптомом и заболеваний суставного характера или касающихся непосредственно костей тазового отдела.
В основном, женская часть пациентов обращается к врачу с жалобами на то, что часто болит левый бок внизу, отдает в ногу эта боль. И это, как правило, является ярким симптомом, сопровождающим одно из гинекологических заболеваний.
Обусловлен этот болевой синдром при болезнях женских органов тем, что нервное раздражение, которое проходит внизу брюшины внутри, появляется именно из-за патологических процессов в половых органах – яичников, маточных труб, самой матки.
Но, не только этот симптом указывает на начало течения заболевания. Полную клиническую картину обычно составляют:
- Болезненные ощущения во время близости.
- Дефекация и мочеиспускание усиливают болевой синдром.
- Влагалищные выделения имеют неприятный запах, кровянистые или гнойные примеси.
- Температура тела субфебрильная.
Когда болезненность проявляется слева и внизу, да еще не просто отдает в ногу, но и сопровождается мышечными спазмами, слабостью, пониженным адвлением, учащением сердечных сокращений и головокружением – диагноз в большинстве случаев достаточно неприятный и опасный – внематочная беременность. Кроме того, при такой клинике можно заподозрить внутреннее кровотечение или скопление большого объема крови в пространстве сзади матки, кисту яичника или апоплексию яичника.
Нельзя устанавливать диагноз и предпринимать попытки лечения в этом случае самостоятельно. Все эти признаки должны стать сигналом к быстрому реагированию – вызову скорой помощи и госпитализации женщины. Пока прибудет бригада врачей, чтобы снизить интенсивность болезненных ощущений к животу можно приложить холод.
Если не обратиться за медицинской помощью, последствия могут быть весьма и весьма печальными.
Случаи расположения аппендикса с левой стороны крайне редки, но все же встречаются. А потому, при его остром воспалении у человека будет болеть левый бок, отдавать в поясницу и ногу.
Врач может заподозрить аппендицит при такой симптоматике:
- Боль в животе носит пульсирующий характер.
- Боль распространяется по всей брюшной полости, отдает в ногу, поясницу.
- Температура тела повышается.
- Стул становится жидким.
- Проявляется тошнота, которая не проходит даже после однократной рвоты.
- Живот находится в напряжении – доскообразный.
- При подъеме ноги вверх болезненный синдром усиливается.
В данном случае также необходимо сразу же вызвать врача скорой помощи, но предпринимать каких-либо обезболивающих действий до приезда врача нельзя ( в исключительных случаях можно принять спазмалитик – Но-шпа, но обязательно сказать об этом врачу).
Когда болит левый бок поясницы и отдает в ногу можно заподозрить заболевания костно-суставной этимологии.
Такие позвоночные проблемы, как остеохондроз, сакроилеит (воспалительный процесс в крестцово-подвздошном суставе), межпозвоночные грыжи, и так далее – все они могут вызывать боли данного характера.
Отличается этот синдром болезненности тем, что его усиление происходит при физических нагрузках, резких поворотах или наклонах туловища или при длительном пребывании тела в некомфортном положении. То есть, в данной симптоматике прослеживается прямая зависимость от положения тела пациента. Собственно именно этот факт (прямой взаимосвязи) и помогает врачу установить правильный и точный диагноз.
Еще одна причина, когда может болеть левый бок и отдавать в ногу и поясничный отдел – почечные патологии. Например, при мочекаменной болезни, когда песок или камень движется по мочеточнику с левой стороны, пациент будет испытывать интенсивную болезненность слева, ближе к низу. Эти боли будут распространяться и в живот, и в ногу, и в промежность. Но окончательный диагноз можно установить только в условиях больницы и исключительно специалистом-нефрологом.
Существует в медицине несколько серьезных селезеночных заболеваний, в клинической картине которых присутствует боль в левом боку, отдающая в поясничный отдел и левую ногу.
Самые тяжелые из таких заболеваний – миелолейкоз или лимфолейкоз в хроническом течении. Эти заболевания относятся к разделу онкологии, и охватывают собой не только селезенку, но и печень, и региональные лимфатические узлы.
При первой фазе течения этих болезней болезненность не проявляется. А вот во второй прогрессирующей фазе течения, с ростом опухоли, появляется нарастающая боль с левой стороны. Причем отдавать эта боль может и в поясничный отдел, и в низ живота, и в бедренную часть ноги.
Селезеночный инфаркт – еще одна болезнь, симптомом которой является данная разновидность боли. Происходит этот инфаркт по причине закупорки артериол и развития в этой связи некротического очага, расположенного вокруг тромба. Резка боль в левом подреберье – и есть один из главных признаком селезеночного инфаркта.
Заворот селезенки – происходит в связи с индивидуальными особенностями строения внутренних органов человека. Острая боль в боку слева, отдающая в паховую область и бедро ноги левой – один из признаков этой патологии.
Селезеночное расширение в острой стадии течения (воспаление и нарушение оттока крови через портальную вену) так же характеризуется и сопровождается болезненностью в левом боку.
Селезеночный абсцесс, киста на органе и другие патологии – практически все они сопровождаются болевым синдромом справой стороны и распространенным в живот, поясницу и ногу.
Левый бок может болеть по причине заболеваний тонкого кишечника – мальабсорбции любого вида (врожденной или приобретенной) (обычно, невозможность всасывания в кишечнике молока, реже фруктовая мальабсорбция), целиакия (заболевание новорожденных, начинающееся в период перевода ребенка с грудного молока на искусственный прикорм – непереносимость глютена).
Так же патологии толстого кишечника: синдром раздраженного кишечника, болезнь Крона, болезнь Гиршпрунга, язвенный колит, дивертикулез, полипоз, атония, и так далее – также проявляются через левосторонние боли в боку.
Выводы из всего выше сказанного можно сделать следующие:
- При болях в левом боку, иррадиирущих в ногу, низ живота или поясницу нельзя принимать обезболивающие таблетки, чтобы не вызвать необратимые осложнения.
- Обязательно вызвать скорую помощь.
- Пойти тщательное медицинское лабораторное обследование для установки точного диагноза.
- Следовать всем указаниям лечащего врача.
Только так можно избежать самых негативных последствий и получить полное освобождение от мучающих болей.
источник
Биологическое и физиологическое значение боли для высших животных и человека огромно, поскольку боль является «сигналом» об угрожающей организму опасности: травме, разрушительном воздействии инфекции, сбое в работе какого-то органа. Когда появляется боль, защитные силы организма приходят в полную «боевую готовность» — чтобы устранить болевые раздражения и их негативное влияние. И нередко первой подает сигнал тревоги боль после сна.

Боль после сна возникает от негативного действия на организм и его отдельные части как внешних повреждающих факторов (травмы, неблагоприятные погодные условия, химические вещества и др.), так и внутренних. С внешними все ясно: каждый человек воспринимает их, как говорится «в режиме реального времени», и в данном случае, например, боль в ногах после сна, которая появилась после длительно пребывания на ногах, вопросов не вызывает…
А вот с внутренними алгогенными факторами (то есть факторами, которые вызывают боль) все намного сложнее и… опаснее. Внутренние причины боли после сна включают: острые или хронические воспалительные процессы, наличие инфекции, дисфункцию органа или целой системы, доброкачественные или злокачественные новообразования, изменения в системе иннервации внутренних органов, уменьшение кровоснабжения участка тела, органа или ткани.
При этом психоэмоциональные и вегетативные проявления боли настолько многообразны (и во многих случаях носят индивидуальный характер), что выяснить истинные причины боли после сна — особенно боли хронической — под силу только имеющему достаточный клинический опыт врачу, который на основе результатов анализов и всестороннего обследования поставит правильный диагноз.
Но, к сожалению, люди редко обращаются к врачам с подобными жалобами. Кроме того, невропатическая боль после сна, которая вызывается повреждениями в соматовисцеральной сенсорной системе человека, в большинстве случаев имеет психогенную этиологию и поэтому диагностируется крайне редко.

Боли в спине после сна бывают от несвойственного физиологии положения тела во время сна, при травматическом повреждении позвоночника, спазмах спинных мышц, артрозе, остеохондрозе, искривлении позвоночника (сколиозе), избыточной массе тела, а также при беременности на поздних сроках.
Самая простая и распространенная причина боли в спине после сна — поза, в которой человек отдыхает ночью. Ортопеды считают, что лучше всего спать на боку, при этом плечо должно находиться не на подушке, а на матрасе, и пространство между головой и плечом должно быть заполнено небольшой подушкой. Поэтому следует отказаться от больших квадратных подушек, заменив их небольшими — прямоугольной формы. Эта рекомендация касается, в первую очередь, тех, у кого есть проблемы с шейным отделом позвоночника, в частности шейный остеохондроз.
Боль в позвоночнике после сна часто мучает любителей спать на животе. Как правило, при такой позе голова повернута на бок, из-за чего сдавливаются кровеносные сосуды. А сон на спине не дает позвоночнику расслабиться, поэтому утром человек может чувствовать боли в спине.
Боль в пояснице после сна может быть вызвана поясничным радикулитом (радикулопатией), люмбаго (прострелом в поясничной области), разрушением поясничного межпозвоночного диска, смешением или выпадением диска (грыжей), травматическим растяжением мышечных тканей. Кроме того, боль в пояснице после сна, отдающая в нижнюю часть живота, сопутствует почечнокаменной болезни, а у женщин связана с некоторыми гинекологическими заболеваниями, например, с эндометриозом.
Боль в шее после сна – симптом таких широко распространенных патологий шейного отдела позвоночника, как шейные остеохондроз и спондилез, мигелоз, грыжа мышцы.
Боли в шее, отдающие в затылок, по утрам мучают тех, кто имеет сидячую работу и мало двигается. Именно у них чаше всего выявляется шейный остеохондроз, а также шейный спондилез, при котором трещины хрящевых дисков приводят к приступам острой боли и в шее, и в затылке, и в плечах.
Из-за сквозняков, неправильной осанки и нервного перенапряжения у человека могут образовываться узелковые уплотнения в мышечных тканях шеи (мигелоз), которые провоцируют боль в шее, в том числе после сна, и боли в мышцах плечевого пояса. При шейной грыже — характерной спортивной травме – болевые ощущения дает разрыв оболочки (фасции) длинной и задней лестничной мышц шеи.
Прежде всего, причина боли в плече после сна может быть связана с уже упомянутым остеохондрозом шейных позвонков, а также с воспалением плечевого сустава — артрозом или артритом. При артрите боль в плече мучает при малейшем движении рукой. Для артроза, который развивается из артрита, боль в плече после сна ощущается и при отсутствии движения, что зачастую вообще не дает возможности заснуть.
Следует отметить, что многие люди, имеющие какие-то патологии сердечно-сосудистой системы, поле пробуждения могут чувствовать тупую боль в области левого плеча.
Первичная головная боль при физическом напряжении может возникнуть утром, сразу после пробуждения, если накануне вечером у вас была интенсивная тренировка в тренажерном зале, или вы занимались тяжелой физической работой. Кстати, после усиленной умственной работы или многочасового сидения перед монитором компьютера тоже может возникать боль в затылке после сна.
Вторичная головная боль утром после сна появляется вследствие нарушения дыхания во сне (апноэ), повышения уровня артериального или внутричерепного давления, патологий скелетно-мышечной системы, а также как побочное действие постоянно принимаемых успокоительных и снотворных препаратов.
Головные боли, которые становятся интенсивнее в ночное время, и головная боль после сна — верные симптомы повышенного внутричерепного давления. Данная патология является результатом увеличения количества ликвора — жидкости, омывающей мозг. Циркуляция ликвора нарушается при черепно-мозговых травмах, опухоли или гематоме мозга, а также при менингите и энцефалите.
Весьма распространенное явление — головная боль после дневного сна. По идее, здоровому взрослому человеку свершено незачем спать в дневное время. Правда, это не касается тех, кто связан с работой и дежурствами в ночную смену, или кто просто временно не имеет возможности полноценно выспаться ночью, как, например, родители детей-грудничков.
Древние китайские лекари считали, что дневной сон взрослого укорачивает его жизнь, поскольку неодолимое желание вздремнуть при свете солнца свидетельствует о слабости сосудов и сердца. Современные взгляды на целесообразность дневного сна для взрослых людей диаметрально противоположны и сходятся только по одному пункту: спать днем надо не лежа, а полусидя, и продолжительность такого отдыха не должна превышать 25-30 минут. Во всех остальных случаях вам обеспечены чувство разбитости и головная боль после дневного сна.
Если возникает головная боль после долгого сна, то следует иметь в виду: оптимальная длительность ночного сна составляет 7-8 часов в сутки. С «недосыпом» все ясно, поскольку он однозначно вреден. А вот постоянное пересыпание медики считают патологией и называют ее повышенной сонливостью (гиперсомнией). Несмотря на длительный ночной отдых, любители поспать часто жалуются на вялость, чувство усталости, раздражительность и проблемы с памятью.
Неправильный режим сна приводит не только к головным болям после сна, но и снижает умственные способности человека, повышая риск развития синдрома Альцгеймера. По информации международной Ассоциации по изучению болезни Альцгеймера, недостаточный и избыточный сон ускоряют старение головного мозга человека.
От значительных физических нагрузок в мышечных тканях резко возрастает содержание молочной кислоты, которая образуется при расщеплении глюкозы. Поэтому и возникает боль в ногах после сна. Боль захватывает стопу, голень и бедро.
Такие же боли часто сопутствуют ревматизму, артритам, артрозам, ишиасу (воспалению седалищного нерва). В случаях, когда боль в ногах после сна сопровождается отечностью мягких тканей нижних конечностей, врачи первым делом подозревают развитие у пациента варикозного расширения вен – даже при отсутствии его видимых глазу проявлений.
Также в числе причин возникновения боли в ногах после сна – тесная или неудобная обувь, обувь на высоком каблуке и, конечно, избыточная полнота, которая создает дополнительную нагрузку на суставы ног.
Боль в ступнях после сна может быть вызвана остеопорозом (то есть дефицитом кальция в организме), нарушением кровообращения, повреждением нервов, а также такой разновидностью артрита, как подагра.
При плантарном фасциите (воспалении мышцы, расположенной вдоль стопы – от пятки к фалангам пальцев) беспокоит боль в пятке после сна. Подобные боли часто появляются у тех, кто работает стоя, имеет лишние килограммы или плоскостопие.
Непродолжительная сжимающая и давящая боль в груди после сна, которая отдает в шею, спину и плечи, бывает связана с заболеваниями сердца – начиная со стенокардии, заканчивая инфарктом миокарда.
Специалисты советуют не забывать и о межреберной невралгии, при которой боль в груди после сна – это последствие нарушения правильного расположения ребер и ущемления межреберных нервов. Чаще всего это случается при травмах в области груди, при сколиозе, от длительного перенапряжения мышц грудной клетки, а также при наличии смещения пульпозного ядра межпозвоночного диска с разрывом его фиброзного кольца, то есть грыжи межпозвонковых дисков.

Боли в животе после сна или абдоминальный болевой синдром – типичное проявление функциональных расстройств пищевода, желудка или кишечника, а также признак возможных патологий органов, расположенных в верхнем отделе брюшной полости — печени, желчного пузыря и желчных протоков, поджелудочной железы и селезенки.
Помимо этого, утренние боли в животе могут быть вызваны болезнями репродуктивных органов человека: матки и яичников у женщин, предстательной железы – у мужчин.
Данная разновидность болевых ощущений (миофасциальный болевой синдром) с точки зрения анатомии и физиологии объясняется тем, что при спазме мышц происходит реакция имеющихся в них особых сверхчувствительных «курковых» (или триггерных) точек — уплотнений мышечной ткани диаметром несколько миллиметров. Такие точки с повышенной раздражимостью есть во многих мышцах. Именно поэтому утренняя миофасциальная боль – при малейшем растяжении мышцы во время каких-то движений — воспринимается как боль в теле после сна.
Исследования показали, что боль в самой мышце, а также в прилегающих зонах вызывается длительным мышечным перенапряжением, которое и запускает механизм формирования триггерных точек. А длительное перенапряжение мышц происходит во время вынужденного длительного пребывания в одном положении — при неправильной позе за письменным столом, перед компьютером, за рулем автомобиля. Провоцирует появление боли в мышцах их переохлаждение.
Более того, боль в мышцах после сна может быть результатом постоянного ношения сумки с ремнем через плечо, узкие бретельки бюстгальтера, тугой ремень на джинсах, тяжелая теплая одежда, давящая на плечевой пояс…
На выбор средств лечения боли после сна влияют этиология болевых ощущений и место их возникновения. В фармакологической терапии боли, в том числе боли после сна, чаще всего используются нестероидные противовоспалительные препараты (НПВП), хотя они далеко не всегда дают положительный эффект. К наиболее широко применяемым препаратам для лечения боли относятся Индометацин, Пироксикам, Ибупрофен, Диклофенак.
Индометацин (синонимы — Интебан, Метиндол, Индоцид, Артицин, Артизинал, Мелитекс, Нурикон, Пералгон, Веллопан, Артроцид и др.) — эффективное противовоспалительное и анальгезирующее средство при ревматизме, ревматоидном артрите, остеоартрозах и невралгических болях. Взрослые принимают лекарственное средство внутрь после еды по 0,025 г (25 мг) 2-3 раза в день. Для купирования острых приступов боли дозировка может быть повышена до 0,05 г (50 мг) 3 раза в день, максимальная суточная доза составляет 200 мг, при длительном приеме — не более 75 мг. Возможные побочные действия Индометацина: головная боль, головокружение, сонливость, тошнота, рвота, потеря аппетита, боли в подложечной области, высыпания на коже. Препарат противопоказано применять при наличии в анамнезе язвенной болезни желудка и двенадцатиперстной кишки, язвенных процессах в кишечнике и пищеводе, при бронхиальной астме, в период беременности и кормления грудью.
Пироксикам (таблетки или капсулы по 0,01 и 0,02 г, а также гель и крем) обладает противовоспалительным, болеутоляющим и жаропонижающим действием и назначается при болях и воспалении суставов и мягких тканей опорно-двигательного аппарата. Принимается внутрь по 1-2 таблетки один раз в сутки. После острой стадии болезни назначается поддерживающее лечение. При наружном местном применении гель или крем Пироксикам (столбик 5-10 мм) наносят на болезненные участки кожи 3-4 раза в сутки. Возможные побочные действия данного лекарственного средства включают тошноту, потерю аппетита, боли и дискомфорт в животе, запор, понос, в редких случаях возможны нарушения функции печени или почек, стоматит, кожная сыпь и зуд, отеки ног, головокружение, головная боль, сонливость, а также анемия, лейкопения или тромбоцитопения. Препарат нельзя принимать при язвенных поражения желудочно-кишечного тракта, астме, нарушениях функции печени и почек, беременным и кормящим женщинам.
Показаниями к применению Ибупрофена (синонимы – Нурофен, Ибупрон, Ибупроф, Ибусан, Ипрен, Бонифен, Профен и др.) являются ревматоидный артрит, остеоартроз, подагра, невралгии, миалгии, радикулит, травматические воспаления мягких тканей; в качестве вспомогательного средства назначается при головной и зубной боли. 1 таблетка содержит 200 мг ибупрофена. При умеренной боли препарат принимают внутрь по 400 мг трижды в сутки (максимальная суточная доза — 2,4 г). Следует иметь в виду, что прием Ибупрофена может вызывать побочные эффекты в виде тошноты, метеоризма, запора, изжоги, диареи, головокружения, головная боли, бессонницы, кожной сыпи. Препарат противопоказан при язвенных поражениях ЖКТ, нарушениях кроветворения и функции почек и печени, в детском возрасте (до 6 лет). А во время беременности его можно применять исключительно по назначению врача.
Основные показания для использования Диклофенака в лечении боли после сна
аналогичны Ибупрофену. Таблетки Диклофенака взрослые принимают по 25-50 мг 2-3 раза в день, дети старше 6 лет — по 2 мг на килограмм массы тела. Диклофенак в виде мазей или гелей наносится только на неповрежденные участках кожи.
Побочные эффекты данного препарата выражаются в тошноте, рвоте, боли в животе, метеоризме, запоре, диарее, обострении язвенной болезни, головокружении, головной боли, бессоннице, шуме в ушах, судорогах и зудящих кожных высыпаний. Противопоказания включают: язвенную болезнь желудка и двенадцатиперстной кишки, повышенную чувствительности к диклофенаку, детский возраст до 6 лет, беременность и период лактации. При наличии хронических или острых заболеваний печени, почек и желудка, а также людям с бронхиальной астмой, гипертонией и сердечной недостаточностью Диклофенак следует принимать с большой осторожностью из-за угрозы негативных побочных действий.
По статистике Европейской Федерации боли (EFIC), 19% жителей Европы имеют хронические боли, причем чаще всего что-нибудь болит у граждан Норвегии, где почти 30% жителей жалуется на боль после сна, а также у итальянцев, 26% которых страдают от подобных болей.
Третий президента США Томас Джефферсон как-то сказал, что «искусство жить — это искусство избегать боли». Если вы не владеете этим искусством, а организм постоянно подает вам болевые «сигналы» — обращайтесь за квалифицированной медицинской помощью, чтобы боль после сна не омрачала вашу жизнь.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Такой симптом, как боль в животе, может быть признаком большого числа различных заболеваний. Необходимо принимать во внимание то, что живот не является отдельным органом – это лишь название анатомической области человеческого тела. В животе расположено множество внутренних органов, состоящих их разнообразных тканей и структур, поэтому причина боли может значительно варьироваться.
Большинство органов, находящихся в брюшной полости — полые: желудок, кишечник, желчный пузырь, мочеполовые органы. Если по причине воспаления, травмы или нарушения проходимости выводящих путей таких органов, происходит их закупорка – это может привести к ситуации, угрожающей не только здоровью, но и жизни человека.
В первую очередь, следует обратить внимание на внезапно возникшие резкие боли в животе. Они могут оказаться первым признаком серьезной патологии, требующей немедленного врачебного вмешательства. Термин «острый живот» значит, что человеку необходима первая медицинская помощь, чтобы исключить опасность для его жизни. Поводом для вызова «скорой» должны служить внезапно возникшие резкие боли в животе, которые продолжаются более получаса.
Для правильной диагностики болей в животе, прежде всего, необходимо уточнить такой важной признак, как их локализация. В свою очередь, верно локализовать болевые ощущения можно только в случае, если вы хорошо представляете себе области живота.
Переднюю брюшную стенку делят на 9 областей. По высоте условно выделяют три «этажа» – верхний, средний и нижний. Кроме того, две вертикальные линии, которые проводятся по наружным краям прямых мышц живота, делят каждый этаж еще на три области:
1. Верхний «этаж» состоит из следующих областей:
- надчревная (эпигастральная);
- правая подреберная;
- левая подреберная.
2. Средний «этаж» включает следующие области:
- пупочная область;
- правый боковой отдел;
- левый боковой отдел.
3. Нижний «этаж» делится на следующие области:
- лобковая область;
- правая подвздошная область;
- левая подвздошная область.
Определение точной локализации боли во многих случаях позволяет сразу предположить наличие патологического процесса в том или ином органе.
В левой половине живота объединяются три области:
1. Левая подреберная.
2. Левый боковой отдел.
3. Левая подвздошная.
Следовательно, боль в животе, возникающая в проекции данных трех областей, и будет именоваться болью в левом боку.
Боли в левом боку живота могут возникать как вверху, ближе к ребрам, так и внизу. Зачастую она является симптомом заболеваний органов пищеварения:
- желудок;
- поджелудочная железа;
- печень;
- желчный пузырь;
- тонкий кишечник;
- толстая кишка.
Патология любого из этих органов может проявляться возникновением боли в левой половине живота. Кроме того, нужно помнить, что причиной такой боли могут служить не только заболевания желудочно-кишечного тракта. Данный симптом может также возникнуть при следующих патологиях:
- болезни почек, селезенки, мочевого пузыря и мочеточника, придатков матки;
- патологии органов дыхания (диафрагмы, легких и плевры);
- заболевания сердца и системы кровообращения;
- болезни брюшной стенки (грыжи);
- патологии периферической нервной системы;
- болезни крови и соединительной ткани;
- эндокринные заболевания (сахарный диабет).
Все боли в левом боку можно разделить по механизму их возникновения. Они различаются по своим характеристикам, что предоставляет дополнительные диагностические признаки при определении заболевания.
1. Висцеральные боли. Они характеры для нарушений моторики желудка и кишечника при спазмах или растяжениях их мышечных волокон. Такая боль бывает либо схваткообразной (как, например, при кишечных коликах), либо наоборот — тупой и ноющей (при метеоризме). Нередко она отдает в близлежащие участки тела.
2. Перитонеальные боли. Такая боль обычно четко локализована и постоянна. Вызывается раздражением брюшины — например, при прободении язвы желудка. В этом случае боль в левом боку при движении и дыхании усиливается, и носит острый, режущий характер.
3. Отраженные боли. Такая боль в левом боку возникает из-за иррадиации болевых ощущений. Отдавать в эту область живота может боль при левосторонних нижнедолевых пневмониях, плевритах и некоторых других заболеваниях.
Острый болевой синдром
Кинжальная резкая боль в левом боку под ребрами, появившаяся внезапно – повод для срочного вызова скорой медицинской помощи. Чаще всего такая внезапная режущая боль в левом боку свидетельствует о перфорации стенки желудка или петель тонкого кишечника, разрыве селезенки или почечной лоханки. Острая боль в левом боку под ребрами при вдохе – признак серьезного повреждения внутренних органов при падениях или автомобильных авариях. Все эти состояния являются угрожающими для жизни.
Тупая боль в левом подреберье
Тупая разлитая боль в левом подреберье на протяжении длительного периода времени является признаком хронического вялотекущего заболевания желудочно-кишечного тракта. Предварительно можно сделать заключение о наличии панкреатита, гастрита, холецистита и других патологий в хронической форме. В дальнейшем диагноз необходимо уточнить при помощи лабораторных анализов и других способов исследования.
Ноющая боль в левом боку под ребрами
Нудная постоянная боль в левом боку под ребрами также свидетельствует о вялотекущем воспалительном процессе. Ее вызывают дуодениты и колиты. Кроме того, ноющая изматывающая боль в сопровождении рвоты – признак язвы желудка. Достаточно часто ноющие боли в левом подреберье являются симптомом стенокардии, ишемической болезни сердца и предынфарктного состояния.
Клинически гастрит проявляется местными и общими признаками, которые имеют наибольшую выраженность в периоды обострений:
Местные расстройства – это:
- чувство давления, тяжести и полноты в подложечной области, которые появляются или усиливаются во время, или вскоре после еды;
- отрыжка, тошнота, появление неприятного привкуса во рту, жжение в эпигастрии;
- нередко изжога, свидетельствующая о нарушении выведения пищи из желудка, и забросе его содержимого в пищевод;
- иногда – расстройства дефекации в виде запоров или поносов.
Общие расстройства проявляются следующими симптомами:
- раздражительность и слабость;
- нарушения сердечно-сосудистой системы (боли в сердце и нарушения сердечного ритма);
- бледность, сонливость и потливость, возникающие вскоре после еды;
- развитие В12-дефицитной анемии;
- жжение и боли во рту и на языке;
- симметричные нарушения чувствительности в верхних и нижних конечностях.
Язвенная болезнь желудка
Другие симптомы язвенной болезни:
- изжога и отрыжка кислым содержимым;
- снижение массы тела;
- тошнота и рвота после еды.
Прободение язвы желудка
Прободная язва желудка возникает при образовании отверстия в желудочной стенке. Это серьезное состояние, угрожающее жизни пациента. Основной симптом данной патологии – внезапная, острая, кинжальная боль, а также резкое побледнение, общая слабость, иногда – потеря сознания. При возникновении такого осложнения необходимо срочно вызвать скорую медицинскую помощь.
Опухоли желудка
Если боль в левом боку носит постоянный характер, и никак не взаимосвязана с приемами пищи, то необходимо исключить наличие опухолевых заболеваний. Рак желудка на ранней стадии, как правило, не имеет выраженных клинических проявлений. Характеризуется в основном неспецифическими симптомами, или так называемыми «малыми признаками»:
- снижение аппетита;
- диспепсические явления;
- астенизация организма и потеря веса;
- отвращение к мясной пище;
- анемические проявления;
- быстрое насыщение и чувство переполненности желудка после принятия малых количеств пищи.
На поздних стадиях заболевания присоединяются болевые ощущения, рвота «кофейной гущей» и появление черного кала (мелены) по причине возникновения кровотечений при изъязвлениях и распадах опухоли.
Помимо всего вышеперечисленного, боль в левом боку могут вызывать запоры, употребление большого количества пищи, а также разнообразные физические повреждения желудка.
Спленомегалия (увеличение селезенки)
Боль в левом боку под ребрами может быть связана с увеличением селезенки и, как следствие, с перерастяжением ее капсулы. Данный симптом особенно часто наблюдается при инфекционном мононуклеозе. Кроме того, для данного заболевания характерны следующие симптомы:
- общая слабость;
- частые головные боли, головокружения, мигрень;
- боль в суставах и мышцах;
- повышение температуры тела;
- увеличение потоотделения;
- боль в горле при глотании, ангины;
- увеличение и воспаление лимфатических узлов;
- увеличение печени;
- увеличение чувствительности к ОРВИ и другим респираторным заболеваниям;
- частое поражение кожных покровов вирусом простого герпеса, обычно в области нижней или верхней губы.
Разрывы селезенки
Причиной разрыва селезенки чаще всего служат физические воздействия на нее. Основной симптом данной патологии – резкая боль в левом боку под ребрами при травме от удара. Также характерный признак разрыва – синюшность кожи вокруг пупка, которая обусловлена скоплением большого количества крови в этой области.
Посинение может наблюдаться также в левой части живота, а боль — отдавать из подреберья в спину. Подобные состояния очень опасны для жизни пациента, поэтому при появлении подозрения на разрыв селезенки необходимо срочно вызвать скорую помощь.
Боль в левом подреберье, а также изжога, обусловлены забросом кислого желудочного содержимого в пищевод. Для диафрагмальной грыжи характерна тупая, ноющая боль в левом боку под ребрами, которая носит постоянный характер, и иногда сопровождается тошнотой. Спровоцировать возникновение диафрагмальной грыжи могут чрезмерные физические усилия, ожирение, а иногда и беременность. Также это состояние наблюдается у пожилых людей в связи с общим ослаблением мышечного аппарата.
Кроме того, при диафрагмальной грыже возможно защемление желудка, в результате чего возникают острые и резкие боли в левом боку.
Кардиомиопатии
Это целая группа заболеваний сердечной мышцы, при которых она изменяется структурно, происходит нарушение ее функции. Однако это никак не связано с патологией сердечных сосудов, клапанного аппарата и артериальной гипертензией. Боль в левом подреберье зачастую возникает во время физических нагрузок на организм. Помимо болевого синдрома, для кардиомиопатии характерно учащение пульса и быстрая утомляемость.
Ишемическая болезнь сердца
Ишемическая болезнь сердца — это патологическое состояние, в основе которого лежат нарушения кровоснабжения сердечной мышцы по причине поражения коронарных артерий. Кроме ноющей боли в левом боку, может наблюдаться чувство тяжести и жжения в груди, одышка и повышение частоты сердечных сокращений, иногда сопровождающееся тошнотой.
Болезненные ощущения в левом боку вверху могут возникать при развитии воспаления легочной ткани в нижних долях левого легкого. Обычно такая боль носит характер тупой и невыраженной, но при кашле больные могут жаловаться на сильные «колющие» боли в левом боку и груди.
Начало пневмонии характеризуется сухим кашлем и второстепенными симптомами – головной болью, болью в мышцах, першением в горле, слабостью и общим недомоганием. Развернутая клиническая картина заболевания включает резкое увеличение температуры тела и кашель с обильным отделением гнойной мокроты.
Левосторонний плеврит
Плеврит – это воспаление оболочки легких, с выпадением на ее поверхности фибрина (сухая форма) или скоплением в плевральной полости жидкости различного характера (экссудативная форма). Боль в левом боку, груди и подреберье при плевритах обычно связана с дыханием, кашлем, наклонах в противоположную сторону.
Для сухого плеврита также характерны следующие симптомы:
- повышение температуры (преимущественно в вечернее время);
- потливость;
- учащенное, поверхностное дыхание;
- вынужденное положение больного (он лежит на больном боку для того, чтобы уменьшить боль от движений грудной клетки при дыхании).
Экссудативный плеврит, кроме болевых ощущений, сопровождается также:
- чувством тяжести в левой половине грудной клетки;
- сухим или содержащим небольшое количество мокроты кашлем;
- одышкой;
- вынужденным положением тела;
- бледностью или синюшностью лица и конечностей;
- набуханием шейных вен;
- отставанием пораженной половины грудной клетки при дыхательных движениях;
- выпячиванием межреберных промежутков.
Межреберная невралгия возникает при раздражении или сдавливании межреберных нервов. Болевые ощущения при этом заболевании характеризуются широким спектром проявлений: острая и пронзительная, ноющая, тупая и жгучая приступообразная боль в левом боку в области ребер. Приступы могут также сопровождаться:
- мышечными подергиваниями;
- повышенным потоотделением;
- колющей болью в левом боку и грудной клетке;
- покраснением или побледнением кожи.
Боль в левом боку под ребрами усиливается при вдохе, кашле, чихании, резких движениях, изменении положения тела. Кроме этого, болезненные ощущения могут наблюдаться при надавливаниях на определенные точки, которые расположены на спине, вдоль позвоночника, на грудной клетке, в области межреберных промежутков.
При невралгии боль наблюдается не только слева в груди – болевые ощущения могут отдавать под лопатку (что похоже на патологию сердца) и в область поясницы.
Непосредственно в месте повреждения нервных путей наблюдается онемение, а боль в груди сохраняется и днем, и ночью на протяжении длительного периода.
Боль под левым ребром может быть вызвана механическими причинами. Травмирование мягких, костных и хрящевых тканей происходит при сильных физических внешних воздействиях (падениях, ударах и т.д.).
Травма может носить различную выраженность – от небольшого ушиба, который сопровождается гематомой, до трещин и переломов ребер, способных вызывать разрывы внутренних органов и тканей.
Типичный признак острого панкреатита – это интенсивная боль в надчревной области и в левом боку. Болевые ощущения возникают достаточно быстро, характеризуются выраженностью и постоянством. Болевой синдром часто сопровождается неукротимой рвотой с примесями желчи, которая не приносит облегчения пациенту.
При поражении и увеличении головки поджелудочной железы часто встречается механическая желтуха, которая сопровождается желтизной кожи, окраской мочи в темный цвет и осветлением каловых масс.
При хроническом панкреатите больные жалуются на тупую ноющую боль слева под ребрами. Эти болевые ощущения усиливаются после погрешностей в рационе питания и употребления больших количеств жирной пищи (синдром «праздничного застолья»). К ним присоединяется повышение температуры, чувство тяжести в верхнем отделе живота, наблюдается тошнота и ощущение горечи во рту, возможно появление рвоты.
Для новообразований в поджелудочной железе характерна продолжительная и интенсивная боль в левом подреберье, и по центру живота. Она нередко усиливается в положении пациента на спине – это вынуждает больного принимать полусогнутую позу.
Вообще симптомы раковой опухоли поджелудочной железы часто не имеют яркого выражения. В связи с этим во многих случаях подобные опухоли обнаруживаются только на поздних стадиях процесса.
Один из наиболее ранних и постоянных признаков кишечной непроходимости – боль в животе. Симптомы могут возникнуть внезапно, в любое время суток. Они не имеют зависимости от приемов пищи, и не предваряются какими-либо предвестниками. Характер боли в левом боку при кишечной непроходимости — схваткообразный. Связано это с тем, что болевые приступы инициируются волной сокращений кишечника (перистальтикой), а значит повторяются через каждые 10-15 мин. При прогрессе заболевания острая боль, как правило, стихает на 2–3 сутки. Но это служит плохим прогностическим признаком, т.к. свидетельствует о прекращении перистальтической активности кишечника.
Помимо боли, для кишечной непроходимости характерны:
- задержка стула и накопление газов в кишечнике;
- асимметрия и вздутие живота;
- предваряемая тошнотой или внезапная неоднократная рвота.
Дивертикулит наиболее характерен для детей грудного возраста, возникая особенно часто в периоде от 4 до 9 месяца жизни у детей с избыточной массой тела. Его причина – внедрение одной части кишечной трубки в просвет другой.
Начало заболевания неожиданное – ребенок вдруг становится беспокойным, начинает плакать, корчиться, поджимать ноги. Заканчивается приступ столь же внезапно, как и начинается – ребенок быстро успокаивается, даже начинает играть, но по прошествии некоторого времени болевой приступ повторяется снова. Возникновение боли соответствует волнам перистальтики кишечника, которые постепенно продвигают завернутую часть кишки дальше. Вскоре после первого болевого приступа наблюдается рвота, которая впоследствии будет возникать периодически. В начале заболевания у ребенка отмечается одно- или двукратный нормальный стул, но позднее в испражнениях появляется примесь крови, и они постепенно приобретают характерный внешний вид «малинового желе».
Болевые ощущения при раке кишечника зачастую весьма смазаны и плохо выражены. Тем не менее, они обладают постоянством, и не связаны с приемами пищи. При подобных опухолях на первый план клинической картины выходят симптомы затруднения продвижения каловых масс по кишечной трубке. Примерно у 50% больных они выражаются в стойких запорах, которые плохо поддаются медикаментозному и диетическому лечению. Запоры нередко сопровождаются урчанием и вздутием кишечника, и постоянным чувством тяжести в нем. После редкого, но обильного отхождения газов и кала, данные симптомы временно исчезают.
При выраженном сужении просвета кишки опухолью у больных наблюдаются явления хронической кишечной непроходимости. Кроме того, весьма характерно наличие в кале примесей крови. Кровь попадает в испражнения в результате травмирования суженного опухолью участка, при прохождении через него твердых каловых масс.
Одним из наиболее распространенных симптомов, который свидетельствует о развитии гинекологического заболевания у женщины, является боль внизу живота. В случае, если патологический процесс локализуется в левой части малого таза, болевой синдром будет беспокоить пациентку именно в этой области.
Аднексит
Аднексит, или сальпингоофорит – это воспаление придатков маточных труб. Острая форма данной патологии сопровождается появлением резкой боли в нижней части живота, в паху и в пояснице.
Также для данного заболевания характерны следующие симптомы:
- повышение температуры тела до 38-38,5 o С;
- озноб;
- потливость;
- общее недомогание;
- напряженность стенки живота в нижних отделах;
- болезненность при ощупывании живота;
- общая интоксикация, проявляющаяся в виде головной или мышечной боли;
- могут встречаться нарушения мочеиспускания.
Постепенное снижение выраженности болевых ощущений свидетельствует о переходе заболевания в подострую, а затем в хроническую форму.
Признаки хронического левостороннего сальпингоофорита:
- тупые, ноющие боли в левом боку внизу живота, в паховой области, иногда во влагалище;
- отраженные боли, возникающие по ходу тазовых нервов;
- нарушения менструального цикла, связанные с изменениями функций яичников, возникающими в результате воспаления;
- слишком продолжительные и нерегулярные менструации;
- обильные, болезненные месячные, зачастую возможны выделения со сгустками;
- иногда – обратная картина: скудные выделения и сокращение длительности менструаций;
- нарушения половых функций, снижение полового влечения.
Перекруты и разрывы кисты яичника
Левосторонние боли, которые локализуются в нижней части живота, у женщин могут свидетельствовать о перекруте ножки кисты яичника. Это патологическое состояние сопровождается сильной болью, нарушениями общего состояния организма, падением артериального давления, подъемом температуры, иногда – рвотой. При перекруте ножки кисты яичника необходимо экстренное медицинское вмешательство.
При данной патологии боль отмечается внизу живота с левой стороны, и имеет ноющий или тянущий характер. При развитии осложнений в виде острого воспаления или разрыва, боль может становиться интенсивной, а также сопровождаться тошнотой и рвотой. Болевые ощущения распространяются по всему животу, и отдают в прямую кишку. Кроме того, болезненность может появляться или усиливаться при половом акте. Для этого характерны заболевания и нарушения менструального цикла в виде задержек менструации или дисфункциональных маточных кровотечений.
Инфаркт миокарда также проявляется резкой болью в области сердца, но основным его отличием являются очень частые переходы болевых ощущений на заднюю часть тела в лопатку, а также левую руку, левый бок и шею. Кроме этого, наблюдаются следующие симптомы:
- обильное потоотделение холодным липким потом;
- тошнота;
- одышка;
- головокружение;
- предобморочное состояние.
При возникновении подобных симптомов необходимо в самые короткие сроки вызвать скорую помощь, чтобы исключить развитие инфаркта миокарда.
Болевые ощущения слева со стороны поясницы могут возникать в случае наличия заболеваний левой почки.
Пиелонефрит
Это воспалительная патология почек, которая возникает преимущественно при бактериальных инфекциях. Боль в поясничной области слева обычно носит тупой, ноющий характер, может быть невыраженной или иметь высокую интенсивность, принимая приступообразный вид. Последнее наблюдается при закупорке мочеточника камнем и развитии мочекаменного пиелонефрита.
Кроме боли, в клиническую картину пиелонефрита входят:
- развитие интоксикационного синдрома;
- общая слабость;
- ознобы;
- увеличение температуры тела до 38-40 o C;
- тошнота, иногда рвота.
Хронический левосторонний пиелонефрит постоянно беспокоит пациента тупой ноющей болью в пояснице. Этот болевой синдром приобретает особенную выраженность в сырую и холодную погоду. Кроме того, у больного наблюдается учащенное болезненное мочеиспускание, так как при этой болезни поражение зачастую затрагивает и мочевой пузырь.
Мочекаменная болезнь
Мочекаменная болезнь – это заболевание, которое проявляется формированием камней в органах мочевыделительной системы. Вне острого приступа данная патология протекает не выражено, с тупой болью в левом боку в поясничной области, которая усиливается после тряской езды, длительной ходьбы и физических нагрузок.
Закупорка мочеточника сдвинувшимся камнем проявляется острыми спастическими болями в поясничной области, а также тошнотой, рвотой и появлением крови в моче. Резкие и интенсивные болевые ощущения в левом боку как впереди, так и сзади, могут свидетельствовать о продвижении камня по мочеточнику.

Необходимо в срочном порядке вызвать врача, или же направиться в клинику самостоятельно, если:
- резкая боль в боку возникла внезапно на фоне общего благополучия организма;
- болевые ощущения продолжаются больше 20-25 минут;
- их интенсивность стремительно нарастает;
- к ним присоединяются бледность кожи, слабость, влагалищные кровотечения, потеря сознания.
Боль в левом боку внизу живота, сопровождаемая подобными симптомами, может свидетельствовать об угрозе преждевременного прерывания беременности – выкидыша. Поэтому ее появление требует неотложного медицинского вмешательства с целью спасения как жизни матери, так и ее ребенка.
Если же срок беременности еще небольшой, и боль тянущая, давящая, но не имеет большой интенсивности, то вероятнее всего, ее причиной является матка, которая увеличивается в размерах и начинает давить на прилегающие органы. Например, причиной боли в левом боку может быть несколько сдвинутый из-за растущего плода кишечник. Как следствие, пища продвигается по нему неравномерно. Кроме того, гормоны беременности, которые оказывают расслабляющее действие на мускулатуру матки, влияют и на мускулатуру кишечника, что нарушает еще и его перистальтику. Это вызывает образование застоя пищи в разных отделах кишечника, что проявляется периодическими запорами.
Автор: Пашков М.К. Координатор проекта по контенту.
источник