Болевой синдром игнорировать нельзя, если он ярко выражен в области поясницы или лопаток. Ввиду того, что нервных окончаний там сконцентрировано немного, неприятные ощущения могут не сильно беспокоить. Но если болит спина и тошнит, это уже повод для беспокойства.
Такие симптомы специалисты отмечают при следующих заболеваниях:
Дифференцировать заболевание может только врач, но существуют и другие признаки, которые помогут понять, где искать проблему, к какому специалисту обратиться.
Если кроме приступов боли, еще и кружится голова , то можно заподозрить поражение шейного сегмента, деструктивные изменения в костной ткани.
Не стоит списывать такие симптомы на усталость или легкое недомогание после рабочего дня – причина может оказаться серьезным заболеванием, таким, как остеохондроз .
Сотрудники офисов, которые весь день сидят перед мониторами, часто жалуются на то, что ломит спину и тошнит. Объяснение находится простое – это сидячий образ жизни, неправильное питание.
Но причина развития таких симптомов может быть и более серьезной – протузия или грыжа , разрушительные процессы в позвонках.
Постоянно двигаясь, диски выступают за допустимые пределы, что приводит к сдавливанию пучков сосудов, нервных окончаний. Таким образом человек ощущает, что болит спина, голова и тошнит.
Чувство подступающей рвоты объясняется тем, что при сдавливании в головной мозг не поступает достаточное количество кислорода, питательных веществ. При остеохондрозе неприятные ощущения беспокоят по утрам, но наблюдаться могут на протяжении всего дня.
- Если колика усиливается при резких наклонах или поворотах .
- Состояние ухудшается при чихании или кашле.
- Повороты шеей причиняют сильный дискомфорт.
- Часто беспокоят мигрени.
- Наблюдается повышение артериального давления .
- Периодически отмечается дезориентация.
Указанные признаки являются причиной немедленно нанести визит врачу. Остеохондроз нельзя пускать на самотек.
Может болеть спина и при заболеваниях сердца, особенно, если присутствуют неприятные ощущения в грудной клетке.
При диагностике сердечных патологий отмечалось, что пациента даже лежа на спине может тошнить, ощущается першение, болезненность гортани, сильные головные боли.
Если приступ длится более 15 минут в области лопаток, а прием сердечных капель не дает облегчения, следует вызывать медицинскую помощь без отлагательств.
Диагностирование проводится на основании показаний ЭКГ. При этом давление держат под контролем все время, пациенту обеспечивается полный покой.
Спазмы в области спины являются косвенными признаками патологии сердца.
Менингит является опасным инфекционным заболеванием, которое схоже по симптоматике с другими недугами. Это осложняет постановку диагноза во многих случаях, когда пациент жалуется на мышечные боли в спине, иногда может тошнить.
Но характерной особенностью будет болезненность шейного отдела, причем она усиливается при попытке пригнуть подбородок к груди (ригидность мышц).
При менингите отмечаются также:
- повышенная чувствительность к яркому свету,
- повышение температуры тела,
- рвота или рвотные позывы, спазмы;
- отеки слизистых оболочек.
Если кроме тянущих спазмов спине, зафиксирована температура выше 38 градусов, необходимо обратиться к врачу-инфекционисту.
Если болит спина и тошнит, причиной могут быть нарушения работы ЖКТ. Следует обратиться к гастроэнтерологу, который для уточнения диагноза назначит ряд обследований.
- При колите у пациента наблюдаются, кроме дискомфорта в области спины, также вздутие, понос, присутствие в стуле слизи или крови.
- Воспаление поджелудочной железы сопровождается диареей, рвотными позывами и другими расстройствами пищеварения.
- Для язвы желудка характерны болевые ощущения и тошнота, усиливающиеся при употреблении острой, жирной или копченой еды. При длительных диетах состояние может серьезно ухудшиться.
Редко можно заподозрить нарушения в работе ЖКТ, если после спинальной анестезии болит шея и тошнит, поэтому при обращении к специалисту стоит сообщить обо всех манипуляциях, которые проводились с пациентом, но не были зафиксированы в карте или истории болезни.
Сильный дискомфорт поясничного отдела характерен для заболеваний почек, например, пиелонефрита. Боль появляется после массажа спины, или усиливается при длительном пребывании на холоде.
Почечная колика – так называют болевой синдром, который ощущает пациент при выходе камня из почки – может сопровождаться сильными спазмами желудка.
Поэтому, если тянет спину и тошнит, следует записаться на прием к нефрологу. Специалист, который назначит сдать анализы мочи и проведение УЗИ для уточнения диагноза или исключения патологии почек.
Мало кому хочется идти к врачу даже при серьезных недомоганиях. Люди списывают боль на другие факторы – экологию или окружающую среду. Но если кроме болезненных приступов отмечаются другие сопутствующие симптомы, не нужно заниматься самолечением.
Приглашаю на мои бесплатные онлайн мастер-классы:
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Когда человека беспокоят боли в правом боку сзади со спины, то многие еще до посещения кабинета врача интересуются потенциальными диагнозами. Причины вполне прозаические: пациент должен знать, к какому врачу обратиться, надо ли ложиться в стационар или достаточно амбулаторного лечения. Больной, как полководец планирует битву, собирается с силами, подтягивает резервы. Одни недуги коварны и смертельно опасны, другие оказываются в итоге плодом воображения.
Специалисты определяют возможные причины по локализации боли и по сопутствующим симптомам. Острый болевой приступ справа под ребрами развивается при остром холецистите, аппендиците и ряде других заболеваний. Ноющие боли провоцируют различные патологии почек, желудочно-кишечного тракта и позвоночника. Организм с помощью болевых ощущений посылает сигнал об опасности, который необходимо распознать, чтобы своевременно начать лечение.
Острые заболевания как причины внезапной боли в правом боку со стороны спины:
- воспаление или абсцесс правой почки;
- желчнокаменная болезнь;
- холецистит (о его лечении читайте в этой статье);
- аппендицит;
- плеврит;
- пневмония;
- остеохондроз;
- инфаркт миокарда.
Важно! Пациента с внезапной интенсивной болью при подозрении на острый аппендицит, почечную колику, инфаркт миокарда обязательно госпитализируют.
Абдоминальная форма инфаркта миокарда чаще встречается у женщин. Возникает боль в правом подреберье, в боку со стороны спины, в зоне пупка. Другие симптомы заболевания: головокружение, одышка, потеря сознания. Болевой приступ начинается после физических нагрузок, при эмоциональном стрессе, в возрасте старше 45 лет. Опасное заболевание может привести к смерти, если вовремя не принять меры.
Пневмония и плеврит — воспалительные заболевания, которые сопровождаются повышением температуры, кашлем с гнойной мокротой, затрудненным дыханием. Если процесс локализуется в нижней доле легкого, то при вдохе и поворотах туловища боль в подреберье усиливается.
Среди причин болевых ощущений — злокачественные опухоли. Развитие раковой опухоли в правом легком отдается сильной болью справа под лопаткой. Чтобы поставить правильный диагноз, специалисты тщательно выслушивают легкие, направляют на флюорографию и рентгенографию грудной клетки.
На фоне относительного благополучия появляется почечная колика. Так называют резкую, нестерпимую боль в области талии и ниже вследствие травмы мочеточника выходящим камнем. Специалисты диагностируют острое воспаление почек по характеру нарушения мочеиспускания, результатам лабораторного исследования мочи и УЗИ почек. О других симптомах, заболеваниях и лечении почек читайте тут.
При хроническом воспалении в правой почке ноющая боль локализуется в правом боку, сзади ниже талии. Человек может не знать, что у него мочекаменная болезнь до прохождения УЗИ по поводу другого недуга. Если имеется песок в почках, то поясница сильнее болит при физической нагрузке, неудобном положении тела.
Типичная локализация боли при остром и хроническом аппендиците — правая подвздошная область. Иногда аппендикс «растет» вверх, располагается полностью или частично под печенью. В этих случаях возникает боль, отдающая в правый бок, где находится печень и желчный пузырь. Самостоятельный прием анальгетиков «смазывает» картину острого аппендицита, поэтому не рекомендуется употреблять препараты до осмотра хирургом.
Ноющие боли ниже талии справа могут усиливаться при аномальном развитии и атипичном положении аппендикса. Человек может не знать о такой анатомической особенности своего тела. Помогают уточнить диагноз исследования: ультразвуковое, рентгеновское, лапароскопия.
Нагрузки на позвоночник возрастают при беременности после пяти месяцев. В этот период беспокоят неприятные ощущения в пояснице или в одном боку, сзади со спины. Во второй половине срока сильно увеличенная матка смещает толстую кишку вместе с червеобразным отростком в сторону печени.
Важно! При остром аппендиците беременные ощущают резкую боль в боку сзади со спины, в правом подреберье.
Климакс у женщин проявляется болями, возникающими при нарушениях кровотока в малом тазе. Это реакция органов на снижение уровня женских половых гормонов и нарушение обмена веществ.
При хроническом воспалении в печени и желчном пузыре возникают тупые, ноющие боли выше поясницы в правом подреберье. Неприятные ощущения преследуют неделями и месяцами, годами. Для восстановления их полноценной работоспособности следует уделить внимание всему пищеварительному тракту. Если в печени диагностированы паразиты, то нужно принять противоглистные препараты.
Комплексное лечение паразитарного заболевания:
- соблюдение диеты «Стол №5»;
- желчегонное средство;
- ферментный препарат;
- противомикробное средство;
- противоглистный препарат;
- энтеросорбент для очищения кишечника от токсинов;
- пробиотики для восстановления кишечной микрофлоры;
- сбор трав ромашка, шиповник, кукурузные рыльца.
Холецистит сопровождается болью в животе справа под ребрами, которая отдается в правую лопатку и в плечо. Провоцируют приступ алкоголь, жареная и жирная пища. Боль от поджелудочной железы редко ощущается со стороны спины. Однако этот орган взаимосвязан с желудком и желчным пузырем. Поджелудочная железа воспаляется при повышении кислотности желудочного сока, закупорке желчного протока. Возникает сильный болевой приступ.
В случае патологий желчного пузыря боль локализуется выше пояса — в правом подреберье, и отдает в правую лопатку. Рекомендуется соблюдать диету, исключить прием алкоголя. Чтобы снять спазм, принимают препараты Бускопан и Но-шпа.
Врачи обычно предлагают больному острым холециститом удаление желчного пузыря, так как существует высокий риск развития перитонита. Современный малотравматичный способ — эндоскопическая операция. Не делается разрез, а производится удаление желчного пузыря через маленькие проколы.
Боли в спине испытывает 80% населения. Многие считают причиной усталость, изматывающую физическую работу или переохлаждение. Отчасти эти предположения соответствуют действительности. Неспецифические боли в правом боку со стороны спины возникают при неудобной позе, стереотипных движениях. Как правило, дискомфорт исчезает после отдыха.
Что может вызывать боли в правом боку со стороны спины:
- межпозвоночная грыжа;
- травма позвоночника;
- остеохондроз;
- спондилез.
При остеохондрозе поражаются нервы, выходящие из канала спинного мозга, происходит старение хрящевой и костной тканей. Провоцируют приступы боли переохлаждение, избыток соли и кислоты в пище, чрезмерные нагрузки на позвоночник. Дискомфорт усиливается при вдохе, поворотах туловища, выполнении физической работы или спортивных упражнений.
Неприятные ощущения не обязательно локализуются над проблемной зоной. Боль нередко отдает в другой участок, распространяется по телу. Дискомфорт может быть коротким или длительным по времени.
Причины разных видов болевых ощущений в боку со стороны спины:
| Характер боли | Причины |
| Острая | Разрыв аппендикса, закупорка мочеточника, внутреннее кровотечение |
| Тянущая, тупая, ноющая, нарастающая | Воспалительный процесс в почках, желчном пузыре, печени, придатках |
| Схваткообразная | Резкое сокращение мышц стенок полых органов |
| Прострел | Патологии спинного мозга |
Избежать неприятных последствий для здоровья поможет следование «золотому правилу». Когда боль острая, кинжальная, схваткообразная, срочно обращаются за медицинской помощью. При тянущей, ноющей, тупой боли можно принять анальгетик и полежать. Если неприятные ощущения не проходят в течение трех дней, то лучше показаться врачу. Чтобы правильно диагностировать заболевание, потребуется проведение исследований: рентгенографического, ультразвукового, компьютерной или томографии.
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
источник
Боль в пояснице у женщин появляется из-за того, что там располагаются нервные окончания множества анатомических органов, патология которых может вызывать болевой синдром.
При различных заболеваниях она характеризуется специфическими признаками: длительностью, выраженностью, провоцирующими факторами.
Знание этих признаков позволяет провести дифференциальный диагноз, установить причину боли и назначить адекватное лечение.

- переломы (в т.ч. компрессионные) пояснично-крестцового или нижних позвонков грудного отдела позвоночника. Боль может иррадиировать в ягодичную, межлопаточную область, нижние конечности;
- ушиб, растяжение мышц поясничной области: возникает при чрезмерной физической нагрузке, падении с высоты или травмировании тяжелым тупым предметом, занятии спортом. При обширной травме возможно повреждение внутренних органов (почек, селезенки, поджелудочной железы, печени), которое значительно усугубляет течение болезни;
- переломы нижних пар ребер: жгучая боль усиливается при движении, кашле, форсированном дыхании.
Хроническое течение этих заболеваний также может осложняться внезапным усилением болевого синдрома, иногда появляются головокружение и слабость.
Реже резкая боль в поясничной области у женщин вызвана следующими причинами:
- инфекционные заболевания позвоночника: абсцесс, туберкулез, сифилитическое поражение;
- патология желудочно-кишечного тракта: дивертикулит, болезнь Крона, аппендицит;
- заболевания мочевыделительной и половой системы: мочекаменная болезнь, абсцесс почки, пиелонефрит, апоплексия яичника;
- онкологические новообразования: лимфома, рак кишечника, опухоли почки и забрюшинного пространства;
- аутоиммунные заболевания: болезнь Бехтерева, ревматоидный артрит, дерматомиозит.
Является самым частым проявлением поясничного остеохондроза. Боль обычно провоцируется движением и может локализоваться только в поясничной области или распространяться за ее пределы, иррадиировать в пах, ягодицы, чаще – нижние конечности.
В этом случае типично сочетание боли с чувствительными и двигательными нарушениями: ограничением движения в пояснице, онемением или покалыванием кожных покровов, судорогами в ногах.
При анкилозирующем спондилоартрите (болезни Бехтерева) боль в пояснице возникает в покое, особенно в ночные и утренние часы, и уменьшается при физической нагрузке. При хроническом течении симптомы распространяются на весь позвоночный столб, крестцово-подвздошные суставы.
Болевой синдром у женщин ноющего характера встречается также при:
- заболеваниях почек: пиелонефрите, нефролитиазе, почечно-клеточном раке;
- беременности (это может стать объяснением, почему сильно болит внизу живота);
- патологии половой сферы: миоме матки, эндометриозе, нарушениях менструального цикла, кистах яичников;
- заболеваниях брюшной полости: аппендиците, желчекаменной болезни, онкологических новообразованиях ЖКТ;
- хронической травматизации поясничной области в результате спортивной или профессиональной деятельности.
Встречается, как правило, при беременности и гинекологической патологии: альгодисменоррее (болезненных месячных), эндометриозе, миоматозном поражении матки.
Реже причиной тянущих ощущений в пояснице являются: остеохондроз, заболевания внутренних органов (почек, тонкого кишечника, селезенки, червеобразного отростка и т.д.).

К боли присоединяются тошнота, рвота, повышение температуры тела, в тяжелых случаях – изменение цвета кожи и окраски кала, мочи.
Воспаление поджелудочной железы может быть обусловлено употреблением алкоголя, желчнокаменной болезнью, токсическим повреждением (лекарственные препараты), инфекцией и т.д.
Опоясывающая боль специфична для опоясывающего лишая – заболевания, которое вызывается вирусом герпеса. Боль резко выражена (вплоть до необходимости применения наркотических анальгетиков), возникает по ходу пораженных нервных корешков в области зудящих высыпаний на коже, которые характерны для герпетической инфекции.
Реже типичная опоясывающая боль в пояснице у женщин возникает при:
- заболеваниях позвоночника: остеохондрозе, спондилезе, межпозвонковых грыжах, травмах;
- патологии органов брюшной полости, малого таза и забрюшинного пространства (воспалении желчного пузыря, пиелонефрите, колите и др.);
- беременности.
Причины постоянной боли в поясницы может служить любое из вышеперечисленных заболеваний. Наиболее распространенными ее причинами являются:
- остеохондроз;
- фибромиалгия (постоянный болевой синдром в мышцах и костно-связочном аппарате);
- хронические заболевания (эндометриоз, миома матки);
- опухолевые новообразования (кишечника, органов репродуктивной системы).
В классическом случае боль при аппендиците локализуется в правой подвздошной области. Однако, при расположении аппендикса забрюшинно (за слепой кишкой вблизи мочеточника и яичника) боль возникает в правой поясничной области и может распространяться в половые органы, промежность, бедро.
Большинство заболеваний мочевыделительной системы проявляются болью в поясничной области. Это объясняется расположением почек, мочеточников, мочевого пузыря и иннервирующих их нервных стволов.
При нарушении пассажа мочи в результате мочекаменной болезни развивается приступ почечной колики. Боль, если возникает внезапно, достигает высокой интенсивности и сопровождается нарушением мочеиспускания, реже – рвотой.
Пиелонефрит (бактериальное воспаление канальцевой системы почки и ее ткани) характеризуется болью с соответствующей стороны, подъемом температуры, обще й слабостью, тошнотой. При гломерулонефрите (воспалении паренхимы почки) у пациента развивается артериальная гипертензия, отеки, нарушение мочеиспускания и изменение окраски мочи, жажда.
Некоторые виды гломерулонефрита могут приводить к развитию почечной недостаточности в течение короткого периода времени.
Злокачественные новообразования органов брюшной полости, малого таза, забрюшинного пространства, а также мышц, костно-связочного аппарата поясничной области практически всегда сопровождаются болевым синдромом. Начало боли зависит от пораженного органа, объема опухоли и рядом расположенных анатомических образований.

- карцинома толстой кишки;
- рак тела матки и яичников;
- рак гепатобилиарной зоны;
- рак желудка (задней стенки);
- рак почки.
Помимо первичных опухолей, боль в поясничной области возникает при метастатическом поражении позвонков и костей таза из других источников (легких, молочной железы).
Является самой частой причиной боли в пояснице у женщин. Это заболевание не является жизнеугрожающим, однако может существенно снижать качество жизни. Причиной болевых ощущений при остеохондрозе является нарушение анатомии позвонков и межпозвонковых дисков. В результате происходит сдавление нервных корешков, которые отвечают за иннервацию поясничной области.
Наряду с болевым синдром специфическими проявлениями остеохондроза являются:
- нарушения чувствительности: онемение, жжение, покалывание, потеря отдельных видов чувства (температурного, тактильного);
- моторные расстройства: ограничение подвижности поясницы и ног;
- судороги, трофические нарушения (сухость и шелушение кожи).
Один из этапов естественного течения остеохондроза. Представляют собой выпячивания податливого межпозвонкового диска в просвет позвоночного канала, которые сдавливают нервные стволы извне.
Также является одним из проявлений остеохондроза поясничного отдела позвоночника, при котором в патологический процесс вовлекаются спинномозговые корешки. При остеохондрозе происходит их сдавливание межпозвонковыми грыжами, разрастанием избыточной костной ткани (остефитами), нарушается метаболизм нервных корешков.
Боль в типичном случае возникает остро при движении и часто приобретает хронический характер с обострениями при нарушении гигиены, поз и движений. Часто боль распространяется за пределы поясничной области:
Болевой синдром локализуется в животе и может иррадиировать в поясничную область. Это характерно для инфекционного поражения тонкой и толстой кишки. Боль обычно ноющая или спастическая. Специфическими признаками кишечных инфекций являются тошнота, рвота, диарея, лихорадка, озноб.

Она является следствием анатомических преобразований (увеличение живота в объеме, смещение центра тяжести, давление плода на нервные окончания), гормональной перестройки организма и изменения кровообращения в органах малого таза.
Несмотря на то, что боль в пояснице естественный спутник беременности, которую объясняет психосоматика, она может быть грозным симптомом серьезных заболеваний вплоть до угрожающего аборта или внематочной беременности.
Овуляция – процесс выхода зрелой яйцеклетки в брюшную полость и далее в маточную трубу посредством разрыва фолликула яичника. Приходится на середину менструального цикла и определяет способность женщины к зачатию.
У подавляющего большинства женщин овуляция протекает абсолютно безболезненно. Однако, у некоторых при могут наблюдаться слабые болевые ощущения в пояснице и гипогастрии. Они объясняются раздражением нервных рецепторов излившейся кровью.
Боль длится в течение суток, реже – дольше. Она локализуется по центру или с одной из сторон (в зависимости от овулирующего яичника).
Сильные болевые ощущения в поясничной области во время овуляции могут быть симптомом серьезных заболеваний: сальпингита, оофорита, эндометриоза.
Основной причиной боли в пояснице в этом случае является постепенное ухудшение функции яичников и связанный с ним гормональный дисбаланс (дефицит эстрогена). Каскад биохимических реакций приводит к нарушению работы кишечника, снижению минеральной плотности костной ткани и развитию остеопороза.
Боль в послеродовом периоде в нижней части спины у большинства женщин достаточно распространенное явление. Ее основными причинами являются:
- чрезмерная нагрузка на мышцы брюшного пресса и спины;
- перерастяжение связочного аппарата, сдавление хрящей позвоночного столба и малого таза;
- избыточное раздражение нервных рецепторов растущей маткой и сместившимися внутренними органами;
- нарушение кровоснабжения и метаболизма компонентов опорно-двигательной системы поясничной области;
- увеличение массы тела.
Боль, как правило, носит тянущий характер, иррадиирует из поясничной области в нижние конечности, промежность. С течением времени она регрессирует и полностью исчезает за несколько недель или месяцев.
Нарушение дефекации, в результате которого скапливается избыточное количество содержимого в просвете кишечника, часто приводит к развитию у женщин болевого синдрома в поясничной области. Боль распирающая, нарастает по интенсивности по мере задержки акта дефекации. Часто носит разлитой характер по всему животу и распространяется в паховую область.
Боль в поясничной области часто сопровождается лихорадкой. К наиболее распространенным причинам интенсивного болевого синдрома у женщин в пояснице, протекающим с повышением температуры тела относятся:
- Инфекционные заболевания позвоночника. При туберкулезе и остеомиелите происходит инфицирование костной ткани специфическими возбудителями. Они вызывают деструкцию позвонков и выделяют биологически активные вещества в кровеносное русло, которые ответственны за развитие лихорадки. Боль часто носит мучительный характер и трудно поддается купированию традиционными лекарственными препаратами.
- Острые воспалительные заболевания почек. С высокой температурой протекают пиелонефрит, абсцесс, карбункул почки. Боль с пораженной стороны постоянная, тупая, высокой интенсивности. Усиливается при поколачивании по пояснице.
- Острые гинекологические заболевания. Чаще всего повышение температуры тела характерно для бактериального воспаления яичников и маточных труб (сальпингоофорит). Боль стреляющая или ноющая, иррадиирует в промежность, пах или верхнюю часть бедра.
Реже боль в спине с лихорадкой может быть компонентом общеинтоксикационного синдрома при различной патологии (острых инфекционных заболеваниях). Однако, в этом случае она носит невыраженный характер.
При стойком болевом синдроме длительное самолечение может привести к неблагоприятным последствиям. Любые болевые ощущения на протяжении нескольких дней, особенно сопровождающиеся повышением температуры тела, – повод для консультации специалиста.
При остеохондрозе эффективным является двигательный покой и нестероидные противовоспалительные средства (НПВС) местного (мази, гели) или общего (таблетированные препараты) действия.
- диклофенак,
- нимесулид,
- кетопрофен,
- мелоксикам,
- ибупрофен и т.д.
Также купированию болевого синдрома способствуют миорелаксанты: тизанидин, толперизон. Они устраняют патологическую нервную импульсацию из центральной нервной системы и способствуют расслаблению мышечных волокон.
Во время беременности основные усилия должны быть направлены на профилактику болевого синдрома. Они включают гигиену поз и движений, ношение бандажа, дозированную физическую нагрузку. Это связано с ограниченностью арсенала лекарственных средств, разрешенных к приему во время беременности, и их возможным неблагоприятным воздействием на плод.

При травмах необходимо ограничить подвижность поясничного отдела позвоночника.
Среди лекарственных препаратов эффективными являются различные НПВС, а при выраженном болевом синдроме – наркотические анальгетики.
При кишечных заболеваниях, мочекаменной болезни препараты первой линии – спазмолитики (дротаверин, папаверин).
Часто в этом случае находят применение комбинированные лекарственные средства, содержащие НПВС и спазмолитик: спазматон, спазмалгон, пенталгин и др.
Боль в поясничной области у женщин является составной частью симптомокомплекса при широком перечне заболеваний различных органов и систем: репродуктивной сферы, пищеварительной системы, органов мочевыделения, опорно-двигательного аппарата.
Органы данной области тесно взаимосвязаны между собой посредством нервных волокон парасимпатической и симпатической нервной системы, а также питающими кровеносными сосудами.
Вышеперечисленными обстоятельствами объясняется взаимное влияние разных анатомических структур друг на друга. Например, патология пояснично-крестцового отдела позвоночного столба может приводить к расстройству функционирования толстой кишки, а гинекологические заболевания индуцировать патологию почек.
Единственной жалобой при почечной колике в результате нефролитиаза может быть тянущее ощущение в поясничной или паховой области. Приступ острого холецистита может протекать исключительно с болью в пояснице справа без тошноты, рвоты и боли в правом подреберье (т.е. симулировать остеохондроз или мочекаменную болезнь).
Диагноз основывается на жалобах пациента, истории и длительности заболевания, объективном осмотре и лабораторно-инструментальных методах диагностики.
Первичный опрос и осмотр позволяют установить предполагаемую причину болезненности и сузить диагностический поиск, а в некоторых случаях и поставить окончательный диагноз.
Первичным звеном в диагностике является врач-терапевт. Он назначает первичное обследование и координирует консультации смежных специалистов: гинеколога, уролога, нефролога, невролога, ортопеда и т.д.
В случае необходимости проводятся лабораторные, инструментальные методы обследования: от общего анализа крови и мочи до УЗИ и МРТ.

После установления причины лечением занимается профильный специалист: невролог – при остеохондрозе, гинеколог – при воспалительных заболеваниях репродуктивной системы, гастроэнтеролог – при патологии ЖКТ.
Лечение определяется первопричиной боли. В абсолютном большинстве случае остеохондроза достаточным является амбулаторное лечение с использованием анальгетиков (в виде мазей, инъекций или пероральных форм) и физиотерапевтических процедур.
При хирургической патологии (холецистит, аппендицит, панкреатит) или межпозвонковых грыжах больших размеров на первый план выходит оперативное лечение. В случае инфекционных заболеваний этиотропным является применение антибактериальных препаратов (пенициллинов, цефалоспоринов и т.д.).
При хроническом заболевании с частыми обострениями пациенту может быть назначена стандартная терапия для самостоятельного лечения. Однако, стойкий болевой синдром или его дебютное появление – повод для обращения к врачу.
Посмотрите лечебный комплекс упражнений, помогающих поддерживать спину в здоровом состоянии.
источник
Боли в пояснице, к которым добавляется тошнота или рвота, могут свидетельствовать о появлении тяжелых нарушений в мочеполовой и двигательной системах, ЖКТ. При этом причины могут различаться в зависимости от пола.
Любые негативные симптомы игнорировать нельзя. Они требуют незамедлительной диагностики и терапии. В ином случае состояние человека может резко ухудшиться, а некоторые патологии приводят к летальному исходу.
Причиной, почему тошнит и болит спина в области поясницы, могут стать многие заболевания. Например, ущемление нерва при паховой грыже. Тогда появляется сильная болезненность (иногда до потери сознания), которая иррадиируется в позвоночный столб. Симптоматика также может указывать и на многие другие заболевания.
Раковые опухоли в брюшине с ростом начинают сдвигать внутренние органы, нарушать их работу, прорастать сквозь ткани, постепенно добираясь до позвоночника. Такие онкологические патологии (в том числе метастазирование) всегда характеризуются, сильными болезненными ощущениями внизу живота (в том числе и в пояснице), рвотными позывами. Причинами появления становятся и другие патологии позвоночника:
- ревматоидный артрит;
- остеохондроз;
- стеноз;
- сколиоз;
- инфекционное поражение позвоночного столба;
- артроз;
- межпозвоночная грыжа.
После больших физических нагрузок состояние человека ухудшается. Боль может иррадиировать в ноги. Остеохондроз иногда дополняется головными болями, небольшими головокружениями.
Боли в спине и тошнота могут указывать на холецистит в острой форме, язву, панкреатит, печеночные колики. Причины негативной симптоматики:
- При печеночных коликах болезненность начинается справа под ребрами, затем отдает в лопатку, позвоночник, руку и шею. К дополнительным симптомам добавляется рвота, метеоризм. Моча темнеет, а кал становится бесцветным. Наблюдается сильная потливость и пожелтение кожи и слизистых оболочек глаз.
- При холецистите симптомы такие же, только болезненность усиливается, если пациент поднимает и выпрямляет правую ногу либо при пальпации во время вдоха желчного пузыря.
- Если причина в поджелудочной железе, то симптом носит опоясывающий характер. Дополнительно возникает потливость, рвота, икота. Кожные покровы бледнеют, повышается пульс, артериальное давление и температура.
- Воспаление аппендикса может возникнуть из-за некачественной или тяжелой пищи, плохой гигиены. Если отросток находится в нетипичном месте, то негативные ощущения проецируются в спину, задевая поясничные нервные окончания. Усиление воспаления дополняется тошнотой. Боль в этом случае тянущая, тупая. К ней добавляются другие негативные симптомы.
- При колите болезненность возникает в районе пупка, затем распространяется на позвоночник. Ощущения проявляются в виде спазмов.
- Любые кишечные инфекции вызывают активный рост патогенных микроорганизмов. Они отравляют организм токсинами, вызывая у человека подташнивание и рвоту. Потом появляется боль, которая сначала охватывает живот, а затем распространяется на тазовую область и поясницу.
- Язвенная болезнь. Болезненность появляется на голодный желудок или становится резкой сразу после еды. Симптоматика может распространяться на позвоночник, брюшину, грудную клетку. Появляется кислая отрыжка.
При прободной язве боль острая, внезапная. Она одновременно охватывает желудок и поясницу, становится сильнее при движении и во время глубоких вдохов. При этом брюшная стенка затвердевает. Необходима экстренная медицинская помощь.
Общее для всех патологий ЖКТ – боль (часто тянущая), появляющаяся в брюшине и переходящая в поясницу. При этом симптоматика нередко дополняется тошнотой и рвотными позывами.
Одна из распространенных нарушений мочевыделительной системы – цистит. Это воспаление, что провоцирует нарушение оттока урины. Причиной может стать переохлаждение, слабый иммунитет, диабет, малоподвижность. Цистит протекает в обостренной или хронической форме. Боль – кинжальная, становится сильнее при опорожнении пузыря, может затрагивать ягодицы, поясницу и нижнюю часть живота. Одновременно появляется рвота, диарея, общая слабость.
Пиелонефрит – это воспаление лоханок почек. Причиной становятся вирусные и грибковые инфекции, кишечная палочка. Пиелонефрит сопровождается притупленной, ноющей болью в спине, животе, тошнотой, ознобом, диареей. Наблюдается скачок температуры. Болезненность может отдавать в ноги, ягодицы, живот. При пиелонефрите хронической формы она носит периодический характер, локализуется в пояснице лишь с одной стороны.
Мочекаменная патология сопровождается образованием конкрементов. Они и вызывают негативные ощущения во время передвижения по каналам. Первый симптом патологии – тупая, ноющая поясничная боль. Во время опустошения мочевого пузыря ощущения усиливаются (как и при небольшом давлении на живот). Одновременно появляются другие симптомы – лихорадка, колики, рвота. Может подняться температура тела, а в моче видны кровяные сгустки.
Также есть ряд патологий половых органов, когда болит поясница и подташнивает. Частично это зависит от особенностей строения мочеполовой системы. Основными причинами негативной симптоматики у женщин являются:
- Эндометриоз, когда разрастаются ткани, выстилающие матку. Патология может быть вторичной после воспаления придатков. Также причинами становятся гормональный дисбаланс, аборты, перенесенные операции. При эндометриозе ощущения схваткообразные, ноющие, начинаются внизу живота, отдают в поясницу. Становятся сильнее при мышечном напряжении или после тяжестей. Сопровождается другими симптомами – приступами рвоты, небольшими кровотечениями, общей слабостью.
- Воспаление женских придатков вызывают инфекции, переохлаждение, аномальное строение органов. Патология сопровождается ноющей, опоясывающей живот болью, перетекающей в поясницу. Ощущения становятся сильнее после секса или перед месячными. Одновременно женщина испытывает рвоту, сильную слабость.
Тошнота и боль в спине у женщин появляется при кистозных образованиях на репродуктивных органах, их врожденных дефектах, фибромиоме, спаечном процессе, воспалении матки и яичников. Во многих случаях симптоматика отражает естественные физиологические процессы – беременность, менструации.
Боль в матке, иррадиирующая в поясницу с присоединением других негативных признаков может указывать на развитие раковой опухоли. Необходима срочная диагностика.
У мужчин боли в пояснице, подташнивание и слабость могут свидетельствовать о простатите. Иногда причинами становятся отсутствие половой жизни, частые стрессы, малоподвижность. Тянущая, ноющая болезненность появляется в нижней части живота и проецируется на поясницу. Среди дополнительных симптомов – слабость, рвота.
Ощущение, что тянет низ живота, возникает при патологиях, передающихся половым путем (например, гонорея). Ощущения ноющие, тянущие, периодически усиливаются. У мужчин появляются выделения из члена, в уретре – жжение и зуд.
Причинами болей в спине могут стать простудные заболевания, гормональный дисбаланс и даже обычное физическое перенапряжение. Самостоятельное лечение исключается, так как симптомы могут указывать на серьезные патологии, выявить которые может только врач.
источник
Иногда симптомы могут возникать одновременно, сигнализируя о сбое в работе некоторых систем организма. Одним из таких признаков является боль в пояснице, сопровождающаяся тошнотой. Поясница располагается в нижней части спины, где находится большое количество нервных окончаний и внутренних органов. А тошнота является настолько знакомым симптомом, что не всегда вызывает беспокойство. Сочетание этих двух явлений может свидетельствовать о развитии серьёзной патологии. Определить заболевание самостоятельно невозможно, поэтому при любых болезненных симптомах необходимо обратиться к врачу.
К причинам болезненных ощущений в пояснице, сопровождающихся тошнотой можно отнести большое количество заболеваний. Поясница тесно связана с опорно-двигательным аппаратом, и располагается рядом со многими органами малого таза. В некоторых ситуациях боль от соседних внутренних систем отдаёт в нижнюю часть спины при ходьбе или нагрузке. Разобраться в многообразии патологий, сопровождающихся данными симптомами, поможет следующий список.
Заболевания опорно-двигательного аппарата:
Заболевания желудочно-кишечного тракта:
- Язва двенадцатиперстной кишки.
- Печёночные колики.
- Хронический панкреатит.
- Острый холецистит.
- Колит.
- Аппендицит.
- Кишечные инфекции.
- Онкология.
Заболевания мочевыделительной системы:
- Цистит.
- Пиелонефрит.
- Почечная колика.
- Нефроптоз.
- Острый нефрит.
- Уретрит.
Гинекологические и урологические заболевания:
- Миома матки.
- Предменструальный синдром.
- Беременность.
- Эндометриоз.
Как видно из вышеприведённого списка, спектр заболеваний, которые сопровождаются болью в пояснице и тошнотой, очень широк. В следующем разделе рассмотрена только часть наиболее встречающихся заболеваний.
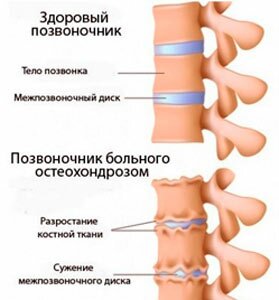
Причины остеохондроза включают в себя чрезмерные физические нагрузки, нарушение осанки, недостаток кальция в организме. В результате хрящевая ткань истончается, провоцируя сильнейшую боль при движении. Запущенный остеохондроз вызывает протрузии и грыжи межпозвоночных дисков.
В начале заболевания появляются приступы острой боли, которые сковывают движение и не позволяют долго стоять или сидеть. С развитием патологии боль усиливается, и подключаются следующие симптомы: тошнота, головокружение, головная боль, потеря чувствительности в нижних конечностях. Боль усиливается при движении, поднятии тяжести, простуде.
Диагностировать заболевание можно с помощью рентгена, МРТ, УЗИ и биохимического анализа крови.
Лечение назначается ортопедом и заключается в длительной восстановительной терапии, которая включает в себя курс массажа, физиотерапевтические процедуры и медикаментозное лечение. Игнорирование симптомов и отказ от лечения может привести к разрушению позвонка и частичной потери подвижности.
Грыжа появляется при разрыве фиброзного кольца межпозвоночного диска. В итоге в фиброзном кольце образуются отверстия, из которых жидкое содержимое ядра попадает в позвоночный канал. Это приводит к защемлению нервных окончаний и нестерпимой боли.
Причиной появления грыжи являются непомерные физические нагрузки и запущенный остеохондроз. Боли при межпозвоночной грыже опоясывают низ спины и имеют острый, резкий, ярко выраженный характер. Как правило, боль усиливается при наклонах и поворотах туловища, длительной нагрузке в сидячем или стоячем положении.
Грыжа сопровождается следующими симптомами: головокружение, головная боль, тошнота, онемение нижних конечностей, слабость, боли в ягодицах, повышенная температура тела. Определить наличие межпозвоночной грыжи можно с помощью магнитно-резонансной томографии, УЗИ и лабораторных исследований крови, мочи.
Лечение назначается ортопедом или хирургом, и заключается в соблюдении постельного режима, медикаментозном лечении, ЛФК. В некоторых случаях может потребоваться хирургическое удаление грыжи. Отсутствие лечения может привести к нарушению работы кишечника, разрушению позвонка и нарушению подвижности.
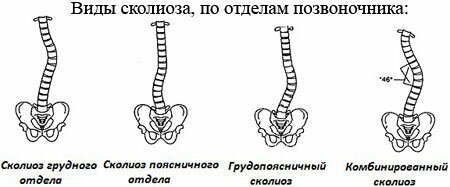
Данное заболевание сопровождается искривлением нижних отделов позвоночника в левую или правую сторону. При этом нарушается симметрия талии, подвздошных костей и уровня плеч.
К причинам сколиоза относятся слабые мышцы спины, неправильная посадка за столом/партой, нарушение походки и другие заболевания позвоночника. Поясничные сколиоз имеет несколько стадий течения болезни. На первой и второй стадии сколиоз подлежит полному излечению, в то время как третья и четвертая стадия лечатся труднее. Боли при сколиозе имеют периодический, ноющий характер, склонны усиливаться при обострении. Усилить боль может длительное поднятие тяжестей, непосильные физические упражнения и воспалительные заболевания позвоночника. Во время обострения может болеть низ живота, ягодицы и ступни. Также сколиоз сопровождается тошнотой, головокружением, мышечной слабостью, головной болью.
Определить искривление позвоночника может ортопед на личном осмотре или после получения рентгеновского снимка.
Лечение заключается в лечебном массаже, ЛФК, приёме витаминов и в восстановительной терапии (жёсткий матрас, контроль над посадкой, удобная сумка). Отсутствие лечения может привести к дальнейшему искривлению позвоночника и потере подвижности.
Воспалительное заболевание, поражающее соединительные ткани суставных поверхностей, межпозвоночных дисков и связочного аппарата позвоночника. Артрит повреждает не только позвоночник, но и весь костный скелет, кожу, мышцы и внутренние органы.
Причины развития ревматоидного артрита до конца не выяснены, но к одним из факторов его возникновения можно отнести наследственность, низкий иммунитет и заражение некоторыми типами вирусом. В медицинской практике выделяют три стадии данного заболевания. Полному излечению подлежит только первая стадия. Боль при артрите поражает низ спины и имеет периодический, ноющий характер. Усиливается при физических упражнениях и воспалении. Также артрит сопровождает тошнота, повышенная температура тела, понос и слабость.
Диагностика заключается в сдаче анализа крови, кала и мочи, проведении МРТ и ревматоидных проб.
Лечение назначает ревматологом и заключается в приёме медикаментозных препаратов, ЛФК, массаже и ведении здорового образа жизни. Отсутствие лечения может привести к полной потере двигательной активности.

К причинам появления цистита относится переохлаждение, снижение иммунитета, сахарный диабет, сидячий образ жизни, менопауза у женщин. Цистит имеет острую и хроническую форму течения болезни. Боль имеет режущий характер, появляется при мочеиспускании и усиливается при воспалении. Боль затрагивает низ живота, поясницу и ягодицы. Также цистит сопровождает тошнота, общая слабость, понос, учащённое мочеиспускание, повышенная температура тела и рвота.
Диагностика заключается в сдаче общего и биохимического анализа крови, бактериологического посева мочи и цистоскопии.
Лечение назначается урологом и заключается в терапии медикаментозными препаратами, повышении иммунитета, устранении инфекции или вируса. Игнорирование симптомов может привести к хроническому циститу, который будет обостряться при любом переохлаждении и снижении иммунитета.
Воспалительное заболевание почечных лоханок, вызванное бактериями или вирусами.
Причиной данного заболевания является заражение бактериями, в основном кишечной палочкой. Бактерии попадают в полость почки через мочевыделительную систему из заднего прохода, влагалища или внешней среды.
Пиелонефрит имеет две формы течения болезни: острую и хроническую. Острую форму характеризует головная боль, тошнота, понос, повышенная температура, озноб и характерная боль в поясничном отделе. Она имеет тупой, ноющий характер. Усиливается при движении и мочеиспускании. Также боль захватывает низ живота, ягодицы и нижние конечности. Хронический пиелонефрит появляется после недолеченного острого, и характеризуется периодическими односторонними болями в пояснице.
Диагностировать пиелонефрит можно с помощью биохимического анализа крови, УЗИ с применением контрастных препаратов, бактериального посева мочи.
Лечение назначается нефрологом, и заключается в устранении первичного заболевания и уничтожении болезнетворных бактерий медикаментозными препаратами. Отсутствие лечения может привести к хронической почечной недостаточности.
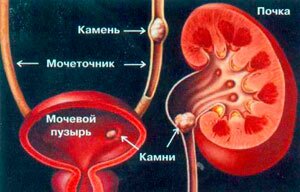
Причиной образования камней является нарушение обмена веществ. В результате происходит выпадение осадка нерастворимых солей, который кристаллизуется и превращается в камни. Первым симптом является ноющая, тупая боль в пояснице, которая усиливается при мочеиспускании и надавливании на низ живота. Также мочекаменную болезнь сопровождает тошнота, повышенная температура, озноб, рвота, понос, лихорадка, кровавая моча и почечные колики.
Диагностика заключается в сдаче мочи, биохимического анализа крови, проведении УЗИ с применением контрастных препаратов, МРТ.
Лечение назначает нефрологом и заключается в медикаментозной терапии, направленной на разрушение камней и снятие воспаления. В некоторых случаях может потребоваться хирургическое удаление особо крупных камней. Отсутствие лечения может привести к хронической почечной недостаточности и постоянным нестерпимым болям при выходе камней наружу.
Воспалительное заболевание поджелудочной железы.
К причинам данной патологии можно отнести злоупотребление алкоголем, операции желудка, поражение двенадцатиперстной кишки, инфекции, аскаридоз, нарушение обмена веществ, наследственность. Панкреатит может протекать как в острой, так и в хронической форме. Во время приступа возникает режущая боль в правом подреберье, отдающая ноющей болью в область поясницы и захватывающая низ живота. Усиление болевого синдрома происходит после еды, при образовании камней в желчных протоках, злоупотреблении алкоголем и жирной пищей. Также панкреатит сопровождает тошнота, рвота, слабость, отсутствие аппетита, несварение, вздутие живота, нарушением стула (понос и запор).
Диагностику проводят с помощью биохимического анализа крови, мочи, УЗИ с контрастным веществом, ЭГДС.
Лечение проводится гастроэнтерологом и заключается в соблюдении строгой диеты, медикаментозной терапии, устранении первичного заболевания (глистные инвазии, инфекции). Игнорирование симптомов может привести к холециститу.
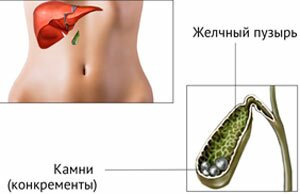
К причинам развития холецистита можно отнести неправильное питание (жирная, жареная пища), инфекции, глистные инвазии, выброс желчи в желудок, камни в желчных протоках, врождённая деформация желчного пузыря. Холецистит может протекать как в хронической, так и в острой форме. Боль возникает в области правого подреберья и отдаёт в поясницу. Боль имеет тупой, ноющий характер, и усиливается при употреблении жирной пищи, надавливании на низ живота. Также холецистит сопровождается тошнотой, рвотой, головокружением, общей слабостью, вздутием живота.
Диагностика заключается в проведении УЗИ с контрастным веществом и сдаче лабораторных анализов (кровь, моча).
Лечение назначается гастроэнтерологом, и заключается в медикаментозной терапии, соблюдении строгой диеты и устранении первичного заболевания (дефект органа, инфекция). Игнорирование симптомов может привести к хирургическому удалению повреждённого органа.
Данное заболевание появляется в результате нарушения работы желчных протоков.
К причинам печёночной колики можно отнести сужение желчных протоков, образование камней в желчном пузыре, употребление жареной и острой пищи, злоупотребление алкоголем и курением. Боль локализуется в области правого подреберья и отдаёт в поясницу. Усиление боли происходит при нарушении диеты, алкогольной интоксикации или надавливании на низ живота. Также печёночные колики провоцируют тошноту, рвоту, повышенную температуру, вздутие живота и понос.
Диагностировать данное заболевание можно с помощью биохимического анализа крови, мочи, кала, проведения УЗИ с контрастным веществом.
Лечение назначается гастроэнтерологом и заключается в соблюдении строгой диеты, медикаментозной терапии, повышении иммунитета. Отсутствие лечения может привести к воспалению поджелудочной железы и нарушению работы ЖКТ.
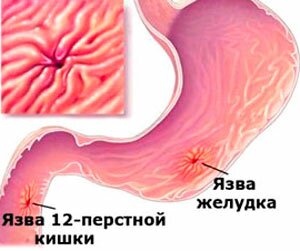
К причинам появления язвы относится микроб Helicobacter pylori, стрессы, наследственность, неправильное питание (жирная, жареная пища), алкогольная зависимость, курение, злоупотребление лекарственными средствами. Язвенная болезнь может протекать как в острой, так и в хронической форме. В большинстве случаев боль отдаёт в поясницу, охватывает низ живота и имеет тупой, ноющий характер. Язвенная болезнь сопровождается тошнотой, рвотой с кровью, несварением, острой боль в области желудка.
Диагностика заключается в УЗИ, биохимическом анализе крови, эзофагогастродуоденоскопии (ЭГДС), биопсии.
Лечение назначается врачом гастроэнтерологом, и заключается в медикаментозной терапии и соблюдении строгой диеты. Игнорирование симптомов может привести к прободению язвы и внутреннему кровотечению.
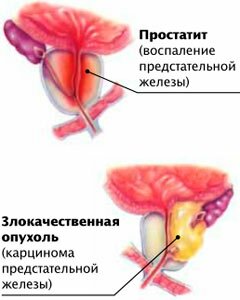
Причинами простатита являются половые инфекции, ЗППП, застойные процессы в малом тазу, сидячая работа, длительный половой покой, стрессы. Боль возникает внизу живота и отдаёт в поясницу. Боль имеет ноющий, тянущий характер, усиливается при мочеиспускании, половом акте и дефекации. Также простатит сопровождается общей слабостью, тошнотой, половой дисфункцией, проблемами с мочеиспусканием, уменьшением количества семенной жидкости.
Диагностика проводится с помощью спермограммы, УЗИ и лабораторных анализов (кровь, моча).
Лечение проводится врачом урологом и заключается в проведении массажа простаты, устранении первичного заболевания, восстановительной терапии, повышении иммунитета. Игнорирование симптомов может привести к полной утрате половой функции.
Инфекционное заболевание, передаваемое половым путём. Возбудителем инфекции является бактерия гонококк, которая проникает в организм через половые пути и оседает на слизистых оболочках органов мочеполовой системы.
К причинам заражения гонококком относятся беспорядочные половые связи, не соблюдение правил интимной гигиены. Боли при гонорее локализуются в нижней части живота и отдают в поясницу, при распространении инфекции по мочевыделительной системе. Боль имеет тупой, ноющий характер, усиливается при мочеиспускании и половом контакте. Также гонорея сопровождается тошнотой, ухудшением самочувствия, выделениями из полового члена, зудом и жжением в устье уретры.
Диагностика гонореи проводится с помощью анализа мочи, мазка на ЗППП и биохимического анализа крови.
Лечение назначается венерологом и заключается в медикаментозной терапии и половом воздержании. Игнорирование симптомов может привести к утрате половой функции.
Заболевание, при котором происходит разрастание эндометрия, выстилающего матку.
К причинам эндометриоза относятся длительные хронические воспаления придатков, медикаментозные или хирургические аборты, операции на матке, гормональные сбои. Боль при эндометриозе захватывает низ живота и имеет ноющий, схваткообразный характер. Усиливается при поднятии тяжестей и напряжении мышц живота. Также эндометриоз сопровождается длительными менструациями, меж менструальными кровотечениями, бесплодием, тошнотой, слабостью и болью в пояснице.
Диагностика проводится с помощью УЗИ, биопсии и цитологического исследования.
Лечение назначается гинекологом и заключается в нормализации гормонального фона и восстановлении менструального цикла. Игнорирование симптомов может привести невозможности прикрепления оплодотворённой яйцеклетки к стенке матки.
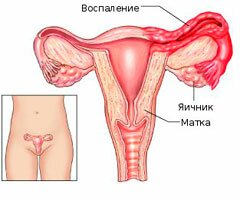
Причиной воспаления является переохлаждение, инфекции, вирусы, ЗППП, врождённые дефекты половых органов. Боль охватывает низ живота и отдаёт в область поясницы. Боль имеет опоясывающий, ноющий характер. Усиливается перед менструацией и после полового акта. Также воспаление провоцирует тошноту, слабость, выделения из половых путей, боли в животе.
Диагностика проводится с помощью мазка на флору и онкоцитологию, УЗИ, кольпоскопии.
Лечение заключается в противовоспалительной терапии, применении физиотерапевтических процедур, повышении иммунной системы, устранении инфекции. Отсутствие лечения может привести к бесплодию.
В данной статье рассмотрен далеко не полный перечень заболеваний, которые сопровождаются болью в области поясницы и тошнотой. Поставить точный диагноз может только врач после проведения комплексной диагностики. Игнорирование симптомов и самолечение может только усугубить ситуацию и привести к непоправимым последствиям. Нельзя самостоятельно выписывать медикаментозные препараты и надеяться на то, что болезнь отступит сама. Только правильное лечение, комплексная восстановительная терапия и последующая профилактика помогут избавиться от патологии и исключить возможность рецидива.
источник