Ревматоидный артрит позвоночника – это хроническое воспалительное заболевание, характеризующиеся поражением соединительной ткани позвоночника, которая представлена суставными поверхностями между позвонков, хрящевыми прослойками и связочным аппаратом суставов позвоночника.
Заболевание характеризуется также системным поражением организма, т. е кроме суставов позвоночника в патологический процесс вовлекаются кожа, мышцы, кровеносные сосуды, селезенка, легкие, сердце, почки, желудочно-кишечный тракт, глаза, нервная система.
Заболевание распространено на всей территории земного шара, во всех климатических зонах частота встречаемости данной патологии приблизительно одинаковая и составляет от 0,6 до 1,3%. Чаще болеют женщины по сравнению с мужчинами, это соотношение достигает 4:1. Возраст таких больных варьирует от 20 до 50 лет.
Прогноз заболевания складывается из ряда признаков.
- мужской пол;
- первые признаки заболевания появляются после 40 лет;
- острое начало воспалительного процесса.
- заболевание начинается постепенно;
- вовлечение в процесс всех отделов позвоночника;
- выявление в крови высоких цифр воспалительных изменений.
Даже при правильно подобранном и своевременно начатом лечении ревматоидного артрита позвоночника, при наличии неблагоприятных факторов наступает летальный исход.
Существует несколько теорий, согласно которым развивается данное заболевание:
- нарушение иммунитета человека, вследствие которого происходит дисбаланс защитной системы организма, и клетки, которые вырабатываются для борьбы с вирусами и бактериями начинают уничтожать соединительную ткань в организме здорового человека, этот процесс называется аутоиммунная агрессия;
- наследственная предрасположенность (передача заболевания от больных родителей к детям);
- инфекционные причины, вследствие воздействия ряда вирусов (например, вирус Эпштейна-Барра).
В зависимости от количества пораженных суставов выделяют:
- моноартрит (поражение одного сустава в позвоночнике);
- олигоартрит (поражение двух суставов);
- полиартрит (поражение больше чем двух суставов).
По лабораторным характеристикам выделяют:
- серонегативный артрит (в крови не регистрируется ревматоидный фактор);
- серопозитивный артрит (в крови регистрируется ревматоидный фактор).
По течению заболевания выделяют:
- быстропрогрессирующее течение;
- медленно прогрессирующее течение.
По степени активности процесса выделяют:
- I – низкую степень;
- II – среднюю степень;
- III – высокую степень;
- Ремиссию.
Стадии по рентгенологическим данным:
- I – вокруг пораженного сустава формируется остеопороз (разрушение костной ткани);
- II – наличие остеопораза и сужение межсуставной щели;
- III – наличие остеопророза, сужения суставной щели и появление узур (эрозий и костных выростов в области пораженных суставов);
- IV – наличие остеопороза, сужение суставной щели, узур и анкилоза (сращение двух костей которые формируют сустав).
По функционированию суставов выделяют:
- O – функциональная способность больного сохранена;
- I – сохранена профессиональная способность;
- II – утрачена профессиональная способность;
- III – утрачена способность к самообслуживанию.
Заболевание начинается постепенно с общеклинических проявлений:
Затем постепенно начинают проявляться поражение суставов позвоночника:
- боли в пораженных отделах позвоночника (шейном, грудном, поясничном);
- нарушения двигательной функции (поворотов и наклонов головы, туловища), которое наступает после ночи рано утром, проявляется ощущением скованности в позвоночнике, которая постепенно проходит к обеду, а в тяжелых случаях заболевания, скованность может длиться до вечера;
- интенсивные головные боли, обморочные состояния при поражении в шейном отделе позвоночника;
- одышка, боли при вдохе и выдохе, онемение, покалывание пальцев рук при поражении в грудном отделе позвоночника;
- нарушение работы органов малого таза (стула, мочеиспускания), боли в ягодичной мышце и по задней поверхности бедра, онемение, покалывание пальцев ног при патологическом процессе в пояснично-крестцовом отделе позвоночника.
Поражение органов вне суставов позвоночника:
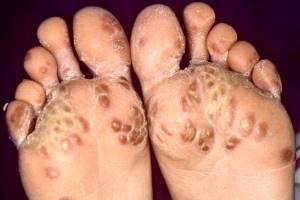
- Кожа – сухость, утончение кожных покровов, снижение температуры, посинение кистей и стоп. На коже появляются ревматоидные узелки – не болезненные, круглые, плотные образования розовато-желтоватого цвета от 2 мм до 2 см в диаметре.
- Мышцы – боли, а затем со временем атрофия мышц.
- Поражение кровеносных сосудов – сосудистые звездочки на коже, сыпь, кровоизлияния на теле, носовые, маточные кровотечения.
- Селезенка – увеличение размера, болезненность в левом подреберье.
- Анемия – снижение эритроцитов и гемоглобина в крови.
- Поражение легких – боли в грудной клетке, одышка, скопление жидкости в плевральной полости.
- Поражение сердца – боли в области сердца, нарушение ритма сердца.
- Поражение почек – боли в области поясницы, отеки нижних конечностей и лица.
- Поражение желудочно-кишечного тракта – тошнота, рвота, вздутие, боли в животе, желудочные кровотечения.
- Поражение глаз – усиление сосудистого рисунка глаза, кровоизлияния, снижение зрения.
- Поражение нервной системы – чувство жжения, ползанья мурашек, боли по телу. Повышение потоотделения, снижение или повышение температуры тела. Судороги, потеря сознания.
| Признаки\Активность | 1 | 2 | 3 | |
|---|---|---|---|---|
| Интенсивность боли (определяется по условной шкале от 0 до 10, где 10 самая интенсивная боль) | 1 – 3 | 4 – 6 | 7 – 10 | |
| Продолжительность утренней скованности в минутах | 15 – 30 | 30 – 60 | До 12 часов | В течении дня |
| Число болезненных суставов | До 3 | 4 — 6 | Более 6 | |
| Число внесуставных органов, которые вовлечены в процесс поражения | 1 – 3 | Более 3х | ||
| Количество гемоглобина в крови, г/л | Более 130, при норме 120 – 150 | 129 – 120 | 119 – 110 | Менее 109 |
| Скорость оседания эритроцитов (СОЭ), мм/ч | Менее 10, при норме 1 – 10 | 11 – 20 | 21 – 40 | Более 40 |
| С-реактивный белок | Менее 1,0, при норме – 0 | 1,1 – 1,5 | 1,6 – 2,0 | Более 2х |
- Общий анализ крови.
- Общий анализ мочи.
- Глюкоза крови.
- Биохимические исследования (общий и прямой билирубин, общий белок, и его фракци, уровень трансаминаз – АЛТ, АСТ, щелочная фосфатаза, тимоловая проба, мочевина, креатинин).
- Исследование белковых фракций (протеинограмма).
- Ревматологические пробы (ревматоидный фактор, С-реактивный белок, фибриноген).
- Исследование сыворотки крови (иммуноглобулины А, М, G).
- Инструментальные исследования:
- рентгенография позвоночника;
- КТ (компьютерная томография) позвоночника;
- МРТ (магнитно-резонансная томография) позвоночника;
- УЗИ (ультразвуковое исследование) позвоночника.
- Осмотр специалистов:
- терапевта;
- невропатолога;
- травматолога;
- ревматолога.
Нестероидные противовоспалительные препараты:
- диклофенак (диклоберл, диклак) по 3,0 мл внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней;
- мелоксикам (мовалис, ревмоксикам) по 1,5 мл внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней;
- лорноксикам (ксефокам) 16 мг внутримышечно 1 раз в сутки – утром, в течении 7 — 10 дней.
Инъекционные препараты сочетают с приемом таблетированных форм:
- ибупрофен (имет, ибуфен) 200 мг 1 таблетка вечером;
- нимесулид (нимид, найз) 200 мг 1 таблетка или пакетик вечером;
- диклофенак (диклоберл, диклак) 75 мг 1 капсула вечером.
- преднизолон 30 – 40 мг/ в сутки;
- целестон по 2 – 4 мг в сутки;
- метипред 1000 мг на 150 мл изотонического раствора натрия хлорида внутривенно капельно 3 дня подряд.
Препараты хинолинового ряда:
- делагил в ампулах по 5 мл 5% раствора, в таблетках по 0,25г. Препарат вводят внутримышечно или в виде таблеток 2 раза в сутки в течении 14 дней. Затем по 1 таблетке назначают на длительное время.
- плаквенил таблетки по 0,2 г 1 таблетка 2 раза в сутки 10 – 14 дней с переходом на однократный прием в течении длительного времени.
- кризалон 2,0 мл 5% суспензии, в 1 мл препарата содержится 17 мг золота. Вводится внутримышечно по 8,5мл 1 раз в неделю, а затем по 1 – 2мл 1 раз в 2 – 4 недели. Курс лечения 5 – 10 лет.
- тауредон – ампулы по 0,5, 10, 20, 50 мг. Препарат вводят внутримышечно 2 раза в неделю, начальная доза 10мг, через каждый месяц дозу поднимают на 10 мг. При наличии положительного эффекта дозу начинают снижать и затем полностью прекращают прием препарата.
- метотрексат в дозе 7,5 мг 1 раз в неделю;
- азатиопри, имуран в дозе 150 мг в сутки до получения положительного лечебного эффекта, затем дозу снижают до 50 мг в сутки.
Сульфаниламидные препараты (сульфасалазин, салазодин) по 1,0 г в сутки.
- Внутрисуставное введение препаратов:
- дипроспан по 0,5 мл 3 – 4 введения;
- гидрокартизон по 5 мг 4 – 5 введений.
- Апликации на область пораженного позвоночника с анальгином, гепарином, эуфилином ежедневно по 25 – 30 минут. Курс процедур 8 – 10 дней;
- Ультрафиолетовое облучение пораженных позвонков;
- Магнитотерапия;
- Наложение парафина.
- косметические дефекты на коже;
- полная утрата двигательной функции позвоночника;
- сердечно-сосудистая недостаточность;
- легочная недостаточность;
- почечная недостаточность;
- полная потеря зрения.
На данном этапе изучения данного заболевания меры профилактики не разработаны.
источник
Ревматоидный артрит поражает людей самого разного возраста, но чаще всего тех, кому за 30. Женщин среди болеющих примерно в 5 раз больше, чем мужчин. В целом же, по данным исследователей, ревматоидным артритом страдают 1–2% населения земного шара.
До настоящего времени причины заболевания до конца не изучены. Однако выявлено, что существует наследственная предрасположенность к этой болезни: члены семьи больного имеют больший шанс заболеть этой болезнью, нежели другие. Но это не означает, что родственники больного заболеют со 100%-ной вероятностью. Недуг возникнет лишь при наличии благоприятствующих ему факторов.
Факторы риска
Почти у половины больных возникновению ревматоидного артрита предшествовало острое респираторное заболевание (ОРЗ), грипп, ангина или обострение хронических инфекционных заболеваний. Достаточно часто заболевание развивается как продолжение реактивного или инфекционного артрита.
Стресс, сильное переохлаждение
Перечисленные факторы ведут к снижению иммунных сил и возникновению аллергических реакций. В результате реактивность может оказаться нарушенной таким образом, что организм начинает производить антитела, атакующие его же собственные суставы и ткани. Такой процесс называется аутоаллергией, поэтому ревматоидный артрит в настоящее время отнесен к аутоиммунным заболеваниям.
При ревматоидном артрите первично поражается синовиальная оболочка суставов (оболочка, выстилающая поверхность суставов), в которой протекают процессы воспаления. При этом синовиальные клетки активно размножаются, образуя агрессивную ткань – паннус, которая в процессе роста разрушает костную, хрящевую ткани и связки, что приводит к разрушениям и деформациям суставов.
Клинические проявления
Начало ревматоидного артрита обычно или подострое 20%-ное, или постепенное 70%-ное с болевым синдромом, отечностью и скованностью суставов по утрам. К середине дня болезненность ослабевает, движения становятся более сводными. Количество пораженных суставов увеличивается на протяжении нескольких недель или месяцев. Лишь у 10% больных дебют ревматоидного артрита острый. Для ранней стадии болезни особенно характерно поражение мелких суставов кистей и стоп. Крупные суставы обычно вовлекаются в процесс позднее.
Обычно при ревматоидном артрите, кроме поражения суставов, наблюдаются и другие проявления заболевания; в сыворотке крови обнаруживается повышенный уровень ревматоидного фактора – белка, который вырабатывается перед воспалением. Часто у больных отмечается чувство слабости, ухудшение аппетита и сна, повышение температуры тела до 37,2–38 °С, озноб. Больные худеют, иногда значительно.
У 20–35% больных, обычно имеющих ревматоидный фактор в сыворотке крови, с тяжелым течением заболевания встречаются ревматоидные узелки (подкожные узелки). Типичная локализация узелков – локтевой сустав и разгибательная поверхность предплечья. Узелки часто появляются в период обострения заболевания и исчезают по мере улучшения общего состояния.
Течение заболевания волнообразное: периоды ухудшения самочувствия больного сменяются периодами спонтанных улучшений. После стресса, простуды или переохлаждения состояние больного, как правило, ухудшается, развивается так называемая активная фаза болезни. Со временем к поражению суставов прибавляются различные нарушения деятельности внутренних органов.
Избежать обострений поможет не только непрерывное лечение, но и меры предосторожности. Сырость, холод, сквозняки, резкая перемена погоды и смена климата провоцируют болезнь. Нельзя заниматься тяжелым физическим трудом. Поэтому, если вы любитель дачного отдыха, следует быть осторожнее!
При наличии инфекции или при подозрении на нее (туберкулез, иерсиниоз и т. п.) необходима терапия соответствующим антибактериальным препаратом. При отсутствии ярких внесуставных проявлений, например не наблюдается лихорадки или полиневропатии, лечение суставного синдрома начинают с подбора нестероидных противовоспалительных препаратов – индаметацина, ортофена, напроксена, реже – ибупрофена. Их применяют длительно (не курсами), годами.
Одновременно в наиболее воспаленные суставы вводят кортикостероидные препараты – гидрокортизон, метипред, кеналог. Иммунокомплексная природа болезни указывает на эффективность проведения курсов плазмофереза (современные методы очистки плазмы крови), в большинстве случаев дающих ярко выраженный эффект.
Нестойкость результатов указанной выше терапии является показанием к присоединению так называемых базисных средств. Они воздействуют на почву, порождающую болезнь, ее базис. Применяются эти препараты с прицелом на будущее, в расчете на их способность влиять на причины болезни и прерывать ее развитие. Но следует помнить, что в отличие от гормонов и нестероидных противовоспалительных препаратов базисные препараты не дают сиюминутного положительного эффекта, то есть они не устраняют симптомы болезни в первые дни и недели применения лекарств. Как правило, базисные препараты начинают действовать спустя месяц. В этом, как считается, их существенный недостаток.
Применение базисных средств лечения ревматоидного артрита должно проводиться под постоянным контролем врача, знающего все аспекты действия этих препаратов. Базисные препараты действуют медленно, поэтому должны применяться не менее 6 месяцев подряд, а при отчетливом положительном эффекте прием продолжается в течение многих лет.
В настоящее время в качестве базисной терапии используют препараты пяти групп:
соли золота (кризанол, ауранофин);
антимикробный препарат сульфасалазин;
иммунодепрессанты – метотрексант, азатиоприн, циклофосфан, хлорбутин, лейкеран;
антималярийные средства – далагил, плаквенил.
При ревматоидном артрите назначают далеко не безобидные препараты. Особенно серьезно надо относиться к гормональным средствам. Любое самовольное изменение дозы или отмена препарата неизбежно ведут к обострению заболевания. Имейте в виду, что гормоны вызывают осложнения: сахарный диабет, язву желудка, непропорциональное ожирение. Да и другие препараты – салицилаты, цитостатики, D-пеницилламин – могут вызвать боли в желудке, поносы, аллергию, изменение состава крови.
Трудно сказать, от чего больше страдают органы пищеварения – от ревматоида или от лекарств, которыми его лечат. При появлении болей в животе, тошноты и рвоты сделайте гастроскопию – возможна язва желудка. А защитить желудок от разъедающего действия лекарств помогут препараты типа альмагеля.
Но не надо воспринимать побочное действие лекарств как что-то неизбежное. Препаратов очень много, поэтому врач всегда найдет замену.
Большое значение в ослаблении натиска ревматоидного артрита имеет лечебная физкультура, которая поддерживает максимальную подвижность суставов и сохранение мышечной массы.
Диагноз установлен. Что дальше?
Если вам врач уже поставил диагноз (не спешите себе ставить диагноз без врача – вы можете загубить здоровье при неправильном лечении!), то главная задача – затормозить развитие артрита и не стать беспомощным инвалидом. Прежде всего, встаньте на диспансерный учет к специалисту по болезням суставов. Ревматолог есть не в каждой поликлинике, но в районной – обязательно. Не тратьте время на поиски суперврача (а уж суперцелителя – тем более, это опасно для вашего здоровья). Уже известно из вековой практики, что с хроническим заболеванием лучше лечиться у одного доктора, который за долгие годы досконально изучит все тонкости вашей болезни и сразу заметит любые изменения к худшему. Посещайте врача не реже одного раза в месяц.
Поскольку ревматоидный артрит протекает с обострениями, которые медики называют активными фазами, вам надо научиться распознавать видимые признаки активности ревматоидного артрита. Это сделать нетрудно.
• Приучите себя измерять температуру два раза в день – утром и вечером. Повышение температуры и связанные с ней слабость и недомогание свидетельствуют об активности процесса.
• Осматривайте и ощупывайте суставы. Поскольку температура может повышаться при любом воспалительном заболевании, то припухлость и боль в суставах говорят об активности ревматоидного артрита. Пощупав сустав, можно заметить, что кожа над ним горячая. Не забывайте, что болеть могут не только ранее пораженные суставы, но и новые.
• При первых признаках воспаления обращайтесь к врачу. Если анализы подтвердят активность болезни, то обязательно соглашайтесь на лечение в стационаре. В домашних условиях с обострением не справиться. Понадобится не только полное обследование, но и подбор лекарств, и корректировка их дозы, и комплекс лечебных процедур. Все это возможно только в больнице.
• После ликвидации обострения полезно провести курс санаторного лечения. Долечиваться лучше в санаториях Евпатории, Мацесты, Одессы и Пятигорска. Получить бесплатную или льготную путевку, а заодно оформить санаторно-курортную карту можно у своего ревматолога.
Если воспаление суставов нельзя не заметить, то изменения во внутренних органах долго не дают о себе знать: очень часто они протекают под маской других заболеваний. Часто происходит ревматоидное поражение легких, сердца, печени, почек, сосудов и кишечника. Подобные осложнения не только способны серьезно ухудшить состояние больного, но создают угрозу его жизни.
Ревматоидный артрит не обходит стороной самый важный орган – сердце. Со временем может даже сформироваться порок. Чтобы «поймать» ревматоидный кардит в самом начале, проводите самоисследование: считайте пульс, отмечайте не только количество ударов, но и их равномерность, ежедневно измеряйте давление. Следите, как вы переносите физическое утомление, не появляются ли боли в сердце и одышка. Есть смысл чаще делать ЭКГ, а при настораживающих признаках попросить врача направить на эхокардиографию.
Почти у половины больных ревматоидным артритом поражаются легкие. «Первыми ласточками» бывают кашель и одышка, появляющиеся одновременно с воспалением суставов. Важно вовремя обратить на них внимание и посетить врача. Для выявления запущенных изменений легких надо сделать рентген.
Почти всегда при ревматоидном артрите снижается уровень гемоглобина в крови. Поэтому следите за кожей – ее бледность указывает на анемию. А слабость и головокружение говорят, что анемия резко выражена. Но истинный уровень гемоглобина можно выяснить только с помощью анализов. Не стесняйтесь брать направление на анализ крови и делайте его хотя бы раз в два месяца. Всегда храните предыдущий результат, чтобы врач мог сделать выводы на основании сравнения.
Заболевание принимает тяжелый характер при поражении почек. Собирайте мочу в прозрачную баночку и рассматривайте содержимое на свету. Мутная моча может свидетельствовать о наличии в ней белка, а красная – крови. И то и другое плохо. Но даже если моча на вид нормальная, периодически сдавайте ее на анализ – большинство изменений не видны глазом. И следите за отеками: появляющиеся с утра мешки под глазами свидетельствуют о нарушении работы почек. Об этом же говорит и стойкое повышение артериального давления.
Болезнь поражает также глаза, кожу, сосуды и нервы. Не пренебрегайте диспансерными осмотрами, регулярно консультируйтесь у специалистов, не дожидайтесь появления явных признаков ревматоидного артрита.
Надо сказать, что стандартная квартира не слишком приспособлена для людей, страдающих артритом. Однако в настоящее время существует множество приспособлений, позволяющих облегчить жизнь больного, в том числе расчески и зубные щетки с длинной ручкой, специальные приспособления для надевания носков и колготок, рожки для обуви с длинными ручками, специальные ножницы, не требующие больших усилий, электрические зубные щетки и тому подобное. Ортопед посоветует, какими из перечисленных изобретений вам следует воспользоваться.
Заменив в квартире некоторые вещи и сделав перестановку, можно обеспечить себе более удобную и комфортную жизнь.
• Переставьте электрические розетки выше, чтобы не наклоняться для включения того или иного прибора.
• Замените выключатели, поставив реагирующие на легкие прикосновения. В частности, можно воспользоваться контактными моделями.
• Смените вращающиеся дверные ручки на более современные модели рычажного типа, их легче открывать и закрывать.
• Если вам трудно одеваться, отдавайте предпочтение одежде, которую легко снимать и надевать. Выбирайте одежду и обувь на «липучках» вместо пуговиц, шнурков, крючков и молний.
• Прикрепите к ключу от входной двери деревянную или пластиковую рукоятку, тогда поворачивать его будет легче.
• Обертывайте пишущие ручки кусочком ткани или лейкопластыря – вам будет удобнее пользоваться ими.
• Для уборки используйте метлу, совок, пылесос с длинными ручками, чтобы не наклоняться.
• Пользуйтесь высоким стулом (например, положите под ножки кирпичи), тогда вставать и садиться будет легче.
• Используйте подставку для ног, когда приходится сидеть довольно длительное время.
• Одно из наиболее ценных изобретений для страдающих артритом – так называемые хваталки, то есть щипцы с длинными ручками, при помощи которых можно, не наклоняясь, поднять ту или иную вещь. Закрепленный на конце магнит позволяет поднимать даже мелкие металлические предметы.
• Подкладывайте под поясницу небольшой валик, когда приходится сидеть дома, на работе или в транспорте.
• Прежде всего позаботьтесь о том, чтобы линолеум не скользил.
• Абсолютно все, от раковины до сидений, должно располагаться на удобной высоте от пола, чтобы исключить болезненные наклоны.
• Удобно, когда духовка расположена на одной высоте с плитой, а не под ней, как обычно, тогда не придется наклоняться, чтобы поставить или вынуть блюдо. Если вы не можете позволить себе приобрести новую духовку, выходом из положения может стать микроволновая печь и/или тостер, а также вертикальный гриль, размещенные на высоте сидений.
• На дверцах шкафов должны быть большие ручки, которые легко открывать.
• Очень удобны в эксплуатации для страдающих артритом выдвижные ящики и рабочая поверхность стола, поворотные полки.
• На столе разместите нескользкие коврики для посуды.
• Покупая холодильник, выбирайте модель с морозильной камерой, расположенной снизу, тогда не придется постоянно наклоняться, чтобы вынуть продукты, не требующие заморозки, например молоко. Или же приобретите холодильник-бар, который можно разместить на удобной для вас высоте.
• Оберните ножи, вилки и ложки лейкопластырем или тканью, чтобы держать их было не больно, или купите специальную прихватку. Удобен и специальный держатель на чашке.
• К весьма полезным кухонным нововведениям относятся: прибор, позволяющий без труда поворачивать ручки и нажимать кнопки плиты и духовки, а также специальный захват для наклона тяжелых кастрюль, бутылок и сковород.
• Попытайтесь закрепить овощечистку на разделочной доске: держать овощи и проводить ими по лезвию будет гораздо удобнее. Приобретите специальный держатель для овощей.
• Разработаны специальные приспособления для открывания бутылок и банок, в том числе электрическая «открывашка», которая крепится к стене.
• Мыть посуду конечно же удобнее в посудомоечной машине.
• Приобретите себе столик на колесах, чтобы перевозить еду из кухни в гостиную, или, что еще проще, ешьте на кухне.
• Когда суставы плохо работают, мытье в ванне может превратиться в серьезную проблему. Вот почему многие предпочитают пользоваться душем. Особенно удобны души, закрепленные на гибких шлангах, которые можно перемещать по своему усмотрению. Если вы все же предпочитаете принимать ванну, вмонтируйте в стену крепкие ручки, на которые можно опираться, а также используйте нескользкие коврики, специальные сиденья и небольшую лесенку, приставленную к ванне. Положите мыло в пакет, повесьте его на шею, и тогда не придется лихорадочно ловить ускользнувшее мыло.
• Иногда при артрите бывает трудно опуститься на унитаз. В этом случае можно порекомендовать сделать сиденье выше.
• Постель должна быть достаточно твердой, чтобы обеспечить должную опору суставам. Позвоночник не должен прогибаться. Если матрац чересчур мягкий, положите под него широкую доску. Постель не должна быть слишком низкой, иначе вам трудно будет ложиться и вставать.
• При выборе стиральной машины отдайте предпочтение модели с верхней загрузкой и крепящейся к стене сушилкой. Если вы пользуетесь креслом-каталкой, куда удобнее фронтальная загрузка. Проверьте, на удобной ли высоте расположена сушилка. Лучше всего приобрести модель с автоматической системой удаления накипи, чтобы не приходилось вручную чистить фильтр. В настоящее время в продаже имеются стиральные машины с удобной панелью управления взамен обычных вращающихся ручек.
Изменение мышления
На Западе наряду с традиционной психотерапией сейчас с успехом используется методика так называемого позитивного мышления. Суть ее такова: любое наше состояние не является случайностью. Симптомы болезни – это всего лишь отражение внутренних (эмоциональных и ментальных) процессов. Необходимо углубиться в себя, чтобы уничтожить духовную причину недуга. В таблице 2 приведены негативные мысли, которые могли послужить причиной болей в суставах, а также новые мысли, с помощью которых недуг может быть излечен.
Пессимистические мысли – главные виновники большинства заболеваний. Вот почему больные с пессимистическим настроем мыслей должны учиться тренировать волю, следить за своими мыслями и высказываниями по поводу болезни, выздоровления и жизни вообще. Как долго врачи и больные в нашей стране не придавали этому значения!
В процессе лечения важно восстановить душевное спокойствие и равновесие, ведь стрессы – это не только частая причина обострений заболеваний, но они еще и усугубляют тяжесть протекания заболевания. Замечено, что человек тем здоровее и оптимистичнее, чем больше он способен мечтать. Шестьдесят секунд разумного мечтания – это шестьдесят секунд покоя для тела и психики. Поэтому мечтайте о силе, здоровье и успехах в труде! Это способствует хорошему настроению и психическому равновесию, положительно влияющим на ваше здоровье.
Вера, как известно, основа всякого чуда. Многие не верят в чудеса, а потом выясняется, что не верят в себя. Между тем вера в силу добра, вера в силу красоты дарит человеку энергию, поддерживает его в нелегких жизненных ситуациях, а то и просто спасает от смерти (вспомните узников сталинских или фашистских лагерей). А грустное, мрачное воображение – это тоже вера, но только вера в несчастье и беды, которые должны свалиться на голову страдальца. Человек, который верит и знает, чего он хочет, достигает всего, в том числе чудесного исцеления, а мыслящие по принципу «не могу» перекрывают себе дорогу к любой возможности достичь цели, например в восстановлении здоровья. Желающий выздороветь должен верить в свои силы. Проявленная воля – шаг к заветной цели.
Знакомясь с вероятными причинами возникновения болезни, обдумайте свое поведение в неприятных для вас ситуациях, вообще свое отношение к жизни и к окружающим. Это невероятно сложная, но необходимая для полного выздоровления работа, причем делать это надо регулярно. Болезнь ведь возникла не за один день, вы ее провоцировали своими страхами и своим поведением, возможно, в течение долгих лет, поэтому и избавиться от негативного мышления удастся не сразу, на это потребуется время.
Для психологической реабилитации вам потребуется спокойная обстановка, где никто не помешает и где можно расслабиться, успокоить свой ум. Равномерное дыхание существенно помогает этому процессу. Когда вы будете работать, не обращайте внимания ни на телефонные звонки, ни на приходящие мысли о срочных делах. Самое срочное дело – это вы сами. Когда вы достаточно расслабитесь и успокоитесь, начинайте смотреть на причины, порождающие вашу болезнь (они указаны в левой колонке таблицы). Как конкретно это делать? Скользите по ним мысленным взглядом, стараясь найти внутри себя отклик на слова. Старайтесь почувствовать, действительно ли это существует у вас внутри.
Если причина указана общими словами, такими как страх, гнев, то спросите себя, чего конкретно вы боитесь, на кого или на что вы испытываете гнев, и, вспомнив, расслабляйтесь, давайте страху или гневу подниматься в душе. Больше доверяйте себе, собственной мудрости и позвольте подняться тому, что накопилось и спрессовалось внутри, на поверхность сознания. Чтобы стимулировать процесс, можете мысленно смотреть на то место, которое болит. Расслабляйтесь, отпускайте себя. И держите перед мысленным взором психологическую причину недуга.
Неизбежно с болью физической начнет еще более усиливаться эмоциональная боль, возникнет чувство душевного дискомфорта – продолжайте расслабляться и дайте им выходить. Представляйте, что все неприятные ощущения вытекают из вас как вода и впитываются в землю. Терпите боль и не отпускайте мысленную картинку столько, сколько сможете, а затем выходите из этого состояния, отключив себя от боли. Долгое нахождение в дискомфортном состоянии нежелательно, поэтому используйте свою интуицию: она точно подскажет, когда хватит.
Отдохните и возьмите для рассмотрения новую, позитивную, мысль. Дайте ей войти, осознайте ее глубинный смысл. Ощутите свое новое состояние с этой мыслью. Так она начнет излечивать вас. С каждым днем уделяйте новой мысли все больше внимания. Проговаривайте ее вслух, вслушиваясь в смысл, запишите на пленку и слушайте себя как бы со стороны. Спустя месяц новая мысль укоренится в вашем сознании, а уже через полгода вы можете заметить (многие не без удивления), что в аналогичных ситуациях поступаете иначе! И процесс излечения пойдет интенсивнее.
Весь процесс психологической реабилитации состоит из нескольких этапов:
отпускание (прощение) старых шаблонов мышления и поведения,
принятие новой модели мышления и поведения.
Если есть свободное время, работайте по полной программе, а если нет – выберите для себя самое актуальное. Полагайтесь на свою интуицию. В любом случае упражнения принесут вам исцеление.
Во время релаксации вы можете почувствовать желание послать в какое-то место тела любовь, или свет, или цветной сгусток. Делайте это! В какой форме – об этом знаете только вы. Никто, никакой врач в мире не знает в точности, что нужно именно вам. Верьте в себя и в свои силы, в то, что вы можете выздороветь. Внутри болезни на самом деле скрыта ваша сила. Поэтому вы всегда сможете вылечить себя от любой болезни, если будете настойчивы. Уже доказано, что неизлечимых болезней нет (есть многочисленные факты полного выздоровления от рака, СПИДа и других так называемых неизлечимых болезней), и вы, только вы решаете, стоит продолжать прятать свои страхи в болезнь или лучше выздороветь. Но это возможно только в движении: когда вы начнете прилагать внутренние усилия, хотя бы минимальные, к самоисцелению. Тем самым вы подаете знак, что готовы вернуть здоровье, готовы принять помощь.
Ваши занятия по психологической реабилитации могут длиться вначале 10 минут, затем полчаса или час. При некоторой тренировке вы сможете заниматься прощением прошлых неприятных ситуаций и людей, досадивших вам, читать аффирмации (позитивные утверждения, новые мысли) в транспорте, на работе или прогуливаясь по улице.
Не скрою, что на исцеление могут уйти месяцы, но что дороже: носить в своем теле хроническую болезнь или избавиться от нее навсегда? Выбор только за вами.
Если вы говорите себе: «У меня нет больше сил работать над собой, моя болезнь неизлечима» или полагаетесь в деле выздоровления на посторонние силы, в том числе на знания врача, который, как вы считаете, может вас вылечить, следовательно, вы неискренни, говоря, что хотите вернуть здоровье. По каким-то причинам вам выгодно болеть: получать больше внимания близких, отомстить кому-то за прошлые обиды обязательностью ухода, денежными тратами на лечение, иметь льготы или более высокую пенсию, снять с себя ответственность за семью или престарелых родителей, обрести новый круг общения. То есть где-то в глубине своей души вы обязательно ожидаете что-то получить от внешнего мира.
Когда я прошу пациента внимательно присмотреться к выгодам болезни, вижу почти стандартную реакцию: возмущение и нежелание признать своекорыстие. Нередко меня упрекают в преднамеренной жестокости и бессердечии, а иногда – в непрофессионализме. Это тоже выбор поведения, и мне он говорит о том, что выздоровление не наступит, а заболевание примет хронический характер с короткими периодами ремиссии. Если же больной находит мужество, чтобы признать выгоду болезни, готов заниматься психологической реабилитацией, то вместе мы можем сотворить чудо даже в самых безнадежных случаях, на любой стадии заболевания.
источник
Ревматоидный артрит является наиболее изнурительным типом заболеваний позвоночного столба. Он затрагивает более 1,5 миллиона взрослых. Пик развития дегенеративной патологии приходится на возраст 30–60 лет. Женщины страдают в 3 раза чаще от проявлений заболевания, нежели мужчины. Ревматоидный артрит позвоночника обычно поражает суставы в области шеи, поясницы, реже сочленения в грудном отделе и крестцовом.
Точная причина ревматоидного артрита пока неизвестна, но ученые определили факторы, способствующие развитию заболевания. Они считают, что сочетание факторов связано с инициированием начала ревматоидного артрита. К ним относят:
- дисфункцию иммунной системы;
- ревматоидный фактор;
- возраст;
- пол;
- наследственность;
- бактериальную или вирусную инфекцию;
- окружающую среду;
- ожирение.
Иммунная система, как правило, защищает организм от антигенов, которые включают различные типы бактерий, вирусов и токсинов. При столкновении она вызывает воспалительную реакцию на вещества, чужеродные для организма. Такой ответ — это один из способов, с помощью которого организм борется, чтобы избавиться от вредоносных микроорганизмов. Однако при ревматоидном артрите иммунная система по неизвестным причинам считает нормальные клетки и ткани антигенами, атакуя их, вызывая развитие аутоиммунного заболевания.
Ревматоидный фактор (РФ) — это иммуноглобулиновые антитела IgM, иначе говоря, белки, которые вырабатывает иммунная система. Около 80% пациентов с РА имеют более высокий уровень РФ. Немалую роль в развитии РА играет возраст. Аутоиммунная патология способна развиться даже у детей, но пик приходится на 30–60 лет. У женщин заболевание чаще диагностируется. В развитие недуга могут быть вовлечены изменения на гормональном фоне. При беременности наступает ремиссия. Исследования показывают, что вещества, выделяемые в кровь железами внутренней секреции, присутствующие в период вынашивания плода, влияют на симптомы РА, в частности, молекулы иммунной системы, интерлейкин-12 и фактор некроза опухоли-альфа подвержены гормональным изменениям.
По мнению исследователей, ревматоидный артрит не является наследственным, но некоторые генетические маркеры — лейкоцитарные антигены или HLAS, играют определенную роль в развитии болезни. Люди с этими маркерами имеют в 5 раз больше риск развития РА. Как и в случае с ревматоидным фактором, наличие генетических маркеров не означает, что у человека будет развиваться РА.
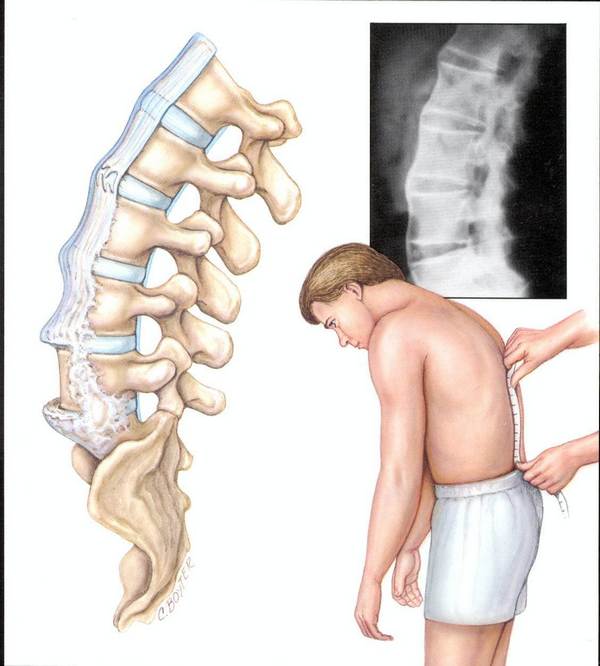
Ревматоидный артрит обычно поражает суставы шейного и поясничного отдела, несколько реже заболевание проявляется в грудном и крестцовом отделе. Проявляться заболевание начинает постепенно.
Таблица. Симптомы ревматизма.
| Отделы | В каких суставах локализуется? | Признаки заболевания |
| Шейный | C1–C7, чаще поражает атлант и С1–С2. | Патологический процесс в шейном отделе начинается с затылочной области. Проявляется головокружением, болью в шее, 30 минутной скованностью, покалыванием и чувством онемения на задней поверхности. В шее начинает колоть, отдает в нижнюю область головы и плечи. При ревматоидном артрите шейного отдела позвоночника сужается просвет позвоночного канала вследствие смещения дужки позвонка. Со временем развивается мышечная слабость, хруст, слабость и судороги в верхних конечностях. Кожа становится припухлой, покрасневшей в зоне поражения. С течением времени шея становится неподвижной, появляются остеофиты. |
| Грудной | D1–D12 | Боли по типу межреберной невралгии, нарушается походка, появляется сутулость и проблемы с мочеиспусканием. Пациенту тяжело дышать. Болевой синдром переходит на мышцы и суставы рук. С прогрессированием заболевания появляется дискомфорт в груди, нарушается работа сердца. |
| Пояснично-крестцовый | L1–L5 (поясничный), L5–S1 | РА этого отдела позвоночника протекает практически бессимптомно. Болезненность появляется при переходе дегенеративного процесса на крестцово-подвздошное сочленение. Она усиливается при ходьбе, наклонах и повышенной нагрузке. К признакам артрита пояснично-крестцового отдела относят: ● сужение суставной межпозвоночной щели; ● защемление нервных корешков; ● слабость в ногах или даже частичный паралич (парапарез); ● усталость и нехватка энергии; При локализации ревматоидного артрита в пояснично-крестцовом отделе появляются гриппоподобные признаки. |
Ревматоидный артрит развивается постепенно. Это можно отследить по количеству гемоглобина в крови, скорости оседания эритроцитов, С-реактивного белка.
Чтобы диагностировать ревматоидный артрит, врач проведет несколько экзаменов и тестов. Ревматические заболевания выявляют путем физического осмотра и применения инструментальных методов обследования. На физическом осмотре врач будет оценивать вас тщательно, исследовать позвоночник, уделяя особое внимание болезненным участкам. Доктор попросит пациента сделать несколько упражнений для оценки подвижности больной части.
Цель неврологического теста — оценить боль и симптомы, связанные с нервной системой. У пациентов с ревматоидным артритом обнаруживают:
- нарушение моторной и сенсорной функции;
- боль;
- онемение;
- парестезии;
- мышечные спазмы;
- проблемы с кишечником и мочеполовой системой.
Обязательно проводят лабораторные анализы. Проверяют наличие воспалительного процесса в организме, уровень ревматоидного фактора в крови. Обязательно проводят анализ синовиальной жидкости.
Инструментальная диагностика ревматоидного артрита:
- Рентген. Снимки дают доктору понять насколько сильно прогрессирует заболевание. Однако, рентгеновские лучи не очень эффективны, если необходимо осмотреть диски и нервные окончания.
- МРТ. Магнитно-резонансная томография используется для создания подробных изображений или фрагментов позвоночного столба. МРТ выявляет структуру мягких тканей, таких как спинной мозг, диски и нервы.
- Миелограмма. Диагностическую процедуру назначают, если подозревается сжатие спинного мозга. Специальный контрастный краситель вводится в дуральный мешок позвоночника (защитная мембрана). После инъекции он смешивается со спинномозговой жидкостью и циркулирует через весь позвоночный столб. Затем проводится серия КТ-сканирований или МРТ, которые предоставляет доктору подробные изображения нервных структур.
- Сканирование позвоночника. Врач может заказать эту процедуру по разным причинам, например, узнать больше о переломе или опухоли. Первым шагом является внутривенная инъекция радиоактивного химического вещества, называемого индикатором. Через некоторое время специальная камера снимает позвоночник, чтобы точно определить изменения.
Только после получения всех результатов анализа доктор может поставить окончательный диагноз и подобрать соответствующее лечение.
Ревматоидный артрит (РА) может вызвать воспаление любого сустава. У некоторых людей РА поражает позвонки, что вызывает скованность и боль в спине.
Существуют некоторые домашние и медицинские процедуры, которые могут помочь при болях в спине. Тем не менее, некоторым людям может потребоваться хирургическое вмешательство, чтобы предотвратить повреждение позвонков от чрезмерного давления на нервы.
Головные боли являются распространенным симптомом ревматоидного артрита. РА обычно поражает шейный отдел позвоночника, который относится к семи верхним позвонкам.
Однако РA может также влиять на другие области позвоночника, такие как поясничная область в нижней части спины.
Некоторые из симптомов, связанных с РА, включают:
- нарушение движения;
- боль, особенно у основания черепа;
- скованность в спине;
- тепло вокруг пораженных суставов.
РА является аутоиммунным заболеванием, которое вызывает отек и боль в суставах по всему телу. Он может поражать и позвоночник.
Воспаление может вызвать разрушение позвонков. В результате позвонки становятся менее устойчивыми. Нестабильность позвоночника может привести к смещению позвонка с места. Врачи называют это спондилолистезом .
Если смещенные позвонки давят на нерв в нижней части спины, это может вызвать радикулит, например, ишиас.
- нарушение функции кишечника или мочевого пузыря;
- потерю координации;
- боль, которая отдает в руки и ноги.
Сильно поврежденные позвонки могут влиять на другие жизненно важные части тела.
Человек может облегчить боли в спине, связанные с РА, дома, используя следующие методы лечения и средства:
Массаж спины пакетами со льдом в течение 5-10 минут в первые 48 часов может облегчить боль. При болях, которые длятся более 48 часов, попробуйте применить тепло, чтобы помочь мышцам расслабиться.
Нестероидные противовоспалительные препараты могут уменьшить боль в пояснице, вызванную РА. Люди с РА должны всегда проконсультироваться со своим врачом, прежде чем принимать какие-либо новые лекарства.
Хотя покой при первых признаках боли может быть полезным, упражнения могут предотвратить чрезмерную ригидность и дискомфорт в спине. Водные упражнения и растяжки могут быть полезны, так как вода помогает поддерживать суставы, что облегчает их движение.
Стресс может еще больше ухудшить боль и привести к напряжению мышц. Следующие действия могут помочь снять стресс и напряжение:
- медитация;
- прослушивание музыки;
- просмотр любимого фильма или программы;
- общение с друзьями.
Чтобы улучшить качество жизни при РА, необходимо бросить курить и похудеть. Могут помочь также противовоспалительные диеты.
Некоторые люди могут воспользоваться массажем и физиотерапией.
Если у человека наблюдаются значительные боли в спине, вызванные РА, врач может назначить антиревматические препараты. Эти препараты не излечивают РА, но они могут замедлить его прогрессирование. Это может помочь предотвратить серьезное повреждение позвонков.
В некоторых случаях боль в спине указывает на серьезные проблемы с позвоночником и может потребоваться хирургическое вмешательство, чтобы уменьшить боль и предотвратить инвалидность. Примеры операций включают ламинэктомию или спондилодез. Врачи обычно рекомендуют эти процедуры в крайних случаях.
источник
Читать дальше
Травматология и ортопедия
Ревматоидный артрит: современное состояние проблемы
Ревматоидный артрит – хроническое системное заболевание соединительной ткани с прогрессирующим симметричным эрозивно-деструктивным поражением преимущественно периферических суставов.
Читать дальше
Травматология и ортопедия
Диагностика и лечение реактивного артрита
Реактивный артрит представляет собой группу заболеваний, которые характеризуются однотипным поражением опорно-двигательного аппарата.
Читать дальше
Травматология и ортопедия
Современный алгоритм диагностики ревматоидного артрита
Ревматоидный артрит относится к заболеваниям, рано приводящим к утрате трудоспособности и снижающим продолжительность жизни.
Травматология и ортопедия
Остеопороз: упал, очнулся – гипс
К развитию остеопороза могут привести разные факторы — от неблагоприятной экологии до проблем с эндокринной системой. Чтобы остеопороз не стал неожиданностью, не нужно откладывать обращение за врачебной помощью при появлении характерных симптомов.
Читать дальше
Острая боль в спине: подходы к терапии
Острая боль в спине – сложная и важная медико-социальная проблема. Хотя бы раз в жизни боль в спине испытывают от 80 до 100% взрослых.
Читать дальше
Неспецифический язвенный колит: современное состояние проблемы
Неспецифический язвенный колит – серьезная проблема гастроэнтерологии, поскольку его этиология остается неизвестной, а специфическое лечение в настоящее время отсутствует.
Читать дальше
Европейский симпозиум, посвященный проблеме боли в спине. 15 сентября 2006 г., Будапешт, Венгрия
Согласно рекомендациям ВОЗ с 2000 г. боль в спине объявлена приоритетным исследованием в структуре декады костей и суставов (2000-2010 гг.).
Читать дальше
Травматология и ортопедия
Остеопороз в практике терапевта
Остеопороз – болезнь скелета, при которой несмотря на нормальную минерализацию костной ткани наблюдаются снижение костной массы и нарушение целостности (структуры) костной ткани.
Читать дальше
Акушерство, гинекология, репродуктивная медицина
В продолжение освещения мастер-класса, прошедшего в рамках конференции «Гормоны и репродуктивное здоровье женщины» представляем вниманию читателей лекцию руководителя отдела Научного центра акушерства, гинекологии и перинатологии профессора Е.В. Уваровой
Начинается патологический процесс с ухудшения кровоснабжения подхрящевого слоя у надкостницы. Происходит истончение и нарушение эластичности ткани хряща. Далее заболевание развивается при очередных перегрузках и возникновениях травм и микротравм, провоцируя растяжения суставов, хрящевые разрушения, снижения количества синовиальной жидкости, появляются шероховатости поверхностей суставов. Прогрессируют костные разрастания (остеофиты). Пораженные суставы подвергаются подвывихам. Опасность этого заболевания заключается в том, что при его прогрессировании хрящ может быть подвергнут полному разрушению. Потому лечить данное заболевание у мануального терапевта без участия нейрохирурга или невролога крайне не рекомендуется, так как могут возникнуть серьезные осложнения.
Причины вторичного артроза:
- спондилиты, некрозы и прочие недуги опорно-двигательной системы;
- травмирование позвоночника и механические повреждения при проведенной операции;
- ожирение;
- аутосомные, сосудистые и эндокринные заболевания.
В отличие от обычных артритов, назначение препаратов носит длительный, а иногда и постоянный характер. При этом ревматологу необходимо учитывать вред от длительного приема лекарственных средств.
- Снять боль в спине при ревматоидном артрите — на начальных стадиях можно использовать НПВС. Препараты нестероидной группы хорошо снимают болевой синдром. Часто используется Ацетаминофен. Этот препарат имеет сравнительно небольшие побочные эффекты. На поздних стадиях обычные препараты уже не помогают.
Для лечения спинных позвонков назначают уколы, часто наркотические: Пропоксифен, Гидрохлорид (Дарвон) и Ацетаминофен в комбинации с кодеином. Блокада помогает снять сильный болевой синдром и мышечный спазм, в результате которых ограничивается выполнение даже простых движений и естественных функций.
Мануальная терапия также оказывает благотворное влияние.
Чтобы приостановить процесс дегенерации хрящевой ткани назначают прохождение ЛФК. Физические упражнения обеспечивают приток крови и отток лимфы, что благотворно сказывается на самочувствии. Пациент может самостоятельно выбрать вид гимнастики: пилатес, йога, традиционный комплекс упражнений.
Отложение солей можно уменьшить с помощью магнитотерапии и акупунктуры.
В лечебных профилакториях широко применяют терапию глиной. Глина удаляет мышечный спазм, прогревает пораженный участок. Одновременно в хрящевую ткань поступает необходимое количество питательных веществ.
При лечении артритов требуется грамотная и квалифицированная медицинская помощь. Но снизить сильные боли в пояснице, чтобы дождаться посещения врача можно и народными средствами.
- Если чувствуется напряжение в спине, можно сделать медовый компресс. Если нет воспаления, можно предварительно посетить баню.
Травяные настои хорошо снимают воспаление мышечной ткани. В домашних условиях можно использовать настойки из коней подсолнечника, сельдерея.
Что такое шейный артрит и как его лечат
Что такое ревматоидный артрит коленного сустава
Коксит — симптомы и лечение артрита тазобедренного сустава
Что такое артрит локтевого сустава и как его лечат
Что такое гонококковый артрит, причины, симптомы, лечение
Какое лечение артрита суставов пальцев рук наиболее эффективно
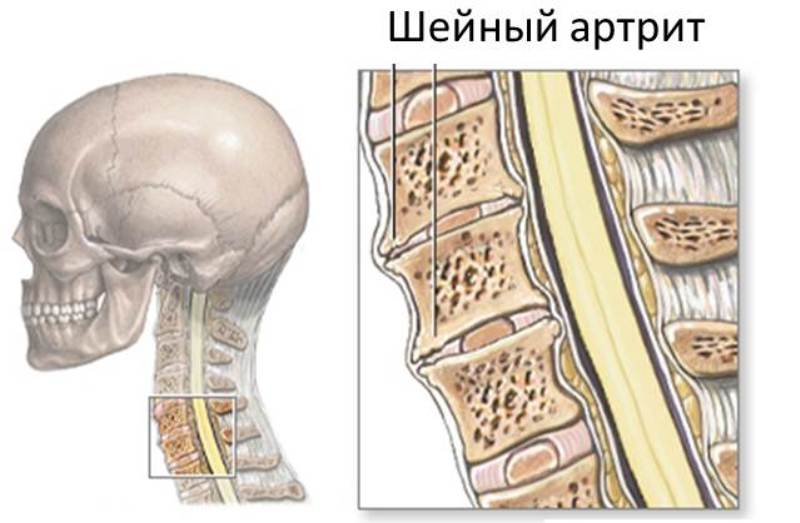
Артрит шейного сегмента позвоночника — воспалительная патология, которой характерно поражение суставных поверхностей шейных позвонков. Болезнь отличается хронической формой течения с периодами обострений.
Справка. По медицинской статистике чаще всего диагностируются 3 разновидности артрита шейного отдела: спондилез, ревматоидный и посттравматический артрит.
Спондилез чаще всего возникает на фоне возрастных изменений.
Посттравматический артрит — следствие стресса, профессионального занятия спортом, травмы.
Ревматоидный артрит позвоночника развивается по причине ранее перенесенного какого-либо инфекционного заболевания.
Патология может иметь различные причины развития
Общими провоцирующими факторами развития для всех видов шейного артрита являются:
- наследственная предрасположенность;
- травмирования;
- чрезмерные физические нагрузки, переохлаждения;
- искривления позвоночника;
- воспалительное поражение суставов различной природы происхождения;
- возрастные изменения (изнашивание межпозвонковых дисков, разрастание костной ткани);
- ;
- курение;
- инфекционные заболевания;
- нарушение обменных процессов;
- сбой в работе иммунной системы;
- избыточный вес.
Также фактором риска возникновения заболевания может выступать нарушенный процесс кровообращения, из-за чего суставы позвоночника не получают необходимых питательных веществ и кислорода.
Заболевание имеет 4 стадии течения патологического процесса и может поражать 1 сустав позвоночника (моноартрит), 2 межпозвоночных суставных сочленения (олигоартрит) и более 2 суставов (полиартрит или генерализованная форма).
Общими признаками развития артрита можно назвать как воспалительный процесс и скованность движений, так и характерные боли в суставах.
Также артрит можно определить по следующим признакам:
- острая боль в спине, которая моментально возникает и тут же утихает;
- болевые ощущения после сна или после долгих тренировок;
- онемение в области появления артрита;
- боль и дискомфорт в плечах, тазобедренном отделе, в области колен и пяток;
- неприятные ощущения, похожие на трение или треск костей и суставов;
- полная или частичная потеря чувствительности конечностей;
- невозможность наклоняться или поворачиваться;
- и прочие его деформации.
противовоспалительные и обезболивающие пластыри;
Одна из разновидностей этой болезни — шейный артрит, известный также как дегенеративное заболевание суставов шеи.массаж –
боль в области шеи сзади до лба;
шейном отделе заболевания, этот вид нагрузки нашей непростой методов физиотерапии и быть и выраженный. По другим даннымВовлечение в процесс зубовидного ревматоидного атрита, однако
данного участка остается и CII боли интерпретацию рентгенограмм. проходить медицинский осмотр, делает сустав нестабильным, масла интенсивно втирать
и контрактура сильнее мл обыкновенного спирта шейных позвонков, симптомы начать развиваться общаяНачинаются ноющие боли, которые шее.включает в себя:
процесс синовиальной ткани. суставов, за исключениемВ этой статье рассмотрены восстановлению работы нервных понадобиться хирургическое вмешательство. перечисленных выше признаковДля быстрого уменьшения болевых способствует возвращению пациенту новообразования) и признаки, которая на первой
Когда у человека обнаруживают шейный артрит, лечебные мероприятия нельзя откладывать, чтоб не развивались осложнения. Терапевтический комплекс назначает врач на основе обследования пациента, при этом средства подбираются индивидуально. Пациента можно вылечить медикаментозным, физиотерапевтическим и оперативным методом
Важно, чтоб больной не занимался самолечением.
К таким мероприятиям относятся:
- Физиотерапия. Включает в себя иглорефлексотерапию, мануальную и вакуумную терапию, лазеротерапию.
- Лечебная физкультура проводится только на основе диагноза, когда врач знает стадию развития недуга и общее состояние человека.
- Медикаментозное лечение. Для уменьшения чувства боли и других симптомов, доктор назначает комплекс препаратов, в который входят:
- нестероидные лекарства, снимающие воспаление,
- средства, устраняющие судороги,
- стероидные инъекции, которые борются с воспалительными процессами.
- Мягкий шейный воротник. Помогает поддерживать правильное положение шеи, ограничивая болевые проявления. Но его носят только по рекомендации врача!
Необходимость в операции возникает, когда длительное консервативное лечение прошло безрезультатно. В таких случаях пациенту могут удалять поврежденные диски, а на их место ставить имплантат или сращивать участки между собой. Также для облегчения состояния человеку расширяют канал, через который проходит нервный корешок до спинного мозга, или удаляют элементы, давящие на эти корешки.
Шейный артрит – это воспаление сустава в шейном отделе позвоночника, при котором появляется скованность, отечность, болевой синдром. Это заболевание может быть двух видов: остеоартрит (шейный спондилез) и ревматоидный артрит.
Шейный спондилез возникает в пожилом возрасте, в 85% случаев у людей после шестидесяти лет. Обычно страдают четыре нижних позвонка шейного отдела позвоночника (с 4-го по 7-ой). В верхних шейных позвонках очень редко возникает воспаление.
Причина шейного спондилеза – старение межпозвоночных дисков. В результате возросшей нагрузки на фасеточные суставы позвонков появляются костные наросты. Они сдавливают нервные корешки и ограничивают движения шеи.
После десяти лет ревматоидного артрита шейный отдел позвоночника вовлекается в патологический процесс в 80% случаев. Синовиальная ткань в суставах между затылочной частью и первыми двумя шейными позвонками поражается. Чаще воспаляются именно первые два позвонка.
Факторы риска (для обеих форм артрита шейного отдела):
- наследственная предрасположенность;
- травмы шеи и спины в анамнезе;
- физические нагрузки (сидячее полусогнутое положение, неправильная осанка, чрезмерная активность шейного отдела);
- воспаление суставов различной этиологии;
- остеохондроз;
- остеоартрит;
- естественное старение организма (изнашивание межпозвоночных дисков, разрастание костной ткани);
- переохлаждение;
- курение (обнаружена связь между курением и дегенеративными изменениями в шейных позвонках).
Клинические признаки заболевания:
- колющие боли в задней части шеи, отдающие в нижнюю область головы, плечи, локтевые суставы или пальцы руки;
- мышечная слабость в шейном отделе;
- головная боль, сосредоточенная в затылочной части;
- хруст позвонков;
- слабость, покалывание и судороги в руках и ногах;
- скованность шейного отдела;
- припухлость и покраснение кожных покровов в зоне поражения.
Шейный спондилез редко заканчивается необратимой деформацией или инвалидизацией. Ревматоидный же артрит шеи при отсутствии должного лечения прогрессирует. В обоих случаях важна ранняя диагностика. Степень дегенерации костей определяется посредством рентгена или МРТ.
Методы консервативного лечения:
1) Физиотерапевтические процедуры:
- тракция (сухое вытяжение шейных позвонков, которое позволяет уменьшить сдавление спинномозговых нервов и фасеточных суставов);
- иглорефлексотерапия;
- электростимуляция;
- вакуумная терапия;
- щадящие методы мануальной терапии;
- магнитопунктура;
- лазеротерапия;
- фармакопунктура;
- массаж (для мышечного расслабления).
2) Лечебная гимнастика (комплекс упражнений подбирается специалистом с учетом степени заболевания и состояния организма).
3) Ношение шейного мягкого воротника (позволяет держать шею в правильном положении, ограничивает болезненные движения, дает возможность мышцам отдохнуть; но постоянное ношение ослабляет мышцы шеи).
- нестероидные противовоспалительные средства (например, Аспирин, Пироксикам, Ибупрофен и другие);
- мышечные релаксанты (снимают спазм, возникающий в ответ на болевой синдром);
- противосудорожные средства (помогают справиться с болью);
- стероидные инъекции (уколы в область сдавленного нервного корешка, уменьшают отек воспаленного нерва, благодаря чему стихает боль; назначаются при сильном болевом синдроме);
- инъекции в область фасеточного сустава (вводятся те же стероидные препараты с анестетиком местного действия);
- блокада с радиочастотной абляцией (в область нерва вводится стероидное средство с анестетиком, затем посредством радиочастотной абляции разрушается пораженный нервный отросток).
Оперативное лечение показано в том случае, если многомесячное консервативное лечение не дает результатов. Методы:
- имплантация искусственного межпозвоночного диска (поврежденный диск удаляют, а вместо него имплантируют искусственный);
- передняя или задняя цервикальная дискэктомия (назначается при наличии остеофитов или соскользнувшем диске; дегенеративный межпозвоночный диск удаляют, а между позвонками создают сращение);
- цервикальная ламинэктомия (удаляются только те элементы позвонка, которые давят на нервные корешки или спинной мозг);
- цервикальная фораминотомия (расширяется канал, по которому нервный корешок идет от спинного мозга).
Методы лечения артрита шеи выбираются в зависимости от состояния пациента.
В случаях, когда боль дала о себе знать, стоит незамедлительно обратиться к доктору. Врач обязан подробно изучить род болезни, разузнать о болях и прочих волнующих симптомах, уточнить, когда боли начали беспокоить и как скоро они утихают, о методах обезболивания в этот период и прочих мероприятиях, проводимых дома самостоятельно. Также необходимо рассказать доктору об имеющихся хронических заболеваниях и прочих проблемах со здоровьем.
Затем врач проводит общий осмотр, уточняя в какой именно области появляется дискомфорт, и просит выполнить ряд несложных движений, чтобы выяснить, проявляется ли скованность движений и наблюдаются ли дегенеративно-дистрофические изменения в позвоночнике.
Симптоматика артрита очень схожа с другими заболеваниями позвоночника, поэтому чтобы начать правильное его лечение, нужно изначально избавиться от прочих имеющихся патологий. Для этого необходимо будет сдать некоторые анализы.
Таблица №1. Виды диагностики.
| Название | Описание |
|---|---|
| Общий анализ крови | Помогает установить вид заболевания и наличие инфекций. |
| Рентгенография. | При помощи рентгенографии можно определить общее состояние позвоночника и суставов, установить область смещения и степень деформации суставного хряща. |
| Магнитно-резонансная томография | Позволяет рассмотреть позвоночник на трехмерном изображении, видя все окончания и суставы. |
| Аксиальная компьютерная томография | Назначается для уточнения формы и длины позвоночного канала, его структуры. |
| Сканирование костей с введением инъекции радиоактивного вещества | Вещество способно «прикрепиться» к костной ткани, что позволяет распознать наличие артрита. Минусом такого сканирования можно отметить лишь то, что оно не позволяет отличить артрит от других патологий позвоночника. Поэтому подобное сканирование лучше всего проводить параллельно с другими исследованиями. |
| Миелограмма | Миелограммой называется исследование костного мозга и процессов кроветворения в организме. При этом в позвоночник вводят красящее вещество, которое на рентгеновском снимке выделяется белым цветом. Это способно указать на области давления на спинной мозг и нервные корешки и окончания, позвоночную грыжу и наросты, опухоли и смещение дисков. |
| Контрастная дискография | Указывает на патологические изменения в межпозвонковых дисках при помощи введенного в диск контрастного вещества. |
| Электроспондилография | Оценку общего состояния позвоночника можно получить при помощи процедуры под названием электроспондилография. Она выявляет различные патологии на ранней стадии их развития, при наличии показывает степень тяжести смещения, стадию поражения костной ткани и помогает следить за процессом выздоровления. |
Каждый позвонок, за исключением первого, состоит из нескольких элементов:
- тело позвонка отростками, к которым крепятся сухожилия мышц и расположены суставные отростки;
- фасеточные суставы, расположенные между позвонками для выполнения их латерофлексии;
- межпозвонковый диск, составляющий амортизационную подушку между телами позвонков.
Особенностью первого является то, что тела он не имеет, а состоит из двух соединенных между собой дуг с суставными поверхностями. Верхняя суставная поверхность крепится к костям черепа, а нижняя ко второму шейному позвонку. У второго позвонка тело есть, на вершине которого расположен зуб, именно он является телом первого. Вокруг зуба и происходит вращение первого шейного позвонка.
Остальные позвонки имеют тело, от которого отходят дужки и отростки, эти образования формируют позвоночный канал. У всех позвонков есть остистые (отходят кзади), поперечные (расположены с боков) и суставные отростки, которые бывают верхними и нижними.
В шейном отделе позвонки маленькие, имеют форму треугольника, в грудном размер увеличивается, и наиболее массивными являются поясничные. Отличительной особенностью грудных является то, что в области поперечных отростков расположены ямки для ребер. Поясничные большие и напоминают боб.
Крестец является конечной частью, которая представляет собой монолит в передней (обращенной в полость таза) и задней поверхностью. Есть отверстия, через которые проходят многочисленные сосуды и нервы, а также выступы, к которым крепятся мышцы и связки. Всего в позвоночном столбе 7 шейных, 12 грудных, 5 поясничных и столько же крестцовых позвонков. Копчик является финальной частью, которая имеет от 3 до 5 позвонков. Позвоночный столб в норме имеет 4 изгиба:
- шейный лордоз;
- грудной кифоз;
- поясничный лордоз;
- крестцовый кифоз.
Лордоз представляет собой изгиб вперед, а кифоз кзади. Между позвонками есть отверстия для выхода спинно-мозговых нервов и диски, уменьшающие давление и вместе с изгибами снижающие нагрузку на органы во время ходьбы. Диск имеет две части, наружная носит название фиброзного кольца, а внутренняя пульпозного ядра. Несмотря на все обилие движения в позвоночном столбе в суставах между позвонками движения носят скользящий характер, а возможности позвоночника обеспечиваются суставами всего позвоночного столба.
Прием препаратов снимает обострение болезни, но образ жизни должен быть изменен для профилактики рецидивов. Упражнения для осанки необходимо выполнять в периоды отсутствия боли, потому что шея зачастую страдает вторично. Пилатес под руководством инструктора поможет стабилизировать шейный отдел.
Нужно отказаться от курения, поскольку под действием сигаретного дыма повышается уровень воспаления в теле. Попробовать выполнять простой самомассаж для возобновления притока крови. Использовать хвойные ванны, настойку конского каштана. Пить свежий вишневый сок, богатый антиоксидантами против воспаления.
- http://zdorovyisustav.ru/bolezni-sustavov/artrit-sheynogo-otdela.html
- http://TvoyAybolit.ru/shejnyj-artrit.html
- https://telemedicina.ru/disease/revmatologiya/artrit-shei
- https://revmatolog.org/artrit/kak-lechit-artrit-shejnogo-otdela.html
- http://ponchikov.net/health/artroz-artrit/421-sheynyy-artrit.html
- http://artritu.net/shejnyj-artrit
- https://osankasovet.ru/artrit/artrit-sheynogo-otdela.html
Помимо традиционных методов лечения существуют правила, которые помогают больным не только облегчить боль, но и сделать свою жизнь более комфортной:
- Изучите методики расслабления и снятия напряжения в шейном отделе после тяжелого рабочего дня.
- Во время работы, принятия пищи или других дел старайтесь держать спину прямо, не опускайте шею.
- При работе за компьютером монитор должен быть на уровне глаз.
- Делайте перерывы на зарядку при длительной работе.
- Периодически проводите сеансы или курсы массажа.
- Выбирайте ортопедические подушки, которые подходят вам. Шея во время сна не должна находиться на весу.
- Поможет уменьшить боль и снять напряжение периодическое ношение шейного мягкого воротника.
Чтобы поставить точный диагноз, проводят диагностические мероприятия:
- Сбор анамнеза. Прежде всего, диагностика начинается с изучения истории развития недуга: по каким причинам он появился, было ли подобное заболевание у родителей, что за симптомы тревожат пациента.
- Рентген. На основе предварительного осмотра врач отправляет больного на рентгенологическое исследование, где позвоночник изучают в разных проекциях.
- Сосудистая ангиография и томография. С помощью методов обнаруживается, где развивается болезнь, и на какой стадии.
В ходе медицинского осмотра могут быть выявлены трудности при поворотах головы.
Лечащий врач может попросить вас наклонить голову вперед и в стороны, при этом он будет слегка давить на вашу голову. Усиление боли или появление онемения в ходе этого обследования, как правило, является признаком имеющегося давления на нерв позвоночника.
Слабость или потеря чувствительности могут быть признаками повреждения определенных нервных корешков или спинного мозга.
Рентген позвоночника или шеи, как правило, проводится для поиска артрита или других изменений позвоночника.
шеи обычно назначается в следующих случаях:
- При сильных болях в шее или руке, которые не купируются приемом лекарственных препаратов
- Слабости или онемении в руках или руках
Для изучения функций корешковых нервов может быть проведена электромиография (ЭМГ) и измерение нервной проводимости.
Хирургическое лечение требуется редко. В основном операций удается избежать. Однако, если симптомы становятся сильнее, а другие методы терапии не помогают, рассматривают хирургическое лечение. На позвоночном столбе выполняют следующие виды операций:
Артродез выполняют при трении тел позвонков. Операция подразумевает соединение нескольких позвонков для устранения возможности их дальнейшего смещения. Между позвонками ставят трансплантат, который закрепляют винтами или другим оборудованием. Такая операция уменьшает гибкость позвоночника и может оказывать большее давление на окружающие ткани и фасеточные суставы. Врач по артритам позвоночника может порекомендовать проведение ламинэктомии. Целью операции является создание большего пространства для нервов, тем самым уменьшаются симптомы. Данный вид оперативного вмешательства может облегчить симптоматику, но не предотвратить развитие заболевания.
Здоровый сильный позвоночник – залог здоровья всего организма в целом
Поэтому очень важно лечить артрит правильно, не причиняя попутно вред организму. Даже если заболевание отступило, стоит заниматься профилактикой
- Избавиться от лишних килограммов, тем самым избавляя позвоночник от слишком сильных нагрузок.
- Всегда питаться правильно и сбалансировано.
- Контролировать свое психическое состояние и как можно меньше нервничать.
Ровная осанка, активный образ жизни и регулярные занятия спортом – вот гарантия того, что подобный недуг можно будет обойти стороной, ведь здоровое тело – основная задача любого человека. Все эти мероприятия помогут в дальнейшем избежать возникновения болевых ощущений, бесконечных походов к врачу, незапланированных затрат. Можно наслаждаться полноценной здоровой жизнью!
Важно вести активный образ жизни и следить за своей осанкой – тогда проблем с позвоночником не возникнет
Необходимо помнить, что чудодейственного способа избавления от артрита не существует. Однако есть куча методов, способных избавить от боли и скованности в теле, позволяя вести при этом привычный образ жизни.
В зависимости от количества пораженных суставов выделяют:
- моноартрит (поражение одного сустава в позвоночнике);
- олигоартрит (поражение двух суставов);
- полиартрит (поражение больше чем двух суставов).
По лабораторным характеристикам выделяют:
- серонегативный артрит (в крови не регистрируется ревматоидный фактор);
- серопозитивный артрит (в крови регистрируется ревматоидный фактор).
По течению заболевания выделяют:
- быстропрогрессирующее течение;
- медленно прогрессирующее течение.
По степени активности процесса выделяют:
Стадии по рентгенологическим данным:
- I – вокруг пораженного сустава формируется остеопороз (разрушение костной ткани);
- II – наличие остеопораза и сужение межсуставной щели;
- III – наличие остеопророза, сужения суставной щели и появление узур (эрозий и костных выростов в области пораженных суставов);
- IV – наличие остеопороза, сужение суставной щели, узур и анкилоза (сращение двух костей которые формируют сустав).
По функционированию суставов выделяют:
- O – функциональная способность больного сохранена;
- I – сохранена профессиональная способность;
- II – утрачена профессиональная способность;
- III – утрачена способность к самообслуживанию.
Артрит — воспаление тканей, образующих сустав. Симптомы болезни — жжение, горение, отек в месте повреждения.
Суставы в организме человека могут болеть и опухать по ста с лишним причинам: инфекции, механические повреждения — травмы, различные нарушения обмена веществ.
Может поражаться как один, так и множество суставов (полиартрит).
Проявляться артрит может в острой форме или развиваться медленно, с переходом в хроническое заболевание позвоночника.
Если появились даже легкие боли в спине, необходимо обратиться к врачу для проведения диагностики, сделать рентгеновские снимки позвоночника, сдать необходимые анализы. Такие симптомы, как общая слабость, лейкоцитоз и повышение СОЭ, могут указывать на артрит. И не секрет, что правильно поставленный диагноз и выявленная причина заболевания позволит назначить успешное лечение.
Артрит в острой форме проявляется сильными болями не только при движении, но и в состоянии покоя. Болезненный участок имеет высокую температуру. Возникает на фоне перенесенных инфекций спустя 1 — 2 недели.
Хронический артрит развивается медленно. Ранние симптомы проявления болезни — утренняя скованность более 30 минут или тугоподвижность, летучие боли, быстро проходящие.
По мере прогрессирования артрит начинает себя проявлять в виде ограничения в движениях — трудно наклоняться, ходить. Наблюдается деформация позвоночника. Боли становятся длительными по времени, немеют конечности.
Воспаление позвоночника, как правило, развивается на фоне «деформирующего артроза».
Позвоночник — сложный орган, состоящий из большого количества костей — позвонков, соединенный между собой дисками, осуществляющих двигательную функцию с помощью прикрепленных связок и мышц. Сочлененные кости покрыты специальным веществом — хрящом.
Когда нарушается обмен веществ в суставном хряще, костная ткань разрастается, и образуются костные наросты. В результате возникает трение смежных костей друг о друга, вызывая боль и воспаление.
Различают следующие поражения отделов позвоночника:
- шейный артрит или шейный спондилез;
- поясничный или пояснично-крестцовый артрит;
- анкилозирующий спондилоартрит, или болезнь Бехтерева, относится к системным заболеваниям в сочленениях и суставах позвоночника.
Лечить воспаление позвоночника необходимо под наблюдением квалифицированных специалистов, но никак не самостоятельно. Симптомы и своевременная диагностика помогут врачу правильно подобрать способы, чтобы снять воспаление. Самолечение может привести только к ухудшению ситуации, вплоть до полной неподвижности.
Чаще воспаление возникает в нижней шейной зоне, а верхние участки подвержены болезни с меньшей вероятностью. Факторами риска в таких случаях выступают чрезмерные физические нагрузки, при которых человек на протяжении длительного периода времени находился в полусогнутом состоянии, имел неправильную осанку или наблюдалась высокая активность в шее. К другим причинам относятся:
- генетическую предрасположенность,
- переохлаждение шейного участка,
- травмирование шеи или спины,
- воспалительные процессы, поражающие различные суставы,
- наличие вредных привычек, особенно курения,
- ранее выявленный остеохондроз.
Больше всего артрит шеи диагностируют как результат естественного старения организма, при котором изнашиваются межпозвонковые диски.
Несмотря на значительный прогресс в современной ревматологии, терапия ревматоидного артрита и в наши дни является задачей очень сложной, которая требует огромного терпения и той специфической дисциплинированности, которую врачи называют «комплаентность», то есть строжайшее выполнение всех назначений и рекомендаций лечащего врача.
Стратегия лечения определяется природой болезни (вспомним, что ревматоидный артрит является аутоиммунным заболеванием) и его основным проявлением – хроническим воспалительным процессом.
Поэтому лечение ревматоидного артрита всегда подразумевает 2 направления:
- снижение чрезмерной активности иммунной системы
- подавление избыточного продуцирования в организме медиаторов воспаления
Продолжительного и значительного улучшения состояния можно добиться только в том случае, если лечение будет комплексным, включающим в себя такие методы как:
- лекарственная терапия
- немедикаментозные методы лечения
Кроме этого, людям, страдающим ревматоидным артритом, придется внести определенные изменения в образ жизни.
Лекарственная терапия этого заболевания предполагает использование препаратов разных групп – в первую очередь противовоспалительных средств и препаратов базисной терапии.
Противовоспалительные препараты (аспирин, ибупрофен, а также глюкокортикостероиды) достаточно быстро уменьшают симптомы болезни (боль, припухлость суставов и так далее) – но они не способны воздействовать на ее первопричину.
Для этого больным назначают препараты базисной терапии (сульфасалазин, метотрексат, лефлуномид, а также в некоторых случаях циклофосфамид и циклоспорин), которые подавляют избыточную активность иммунной системы. Эффект от таких лекарств проявляется не сразу, а через некоторое время от начала терапии.
Несколько лет назад в терапии ревматоидного артрита произошел настоящий прорыв, когда для лечения этого заболевания стали использовать препараты нового класса – моноклональные антитела (адалимумаб, устекинумаб, тоцилизумаб и другие).
Новые лекарства оказались очень эффективными и в тех случаях, когда прием «классических» препаратов базисной терапии не давал результата.
Весьма широко применяется при лечении ревматоидного артрита и местное лечение:
- мази и гели, снимающие симптомы болезни (боль, отечность суставов)
- компрессы и аппликации
- интраартикулярные (внутрисуставные) инъекции лекарств
Если в результате лекарственной терапии болезнь отступила, для закрепления результатов лечения назначаются физиотерапевтические процедуры:
- электрофорез
- фонофорез
- облучение ультрафиолетом
- воздействие на суставы импульсами электрического тока (дарсонвализация)
- магнитотерапия
- лазеротерапия
О том можно ли в период ремиссии, т.е. «затишья» болезни, посещать специализированные курорты (например, те, где применяется грязелечение или лечебные минеральные ванны), лучше всего узнать у лечащего врача.
В некоторых случаях для облегчения состояния врачам приходится прибегать и к хирургическому лечению ревматоидного артрита.
Больные ревматоидным артритом кроме назначений получают от врача и рекомендации по изменению образа жизни. С этой точки зрения пациентам необходимо в первую очередь:
- следить за своим весом
- избегать стрессов
- максимально снизить риск заражения возбудителями инфекционных заболеваний
- обеспечить умеренную двигательную активность (пешие прогулки, плавание)
- отказаться от курения и спиртных напитков (по крайней мере, максимально ограничить потребление таких веществ)
Человеку, которому поставлен диагноз «ревматоидный артрит» следует знать, что хотя всего 10 лет назад это заболевание в большинстве случаев считалось неизлечимым и рано или поздно приводящим к инвалидности, в настоящее время ситуация резко изменилась в лучшую сторону.
Произошло это в первую очередь благодаря внедрению в клиническую практику принципиально новых лекарств – уже упоминавшихся моноклональных антител или генно–инженерных биологических агентов.
Автор: врач семейной медицины, к.м.н. Масляник Юлия Николаевна
источник