Каждый третий случай внезапной смерти – результат тромбоэмболии легочной артерии. Такова печальная статистика. В связи с этим слово «тромб» вызывает у большинства людей негативные ассоциации.
Между тем тромбообразование представляет для здорового организма естественный защитный процесс. Если бы тромбы не формировались, то человек мог бы истечь кровью даже при маленькой царапине. Тромбы буквально заклеивают повреждения сосудов, а потом рассасываются, когда стенки сосудов восстанавливают свою целостность.
Однако тромбообразование может иметь и патологический характер. В данном случае врачи говорят о тромбозе. При данном заболевании формируются тромбы в сосудах, препятствующие нормальному току крови. Если тромбоз сочетается с воспалением венозной стенки, диагностируется тромбофлебит.
Знаменитая триада немецкого врача Вирхова, объясняющая базовые причины формирования тромбов
Медицина выявила базовые принципы тромбоза еще в девятнадцатом столетии. Сделал это знаменитый немецкий врач Рудольф Вирхов.
- Первый принцип заключается в том, что для старта тромбоза требуется повреждение внутренней стенки сосуда (эндотелия).
- Второй принцип заключается в том, что тромбы образуются на участках сосудов с неравномерной скоростью течения крови (завихрения) или замедления кровотока.
- Последний принцип – на скорость образования тромбов влияет вязкость крови. Чем она выше, тем быстрее растут тромбы.
Как избавиться от тромбов в сосудах рук, если чаще всего они появляются в глубоких венах. Бывает и тромбоз поверхностных вен, однако он менее опасен. Чаще всего образованию тромбов в глубоких венах верхних конечностей способствует несколько причин:
- Очень часто они появляются в результате чрезмерных физических нагрузок. Риску подвергаются спортсмены и люди, занятые тяжелым физическим трудом.
Тромбы могут стать результатом медицинских процедур (катетеризация, укол, установка капельницы). Введение катетера раздражает внутреннюю стенку сосуда, приводит к микротравмам.
- Наиболее опасны в этом плане катетеры из полиэтилена. Современные (тефлоновые, полиуретановые) наносят меньше вреда.
- Безопасность процедуры зависит и от классификации медицинского персонала.
- Еще одна причина – имплантация кардиодефибриллятора или кардиостимулятора.
- Тромбоз может стать следствием онкологического заболевания.
Рис.3. Тромбоэмболия легочной артерии крайне опасна для жизни человека
Тромбоз может вызвать хроническую венозную недостаточность. Она вызывает серьезные неудобства:
- Руки начинают неметь, отекать, ночью могут возникать судороги.
- Появляется боли в руках при смене погодных условий.
- Больному становится труднее удерживать предметы в руках.
Венозная недостаточность, при всех проблемах, которые она создает, не смертельна. Гораздо большую опасность представляет отрыв тромба или его части. Двигаясь по сосудам, кровяной сгусток рискует попасть в легочную артерию и перекрыть движение крови по ней. Результат – острая сердечная или дыхательная недостаточность с большой вероятностью смерти больного.
Тромб может выглядеть в виде подкожного бугорка
Осложнения, которыми чреват тромбоз, требуют самого внимательного отношения к этой патологии. В этом контексте людям важно знать признаки болезни. Сгусток крови в сосуде можно в ряде случаев просто увидеть. Тромб – симптомы, первые признаки на вене руки – как он выглядит? Он не столь нагляден как тромб в сосуде ноги, но все же четко просматривается как подкожный бугорок.
Тромбоз глубоких вен руки имеет другие симптомы:
- Чувство жара, жжения, покраснение кожи, сыпь в поврежденном месте могут говорить о тромбозе.
- Болевые ощущения распирающего характера также сигнализируют о тромбозе руки. Боль усиливается при прощупывании и надавливании на пораженный участок.
- Отекание руки и посинение кожи тоже относятся к проявлениям тромбоза.
Современные методы диагностики сосудов включают в себя ультразвуковое исследование
Современная флебология располагает методиками исследования, позволяющими достаточно точно определить состояние сосудов и степень развития тромбоза.
Опытный врач в состоянии оценить степень нарушения венозного и артериального кровообращения с помощью пробы Боголепова. Суть пробы в том, что сначала больного просят поддержать вытянутые руки перед собой и отмечают окраску кожи на тыльной стороне кистей. Затем правая рука поднимается вверх, а левая, наоборот, опускается. Врач включает секундомер и наблюдает за изменением цвета кожи.
В норме за полминуты окраска кожи восстанавливается. Чем медленнее кожа приобретает исходный цвет, тем хуже обстоят дела с сосудами.
Имеются и более современные методы исследования:
- При рентгенологическом методе (флебография) в вену вводят рентгенконтрастное вещество и делают снимки сосуда. Метод позволяет выявить поврежденный участок, величину тромба.
- Ультразвуковая допплерография заключается в том, что производится облучение ультразвуковыми волнами сосуда, они отражаются от эритроцитов крови. Отраженные сигналы записываются компьютер и выводит полученные данные на монитор, которые позволяют врачу увидеть место образования тромба, степень нарушения кровотока.
- Дуплексное сканирование предполагает сочетание допплерографии и традиционного ультразвукового обследования.
На ранних стадиях заболевания тромбоз лечится при помощи медикаментозных препаратов.
Когда образовался тромб, например, после использования катетера на руке, возможно эффективное лечение введением препаратов, растворяющих сгусток крови (стрептокиназа, урокиназа и др.).
Для снятия боли применятся нестероидные обезболивающие лекарства ( диклофенак, ибупрофен и другие).
Если у пациента повышенная вязкость крови, располагающая к тромбообразованию, используются антикоагулянты. Как правило, сначала прописывается гепарин, а потом – препараты с более мягким действием (варфарин).
Специфическая терапия дополняется антибактериальным лечением (сульфаниламидовая и тетрациклиновая группы антибиотиков).
На поздних стадиях ничего более эффективного, чем делать хирургическую операцию по удалению тромба (тромбоэктомия), не остается.
Классический вариант тромбоэктомии сводится к тому, что делается разрез над тромбом, туда вводится физиологический раствор для размягчения тромба, после чего он извлекается специальным зажимом.
При эндоваскулярной хирургии делается надрез по краю тромба, туда вставляется катетер, который наполняют физраствором и вытягивают обратно вместе с кровяным сгустком.
Она заключается в ликвидации причин, способствующих тромбообразованию.
- Необходимо лечить заболевания, которые ведут к появлению триады Вирхова.
- Сам человек должен изменить свой образ жизни, в частности, бросить курить, пить достаточное количество жидкости, регулярно делать физические упражнения.
- Женщины не должны увлекаться диетами (обезвоживание) и внимательнее относиться к выбору противозачаточных таблеток.
Соблюдение этих простых правил поможет избежать человеку появления тромбов в венах не только рук, но и других частей организма.
Дополнительную информацию по тромбозу вен руки можно получить из видео:
источник
Запишитесь к специалисту прямо на сайте. Мы перезвоним Вам в течении 2-х минут .
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Наиполнейшую консультацию сегодня можно получить
только у опытного сосудистого хирурга профессора
Эндовазальная лазерная коагуляция вен. 1-я категория сложности. включая анестезиологическое пособие (местная анестезия).
Курс лимфопрессотерапии 10 процедур. Принимает Врач-флеболог кандидат медицинских наук
Прием проводит Врач-хирург высшей категории д.м.н., профессор Комраков. В.Е.
Однократный сеанс склеротерапии в пределах всей нижней конечности (пенная склеротерапия, микросклеротерапия).
Варикоз, тромбы, клапанная недостаточность, отеки на ногах
— все это повод выполнить УЗИ вен нижних конечностей
и пройти консультацию у флеболога.
Лимфопрессотерапия показана при
отеках нижних конечностей, лимфостазе.
Также она проводится в косметологической целью
Тромбоз плечевой артерии – это очень опасное состояние, угрожающее жизни человека. При закупорке артерии кровь не поступает к конечности, что, в конце концов, может закончиться инвалидностью. В наши дни тромбоз стал встречается чаще, в связи с этим, что растет число людей страдающих сердечно-сосудистыми заболеваниями, нарушением свёртываемости крови и увеличенным количеством холестерина.
Тромбоз плечевой артерии может провоцироваться такими заболеваниями как:
Последний создает благоприятный условия для образования на стенках артерий тромбов. Все зависит от того, какой отдел руки поражается тромбом. В отдельных случаях пациент может испытывать лишь некоторый дискомфорт, в других состояние резко ухудшается и требуется срочная помощь. Симптомы тромбоза плечевой артерии довольно ярко выражены. К ним относится:
• внезапная сильная боль в закупоренной тромбом конечности,
• рука полностью немеет, отекает, теряет окраску и температуру,
• после развивается выраженный цианоз,
• пульс перестает прощупываться ниже того места, где просвет артерии перекрыт, постепенно конечность перестает слушаться пациента вплоть до полного паралича.
При нажиме на ткани руки сохраняются болезненные ощущения, особенно сильные в месте прикрепления тромба.
Диагноз тромбоз плечевой артерии ставится на основании ряда медицинских обследований. Для начала врач собирает жалобы пациента, выстраивая их в анамнез. Производит тщательный осмотр пораженной конечности и общего состояния пациента. Для подтверждения диагноза осуществляется ультразвуковое дуплексное сканирование артерий в трех- и четырёхмерном разрешении для установления места локализации тромба, его размеров и подвижности.
Врач-флеболог может назначить также ангиографию. Этот метод относится к развернутым, позволяющим детализировать картину тромбоза плечевой артерии. Как правило, назначается он в тяжёлых случаях, когда речь идет о хирургическом вмешательстве. В вену пациента вводится индикатор, изменяющий цвет крови и отслеживается его движение по кровеносному руслу. Место, где он остановится и есть локализация тромба. Ангиография дает возможность оценить его размеры, степень закупорки артерии, возможность функционирования обходных путей кровоснабжения этого отдела руки, определить риск отрыва тромба и продвижения его дальше по кровеносному руслу.
Наш медицинский центр давно и успешно занимается лечением тромбоза плечевой артерии. Здесь работают настоящие профессионалы в области флебологии и ангиохирургии, имеющие огромный профессиональный опыт в выбранной области медицины. Поэтому такой врач сразу определяет схему лечения пациента и главной задачей для него служит восстановление кровоснабжения конечности. В противном случае ситуация грозит некрозом и последующей инвалидностью.
Если просвет артерии перекрыт не полностью, или состояние пациента нетяжелое, проводится медикаментозное лечение. Оно показано в стационаре, где пациенту ставится капельница, через которую вводится гепарин для разжижения крови и растворения тромба. Одновременно начинается терапия первопричины заболевания, для чего сразу же снимается электрокардиограмма. Для наилучшего растворения тромба пациенту в пораженную артерию также вводится тромболитические лекарственные средства (фибринолизин, стрептокиназа).
Если наличие тромба обусловлено нарушением системы крови, когда форменные элементы просто склеиваются в комок, который и закупоривает артерию, то в этом случае назначаются дезагреганты (трентал, реополиглюкин, никотиновая кислота). Для купирования болевого синдрома пациенту дают обезболивающие средства. Вливание гепарина должно продолжаться не менее десяти дней и если состояние пациента удалось стабилизировать, то постепенно переходят на пероральные средства (варфарин). Курс его приема проводится под постоянным контролем МНО во избежание развития кровотечений. В тяжелых случаях требуется хирургическое вмешательство для оперативного удаления тромба из артерии. Если ситуация позволяет – тромб прямо иссекается, если нет, то врач заходит в сосуд через одну из доступных артерий и посредством катетера изымает препятствие из нее.
Во избежание развития тромбоза плечевой артерии следует регулярно проходить осмотр у флеболога с использования дуплексного сканирования вен конечностей. Особое внимание нужно обратить на то, что риск тромбообразования повышается летом. Это объясняется жаркой погодой, во время которой человек теряет с потоотделением большое количество жидкости. Тем самым, происходит сгущение крови и увеличения в ней концентрации форменных элементов, которые создают опасность агрегации в сгусток. Следовательно, в этот период нужно употреблять как можно более жидкости, интенсивнее двигаться, чтобы избежать застойных явлений, пища летом не должна быть слишком жирной и насыщенной углеводами, а главное не следует принимать ее чересчур обильно. Желательно также есть побольше фруктов и овощей. Необходимо полностью отказаться от курения. Это один из самых распространённых факторов, влияющих на здоровье сердечно-сосудистой системы и способствующих тромбообразованию.
источник

В основном острый тромбоз глубоких вен плеча появляется у молодых людей, которые подвергаются значительным физическим нагрузкам.
В группе риска находятся спортсмены с развитой мускулатурой, у которых физические нагрузки приходятся на какую-либо руку. Но тромбоз может появляться после долгого нажима на подключичную вену при неудобном положении с рукой, запрокинутой за голову.
Патология была названа в честь врача, который впервые ее выявил, как синдром, развивающийся от чрезмерного физического усилия.
Заболевание может иметь острую и хроническую стадию. Под острой болезнью подразумевается легкая, средняя и тяжелая формы, которые во время исследования выявляются венозным давлением в мм вод. ст.
В первые дни развития болезни наблюдается повышенное давление, которое постепенно снижается. При переходе болезни в острую форму отсутствует гипертензия при спокойном положении конечности, ее повышение происходит при умеренных физических нагрузках.
Выделяют большое количество причин острой формы патологии, в зависимости от провоцирующего фактора зависит выбор лечения и прогноз. Различают первичный и вторичный тромбоз глубоких вен плеча.
Первичная форма синдрома связана с появлением сдавленных вен, а вторичная развивается под влиянием многих этиологических факторов, в том числе при повреждении вены установкой центрального катетера.
Также патология развивается при травмировании ключицы, с неправильно сформированной костной мозолью. На появление тромбоза влияет уровень свертываемости крови и некоторые наследственные заболевания. К патофизиологической особенности можно отнести замедленный локальный кровоток в вене.
Часто выявляется нарушение вены в правом плече из-за высоких нагрузок на эту конечность.
Гипертензия в венах плеча особенно выражена на первых этапах развития патологии, она постепенно сокращается при развитии коллатерального кровяного оттока, реканализации пораженного участка вены.
В хронической стадии в спокойном положении пациента гипертензия вен является умеренно выраженной, но при нагрузках мышц четко определяется недостаточный отток крови.
В клинике острой формы синдром Педжета Шреттера основными симптомами являются отечность пораженной области и верхней зоны грудной клетки. Редко можно встретить тромбоз, распространенный на предплечевых зонах.
При надавливании пальцем на отечность не появляется ямка (в результате расширения лимфатических и венозных сосудов, где жидкость перетекает в подкожную клетчатку из сосудистого русла). При этом пациенты жалуются на чувство распирания, натяжения, слабости и быстрого утомления в конечности.
Другим признаком заболевания подкожное расширение плечевых вен и сосудов в передней зоне грудной клетки. Такая симптоматика 
Пациенты отмечают тяжесть, жжение, охлаждение и распирание конечности. Иногда проявляется цианоз кожи.
В сравнении с тромбозом нижних конечностей, симптомы патологии плеча связаны не с рефлюксом, а с неправильной венозной проходимостью.
Часто выявлять появление тромбоза глубоких вен плеча можно без проведения исследования по выраженной симптоматике:
- усиленному рисунку вен, границы которого могут соответствовать распространению отека;
- постоянным болям, которые становятся выраженными, пульсирующими и распирающими;
- отечностям мягких тканей;
- появлению плотной, глянцевой и напряженной поверхности плеча.
В первую очередь для диагностического исследования применяют дуплексное сканирование, которое в сравнении с флебографией характеризуется высокой специфичностью и чувствительностью.
Для выявления тромбозов глубоких вен используются следующие методы:
- магнитная резонансная ангиография;
- компьютерная томография;
- флебография (для выявления развития тромбообразования, развитость коллатерального кровообращения).
Дополнительно врач может назначить допплерографию, рентген плечевой зоны, УЗИ глубоких вен и пр.
В основном при тромбозе глубоких вен плеча выбирается консервативное лечение. При отсутствии оказания своевременной терапии через несколько недель появившийся тромб начинает реканализовываться (растворяться).
Основными задачами консервативной терапии является крепление тромба на стенку, остановка образования тромбов, купирование воспаления и спазма, действие на тканевый обмен и микроциркуляцию.
Лечение синдрома Педжета Шреттера не отличается от терапии тромбов нижних конечностей, так как отсутствует осложнение тромбоэболией. Из-за развитой венозной сети происходит быстрая компенсация кровотока и назначается менее интенсивная терапия.
При необходимости устанавливается строгий постельный режим, рука должна находиться в вертикальном положении в состоянии покоя.
Во время лечения используются следующие препараты:
- Иногда назначаются антикоагулянты, эффективными из которых являются препараты прямого действия. Выбор дозы Гепарина определяется в расчете ее взаимосвязи с протеинами плазмы. Его действие усиливается вместе с Фибринолизином в соотношении
10/20 тыс. ЕД. Гепаринотерапию проводят 3-5 суток исходя из тяжести и распространенности тромбообразования.
- На начальной стадии лечения назначаются флавоноиды (Эскузан, Гливенол, Венорутон, Троксевазин и Детралекс), действие которых распространено на метаболизм венозной стенки. Они обладают обезболивающим и противовоспалительным действием.
- Миотропные спазмолитики и вещества, нормализующие и улучшающие кровяной приток (Трентал, Ксантинола никотинат). Их вводят внутримышечно и принимают с коктейлем. Парэнтерально могут вводиться миотропные спазмолитики (Галидор, Папаверин, Но-шпа).
- Применение компрессов с разными препаратами (Гепароид, Гепариновая мазь, спиртовой раствор, Троксевазиновая мазь, содержащая флавоноиды) и пиявок.
При отсутствии противопоказаний используются физиотерапевтические мероприятия (ионофорез новокаина, Гепарина, Аспирина или Трипсина). Изначально требуется бинтовать конечность (при отсутствии тотального тромбообразования).
На основании статистических исследований могут наблюдаться рецидивы заболевания, поэтому для профилактики пациентам назначаются антигистаминные средства, проводится регулярная терапия препаратами.
Оперативное вмешательство назначается при сильных болях в сочетании с тяжелыми патологиями венозного оттока. Операцию осуществляют для нормализации кровотока в глубоких венах плеча.

Может проводиться эндопротезирование и ангиопластика сосудов. Для устранения компрессии осуществляется одновременное вмешательство на сухожилиях, костях и мышцах.
В лечении хронической стадии болезни используются методы хирургического вмешательства, создающие дополнительные пути для оттока крови из верхних конечностей.
К таким методам относят анастомозирование. Для шунтов применяются трансплантаты, выполненные из подкожной вены на бедре.
Чтобы ликвидировать факторы развития патологии, рассекается реберно-диафрагмальная связка, проводится флеболиз, удаляются экстравазальные образования и шейное ребро.
При наличии посинения или покраснения, резких болей, тепла и опухолей плеча, рекомендуется срочная терапия. Иначе может появиться легочная эмболия. Одним из осложнений острого тромбоза является патология грудного выдоха.
Своевременное выявление и правильно подобранное лечение для устранения синдрома Педжета-Шреттера чаще всего приводят к положительным результатам. При отсутствии положительного эффекта от медикаментозной терапии или в сложных формах может проводиться операция для повышения венозного оттока.
источник
Тромбоз рук – болезнь, которая развивается на фоне нарушения проницаемости стенок сосудов. Вследствие этого образуются кровяные сгустки, превращающиеся в тромб. Причиной тромбоза верхних конечностей чаще всего являются продолжительные физические нагрузки или постинъекционный тромбофлебит. Также тромбоз конечностей вызывает воспалительный процесс, начавшийся после родов, инфекций и хирургических операций. Патология часто возникает из-за развития варикозного расширения вен, обездвиженности верхних конечностей, малоподвижного образа жизни, сахарного диабета и избыточного веса.
Тромбоз верхних конечностей, лечение которого должен назначать врач-флеболог, поражает как поверхностные, так и глубокие вены. Он может локализоваться в области правой или левой руки, шеи, подключичной зоны и грудной клетки. Если не проводить лечение, патология верхних конечностей закончится образованием тромба, который перекроет нормальный кровоток. В результате может закупориться легочная артерия, что приведет к неминуемой смерти больного. Кроме того, осложнения тромбоза верхних вен может спровоцировать некроз (отмирание тканей), гнойные образования и эмболию (приступы паники).
Первые признаки болезни глубоких и поверхностных артерий заключаются в наличии умеренных и сильных болей в области воспаленных сосудов. Вена просвечивает сквозь кожу, а патологическая зона обретает багровый окрас. Клиническую картину может дополнить повышение температуры, которая доходит до 38.5-39 градусов. При наличии этих симптомов рекомендуется немедленно начинать лечение. На этом этапе могут помочь таблетки и другие консервативные методы.
Впоследствии симптомы могут отличаться в зависимости от вида недуга:
- Тромбоз поверхностных артерий характеризуется отечностью, болью и ощущением жжения в пораженной области. Клиника заболевания сопровождается онемением и посинением конечности, гиперемией (притоком крови), воспалением лимфатических узлов, отсутствием чувствительности кожного покрова, образованием венозной сетки. Несмотря на такие явные симптомы, верхние конечности не меняются в размерах, а ограничений в двигательных функциях суставов не появляется. Если вовремя начать пить таблетки и учитывать рекомендации врача, воспалительный процесс можно быстро остановить, а симптомы снять.
- При тромбозе глубоких вен появляется сильная боль. Признаки выражаются в онемении, отечности, синюшности или покраснении артерий и близлежащих зон. Отличительные симптомы поражения глубоких вен заключаются в том, что болевые ощущения появляются внезапно и развиваются очень быстро. Прогресс болезни наступает на 3-е сутки. Если в течение этого времени не начать лечение, не принимать таблетки и не использовать другие методы, рекомендованные к применению, может начаться некротический процесс.
При тромбозе верхних конечностей может наблюдаться повышение температуры тела до 39 градусов.
Симптомы могут проявляться не только в месте поражения, но и отдавать в предплечья, плечи, руки, кисти и т. д. Интенсивность болевых ощущений может меняться, периодически затихая и усиливаясь. Симптомы заболевания также зависят от его течения. Если оно развивается медленно, симптомы беспокоят больного не сильно.
Если посмотреть на фото больных, имеющих тромбоз глубоких и поверхностных артерий верхних конечностей, можно заметить отеки по ходу вены и покраснения. На коже становятся видны багровые полосы и венозная сетка.
При нарушении кровотока в поверхностных артерий на фотографиях хорошо заметно большое количество венозных сосудов в виде багровых или синих лент. Кожные покровы, расположенные над артерией, краснеют и отекают. В подмышечной зоне или в области локтевого сустава можно увидеть увеличенные лимфатические узлы. Если патологию правильно лечить, уже через несколько дней визуальные признаки тромбоза поверхностных артерий исчезают.
Симптомы тромбоза глубоких артерий верхних конечностей, которые можно рассмотреть визуально, отличаются наличием сильной отечности и посинением. Расширенные подкожные вены становятся хорошо видны. В зависимости от развития болезни и нахождения тромба кисть, верхняя часть предплечья, плечо или ключица воспаляются и становятся лилово-синими.
Если у пациента имеется восходящий тромбоз, при котором воспалительный процесс распространяется с большой скоростью вверх по руке и затрагивает крупные вены, симптомы становятся еще более заметны. Верхняя конечность сильно воспаляется и увеличивается в размерах.
Лечение тромбоза глубоких и поверхностных артерий верхних конечностей зависит от его развития, поражения сосудов, симптомов и наличия венозных закупорок. В одних случаях могут помочь таблетки и соблюдение рекомендаций врача, а в других потребуется хирургическое вмешательство.
При медленном развитии болезни назначают медикаментозное лечение.
Поскольку лечение сосудов требует глубоких знаний, проводить его может только врач. В зависимости от течения тромбоза, используются следующие методы:
- Медикаментозное лечение. Таблетки назначаются при поражении поверхностных артерий, когда болезнь развивается медленно, симптомы выражены не ярко, а осложнения отсутствуют. Врач прописывает таблетки, направленные на устранение воспаления, снятия отечности и обезболивание. В некоторых случаях дополнительно назначаются препараты, способствующие разжижению крови, и таблетки, предотвращающие образование кровяных сгустков. В каждой упаковке лекарственных средств имеется инструкция по применению, с которой необходимо ознакомиться.
- Физиотерапия. В дополнение к медикаментам часто рекомендуют к применению лечение электрофорезом, магнитофорезом, лечебные ванны и т. д.
- Дополнительные методы. Принимая таблетки и используя физиотерапию, пациент должен соблюдать дополнительные рекомендации врача, которые зависят от тяжести и симптомов заболевания. Обычно инструкция заключается в соблюдении постельного режима, нахождении пораженной верхней конечности на возвышенности или в подвешенном состоянии с целью создания оптимальных условий для оттока крови, отказе от алкоголя, увеличении питьевого режима и специальной диете. Обязательной мерой является ношение эластичного бинта или тугих повязок.
- Хирургическое вмешательство. Такое лечение чаще всего подлежит к применению в случае поражения глубоких артерий и при быстром развитии патологии, когда таблетки и другие методы уже не помогают. Проводится с целью частичного или полного удаления пораженной вены. Лечение глубоких вен часто проводится малоинвазивным способом, помогающим устранить образовавшийся тромб.
Принять решению по применению того или иного метода лечения тромбоза поверхностных и глубоких вен может только врач. Поскольку все они тесно связаны между собой и направлены на решение одних и тех же задач, методы часто совмещаются и дополняют друг друга. Перед применением любого препарата должна быть прочитана инструкция по его применению.
источник
Тромбофлебит верхних конечностей — заболевание вены верхней конечности, вызванное воспалением ее стенки и формированием в этом месте тромба, закупоривающего просвет сосуда. Образующиеся тромбы препятствуют нормальному кровотоку.
Характерное месторасположение тромбов верхних конечностей:
- область подключичной вены в месте вхождения в грудную полость;
- поверхностные вены рук;
- глубокие венозные стволы рук.
Тромбофлебит на руке обычно возникает на фоне генерализованного или локального воспаления. Перед развитием заболевания характерно появление застоя крови в венах (возникает при варикозных дилатациях, неподвижной фиксации руки или при ожирении). Поврежденная воспаленная сосудистая стенка (например, после инъекции, катетеризации или травмы) задерживает вязкую венозную кровь и провоцирует формирование тромба в этом месте. Кровь может становиться вязкой во время беременности, при сахарном диабете или при наследственных патологиях крови. Таким образом, в основе формирования тромбофлебита стоят три симптома (триада Вирхова): нарушение целостности венозной стенки, замедленный кровоток и высокая активность свертывающей системы.
Самой частой причиной развития тромбоза поверхностных вен верхних конечностей является постинъекционное воспаление. Длительные внутривенные вливания, заборы крови, постановка катетеров в вену, нарушение техники выполнения инъекций могут провоцировать воспаление сосудистой стенки. Обычно это состояние является одним из характерных симптомов у людей, употребляющих инъекционные наркотики. Как правило, постинъекционный тромбофлебит редко распространяется на глубокие вены руки и быстро вылечивается.
Второй по распространенности причиной считается тяжелая физическая нагрузка (синдром Педжета-Шреттера, тромбоз усилия). Для этого типа тромбофлебита характерна локализация в глубоких венозных стволах плеча (обычно подключичная или подмышечная вены).
Иногда тромбофлебит развивается после осложненных родов, оперативных вмешательств, аллергических реакций на медикаментозные средства, травм, при длительной фиксации руки после переломов, химиотерапии, после инфекционных болезней или гнойных заболеваний (остеомиелит, флегмона, сепсис). Причем долгая неподвижная фиксация руки и гнойные процессы обычно вызывают поражение глубоких вен.
Развитие тромбофлебита поверхностных вен верхних конечностей сопровождается следующими симптомами:
- болезненность по ходу венозного ствола;
- краснота и отечность кожных покровов над веной;
- на ощупь вена, как плотный жгут, утолщена;
- венозные сосуды могут просматриваться под кожей в виде синюшных или багровых лент;
- увеличение и воспаление лимфатических узлов в локтевой или подмышечной областях;
- незначительное повышение температуры;
- нарушение функционирования суставов, расположенных рядом с местом воспаления, из-за значительного болевого симптома.
Симптомы поражения глубоких вен руки несколько отличаются:
- сильная отечность и посинение кисти, предплечья или плеча, в зависимости от уровня воспаления и закупорки;
- болевой симптом и чувство тяжести, распирания в конечности;
- подкожные вены расширены и хорошо заметны;
- движения конечностью и работа суставов затруднены;
- повышение температуры от 38` С и более;
- яркие симптомы общей интоксикации.
Возможно развитие мигрирующего тромбофлебита. Такое состояние характерно для септического поражения крови. В этом случае спонтанно формируются небольшие тромбы, которые закупоривают сосуды. Клинически это проявляется множеством мелких болезненных узелков под кожей, сами кожные покровы красные и раздраженные.
Для назначения правильного лечения необходимо своевременно и в полном объеме проводить диагностические мероприятия. Исследования при тромбофлебите вен рук:
- общий анализ крови, биохимическое исследование и определение показателей свертываемости крови;
- рентгеноконтрастная флебография или флебосцинтиграфия;
- ультразвуковая доплерография или дуплексное ангиосканирование;
- магнитно-резонансная томография.
Своевременное лечение тромбофлебита позволяет не только снять болезненные симптомы заболевания, но и предотвратить развитие различных осложнений:
- распространение процесса на другие вены;
- отрыв и миграция тромбов с риском закупорки ими сосудов легких;
- венозная гангрена.
Лечением тромбофлебита вен верхних конечностей занимается врач-флеболог или хирург общей практики. Применяется медикаментозная терапия:
- Для снятия воспалительного процесса: антибактериальные препараты, нестероидные противовоспалительные, производные рутина, энзимы.
- Для восстановления текучих свойств крови и рассасывания тромбов: антикоагулянты, корректоры микроциркуляции, энзимы, дезагреганты.
- Для избавления от болевого синдрома: нестероидные противовоспалительные (общего действия или местные формы).
- Для защиты сосудистой стенки и повышения ее тонуса: производные рутина, флеботоники.
Современный способ избавления от закупорки — катетер-управляемый тромболизис. С помощью специальной трубки препарат вводится непосредственно в тромб. Этот метод лечения позволяет убрать целиком тромбические массы.
Кроме того, обязательно назначение компрессионной терапии в виде эластичного бинтования пораженной руки. Также широко применяется физиотерапевтическое лечение: УВЧ, электрофорез или магнитофорез с лекарственными средствами, лечебные ванны, душ Шарко.
Реже, в случае быстрого распространения процесса, формирования больших флотирующих тромбов или захватывания процессом глубоких вен руки, применяют хирургическое лечение:
- склерозирование возного ствола;
- резекция пораженных сосудов;
- тромбэктомия.
Также в некоторых случаях требуется установка специальных фильтров в венозные стволы, улавливающих оторвавшиеся тромбы.
Во время лечения и после важно соблюдать питьевой режим (не менее двух литров жидкости в день для предотвращения сгущения крови), а также исключить употребление алкоголя, консервированной, жирной и копченой пищи, бобовых, капусты. Увеличить в рационе растительные жиры, молочные продукты, овощи.
Пациентам, склонным к образованию тромбов или входящих в группу риска по развитию тромбофлебита (частые инъекции, заборы крови, неадекватные физические нагрузки) необходимы профилактические мероприятия:
- активный образ жизни (легкая гимнастика, пешие прогулки, езда на велосипеде или плавание);
- отказ от длительного ношения обуви с высоким каблуком;
- своевременное выявление и лечение варикозного поражения вен.
Хорошо зарекомендовали себя при профилактике тромбофлебита средства народной медицины: настои шиповника, зверобоя или клюквы.
Поражение поверхностных вен лечится достаточно быстро и имеет благоприятный прогноз для выздоровления. Прогноз при заболевании глубоких вен зависит от тяжести процесса и времени начала терапии. Своевременное обращение за медицинской помощью и назначение терапевтических мероприятий на начальных этапах развития тромбофлебита позволят быстро забыть о болезни.
источник
Окклюзия плечевой вены — патология, которая характерна для людей молодого возраста. Тромбоз подключичной артерии возникает из-за нарушения естественного процесса свертываемости крови. Зачастую возникает при физической активности, причем более склонным к такой болезни являются представители мужского пола. Правильная и своевременная диагностика поможет установить рациональную терапию и предотвратить ухудшения состояния пациента.
Острый тромбоз подключичной вены является редкой патологией, которая возникает вследствие формирования тромба в сосудах. Уязвимыми к недугу являются люди, которые занимаются спортом и пациенты, принимающие инъекционные препараты на протяжении длительного времени. Распространенные причины, влияющие на развитие болезни, такие:
- окклюзия плечевой вены из-за физической активности и чрезмерных нагрузок;
- генетическая предрасположенность кровяных телец к свертываемости и формированию тромбов;
- длительный ввод медикаментозных средств через катетерную систему с последующим образованием сгустка.
Вернуться к оглавлению
Синдром Педжета-Шреттера (другое название тромбоза подключичной вены) имеет различную симптоматику. Основными признаками патологии выступают:

- Образование глянцевой поверхности верхней конечности.
- Чувство натяжения, тяжести, острого жжения кожного покрова. В редких случаях возникает цианоз.
- Слабость и быстрая утомляемость в плечевом суставе.
- Выраженная отечность поврежденной зоны и области верхней части груди. Характерным является то, что при надавливании на больную область не формируется ямка.
- Расширение вен и сосудистых каналов плеча под кожей при хронической форме патологии. При острой форме такой эффект отсутствует либо слабо выражен.
Вернуться к оглавлению
Тромбофлебит подключичной области поддается широкому спектру диагностических процедур. Для постановления диагноза пациент проходит первичный осмотр и опрос. После выяснения, были ли чрезмерные физические нагрузки у больного, устанавливают сроки появления тромбоза. Среди главных диагностических исследований чаще проводят такие, как:
- Магнитно-резонансная ангиография. Это метод для оценки работы сосудов, а также для определения патологий (тромбоза, атеросклеротических бляшек).
- Дуплексное ультразвуковое сканирование. Метод позволит визуально оценить структуру артерий, исследовать движение крови, и выяснить существует ли окклюзия сосудов.
- КТ — исследования системы венозных сплетений на послойном уровнях.
- Ультразвуковая допплерография подключичной вены. Это диагностика артерий с помощью ультразвуковых волн для оценки скорости кровотока и определения состояния сосудов, а также наличия тромбов или других патологических образований.
- Ангиография. Представляет собой методику рентгеноскопии кровеносных сосудов с вводом контрастного химического вещества.
Чаще всего, если обнаружены симптомы патологии подключичных вен, назначают консервативную терапию. Смысл заключается в нормализации кровотока в вене и растворении сгустка, который образует окклюзию артерии. При малейших признаках заболевания необходимо обратиться к лечащему врачу, чтобы своевременно пройти необходимую терапию.
При терапии медикаментозными средствами используют три основные группы препаратов:
- ангиопротекторы — препараты, которые корректируют процессы циркуляции крови, снимают отечность и болевой синдром;
- тромболитики, предотвращающие образование тромбов;
- антикоагулянты, разжижающие кровяные сгустки в больной области.
Эффективными препаратами в терапии являются:
- «Гепарин» в комплексе с «Фибринолизином»;
- «Синкумар»;
- «Фенилин» и «Фраксипарин»;
- «Стрептокиназа»;
- «Трентал»;
- «Танакан»;
- «Курантил».

Терапия должна проходить под присмотром и контролем лечащего врача. Это обусловлено присутствием противопоказаний и побочных эффектов у препаратов, поэтому их прием требует систематического контроля. Немаловажной разновидностью лечения является использование кремов и мазей, которые оказывают укрепляющее действие. Препараты наружного применения для разжижения сгустков крови и укрепления сосудистых систем приносят позитивную динамику в процессе терапии. Такие мази применяют на острых и запущенных стадиях заболевания, в том случае, когда «Гепарин» не приносит должного эффекта. Заменить гепариновый крем можно линиментом Вишневского.
Хороший эффект можно получить только при систематическом приеме медикаментозных средств.
Хирургические манипуляции назначают при сильном болевом синдроме в комплексе с патологиями артериального оттока. Цель операции — нормализация кровотока по венам. Вначале проводят тромбэктомию, а при хронических формах болезни используют реконструктивные манипуляции (при сегментарном перекрытии артерии с нарушенным оттоком крови). Показаниями для проведения такой процедуры являются симптомы гангрены, а также гемодинамические патологии. Профессор Савельев разработал вариант, при котором разрезы делают над грудино-ключичным соединением с ревизией артерии.
Проводят эндопротезирование и ангиопластику сосудов. Вмешательство осуществляют комплексно на сухожилиях, костных тканях и мышечных волокнах для устранения компрессии. Анастомозирование — оперативный вид вмешательства, который проводят при хронических формах заболевания. Его суть в образовании дополнительных путей оттока крови из плеча. В качестве шунта применяют трансплантат, изготовленный из подкожной вены бедра. Операцию проводят рассеканием реберно-диафрагмальной связки, делают флеболиз. Покраснения или посинения, резкий болевой синдром, а также отечность плеча указывает на возможные симптомы развития легочной эмболии. При таких признаках необходимо срочная терапия. Болезнь грудного выдоха — еще одно осложнение острого тромбоза.
Любой недуг и болезнь легче предотвратить, чем применять терапию. Это относится и к тромбофлебиту плеча. К профилактическим мерам относят занятия гимнастикой, плаванием, а также велоспорт и пешие прогулки. Не рекомендуется ходить в обуви на высоком каблуке длительное время. А также помогает прием настоек из клюквы. зверобоя и шиповника. Проведение терапии на первичных стадиях заболевания намного проще, поэтому при малейших признаках наличия патологии следует незамедлительно обратиться к лечащему врачу.
источник
Тромбофлебит – это заболевание вен воспалительной природы, характеризующееся образованием в них тромбов и нарушением кровообращения. В большей степени этой патологии подвержены вены нижних конечностей. Но иногда поражаются и верхние конечности, развивается тромбофлебит руки.
Развитию данного заболевания способствуют два фактора – варикозное расширение вен и нарушения в системе свертываемости крови в сторону повышенного тромбообразования.
Это может происходит по ряду причин:
- При повреждении вен вследствие катетеризации, травм, операций и др.;
- После длительной иммобилизации конечности (например, при переломе);
- В результате аллергической реакции на препараты или укусы насекомых;
- Гнойные заболевания кожи в этой зоне (флегмоны, остеомиелиты и др.).
Варикозное расширение вен может поразить и поверхностные, и глубокие вены.
Повышенному тромбообразованию способствуют:
- Онкологические заболевания;
- Возраст старше 45 лет;
- Сердечно-сосудистые заболевания;
- Патологии свертываемости крови;
- Паралич конечностей после инсульта;
- Малоподвижный образ жизни;
- Ожирение;
- Обезвоживание вследствие болезней или неправильный питьевой режим;
- Прием половых гормонов с целью контрацепции или лечения.
Тромбофлебит на пальцах рук может возникнуть в результате ношения колец из-за регулярного сдавливания сосудов.
В развитии тромба в венах верхних конечностей играют роль три фактора:
- Замедленный ток крови (в следствие ее повышенной вязкости, расширения вены, отсутствия движений и др.);
- Повреждение венозной стенки (вызывает активацию факторов свертывания и образования тромба);
- Повышенная свертываемость крови (при различных заболевания и состояниях).
Таким образом, при повреждении стенки вены начинается формирование тромба, что является физиологическим процессом. Но при участии выше перечисленных факторов тромбоциты продолжают налипать на формирующийся сгусток в излишних количествах.
Он становится слишком большим и полностью перекрывает просвет сосуда. Возникает нарушение тока крови.
Тромб препятствует ее движению крови. Выше препятствия вена переполняется и растягивается, ниже – происходит нарушение трофики тканей из-за отсутствия кровоснабжения. Развивается картина острого тромбоза вены.
Если на руке появился отек (плотная шишка), покраснение, при ощупывании чувствуется плотный болезненный узелок на фоне расширенной вены, у вас вероятно развился тромбофлебит на руке. Пораженное место может быть горячее окружающей кожи, или же может подняться общая температура.
В любом случае, оттягивать визит к врачу не стоит. Цена промедления может быть слишком высока. Тромбофлебит на вене руки – опасное заболевание, которое без лечения грозит серьезными осложнениями и даже может привести к смерти.
Важно: При первых признаках образования тромба и закупорки вены нужно незамедлительно обратиться к врачу.
Еще раз перечислим основные симптомы тромба в руке более подробно:
- Местный отек, который без лечения распространяется на всю руку до плечевого сустава;
- Болезненность в зоне поражения;
- В случае закупорки тромбом поверхностной вены на коже виден узелок и расширенные плотные сосуды (как шнуры на ощупь), при заболевании глубоких вен на коже видно лишь покраснение;
- Повышение температуры в месте тромбоза или общее;
- Ощущение онемения руки;
- Изменения цвета кожных покровов руки от красного до багрового и синюшного в зависимости от выраженности и давности процесса.
Тромбофлебит на кистях руки визуально распознать достаточно легко – очаг воспаления выглядит как узелок багрово-синего цвета. Это хорошо видно на фото.
На плечах и предплечьях тромбоз может затрагивать глубокие вены, и тогда поставить диагноз только лишь при осмотре почти невозможно. Поэтому при появлении отека и болезненности на руке нужно сразу обратиться к врачу, так как закупорка сосуда может привести к развитию некроза и гангрене вследствие нарушения питания окружающих тканей.
Симптомы воспаления а поверхностных вен отличаются от поражения глубоких сосудов.
Основные различия представлены в таблице:
| Поверхностных вен | Глубоких вен |
| Отечность, но конечность в размере не изменяется | Отечность, пораженная конечность больше здоровой |
| Болезненность в зоне пораженной вены | Разлитая болезненность |
| Видимые и ощущаемые сине-красные узелки на коже | Видимые красно-синие полосы или просто покраснение большого участка кожи; узлы и тяжи прощупываются не всегда |
| Движения в суставах не ограничены, но могут быть болезненны | Движения в суставах ограничены и болезненны |
Постановка диагноза тромбофлебит вен на руках требует проведения комплексного обследования, которое включает:
- Лабораторные анализы:
- Общий анализ крови;
- Анализ крови на свертываемость;
- Биохимический анализ.
- Инструментальные исследования:
- Рентгенографию вен с контрастом;
- Дуплексное ангиосканирование;
- Радионуклидное сканирование;
- Ультразвуковая допплерография вен;
- МРТ.
Тщательное обследование в совокупности с данными осмотра и анамнеза позволяют поставить правильный диагноз и подобрать лечение.
Тромбофлебит на вене руки можно лечить консервативно или с помощью операции.
Медикаментозная терапия включает назначение:
- Антикоагулянтов для разжижения крови (Гепарин, Синкумар, Фенилин, Дикумарин);
- Флеботоников для укрепления венозной стенки (Детралекс, Диосмин, Антистакс);
- Фибринолитических средств для рассасывания сгустков (Стрептокиназу, Урокиназу и Фибринолизин);
- Для снятия воспалительного процесса и болевого синдрома нестероидные противовоспалительные препараты.
Важно: Консервативное лечение должен назначать только врач (флеболог или хирург), нельзя самостоятельно принимать подобные препараты. Данная терапия должна обязательно проводиться в стационаре и под контролем анализов крови.
Оперативное лечение заключается в удалении тромба из вены. Эта процедура проводится под местной анестезией и по времени занимает около получаса.
В поврежденный сосуд через разрез вводят катетер с баллончиком-наконечником и под давлением выталкивают сгусток наружу. После чего назначается гепарин для профилактики повторного образования тромбов.
Видео в этой статье продемонстрирует современный способ удаления тромба:
Еще один вариант хирургического лечения — катетер-управляемый тромболизис. С помощью катетера прямо в тромб вводится рассасывающее вещество, что позволяет убрать сгусток.
В запущенных ситуациях проводят тромбэктомию под общим наркозом с удалением пораженного венозного участка. В случаях быстрого прогрессирования заболевания с частыми обострениями применяют склерозирование венозных сосудов или иссечение пораженных вен.
При склонности к тромбообразованию пациентам необходимо:
- придерживаться активного образа жизни;
- правильно питаться;
- пить много воды;
- носить компрессионный трикотаж;
- регулярно применять средства, способствующие разжижению крови (Аспирин в малых дозах).
Самое грозное осложнение тромбофлебита – закупорка жизненно важных сосудов, что может привезти к смерти. Если у пациента выявлены мигрирующие тромбы, во избежание внезапного летального исхода нужно оперативным путем установить специальные кава-фильтры в просвет нижней полой вены для улавливания сгустков.
В профилактике развития осложнений самое важное значение имеет своевременная госпитализация при остром тромбозе вен.
Помимо вызова скорой помощи неотложные мероприятия включают:
- Придание больному горизонтального положения;
- Пораженную конечность при этом нужно приподнять;
- Нельзя массировать руку или втирать болеутоляющие мази;
- Нужно обеспечить покой и ожидать приезда машины скорой помощь.
Важно: До приезда скорой нельзя надавливать на пораженное место или его массировать во избежание отрыва тромба. Руку нужно положить на возвышение и обеспечить больному полный покой.
Тромбофлебит вен на руках – опасное заболевание, грозящее серьезными осложнениями вплоть до лишения конечности и смерти. При поражении поверхностных вен прогноз при своевременном лечении благоприятный. При поражении глубоких вен прогноз на выздоровление зависит от давности заболевания, степени его выраженности и времени начала терапии.
источник

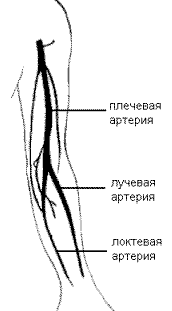
- наличие хорошо развитой сосудистой сети, способной обеспечивать кровоток при частичной закупорке небольших артериальных и венозных стволов;
- небольшая по объему мышечная масса;
- поверхностно расположенные крупные венозные сосуды, используемые для забора или переливания крови.
Руки у человека выполняют большую часть физической работы и часто травмируются. Сосудистая система обеспечивает оптимальный кровоток, но при возникновении провоцирующих и способствующих факторов в артериях и венах может произойти закупорка: возникновение тромба проявляется типичными симптомами и требует оказания экстренной медицинской помощи.
Основные провоцирующие факторы сосудистой окклюзии — воспаление и травма. Тромбоз артерий возникает на фоне следующих заболеваний и состояний:
- атеросклероз;
- облитерирующий тромбангиит;
- системные варианты патологии (артериит, склеродермия, узелковый периартериит, болезнь Рейно).
Одна из основных причин закупорки артерий верхних конечностей – формирование атеросклеротической бляшки, закрывающей просвет крупной плечевой или лучевой артерии.
Для нижележащих артериальных стволов характерны воспалительные варианты патологии. Тромбоз глубоких и поверхностных вен возникает в следующих случаях:
- травмирование сосудистой стенки при проведении внутривенной инъекции;
- формирование острого или хронического воспаления в тканях конечностей;
- проведение сосудистых диагностических исследований.
Важный провоцирующий фактор – повреждение вены при любых видах пункции сосуда для забора анализа, введения лекарства или контрастного вещества, при переливании крови. Врач во всех случаях после коронарографии или ангиографии будет оценивать состояние сосудов, чтобы вовремя заметить первые признаки тромба в вене на руке.
К способствующим факторам тромбоэмболических состояний относятся следующие заболевания:
- сахарный диабет;
- ожирение;
- высокое артериальное давление;
- курение;
- выраженные физические нагрузки;
- длительная неподвижность конечности.
В каждом конкретном случае возникновение тромба в артерии или вене – это неблагоприятное сочетание провоцирующих и способствующих факторов, создающих условия для закупорки сосуда.
Артериальная ишемия конечностей, симптомы которой проявляются наиболее ярко, выражается следующими признаками:
- покалывание или онемение в кончиках пальцев;
- боль в руке при движении или в покое;
- различные варианты трофических расстройств (от сухости кожи рук до появления язв и очагов некроза).
Чем выше уровень артериальной закупорки, тем сильнее выражены симптомы и хуже прогноз для конечности. При венозной окклюзии возможны следующие типичные признаки тромбоза:
- изменение цвета кожных покровов (краснота, синюшные полосы);
- отек тканей;
- болевые ощущения разной степени выраженности в области пораженной вены;
- нарушение двигательной активности руки;
- повышение местной и общей температуры.
При возникновении острого тромбофлебита ярко выраженные симптомы заставят обратиться за медицинской помощью: не надо пытаться самостоятельно лечить воспаление вены после укола или травмы – чем раньше начать правильную терапию, тем меньше риск опасных осложнений тромбоза.
При подозрении на наличие тромба в сосудах верхних конечностей необходимо выполнить следующие исследования:
- анализы крови на свертывание (коагулограмма);
- дуплексное сканирование сосудов плеча и верхних конечностей;
- ангиография с оценкой состояния вен и артерий;
- контрастная МРТ.
Тромб в плечевой артерии на рентгеновском снимке
Опытный сосудистый хирург на этапе обследования сможет по внешним признакам, состоянию пальцев на руках и данным аппаратного обследования определить уровень поражения и выраженность окклюзионного поражения.
Важнейшие задачи терапии – устранить риск отрыва тромба с развитием смертельно опасных ситуаций и создать условия для восстановления кровотока в конечности. В зависимости от причины, месторасположения и степени закупорки сосудистых стволов используют следующие методы лечения:
- Антибактериальная и противовоспалительная терапия для устранения острого внутрисосудистого воспаления;
- Прием антикоагулянтов для улучшения скорости кровотока и снижения вязкости крови;
- Ангиопротекторные лекарственные средства (защита и восстановление сосудистой стенки);
- Тромболизисная терапия (медикаментозная или ангиохирургическая);
- Хирургическая коррекция при выраженном тромбозе верхней конечности.
Для каждого пациента методика лечения подбирается индивидуально.
Необходимо точно и последовательно выполнять назначения сосудистого хирурга или врача-флеболога на всех этапах обследования и лечения, чтобы предотвратить осложнения и сохранить здоровые работоспособные руки.
Основой успешной профилактики тромбоэмболической закупорки сосудов верхних конечностей является выполнение следующих рекомендаций:
- проведение внутривенных инъекций в лечебном учреждении одноразовыми инструментами;
- отказ от чрезмерных физических нагрузок;
- своевременное лечение любых гнойно-воспалительных заболеваний кожи рук;
- лечение атеросклероза и системных заболеваний сосудов;
- снижение массы тела;
- контроль сахара крови;
- постоянный прием гипотензивных таблеток при гипертонии.
Закупорка артерий или вен в области верхних конечностей возникает на фоне воспалительных заболеваний или травматических повреждений. Важное условие предотвращения опасных осложнений – максимально раннее обращение к специалисту и проведение полного курса полноценной терапии.
источник

 10/20 тыс. ЕД. Гепаринотерапию проводят 3-5 суток исходя из тяжести и распространенности тромбообразования.
10/20 тыс. ЕД. Гепаринотерапию проводят 3-5 суток исходя из тяжести и распространенности тромбообразования.


