Рука – это самая подвижная часть тела. Она обладает значительным диапазоном движения. С помощью рук мы выполняем тончайшую работу, пишем, создаем настоящие произведения искусства. Именно по этой причине очень важно беречь суставы рук и заботиться об их здоровье.
Самые большие суставы руки:
- кистевые суставы
- суставы пальцев
- лучезапястный сустав
- локтевой сустав
- плечевой сустав.

Боль в суставах рук появляется, если есть какие-либо заболевания суставов. Наиболее часто приходится сталкиваться с ревматоидным артритом, подагрой, остеоартрозом, артритом соответствующего сустава, травмами или растяжением мышц и связок, окружающих сустав. Конечно, есть и другие, но они встречаются намного реже.

В случае с ревматоидным артритом диагноз может поставить только соответствующий специалист, основываясь на рентгеновских снимках, характере изменений анализов и симптомах этих недугов, которые являются довольно характерными. Для такого заболевания, как ревматоидный артрит, к примеру, характерна симметрия в поражении суставов (страдают одинаковые суставы на двух руках), признаки воспалительного процесса (покраснение кожного покрова, припухлость, ограниченная подвижность в них).
Ревматоидный артрит может диагностироваться как у совсем маленьких детей, так и у людей зрелого возраста. Зачастую страдают суставы рук. Кстати, практически постоянно эта болезнь встречается у тех, кому за 50, хотя иногда наблюдаются передающиеся по наследству формы остеоартроза, при которых недуг может проявлять себя в юношестве и даже в более молодом возрасте. Остеоартроз отличается болями в суставах рук после какого-либо физического труда, ближе к вечеру, тогда как при ревматоидном артрите болевой синдром, наоборот, немного ослабевает после физической активности.
При ревматоидном артрите обычно страдают такие суставы рук, как лучезапястные и фаланги пальцев. Боль в суставах рук, как правило, имеет среднюю степень силы, отмечается покраснение и отечность суставов, при этом наблюдается симметрия с обеих сторон. Подвержены болевому синдрому не меньше 2 групп суставов. После сна может ощущаться некоторая скованность, которая не пропадает в течение нескольких часов. Болевые приступы могут случаться как периодически, так и носить постоянный характер.
Как лечить. Нужно без промедления обратиться за консультацией к ревматологу. Ревматоидный артрит хоть и не поддается полному излечению, однако дегенеративные изменения в суставах вам все же удастся затормозить с помощью приема медикаментов противовоспалительного назначения или оперативного вмешательства путем проведения синовэктомии.

Подагра («болезнь мясоедов») появляется из-за того, что в суставах откладываются кристаллики вещества, которое образуется в процессе обмена пуринов (вещества, количество которых особенно большое в мясных продуктах и собственно мясе). Если происходит нарушение этого обмена, начинается развитие подагры. Страдают подагрой в основном представители сильного пола зрелого возраста. Боль, как правило, носит острый характер, иногда она становится просто нестерпимой. Приступ начинается неожиданно. Сустав отекает, кожа возле него приобретает багрово-красный цвет.
При подагре страдают в основном суставы запястья и локтевые суставы. Боль в суставах рук имеет чрезвычайно высокую степень интенсивности и носит жгучий, давящий, пульсирующий или рвущий характер. Болевой синдром достигает максимума в ночное время, утихает боль только утром. Приступ может вызвать употребление алкогольных напитков, чрезмерное употреблением мяса и слишком жирной еды, посещение бани или сауны. Обострение может наступать примерно от 2 до 6 раз в год и продолжаться по 3-4 дня.
Как лечить. Для того, чтобы блокировать приступ подагры, необходимо принять анальгетики (их может порекомендовать только доктор). После этого следует как можно строже соблюдать диету, которая ограничивает употребление мясных, рыбных, слишком жирных блюд и спиртных напитков, по рекомендации врача время от времени проходить курс лечения медикаментами, которые понижают уровень пуринов в крови.

При этом заболевании поражаются локтевой и плечевой суставы, пястно-запястный сустав большого пальца, а также мелкие суставы кисти. Боль в суставах рук беспокоит обычно днем, становится более интенсивной при любых движениях, физической активности, если вы проводите много времени в вертикальном положении. Существенно ослабевает утром и после отдыха. Иногда могут слышаться хруст и пощелкивание в суставах. Болевые ощущения могут беспокоить как длительное время (на протяжении нескольких недель и даже месяцев), так и краткий период – до 1 дня.
Как лечить. Медикаментозное лечение назначается крайне редко. В большей части случаев эффективными оказываются сеансы массажей, физиотерапия, плавание, лечение грязями.
При этом заболевании, как правило, наблюдаются постоянные болевые ощущения при малейшем движении и ограниченная подвижность сустава руки, создается ощущение скованности после ночи, припухлость и покраснение участка кожи над пораженным суставом, вероятно повышение температуры тела. Артрит – это воспалительный процесс в суставе. Он может проявляться в острой форме, в таком случае возникают боли сильной интенсивности и припухлость, а может проявиться и в хронической форме – в данном случае недуг проходит медленно, иногда напоминая о себе болевым синдромом. Вторая форма является более опасной тем, что симптомы неявно выражены, так как продолжительный воспалительный процесс способен вызвать деформацию сустава и впоследствии его полное разрушение. Зачастую артрит появляется в результате инфекции, которая попадает прямо в сустав или из иных органов вместе с кровотоком.

Этот недуг проявляется после острой инфекции верхних дыхательных путей. Начало типичной формы ревматизма выражается в лихорадке и болях в суставах рук. Пораженными оказываются, как правило, большие суставы: лучезапястный, локтевой. Боли отличаются летучим характером, они могут мигрировать с одного сустава на другой. Вокруг пораженного ревматизмом сустава появляется покраснение и отечность, но необратимые изменения не происходят. При продолжительном протекании недуга вокруг больного сустава могут появляться ревматические узелки. Они выглядят как плотные, размерами с чечевицу, образования. Появляются они, как правило, в тех местах, которые подвергаются давлению: сгиб локтя, запястье, предплечье. На коже страдающего от ревматизма ребенка может возникать специфическая сыпь: пятна бледно-красноватого оттенка изогнутой или кольцеобразной формы, а также в виде узких полосок. По мере развития заболевания может начаться серьезное поражение сердца.
источник
Если болят суставы рук, необходимо установить причину, чтобы эффективно устранить боль. Правильность лечения зависит от патологии. Разные способы лечения в комплексе дополняют друг друга и усиливают терапевтический эффект. Кисти рук – одна из самых функциональных частей тела. Сложная анатомия кисти обеспечивает возможность совершать сложные манипуляции. Боль ограничивает движения и ухудшает качество жизни больного, делая затруднительными самые простые манипуляции в повседневной жизни.
Ежедневно руки совершают сотни движений. Установить причину боли в суставах важно для избавления от неприятного симптома.
Почему болят суставы рук:
- тяжелая физическая нагрузка на пальцы или лучезапястный сустав (подъем тяжестей, многочисленное повторение однообразных движений, интенсивные физические упражнения, в которых задействуются кисти);
- воспалительные заболевания в многочисленных суставах кисти;
- осложненные состояния после перенесенных инфекционных патологий;
- дегенеративно-дистрофические процессы, разрушающие суставы изнутри;
- аутоиммунные патологии, вовлекающие в нездоровый процесс ткани суставов;
- травмы различной степени выраженности;
- нарушение обменных процессов;
- сильные стрессы;
- длительное воздействие холодной температуры;
- дефицит витаминов и микроэлементов для самовосстановления клеток.
Единичные случаи появления болей после нагрузки не должны настораживать, гораздо серьезнее обстоит ситуация, если болевые ощущения присутствуют постоянно. Боль от напряжения проходит во время отдыха, а симптом заболевания не исчезнет, если не лечить болезнь.
Если болят суставы рук нужно выяснить симптомом какой болезни является болезненность. У каждой патологии есть характерные признаки, сопровождающие развитие заболевания.
- Травмы кисти. Механические повреждения тканей во время удара, падения, длительной компрессии, перелома сопровождаются острой сильной болью в суставах, возникающей сразу после травмирования. Болевой синдром сохраняет свою интенсивность первые сутки, сменяясь ноющей постоянной болезненностью. Поврежденное место сильно отекает, кожные покровы приобретают цвет гематомы – багровый. В течение нескольких суток оттенок меняется от фиолетового до желтого, что свидетельствует о рассасывании кровоподтека. Температура кожных покровов над повреждением поднимается, двигательная активность резко снижается. При рассечении верхних слоев кожи может появиться кровотечение, которое нужно остановить, а рану обработать. При сильных вывихах и переломах наблюдается деформация с неестественным отклонением фаланг пальцев или изменением формы кисти.
- Артроз. Дегенеративные процессы, связанные с возрастом или посттравматическими проявлениями, поражают мелкие суставы кистей. Болезненность и хруст при движении появляется после физической нагрузки в начальном периоде патологии. С прогрессированием изменения хрящевой и костной тканей развивается деформация суставных сумок и скованность, которая мешает сделать привычное движение. Руки становятся непослушными, любое напряжение вызывает боль в суставах.
- Артрит. Воспаление после травмы или инфекции поражает суставы, вызывая хронический процесс, который сопровождается болью разного характера. В период обострения болевые ощущения усиливаются, ремиссия сопровождается тупой болью в течение всего дня. Больное место отекает, становится горячим. Мягкие ткани, окружающие больной сустав, отекают и меняют цвет на ярко-красный. Все признаки воспаления могут протекать на фоне общей интоксикации и аллергических проявлений. Лихорадочное состояние, головная боль, усталость появляется в острый период.
- Ревматический артрит. Патология аутоиммунного характера развивается при сбое иммунных процессов. Собственные клетки распознают здоровые ткани, как инородные, и запускают процесс уничтожения здоровых клеток.. Заболевание сопровождается значительной гиперемией кожных покровов, мучительной болезненностью, тугоподвижностью в сочленениях кисти. Пальцы поражаются одновременно на обеих руках, фаланги опухают и деформируются, оставаясь в полусогнутом положении.
- Подагра. Заболевание, связанное с неправильным метаболизмом, развивается у любителей неправильного питания и употребления алкогольных напитков. Повышенный синтез мочевой кислоты в организме приводит к патологическому состоянию, при котором образуются кристаллы, постепенно заполняя все пространство. Мочевая кислота кристаллизуется, когда почки не справляются с выведением ее излишков. Патологии проявляется деформацией множества суставов, скованностью, ограничением двигательных возможностей. Одним из характерных признаков является тофусы, в которых скапливается мочевая кислота в форме песка. Со временем на поверхности образований появляются свищи, из которых вытекает кашицеобразная масса желтоватого цвета. Резкая боль появляется во время подагрического приступа. Болят суставы кисти постоянно, пока не пройдет обострение, которое может продолжаться до одной недели.
- Тендобурсит. Деструктивные изменения в сухожилии, сопровождаемые воспалением синовиальных сумок в области кистей. Заболевание сопровождается отечностью в очаге воспаления, ограничением движений, которые сопровождаются резкой болью. В спокойном состоянии болевой синдром носит приглушенный характер. Тупая боль не исчезает даже во время сна. Осложнением тендобурсита является присоединение гнойной инфекции. От гнойника избавляются путем иссечения в стерильных условиях.
- Синдром запястного канала. Туннельный синдром — патология, связанная с нарушением иннервации срединного нерва кисти. Неврологическое заболевание возникает чаще у женщин среднего возраста или после долгого напряжения, связанного с профессиональной деятельностью. Больной ощущает боль в суставах рук. Нарушение чувствительности проявляется онемением пальцев, которая сопровождается неприятным покалыванием. У человека не получается согнуть ладонь, больше всего страдает большой и указательный пальцы, которые не совершают сгибательное движение.
- Остеохондроз шейного отдела позвоночника. Деструктивные изменения межпозвоночного диска и тела позвонков приводят к серьезным проблемам со здоровьем. При этом болевой синдром не всегда локализуется в области шеи. Запущенное состояние приводит к сильной боли, которая иррадиирует в суставы. Рука при этом испытывает тянущую боль, немеют кончики пальцев. Чувство «бегающих мурашек», ограничение движения может присоединиться к общей симптоматике.
Выявить заболевание, ставшее причиной боли в суставах, можно при обращении к медицинскому специалисту. На приеме врач проводит осмотр и просит совершить определенные движения, проводя тестирование.
Назначается комплекс диагностических мероприятий:
- лабораторный анализ крови для выявления воспаления, иногда скрытого характера, показатели мочевой кислоты;
- рентгенологическое исследование укажет на дистрофические изменения в суставах;
- компьютерная томография;
- ультразвуковое исследование;
- бактериологический анализ синовиальной жидкости.
Боль в суставах рук может стать серьезной проблемой для человека. Больными руками невозможно держать столовые приборы или самостоятельно одеваться. Лечебные назначения будут комплексными, и преследовать несколько целей:
- избавиться от боли;
- вернуть подвижность суставов;
- вылечить обнаруженное заболевание.
Лечение несколькими методами одновременно создает взаимодополняющий терапевтический комплекс процедур. Одним из самых действенных способов для устранения болевых ощущений являются лекарственные средства, но выписывать их должен только врач.
Медикаменты
- Нестероидные противовоспалительные средства эффективно снимают воспаление, обладают обезболивающим и жаропонижающим действием. Немисил, Кетопрофен, Найз, Вольтарен используются не только для приема внутрь, но и местного воздействия с помощью мазей и гелей. Большим недостатком является побочное действие, оказываемое на желудок. Для предотвращения воспалительных процессов на слизистой желудка, одновременно с НПВС принимается Амепрозол.
- Обезболивающие анестетики (Баралгин, Анальгин, Темпалгин) кратковременно обезболивают пораженные суставы.
- Стероидные гормоны (Дипроспан, Преднизолон, Дексаметазон) используются, когда не наблюдается положительного результата от НПВС и в случаях аутоиммунной природы симптома. Глюкокортикостероиды вводятся подкожно или внутрь.
- Хондропротекторы (Артра, Дона, Структум) предназначены для восполнения тканей хондроитином и глюкозамином. Препараты применяются в течение длительного периода, что обеспечивает насыщение химическими элементами для прекращения разрушения и восстановления.
- Для лечения подагры используется специфический препарат Колхицин. Лекарство природного происхождения воздействует непосредственно на синтез мочевой кислоты, уменьшая его до безопасных цифр.
- Антигистаминные препараты (Супрастин, Тавегил, Цетрин) снимут аллергические проявления в форме отека и сыпи.
- Диуретики (Лазикс, Диувер, Фуросемид) выведут скопившуюся жидкость, уменьшая отеки.
- Курс антибиотиков ( Цефтриаксон, Супракс, Амоксиклав) проводится при гнойных инфекционных процессах. Выбор антибактериального средства определяется возбудителем. В профилактических целях вместе с антибиотиками назначают пробиотики для нормализации микрофлоры кишечника (Линекс, Нормобакт, Бифиформ).
- Витаминные комплексы поднимут иммунитет и повысят сопротивляемость к болезням.
Физиотерапия
Один из этапов лечения, если болят суставы рук. Разные способы усиливают действие друг друга. Физиолечение избавит от болевого симптома, необходимо для регенерации тканей и профилактики осложненных состояний:
- электрофорез с анальгетиками или хондропротекторами – при помощи электрического тока лекарства проникают глубоко в кожу, оказывая терапевтическое действие на место поражения;
- ультрафиолетовое облучение применяется для снятия воспаления;
- инфракрасная лазеротерапия – воздействие пучками лазера приводит к улучшению кровообращения, нормализации иннервации кистей, восстановлению поврежденных хрящей;
- высокочастотное ультразвуковое облучение – уменьшает боль и отеки, устраняет воспаление;
- магнитотерапия – импульсный магнитный ток проникает вглубь тела до 7 см, снимает болезненность, воспалительные процессы, нормализует кровообращение, предотвращает разрушение суставов;
- ионизирующее излучение актуально при сильных болях;
- лечебные ванны улучшают действие сердечной деятельности, насыщают химическими элементами, необходимыми для поддержания суставных тканей в здоровом состоянии; существуют сероводородные, радоновые и азотные ванны.
От питания во многом зависит качество питания клеток. Использование в повседневном меню рекомендованных продуктов поможет избавиться от острых проявлений болезни, предупредить осложнения и ускорить выздоровление.
Что включать в рацион, если болят суставы рук:
- рыбу и мясо с невысокой жирностью;
- холодец из говядины;
- овощи и фрукты без тепловой обработки;
- кефир, ряженку, твердый сыр, нежирный творог;
- свежие соки, некрепкий чай.
Лечебная гимнастика
Выполнение упражнений улучшит кровообращение в пальцах, способствует не только улучшению двигательной функции, но и восстановлению хрящевой ткани за счет улучшения питания.
Комплекс упражнений рекомендуется и корректируется инструктором по ЛФК на основании степени поражения суставов кистей. Во время сеанса больной должен в точности соблюдать технику выполнения и степень нагрузки.
Пример упражнений:
- сжимание и разжимание кулака каждой рукой, движение проводится с силой 5-6 раз;
- работа с ручным эспандером в течение 10 минут;
- тыльная сторона ладоней лежит на твердой поверхности, согнуть пальцы, стараясь достать кончиками до лучезапястного сустава;
- не меняя положения, большим пальцем достать до основания пятого пальца кисти.
Сеансы можно проводить до трех раз в день, когда появляется свободное время.
Курс массажа для снятия скованности и улучшения двигательной возможности проводится в безболезненную фазу. Аккуратными движениями разминается каждый палец, движения не должны быть резкими и болезненными. При появлении неприятных ощущений, массаж необходимо прекратить.
Лечение народными средствами
- Красный острый перец измельчить и залить 200 мл спирта. После настаивания в течение 14 дней, раствор применяется в качестве растирки суставов кистей.
- Для обезболивающего компресса смешать по 1 столовой ложке свежий мед, соду, порошок горчицы, соль. Смесь накладывать на руки, обматывая их пленкой и накрывая теплым одеялом.
- Небольшая картофелина перекручивается в мясорубке с одной редькой, к кашице добавить мелко порезанную петрушку. Лечебный состав равномерно нанести на больное место, применяется для исчезновения боли.
- Овсяные хлопья варятся на воде в соотношении 1:2. Остывшая овсяная лепешка распределяется по пальцам, эффективно для лечения воспаления.
- Репчатый лук перекручивается и прикладывается к больным местам. Аппликацию из лука не рекомендуется проводить более чем на 30 минут.
Сохранить руки красивыми и здоровыми – основная задача профилактических мероприятий. Проявлять заботу о руках необходимо, не дожидаясь развития патологического состояния.
Основные правила:
- соблюдение диеты для суставов, ограничивая острые, жирные, копченые блюда, бобовые, шоколад, спиртные напитки;
- если трудовая деятельность связана с работой руками, проводить специальную гимнастику;
- беречь пальцы от холода;
- проводить вечерние расслабляющие ванночки с отваром ромашки или мяты;
- стараться не носить тяжелые предметы;
- вести здоровый образ жизни;
- обследоваться у доктора при появлении болезненности и ограничения движений.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в плечевом суставе – неприятность, хорошо знакомая не только пожилым, но и многим молодым людям. Особенно страдают пациенты, у которых болит правый плечевой сустав. Ведь при интенсивной боли правая рука не может функционировать нормально, а это приводит к возникновению массы бытовых неудобств.
Но в принципе неважно, в правом или в левом плечевом суставе возникла боль. В любом случае этот симптом является проявлением серьезного заболевания, требующего лечения.
К наиболее часто встречающимся травмам плечевого сустава относятся такие повреждения, как ушиб, вывих плеча, разрыв плечевого сухожилия, разрыв мышц. Такие травмы могут возникнуть при случайном падении, а также при резких движениях и чрезмерных нагрузках на сустав (у спортсменов, например).
У лиц пожилого возраста, страдающих остеопорозом, при падении или ударе плечом может возникнуть внутрисуставной перелом плечевой кости.
Травмы плечевого сустава сопровождаются острой, резкой болью в поврежденном месте. Боль усиливается при движениях рукой; в некоторых случаях рука из-за боли вообще не может активно двигаться. При ушибах – самом легком виде травм – боль менее интенсивна; двигательная функция руки может сохраниться ненарушенной.
Сильные боли в правом или левом плечевом суставе, а также во всей руке, возникают при остеохондрозе шейного отдела позвоночника. Боль, вызванная остеохондрозом, усиливается при движениях головы и шеи. Она может сопровождаться парестезиями – чувством покалывания или онемения в руке, чувством «ползания мурашек».
Шейный остеохондроз может сопровождаться таким осложнением, как плечелопаточный периартрит (периартроз). Главный признак этого осложнения – боль в плечевом суставе, возникающая, казалось бы, беспричинно. Боль появляется сначала ночью, и не отличается особой интенсивностью, но затем сила болезненных ощущений постепенно нарастает.
На протяжении нескольких недель или месяцев заболевание развивается. Боль в плечевом суставе резко усиливается при движениях рукой, а именно – при попытках поднять руку вверх, отвести ее в сторону или заложить за спину. В покое боль стихает. Поэтому пациент бессознательно старается принять позу, при которой её не испытывает: он прижимает плечо больной руки к грудной клетке.
Если плечелопаточный периартрит не лечить, пораженный плечевой сустав становится тугоподвижным, и пациент не способен поднять руку выше горизонтального уровня.
Подробнее об остеохондрозе
Артроз (заболевание сустава, связанное с дистрофическими изменениями хряща) встречается в основном у людей пожилого возраста. Артроз плечевого сустава характеризуется острыми болями при любом движении в нём. Особенно усиливаются боли при физических нагрузках, связанных с подъемом тяжестей.
С течением времени плечевой сустав, пораженный артрозом, становится малоподвижным: пациент не может поднять вверх руку, или обхватить себя рукой за спину. При ощупывании ключицы и нижнего края лопатки отмечается болезненность этих зон.
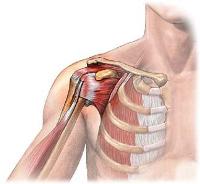
Боль в плечевом суставе при тендините бывает как острой, так и ноющей, тупой. Однако более характерны резкие, внезапно возникающие боли. Интенсивность болей увеличивается ночью. Подвижность руки в плече снижается.
Плечевой капсулит (воспаление капсулы сустава) – достаточно редкое, но чрезвычайно болезненное заболевание. Постоянная, ноющая боль затрагивает сам плечевой сустав, а также плечо и область шеи. Медики характеризуют ощущения больного при этом заболевании как «замороженное плечо»: настолько скованными в движениях становятся мышцы пораженного плеча.
Боль в плечевом суставе при капсулите не позволяет больному ни поднять руку вверх, ни отвести ее в сторону, ни завести себе за спину.
У людей в возрасте старше 30 лет возможно нарушение обмена кальция, когда в ткани сухожилий появляются кальцификаты (очаги обызвествления). Образование таких очагов в связках плечевого сустава приводит к возникновению интенсивных, постоянных болей в плече. Болезненные ощущения в плечевом суставе усиливаются при попытках движения рукой (подъем или отведение в сторону).
Острые боли в плечевом суставе характерны для следующих заболеваний:
- артрит (в том числе ревматоидный);
- артроз;
- тендинит (воспаление сухожилия);
- неврит плечевого нерва.
Острые боли также возникают при травмах плечевого сустава.
Возникновение ноющей боли в плечевом суставе возможно при тендините (при этом заболевании боль может быть и острой).
Ноющая боль в плече, шее, плечевом суставе, сочетающаяся со скованностью мышц — признак капсулита (воспаления суставной оболочки).
Ноющие боли в плечевом суставе, связанные с изменением погоды, возникают при плечелопаточном периартрите и при недолеченных, застарелых травмах сустава.
Поскольку боль в плечевом суставе может провоцироваться заболеваниями различного характера, то при возникновении этого симптома оказывается необходимым обращаться к врачам разных специальностей. Это обусловлено тем, что обращаться нужно к тому специалисту, который занимается лечением и диагностикой патологии, проявляющейся определенной симптоматикой, в том числе болями в плечевом суставе. Таким образом, очевидно, что выбор врача-специалиста, к которому нужно обращаться при болях в плечевом суставе, определяется совокупностью всех имеющихся симптомов, так как именно это позволяет предположить имеющееся заболевание. Ниже мы укажем, к врачам каких специальностей нужно обращаться при боли в плечевом суставе, в зависимости от того, с какими другими симптомами она сочетается. При этом возможные дополнительные симптомы будем приводить в общем виде, без детализации, так как они необходимы для ориентировки пациента на доклиническом этапе, а не для создания полной картины болезни.
Если боль в плечевом суставе сильная, распространяется на руку, усиливается при движениях головой и шеей, сочетается с ощущением онемения, покалывания и ползания «мурашек» по руке, возможно, с головокружениями и головными болями, то подозревается остеохондроз. В таком случае необходимо обращаться к врачу-вертебрологу (записаться) или неврологу (записаться), в компетенцию которых входит диагностика и лечение данной патологии. Также при подозрении на остеохондроз можно обратиться к мануальному терапевту (записаться) или остеопату (записаться), которые также могут заниматься лечением заболеваний позвоночника.
Если боль в плечевом суставе возникает на фоне полного здоровья, сначала беспокоит только по ночам, но с течением времени становится сильнее и длительнее, уже ощущаясь и днем, и ночью, усиливается при подъеме руки вверх, отведении ее в сторону и закладывании за спину, но уменьшается в полном покое, то подозревается плечелопаточный периартрит. В таком случае необходимо обращаться к травматологу-ортопеду.
Если боль в плечевом суставе стреляющая, ноющая, сверлящая, ломящая, ощущаемая также в области ключицы, руки и плеча, усиливающаяся в ночные часы, провоцирующаяся движениями рукой, то подозревается неврит нервов плечевого сплетения (плечевой плексит). В таком случае необходимо обращаться к врачу-неврологу.
Когда в области одного или обоих плечевых суставов имеется припухлость, боли (наиболее сильные по ночам), усиливающиеся при малейшем дотрагивании до плеча, движения руки ограничены, то подозревается артрит плечевого сустава. В таком случае необходимо обращаться к врачу-травматологу, ревматологу (записаться) или артрологу (записаться). Причем если поражен только один сустав, то следует обращаться к травматологу или артрологу, так как в подобных случаях речь идет об артритах, лечением которых занимаются именно эти специалисты. Но если поражены оба сустава, то следует обращаться к ревматологу, так как в этом случае велика вероятность ревматоидного артрита, лечением которого занимается не травматолог или артролог, а именно ревматолог.
Если в плечевом суставе появляются резкие боли в ответ на любое движение рукой, которые усиливаются при физической нагрузке, могут отдавать в руку или локоть, а с течением времени приводят к снижению объема движений в суставе (больной не может поднять руку вверх и т.д.) и вызывают слышимый хруст при движениях рукой, то подозревается артроз плечевого сустава, и в таком случае необходимо обращаться к врачу травматологу-ортопеду или артрологу.

Если в плече присутствуют постоянные интенсивные боли, усиливающиеся при движениях рукой (особенно при подъеме вверх или отведении в сторону), то подозревается обызвествление связок сустава, и в таком случае необходимо обращаться к травматологу-ортопеду.
Если в плечевом суставе появляются боли и припухлость, упорно не проходящие и усиливающиеся со временем, сочетающиеся со все большей ограниченностью движений рукой, плохим общим самочувствием, потерей аппетита, исхуданием, то подозревается какая-либо злокачественная опухоль в области сустава. В таком случае необходимо обращаться к врачу-онкологу (записаться).
Если боль в плечевом суставе сочетается со слабостью мышц, а также гнусавым голосом, опущением нижнего века, нарушениями глотания и жевания, и вообще слабостью самых различных мышц, причем все симптомы ухудшаются после физического напряжения и в течение дня выражены не одинаково, то подозревается миастения. В таком случае необходимо обращаться к неврологу.
Если человек страдает болями не только в плечевом, но и в других суставах, болями в мышцах, сочетающимися с хрупкостью и растяжимостью кожи, переразгибанием конечностей при их полном выпрямлении, то подозревается синдром гипермобильности суставов. В таком случае необходимо обращаться к врачу-ревматологу.
Если боль в плечевом суставе сочетается с поражением слизистых оболочек (конъюнктивиты, эрозии полости рта, баланопоститы и т.д.), а также признаками системной инфекции (например, повышенная температура тела, ознобы, потливость, плохое общее самочувствие, головные боли, нервозность и т.д.) или возникает после недавно перенесенного инфекционного заболевания (например, рожи, ангины, кандидоза, хламидиоза и т.д.), то подозревается реактивный артрит. В таком случае необходимо обращаться к ревматологу.
Поскольку боль в плечевом суставе провоцируется различными состояниями и заболеваниями, то в каждом конкретном случае для их выявления и оценки состояния сустава врач может назначать разнообразные перечни анализов и обследований. Перечень анализов и обследований в каждом случае определяется тем, какое заболевание подозревает врач в качестве источника болевого синдрома. А подозрения доктора на то или иное заболевание всегда обуславливаются имеющимися у человека, помимо болей в плечевом суставе, симптомами. Именно поэтому ниже мы укажем, какие обследования могут назначаться при боли в плечевом суставе, в зависимости от сопутствующих симптомов.
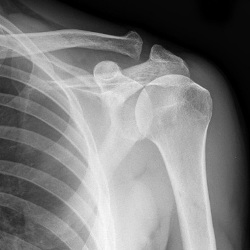
- Рентген плечевого сустава (записаться) и руки (записаться);
- Компьютерная томография сустава (записаться) и прилежащих тканей;
- УЗИ сустава (записаться);
- Магнитно-резонансная томография сустава (записаться);
- Артроскопия (записаться).
На практике в первую очередь в обязательном порядке всегда назначается рентген, так как этот метод наиболее простой, доступный и дешевый и в то же время позволяющий выявить тяжелые повреждения, такие, как переломы, трещины, вывихи костей сустава и т.д. Во многих случаях рентгена оказывается вполне достаточно для постановки диагноза и выявления характера повреждения сустава, вследствие чего зачастую другие вышеперечисленные обследования не назначаются.
Однако если по результатам рентгена или осмотра предполагается также повреждение хрящевых структур плечевого сустава, то назначается компьютерная томография, позволяющая уточнить характер и локализацию повреждения.
Если же по результатам рентгена и осмотра выявлено повреждение мягких тканей (связок, сухожилий, суставной капсулы и др.), то дополнительно назначается УЗИ (записаться) или магнитно-резонансная томография (записаться). Конечно, более информативным исследованием является магнитно-резонансная томография, но из-за ее дороговизны и отсутствия специалистов она применяется относительно редко, и поэтому в большинстве случаев врачи довольствуются назначением УЗИ.
Наконец, артроскопия назначается только в таких случаях, когда по результатам рентгена и осмотра очевидно необходимо оперативное вмешательство для устранения последствий травмы (например, имеется скопление крови в полости сустава и т.д.). В подобных ситуациях артроскопия позволяет одновременно оценить характер и степень повреждений и произвести необходимое лечение (например, удалить кровь из суставной полости, убрать отломки хрящей и т.д.).
Когда боли в плечевом суставе интенсивные, возможно распространяются в руку, усиливаются при движениях головой и шеей, сочетаются с парестезиями (ощущения онемения, покалывания, бегания «мурашек»), а возможно и с головными болями, головокружениями, то подозревается остеохондроз. В таком случае врач, в первую очередь, назначает рентген позвоночника (записаться) в двух проекциях. Как правило, другие обследования не назначаются, так как рентген позволяет поставить диагноз остеохондроза с высокой точностью. Но если по результатам рентгена заподозрены еще какие-либо патологии позвоночника, либо необходимо оценить состояние спинного мозга или выявить осложнения остеохондроза, то дополнительно может назначаться магнитно-резонансная томография. В случаях, когда томография не может быть произведена, ее заменяют миелографией (записаться).

- Общий анализ крови (записаться);
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Рентген шейного отдела позвоночника (записаться) и плечевого сустава;
- Компьютерная томография плечевого сустава и шейного отдела позвоночника;
- УЗИ плечевого сустава (записаться);
- Магнитно-резонансная томография плечевого сустава;
- Артрография;
- Артроскопия.
В первую очередь назначаются рентген, общий анализ крови и анализ крови на С-реактивный белок. Если по результату общего анализа крови увеличено СОЭ и в крови выявляется С-реактивный белок, то это свидетельствует об остром течении периартрита. К сожалению, рентген не является самым точным методом диагностики плечелопаточного периартрита, но его используются повсеместно в первую очередь, поскольку он доступен и дешев. Однако если имеется возможность, то вместо рентгена желательно выполнить компьютерную томографию. После выполнения рентгена или компьютерная томографии назначается УЗИ сустава с целью оценки состояния мягких тканей (связок, сухожилий и т.д.). Если имеется техническая возможность, то вместо УЗИ назначается магнитно-резонансная томография, которая позволяет получить более широкий спектр информации о состоянии мягких тканей. На этом обычно обследование завершается, но если врач считает, что состояние сустава такое, что необходимо хирургическое вмешательство, то дополнительно может назначаться артрография или артроскопия.
Когда боль в плечевом суставе – сильная, носящая стреляющий, сверлящий, ломящий или ноющий характер, усиливающаяся ночью, провоцируемая движениями рукой, сочетающаяся с мышечной слабостью, то врач подозревает плексит (неврит), и в таком случае назначает следующие анализы и обследования:
- Неврологический осмотр с определением рефлексов, выявлением нарушений движения и чувствительности;
- Электронейрография;
- Электромиография (записаться).
Обычно для диагностики плексита достаточно осмотра невропатолога (записаться), но для подтверждения диагноза плексита назначаются и проводятся либо электронейрография, либо электромиография. Причем электронейрография предпочтительнее. После этого, если необходимо установиться причину плексита, врач назначает УЗИ, рентген и томографию плечевого сустава, рентген легких (записаться), анализ крови на концентрацию сахара, ревматоидного фактора и С-реактивного белка, а также биохимический анализ крови (записаться).

- Общий анализ крови;
- Анализ крови на ревматоидный фактор и С-реактивный белок;
- Анализ крови на наличие антител (записаться) к тканям сустава;
- Коагулограмма (АЧТВ, ПТИ, ТВ, фибриноген) (записаться);
- УЗИ сустава;
- Термография сустава;
- Рентген сустава (записаться);
- Магнитно-резонансная томография;
- Сцинтиграфия;
- Артрография;
- Артроскопия.
Для выявления характера артрита (ревматический, подагрический и т.д.) врач назначается общий анализ крови, анализ крови на С-реактивный белок, ревматический фактор, коагулограмму и анализ крови на антитела к тканям сустава. Далее обязательно назначается и производится рентген и УЗИ сустава, которые позволяют оценить характер и степень повреждения структур сустава. Если имеется техническая возможность, то дополнительно назначается магнитно-резонансная томография и термография сустава. Если же по результатам проведенного обследования состояния тканей таково, что требуется операция, то врач назначает и производит артрографию или артроскопию.
Когда боль в плечевом суставе – резкая, возникающая в ответ на движения рукой, усиливающаяся при физической нагрузке, возможно отдающая в локоть или руку, со временем приводящая к уменьшению объема движений в суставе и возникновению слышимого хруста при движениях рукой, то врач подозревает артроз плечевого сустава и назначает следующие анализы и обследования:
- Общий анализ крови;
- Анализ крови на ревматоидный фактор и С-реактивный белок;
- Биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, мочевая кислота и т.д.);
- Коагулограмма (АЧТВ, ПТИ, ТВ, фибриноген);
- Рентген плечевого сустава;
- Компьютерная или магнитно-резонансная томография.
В обязательном порядке, в первую очередь, врач назначает общий анализ крови, биохимический анализ крови, коагулограмму и анализ крови на ревматоидный фактор и С-реактивный белок, так как они позволяют отличить артроз от артрита. Затем обязательно проводится рентген сустава, который в подавляющем большинстве случаев позволяет поставить диагноз. Однако если необходима дополнительная информация о состоянии хрящей, связок, сухожилий и других мягких тканей сустава, то дополнительно назначается томография (компьютерная или магнитно-резонансная, в зависимости от технических возможностей учреждения).
Когда плечевой сустав слегка отечен, в нем ощущаются боли любого характера, возникающие или усиливающиеся при движениях рукой, возможно сочетающиеся с онемением, слабостью и повышенным тонусом мышц руки, температурой, головной болью и слабостью, то врач подозревает заболевание мягких структур сустава (тендинит, капсулит, бурсит) и назначает рентген в сочетании с УЗИ или магнитно-резонансной томографией. Рентген необходим для исключения наличия повреждений костей, но он не позволяет диагностировать собственно бурсит, капсулит или тендинит. Поэтому, помимо рентгена, для диагностики бурсита, капсулита или тендинита и назначается УЗИ или томография, результаты которых позволяют в полной мере оценить состояние мягких тканей сустава. Желательно проводить томографию, но если она не доступна, то можно ограничиться УЗИ.
Когда боль в плечевом суставе – постоянная и интенсивная, усиливающаяся при движениях рукой (особенно подъеме вверх или отведении в сторону), врач подозревает обызвествление связок плечевого сустава, и для диагностики данной патологии назначает рентгеновское исследование.
Когда в плечевом суставе упорно присутствуют боли и припухлость, усиливающиеся со временем, сочетающиеся с ограниченностью движений рукой, плохим общим самочувствием, беспричинной потерей веса и любыми другими симптомами – врач подозревает злокачественную опухоль, и в таком случае назначает широкий спектр различных анализов и обследований, необходимых для выявления локализации и размеров новообразования, метастазов и т.д. При подозрении на наличие злокачественного новообразования врач обязательно назначает рентген, УЗИ и биопсию (записаться) подозрительного участка тканей с гистологическим исследованием.
Когда боль в плечевом суставе сочетается со слабостью мышц любых групп, что провоцирует гнусавость голоса, опущение нижнего века, нарушения глотания и жевания, причем все имеющиеся симптомы в течение дня меняют свою интенсивность, но всегда явно ухудшаются после физического напряжения, то врач подозревает миастению, и для ее диагностики назначает следующие анализы и обследования:
- Анализ крови на антитела к ацетилхолиновому рецептору;
- Прозериновая проба;
- Электромиография;
- Электронейрография;
- Компьютерная томография органов средостения (области грудины).
При подозрении на миастению обязательно назначаются прозериновая проба и анализ крови на антитела к ацетилхолиновому рецептору, так как именно эти анализы позволяют однозначно выявить и подтвердить заболевание. Электромиография назначается для исследования активности мышц, а электронейрография – для оценки скорости проведения импульсов по нервным волокнам. А компьютерная томография органов средостения может назначаться с целью поиска возможных причин миастении.
Когда у человека имеются упорные, длительно не проходящие боли в плечевом и любых других суставах, сочетающиеся с болями в мышцах, хрупкостью, перерастяжимостью и тонкостью кожи, а также переразгибанием суставов при полном выпрямлении ноги, руки, пальцев и т.д., то врач подозревает синдром гипермобильности суставов. В таком случае для диагностики заболевания врач производит тщательный осмотр, опрашивается больного на предмет наличия грыж, опущения внутренних органов, варикозной болезни и т.д., а также просит пациента принять определенные позы, чтобы оценить степень разгибания суставов. На основании собранных таким образом данных и ставится диагноз синдрома гипермобильности суставов. Далее, если необходимо оценить состояние тканей суставов, врач может назначить рентген, томографию или УЗИ, однако эти исследования являются не обязательными, а только дополнительными.
- Общий анализ крови;
- Анализ крови на С-реактивный белок, ревматоидный фактор и антинуклеарный фактор;
- Анализ на наличие антигена HLA 27;
- Анализ методом ПЦР (записаться) крови, мазка из уретры (записаться) или половых путей на половые инфекции (записаться) (кандидоз, гарднереллез, хламидиоз (записаться), уреаплазмоз (записаться), микоплазмоз (записаться), гонорею (записаться), сифилис (записаться) и т.д.), туберкулез, стрептококки и т.д.;
- Бактериологический посев (записаться) суставной жидкости;
- Рентген суставов.
В обязательном порядке при подозрении на реактивный артрит врач назначает общий анализ крови, анализ крови на С-реактивный белок, ревматоидный и антинуклеарный фактор, так как именно эти лабораторные тесты позволяют подтвердить диагноз. При наличии возможности назначается анализ на наличие антигена HLA 27, положительный результат которого является однозначным подтверждением реактивного артрита. Далее, после постановки диагноза, врач для выяснения причины реактивного артрита (выявления микроба-возбудителя) назначает анализы методом ПЦР на инфекции и бактериологический посев суставной жидкости. После этого для оценки общего состояния сустава может назначаться рентген, однако поскольку он не является высокоинформативным при реактивном артрите, то считается только дополнительным, а не обязательным методом обследования.
Устранение боли в плечевом суставе – это симптоматическое лечение, часть комплексной терапии заболевания плечевого сустава. Ведь если ликвидирована боль, но не устранена причина заболевания, то через некоторое время боль в суставе возникнет снова.
Поэтому после обследования пациента и установления диагноза врач назначает комплексное лечение, включающее в себя и устранение причины болезни, прерывание механизма ее развития и восстановительные мероприятия.
Но страдания больного должны быть облегчены! Поэтому симптоматическая, обезболивающая терапия имеет огромное значение при заболеваниях и травмах плечевого сустава, и должна быть проведена в первую очередь. Для снятия боли в плечевом суставе применяются средства как традиционной, так и народной медицины.
Хронические боли в суставах нередко становятся результатом малоподвижного образа жизни, микротравм или воспалительного процесса. Помимо препаратов для снятия воспаления и гимнастических упражнений хорошо себя зарекомендовал БАД к пище линейки «Глюкозамин-Максимум» от Натур Продукт, который содержит два активных компонента: глюкозамин и хондроитин. Эти вещества являются естественными структурными элементами здоровой хрящевой ткани, непосредственно принимают участие в обменных процессах.
Благодаря своей натуральной природе они хорошо усваиваются и стимулируют обмен веществ в клетках хряща, способствуют восстановлению структуры хрящевой ткани после воспалительного процесса.
Традиционная медицина для ликвидации боли в плечевом суставе использует физические и медикаментозные способы обезболивания.
К физическим способам относится охлаждение (прикладывание к больному месту компрессов со льдом или с холодной водой). Этот способ обезболивания уместен в качестве первой помощи при травме сустава.
Медикаментозное обезболивание проводится с помощью следующих препаратов:
1.Противовоспалительные нестероидные средства:
- Диклофенак;
- Ибупрофен;
- Индометацин;
- Найз;
- Кетанов.
2.Стероидные гормоны:
- Преднизолон;
- Дексаметазон;
- Гидрокортизон.
3.Наркотические препараты:
- Промедол;
- Омнопон;
- Фентанил.
В большинстве случаев для снятия боли в плечевом суставе успешно применяются препараты первой из перечисленных групп. Их вводят пациенту различными путями: в виде таблеток, инъекций (внутримышечных, внутривенных, и даже внутрисуставных), мазей и гелей.
Препараты двух последних групп применяются редко, в тяжелых случаях, когда снять боль нестероидными противовоспалительными средствами невозможно.
источник
Когда болят суставы рук, человек испытывает серьезный дискомфорт. Ведь помимо боли этот недуг мешает вести полноценную повседневную жизнь, затрудняя элементарные действия.
Чем вызван болевой синдром, а также как с ним бороться, расскажем в нашей статье.
Дать точный ответ, почему болят суставы рук, без медицинского обследования сложно. Ведь боли возникают как следствие какого-то заболевания. При этом синдром может быть вызван как прогрессирующей патологией, так и старой запущенной травмой.
Важным фактором при определении причин патологического состояния является характер болевого синдрома. Врачи выделили 2 условные группы боли этой категории:
- Механические проявления;
- Воспалительные проявления.
Механические проявления боли возникают при болезнях дегенеративного характера (к их числу относят остеоартроз). Для них не характерна скованность движения. При этом болевые ощущения пропадают, когда рукам обеспечивается покой.
Воспалительные проявления болей уменьшаются во время физической активности. А скованность суставов при них наблюдается длительная, превышающая полчаса. Более того, такой характер боли всегда сопровождается другими симптомами воспаления:
- Отек;
- Краснота кожных покровов вокруг сустава;
- Ограниченная амплитуда движений.
Рассмотрим основные патологии, из-за которых болят суставы на руках.
Лидирующие позиции среди заболеваний суставов занимает остеоартроз.
В половине всех случаев зафиксированной патологии пациенты не испытывают боли, в то время как на первый план выступают другие проявления болезни. Остеоартроз поражает хрящи суставов, а также суставные поверхности костей. При этом артроз вызывает нарушения не только хрящей, но и всех тканей, которые их окружают.
Вторая по распространенности патология – ревматоидный артрит. Заболевание аутоиммунного плана, так как в процессе его развития организм накапливает особые антитела к своим же тканям. Особенностью ревматоидного артрита является выраженные воспалительные процессы, которые возникают из-за повреждения структур суставов. При этом все патологические изменения симметричны: боль и воспаление появляются с правой и левой стороны и локализуются параллельно.
Болевой синдром вызывает сильную скованность движений, возникающую чаще всего утром. Неприятная симптоматика длится от получаса до 2 часов. Повреждения затрагивают как мелкие, так и крупные суставы.
Причины появления артрита до сих пор до конца не изучены, хотя медики склоняются к версии, что главная причина его возникновения – инфекционные и вирусные поражения. Заболевание начинает свое проявление на кистях рук, а после, развиваясь, может поразить даже очень крупный сустав.
Диагноз ревматоидного артрита подтвержден примерно у 1% всего населения планеты.
Подагра – еще одно проявление повреждения суставной ткани. Этим заболеванием чаще страдают мужчины, хотя симптоматика ярче выражена у женщин.
Симптомы болезни хорошо видны в виде повреждений суставов пальцев рук и запястной области. Они выглядят припухшими (на фалангах появляются своеобразные «шишки»), кожные покровы краснеют. При подагре боль имеет ноющий характер. Он не постоянен, проявляется при определенных условиях (например, изменениях погоды).
Развитию болезни способствует много причин, однако все они вызваны одним процессом: накоплением в кровяном русле мочевой кислоты, которая оседает в суставной ткани, вызывая ее патологические изменения.
Болевой синдром при патологии монотонный, со временем пропадает чувствительность, немеют пальцы на руках.
Появление болевого синдрома может быть следствием травмы, суставы при которой были повреждены. Ушибы, вывихи, повышенные физические нагрузки также являются провоцирующим фактором появления болей в суставной ткани.
Не стоит забывать и о том, что суставы позволяют опорно-двигательному аппарату совершать нужные человеку движения. Поэтому лишний вес становится дополнительной нагрузкой на суставную ткань, вызывая различные патологии.
Серьезные проблемы с суставами могут вызвать и такие провоцирующие факторы:
- Наследственность;
- Нарушения гормонального фона;
- Переохлаждение;
- Патологии эндокринной системы;
- Инфекционные поражения.
Если болят суставы рук, независимо от причины, вызвавшей недуг, нужно обратиться к врачу-ревматологу для обследования и постановки точного диагноза. Вовремя начатое лечение позволит быстро избавиться от неприятных симптомов и избежать многочисленных осложнений.
Для того чтобы диагностировать, почему появилась боль в суставах рук, врач должен узнать ответы на следующие вопросы:
- В какое время суток сильнее всего проявляется боль;
- Место локализации болевого синдрома;
- Вид профессиональной деятельности пациента, как он связан с нагрузками на суставы;
- Какие хронические заболевания есть в анамнезе;
- Как долго беспокоит болевой синдром;
- Какие препараты использовались в процессе самостоятельного лечения.
После детального опроса врач назначит аппаратные и лабораторные исследования:
- Рентген;
- МРТ;
- Биохимический и общий анализ крови;
- Пункцию из суставной ткани.
Диагностические исследования крайне важны, так как симптоматика повреждения суставной ткани при различных заболеваниях очень похожа, а вот лечение их разное. Крайне опасно заниматься самолечением, ведь часто боль в суставах является следствием опасных болезней, не связанных с опорно-двигательным аппаратом. Так, болевой синдром в области лопатки и руки может быть сигналом о развивающемся инфаркте. А пациент упорно лечит руки прогревающими мазями, еще более осложняя течение смертельной патологии.
Что делать, если болят суставы рук? Ответ на это вопрос может дать только врач после детального обследования.
Методов лечения боли в руке несколько. Все они зависят от причины, которая вызвала патологическое развитие в суставной ткани. Однако их объединяет симптоматическая терапия, действия которой направлены на устранение или уменьшение боли. Чаще всего с этой целью пользуются нестероидными противовоспалительными препаратами. К их числу относят диклофенак и индометацин. Эти лекарственные средства применяют уже давно, так как они хорошо зарекомендовали себя в качестве недорогого, но эффективного средства для снятия воспалительных процессов и боли. Однако эти медикаменты вызывают множество побочных реакций, которые связаны с нарушением функционирования желудочно-кишечного тракта.
Поэтому в современной терапевтической тактике отдают предпочтение препаратам с избирательной деятельностью, которые щадяще воздействуют на органы ЖКТ, устраняя воспаление и боль точечно (нимесил).
При ревматоидном артрите снять воспаление помогают кортикостероиды. Эти гормоны используют при заболеваниях аутоиммунной природы, так как, обладая мощным противовоспалительным действием, они снимают все симптоматические проявления заболеваний.
Лечение суставов должно быть комплексным, воздействуя как на внешние, так и на внутренние проявления болезни. Больному могут помочь противовоспалительные мази и гели, главное действие которых направлено на устранение умеренно выраженного воспаления и купирования боли. При поражении суставной сумки хряща и крупных суставов медикаментозные препараты вводят в саму суставную полость.
После устранения внешней симптоматики лечение направлено на восстановление поврежденного сустава. С этой целью назначают хондропротекторы.
Компоненты, содержащиеся в хондропротекторах, усваиваются только при достаточном количестве в организме витамина C и железа.
Хорошо справляются с купированием болевых ощущений физиопроцедуры, лечебная физкультура и массаж. Однако они эффективны только при комплексном воздействии лекарственных средств внутреннего и наружного действия.
Перечислим самые популярные из них:
- Облучение ультрафиолетом;
- Местные аппликации на основе противовоспалительных лекарственных средств;
- Электротерапия (использование импульсных токов и поля УВЧ).
Важно помнить, что одни и те же симптомы и лечение могут быть разными, поэтому самостоятельно подбирать медикаментозную терапию нельзя.
Народная медицина имеет в своем арсенале много надежных средств, с помощью которых можно устранить проявления боли, отечности и воспаления.
Использовать данные рецепты можно только после консультации со специалистом! «Домашние» способы лечения эффективны только в комплексной терапии!
Компресс на основе меда и соли. Компоненты смешивают в равных пропорциях и кладут на чистую хлопчатобумажную ткань. Компресс прикладывают на пораженные болезнью места и прикрывают теплым материалом для согревания. Процедуру выполняют на ночь.
Настойка из клюквы для удаления отложения солей. Полкилограмма клюквы измельчают, смешивают с килограммом меда и чесноком (200 г). Тщательно перемешивают и принимают по маленькой ложке перед каждым приемом пищи не менее месяца.
Горчичный компресс. Эффективное средство, которое помогает снять симптоматику при артрозах и артритах.
Камфорное масло, горчицу и мед смешивают в соотношении 3/1/1. Полученную смесь кладут на лист белокочанной капусты и фиксируют к больному месту. Время процедуры – 3-4 часа.
Растирка с аспирином. Вам понадобится флакон одеколона, 10 таблеток аптечного аспирина и 10 мл йода. Все ингредиенты тщательно перемешивают и оставляют настаиваться на 4 дня. Осталось втереть готовую растирку в пораженные участки рук, а затем укутать их теплой тканью.
Боли в суставах рук, которые вызваны травматическим воздействием, можно уменьшить, прикладывая к поврежденному месту холод (например, повязки, наполненные льдом). Однако и в данном случае игнорировать поход к врачу нельзя, так как повреждения могут оказаться серьезными, приводящими к осложнениям.
Если же болевой синдром вызван «старческим» артритом (заболевание вызвано изношенностью суставов), избавиться от боли можно с помощью теплых повязок. Тем не менее, и такой безобидный способ можно использовать не всем: перед его применением лучше проконсультироваться с врачом.
Заболевания суставов – тяжелая патология, от которой избавиться достаточно сложно. Поэтому важно не допускать развитие болезни, и при ее первых проявлениях приступать к лечению. Однако никакие самые эффективные медикаментозные препараты не смогут помочь, если пациент не изменит образ жизни и не пересмотрит рацион питания. Ведь физическая нагрузка необходима для восстановления нормального функционирования суставов рук, так как в этой ситуации важно не допустить застоя крови. Тем не менее, активность нужно строго дозировать, не допуская перенапряжения: если при нагрузке ощущается боль, ее следует прекратить.
Для того чтобы максимально усилить действия медикаментов и физиопроцедур нужно придерживаться таких правил:
- Сбалансировать питание, включив в рацион большое количество красного мяса;
- Исключить прием соли, специй и пищи, богатой простыми углеводами;
- Целенаправленно и плавно снижать лишний вес;
- Избавиться от вредных привычек;
- Проводить больше времени на свежем воздухе, занимаясь щадящей физической нагрузкой;
- Использовать контрастные водные процедуры;
- Применять лекарственные чаи, обладающие мочегонным действием.
Важно помнить, что только своевременная диагностика и правильное лечение позволит избавиться от недуга быстро и без последствий. Ведь отсутствие нужной терапии может привести к инвалидности.
источник


