Многие пациенты обращаются с жалобами, что болит кисть руки при сгибании и разгибании. Этот симптом может быть связан с воспалительными или дегенеративными изменениями в тканях суставов, травмами, длительной интенсивной нагрузкой на кисть, а также нервными или обменными нарушениями. Для того чтоб определить, что делать при подобной симптоматике, нужно разобраться, по какой причине возникла боль. Если она проявляется только при движении кистью, это может быть связано с повреждениями запястного сустава. Дальнейшее лечение назначается по результатам осмотра и дополнительных исследований.
Боль в кисти при сгибании чаще всего является признаком заболеваний запястного сустава. Он обеспечивает сгибательные, разгибательные и круговые движения кистей рук. Он имеет сложное строение, а повреждение любого из его компонентов приводит к появлению болезненных ощущений.
В составе этого сустава находятся следующие структуры:
- кости (могут повреждаться при травмах или постепенном их разрушении вследствие обменных нарушений);
- хрящевая ткань, которая выстилает все суставы опорно-двигательной системы человека и обеспечивает им подвижность;
- связки — прочные соединительнотканные образования, которые удерживают сустав и позволяют ему сохранять определенную амплитуду;
- мышцы — крепятся к конечным участкам костей и приводят в движение кисть;
- каналы запястного сустава, через которые проходят нервы и сосуды;
- собственно сосуды и нервы.
В диагностике боли имеют значение данные анамнеза. Если болезненные ощущения начали проявляться после травмы, удара или ушиба, речь идет об асептическом воспалении или микротравмах любой из структур запястья. Они могут возникать как непосредственно после травмы, так и периодически возобновляться спустя длительное время после нее. Причиной боли в области кисти при ее движении могут быть также хронические деструктивные изменения в тканях, особенно в гиалиновом хряще. У некоторых пациентов боль в кистях рук возникает на фоне заболеваний нервной или сосудистой системы.
Если пациент чувствует, что ему больно сгибать руку в запястье, стоит провести обследование и определить причину этого симптома. Эти данные необходимы для правильного лечения патологии: воспалительные заболевания предполагают методы, отличные от тех, которые назначают при обменных нарушениях. Также имеет значение стадия воспаления и степень разрушения тканей.
Самая распространенная причина, по которой проявляется боль при сгибе кисти, — это травмы. Дистальные участки конечностей несут на себе огромную нагрузку, а большинство падений приходится именно на них. Кроме того, сложное строение запястного сустава и наличие мелких костей в кистях рук объясняют частоту переломов и других повреждений даже при незначительных ушибах.
Эти состояния возникают при чрезмерном давлении на сустав, при падении либо ушибе. Анатомически вывих представляет собой изменение пространственной конфигурации костей сустава, то есть они меняют свое расположение по отношению друг к другу. Кости остаются целыми, но при вывихе могут травмироваться остальные структуры — суставные капсулы, связки, мышцы или сухожилия. Боль в запястье возникает непосредственно после падения, движения в суставе затрудняются. Подвывих — это похожее состояние, но симптомы будут менее выраженными, а сустав может частично сохранять подвижность.
Переломы костей запястья представляют опасность, поскольку часто происходят без выраженной симптоматики. Если не произошло смещение отломков, пострадавший может согнуть и разогнуть руку в запястном суставе, при этом не чувствуя сильной боли. По этой причине стоит после ушибов делать ренгтен сустава — без дополнительных исследований перелом часто можно принять за растяжение мышц или связок, которые представляют меньшую опасность. Если отломки костей срастутся неправильно, кисть руки может потерять подвижность.
Связки и мышечные сухожилия — это образования, которые удерживают сустав в нужном положении и не позволяют ему увеличивать амплитуду движения. Их повреждения могут быть представлены следующими состояниями:
- растяжением — удлинением и микроразрывами волокон, вследствие чего они становятся менее прочными;
- неполным разрывом — нарушением целостности небольшой части соединительнотканных волокон;
- полным разрывом, в результате которого эти структуры теряют свою функциональность.
При полном разрыве связок или сухожилий пациент чувствует острую боль, появляется чрезмерная подвижность в суставе. В месте повреждения быстро появляется отек и гематома. В случае неполного разрыва или растяжения пострадавший также ощущает боль, но оставшиеся волокна связок и сухожилий продолжают фиксировать сустав в нужном положении.
Травмы мышц в большинстве случаев представлены ушибами. В результате удара или падения под кожей появляются гематомы, пациенту больно сгибать руку в запястье. Повреждения мышечной ткани необходимо отличать от переломов костей кисти и запястья, которые также будут сопровождаться болезненными ощущениями при движении.
Воспаление — это процесс, который может начинаться в суставах или околосуставных тканях при травмах, чрезмерной физической нагрузке, а также при инфекционных или обменных заболеваниях. Он всегда сопровождается болью и отечностью, которая может усиливаться в движении. Кроме того, имеет значение локализация повреждения. Оно проявляется либо симметрично, либо развивается только на кисти правой или левой руки.
Воспаление суставов называют артритом, и он часто становится причиной боли в кисти при ее сгибании, разгибании или повороте. Его причиной могут быть различные факторы, но для ее определения необходимо провести ряд дополнительных исследований. Основной симптом артрита — это боль и скованность сустава, но могут проявляться и дополнительные характерные признаки.
Для упрощения диагностики этого заболевания существует определенная классификация. Согласно ей, артрит может быть следующих разновидностей:
- асептический — развивается без участия патогенной микрофлоры, после травм или длительной физической нагрузки на сустав;
- инфекционный — возникает при попадании бактерий непосредственно в суставную полость и сопровождается острой болью;
- реактивным — в его основе лежат инфекционные заболевания других систем органов, но после выздоровления бактерии проникают в сустав с током крови и вызывают воспаление;
- ревматический — одна из наиболее распространенных разновидностей, чаще проявляется у пациентов старшего возраста;
- ревматоидный — серьезное аутоиммунное заболевание, при котором иммунная система принимает ткани собственного организма за чужеродные агенты и постепенно разрушает их;
- подагрический (подагра) — результат обменных нарушений, при которых в полости суставов кистей рук накапливаются соли мочевой кислоты;
- псориатический — проявляется на фоне псориаза совместно с кожной симптоматикой;
- туберкулезный — одна из наиболее опасных разновидностей, при которой структуры сустава воспаляются под воздействием повышенного сахара в крови.
Лечение боли в кистях рук при артрите зависит от его причины. Так, при бактериальной инфекции применяют антибиотики в качестве основного метода терапии, а дополнительно назначают противовоспалительные и обезболивающие средства. При ревматоидном артрите показана сложная схема с использованием препаратов, которые подавляют работу иммунной системы. При хронических артритах, которые периодически проявляются после травм, буду полезными разогревающие мази и компрессы, а также местные обезболивающие средства.
Воспалительный процесс часто распространяется на околосуставные ткани, к которым относят мышцы, связки, сухожилия. Это заболевание называют перитендинитом, и в большинстве случаев оно развивается в области сухожилия, которое отвечает за разгибание запястья. У пациента болит рука даже в состоянии покоя, но во время движения кисти или при надавливании на поврежденный участок она усиливается. При сгибании или разгибании руки в запястье можно услышать характерные звуки крепитации (поскрипывания). Лечить эту болезнь рекомендуется местными противовоспалительными и обезболивающими средствами. В запущенных случаях делают блокады на основе новокаина и препаратов для снятия воспаления.
Воспаление — это не единственная причина, по которой может болеть кисть. Сустав остается здоровым и подвижным, если все структуры сохраняют прочность и эластичность. Тем не менее, некоторые хронические заболевания могут провоцировать постепенное разрушение тканей, из-за чего пациент чувствует боль в суставе во время движения.
Артрозом называют дегенеративные изменения в хрящевой ткани, вследствие которых она постепенно разрушается. Чаще всего он развивается у пациентов пожилого возраста из-за процессов естественного старения и снижения скорости течения обменных процессов. Основная причина артроза — это недостаточное поступление крови, кислорода и питательных веществ в гиалиновый хрящ. Он теряет эластичность, а суставная жидкость вырабатывается в меньшем количестве. При движении хрящ не может амортизировать, как в здоровом суставе, и пациент испытывает боль. Также может ощущаться хруст, который говорит о трении суставных поверхностей костей друг о друга, что в норме происходить не должно.
В качестве лечения назначают диету и специальные препараты для восстановления хрящевой ткани. Заболевание считается хроническим, поэтому все методы терапии направлены больше на поддержание состояния больного.
Кости являются основной опорно-двигательного аппарата, в норме они должны быть прочными и выдерживать значительную нагрузку. Самое опасное заболевание костной ткани — это остеопороз. Он представляет собой повышение порозности костей и уменьшение их прочности, в результате чего они становятся подверженными травмам и переломам. Патология возникает при длительном недостатке кальция и витамина Д в рационе либо нарушениях их усвоения, а также при различных обменных нарушениях. Болезнь хроническая, а укрепить кости во взрослом возрасте невозможно. Больному необходимо регулировать физические нагрузки, поскольку кости при таком диагнозе не только быстро ломаются, но и плохо срастаются.
Существуют и другие причины, по которым могут болеть кисти во время сгибания. Их диагностика осуществляется при помощи лабораторных и инструментальных методов. В их основе лежат патологии нервной и сердечно-сосудистой систем.
Карпальный (тоннельный) синдром — это сдавливание нерва в области запястного сустава, которое вызывает боль и онемение кисти. У большинства пациентов болит кисть правой руки из-за повышенной нагрузки на нее в повседневной жизни. Чаще всего болезнь развивается у людей, чья деятельность связана с мелкой моторикой, в том числе работой за компьютером. Боль может возникать в области ладоней, а со временем распространяться на начальные участки нерва и доходить до шеи. Лечение состоит в снижении нагрузки на конечность, обезболивании и применении местных противовоспалительных препаратов.
У некоторых пациентов боль в области кисти сохраняется, но определить ее причину не получается. В таком случае стоит обратить внимание на состояние шейного отдела позвоночника. Именно он является начальным участком, от которого отходят нервы в верхние конечности. Среди всех патологий, которые могут повлечь за собой нарушения иннервации кисти, можно выделить:
- остеохондроз;
- протрузии межпозвоночных дисков;
- межпозвоночные грыжи.
При этих состояниях нерв сдавливается на уровне его выхода из спинномозгового канала. Лечение нужно проводить именно в месте повреждения, то есть в области шейного отдела позвоночника. Обычно эти патологии также сопровождаются болезненными ощущениями в шее, но у некоторых пациентов болит только кисть.
Наиболее опасное явление, о котором может свидетельствовать боль в кисти, — это инфаркт миокарда. При таком состоянии симптоматика может отличаться, но в большинстве случаев она дополняется интенсивными болями в груди, нарушением сердечного ритма и изменением артериального давления. Тревога особенно обоснована, если боль возникает в кисти левой руки и распространяется на верхние отделы конечности. Кроме того, может наблюдаться ощущение онемения и покалывания на коже. Подобные признаки должны стать поводом для вызова бригады скорой помощи.
Чтобы понять, почему болит кисть при сгибании, простого осмотра может быть недостаточно. Симптомы при разных патологиях могут быть одинаковыми, а по характеру и локализации боли определить ее причину невозможно.
Для уточнения диагноза назначают дополнительные обследования:
- УЗИ сустава, а по необходимости и внутренних органов;
- рентген;
- МРТ;
- анализ крови.
Лечение включает препараты для устранения причины заболевания, а также симптоматические средства. Ко второй группе относят обезболивающие и противовоспалительные мази. При травмах могут накладывать эластичную или гипсовую повязку на руку на разный срок. В любом случае при острой боли рекомендуется снять нагрузку с сустава и показаться врачу, чтоб исключить возможность перелома.
Боль в области кисти во время ее сгибания или разгибания — это симптом травм или различных хронических заболеваний. Это могут быть как воспалительные процессы, так и дистрофические или дегенеративные изменения. Лечиться самостоятельно не рекомендуется, поскольку при отсутствии правильной терапии болезнь может принимать хроническую форму и сопровождать человека еще в течение длительного времени.
источник
Роль кистевого (лучезапястного) сустава трудно переоценить. Все, что мы делаем руками дает нагрузки на этот сустав: либо двигательные и вращательные, либо по удержанию или сжиманию. То есть кисть очень важный орган человека, во многом отвечающий за нашу полноценность. Поэтому, если у Вас болит запястье при сгибании и надавливании — это сигнал о неблагополучии в нем. И чем раньше будет диагностирована причина, тем больше шансов сохранить функциональность сустава.
Можно выделить три основные группы факторов, в связи с которыми возникает боль и дискомфорт в запястье:
- Профессиональная деятельность, несущая нагрузку на участки кисти.
- Различные травмы.
- Непосредственно заболевания, часто возникающие как следствие предыдущих факторов.
Исходя из этого, диагностика и лечение каждого вида заболеваний будет отличаться. Поэтому так важно разобраться, почему возникает боль в запястье и по каким симптомам можно определить недуг.
Основной показатель артроза — это износ хряща в суставе, в результате чего уменьшается скольжение поверхностей и травмирование околосуставных тканей. В лучезапястном сочленении чаще встречается посттравматический артроз, в основном после переломов и вывихов. Симптоматика такая же, как для артроза в любом месте — хруст косточек при малейшем движении, боль при активных поворотах руки. В результате — ограничение подвижности до 30%. Внешне сустав почти не изменяется, возможна небольшая припухлость, боль в состоянии покоя проходит.
Довольно часто кисти рук поражает подагрический или ревматоидный артрит. Главным признаком подагры в суставе запястья будет ноющая боль, повышение температуры в месте поражения. Со временем — возникновение, чаще на пальцах, наростней-тофусов.
Ревматоидный артрит проявляется дергающими болями ночью, во сне, и под утро. Рука может сильно распухнуть, покраснеть. Наряду с этим, утром кисть скована, движения же и разминки приводят к облегчению боли. Часто к вечеру болезненность практически уходит, чтоб ночью возобновиться с большей силой. Артрит, в отличие от артроза, поражает суставы обеих рук и часто еще другие места суставного аппарата.
Можно отнести к профессиональным заболеваниям. Возникает у спортсменов, которые занимаются теннисом, гимнастикой, гольфом. А также, если повторять длительно такую работу, как рубка дров, вышивка, кладка кирпича, или другие действия, связанные с повторяющимися выгибательными движениями кисти.
Проявляется воспалением сухожилий запястья в месте крепления большого пальца к длинной отводной мышце. Появляется боль при надавливании на сухожилие, больно сгибать и разгибать кисть, наблюдается припухлость и покраснение с чувством горячего жжения и стягивания сухожилия внутри. Все это ограничивает подвижность сустава, а при даже незначительных движениях слышен характерный мягкий хруст сухожилия.
Это заболевание иногда развивается вследствие того, что лучевая кость длиннее локтевой. При движениях она пережимает полулунную кость запястного сустава, чем нарушается ее кровоснабжение. Так возникает некроз, и при таком развитии возможно поражение как правой, так и левой руки.
Может патология возникнуть и у людей, работающих слесарями, рубщиками леса, крановщиками, столярами и прочих. У них, вследствие постоянной нагрузки на кости запястья из-за ударов об руку, возникает скрытая травматизация с зажимом, которая может не давать знать о себе долгое время. Потом возникает стойкий дискомфорт внутри сустава, причем и днем, и ночью. Боль усиливается во время работы руками, и при давлении на кисть.
Недуг возникает у людей, которые часто и регулярно совершают движения кистью вверх-вниз. Из-за нагрузки опухают сухожилия и давят на срединный нерв лучезапястного сустава, пережимая его. Может случиться у пианистов, гитаристов, строителей, работающих подолгу с компьютерной мышью.
Также это заболевание часто проявляется у беременных на поздних сроках беременности. Отекшие ткани пережимают нерв, чем вызывается симптоматика, общая для рассмотренных случаев. Ладони и пальцы немеют, становятся холодными, может быть покалывание и чувство судороги. Дискомфорт становиться сильнее ночью, постепенно перерастая в невыносимую боль.
Эти же ощущения наблюдаются в четырех пальцах, кроме мизинца, и при обширном синдроме переходят на всю кисть. Рука перестает захватывать предметы, и пальцы трудно согнуть. Часто симптомы выражены более ярко на правой руке (если она рабочая, человек — правша).
Самая частая травма запястья — растяжение его связок. Может случиться во время падения на подвернутую руку, при перемещении тяжестей, и при резком неуклюжем движении кистью. Растяжение возникает при условии, что сила напряжения превысит эластичность самой связки. А разрыв возникает тогда, когда предел напряжения на сустав превысит предел эластичности связки.
Симптомы: отек в месте травмы, боль, возможен синяк, головокружение, тошнота. Кроме растяжения, запястье может пострадать от разрыва, перелома или вывиха. Рассмотрим сопутствующие признаки при данных патологиях.
При разрыве говорят о трех степенях тяжести:
- Первая степень характерна небольшим минимальным надрывом связки, когда сохраняется двигательная активность руки, но болит и припухает.
- Вторая — частичный разрыв связок, при котором при надавливании на кисть — острая боль, отек, ограничена подвижность.
- Третья — самая тяжелая. Связка разорвана полностью. Сустав нестабилен, движения отсутствуют. Сильная боль, кровоизлияние в околосуставные ткани, отек.
Случается при падении или сильном ударе кулаком, ладонью. Особенно распространен у спортсменов. Чаще ломается ладьевидная кость, большей частью со смещением осколка. В таком случае симптоматична острая болезненность, покраснение и кровоподтек в месте травмы. Наблюдается патологичная нестабильность, деформация в виде выступов с той или иной стороны ладони.
Боль усиливается при своде пальцев в кулак, или при разгибании запястья наружу. При трещине в костях запястья симптомы могут быть незначительны, чем затруднена диагностика. Поэтому в целом при всех дискомфортах в костях всегда старайтесь сделать рентген.
Лучезапястный сустав состоит из восьми камешкоподобных косточек, и вывихи различают по связи с вывихнутой костью. Бывают полные (истинные) вывихи, когда полностью сустав смещается относительно кистевой оси, но чаще происходят частичные вывихи с сопутствующими переломами соседних костей.Возникают в основном при падениях с упором на кисти рук, или при повороте запястья во время силовой нагрузки.
Перилунарный вывих — самый распространенный. Происходит смещение всех косточек сустава, кроме полулунной, связанной с лучевой костью. Может сопровождаться переломом шиловидного отростка лучевой или локтевой кости. При пальпации в болевой точке обнаруживаются характерные выпуклости, есть отек и усиление дискомфорта при любых движениях. Всегда требуется рентгенография.
Первое о чем стоит упомянуть — это гигрома, по сути киста запястья. Это доброкачественная опухоль, образовавшаяся в результате выброса синовиальной жидкости через расширения в сухожилиях, подвергающихся максимальным нагрузкам. Гигрома выглядит как выпячивание над кожей, иногда внушительных размеров. Без лечения она будет постоянно увеличиваться, причиняя дискомфорт, чувство распирания и онемения, а со временем — появиться и боль. Причины образования — чаще травматические, также воспалительные заболевания и врожденные особенности строения кисте-запястного сустава.
Ни гигрому, ни какие-либо другие опухоли нельзя греть, растирать, мазать любыми мазями и делать компрессы без назначения врача! По врачебной статистике в последние годы очень выросло количество злокачественных опухолей суставов. Поэтому при появлении малейшего уплотнения — обращайтесь к специалистам.
Боли в руке часто могут быть отраженными, то есть признаками заболевания других органов. Так, в запястье может отдавать боль при зажатии нерва шейного отдела позвоночника. А если боль в левой руке сопровождается дискомфортом в грудине, одышкой, тошнотой и паникой, то налицо все симптомы инфаркта миокарда.
Какие еще патологии лучезапястного сустава могут быть и какое лечение необходимо — об этом видео.
источник
Чаще всего это физические травмы. Почти половина зарегистрированных случаев боли в запястье связана именно с этой причиной.
- растяжения;
- вывихи и подвывихи;
- разрывы связок;
- переломы.
Боль во всех этих случаях очень схожая, и бывает сложно поставить верный диагноз. Ошибиться может даже рентген. На физическое повреждение указывает характер боли: она очень острая и становится сильнее при движении конечностью. Часто на месте травмы видны гематома, припухлость. Человеку трудно свободно двигать запястьем.
Иногда даже травматолог со стажем не в состоянии моментально ответить на такой вопрос пациента. Тем более, не ответит сам пациент. Нет никакого домашнего метода для определения характера травмы, нужно срочно обращаться за медицинской помощью.
Изредка о наличии закрытого перелома можно догадаться по деформированному суставу, что бросается в глаза. Также запястье может двигаться странно, как на шарнирах, да и гематома в таком случае выражена обширно.
Если же случился открытый перелом, нужно срочно найти человека, который окажет доврачебную помощь – остановит кровотечение и наложит шину.
Ревматоидный артрит обычно протекает долго, доставляя специфический дискомфорт, но в случаях неожиданного обострения – можно остаться на всю жизнь с неподвижным запястьем.
Когда сустав воспален, его размеры начинают увеличиваться, а искаженная форма сдавливает сухожилия так, что запястье перестает слушаться и двигаться. Причем это случается, как правило, с обоими запястьями сразу.
Если кисть болит, а травм и ушибов не было, значит, значит надо искать ее в сосудах и в сердце. Либо подозреваем инфекцию в своем организме.
Иммунитет тоже может быть виноват, как и эндокринная система. Удивительно, что самые разные по своей специфике заболевания и состояния вызывать боли в запястьях:
- злокачественные новообразования в руках;
- подагра;
- венерические заболевания;
- туберкулез;
- закупорка артерий;
- псориаз.
В этом случае причиной может быть артроз кисти и суставов пальцев рук.
Если постоянно нагружать лучезапястный сустав, он неизбежно деформируется, хрящевая ткань износится, и в области запястья возникнет острая боль. Она будет проявляться при надавливании, а также при попытке пошевелить запястьем.
Сустав будет двигаться неправильно, ограниченно. Чтобы избежать этого неприятного заболевания, рекомендуется регулярно делать лечебную гимнастику для рук, особенно тем людям, кто часто подвергается работам, связанной с участием рук и их напряжением.
Перитендинит – еще одно медицинское словцо для определения причины боли. При этом недуге сухожилия в запястье воспаляются, и надавливать на него очень больно. Отекшее запястье даже поскрипывает при попытке согнуть его. Человеку с перитендинитом трудно захватывать предметы, опухшее запястье не слушается и болит.
Запястье легко можно перетрудить. Если профессия человека связана с постоянной работой рук и напряжением кистей, рано или поздно запястья попросятся «в отпуск». Особенно такое «наказание» преследует людей, кто активно пользуется клавиатурой и мышкой, сидя в офисе или у себя дома. В современном мире таких людей масса, и, как правило, многие из них периодически страдают болями в запястье.
Синдром такой боли имеет название «туннельный». Его особенность в том, что сухожилие отекают, а вместе с ним страдает и нерв, пролегающий рядом. Сначала ощущения приходят в виде слабой, ноющей боли в переутомленной руке. Затем рука начинает регулярно выдавать различные «фокусы»: то она немеет, то тяжелеет, то не может нормально захватить предмет. Если человек продолжает при этом нагружать свое запястье, оно непременно ответит усиленной болью и еще более частыми проблемами с подвижностью.
Это страшное заболевание в основном поражает мужчин, именно они занимаются тяжелым физическим трудом, изнашивающим руки. К 35 годам уже вполне реально измотать руки до синдрома Кинбека. Что же он представляет и чем страшен?
Это некроз костей в запястье, а простыми словами – омертвение. Человек может долго не замечать у себя данного заболевания, пока оно вдруг не заявит о себе внезапной острой болью. Две недели запястье будет жутко болеть, после чего боль пойдет на спад. Самое неприятное в том, что спустя какое-то время обострение будет возвращаться, а боль будет становиться все сильнее, особенно при попытке сделать что-то поврежденной рукой.
Не нужно пытаться играть в волшебника или телепата. Понять, что случилось с суставом может только опытный доктор. Он назначит обследование и пропишет лечение в зависимости от диагноза и возраста больного.
При возможности необходимо получить консультацию:
Если терпеть боль до приема нет сил, можно нанести на кисть любую обезболивающую мазь, но все же лучше не трогать ее. Прикладывать сухое тепло ни в коем случае нельзя – от него воспаление может быть только сильнее.
Боль в запястье чаще всего возникает в правой руке, т.к. правая рука испытывает намного больше нагрузок по сравнению с левой рукой. Особенно это заметно у правшей, выполняющих работу, связанную с нагрузками на кисти рук.
Боль в запястье левой руки часто связана с сильными нагрузками в спорте, либо с травмами кисти. Чаще всего, левая кисть не так сильно перетруждается как правая, поэтому причину боли стоит искать либо в травматологии, либо в ревматологии.
Чтобы не пострадать от внезапной неожиданной боли в кистях рук, необходимо:
- регулярно выполнять ручную гимнастику, которая укрепит мышцы;
- реже захватывать предметы одними пальцами, чаще – всей кистью;
- давать запястьям отдохнуть, не перегружать их, особенно если первые отголоски боли уже появились;
- при занятиях спортом пользоваться защитными повязками на запястья;
- после каждого часа работы на клавиатуре разминать руки;
- стараться не поднимать слишком тяжелые предметы без надобности;
- никогда не заниматься самолечением, если речь идет о запястьях.
источник
Кисть руки является сложным, но важным суставом. Эта область часто подвергается различным травмам, растяжениям, инфекциям, патологиям. Неудивительно, что в какой-то момент человек сталкивается с тем, что у него болит кисть руки при сгибании. Такой симптом может указывать на внутренние нарушения, происходящие в организме. Поэтому не стоит к нему относиться халатно. Промедление лечения может привести к существенным осложнениям, с которыми потом справиться будет сложно.
Спровоцировать боль в кисти могут различные причины. Кроме полученных травм и растяжений в этой области, фактором появления дискомфорта могут стать следующие заболевания:
- артрит ревматоидной формы;
- подагра;
- суставное воспаление;
- туннельный синдром;
- перитендинит;
- позвоночные патологии шейного отдела
- ишемическая болезнь;
- инфаркт миокарда.
Ощущение болезненности в области кисти руки может появляться на фоне артрита ревматоидной формы. Обычно с таким недугом сталкиваются люди старшего возраста, а также дети в период полового созревания. Иммунная система человека начинает свои собственные клетки воспринимать как чужеродные. В итоге развивается воспалительный процесс, который вызывает дисфункцию сустава. Он начинается в области запястья, поражая всю конечность и распространяясь дальше.
При таком заболевании болят кисти рук, отекает мягкая ткань, краснеет кожа в области пораженного участка. Подвижность запястья ограничивается. Неприятный синдром носит периодический характер, но при запущенной форме недуга он становится постоянным. В утреннее время после самого пробуждения ощущается скованность в области верхних конечностей.
А вот после умеренной физической нагрузки боль при ревматоидном артрите начинает ослабевать. Столкнувшись с такой симптоматикой, лечение следует начинать незамедлительно. Артрит обладает способностью поражать не только сам сустав, но также хрящевую ткань и близлежащие костные структуры. В итоге все ткани подвергаются разрушению. Человек начинает испытывать трудности в отношении разгибания и сгибания пальцев.
Во время подагры поражению подвергаются более мелкие суставы, а затем недуг распространяется дальше. Болевые ощущения в области запястья становятся нестерпимыми, они носят острый характер. Кожа в месте воспаления краснеет, ткань отекает. Кроме дискомфорта, который затрагивает лучезапястную область, болевой спазм может проявить себя в области предплечья.
Распознать такой недуг можно по тому, что одновременно поражаются симметричные суставы. Причем характер боли может быть разнообразным – от жгучего, давящего спазма, до пульсирующего распирающего синдрома. Если такой симптом затрагивает кисть правой руки, то через некоторое время он обязательно появится и в области левой верхней конечности. Когда заболевание переходит в хроническую форму, на костной поверхности начинают образовываться подагрические шишки.
При остеоартрозе происходит ускоренное изнашивание пораженного сустава. Хрящ начинает истончаться, его поверхность трескается, утрачиваются все амортизационные свойства. В последующем сустав покрывается наростами, которые называются остеофитами. Из-за этого происходит не только деформация сустава, но и возникают существенные сложности при сгибании кисти.
Чаще такому недугу подвергаются люди пожилого возраста. Заболевание захватывает сустав запястья, пальцев и может подниматься выше. Основным толчком к его развитию становятся несросшиеся переломы кисти, которые были получены ранее. Боль тупого характера беспокоит не только при сгибании запястья, но и при надавливании, а также при любом физическом напряжении. В утреннее время и после отдыха неприятный дискомфорт постепенно проходит.
Также появляется характерный хруст и пощелкивание. Сустав болит не только при нагрузке, но и в часы отдыха, а также в ночное время. Сам недуг протекает волнообразным способом. Он моментами ослабевает, а затем прогрессирует.
источник
Ежедневно на верхние конечности человека приходится сильная нагрузка. Большой дискомфорт причиняют неприятные ощущения и болезненность в кистях рук. Что делать, если болит кисть руки при сгибании, должен решать врач после постановки диагноза. Самостоятельное лечение в домашних условиях может привести к ухудшению состояния и спровоцировать развитие нежелательных побочных эффектов.
Запястьем называют область руки, которая соединяет кисть с предплечьем. Запястье состоит из 8 коротких костей, имеющих форму многогранника и губчатую костную ткань. Эти кости составляют два ряда, называющихся в медицине проксимальный и дистальный. Первый ряд состоит из таких костей, как полулунная, ладьевидная, трехгранная, гороховидная. Другой ряд формируют трапециевидная, головчатая, крючковидная кость и кость-трапеция.
Запястье считается наиболее подвижной частью верхней конечности, так как выполняет множество двигательных функций на протяжении дня. Постоянные физические нагрузки и двигательная активность могут провоцировать болевые ощущения в запястье.
Если болит запястье при сгибании, причины могут быть самыми разнообразными. В случае когда боли вызваны развитием различных травм и патологий, условно их можно разделить на такие подкатегории:
Травмы считаются наиболее распространенным фактором, который вызывает боли в кисти и запястье руки. Диагностирование такого повреждения проходит достаточно простым образом: достаточно установить анамнез заболевания. Травмам всегда предшествуют механические повреждения. Пик частоты травмирования приходится на холодное время года, когда человек падает на руку во время гололедицы. Часто последствием такого падения бывает перелом. Чтобы избежать потери способности запястья к движению и других осложнений, необходимо своевременно посетить врача и пройти аппаратное обследование.
Растяжение – связки, которые размещаются вокруг запястья, под сильным механическим воздействием и сгибанием кисти назад могут растягиваться и даже разрываться. Это касается и сухожилий лучезапястного сустава.
Тендинит – воспаление и дистрофия сухожилий. Причиной развития этой болезни считается постоянное напряжение, локализованное в запястье. Таким патологиям чаще всего подвергаются спортсмены.
Туннельный карпальный синдром, при котором болит кисть правой руки или левой. Этому заболеванию подвержены люди тех профессий, которые связаны с мелкими движениями кистями рук: художники, музыканты, скульпторы и другие. Данный синдром воспаления нерва образуется при ущемлении нерва запястного канала вследствие отека сухожилий, локализованного вблизи этого нерва.
Гигрома – по причине механической травматизации запястья (удара, перелома, вывиха) образуется киста. На запястье новообразование выглядит, как шишка.
Тендовагинит – внутреннее воспаление фиброзной оболочки сухожилия. Болезни подвержены взрослые, часто женщины. При данной патологии возникает сильная болезненность, которая может привести к потере трудовой способности. Подвержены опасности люди тех профессий, при которых человек часто использует большой палец (пианисты, телефонистки, швеи).
Перитендинит – воспалительный процесс в синовиальном влагалище сухожилий, для которого характерны боль в запястье, отечность нижней части предплечья и скрипящие звуки при двигательной активности конечностью. Часто при воспалении связок и сухожилий возникает ограничение активности больших и указательных пальцев. Причинами развития болезни считаются бактериальные инфекции и ревматизм.
Ревматоидный артрит – системная болезнь соединительных тканей, поражающая мелкие суставы, кожу, мышечную ткань, сердце, скелет. Проявляется у людей в возрасте от 14 до 55 лет, часто перетекает в хроническую форму. Чаще всего артритом страдают женщины. Артриты могут встречаться и у детей, как правило, в детском возрасте течение болезни носит острый характер. Запоздалое лечение приводит к тому, что суставы чаще подвергаются подвывихам и вывихам. В организме человека развиваются воспаления в разных органах и системах, в наиболее тяжелых случаях есть риск летального исхода.
Остеоартроз лучезапястного сустава – эта болезнь суставов носит дистрофически-дегенеративный характер и начинает свое развитие после болезней хрящевых тканей сустава. Главными причинами, провоцирующими развитие остеоартроза, считается перелом ладьевидной кости, чрезмерное хроническое перенапряжение сустава, воспалительные процессы и другие повреждения.
Аваскулярный некроз костей в запястье – происходит размягчение костей, что приводит к различным деформациям. Зачастую такой патологии подвергаются ладьевидная и полулунная кости. Преимущественно поражает молодых мужчин. Причины этой болезни множественны – начиная от механических повреждений и заканчивая различными патологическими отклонениями в работе организма.
Интересно также узнать почему появляется боль при сгибании большого пальца руки.
К другим причинам, которые могут спровоцировать боль кисти при сгибании и разгибании, относят следующие:
- опухоли в кисти руки,
- лечение противоэпилептическими препаратами,
- чрезмерное употребление алкоголя,
- наследственная предрасположенность к поражениям связок,
- специфические профессии,
- чрезмерные перенагрузки запястья.
Отдельно отмечают такой тип болезненности в кисти рук при разгибаниях у беременных женщин. Симптомы могут указывать на болезнь Де Кервена. Главным отличительным симптомом этой патологии считается то, что женщина не в силах быстро расправить большой палец на руке, который был приложен к ладони.
Вызвать болевой синдром могут и такие факторы:
- заболевания суставов,
- травмы,
- инфекции,
- чрезмерное переутомление,
- боли при работе за компьютером.
В любом случае, если болезненность в кисти правой или левой руки не проходит достаточно длительное время, рекомендуется обязательно обратиться к врачу и пройти необходимые исследования, чтобы предотвратить ухудшение болезни.
Учитывая то, что факторов, провоцирующих боль в кисти рук при сгибании и разгибании в запястье правой руки, как и левой, может быть много, их лечение имеет множество разных вариантов. Главным условием успешного выздоровления считается профессиональное лечение, так как самостоятельная терапия в домашних условиях может привести к тяжелым и непоправимым последствиям.
Как правило, если болезнь диагностирована вовремя, достаточно консервативного лечения для ее устранения. При различных травмах на запястье накладывают гипс или повязку, чтобы зафиксировать суглоб в одном положении. При переломах со смещением врач выполняет так называемую репозицию обломков костей. При вывихах или подвывихах суставы возвращают в правильное положение.
Артриты лечат медикаментозным способом, как правило, это антибиотики. Если имеет место подагрический артрит, назначается строгая диета на время лечения. При ревматоидных, реактивных артритах и ревматизме назначаются глюкокортикостероидные лекарства. Препараты варьируются в зависимости от состояния больного.
При дегенеративных процессах можно только замедлить развитие болезни. Для этого также применяются глюкокортикостероидные препараты, а также НПВС. Для регенерации тканей и снижения болезненного симптома назначают физиотерапевтические процедуры и прием хондропротекторов. В любом случае лечение должен назначить врач, основываясь на клинической картине болезни.
Хоть и считается, что народная медицина прошла проверку временем, без одобрения врача применять ее не рекомендуется. Наиболее популярные методы народной медицины, снимающие болезненность в запястье, следующие:
- Свежие соцветия сирени складывают в непрозрачную посуду, заливают доверху водкой, плотно закрывают и настаивают 10 дней в темном прохладном месте, ежедневно стряхивая смесь. Готовое снадобье пить ежедневно перед каждой трапезой по столовой ложке. Длительность терапевтического курса – до 30 дней.
- Свежий корень обыкновенного одуванчика нарезают длинными кусочками и пекут в духовке до получения коричневого оттенка, перемалывают в порошок. Чайную ложку смеси заливают 200 мл кипятка и настаивают 30 минут. Пьют полученную настойку ежедневно, спустя час после приема пищи.
Известно, что наиболее простым методом избежать болезни считается профилактика. Чтобы предотвратить появление болей в кистях рук, применяются такие меры профилактики, как частые перерывы в работе при длительном пользовании компьютером, активная разминка кистей рук, избежание нагрузок на сустав. При возникновении неприятных симптомов в кистях следует сразу ограничить все физические нагрузки на руки.
В опасные периоды старайтесь избежать травмирования запястья. Не рекомендуется поднимать тяжести. В ежедневном рационе обязательно должно быть необходимое количество кальция и витамина Д. Не злоупотребляйте табачными и алкогольными изделиями и ведите здоровый образ жизни, это считается главным профилактическим средством от болезней.
источник
Чаще всего боль возникает при поражении непосредственно области запястья. Иррадиация (распространение) боли из других органов и частей тела является возможной, но такая ситуация происходит намного реже (стенокардия, инфаркт, заболевания плеча). В некоторых случаях боль в запястье становится настолько сильной, что человек с трудом выполняет даже самые элементарные действия (прием пищи, процесс письма).
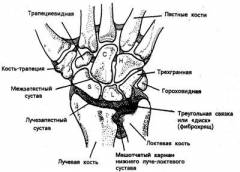
К костям запястья относятся:
- ладьевидная кость;
- полулунная кость;
- трехгранная кость;
- гороховидная кость;
- многоугольная кость;
- трапециевидная кость;
- головчатая кость;
- крючковидная кость.
Суставы запястья относятся к малоподвижным суставам в связи с тем, что они очень прочно укреплены связками и сухожилиями.
Верхней границей области запястья служит горизонтальная линия, проведенная через шиловидные отростки костей предплечья (лучевая и локтевая). Нижней границей данной области является горизонтальная линия, проведенная на уровне гороховидной кости. Различают переднюю и заднюю области запястья, которые разделяются условными линиями, вертикально проведенными через шиловидные отростки.
Передняя область запястья граничит с ладонной поверхностью кисти.
Передняя область запястья образована следующими анатомическими структурами:
- кожа и подкожно-жировая клетчатка;
- фасции;
- лучевой канал;
- локтевой канал;
- канал запястья.
Кожа и подкожно-жировая клетчатка
Кожа передней области запястья отличается тонкостью и малоподвижностью. Она лишена волосяного покрова. Подкожная клетчатка развита умеренно или слабо. В ней проходят ветви кожных нервов предплечья, а также ветви срединного и локтевого нервов.
Фасции
Фасция – это оболочка, которая состоит из соединительной ткани и покрывает мышцы. Поверхностная фасция запястья является тонкой, она соединена с собственной фасцией, которая в этой области утолщена и образует ладонную связку запястья. Собственная фасция переходит в удерживатель сухожилий сгибателей, который имеет поверхностный и глубокий листки.
Лучевой канал
Лучевой канал запястья расположен между глубоким листком удерживателя сухожилий сгибателей и костями запястья. Лучевая артерия и сухожилие лучевого сгибателя запястья проходят в лучевом канале.
Локтевой канал (канал Гюйона).
Он расположен латерально (сбоку) от гороховидной кости и является непосредственным продолжением локтевой борозды предплечья. Этот канал расположен между ладонной связкой запястья и удерживателем сухожилий сгибателей. В локтевом канале проходят локтевая артерия с локтевой веной, а также локтевой нерв.
Канал запястья
Через этот канал проходят 9 сухожилий сгибателей и срединный нерв. Стенками канала запястья являются поверхностный и глубокий листки удерживателя сухожилий сгибателей. Сухожилия расположены в синовиальных мешках (локтевой и лучевой синовиальные мешки). Патологические процессы, связанные с воспалением сухожилий или удерживателя сгибателей, нередко приводят к компрессии (сдавливанию) срединного нерва.
Задняя область запястья граничит с тыльной поверхностью кисти.
В задней области запястья расположены следующие анатомически структуры:
- кожа и подкожно-жировая клетчатка;
- фасции;
- костно-фиброзные каналы;
- лучевая ямка («анатомическая табакерка»).
Кожа и подкожно-жировая клетчатка
Кожа задней области запястья является тонкой и подвижной. Подкожно-жировая клетчатка развита достаточно слабо.
Фасции
Поверхностная фасция в задней области запястья развита слабо. Собственная фасция здесь утолщается и формирует удерживатель сухожилий разгибателей.
Костно-фиброзные каналы
Костно-фиброзные каналы образуются благодаря фасциальным перегородкам, которые отходят от удерживателя разгибателей и направляются к костям запястья. Всего образуется 6 таких каналов, в которых проходят сухожилия разгибателей, окруженные синовиальными влагалищами.
В костно-фиброзных каналах запястья проходят сухожилия следующих мышц:
- длинная мышца, отводящая большой палец кисти и короткий разгибатель большого пальца;
- длинный и короткий лучевой разгибатель запястья;
- длинный разгибатель большого пальца кисти;
- разгибатель пальцев и разгибатель указательного пальца;
- разгибатель мизинца;
- локтевой разгибатель запястья.
Лучевая ямка («анатомическая табакерка»)
Лучевая ямка – это углубление, которое образуется сухожилиями длинного и короткого разгибателей большого пальца кисти и длинной отводящей мышцы. В этом углублении проходит лучевая артерия, пульсацию которой можно прощупать.
В области запястья расположено большое количество суставов в связи с тем, что кости запястья сочленяются не только между собой, но и с пястными костями и предплечьем.
В области запястья различают следующие костные соединения:
- лучезапястный сустав;
- запястно-пястные суставы;
- соединения костей запястья между собой.
Лучезапястный сустав
Лучезапястный сустав – это сочленение запястья с предплечьем. Данный сустав образован костями запястья из проксимального ряда (ладьевидная, трехгранная и полулунная кости) и запястной суставной поверхностью лучевой кости. Суставная капсула является тонкой.
Связками, которые укрепляют лучезапястный сустав, являются:
- лучевая коллатеральная связка;
- локтевая коллатеральная связка;
- ладонная лучезапястная связка;
- тыльная лучезапястная связка.
Лучезапястный сустав относится к сложным суставам, так как в его формировании участвуют более трех костей. Движения осуществляются вокруг двух осей (поперечная и переднезадняя).
В лучезапястном суставе могут осуществляться следующие виды движений:
- приведение;
- отведение;
- сгибание;
- разгибание;
- круговое вращение.
Запястно-пястные суставы
Запястно-пястные суставы формируются костями запястья (дистальный ряд) и основаниями пястных костей. Эти суставы являются малоподвижными (за исключением запястно-пястного сустава первого пальца кисти, который обладает большой подвижностью). Суставная капсула является тонкой и туго натянутой.
Соединения костей запястья между собой
Кости запястья соединены между собой с помощью среднезапястного и межзапястных суставов, которые укреплены лучистой связкой запястья, ладонными и тыльными межзапястными связками, межкостными связками.
В области запястья могут быть воспалены следующие структуры:
- Синовиальная оболочка лучезапястного сустава может быть воспалена при артрите, синовите, травмах лучезапястного сустава.
- Связки лучезапястного сустава. К наиболее распространенному типу повреждения связок лучезапястного сустава относится их растяжение. Обычно это происходит при нагрузках, которые повышает прочность связок.
- Лучезапястный сустав. Наиболее частой причиной поражения лучезапястного сустава являются травмы. В связи с этим возникает вывих сустава, повреждение его отдельных частей. Также этот сустав нередко подвержен воспалительным и возрастным дегенеративным изменениям (остеоартроз).
- Каналы области запястья. Нередко патологические изменения в каналах запястья происходят в связи с неблагоприятными условиями труда (перенос тяжестей, неудобное положение кисти при работе).
- Кости области запястья подвержены патологическим изменениям при переломах, вывихах, а также различных заболеваниях, сопровождающихся остеопорозом (снижение плотности костной ткани).
- Сосуды и нервы области запястья. Сосуды и нервы обычно воспаляются в связи с их компрессией, когда в каналах запястья развиваются патологические изменения (синдром запястного канала), а также при травмах запястья.

Основными причинами появления боли в области запястья являются:
- синовит (воспалительное поражение синовиальной оболочки сустава);
- растяжение связок лучезапястного сустава;
- вывих лучезапястного сустава;
- перелом костей;
- артрит лучезапястного сустава;
- карпальный синдром (поражение запястного канала с компрессией срединного нерва).
Также боль в запястье может возникнуть при различных системных заболеваниях (склеродермия, системная красная волчанка), при появлении новообразований (опухоль) в данной области, при врожденных заболеваниях опорно-двигательного аппарата. Эти причины, однако, встречаются намного реже.
Специалистами, к которым можно обратиться при боли в запястье, являются:
- терапевт;
- семейный врач;
- артролог;
- ревматолог;
- травматолог;
- ортопед;
- профпатолог.
- невропатолог.

Для диагностики болей в области запястья врачи применяют следующие методы:
- сбор анамнеза и выяснение жалоб;
- физикальное обследование и осмотр;
- анализы крови;
- УЗИ (ультразвуковое исследование);
- рентгенологическое исследование;
- артроскопия;
- электродиагностические исследования;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- сцинтиграфия;
- исследование синовиальной жидкости.
Сбор анамнеза и выяснение жалоб
Анамнез – это сведения, которые нужны врачу для постановки диагноза, выбора дальнейшей диагностической и терапевтической тактики. Сбор анамнеза начинается после выяснения жалоб пациента. Если основной жалобой является боль, то необходимо определить ее точную характеристику (интенсивность, локализация, распространение, связь с физической нагрузкой или травмой). К анамнезу относится полная информация об истории болезни (время и условия возникновения, течение болезни), вредных привычках, перенесенных травмах и заболеваниях, профессиональных вредностях и др.
Располагая этой информацией, можно определить возможные причины появления боли в запястье. Таким образом, сбор анамнеза – это один из ключевых моментов в диагностике болей в области запястья, который ориентирует врача в постановке диагноза.
Физикальное обследование и осмотр
Физикальное обследование включает осмотр пораженной области, пальпацию (ощупывание), перкуссию (постукивание), а также оценку подвижности и объема движений в лучезапястном суставе.
При пальпации можно выявить отек, локальную гипертермию (местное повышение кожной температуры при развитии воспалительного процесса) или гипотермию (снижение температуры при нарушении кровоснабжения данной области). Также можно прощупать костные отломки (при переломах), оценить степень их смещения. Болезненность при пальпации позволяет выявить локализацию повреждения или воспаления. Болезненность при перкуссии определенных участков является также диагностическим признаком, который указывает на локализацию и распространение боли. При осмотре области запястья могут быть выявлены гематомы (ограниченное скопление крови), деформация области, отек.
Далее врач приступает к определению степени ограниченности и амплитуды активных (выполняемых пациентом) и пассивных (которые осуществляет врач) движений в лучезапястном суставе.
Анализы крови
При диагностике причин болей в запястье могут быть информативны общий анализ крови и биохимический анализ крови. Из показателей общего анализа крови наибольшее внимание обращают на уровень лейкоцитов (белые клетки крови), который является повышенным при наличии инфекции в организме, и СОЭ (скорость оседания эритроцитов), которая значительно увеличена при развитии воспалительного процесса. В биохимическом анализе крови присутствуют показатели, необходимые для выявления разных форм артрита. Такими показателями являются АСЛ-О (антистрептолизин-О), РФ (ревматоидный фактор), СРБ (С-реактивный белок), мочевая кислота.
УЗИ
УЗИ – это метод исследования органов и тканей организма, основанный на ультразвуковых волнах, которые поглощаются разными тканями с разной интенсивностью, что и регистрируется с помощью ультразвукового датчика. При УЗИ лучезапястного сустава могут быть обнаружены патологические изменения воспалительного характера в синовиальной оболочке, суставном хряще, сухожилиях, нервах, связочном аппарате. С помощью ультразвукового датчика исследуют сначала заднюю, а затем переднюю поверхность запястья. Далее проводят сравнительный анализ изменений на правой и левой руке. С помощью УЗИ можно диагностировать такие заболевания как синовит, тендинит (воспаление сухожилий), артрит, растяжение связок и сухожилий. Также при УЗИ можно выявить наличие жидкости в полости сустава. УЗИ не основывается на ионизирующей радиации, поэтому оно является абсолютно безвредным для организма. Также преимуществами этого метода невысокая стоимость и доступность.
Рентгенологическое исследование
В основе данного диагностического метода лежит прохождение рентгеновских лучей через разные ткани. При этом излучение ослабляется, что регистрируется на рентгеновской пленке. Данный метод имеет высокое клинико-диагностическое значение в связи с высокой информативностью. На рентгеновском снимке лучезапястного сустава визуализируются следующие структуры – дистальный отдел костей предплечья, лучезапястный сустав, кости запястья и проксимальный отдел пястных костей.
С помощью рентгенологического исследования диагностируют следующие заболевания, сопровождающиеся болью в запястье:
- перелом костей запястья;
- вывих лучезапястного сустава;
- воспаление лучезапястного сустава;
- синовит лучезапястного сустава;
- карпальный синдром.
Артроскопия
Артроскопия проводится как в диагностических, так и в лечебных целях. Для проведения артроскопии на коже проделываются отверстия для артроскопа, который оснащен видеокамерой для визуализации сустава не экране, и для различных инструментов. Плюсом артроскопии является то, что если во время диагностики было обнаружено какое-то патологическое состояние, то по возможности сразу проводится артроскопическое лечение.
Электродиагностические исследования
К электродиагностическим методам относятся электронейрография и электромиография. Эти методы позволяют исследовать электрическую активность нейромоторного аппарата (нерв и мышечные волокна, которые он иннервирует), скорость проведения импульса по нервам. Для этого в область, которая иннервируется исследуемым нервом, накладываются электроды, которые улавливают эту активность и передают в регистрирующее устройство.
КТ
КТ – это метод послойного исследования тканей и органов, основанный на рентгеновском излучении. С помощью КТ диагностируют острые и хронические повреждения тканей в области запястья. На КТ четко визуализируются костные и суставные структуры. Оценка состояния мягких тканей (связок, сухожилий, мышц) является менее информативной. Процедура является безболезненной, быстрой. Результаты выдаются непосредственно после исследования.
МРТ
МРТ является высокоинформативным методом исследования костей и мягких тканей. Специальной предварительной подготовки данный метод исследования не требует, процедура является абсолютно безболезненной. От пациента требуется не двигаться во время проведения исследования.
С помощью МРТ можно выявить следующие патологические состояния в области запястья:
- перелом;
- артрит;
- повреждение сухожилий и связок;
- остеонекроз (омертвение костной ткани);
- повреждение нервов;
- воспаление сухожильных влагалищ.
Противопоказанием к проведению МРТ является наличие кардиостимулятора и различных имплантатов с металлическими деталями, а также клаустрофобия (боязнь закрытого пространства) у пациента. Не рекомендуется проводить МРТ беременным женщинам.
Сцинтиграфия
Сцинтиграфия – это метод исследования, который основан на способности тканей поглощать и накапливать РФП (радиофармацевтический препарат), что регистрируется и визуализируется с помощью специального устройства (гамма-камера). В качестве РФП в случае исследования области запястья обычно используются специальные меченые технецием комплексы. Наибольшее накопление РФП наблюдается в пораженной области. С помощью сцинтиграфии диагностируют переломы, аваскулярный некроз костей (омертвение костной ткани из-за нарушений кровоснабжения), артрит, синовит. Данный метод выявляет практически любые изменения метаболической активности тканей, но он не является специфичным, то есть при сцинтиграфии можно выявить патологические изменения в тканях, но не причину их возникновения.
Исследование синовиальной жидкости
Исследование синовиальной жидкости проводится для диагностики заболеваний суставов, наблюдения за прогрессированием заболеваний и оценки эффективности назначенного лечения. Материал для исследования берут при пункции или артроскопии сустава. Изначально проводится макроскопический анализ синовиальной жидкости, при котором оценивают цвет, прозрачность, вязкость, наличие осадка. Далее приступают к микроскопическому исследованию. При этом проводится подсчет количества клеток (цитоз) в камере Горяева (специальное приспособление в виде предметного стекла, разделенного с помощью линий на квадраты разной величины). Также проводится микробиологическое исследование синовиальной жидкости, направленное на обнаружение патогенных микроорганизмов.
Первым признаком синовита лучезапястного сустава является его припухлость, которая постепенно нарастает. Далее область запястья становится болезненной при пальпации, боль усиливается при движении, увеличенной нагрузке на сустав. В состоянии покоя боль обычно не беспокоит или является незначительной. В связи с этим пациенты поздно обращаются к врачу, когда воспаление уже является диффузным (поражение всей синовиальной оболочки). Движения в суставе при легких формах заболевания не ограничены. Обычно ограничение движений в суставе наблюдаются при прогрессировании заболевания.
В диагностике синовита применяется большое количество исследований, включая лабораторные и инструментальные методы.
Методами диагностики синовита являются:
- Физикальная диагностика и осмотр. На этапе физикальной диагностики врач проводит пальпацию области запястья, которая, как правило, сопровождается болезненностью. При осмотре отмечается отечность области запястья. Может быть выявлено ограничение движения разной степени (в зависимости от степени тяжести заболевания).
- Анализ крови. При инфекционном синовите отмечается повышение уровня лейкоцитов, а также повышенная СОЭ.
- Рентгенологическое исследование. Данный метод является классическим в диагностике синовита в связи с высокой информативностью. На рентгенограмме отчетливо видно сужение суставной щели, уплотнение и увеличение в объеме воспаленных мягких тканей. На последней стадии заболевания видны патологические изменения костной ткани, деструкция суставов, наличие остеофитов (патологическое разрастание костной ткани).
- УЗИ лучезапястного сустава. На УЗИ хорошо визуализируется утолщенная синовиальная оболочка сустава и большое количество жидкости в полости сустава. При затяжном хроническом течении наблюдаются краевые разрастания синовиальной оболочки. По результатам УЗИ можно судить о степени выраженности воспалительного процесса в суставе, вовлечении окружающих тканей. Утолщение оболочки происходит, когда процесс является активным. При наступлении периода ремиссии признаки воспаления стихают.
- МРТ. МРТ позволяет оценить степень сужения суставной щели и степень утолщения синовиальной оболочки. Также этот диагностический метод является высокоинформативным при оценке состояния мягких тканей, окружающих сустав.
- Лабораторное исследование синовиальной жидкости. Синовиальная жидкость для исследования берется при пункции или артроскопии. В лабораторных условиях проводится макроскопический и микроскопический анализ синовиальной жидкости. При синовите отмечаются следующие изменения – появление осадка (показатель активности патологического процесса), повышение мутности и вязкости, увеличение цитоза, появление рагоцитов (клетки, которые появляются в синовиальной жидкости при воспалении) и кристаллов.
- Артроскопия. При артроскопическом исследовании невозможно оценить степень утолщения синовиальной оболочки. Этот метод позволяет выявить синовит по оценке состояния рельефа синовиальной оболочки, наличию ворсинок и сгустков, гиперемии (покраснение, вызванное расширением сосудов в области при воспалении), отека синовиальной оболочки.
Тактика лечения зависит от степени тяжести и распространения заболевания. В начале развития заболевания лечение может быть консервативным.
К консервативным методам лечения синовита относятся:
- Иммобилизация (обездвиживание) сустава проводится, для того чтобы исключить нагрузку на пораженный сустав и предотвратить рецидивы (повторные появления).
- Пункция сустава проводится для удаления синовиальной жидкости из полости сустава, которую затем направляют в лабораторию для исследования. Также при пункции могут быть введены лекарственные препараты в полость сустава (нестероидные противовоспалительные препараты, антибиотики).
- Антибиотики назначаются как в терапевтических (при инфекционном синовите), так и в профилактических (для предупреждения вторичного инфицирования после пункции) целях. Антибиотики могут быть назначены для введения в полость сустава или для перорального применения (внутрь).
- Нестероидные противовоспалительные препараты снижают интенсивность воспалительного процесса, обладают обезболивающим действием. Противовоспалительные средства назначаются как для перорального, так и для местного применения (в виде мазей, гелей, кремов). Наиболее эффективными препаратами считаются индометацин, ибупрофен.
- Кортикостероиды назначаются при злокачественном течении заболевания, отсутствии эффекта нестероидных противовоспалительных препаратов. Примерами кортикостероидов, применяемых в лечении синовита, являются дексаметазон, преднизолон, гидрокортизон.
- Физиотерапевтические методы назначаются в послеоперационном периоде для ускорения регенерации тканей и восстановления функций сустава. Назначаются такие методы как ультрафиолетовое излучение (применение ультрафиолетовых лучей с терапевтической целью), электрофорез (физиотерапевтический метод, который обладает терапевтическим эффектом благодаря воздействию электрического тока в сочетании с введением лекарственных веществ), магнитотерапия (использование магнитного поля в лечебных целях), которые оказывают иммуностимулирующий, обезболивающий, противовоспалительный и метаболический эффекты.
При отсутствии эффективности консервативной терапии прибегают к хирургическому вмешательству. При локальной форме заболевания проводится частичная синовэктомия (иссечение синовиальной оболочки) или частичная синовкапсулэктомия (иссечение синовиальной оболочки вместе с синовиальной капсулой). При диффузной форме, когда процесс распространен на всю синовиальную оболочку и капсулу сустава, назначается полная синовкапсулэктомия.
В некоторых случаях (при тяжелом течении синовита) назначается лучевая терапия. Облучение проводится малыми дозами. Целью лучевой терапии является достижение противовоспалительного и обезболивающего эффекта, ускорение восстановительных процессов. Этот метод лечения обычно проводится в послеоперационном периоде. Наиболее выраженный лечебный эффект достигается при комбинировании медикаментозной и лучевой терапии.
В домашних условиях пациенты должны принимать препараты, назначенные врачом. В случае появления побочных эффектов лекарств, отсутствия их эффективности, рекомендуется обратиться к врачу для изменения тактики лечения.
В послеоперационном периоде важно своевременно приступить к постепенной разработке сустава, для того чтобы обеспечить полный объем движений в лучезапястном суставе. Для этого применяются различные методики ЛФК (лечебной физкультуры). Количество и амплитуду движений с каждым разом рекомендуется увеличивать, но одновременно следить за тем, чтобы эти тренировки производили положительный эффект, а не травмировали сустав еще больше.
К упражнениям для восстановления функции сустава относится сгибание и разгибание кисти в лучезапястном суставе, сжимание в кисти определенных предметов (валик, цилиндр, мяч), круговое вращение кисти. Причем упражнения сначала выполняются пассивно (с помощью здоровой руки), а затем активно.
Различают следующие степени тяжести при растяжении связок лучезапястного сустава:
- 1 степень. Для растяжения связок первой степени характерно невыраженное растяжение связки с раздражением нервных окончаний.
- 2 степень. Вторая степень растяжения характеризуется частичным разрывом фибрилл (волокон) связок.
- 3 степень. Происходит полный разрыв связок.
Выраженность клинических симптомов может быть различной и зависит от степени повреждения и количества поврежденных связок.
Симптомами растяжения связок лучезапястного сустава являются:
- выраженная боль в области лучезапястного сустава;
- частичное или полное ограничение движений в суставе;
- отечность в области запястья;
- покраснение, гематома в пораженной области;
- боль при пальпации по ходу пораженных связок;
- нестабильность сустава при полном разрыве связок.
Первым симптомом является боль в области запястья, которая появляется сразу после действия травмирующего фактора. После оказания первой помощи (иммобилизация, прикладывание холодного компресса) боль может стихнуть. Далее появляется отек в области запястья. В зависимости от степени поражения, движения в суставе могут быть ограниченными или, наоборот, чрезмерными (нестабильность сустава). Гематома в области растянутой связки и вокруг нее обычно появляется на второй день после травмы.
Диагноз растяжения связок может быть установлен на основе данных клинического обследования пациента. При необходимости подтверждения диагноза или дифференцирования с другими патологиями назначаются дополнительные инструментальные методы исследования.
Для диагностики растяжения связок назначают следующие методы:
- Сбор анамнеза. Данные анамнеза служат основой для постановки диагноза. Врач выясняет, в каких условиях появилась боль в запястье.
- Осмотр и физикальное обследование. При осмотре выявляется припухлость в области запястья. Также возможно наличие гематом. Пальпация является болезненной. Ощупывая пораженную область, можно определить, какие именно связки подверглись растяжению. Движения в суставе также являются болезненными (особенно с той стороны, где связка растянута).
- Рентгенологическое исследование проводится для исключения перелома, трещины или вывиха.
- МРТ в таком случае назначается довольно редко, когда с помощью других методов установить точный диагноз не удается и требуется дифференциальная диагностика с другими заболеваниями области запястья.
Способ лечения зависит от степени растяжения связок. При растяжении первой степени накладывается тугая повязка (с применением эластического бинта). Растяжение легкой степени проходит при условии обеспечения покоя конечности довольно быстро. При растяжении второй и третьей степени накладывается гипсовая повязка. Иммобилизация является очень важным этапом в лечении растяжения связок лучезапястного сустава, так как только при иммобилизации возможно восстановление пораженных связок (даже при растяжении третьей степени). Качественно осуществить иммобилизацию может только квалифицированный специалист, поэтому рекомендуется обратиться к врачу. Однако, если при травме, которая привела к растяжению, нет возможности сразу же обратиться к врачу, необходимо постараться обеспечить временную иммобилизацию конечности самостоятельно. При сильном болевом синдроме назначаются обезболивающие средства, рекомендуется также прикладывать холод.
Несмотря на то, что связки обладают высокой регенерационной способностью, при растяжении третьей степени в некоторых случаях назначается хирургическое лечение, которое заключается в восстановлении целостности поврежденных связок.
Самостоятельное лечение при растяжении связок не рекомендуется, так как это может привести к ограниченности сустава в движениях (даже при заживлении пораженных связок). Лечение растяжения, особенно второй и третьей степени нуждается в комплексном подходе, включающем прием лекарственных средств и восстановительные упражнения.
В домашних условиях лечение растяжения связок осуществляется следующим образом:
- Прикладывание холодного компресса. Данный метод способствует снятию отека и боли. Холодный компресс можно прикладывать сразу после растяжения, а также в течение некоторого времени после этого. Необходимо отметить, что прикладывание холода является лишь одним из этапов лечения и только прикладывания холодного компресса не достаточно для восстановления пораженных связок.
- Восстановительные упражнения. Упражнения направлены на восстановление целостности связок и движений в суставе. Упражнения начинают выполняться после стихания боли и состоят в осуществлении движений в лучезапястном суставе во всех возможных осях движения (сгибание и разгибание, приведение и отведение, круговое вращение).
- Применение противовоспалительных средств местного действия. В этих целях применяются различные кремы, гели, которые способствуют снижению интенсивности воспалительного процесса и быстрому заживлению. Примерами таких препаратов являются кетопрофен, диклофенак.
- Прием противовоспалительных препаратов. Наиболее часто назначается ибупрофен, который обладает противовоспалительным и обезболивающим эффектом и используется для симптоматического лечения растяжения связок (то есть для устранения боли и воспалительного процесса).
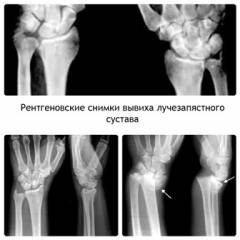
Вывихи лучезапястного сустава делятся на свежие, (когда с момента травмы прошло 2 – 3 суток), несвежие (от 3 суток до 3 недель с момента травмы) и застарелые (более 3 недель с момента травмы).
Диагностика вывиха лучезапястного сустава обычно не представляет трудностей. Важно провести дифференциальную диагностику с переломами лучевой кости в типичном месте, так как нередко клинические проявления двух этих патологий зачастую являются похожими. Для этого используют результаты рентгенологического исследования.
Диагностика вывиха лучезапястного сустава основана на следующих методах:
- Сбор анамнеза. На диагноз вывиха может указывать наличие травмы в анамнезе, связанной с падением, резким движением или ударом.
- Физикальное исследование. По сравнению со здоровой рукой отмечается припухлость и деформация пораженного лучезапястного сустава. Активные и пассивные движения являются ограниченными. При пальпации суставной конец может не прощупываться вообще или прощупывается не на своем месте.
- Рентгенологическое исследование позволяет подтвердить вывих лучезапястного сустава, выявить расположение вывихнутых суставных концов, исключить перелом.
- МРТ позволяет оценить состояние и степень повреждения мягких тканей.
Первая медицинская помощь при вывихе состоит в иммобилизации кисти и предплечья с помощью транспортной шины и назначении обезболивающих средств. Иммобилизацию проводят в таком положении, в котором кисть оказалась после вывиха (то есть, не делая попытки вправления). Попытка вправления без установления точного диагноза чревата осложнениями.
Лечение вывиха лучезапястного сустава состоит в его вправлении. Вправление должно быть проведено как можно раньше, так как чем больше времени проходит с момента возникновения вывиха, тем труднее его вправить. Через некоторое время после вывиха развивается ретракция мышц (рефлекторное сокращение), которая со временем только усиливается и делает процесс вправления более сложным. При свежих вывихах осуществляется одномоментное закрытое вправление. В случае несвежих и застарелых вывихов, проводится открытое вправление. Вправление вывиха проводит квалифицированный врач под местной или общей анестезией. Выбор метода анестезии зависит в большей мере от времени с момента вывиха. После вправления накладывают гипсовую повязку. В среднем иммобилизация конечности после вправления вывиха лучезапястного сустава длится 4 – 6 недель, после чего наступает реабилитационный период, который длится 2 – 3 недели.
В домашних условиях первым действием является обеспечение покоя пораженной конечности, устранение каких-либо нагрузок на сустав, для того чтобы лечение прошло успешно и для предупреждения появления повторных вывихов сустава.
В постиммобилизационном периоде пациентам назначается лечебная физкультура. Изначальная нагрузка на сустав должна быть минимальной и постепенно увеличиваться. Также очень важно чтобы упражнения были дозированными и систематически выполнялись. Выполняются как общеукрепляющие упражнения, так и упражнения с местным воздействием. Как правило, назначаются изометрические упражнения, целью которых является профилактика атрофии (уменьшение в объеме и снижение сократительной способности мышц) и гипотонии (пониженный тонус) мышц кисти.
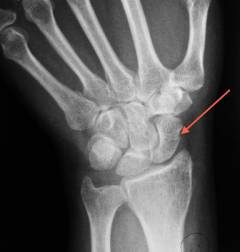
К появлению боли в области запястья наиболее часто приводят переломы костей со следующей локализацией:
- Перелом ладьевидной кости. Переломы ладьевидной кости часто встречаются в молодом возрасте. Перелом возникает как следствие удара или падения на вытянутую руку. Выздоровление происходит довольно медленно (5 – 6 лет), так как при переломе этой кости развиваются условия аваскуляризации (нарушение кровоснабжения) в связи с анатомическим расположением артерий. Клинически данное состояние проявляется болью и ограничением движений в лучезапястном суставе. Перелом ладьевидной кости может быть вертикальным, косым и горизонтальным, а также стабильным и нестабильным. Клиническая картина представлена болью, припухлостью в области «анатомической табакерки», ограничением объема движений в лучезапястном суставе. Пациенты не могут полностью сжать кисть в кулак.
- Перелом дистального отдела костей предплечья. Переломы этого отдела могут быть внутрисуставными и внесуставными. Наиболее часто встречается перелом дистального конца лучевой кости (перелом лучевой кости в типичном месте). Наиболее распространенной причиной является падение на вытянутую руку. Если рука в этот момент находилась в положении разгибания, то смещение отломка происходит в лучевую сторону (перелом Коллиса). Если рука была в согнутом положении, отломки смещаются в тыльную сторону (перелом Смита).
- Перелом полулунной кисти происходит при падении на руку с кистью, отведенной в локтевую сторону. Область полулунной кости при пальпации является очень болезненной. Движения кисти (как активные, так и пассивные) также являются очень болезненными.
- Переломы других костей запястья (трехгранной, гороховидной и др.) встречаются крайне редко. Обычно при таких переломах отломки не смещаются. Главным симптомом является боль в области запястья, а точный диагноз устанавливается по результатам рентгенологического исследования.
Для установления диагноза перелома применяются довольно простые, но информативные методы исследования.
Для диагностики перелома костей в области запястья назначаются следующие методы:
- Сбор анамнеза. Важно узнать, в каких условиях произошел перелом, в каком положении была рука в момент падения или удара. Возраст пациента также имеет значение в связи с тем, что в некоторых случаях переломы происходят из-за остеопороза, возрастных изменений в костной ткани.
- Физикальное обследование. При обследовании пораженной конечности отмечается припухлость, ограничение объема движений. Пальпация пораженной области сопровождается сильной болью. При обследовании выявляются достоверные и косвенные клинические признаки перелома. К достоверным признакам относится деформация в области перелома, крепитация (хруст) костных отломков, прощупывание костных отломков под кожей. К косвенным признакам относится боль и отек в области запястья, нарушение функций костей, наличие гематом и др.
- Рентгенологическое исследование. Для установления точного диагноза достаточно сделать снимки в двух проекциях. С помощью рентгенограммы можно определить точную локализацию перелома, наличие смещения костных отломков, степень их смещения. Повторное рентгенологическое исследование назначают, для того чтобы проследить за излечением.
- КТ назначается в сомнительных случаях, когда по рентгенограмме невозможно поставить точный диагноз.
Качество лечения перелома независимо от локализации напрямую зависит от правильно оказанной первой медицинской помощи, которая состоит в иммобилизации с помощью транспортных шин от пальцев кисти до локтевого сустава.
Лечение переломов имеет одну цель – восстановление анатомической и функциональной целостности пораженных тканей, однако в зависимости от локализации перелома и наличия смещения отломков, тактика лечения может быть различной.
Таким образом, при переломе лучевой кости в типичном месте без смещения отломков проводят иммобилизацию гипсовой повязкой от основания пальцев кисти до верхней трети предплечья. При наличии смещения отломков перед иммобилизацией проводят их репозицию (сопоставление). При переломе Коллиса проводят тракцию (вытяжение) по оси и сгибание дистального отломка, а при переломе Смита проводят тракцию по оси и разгибание дистального отломка с ульнарным (локтевым) отклонением. При неудачном сопоставлении его проводят повторно. После удачной репозиции отломков проводят иммобилизацию гипсовой лонгетой на определенное время, которое зависит от локализации перелома.
При переломе ладьевидной кости также необходимо провести иммобилизацию конечности (при переломе со смещением отломков проводится предварительная репозиция). Для этого накладывается гипсовая «пистолетная» повязка. В сложных случаях (ложный сустав, аваскулярный некроз) проводится костная пластика, остеосинтез (сопоставление костных отломков с фиксацией с помощью специальных конструкций) с помощью винтов, протезирование ладьевидной кости. Аналогичное лечение проводится и в случае перелома полулунной кости.
| Локализация перелома | Срок иммобилизации |
| Перелом дистального отдела костей предплечья | 4 – 6 недель |
| Перелом бугорка ладьевидной кости | 3 – 6 недель |
| Перелом тела ладьевидной кости | 10 – 12 недель |
| Перелом полулунной кости | 6 – 10 недель |
| Перелом других костей запястья | 3 – 5 недель |

В зависимости от причины возникновения различают следующие основные виды воспаления лучезапястного сустава:
- Ревматоидный артрит – это аутоиммунное заболевание, для которого характерно воспаление суставов, а также поражение внутренних органов. Ревматоидный артрит примерно в два раза чаще поражает женщин. Могут быть поражены люди всех возрастов. Наиболее характерным проявлением ревматоидного артрита является боль, которая появляется при движении и пальпации, утренняя скованность в суставах. Также сустав становится припухлым за счет образования выпота в его полости. Кроме поражения синовиальной оболочки происходит воспаление связочного аппарата и суставной сумки лучезапястных суставов.
- Подагрический артрит – это воспалительное заболевание суставных и околосуставных тканей как следствие нарушения пуринового обмена. При данном заболевании происходит отложение уратов (соли мочевой кислоты) в структурах сустава. Данное заболевание поражает преимущественно мужчин. Подагрический артрит проявляется приступами, которые беспокоят чаще всего в ночное время и проявляются интенсивной болью в суставе, нарушением его функций, припухлостью, покраснением кожи в области пораженного сустава. Факторами, провоцирующими приступы, обычно являются погрешности в питании, прием алкоголя, обострение хронических заболеваний, травмы.
- Инфекционный (септический) артрит – это воспалительное заболевание суставов, связанное с попаданием патогенных микроорганизмов в полость сустава. Микроорганизмы могут попасть в сустав прямым путем (при травмах, протезировании сустава, артроскопии) или непрямым путем (при гематогенном распространении инфекций из других очагов в организме). Среди причин септического артрита наиболее часто встречается стафилококковая и стрептококковая инфекции. Попадание микроорганизмов в полость сустава, которая в норме является стерильной, вызывает ответную реакцию организма, которая проявляется запуском воспалительного процесса. Начало заболевания, как правило, острое и сопровождается сильной болью в области сустава, припухлостью, лихорадкой (повышение температуры тела).
- Реактивный артрит – это воспаление суставов, которое возникает как следствие некоторых инфекционных заболеваний. В большинстве случаев это заболевание встречается после перенесенных кишечных или урогенитальных (мочеполовых) инфекций, вызванных такими микроорганизмами как кампилобактер, иерсинии, сальмонеллы, хламидии. Классическим примером реактивного артрита является синдром Рейтера, который проявляется кроме воспаления суставов также воспалением конъюнктивы глаз и уретры (мочеиспускательный канал). Наиболее часто данное заболевание поражает мужчин. Для реактивного артрита характерно несимметричное поражение нескольких суставов одновременно, поэтому при реактивном артрите лучезапястного сустава часто обнаруживается воспаление суставов нижних конечностей. Также возможно поражение энтезиса (место прикрепления сухожилий к кости), которое сопровождается болью и отечностью области запястья и кисти.
- Псориатический артрит – это хроническое заболевание суставов, которое возникает на фоне псориаза (хроническое заболевание кожи аутоиммунной природы, которое в редких случаях сопровождается поражением суставов). Поражение лучезапястных суставов при псориатическом артрите может быть как симметричным, так и асимметричным. Обычно псориаз появляется задолго до артрита, однако бывают случаи, когда псориаз и воспаление суставов возникают одновременно. Заболевание характеризуется болью и скованностью в лучезапястном суставе. Также наблюдаются поражения кожи, характерные для псориаза (пятна, псориатические бляшки).
- Остеоартроз (остеоартрит) поражает преимущественно людей в возрасте 40 – 60 лет. Данное заболевание может быть как локализованным (поражение только лучезапястного сустава), так и генерализованным (воспаление нескольких суставов одновременно). Для данного заболевания характерная длительная боль в суставах, скованность, а также припухлость запястья. При прогрессировании остеоартрита суставы постепенно деформируются.
Диагностика артрита направлена на подтверждение воспаления лучезапястного сустава, выяснение причины воспаления и дифференциальную диагностику с другими заболеваниями.
В диагностике артрита лучезапястного сустава применяются следующие методы:
- Сбор анамнеза. На данном этапе врач выясняет время и условия, в которых появляется боль в суставе, а также с помощью каких средств пациент устраняет боль. Важно узнать о недавно перенесенных инфекционных заболеваниях (в случае реактивного артрита).
- Осмотр и физикальное обследование. При осмотре отмечается припухлость области запястья, гиперемия кожи в пораженной области, деформация сустава, нарушение функций лучезапястного сустава. Пальпация области запястья является болезненной.
- Общий анализ крови. Специфических проявлений артрита в общем анализе крови не наблюдается, однако косвенными признаками являются повышение СОЭ и уровня лейкоцитов.
- Биохимический анализ крови. СРБ может быть повышен, так как он является показателем острой фазы воспаления, и по его повышению можно судить об активности воспалительного процесса. При подагрическом артрите наблюдается гиперурикемия (увеличение уровня мочевой кислоты в крови). Также назначаются такие показатели как РФ, АСЛ-О, которые являются информативными в случае ревматоидного артрита.
- Общий анализ мочи. Может быть обнаружена пиурия (гной в моче) вследствие уретрита. Данный анализ важен при постановке диагноза реактивного артрита.
- Исследование синовиальной жидкости. Данный метод исследования позволяет обнаружить патологические изменения и провести дифференциальную диагностику с разными видами артритов. При подагрическом артрите обнаруживаются кристаллы мочевой кислоты. При артрите, вызванном инфекцией, в суставной жидкости обнаруживают возбудителей инфекции. Большое диагностическое значение имеет анализ клеточного состава. При артрите увеличивается цитоз (увеличение количества клеток), и чем больше цитоз, тем более выражен воспалительный процесс. При ревматоидном артрите обнаруживаются рагоциты, количество которых может достигать 50% клеточного состава синовиальной жидкости.
- Рентгенологическое исследование. С помощью этого метода можно обнаружить признаки отека мягких тканей, окружающих пораженный сустав, энтезит (воспаление энтезиса), околосуставной остеопороз. Сужение суставной щели может быть от незначительной степени до выраженной степени, когда суставная щель практически не прослеживается. При подагрическом артрите комплекс патологических изменений носит название «подагрической руки». Также можно определить стадию ревматоидного артрита по степени остеопороза и сужения суставной щели, по наличию костных эрозий.
- УЗИ суставов является более чувствительным методом диагностики, чем рентгенография. На УЗИ при артрите выявляются следующие признаки – утолщение синовиальной оболочки, наличие выпота в суставе, воспалительные изменения тканей, окружающих пораженный сустав. По результатам УЗИ можно судить об активности патологического процесса.
Тактика лечения артрита может быть различной в зависимости от этиологического фактора (причины возникновения) и клинического течения заболевания.
В общем, в лечении артрита используются лекарственные препараты, хирургическое лечение. Консервативное лечение артрита является базовым. Хирургические методы лечения используются обычно при инфекционном артрите и состоят в артротомии (вскрытие полости сустава) с дальнейшим дренированием (удаление гноя, жидкости из полости сустава).
| Группа препаратов | Механизм действия | Примеры препаратов | Способ применения |
| НПВС (нестероидные противовоспалительные средства) | Снимают воспаление, оказывают обезболивающее действие. |
|
|
| Глюкокортикостероиды | Замедляют разрушение сустава, подавляют воспаление сустава. |
|
|
| БПВП (базисные противовоспалительные препараты) | Устраняют болевой синдром, замедляют деструкцию (разрушение) сустава, способствуют восстановлению функций сустава. |
|
|
| Средства, влияющие на обмен мочевой кислоты | Обладают обезболивающим и противоподагрическим действием, снижают уровень мочевой кислоты в крови. |
|
|
| Противомикробные препараты | Уничтожают микроорганизмы, явившиеся причиной возникновения артрита. |
|
|
Соблюдение диеты имеет большое значение при подагрическом артрите и состоит в ограничении приема в пищу продуктов, богатых пуринами (мясные и рыбные продукты). Важную роль играют упражнения (сгибание и разгибание кисти, вращательные движения и др.), которые необходимо выполнять систематически, для того чтобы сустав мог нормально функционировать после лечения.
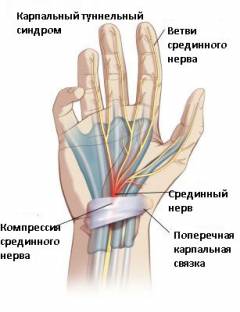
Различают системные (общие) и местные причины возникновения карпального синдрома. К системным причинам относятся заболевания почек, эндокринные нарушения, нарушения обмена веществ. Нередко карпальный синдром возникает на фоне ревматоидного артрита, артроза, а также при беременности. К местным причинам относятся процессы в лучезапястном суставе, при которых происходит сужение просвета карпального канала. К ним относятся опухоли, переломы костей, вывихи, отеки, воспаление сухожилий (тендинит), воспаление синовиальных влагалищ. Также к местным причинам относятся увеличенные нагрузки на лучезапястный сустав. Однако во многих случаях причину возникновения заболевания обнаружить не удается.
Типичными симптомами карпального синдрома являются:
- нарушение чувствительности;
- чувство зуда, покалывания;
- боль в запястье и пальцах (даже в состоянии покоя);
- снижение мышечной силы;
- отек запястья.
Изначально возникает нарушение чувствительности большого, указательного и среднего пальцев, иннервацию которых обеспечивает срединный нерв. Затем появляется чувство онемения, покалывания и боли в запястье и пальцах. У большинства пациентов эти симптомы появляются после перенапряжения кисти. Особенно сильно симптомы проявляются при положении руки под углом (например, при разговоре по телефону, за рулем). Часто пациентов беспокоят ночные боли. С прогрессированием заболевания нарушение чувствительности усиливается и может распространиться на всю руку. Пациенты описывают боль как тупую, ноющую.
У беременных женщин карпальный синдром развивается немного чаще. Это связано с отеками конечностей, вследствие которых происходит сдавливание срединного нерва.
Карпальный синдром – это заболевание, при котором необходимо медицинское вмешательство. Чем раньше пациент обратится к врачу, тем высоки шансы излечения и предотвращения осложнений.
При появлении симптомов карпального синдрома можно обратиться к следующим специалистам:
- терапевт;
- травматолог;
- невропатолог;
- артролог;
- профпатолог.
Очень важна своевременная диагностика данного заболевания, для того чтобы получить адекватное лечение и свести к минимуму риск появления осложнений.
Диагностика карпального синдрома основывается на следующих методах:
- Сбор анамнеза. В анамнезе пациентов с карпальным синдромом выявляется наличие травм в области запястья, условия труда, благоприятные для развития данного заболевания.
- Физикальное обследование пациента и осмотр. Кроме осмотра и пальпации запястья, при физикальном обследовании пациента проводятся диагностические тесты. Наиболее часто проводится тест сгибания и разгибания кисти и тест Тинеля. При проведении этого теста пациент самостоятельно максимально сгибает, а затем разгибает кисти, фиксирует их и удерживает в таком положении в течение одной минуты. Тест считается положительным, если в течение этого времени возникла парестезия большого, указательного и среднего пальцев. Также проводится тест Тинеля. Для этого врач проводит перкуссию (постукивание) на уровне запястного канала. Если во время выполнения теста возникла парестезия и боль в запястье и пальцах, которая распространилась на руку вплоть до локтевой ямки, тест считается положительным.
- Электродиагностические исследования. С помощью электродиагностических методов исследуют скорость проведения импульса по нервам, которая может быть изменена при поражении нервов.
- Рентгенологическое исследование лучезапястного сустава, на котором отчетливо видно сужение просвета карпального канала. Также рентгенография назначается для дифференциальной диагностики с другими заболеваниями.
- УЗИ лучезапястного сустава. Ультразвуковыми признаками сдавливания срединного нерва в карпальном канале являются утолщение нерва, утолщение или изогнутость удерживателя сгибателей.
Большую роль играет своевременное начало лечения, так как прогрессирование данного заболевания может привести нарушению иннервации и функций кисти. Тактика лечения зависит от выраженности симптомов заболевания. При легких формах назначаются стероидные (кортизон) и нестероидные (ибупрофен, нимесулид) противовоспалительные препараты в виде инъекций в карпальный канал или в виде таблеток для перорального применения.
При тяжелом лечении заболевания рекомендуется провести хирургическое вмешательство. Хирургическое вмешательство можно провести с помощью двух методик – открытая операция и эндоскопическое вмешательство. Оба вида операций обычно проводятся под местной анестезией. При операции проводят пересечение удерживателя сгибателей. Целью операции является устранение компрессии сухожилий и срединного нерва, улучшение кровоснабжения нерва.
Первым и очень важным условием является иммобилизация конечности, которая способствует уменьшению боли и парестезии (снижения чувствительности), а также снятию отека. Рекомендуется обеспечить покой конечности, особенно в ночное время, с помощью ортезов (приспособления для временной внешней фиксации конечностей). Наряду с иммобилизацией необходимо принимать лекарства, назначенные врачом, и выполнять физические упражнения. Упражнения не являются сложными.
При карпальном синдроме рекомендуется выполнять следующие упражнения:
- максимальное разгибание кисти с помощью здоровой руки, удерживание ее в таком положении несколько секунд;
- вращательные движения кистью;
- поочередное сгибание пальцев кисти;
- поднятие рук и опускание их вдоль туловища.
Целью упражнений является улучшение кровообращения в области запястья и ускорение излечения. Все упражнения должны быть повторены по 5 – 6 раз и должны выполняться каждый день для достижения желаемого эффекта.

Боль в запястье правой руки наиболее часто появляется у следующих профессиональных групп:
- машинисты;
- слесари;
- маляры;
- грузчики;
- писатели;
- спортсмены (особенно теннисисты, гольфисты, бейсболисты) и др.
Механизм появления боли в запястье правой руки является довольно простым. При длительном напряжении кисти происходит раздражение нервных окончаний, начинаются изменения в сухожилиях и связках, что может привести к сдавливанию нервов в области запястья. Эти процессы приводят к появлению боли.
Действие травмирующих факторов на область запястья правой руки может привести к следующим патологиям:
- синдром запястного канала;
- растяжение связок и сухожилий лучезапястного сустава;
- воспаление лучезапястного сустава (артрит);
- невропатия локтевого и лучевого нервов;
- травмы (переломы, вывихи, ушибы) в области запястья;
- тендовагинит (воспаление сухожильных влагалищ).
Как правило, перечисленные заболевания развиваются медленно и характеризуются хроническим течением (кроме травм, для которых характерно острое течение). Симптомы проявляются не сразу, поэтому пациенты обращаются за медицинской помощью, когда заболевание уже прогрессирует и появляется боль. Для того чтобы предотвратить появление и прогрессирование заболеваний, сопровождающихся болью в запястье, необходимо периодически посещать врача для профилактического осмотра (что особенно важно для профессиональных групп, подверженных риску появления этих патологических состояний).
Боль в запястье при сгибании кисти может возникнуть из-за поражения следующих анатомических структур:
- нервы;
- сухожилия;
- лучезапястный сустав;
- связки;
- кости запястья.
Поражение одной или нескольких структур запястья приводит к инициированию (запуску) воспалительного процесса, основным проявлением которого является боль. Боль, как правило, усиливается при выполнении движений в лучезапястном суставе.
Наиболее часто встречаются следующие причины боли в запястье при сгибании кисти:
- Карпальный синдром. Карпальный синдром (синдром запястного канала) появляется у людей, у которых кисть длительное время находится в напряженном положении. При данном заболевании поражается удерживатель сгибателей, который участвует в формировании запястного канала. Вследствие этого в запястном канале происходит сдавливание срединного нерва, что ведет к появлению боли. Самым характерным признаком данного заболевания считается боль в области запястья и пальцев кисти. Боль особенно выражена при сгибании кисти в лучезапястном суставе. С прогрессированием заболевания боль появляется и в состоянии покоя.
- Растяжение связок лучезапястного сустава. Боль практически всегда сопутствует растяжению связок, укрепляющих лучезапястный сустав. Растяжение связок лучезапястного сустава может возникнуть при выполнении физических упражнений, резких движений, переносе тяжестей. На микроскопическом уровне растяжение связки выглядит как разрыв ее волокон, который может быть частичным или полным. Растяжению может быть подвержена любая связка данного сустава. При растяжении связок необходимо наложить повязку, которая ограничивает движения в данном суставе, что является ключевым моментом в лечении растяжения связок.
- Воспаление лучезапястного сустава (артрит). Воспаление лучезапястного сустава чаще всего возникает как следствие действия травмирующего, инфекционного или аутоиммунного (связанного с нарушениями иммунитета) факторов. Изначально артрит лучезапястного сустава проявляется умеренной болью и припухлостью в области запястья. Далее воспаление становится более выраженным, отек нарастает, любые движения в суставе причиняют сильную боль.
- Вывих лучезапястного сустава. Вывих лучезапястного сустава встречается довольно часто и представляет собой смещение костей запястья и лучевой кости относительно друг друга. Основной причиной является падение на руку с согнутой или разогнутой кистью. Боль при сгибании кисти в лучезапястном суставе может появиться как при тыльном, так и при ладонном вывихе.
- Перелом костей. Перелом – это нарушение целостности кости, которое может быть связано с заболеваниями костей или травмами. Боль при сгибании запястья в лучезапястном суставе может появиться как при переломе костей запястья, так и при переломе костей предплечья. Наиболее часто встречаются переломы дистального отдела лучевой кости и ладьевидной кости.
- Тендинит и тендовагинит – это воспаление сухожилий и влагалищ, которые их окружают. Если сухожилия сгибателей пальцев кисти воспаляются, движения кисти в лучезапястном суставе, особенно сгибание, становятся очень болезненными.

Наиболее распространенными причинами боли в локте и запястье являются:
- Травмы в области локтя и предплечья. Травмы могут привести к переломам, вывихам, ушибам, которые могут появиться как в результате прямого, так и непрямого действия травмирующих факторов. В связи с повреждением нервов, сосудов, сухожилий и других структур, боль распространяется в область запястья.
- Эпикондилит. При эпикондилите происходит воспаление надкостницы (слой соединительной ткани, покрывающий кость снаружи) надмыщелков плечевой кости, а также поражение сухожильно-связочного аппарата локтевого сустава. Заболевание начинается с сильной боли в области локтя, затем боль распространяется на предплечье и кисть. Больным становится трудно осуществлять круговые движения предплечьями, затем появляется слабость в руке, вследствие чего они не могут сгибать кисть или удерживать какие-либо предметы кистью.
- Опухоли в области локтя могут быть доброкачественными или злокачественными. Первые стадии развития опухолей могут протекать бессимптомно. Далее появляется дискомфорт и боль в области локтя, которые со временем распространяются на предплечье и запястье.
- Бурсит локтевого сустава – это воспаление суставной сумки локтевого сустава. Бурсит начинается с появления припухлости в области локтя. Затем появляется боль, которая изначально локализуется в области локтя, а затем распространяется на предплечье и запястье. В связи с этим любые движения пораженной конечностью становятся болезненными.
В некоторых случаях боль появляется, когда человек поднимает руку вверх и длительное время удерживает ее в таком положении, а также при тяжелых физических нагрузках. Такая боль обычно проходит после отдыха.
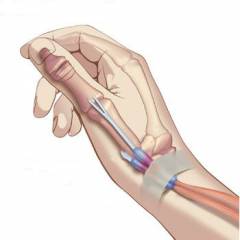
Наиболее распространенными причинами боли в запястье и большом пальце являются:
- туннельные невропатии;
- травмы в области запястья;
- артрит;
- стенозирующий лигаментит;
- болезнь де Кервена.
Туннельные невропатии
Наиболее распространенной причиной боли в запястье и большом пальце являются туннельные невропатии. Карпальный синдром и невропатия лучевого нерва встречаются наиболее часто. При карпальном синдроме происходит сужение просвета канала запястья, что приводит к сдавливанию срединного нерва и соответствующей симптоматике (боль, отек, онемение в области запястья с распространением симптомов и в область большого пальца кисти). Невропатия лучевого нерва проявляется такими симптомами как боль, чувство онемения в области запястья и кисти. Также некоторые движения (сгибание и разгибание кисти в лучезапястном суставе, отведение большого пальца кисти) становятся ограниченными.
Травмы
К боли в области запястья и большого пальца могут привести травмы обеих этих отделов руки. Наиболее распространенными следствиями травм являются переломы, вывихи, подвывихи. При несвоевременно оказанной медицинской помощи боль может распространиться на всю руку.
Артрит
Артрит – это воспалительное заболевание суставов, которое зачастую поражает несколько суставов одновременно. Артрит кисти чаще начинается с поражения суставов большого пальца, затем воспалительный процесс поражает суставы всех пальцев и лучезапястный сустав. Воспаление суставов сопровождается сильной болью, припухлостью, болезненностью при движениях.
Стенозирующий лигаментит
Стенозирующий лигаментит (болезнь Нотта) – это воспалительное заболевание связочного аппарата кисти. Чаще всего (в 90% случаев) происходит воспаление кольцевидной связки большого пальца кисти. Заболевание сопровождается стенозом первого костно-фиброзного канала, в результате чего связка сдавливает сухожилия большого пальца кисти. Стенозирующий лигаментит сопровождается болью при сгибании и разгибании первого пальца кисти, болью при надавливании на область запястья и основание большого пальца. При сгибании и разгибании можно услышать щелчок, из-за которого данное патологическое состояние также называется синдромом «щелкающего пальца».
Болезнь де Кервена
Болезнь де Кервена – это воспалительное заболевание, которое поражает фиброзные влагалища сухожилий короткого разгибателя и длинной отводящей мышцы большого пальца кисти. Воспаленные влагалища сдавливают сухожилия мышц, которые также воспаляются и утолщаются. При пальпации отмечается болезненность и припухлость по ходу синовиальных влагалищ данных мышц. Боль локализуется в области запястья, затем распространяется на большой палец и предплечье.
источник

