Кожа рук постоянно подвергается воздействию внешних факторов. Моющие средства, перепады температуры, грязь, пыль и многое другое влияет на состояние дермы и даже при тщательном уходе могут возникать трещины между пальцами рук. Слой кожи здесь намного тоньше, чем на других областях ладони, пальцев, к тому же суставы постоянно сгибаются, что приводит кожу в натяжение и расслабление. Появление трещинок вызывает чувство боли, дискомфорта и вредит исполнению ежедневных и профессиональных обязанностей. Почему так происходит и что можно сделать, чтобы вылечить кожу?
Если образовались трещины между пальцами рук, причины могут быть как внешними, так и внутренними. Состояние эпидермиса – отражение нашего здоровья, поэтому факторов, влияющих на целостность дермы, целый ряд:
- Регулярный контакт с бытовой химией, дезинфицирующими средствами приводит к снижению эластичности дермы.
- Влияние перепадов температуры, замерзание кожи/ перегрев подсушивают верхние слои эпидермиса.
- Грибковые инфекции – основная причина появления трещин.
- Глистные инвазии также могут вызвать поражение кожи.
Трещины могут быть вызваны приемом определенных лекарственных препаратов, говорить о заболеваниях щитовидной железы, начале диабета. Иногда это недостаток женского гормона, особенно в период климакса. Кожа трескается, чешется, при межпальцевой экземе заметны точечные изъязвления, реагирующие на любой раздражитель болевым синдромом.
Помимо того, что образуются трещины между пальцев рук, есть и другие симптомы:
- Кандидоз , дерматофития проявляются сильным зудом, шелушением, отечностью пальцев, сыпью;
- Контактный дерматит иногда похож на грибковое заболевание, так как кожный покров отекает, появляется сыпь и трещины;
- Экзема – одна из главных причин появления трещин, зуда и раздражения;
- Псориаз ладоней выглядит как бляшечные образования, локализующиеся между пальцами, на ладонях. Зуд, шелушение, покраснение также говорят о данном заболевании.
Вне зависимости от причин и симптомов, заболевание нужно лечить. Образующиеся трещины могут быть атакованы инфекцией, а это приведет к заражению глубоких слоев эпидермиса, что спровоцирует более серьезные патологии.
Как правило, осмотра у дерматолога достаточно, чтобы определить правильный диагноз. При аллергических дерматитах проводится ряд тестов, подозрение на грибок рекомендует выявить тип возбудителя.
Совет! Грибковая инфекция рук, лечение которой достаточно продолжительно, имеет свои характерные симптомы. Первоначально образуется пузырек, который начинает отекать и превращаться в эрозии с белым налетом. Затем образования лопаются, кожа покрывается трещинками, сильно болит.
При исключении аллергии и грибка проводится анализ на гельминтов, обследования крови, эндокринной системы, ЖКТ. Псориаз выявляется достаточно просто: образования напоминают мозоль красноватого оттенка, покрытую трещинками. Кожа грубая, плотная. Для исключения патологий может применяться биопсия.
Важно! Межпальцевая экзема характерна мокнущими эрозиями, больного беспокоит постоянный зуд, кожа не перестает чесаться даже при применении охлаждающих препаратов.
Лечение назначается в зависимости от поставленного диагноза:
- Грибковая инфекция требует применения системных препаратов наружного действия: Клотримазол, Нистатин, Мирамистин (для смазывания и обеззараживания трещин), диеты с ограничением сладостей.
- При аллергической природе заболевания целесообразно исключить контакт с аллергеном и использовать антигистаминные средства для снятия отечности, зуда: Лоратадин, Эриус. Хорошо подходят мази, кремы, купирующие зуд (Фенистил-гель), глюкокортикоидные составы гормонального свойства – их применение должно проходить только под контролем доктора, так как велик риск быстрого привыкания.
- Трещины, появившиеся из-за псориаза, лечатся особенно тяжело. Требуется комплексная терапия с применением салициловой кислоты, комбинированных составов с кортикоидами, мазей с солидолом, дегтем.
- Гормональный дисбаланс излечивается только терапевтическим воздействием на основное заболевание.
- Экзема – это поражение дермы, касающееся не только ладоней, но и стоп. При появлении трещин между пальцами от экземы, следует начинать лечение немедленно, иначе заболевание распространится на всю область ладони. Терапия включает защиту рук от солнечных лучей, использование присыпки или талька (прямо на трещинки) и обязательный прием антигистаминных препаратов. В противном случае раны продолжат нестерпимо чесаться и растрескиваться дальше. Впоследствии применяется Цинковая или Борно-Цинковая мази, растворы для локальной обработки.
Совет! На время глубокие трещины можно заклеить клеем БФ-6. Он защитит ранки от попадания инфекции, грязи и стянет кожу, предупреждая дальнейший разрыв. Дерматологи позволяют пользоваться клеем постоянно, положительно отзываясь о его лечебных свойствах. Если через 10-14 дней ранки не затянулись, то трещины – следствие инфекционных заболеваний или проявление аллергических реакций.
Вне зависимости от причин появления ран, следует пересмотреть процесс гигиены и ухода за руками. Любые работы выполнять в перчатках, использовать мягкие моющие средства для рук с нейтральной PH средой, вытираться только тряпочным мягким полотенцем (бумага часто оставляет волоконца в трещинах). Поддержание диеты, нормализация режима дня, сна, физической нагрузки и добавление в рацион большого количества витаминов также не будет лишним.
источник
Кожа между пальцами очень нежная. Часто проблемы с организмом у взрослых и детей отражаются именно на этом участке. Заметив шелушение или покраснение между пальцами рук, нужно обратиться к врачу, поскольку только он сможет точно установить первопричину и подобрать правильное лечение.
Зуд между пальцами рук возникает по многим причинам. Основные из них:
- бактериальная или грибковая инфекция;
- дерматит, экзема, псориаз;
- аллергическая реакция;
- присутствие в организме паразитов;
- авитаминоз;
- патологии почек вызывают интоксикацию, вследствие чего начинаются проблемы с кожей;
- гормональные нарушения;
- скарлатина (у ребенка).
Кроме того, спровоцировать проблему могут болезни желчного пузыря. Из-за них в кровь человека попадает желчь, что отражается на коже в виде зуда, покраснения, отеков, шелушения, сыпи.
Внешне схожие симптомы могут быть вызваны большим количеством разных заболеваний, что усложняет постановку диагноза.
Микоз чаще других дерматологических болезней вызывает появление красноты между пальцами рук. Грибки поражают кожу при наличии благоприятных условий: ослабление иммунитета, перенесенные инфекции, прием некоторых лекарств, вредные привычки. Передается заболевание при контакте с носителем или его личными вещами. Признаки грибкового поражения можно рассмотреть на фото ниже.
Помимо покраснения, на наличие микоза указывают такие симптомы:
- появление пузыристых высыпаний, которые кровоточат при повреждении;
- воспаление, отек эпидермиса;
- зуд, жжение, шелушение, образование чешуйчатого слоя.
Кожа может воспаляться вследствие защитной реакции при контакте с раздражителем (медикаментами, бытовой химией, косметикой, продуктами питания).
Среди провоцирующих факторов, вызывающих аллергию, выделяют:
- нерегулярное, неполноценное питание, употребление вредной пищи или продуктов-аллергенов;
- наследственная предрасположенность;
- эндокринологические или иммунные заболевания;
- переутомление, нервное перенапряжение, недостаток сна.
Эпидермис при аллергии раздражается, краснеет, отекает и жжется, образуются высыпания. В запущенных случаях кожа слезает и чешется, ухудшается общее самочувствие.
Дерматологическое заболевание, проявляющееся следующими симптомами:
- утолщение и шелушение пораженной области;
- образование пузыристых высыпаний;
- появление зуда;
- изменение цвета кожи.
Болезнь может быть спровоцирована как патологиями внутренних органов и систем, так и реакцией на раздражающие вещества (бытовая химия, средства личной гигиены). В группе риска находятся люди, работающие в таких сферах:
- изготовление и переработка химических веществ;
- строительство (контакт с вредными материалами — краской, строительными смесями);
- уборка;
- косметология;
- сельское хозяйство;
- пищевая промышленность.
Факторы, влияющие на появление экземы:
- воздействие бытовой химии и средств гигиены;
- болезни ЖКТ;
- раздражение кожи потом;
- наследственный фактор;
- нахождение рук в среде с повышенной влажностью;
- гормональные проблемы;
- паразиты.
Чесотка — это дерматологическая болезнь, возбудителем которой является чесоточный клещ. Симптомы все те же: покраснение кожи и сильный зуд. Вызываемую чесоткой сыпь можно «подхватить» бытовым путем: при прикосновении к зараженному человеку или его личным вещам. Чесоточные клещи обитают в постельном белье и мягкой мебели.
Некоторыми видами лишая можно заразиться от домашних и уличных животных. Болезнь стремительно распространяется по всему телу, кожа начинается чесаться, возникает воспаление, появляются пятна и высыпания, покраснение и шелушение эпидермиса.
Лечить болезнь нужно обязательно при помощи медикаментозной терапии, назначенной дерматологом. Самолечение и народную медицину практиковать не стоит. Если заражение произошло от домашнего животного, то питомца также нужно обязательно обследовать и лечить.
Пораженные участки эпидермиса становятся красными, отекают, затем покрываются чешуйчатым слоем и мокнут. Псориаз, как правило, нельзя вылечить до конца — болезнь принимает хроническую форму. Однако ее можно приглушить, обеспечив пациенту длительную ремиссию.
- Авитаминоз. Из-за недостатка витаминов снижается работоспособность человека, ухудшается состояние его кожи, она может покраснеть и потрескаться.
- Бытовая химия. Если при уборке или стирке руки напрямую контактируют с химическими средствами, человек рискует заболеть дерматологическими заболеваниями, такими как экзема и дерматит.
- Воспаление и покраснение в области пальцев рук часто возникает у людей с сухой кожей. Проблема может возникнуть из-за наследственной предрасположенности или частого использования гигиенических средств.
- Вызывать раздражение между пальцами рук могут укусы насекомых. Во время укуса под кожу попадает небольшое количество яда, вызывающее раздражение или аллергию.
Лечение назначается дерматологом. Если причиной стали болезни внутренних органов, то рекомендована консультация со специалистом в соответствующей области.
Чтобы уменьшить зуд и убрать воспаление, врач назначает антигистаминные препараты (Кларитин, Супрастин, Фенистил, Цетрин).
Для подавления бактерий необходимы антибиотики, назначаемые врачом в индивидуальном порядке в соответствии с диагнозом и особенностями организма. Для наружной обработки подходит Эритромициновая мазь.
При наличии инфекций грибкового типа применяются гормональные мази и кремы, такие как Клотримазол, Кетоназол и Миконазол. Могут быть назначены Резорцин, Риванол, борная кислота. Такая терапия проводится только после проведения анализов и подтверждения наличия микоза. Больным не рекомендуется контактировать с другими людьми, чтобы не заразить их.
Если был обнаружен чесоточный клещ, назначаются наружные препараты с обеззараживающим и противовоспалительным действием (например, мазь Вилькинсона).
Чтобы снять симптомы дерматита, применяют гормональные мази (Адвантан, Локоид, Фуцикорт). Их используют и в лечении псориаза. Кроме того, это заболевание лечат с помощью Дегтярной и Цинковой мазей, а также средств на основе солидола (Солипсор, Карталин, Магнипсор).
После консультации с лечащим врачом можно воспользоваться народными методами лечения для снятия симптомов. Следующие средства хорошо помогают в домашних условиях:
- Компресс из черники. Залить водой 100 грамм черники и кипятить пять минут, остудить. Размять проваренные ягоды деревянной ложкой, уложить на марлю и прикладывать к пораженной коже на несколько часов.
- Можно облегчить симптомы, если пару минут подержать руки в теплом растворе пищевой соды (на 1 литр воды нужно 1 столовую ложку соды). Другой вариант — смочить этим раствором ватные диски и протирать больную область.
- Пораженный участок смазывают теплым растительным маслом (например, оливковым). Это помогает заживлению кожи.
- Компресс из моркови. Нужно натереть одну морковь на терке, уложить на марлю и приложить к покрасневшей области.
- Столовая ложка мать-и-мачехи перемалывается при помощи мясорубки, затем заливается молоком (нужно примерно полстакана). Получившуюся кашицу прикладывать к пораженной коже на всю ночь, надевая на руку целлофановый пакет или перчатку.
- Помогает при высыпаниях, трещинах и шелушении рыбий жир, обладающий лечебными качествами. В косметологии продукт часто используют для ухода за кожей. Жир наносят на полчаса, после чего смывают.
- При аллергических кожных заболеваниях помогают средства с применением ряски. Нужно взять 1 чайную ложку высушенного растения и 50 мл медицинского спирта, затем дать настояться в течение недели, процедить и отжать. Настойку принимают три раза в день, добавляя в четверть стакана воды 20 капель настойки.
- Ряску мелко перетирают, смешивают с медом (1:5). Из смеси нужно слепить маленькие таблетки. Одну-две таких таблетки принимать три раза в сутки.
- Настой из корня сельдерея. На две столовых ложки растения нужно взять 250 мл воды. Настоять в течение 3 часов. Принимать по трети стакана три раза в день. Это средство хорошо помогает при аллергическом дерматите.
- При заражении грибком кожу можно протирать мандариновым соком.
- Залить водой 2—3 ветки березы (вместе с листьями), нагреть до кипения. Отвар охлаждают и процеживают. Нужно подержать руки в лечебной жидкости.
Опасность кожных заболеваний нередко недооценивают, воспринимая дерматологические патологии исключительно как косметическую проблему, представляющую угрозу только внешнему виду. Нередко такое небрежное отношение к здоровью кожи может привести к серьезным последствиям. Особенно опасны грибковые заболевания, отравляющие организм и вредящие другим органам.
Потрескавшаяся кожа становится входными воротами для инфекций, поражающих весь организм. Кожные заболевания могут инициировать онкогенные процессы.
Вовремя начатое лечение — способ избежать серьезных последствий и осложнений. Запущенная болезнь — угроза как для кошелька (чем больше развилось заболевание, тем сложнее, а значит и дороже лечение), так и для здоровья.
Меры по предупреждению проблем с кожей рук включают:
- Здоровое питание (меньше есть сладости, кондитерские изделия, соленую или острую пищу) и отказ от вредных привычек.
- Выяснить, какие продукты, материалы или растения вызывают аллергическую реакцию, и свести контакт с ними к минимуму.
- Если кожа между пальцами страдает из-за чесотки, требуется чистка постельного белья, мягкой мебели и одежды больного.
- Тщательная гигиена всего тела и рук в частности. Однако слишком часто мыть руки нельзя, так как это сушит и разрушает защитный слой.
- Не находиться долго под солнечными лучами (большая доза ультрафиолета вредна для кожи).
- Проходить профилактические медицинские обследования.
- Регулярно ухаживать за кожей, увлажнять и питать ее.
- Использование защитных латексных перчаток при мытье и стирке с применением бытовой химии.
- Выбирать гипоаллергенные стиральные порошки и моющие средства.
Руки сильнее других частей тела подвержены действию негативных факторов, поэтому требуют особой защиты и заботы.
источник
Сегодня пойдет речь о грибковых поражениях между пальцами рук. Хотя обычно грибок, поселяясь между пальцев, достаточно быстро переходит на кисти рук и ногти.
Поэтому заметив какие – либо изменения между пальцами на руках нужно срочно бить тревогу и отправляться к врачу, который установит точный диагноз и не допустит дальнейшего распространения болезни.
Но если врача «под рукой» нет, попробуйте сами определить грибок ли на руках между вашими пальцами. Для этого нужно сравнить симптомы болезни и ее фото с клинической картиной у вас.
В том что у вас появился грибок между пальцами рук виновниками скорее всего будут дерматофиты или грибки рода Cаndida. При этом симптомы в обоих случаях схожи.
Проявление грибка можно заметить между двумя или всеми пальцами кисти. Но такого, чтобы в процесс был вовлечен только один палец, не бывает.
Первыми между пальцев появляются пузырьки, трещинки или воспаления (которые выглядят как небольшое покраснение между пальцами рук). Часто на это человек не обращает внимание – ведь описанные симптомы его совсем не беспокоят.
По истечению некоторого времени пузырьки не проходят, хотя некоторые из них и вскрываются. При этом можно заметить уже более выраженное покраснение, набухание кожи. Она становится рыхлой и влажной.
Однако следующее за этим подсыхание кожи слегка успокаивает больного, и он чаще всего снова откладывает поход к врачу. Вот только радость длится не долго: высыхающая кожа начинает сильно трескаться, шелушится и отслаиваться. Все это сопровождается значительным зудом и жжением.
Это раздражение между пальцами делает кожу толстой, плотной, иссиня – красной. Иногда на ней можно по-прежнему наблюдать пузырьки и даже поражения в виде мокнущих экзем.
Ситуация сильно усложняется тем, что пораженный эпителий — отличное место для размножения бактерий и прочих микроорганизмов. Это только затянет лечение грибка между пальцами рук, ведь врачу уже придется бороться не только с грибком.
Все описанные симптомы могут наблюдаться не только в яркой (острой) форме, но и в стертой – хронической. Они, как правило, менее выражены и еще более опасны – ведь лечить грибок на руках легче пока он не расширил зону поражения.
Распространение грибка на запястья, кожу рук, ногти проявляется воспалением, шелушением, трещинами, пожелтением и утолщением ногтя – кожа рук начинает сильно краснеть и чесаться, иногда отекает.
При этом больные часто задают вопрос: если похожи симптомы, то зачем знать какой именно грибок атакует ваши межпальцевые промежутки?
А нужно это для того, чтобы вылечить грибок между пальцами рук в кратчайшие сроки, пока он не успел вам сильно навредить и не распространился на соседние ткани.
Диагностику грибка лучше доверить дерматологам. Ведь вам нужно не только установить вид грибка, но и отличить его от ряда болезней со схожими симптомами, например, от псориаза, экземы, нейродермита, дерматоза, аллергического дерматита и т.д.
Врач же проведет микроскопическое исследование, исследование посевов на питательной среде и назначит вам адекватное лечение.
Мы настаиваем на комплексном лечении. Причем начать его нужно в первую очередь со средств, повышающих иммунитет, избавляющих от сопутствующих эндокринных заболеваний, болезней крови и пищеварения, витаминизации организма и особого питания. Сладости, алкоголь, острые блюда и жирная пища исключаются из рациона. Неплохо зарекомендовали себя настойки эхинацеи, женьшеня и экстракт элеутерококка.
Если врач диагностировал у вас между пальцами на руках грибок, то лечить он их будет с применением мазей, гелей, кремов или растворов.
В случае кандидоза это будут, вероятно, 1-2 % растворы анилиновых красителей, нистатин, леворин, низорал, ламизил (прекрасно снимает жжение и зуд), йод, наконец (но не обязательно).
Кроме того, назначается противогрибковый препарат (внутрь), например, таблетки или капсулы флуконазола или его аналогов (дифлюкана, микомакса и др.).
Дозировку и кратность приема медикаментов (схему лечения) так же назначает дерматолог. Для лечения грибка у детей, беременных и кормящих матерей это особенно важно. Им наиболее часто назначают менее токсичный Клотримазол.
Также немаловажно сообщить врачу о всех имеющихся у вас хронических заболеваниях, например, почек, печени, сердца; об аллергиях и т.п. Это снизит риск их провоцирования лечением и повысит эффективность последнего.
Грибок между пальцами на руках должен уничтожаться в два приема. Сначала это механическое удаление поврежденной кожи, шелушений, высыпаний, а затем непосредственное лечение болезни. Длится лечение может от месяца до года.
Во время лечения необходимо строго следить за гигиеной – часто мыть руки, вытирать их насухо используя по возможности одноразовые полотенца, ножницы. Пилочки, перчатки и полотенца надо дезинфицировать, стирку производить при высокой температуре с добавлением соды.
Кроме того дважды в день стоит обрабатывать руки антисептическими растворами, не допускать потливости, а если это случилось – сразу же принять гигиенический душ.
Любым препаратом местного действия нужно пользоваться правильно – перед тем, как нанести средство руки нужно вымыть и обработать антисептическим раствором. наносить препарат нужно на сухую кожу, осторожно, не размазывая его произвольно, а двигаясь от краев поврежденной кожи к центру.
Лечение будет успешным только при строгом контроле за регулярностью применения лечебных средств и составов. Проводя лечение от случая к случаю, вы не вылечите болезнь, а превратите ее в хроническую, в то время как грибки, паразитирующие на вашей коже станут более устойчивы к применяемым препаратам.
Касаемо народных методов лечения: они порой дают хорошие результаты, но лучше пользоваться ими в составе комплексного лечения, как дополнение к нему.
Например, чтобы облегчить жжение и зуд, успокоить кожу вы можете:
- смачивать ее 9% раствором уксуса или маслом чайного дерева
- делать 15-минутные ванночки раствором соды и соли, взятых в равных долях (по 1 ст.л. на 2 литра воды) либо ванночки из чайной заварки, настоев трав
- прикладывать на 10-15 минут к коже кашицу из равных долей сырого лука и лимона, или кашицу из соли и листьев мяты или кашицу из чеснока
- держать руки 10-15 минут в натуральном соке из томата
- наносить мазь из вазелина и отвара из шишек хмеля (3 части), цветков календулы (1 часть) и высушенных корней лопуха (1 часть). Отвар полезен и в виде 10-минутных ванночек.
- наносить на 10-15 минут разведенную в воде или настое ромашки (череды, шалфея) косметическую глину. Ее же можно использовать в качестве присыпки.
- кусочек марли смочить в 2% растворе новокаина и приложить к больному месту
Знание того, чем лечить грибок – это лишь половина дела.
Чтобы грибок полностью погиб помимо тщательной гигиены, вам предстоит полностью пройти курс лечения, даже если кожа рук очистилась, и вы не наблюдаете на ней присутствия грибка.
По окончанию лечения нужно снова провести диагностику. Только отрицательные анализы могут вам подтвердить то, что вы здоровы. Личные вещи если они не большие и не ценные, пилочки, маникюрные ножницы лучше заменить новыми.
Исключение контакта с больным человеком и его личными вещами:
- запрет на использование чужих вещей, полотенец, ножниц и т.п.
- если вы замечаете на коже друга (товарища, коллеги) повреждения — исключите рукопожатия
- запретите детям брать чужие игрушки
- в салоне маникюра требуйте индивидуальных (новых или прошедших обработку) инструментов
- по возможности не прикасайтесь к поручням, перилам и дверным ручкам «голыми» руками
Соблюдение правил личной гигиены:
- частое мытье рук
- использование в бассейне и сауне индивидуальных халатов, полотенец, резиновых шлепок
- не расчесывайте ранки и высыпания на коже на ходу, не имея возможности их обработать антисептиком
- при работе с «химией» пользуйтесь перчатками (ранки и трещинки способствуют проникновению грибка)
Следите за состоянием здоровья:
- повышайте иммунитет, закаляйтесь
- своевременно лечите болезни (пищеварения, крови и пр.)
- придерживайтесь здорового образа жизни и правильного питания, не допускайте появления лишнего веса или истощения
Отнеситесь к этому особенно серьезно, особенно если вы попадаете в группу риска, т. е. чрезмерно уязвимы. Эту категорию составляет пожилой контингент, люди с низким иммунитетом, излишним весом, хроническими заболеваниями, истощением, диабетом, работающие с раздражителями кожи, часто бывающие в обстановке с повышенной влажностью и температурой.
источник
Пальцы рук подвержены многим дерматологическим заболеваниям, которые не только портят их внешний вид, но и доставляют серьезные болезненные ощущения. Одной из наиболее распространенных проблем являются опрелости между пальцами рук, лечение которых зависит от причины и степени тяжести болезни.
При отсутствии правильного и своевременного лечения мокнет кожа между пальцами рук, в складочках появляются язвочки и болезненные трещинки, которые начинают кровоточить. Именно поэтому следует начинать использование мазей, кремов на начальной стадии заболевания.
Причины возникновения опрелости между пальцами рук чаще всего связаны с грибковым поражением эпидермиса. Фактором заболевания являются бактерии микозного типа. Патогенные микроорганизмы активно развиваются на поверхности эпидермиса во влажных и теплых условиях, с легкостью передаваясь при рукопожатии или при касании к различным предметам в местах общественного пользования.
Инфекция, провоцирующая покраснение, шелушение кожных покровов, имеет как внутренние, так и внешние причины. Факторы внутреннего происхождения:
- склонность к повышенному потоотделению;
- ожирение;
- аллергические реакции;
- заболевания сердечно-сосудистой системы;
- ВИЧ-инфекция.
В некоторых случаях развитие опрелостей вызвано внешними причинами:
- повышенные физические нагрузки;
- постоянное натирание кожи между пальцами рук;
- прикасание к перилам, поручням и другим предметам в местах общественного пользования;
- травмы эпидермиса;
- использование вещей больных людей;
- халатное отношение к соблюдению правил личной гигиены.
Потливость на руках требует незамедлительного лечения, которое назначает дерматолог после обследования пациента.
Основные признаки опрелостей между пальцами рук можно заметить «невооруженным» взглядом. К симптомам заболевания относятся:
- Появление зуда и жжения.
- Трещины и покраснения эпидермиса.
- Возникновение кровоточащих ранок.
- Болезненность при прикосновении к дерме рук.
- Около пораженного участка кожа влажная, может иметь неприятный запах.
В случае если пораженные ладони лечить на самой ранней стадии заболевания, появления поздних, запущенных симптомов болезни удастся избежать.
В процессе формирования дерматологическая патология проходит несколько этапов. Основные стадии развития заболевания:
- первая – на коже между пальцами конечностей появляются небольшие трещинки, которые вызывают боль и дискомфорт, особенно при физических нагрузках;
- вторая – неприятные ощущения усиливаются, на месте трещинок появляются кровоточащие язвочки и покрасневшие пятна;
- третья – пораженная кожа ладоней покрывается глубокими, кровоточащими язвами, которые сопровождаются сильными болевыми ощущениями.
Начинать лечение опрелостей эпидермиса лучше всего на начальных этапах заболевания, на третьей стадии патологии требуется уже более длительная и сложная терапия.
Определить симптомы и лечение, лекарства для каждого конкретного случая поможет консультация с дерматологом. Для того чтобы восстановить здоровье кожных покровов и понять, что делать, следует точно определить причину опрелостей на пальцах.
На начальных этапах появления симптомов опрелости легко лечатся при помощи лекарственных препаратов. Лечение в домашних условиях часто проводится при помощи антибиотиков, которые позволяют уничтожить патогенные бактерии, живущие на поверхности эпидермиса. К таким средствам относятся Натамицин, Пимафуцин.
Также больному необходимо уделить максимальное внимание гигиене рук, применяя для этой цели антибактериальное мыло. Регулярная обработка пораженных участков кожи раствором борной кислоты приводит к гибели болезнетворных бактерий. Также в растворе имеются активные компоненты с антибактериальным действием.
Антибактериальные мази и кремы могут использоваться в качестве профилактики и лечения опрелостей на коже пальцев рук. Такие крема гипоаллергенны и применяются в домашних условиях.
Одним из наиболее популярных и эффективных методов лечения является паста Теймурова. Ее применяют в виде густой плотной массы белого цвета, наносимой на пораженные участки. Паста Теймурова – мазь с антибактериальным действием, которая отлично снимает воспаление и подсушивает кожу. Лекарственный препарат нужно наносить после купания, тщательно втирая массирующими движениями и оставляя средство на несколько часов.
Также лечение дерматологической проблемы проводится при помощи пасты Лассара, которую необходимо использовать 2-3 раза на протяжении суток. Эффективным средством считается мазь Деситин. Она очень действенна в борьбе с повышенной потливостью пальцев и ладоней. После ее применения дерма не преет и не мокнет.
Народные методы лечения могут стать эффективным дополнением к традиционной лекарственной терапии. При повышенной потливости рекомендуются ванночки – нужно сделать отвары лекарственных трав и регулярно ополаскивать ими ладони.
Наиболее полезным считается применение отваров ромашки, шалфея, зверобоя, дубовой коры, календулы. Травы нужно смешать в равных пропорциях. 2-3 столовые ложки заранее измельченного сырья следует залить 250 мл крутого кипятка и оставить для настаивания на полчаса, после чего делать с помощью настоев целебные ванночки или примочки.
Для того чтобы предотвратить развитие опрелостей между пальцами рук, необходимо регулярно обрабатывать ладони раствором марганцовки. Фурацилин также может использоваться для профилактики. После гигиенических процедур руки нужно тщательно вытирать махровым полотенцем и обрабатывать антисептическим средством.
При появлении первых признаков повышенной потливости кожи рук необходимо обратиться к врачу, так как своевременно начатая терапия поможет предотвратить различные дерматологические проблемы.
источник
Руки больше чем любая другая часть организма подвергаются агрессивному воздействию внешних факторов. Поэтому кожа здесь нередко повреждается, раньше стареет. Если же шелушится кожа между пальцами рук, необходимо внимательно отнестись к этому признаку. Причиной может оказаться:
- сухость по причине обезжиривания;
- авитаминоз ( сохнет и трескается кожа на руках );
- кожные заболевания ;
- грибковые инфекции ( шелушение между пальцев ног и рук, зуд, корочки);
- системные заболевания;
- чесотка (вплоть до того, что облазит кожа на пальцах рук );
- гормональный дисбаланс и др.
Конечно, с повреждением кожного покрова, особенно в таком месте необходимо как можно скорее справиться. Во-первых, на руки ежедневно попадает множество бактерий, которые могут спровоцировать развитие воспаления, если окажутся в благоприятных условиях, например, на повреждённом эпидермисе. Во-вторых, очаги шелушения могут вызывать зуд и жжение, в том числе при попадании влаги, бытовой химии, сока и других жидкостей, что значительно ухудшает качество жизни, препятствуя выполнению повседневных задач. Однако чтобы борьба с шелушением была эффективной, важно правильно установить причину возникновения этого симптома.
К таковым следует отнести различные кожные реакции и заболевания неинфекционной природы. К примеру, иногда шелушение между пальцев рук связано с авитаминозом. Недостаток в организме витаминов группы А и Е приводит к сухости кожи в целом, причём в наиболее уязвимых местах, к которым относятся и межпальцевые промежутки, она может обретать вид шелушения, а иногда и трещин. В этом случае требуется курс витаминов и дополнительные меры по уходу за кожей. Следует знать, что даже витаминные комплексы должны назначаться врачом, поскольку бесконтрольный приём витаминов нередко оборачивается аллергической реакцией. В запущенных случаях может даже облазить кожа на ладонях .
Иногда кожа рук в результате обезжиривания становится сухой и грубой, покрывается ороговевшими чешуйками, трескается. Обычно это происходит из-за частого контакта с агрессивной химией, различными чистящими средствами, расщепляющими жир, хлорсодержащими составами и т.д. Естественное кожное сало, которое обеспечивает всему эпидермису достаточный уровень эластичности и влажности, в этом случае расщепляется и удаляется. Кожа остаётся незащищённой, мгновенно повреждаясь. В связи с тем, что межпальцевое пространство – наиболее чувствительный участок, реакция в первую очередь проявляется именно здесь.
Следует отметить, что ряд системных нарушений и заболеваний тоже сопровождается повреждением кожного покрова. Например, при сахарном диабете часто шелушится кожа между пальцев рук и ног, причём проблема эта обретает хронический характер. В этом случае лечение может быть только симптоматическим, состояние кожи же всецело зависит от течения основного заболевания.
Гормональные нарушения имеют множество проявлений, среди которых и изменение качества кожного покрова. Часто он становится сухим и шелушащимся. Интенсивнее всего этот признак проявляется на коже:
Устранение причин гормонального характера может быть очень сложным и не всегда эффективным. Если же речь идёт о возрастных нарушениях, то необходимо сосредоточится на уходе за кожей тела, увеличив усилия. Следует проконсультироваться со специалистом, подобрать оптимальный комплекс мер и средств.
Среди инфекционных заболеваний, при которых возникает шелушение между пальцами рук, в первую очередь следует выделить различные грибковые поражения. Разновидностей патогенных грибов, поражающих кожу, существует множество. В зависимости от вида микроорганизма, возникает то или иное заболевание, и в каждом случае оно имеет свои особенности и характер течения. Однако практически все они являются очень заразными и распространяются контактным способом.
Грибковые поражения значительно ухудшают состояние кожи рук и ногтевых пластин. Симптоматическая картина обычно включает в себя следующие признаки:
- образуется сыпь на коже (между пальцами, затем на тыльной стороне рук и на ладонях);
- на коже появляются красные пятна , которые сливаются в очаги, начинается шелушение;
- возникает выраженный зуд;
- очаги поражения увеличиваются;
- кожа становится мучнистой из-за большого количества кожных чешуек;
- при распространении инфекции может пострадать ногтевая пластина вплоть до отслоения.
К числу грибковых инфекций следует отнести и такое заболевание, как кандидоз. Он несколько отличается от прочих поражений кожи грибковой природы, поэтому обычно рассматривается отдельно. Это заболевание может развиться в любой части тела, поразить слизистые оболочки рта и половых органов, локализоваться в паху или межпальцевых промежутках ног и рук. Он может возникнуть и на открытом участке кожи, образовав очаг в виде пятна неправильной формы. Однако такой характер локализации встречается довольно редко.
Что касается шелушения между пальцами рук или ног, то это вполне характерно для кандидоза. Особенно если заболевание носит хронический характер или является сопутствующим. К примеру, многие люди, страдающие сахарным диабетом, сталкиваются с повреждениями кожи, особенно в области между пальцами. И кандидоз является одной из таких причин. Причём в этом случае он носит хронический характер, периодически обостряясь. Периоды обострений и ремиссии при этом находятся в прямой зависимости от течения сахарного диабета.
Также необходимо учитывать вероятность паразитарной активности. Иногда шелушение кожи между пальцев рук является первым признаком поражения чесоточным клещом. Именно так в большинстве случаев начинается чесотка. Это заболевание стремительно распространяется как по остальной поверхности тела, так и среди лиц, находящихся в контакте с инфицированным человеком. Поэтому к лечению чесотки необходимо приступать сразу, как только она будет обнаружена.
источник
Одним из серьезных инфекционных заболеваний является грибок кожи рук. Для межпальцевого недуга характерно шелушение кожи, образование болезненных трещин, ранок и сильно ощутимый зуд. Лечением инфекции стоит заниматься в срочном порядке, при появлении первых признаков.
Инфекционная болезнь, которая сопровождается зудом и приносит сильный эстетический дискомфорт – микоз кожи рук. Этот недуг провоцируют организмы-дерматофиты семейства Трихофитон (trichophyton) или дрожжевые паразиты рода Кандида. Грибок между пальцами рук в локальном виде встречается нечасто, как правило, болезнь распространяется на всю ладонь. Если диагноз поставлен не своевременно, то лечение микоза может длиться очень долго. Основные причины появления межпальцевого поражения кожи:
- Маникюр у мастера, который не соблюдает правила дезинфекции при работе.
- Контакт с человеком, являющимся носителем инфекции (например, через рукопожатие).
- Использование предметов, зараженных грибком (перчатки, полотенце, инструменты для маникюра и так далее).
- Больной может заболеть без посторонней помощи. Как правило, микоз поражает ослабленный организм. В группе риска пожилые люди, те, кто долго болел и принимал сильные медикаменты, испытывал стрессы или имеет хронические недуги, вредные привычки.
Перед тем как узнать о симптоматике, диагностике и лечении микоза, стоит ознакомиться с его классификацией. Существует две формы протекания заболевания:
- Дерматофития – микоз, который вызван грибами-дерматофитами. Может иметь острый или хронический тип. Основные признаки этой формы грибка:
- начинается с небольшого воспалительного процесса, образования нескольких пузырьков или микротрещин на перепонках между пальцами;
- отслоение и шелушение кожи;
- болезненные симптомы часто появляются между 3,4 и 5 пальцами;
- с развитием дерматофитии фиксируется набухание, разрыхление кожного покрова с последующим растрескиванием;
- пораженные грибком участки окружены белыми чешуйками отсохшего эпидермиса;
- хроническая форма болезни может не иметь симптомов, но когда к микозу присоединяются бактерии, заражение проникает вглубь кожи, вызывая обширные язвы.
- Кандидоз между пальцами рук вызывается дрожжевыми грибками семейства Cand >
Чтобы вовремя обратиться за квалифицированной медицинской помощью, нужно знать, как выглядит грибок кожи. Микоз начинается с небольшого покраснения перепонок между пальцами, затем появляются мелкие высыпания, ощущается зуд. Заболевание характеризуется шелушением пораженных участков. Вокруг них формируется тонкая окантовка, в состав которой входит не один прозрачный пузырек, а множество. При хроническом виде этой болезни микоз попадает вглубь кожи, образовывая болезненное растрескивание покрова, складки и очаги эрозии.
Терапевтические мероприятия, направленные на устранение грибковых образований на руках, осуществляются строго под наблюдением врача. Доктор должен провести тщательный осмотр пациента и только после этого назначить конкретный метод лечения. В зависимости от стадии инфекции, размеров кожных проявлений и общего самочувствия больного микоз лечат препаратами местного и системного воздействия.
К системным медикаментам относят стандартные таблетки или капсулы, которые употребляются вместе с лекарствами местного назначения. Они значительно ускоряют выздоровление. Противопоказания к приему таких средств: болезни печени и почек, беременность, период лактации. Зачастую для устранения грибка назначаются следующие системные препараты:
- Тербинафин. Противогрибковые таблетки, которые убивают инфекцию на коже и ногтях. Дозировка: 250 мг (1 таблетка) в день. Срок приема препарата зависит от формы и тяжести недуга.
- Флуконазол – оказывает сильное действие на грибковую инфекцию, активно подавляет синтез стеринов паразита. Доза – капсула в неделю, продолжительность – полгода.
- Кетоконазол. Средство широкого спектра действия. Используется при грибке кожи, волос, ногтей. Таблетка в 7 дней, срок – 6 месяцев.
- Гризеофульвин – антибиотик. Очень эффективен при заражении грибами семейства Trichophyton, Microsporum. (7 таблеток каждый день – месяц, затем 6 таблеток каждые 2 суток – следующий месяц).
Местные медицинские препараты – это разнообразные кремы, мази, которые отлично справляются с уничтожением грибковой инфекции на руке. Самыми популярными и действенными лекарствами считаются:
- мази (Флуконазол, Кандид, Залаин, Дифлюкан и так далее);
- кератолитические (отслаивающие) пластыри;
- противогрибковые наборы местных препаратов.
При помощи рецептов народной медицины можно значительно облегчать симптоматику заболевания, заживлять ранки и ускорять выздоровление. Также они отлично справляются с экземой, аллергией, дерматитом. Вот несколько эффективных способов против межпальцевого грибка:
- Ванночки из теплой воды и морской соли. Процедура делается 2 раза в день по 20 минут. Использовать до полного выздоровления.
- Развести в воде (2 литра, 50°С) по одной столовой ложке соды и соли. Хорошо перемешать до полного растворения. Руки должны мокнуть, распариваться по 15 минут.
- Смочить ватный тампон или спонжик в растворе йода (пузырек с 5% жидкостью). Обрабатывать покраснение дважды в сутки (срок лечения 20 дней).
Я болела длительное время, принимала сильнодействующие медикаменты. После окончания курса лечения, заметила, что между пальцами на руках сформировалось несколько красных пятен, наблюдалась сухость кожи, раздражение. Через неделю пятна начали чесаться и шелушиться. Дерматолог поставил диагноз – грибок. Назначил терапию в виде мазей. Через 2 недели удалось избавиться от инфекции.
Между пальцами на руке появилось покраснение. Через некоторое время пятно увеличилось в размерах, начало чесаться, шелушиться, образовались пузырьки. Выяснилось, что грибком кожи меня «наградил» мастер маникюра. Лечилась таблетками Флуконазол и мазью Ламизил. Исчез каждый пузырек, пропала краснота.
Подхватил грибок через рукопожатие. Микоз приносил сильный дискомфорт, кожа между пальцами шелушилась, стала чесаться, трескаться, растрескивалась, появилась краснота и налет. Знакомый доктор порекомендовал специальный лечебный набор против грибка, который состоял из мази и пластыря. Полностью избавился от болячек через месяц.
источник
Грибок между пальцами может иметь разную этиологию. Распространенные возбудители – грибы-дерматофиты семейств Trichophyton rubrum или Trichophyton mentagrophytes и дрожжевые грибы рода Cаndida. В отличие от дерматофитов, дрожжевой грибок не имеет нитчатой грибницы (мицелия), и поэтому его во многих случаях легче вылечить.
Случаи, когда грибок поражает только межпальцевые складки рук, сравнительно редки, но все же встречаются.
Причины заражения межпальцевым грибком – непосредственный контакт поврежденной кожи на руках с возбудителем. Кожа не выполнила своих охранных функций. Этому могут быть следующие объяснения:
- Грибок занесли в результате маникюра в плохо дезинфицированном салоне;
- Вы вошли в контакт с носителем грибка (рукопожатие);
- Вы пользовались чужими зараженными предметами (полотенцем, маникюрным набором, перчатками);
- Вы заразили сами себя. Грибки живут всюду, в том числе в теле человека, но атакуют они ослабленный или поврежденный организм – пожилой, надломленный длительным приемом «тяжелых» лекарств, вредными привычками, стрессом, хроническими заболеваниями (в том числе сахарным диабетом и ожирением).
Межпальцевый (интертригинозный) грибок, вызванный дерматофитами, может выступать в острой и хронической форме.
- Чаще всего болезненные явления проступают между 3, 4, 5 пальцами кистей;
- Начинается с незначительного воспаления, нескольких пузырьков или с микротрещины между пальцами рук;
- Затем наблюдается мацерация (разрыхление и набухание кожи) с последующим высыханием и растрескиванием;
- Шелушение, отслоение;
- Трещины, мокнущие экземы, пузырьки;
- Поражения окружены белесоватыми чешуйками отсохшей кожи;
- Хроническая форма грибка на руках может протекать незаметно для больного. Но если к грибку присоединятся бактерии, заражение проникает из эпителия в более глубокий слой кожи и вызывает обширные и углубленные язвы на руках. Лечение многократно усложняется.
Межпальцевый кандидоз (возбудитель – дрожжевые грибки рода Candida) часто проявляется у представителей групп риска:
- больные диабетом и другими эндокринными заболеваниями;
- люди с ожирением;
- страдающие потливостью;
- люди с нарушенным иммунитетом;
- принимающие антибиотики или кортикостероиды;
- истощенные и пожилые;
- живущие в жарком климате;
- большая группа людей, которые по роду занятий вынуждены держать руки в воде или кислотно-щелочных и сахаристых средах (молодые мамы, домохозяйки, работники пищевой промышленности, уборщицы и мойщики, строители, доярки, рыбаки, медики, работники бассейнов, бань и маникюрно-педикюрных салонов).
Явления при межпальцевом кандидозе схожи с симптомами поражения дерматофитами.
Грибок между пальцами сам не проходит, он будет развиваться, чередуя острую фазу с хронической, пока не поразит пальцы, ногти, ногтевые валики и кожу ладоней.
Необходим точный диагноз и адекватное лечение, потому что за поражениями между пальцами рук могут стоять:
- заражение дерматофитами или дрожжевым грибком;
- импетиго;
- псориаз;
- экзема;
- нейродермит;
- аллергический дерматит;
- мелкоточечный кератолиз;
- кератодермия;
- дерматоз;
- эритразма.
Необходимо провести микроскопию и исследование выращенной культуры возбудителя, чтобы знать, что и как лечить. Возможна смешанная инфекция разных видов грибов между пальцами рук.
Если грибок между пальцами вошел в острую стадию, врач предлагает обработку рук жидкостью Кастеллани, и только потом применение наружных противогрибковых средств в виде пудры, спрея, мази, крема. Только остановив воспалительный процесс, можно применить наружные препараты с хорошим эффектом.
При ранней стадии грибка врач прописывает наружные антигрибковые мази. Если же поражения пошли глубже, в дерму, или спускаются на пальцы и ногти, применяются системные антимикотики.
Лечение может быть комбинированным: наружное и системное одновременно, и длиться от нескольких недель до года. Врач учтет ваши фоновые заболевания. Ведь системные антимикотики отягчают печень и почки. Если у вас что-то не в порядке, дерматолог должен это знать.
- Сначала проводят лечение заболевания эндокринной, пищеварительной, кровеносной системы;
- Отменяют антибиотики, стероиды, назначают поливитамины и диету, исключающую сладкое и жирное;
- Наружные средства при кандидозе: 1-2 % растворы анилиновых красителей, раствор йода, леворин, ламизил, микоспор, мифунгар, низорал, нистатин, травоген, экозакс, экзодерил и многие другие;
- Системные препараты: итраконазол, флуконазол, тербинафин и производные. Это почти гарантирует эффективное лечение грибка любой этиологии.
Однако слишком смело было бы утверждать, что лечение грибка между пальцами всегда проходит без сучка и задоринки. Около 12% заболеваний относятся к трудноизлечимым и рецидивным. Среди них – случаи, когда пациент сам лечил грибок рук и не залечил его до конца. Культуры становятся более устойчивыми, и для их уничтожения приходится применять более сильные средства.
Чем раньше вы заметите трещинку между пальцами рук, тем менее обременительным будет ваше лечение.
источник
Наша кожа является барьером между телом и окружающей средой, именно поэтому она часто находится под ударом бактерий и многих факторов окружающей среды и может страдать от различных заболеваний, неприятные симптомы которых могут вызвать дискомфорт. Важно вовремя заметить дерматологические заболевания кожи рук и обратиться к специалисту. К основным симптомам болезней рук можно отнести:
- покраснения, пятна на коже;
- сыпь, папулы, водянистые прыщики;
- нарушения пигментации кожи (темные или светлые пятна);
- шелушения и зуд;
- пятна на ногтях, отсутствие или разрастание кутикулы, изменение цвета ногтей;
- трещины и язвочки.
При появлении данных симптомов заболеваний кожи кисти рук следует отказаться от использования косметических средств и обратиться к врачу.
Одно из самых распространенных заболеваний кожи рук – аллергический дерматит. Все его проявления являются следствием реакции организма на аллерген, воздействующий на кожу (поэтому болезнь носит название контактного дерматита). При контакте с аллергеном организм начинает выделять антитела, которые и приводят к появлению симптомов аллергического дерматита: красных пятен на коже, папул, сыпи в виде водянистых пузырьков, зуда, шелушения и трещин.
Основными аллергенами, которые могут спровоцировать дерматит, являются латексные изделия, косметика, средства для уборки дома, лаки и краски, украшения из различных материалов, одежда.
При появлении первых симптомов стоит принять антигистаминный препарат. Лучше не пользоваться косметикой, мылом и другими раздражающими средствами до полного излечения всех проявлений дерматита. Для профилактики необходимо ограждать кожу рук от контакта с аллергенами: пользоваться гипоаллергенной косметикой, использовать перчатки во время уборки дома, периодически принимать курсами антигистаминные препараты.
ВАЖНО: не стоит лечить аллергический дерматит народными средствами. Вы можете спровоцировать более сильную реакцию, и тогда избавиться от последствий будет сложнее.
Заболевание кожи рук экзема – представляет собой покраснения на коже, появление которых сопровождается болью и зудом. Часто пораженные места шелушатся и трескаются. Причина таких внешних проявлений – воспаление верхних слоев кожи.
Существует несколько видов экземы:
- атопическая: основной причиной является контакт организма с аллергеном;
- профессиональная: развивается из-за воздействия на кожу химических веществ;
- микробная: кожа воспаляется из-за жизнедеятельности бактерий или грибков;
- идиопатическая: возникает на почве нервных переживаний и стрессов.
Основными симптомами экземы считаются покраснения кожи рук, которые зудятся, болят, трескаются и шелушатся. Также может наблюдаться отечность, выделение сукровицы и появление сыпи.
Для диагностики и лечения экземы необходимо сдавать соскобы, общие анализы и консультироваться у дерматолога и невролога, чтобы выявить точные причины и выбрать оптимальную терапию. Не рекомендуется пользоваться косметикой и агрессивными моющими средствами даже после того, как симптомы заболевания исчезнут.
– заболевание аллергической природы. Как правило, оно проявляется в виде поражения кожных покровов и слизистых. Часто локализуется на коже рук. Это обычно реакция на лекарственные аллергены. Проявления болезни возникают после попадания аллергена в организм через инъекции или пищеварительный тракт, иногда и при вдыхании.
Существует две формы токсидермии: фиксированная и распространенная. Первая характеризуется возникновением на руках красных пятен (обычно возвышаются над поверхностью кожи), которые впоследствии покрываются коричневой коркой, либо же в центре образуется водянистый пузырь, который лопается при механическом воздействии. Симптомы исчезают после прекращения принятия препарата, который вызывает аллергию.
Распространенная токсидермия проявляется более выраженно: страдают не только кожные покровы, но и весь организм. Может наблюдаться повышение температуры, раздражимость, нервозность, проблемы с пищеварительной и дыхательной системой. Это более тяжелая форма заболевания: кожные поражения могут переходить в синдром Лайелла – появление на коже пузырей с серозным содержимым, которые лопаются и оставляют после себя обширные ярко-красные язвы. Важно обеспечить стерильность области кожных поражений и госпитализировать больного, потому как при данной форме дерматита высока вероятность заражения крови.
Обратите внимание: при появлении симптомов данного заболевания следует незамедлительно обратиться к врачу!
Далее рассмотрим заболевания кожи и ногтей рук. Микоз кожи рук вызывается грибками дерматофитами. Чаще всего поражения грибком локализуются именно на руках и ногтях, внутренние органы при этом не страдают. Проявляется заболевание в изменении кожных покровов: появляются темные или белые пятна, шелушения, корки, изменяется цвет ногтей, их поверхность становится неровной, часто ногти могут начать ломаться и слоиться.
Грибок присутствует на многих вещах, которые нас окружают: на овощах и фруктах, на коже других людей; также можно заразиться через маникюрные принадлежности, полотенца и одежду. Некоторые виды грибка присутствуют и на здоровой коже, но никак себя не проявляют, пока условия не станут благоприятными для их размножения. Грибок на руках может появиться на фоне заболеваний ЖКТ, на нервной почве, во время ослабления иммунитета или из-за чрезмерного употребления сладкого.
Для диагностики врачу достаточно осмотра и изучения соскоба. Справиться с заболеванием помогают противогрибковые средства: таблетки и мази. В период лечения рекомендуется отказаться от агрессивных моющих средств и косметики, наносить мазь советуют на ночь под хлопчатобумажные перчатки, которые необходимо стирать и проглаживать ежедневно.
Кандидоз кожи рук также является грибковым заболеванием. Его вызывают грибки рода Candida, которые являются условно-патогенной флорой нашего организма, но могут перейти в болезнетворное состояние и вызвать кандидоз (может проявляться в виде молочницы, стоматита и грибковых поражений кожи).
Основные проявления: появление красных зудящихся пятен на коже рук, отечность поражений, возникновение на их месте папул, пузырьков и разного рода сыпи. Часто начинается с безобидного зуда, который беспокоит по ночам, а после уже развивается на травмированной коже.
Диагностируется по внешним признакам и результатам анализа соскоба. Лечение обычно местное, но при особо запущенных формах может быть и общим. Назначаются стандартные противогрибковые препараты, рекомендуется более тщательное соблюдение гигиены.
Псориаз – это хроническое кожное заболевание, которое сопровождается появление розовых бляшек, пятен и шелушений. Также характерным симптомом псориаза является зуд. Причина появления чешуйчатых бляшек в том, что клетки эпидермиса начинают делиться в несколько раз быстрее, что приводит к тому, что большая часть не успевает развиваться и погибает, впоследствии отшелушиваясь, что сопровождается зудом. Процесс начинает контролировать иммунная система: она начинает действовать против собственных клеток, что приводит к образованию воспаления в зоне поражения.
Существует несколько видов псориаза, каждый из которых отличается характером и интенсивностью протекания болезни. На коже рук чаще всего развивается бляшечный, каплевидный или пустулезный псориаз. Иногда наблюдается сезонность: заболевание обостряется в весенний и осенний периоды.
Основные причины возникновения псориаза доподлинно неизвестны. Существует множество предположений: наследственный фактор, стрессы, генетика, нарушения в эндокринной системе. Однако точно сказать, что может спровоцировать появление болезни, невозможно.
Лечение заключается в комплексной терапии: купировании зуда, устранении внешних проявлений болезни, чтобы облегчить состояние больного. Вместе с лечением наружными средствами необходимо периодически проходить курс и общей терапии.
Вопреки распространенному мнению, псориаз не является заразным заболеванием. Он не передается при контакте с кожей больного и через бытовые приборы.
ВАЖНО ЗНАТЬ: даже при исчезновении всех бляшек и отсутствии симптомов нельзя пренебрегать профилактической терапией и периодическими визитами к дерматологу!/attention]
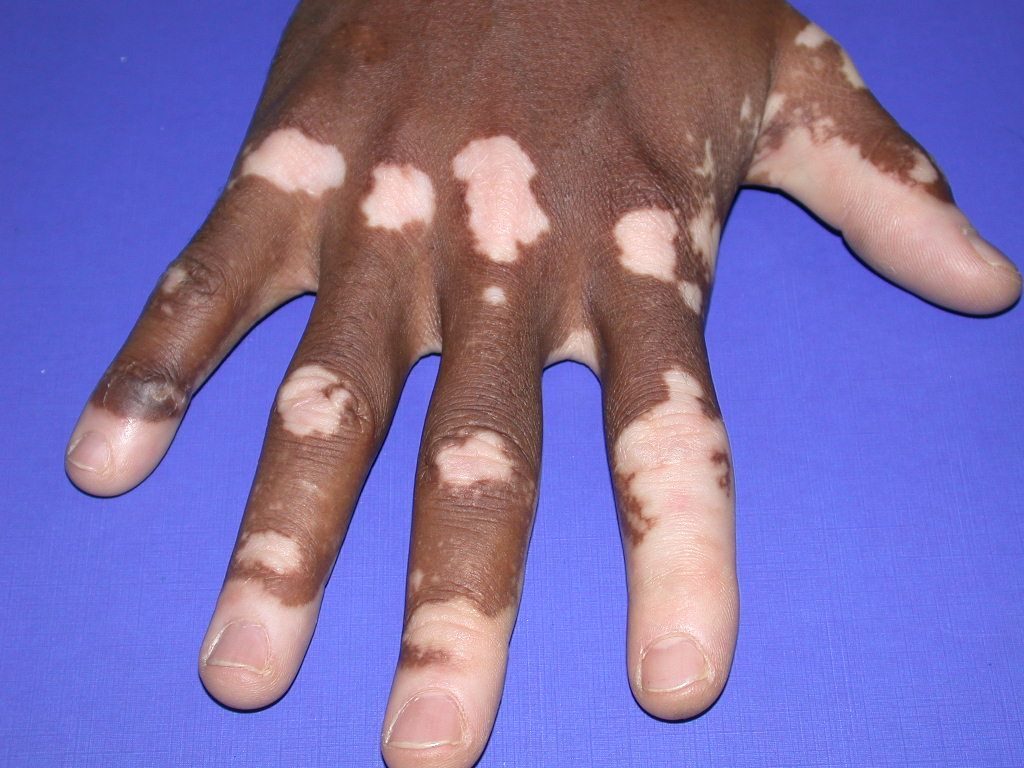
Витилиго – кожное заболевание, основным симптомом которого является нарушение естественной пигментации, происходящее из-за разрушения пигмента меланина. На коже рук моет проявляться в виде молочно-белых пятен с четкими границами. Шелушение, зуд, трещины и прочие симптомы отсутствуют. Неудобство больным причиняет лишь косметический дефект.
Врачи выделяют несколько основных причин появления витилиго на руках: аутоиммунные сбои в организме (антитела начинают поражать собственные составляющие тканей организма), генетическая предрасположенность, стрессы, заболевания печени.
Выделяется несколько стадий развития болезни:
- Начальная стадия. На коже появляется одно пятно.
- Стационарная стадия. Пятно не меняет очертаний и размеров, находясь долгие годы на коже больного.
- Стадия репигментации (не всегда) – восстановление нормального оттенка пораженного участка кожи.
- Прогрессирующая стадия. Пятна увеличиваются в размерах и захватывают новые участки кожи.
В основном лечение направлено на подавление дальнейшего прогрессирования болезни. Основные применяемые препараты – глюкокортикоиды, вещества, направленные на блокирование аутоиммунных процессов в организме.
Чесотка – заболевание кожи, которое провоцируется активной деятельностью чесоточного клеща. Существует несколько разновидностей чесотки: типичная, узелковая, осложненная и так далее. Основной симптом – появление на коже красной, нередко водянистой сыпи (в основном между пальцев и на боковой стороне ладоней). Обычно сопровождается сильным зудом, который усиливается во время сна (период особой активности клеща). Также чесотку можно отличить по характеру локализации сыпи: прыщики на коже обычно располагаются попарно.
Заражение происходит в процессе непосредственного контакта с кожей и личными вещами больного. Заболевание часто не проявляет себя в первые дни после заражения, потому как инкубационный период составляет 7-10 дней.
Чтобы предотвратить осложнения в виде гнойной инфекции (может развиться из-за расчесывания сыпи), необходимо использовать успокаивающие средства и контролировать зуд.
Диагностируется заболевание путем визуального осмотра дерматологом и исследованием клеща и соскоба. Лечится чесотка наружно специальными препаратами, вместе с которыми врач может индивидуально назначить общее лечение иммуномодуляторами и успокаивающими препаратами. Вещи, с которыми контактирует больной, рекомендуется тщательно стирать и проглаживать.
Заболевания кожи на ладонях рук приносят больше неудобств. Ладонный пустулез (иное название: пустулезный бактерид) – кожное заболевание неизвестной этиологии, характеризующееся появлением на ладонях небольших (размером с булавочную головку) пустул, которые впоследствии подсыхают, образуя корочки. Внешние проявления периодичны, во время обострения больной может испытывать боль, зуд и повышение температуры в области поражений. При поражении ногтей наблюдается их деформация, ломкость.
Лечится как наружно, так и внутренне. Обычно назначается комплексная терапия: от смягчающих мазей до гормональных препаратов. Заболевание часто рецидивирует. Характерно как для мужчин, так и для женщин в возрасте от 20 до 50 лет.
В период ремиссий рекомендуется профилактическое лечение наружными препаратами и тщательное соблюдение гигиены.
Люди, относящиеся внимательно к своему здоровью, часто обращают на различные изменения на коже, которые могут быть симптомом серьезных заболеваний. Однако не всегда зудящееся пятнышко или пигментированная область являются признаком болезни. Часто это могут быть вполне безобидные проявления реакции организма на те или иные факторы.
Красное пятно или зудящяяся папула могут появиться на руках из-за контакта с аллергенным растением или же после укуса насекомого. Также причиной возникновения пятен на руках могут стать слишком агрессивные порошки, моющие средства или мыло.
Иногда пигментация на коже связана с активностью солнца, и это не должно вызывать беспокойства.
источник














 Грибок присутствует на многих вещах, которые нас окружают: на овощах и фруктах, на коже других людей; также можно заразиться через маникюрные принадлежности, полотенца и одежду. Некоторые виды грибка присутствуют и на здоровой коже, но никак себя не проявляют, пока условия не станут благоприятными для их размножения. Грибок на руках может появиться на фоне заболеваний ЖКТ, на нервной почве, во время ослабления иммунитета или из-за чрезмерного употребления сладкого.
Грибок присутствует на многих вещах, которые нас окружают: на овощах и фруктах, на коже других людей; также можно заразиться через маникюрные принадлежности, полотенца и одежду. Некоторые виды грибка присутствуют и на здоровой коже, но никак себя не проявляют, пока условия не станут благоприятными для их размножения. Грибок на руках может появиться на фоне заболеваний ЖКТ, на нервной почве, во время ослабления иммунитета или из-за чрезмерного употребления сладкого.