Когда болит спина между копчиком и поясницей, наиболее вероятна миалгия (мышечный спазм), приводящая к раздражению седалищного нерва, который переходит из области таза на нижние конечности под ягодичной мускулатурой.
При его повреждении у человека формируется стойкий болевой синдром, а врачи называют патологию «синдром грушевидной мышцы».
Анатомические основы формирование болей в копчике
Нижеописанные факторы самостоятельно не вызывают симптомы болезни, но при сочетании их между собой вполне могут обусловить кокцигодинию (боль в копчике).
- Деформация таза с уменьшением одной его половины и увеличением другой. При патологии скелетная мускулатура с большей стороны растягивается, а с меньшей – сокращается. Таким образом, запускается патогенетический механизм формирования синдрома грушевидной мышцы;
- Синдром «коротких ног» заключается в том, что разница в несколько миллиметров, на которую люди не обращают внимания, с течением времени приводит к серьезным осложнениям. Разница в 3 мм постепенно формирует ассиметричное положение таза, искривление позвоночника у детей. На этом фоне нередко болит копчик при длительном сидении на стуле;
- «Греческая ступня» характеризуется удлинением второй плюсневой кости. При этой патологии нога теряет амортизирующие свойства, а ее мышечная структура получает избыточную нагрузку из-за отека;
- Снижение размеров одной половины таза – патология является врожденной и часто сочетается с укорочением одной ноги. При ней скелетная мускулатура функционирует асинхронно, поэтому возникновение синдрома грушевидной мышцы является, скорее закономерностью, чем вероятностью;
- Гиперлородоз в поясничном отделе проявляется избыточным напряжением мышц и появлением ноющих болей в пояснице;
- Кокцигодиния может появляться при длительном нахождении человека в неудобной позиции. Если место работы организовано не правильно, в результате постоянного перенапряжения ягодичных мышц может возникать синдром грушевидной мышцы;
- Гинекологическая патология также проявляет себя в области поясницы сильными болями.
По клиническим признакам, когда болит спина, сложно установить причину патологии. Она может провоцироваться мышечно-фасциальными симптомами, которые развиваются при неравномерной нагрузке на мышечный корсет спины.
Результатом таких изменений является чрезмерное сокращение одних мышечных групп (гипертонус) и расслаблением других (гипотонус). Мышечно-фасциальный синдром также сопровождается нарушением кровоснабжения из-за спазмированной мускулатуры вокруг артерий и сдавлением нервных волокон, которые проходят в их толще. Из-за этого возникает сильная боль между копчиком и поясницей.
Наиболее частой причиной копчикового болевого синдрома является свежая или давняя травма. При острых травмах боль может быть достаточно сильной, но исчезать через несколько часов (при ушибе). В тоже время при неполных переломах копчика ноющая боль будет беспокоить человека около 2 недель, пока кость не заживет самостоятельно. Последствия травмы копчика заявляют о себе долго ноющими болями, появляющимися при сидении на стуле.
Патология нервных сплетений (полинейропатия) малого таза также обуславливает болевой синдром между копчиком и поясницей.
Иногда кокцигодиния может появляться при беременности. В данном случае она появляется по множеству причин, установить которые иногда даже гинекологам не удается.
Перед родами таз становится более мягким. На этом фоне возможен спазм грушевидной мышцы со сдавлением седалищного нерва.
Большие размеры плода или неправильное его положение приводят к тому, что копчик травмируется, чем и обусловлен болевой синдром.
Третьим провоцирующим фактором кокцигодинии при беременности могут стать воспалительные изменения в малом тазу.
Когда появляются болевые ощущения между поясницей и копчиковым отделом позвоночника, врачам приходится дифференцировать их локализацию по следующим признакам:
- Поскольку заболевания позвоночника являются дегенеративно-дистрофическими, выявляются они чаще всего с возрастом. Боль в пояснице на фоне остеохондроза или грыжи возникает после 30 лет. Кокцигодиния появляется в более раннем возрасте на фоне травматических повреждений;
- Как правило, копчиковый болевой синдром иррадиирует на нижнюю конечность, а поясничный – в верхние конечности;
- Установить причину патологии позволяют современные методы диагностики (компьютерная диагностика, магнитно-резонансная томография, рентген).
- В домашних условиях можно провести специальный тест. При болях между копчиком и поясницей попробуйте встать с постели. Если болевой синдром проходит самостоятельно, скорее всего, он обусловлен растяжением мышечной ткани. Если причина патологии скрывается в повреждении копчика, болевые ощущения не исчезнут;
- Если ноющая боль продолжается более 3 месяцев необходимо обратиться к специалисту, так как вероятна серьезная патология позвоночника (грыжа, опухоли).
Для устранения кокцигодинии врачи назначают противовоспалительные препараты (напроксен, ибупрофен), которые продаются без рецептов. В качестве местных средств можно использовать обезболивающие крема и мази (вольтарен, фастум-гель).
При хроническом болевом синдроме врач назначит средства для улучшения кровоснабжения, а также растительные противовоспалительные препараты.
Когда консервативные методы не приносят желательного эффекта, специалист может рекомендовать инъекции обезболивающих препаратов в ягодичную область или спинномозговую анестезию (новокаин, лидокаин).
Укрепить мышцы спины позволяет комплекс лечебной гимнастики, который подбирается индивидуально в зависимости от типа и выраженности заболевания: упражнения для растяжки, силовая гимнастика для укрепления мышечного корсета.
В заключение заметим, что надежного способа предотвращения болевого синдрома в области поясницы или копчика не существует. Каждый метод таит в себе некоторую опасность. Только после консультации с врачом для определения причины болевых ощущений между поясницей и копчиком может быть выработана эффективная тактика лечения патологии.
Помните, что другого эффективного способа, чем раннее лечение болей в пояснице и копчике не существует. Рекомендуем при данном недуге соблюдать следующие правила:
- Сохранять рекомендуемый специалистами вес тела по росту;
- Не забывать про регулярность лечебной гимнастики;
- Подниматься со стула или постели с помощью ног, а не спины;
- Организовать рабочее место удобно для вашего позвоночника.
источник

В клинике доктора Игнатьева проводится дифференциальная диагностика, лечение болей в области копчика, поясницы уже несколько лет.
Болезненность в копчике, пояснице может быть острой и хронической, вызываться различными болезнями окончаний нервов, самого позвоночника. Также часто имеют место перемещенные боли в области поясницы. В такой ситуации может происходить трансляция болезненных симптомов из расположенных глубоко внутренних органов, структур организма. Иными словами, пациент думает, что поражена область поясницы, копчика, а на самом деле, боль исходит от другого места.
Многим болеющим не понятно, что нужно делать, когда болит поясница или копчик. Причины болезненной симптоматики могут быть разными, но специалисты строго запрещают заниматься самолечением.
Болезненность в районе копчика, поясницы может присутствовать годами, снижаться, нарастать, быть с постоянным 
Деформирующий спондилез. Это болезнь, сопровождающаяся дистрофическими изменениями в области поясничных позвонков вместе с обызвествлением их связочного аппарата, последующее костное разрастание. Костные наросты, когда давят на корешки, будут сужать позвоночный канал. В ситуации, когда боли ноющего характера в пояснице сопровождаются повышенной слабостью в ногах, онемением, остальными неврологическими симптомами, нужно учитывать возможность развития синдрома перемежающей хромоты. Причиной тому может служить сужение позвоночного канала. Врач назначает обследование. По его результатам устанавливают окончательный диагноз.
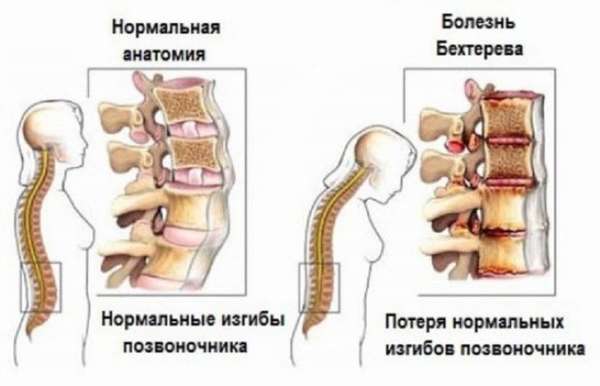
Болезнь Бехтерева или анкилозирующий спондилоартроз. Ранние стадии будут характеризоваться ограниченностью подвижности. Особенно это четко прослеживается утром, сокращается движение во время дыхания грудной клетки. В пояснице локализируются тянущие боли. Дальше идет прогрессирующее развитие искривления позвоночника. Рентгенологические исследования способны зафиксировать появление аномалий в области крестцовых, подвздошных сочленениях. Речь идет об изменении структуры, разрушении, образовании «бамбукового» позвоночника. Нужно проводить тщательное обследование, чтобы выяснить истинные причины болезненность спины, поскольку подобные симптомы могут вызвать и остальные болезни – хронический колит, псориатический артрит, синдром Рейтера.
Остеохондроз. Это самая частая причина появления болезненности в нижней области спины. Обследование указывает на дегенеративные изменения позвоночника, как остеопороз, остеоартрит, остеоартроз. Значительно уменьшается высота в межпозвоночных дисках. Это сопровождается нарушениями баланса механического типа между всеми 
Мышечные спазмы. Если при выполнении интенсивной, избыточной и непривычной физической нагрузки появляется острота болей в пояснице, то предполагающим фактором выступает статическое длительное и неправильное положение тела. В итоге, появляется мышечный спазм. Он ограничивает подвижность в определенном позвоночном отделе. Получившиеся зажатые мышцы – это новый источник страдания, который запускает порочный круг боли. Подобное состояние может сохраняться достаточно длительный период времени, причинять немало вреда. При наличии постоянных болезненных ощущений в пояснице, начинающихся остро и быстро, стоит сразу обратиться к врачу. Это позволит быстро определиться с правильным лечением.
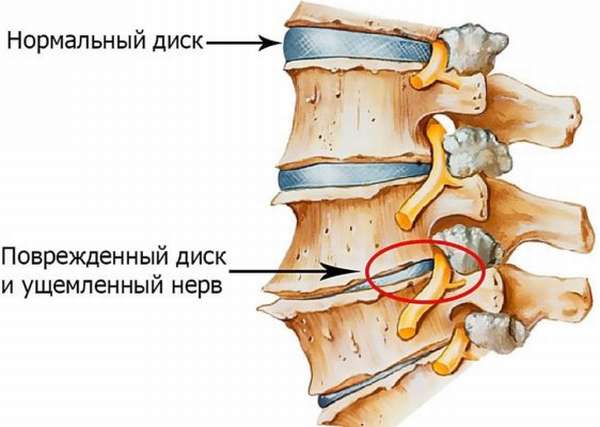
Грыжи межпозвоночных дисков. Заболевание характеризуется тем, что корешки сдавливаются в спинном мозге. Часто болезнь встречается у мужчин, которые по возрасту старше 40-ка лет. Первый неприятный симптом – люмбалгия, которая идет в сочетании с рядом различных дополнительных признаков, как болезненность по ходу корешка от стопы до ягодицы при смехе, кашле трудности при разгибании, наклонах в области поясничного отдела. Особенно усиливаются неприятные ощущения, если поднять прямую ногу, когда пациент лежит на спине. Эта боль получила устаревшее название – «радикулит» или «прострел». Болезненность будет усиливаться в положении вертикальном, а утихать, когда пациент примет горизонтальное положение.
Нестабильность позвоночника. Эта проблема затрагивает женщин среднего возраста. Будет проявляться болезненностью в области спины, усиливаться во время продолжительных физических нагрузок, когда человек стоит. Одновременно появляется желание прилечь, усталость. Болезнь обусловлена различными поражениями межпозвоночных суставов, дисков. Может проявляться на фоне умеренного набора веса. Такие больные с трудностями разгибаются, сгибаются.
Узкий позвоночный канал. Частый симптом – болезненность в состоянии покоя, которая сочетается с болезненными проявлениями во время ходьбы. Боль может распространяться от стопы до ягодицы по ходу корешка. Боль при этом существует всегда, в любом положении. Пациенту больно сидеть на ягодице. Такой синдром узкого канала позвоночника является последствием дегенеративных изменений, разрастаний суставных позвоночных структур. Это сопровождается ущемлением корешков в спинномозговых нервах.
Люмбаго – приступы резкой, внезапной боли вместе с перенапряжением мышц в области поясницы. Симптоматика появляется в момент физических нагрузок, после них может провоцироваться начальным перегреванием с дальнейшим 
Каковы бы ни были причины появления в пояснице боли, определить их самостоятельно невозможно. Если симптоматика не дает покоя, то нужно обращаться к специалисту, который составит правильную тактику лечения.
Начинают проводить диагностику с ортопедического, неврологического осмотра у врача вертебролога. Во время осмотра идет оценка неврологического статуса пациента, выявляются все реальные нарушения в позвоночной биомеханике. Проводится обязательная оценка состояния спинных мышц, области ягодиц. Уже на данном этапе пациент с остеохондрозом позвоночника, сильными болями в копчике пояснице может получить точный диагноз, начать лечение.
Дальше, по результатам обследования у невролога, ортопеда пациента с болезненной симптоматикой на фоне развивающегося остеохондроза в позвоночнике могут направить на дополнительные диагностические процедуры:
КТ для пояснично-крестцового позвоночного отдела;
МРТ для пояснично-крестцового позвоночного отдела;
рентгенография для пояснично-крестцового позвоночного отдела;
функциональные пробы.
источник
Копчик – это нижний отдел позвоночного столба, состоящий из 4-5 сросшихся позвонков. Боли в копчиковой области, которые еще принято называть аноректальными, встречаются чаще у представительниц женского пола зрелого возраста. Причины боли в пояснице и копчике могут быть различными. Чаще всего неприятные ощущения возникает вследствие защемления седалищного нерва. Определить точный характер кокцигодинии (боль в копчике) можно лишь с помощью тщательного комплексного обследования.
Если одновременно наблюдаются болезненные ощущения в области поясницы и копчике, то наиболее вероятными причинами аноректальной боли являются следующие патологические состояния:
- Остеохондроз. В таком случае кокцигодиния возникает в лежачем положении. А из-за уменьшения высоты между позвонками, возможна компрессия сосудов, нервов, мышц, что также проявляется ярко выраженным болевым синдромом.
- Деформирующий спондилез. При костном разрастании, сопровождающемся обызвествлением связок, происходит сужение межпозвоночного канала, на нервные корешки оказывается сильное давление. Это проявляется аноректальной болью, нарушением чувствительности, перемежающей хромотой.
- Травмы копчика. Травмирование копчика – это распространенное явление, которое может легко возникнуть в результате обычного падения. В таком случае наблюдаются боли между поясницей и копчиком, которые могут быть как ноющими, так и острыми. Часто неприятные ощущения иррадиируют в паховый район, анус. Болевой синдром наблюдается постоянно, дополняется частыми позывами в туалет.
- Мышечные спазмы. Миалгия доставляет множество неудобств и может возникнуть вследствие гиподинамичного образа жизни, сильных физических нагрузок, длительного неудобного положения тела. Мышечный спазм приводит к ограничению подвижности в пояснично-крестцовом отделе, в результате чего больной ощущает постоянную острую боль, отдающую в область паха и промежности, нижние конечности.
- Межпозвоночная грыжа. Вследствие сдавливания корешков в спинном мозге развивается люмбалгия – сильная боль в районе поясницы, которая отдает в копчик, способна усиливаться при резких движениях, поворотах, наклонах. В лежачем положении болезненные ощущения стихают. Кокцигодиния возникает, если происходит выпячивание диска в нижнем отделе позвоночника. Сопровождается онемением ягодиц и нижних конечностей, слабостью, нарушением чувствительности.
- Геморрой. Расширение вен прямой кишки или анальные трещины, возникшие вследствие сильных физических нагрузок, частых запоров или сидячего образа жизни, проявляется резкой пульсирующей болью, усиливающейся во время опорожнения кишечника или после длительного сидения. Для геморроя характерно анальное кровотечение, зуд, жжение в области ануса.
- Опухоли. В крестцово-копчиковой области могут образовываться доброкачественные опухоли, нередко перерождающиеся в злокачественные новообразования. Также иногда в копчике возникают метастазы опухолей, расположенных в соседних органах. Карциномы могут возникать в прямой кишке, возле заднего прохода. Первое время патология проявляется дискомфортом, который постепенно перерастает в боль. Болевой синдром сначала имеет ноющий характер, а затем его интенсивность увеличивается. При раке прямой кишки помимо боли возле копчика наблюдается ухудшение общего состояния, резкое снижение массы тела, гипертермия. Иногда возникает анальное кровотечение.
Если боль в пояснице отдает в копчик, то это также может свидетельствовать о воспалительных процессах, заболеваниях мочеполовой системы. Иногда причины болезненности в области копчика носят физиологический характер, возникая вследствие частого и долгого сидения на мягкой мебели, излишнего веса тела, ношения тесной одежды, стрессов.
Выделяют дополнительные причины боли в пояснице и копчике у женщин. К ним можно отнести эндометриоз, беременность и роды. Эндометриоз – это женское заболевание, при котором клетки эндометрия разрастаются за пределы матки. Во время месячных организм отторгает отмершие клетки, что сопровождается болезненными ощущениями, жжением в половых органах. По окончанию менструации симптоматика исчезает. Аноректальные боли часто наблюдаются у женщин в период беременности вследствие воздействия следующих факторов:
- Повышенная нагрузка на нижний отдел позвоночника из-за стремительного роста матки.
- Образование геморроидальных узлов.
- Смещение органов.
- Перестройка тазовых костей.
- Неправильное положение плода в утробе, большие размеры ребенка.
- Патологии мочевыделительной системы, воспаления.
Боль выше копчика, ниже поясницы у женщин – это нередкое явление после родов. Причиной этого являются послеродовые травмы, такие как опущение промежности, кровоизлияние, сильное разгибание или другая деформация копчика. Еще одной причиной кокцигодинии у женщин являются различные гинекологические болезни, сопровождающиеся воспалительным процессом.
При появлении болевых ощущений в районе копчика необходимо обратиться к терапевту, который назначит ряд обследований, позволяющих выявить причину патологического явления. С целью обнаружения проблемы могут назначаться такие диагностические мероприятия:
- Пальпация. Сразу после опроса пациента врач проводит физиологический осмотр, после чего ощупывает болезненный участок. Часто применяется ректальная пальпация, с помощью которой можно обнаружить подвижность копчика, наличие новообразований. Также таким образом можно обнаружить геморрой, анальные трещины.
- Рентгенография. Простой, но эффективный метод диагностики патологий позвоночника, травм копчика.
- КТ, МРТ. Томография позволяет подробно оценить состояние позвоночного столба и рядом расположенных структур. С ее помощью можно выявить наличие новообразований, воспалительных процессов.
- УЗИ органов малого таза. Способствует определению размеров внутренних органов, показывает наличие спаек, защемление нервов, мягких тканей.
- Анализы крови. Такие исследования позволяют обнаружить наличие в организме воспалительных процессов.
В зависимости от клинической картины, может понадобиться проведение дополнительных диагностических мероприятий, консультация специалистов смежных направлений.
Для быстрого купирования выраженного болевого синдрома, локализующегося в области поясницы и копчика, можно воспользоваться следующими медикаментозными препаратами:
- Ибупрофен. Относится к группе НПВС, обладает обезболивающим и противовоспалительным эффектом. Выпускается в нескольких формах: уколы, таблетки, мазь. Противопоказан при беременности, язвенной болезни, нарушении свертываемости крови.
- Напроксен. Препарат группы НПВС, который назначается для лечения мышечных патологий, устранения боли, воспалений и отечности. Гель следует наносить на болезненный участок 4-5 раз в день. Противопоказаний почти нет.
- Диклофенак. Это обезболивающее, противовоспалительное средство, отличающееся доступностью и эффективностью. Применение лекарства отличается в зависимости от формы выпуска. Гель наносится на пораженный участок 4-5 раз в день, таблетки принимаются после еды по 1 штуке 2-3 раза на день, а инъекции ставятся в ягодицу по мере возникновения боли.
- Новокаин (Лидокаин). Обезболивающая блокада ставится ближе к копчику, в место локализации боли. Новокаин снимает спазмы, купирует болевые ощущения, способствуя со временем полному выздоровлению.
Купировать боль выше копчика можно с помощью различных обезболивающих мазей и гелей (Вольтарен, Гидрокортизон), компресса из настойки валерианы или йодной сетки на ночь. Если боль не прошла или спустя некоторое время вернулась назад. То следует обратиться к врачу для подбора комплексного лечения.
После того, как болевой синдром был купирован, врач подбирает комплексное лечение в зависимости от причины кокцигодинии. Терапия подразумевает собой применение медикаментозных препаратов, устраняющих симптоматику (спазмолитики, НПВС, хондропротекторы, кортикостероиды и прочие). Часто назначаются слабительные средства растительного происхождения, облегчающие процесс дефекации.
Помимо медикаментозной терапии прописываются физиопроцедуры. При боли в области копчика чаще всего рекомендуется лазерная терапия, электрофорез, электролечение, лечебные грязи.Физиопроцедуры способствуют устранению воспалительных процессов, уменьшают симптоматику и способствуют выздоровлению.
Для достижения лучшего результата врач выписывает направление на лечебный массаж и подбирает гимнастический комплекс, основываясь на тяжести течения основного заболевания. В качестве вспомогательного метода лечения может рекомендоваться мануальная терапия, народные средства, иглоукалывание. В случае если боль в копчике вызвана опухолью или серьезной травмой, проводится операция.
Боль внизу поясницы почти у копчика могут быть вызваны рядом патологических состояний, связанных с опорно-двигательным аппаратом или внутренними органами. В редких случаях неприятные ощущения носят физиологический характер и проходят самостоятельно. Выявить точную причину и полностью избавиться от кокцигодинии можно только, обратившись к специалисту. Самостоятельно можно лишь временно купировать болевой синдром.
источник
Копчик представляет собой малоподвижный участок позвоночника, состоящий из четырёх-пяти позвонков.
Ткани, окружающие копчик, изобилуют нервными окончаниями, что является причиной возникновения болей невротического характера в этом отделе. Таким образом боль в области копчика, кокцигодиния, весьма сложно диагностируется.
Определить причины подобного недуга без консультации врача практически невозможно.
Причины анакопчикового болевого синдрома могут быть различными:
- Одной из самых распространённых причин появления боли в крестцово-копчиковой области является травма. Стоит отметить, что боли могут появиться спустя довольно продолжительное время после получения повреждения.
- Заболевания опорно-двигательного аппарата. Наиболее часто встречающейся причиной являются смещение межпозвоночных дисков или их грыжи. Отложение солей или воспаление в суставах также могут спровоцировать кокцигодинию.
- Воспалительные процессы в нижней части живота. К примеру, воспаление придатков матки.
- Различные опухоли крестцового отдела.
- Заболевания прямой кишки (геморрой, проктит, анальная трещина). Подобные недуги могут вызывать болевые ощущения даже после излечивания.
- Тяжёлые роды.
- Заболевания мочеполовой сферы. У мужчин — нарушения работы предстательной железы.
- Запоры или же диарея.
- Стресс.
Понятие «боли в области копчика» весьма широко. Оно включает в себя различные виды нарушений, основной характеристикой которых является болевой синдром в области промежности, копчика, заднего прохода.
Довольно часто пациенты, жалующиеся на боли в области поясницы и крестца также упоминают и боли в тазу, копчике. Такие реакции могут быть вызваны заболеваниями позвоночника — остеохондрозом, межпозвоночными грыжами, кистами. А также могут свидетельствовать о защемление нервных корешков, иннервирующих данную область. Ишиалгия (воспаление седалищного нерва) характеризуется острыми, жгучими болями.
Боль в тазу, крестцово-копчиковом отделе, может быть спровоцирована воспалением органов мочеполовой системы. Если болевые ощущения сопровождаются изменениями в количественной или качественной характеристиках мочи, то обратиться к врачу следует незамедлительно.
Также боль при вставании может быть вызвана явлениями, появившимися на фоне полученной травмы или же операции, проводившейся в области таза. Причиной боли могут быть образовавшиеся шрамы, спайки или рубцы.
Не стоит исключать и повреждения копчика во время родов. В любом случае диагностировать проблему должен специалист.
Подобные ощущения могут свидетельствовать о таких заболеваниях как цистит, дисбактериоз, колит, эндометрит и т.д.
Также боли во время сидения испытывают люди, имеющие специфические травмы копчика. Такие заболевания характерны для велосипедистов, людей, занимающихся конным спортом.
Ноющие боли могут быть сигналом о заболеваниях внутренних органов. У женщин зачастую поражаются органы малого таза — матка, придатки. А для мужчин характерны заболевания предстательной железы.
Тянущая боль указывает на заболевания позвоночника, в частности крестцового и поясничного отделов. Также подобные реакция являются отражением таких заболеваний как геморрой, запоры и другие расстройства пищеварительного тракта.
Анакопчиковый болевой синдром, возникающий во время менструации может возникать в следствии как невралгическими нарушениями, так и гинекологическими заболеваниями. В таких случаях прежде всего нужно обратиться в женскую консультацию.
Но такие боли могут стать естественной особенностью изменения организма в период подготовки к родам. Плод увеличивается в размерах и давит на копчик.
Болевой синдром после родов свидетельствует о родовой травме. В таком случае либо произошло чрезмерное отгибание копчика в следствии большого веса плода, либо мягкие ткани, окружающие копчик, были травмированы.
Среди эффективных способов обследования можно назвать:
В подавляющем большинстве случаев лечение болей в области копчика проводится без хирургического вмешательства. Комплекс мер включает в себя обезболивание, стимуляция кровообращения посредством массажа, физиотерапии и/или гимнастики. Также пациенту обеспечивают покой и, в случае необходимости, применяют различные успокоительные препараты.
К сожалению, такой способ лечения не подходит для устранения болей у беременных. Женщины в положении вынуждены просто пережидать приступы боли. Эффективное лечение с применением мощных обезболивающих и противовоспалительных препаратов возможно только после родов и периода лактации.
При терпимых болях используют обезболивающие средства в виде свечей или клизм. Обычно применяют такие препараты как ибупрофен или напроксен. Во время острых болей используют новокаиновые блокады.
Для облегчения анакопчикового болевого синдрома используют массаж тазового дна и мышц прямой кишки.
Мануальный терапевт также поможет снять спазм, улучшить кровообращение, повысить подвижность копчика.
Иглорефлексотерапия значительно уменьшает болевой синдром, а в случае правильно подобранных зон воздействия даже способна убрать боль в полной мере.
Для лечения болей в копчике применяются ультразвук, дарсонваль, грязелечение, парафиновые аппликации, диадинамические токи.
Страдающим от болей в копчике не стоит ограничивать занятия гимнастикой, но стоит ограничить резкие, рывковые движения. Упражнения следует выполнять в неспешном темпе.
Для лечения болей в разминку необходимо включить следующие упражнения:
- Лёжа на спине развести согнутые в коленях ноги. Оказывать на колени давление и одновременно пытаться соединить их вместе.
- В том же положении зажать между коленями мяч. Ногами сжимать мяч в течении десяти секунд, а ладонями препятствовать выпучиванию живота.
- Зажать мяч между стопами, находясь в положении лёжа на спине. Сжимать на протяжении десяти-пятнадцати секунд.
Народная медицина предлагает следующие способы лечения:
- Смазывание копчика йодом. Процедуру проводить на ночь. Зону необходимо укутать.
- Аппликации мазью Вишневского. Мазь наносится на тряпочку, сложенную в несколько слоёв. Аппликация оборачивается полиэтиленом.
- Натирания следующей настойкой. 300 мл медицинского спирта, 10 мл камфорного спирта, 10 растёртых таблеток анальгина, 10 мл йода. Такая смесь настаивается на протяжении трёх недель. Достаточно шести ежедневных натираний для снятия болевого синдрома.
- Мазь с мумиё. Смешать мумиё с розовым маслом в пропорции 1:1. Втирать в копчик дважды в день.
- Магнитное поле. Кольцевой магнит перемещают круговыми движениями по часовой стрелке вокруг больного места. Манипуляцию проводить в течении четверти часа пару раз в день.
Удаление копчика проводится только в случаях невозможности консервативного вмешательства. Обычно хирургия требуется после перелома, вывиха или образования кисты.
источник
Почему болит поясница и копчик? Причиной может быть:
- деформирующий спондилез,
- остеохондроз,
- заболевание Бехтерева,
- спазмы мышц при резкой физнагрузке или засаживании в одной позе,
- грыжа диска со сдавливание корешком в спинном мозге,
- болезнь люмбаго.
Нельзя запускать проблему и пытаться решить её самому, нужно обратиться к специалисту. Из лекарств обычно прописывают Ибупрофен или Напроксен + Фастумгель либо Вольтарен в сочетании с ЛФК.
Боль между областью копчика и поясницей может быть следствием деформирующего спондилеза. Данное заболевание сопровождается дистрофией позвонков поясницы и обызвествлением их связок, с дальнейшим костным разрастанием. Наросты, осуществляя давление на корешки, сужают канал позвоночника. Ноющие боли при этом сопутствуют слабости и онемению ног, прочим неврологическим сложностям. Вероятна перемежающая хромота.
Боль в пояснице с болезненностью ближе к копчику бывает при остеохондрозе. Он вызывает дегенерацию позвоночника:
Высота в дисках между позвонками сокращается. Отсюда и неприятные ощущения. Также интересно почитать что делать если чешется копчик.
Причиной может быть и заболевание Бехтерева. Сначала ограничивается подвижность, особенно по утрам. Появляется тянущая боль в позвоночнике ближе к копчику. Прогрессирует искривление, вызывающее неприятные ощущения в позвоночнике. Появляются аномалии в сочленениях подвздошных и крестцовых. Но эти же симптомы бывают и при иных болезнях:
- синдроме Рейнера,
- псориатическом артрите,
- колите хроническом.
Нужно дополнительное обследование. Иногда к этому ведут и спазмы мышц при резком усилении физической нагрузки или длительном пребывании в неудобной позе. Зажатие мышц ограничивает подвижность в позвоночнике. Такие состояния иногда затягиваются, ведя к серьезным осложнениям.
Грыжи дисков между позвонками сопровождаются сдавливанием корешков в мозге спины. Проявляется люмбалгией, сопровождающейся иногда:
- болями по направлению корешка от стопы до корешка при кашле и смехе,
- проблемами с разгибанием,
- болями при наклонах.
Усиливается при подъеме прямой ноги в положении лежа. В народе болезнь называют прострелом, радикулитом. Нестабильность в позвоночнике проявляется в виде болей в спине, проблем со сгибанием и разгибанием. Возрастает при длительном стоянии, физических нагрузках. Сопровождается недомоганием и стремлением прилечь. Патология связана с изменениями в дисках и суставах между позвонками. Иногда оно усиливается, когда человек набирает вес.
Иногда позвоночный канал просто узок. Боль наблюдается всегда, даже в состоянии покоя, и усиливается при ходьбе. Она распространяется вдоль корешка – к ягодице от стопы. Сидеть таким больным очень тяжело.
Бывают также приступы люмбаго, неожиданной и резкой боли, связанной с мышечным перенапряжением в районе поясницы. Зачастую провоцируется физическими нагрузками, перегревом с последующим охлаждением организма.
Нередко сопровождается дистрофией в дисках между позвонками. Затем студенистое ядро остается без присущей ему студенистости, иногда распадается на ряд фрагментов. Части этого ядра и оказывают давление на фиброзное кольцо, имеющее чувствительные рецепторы. Бывает и так, что болит не только копчик, но и низ живота. Узнать больше о том почему может болеть копчик можно узнать в статье по теме.
Если болит довольно долго между поясницей и копчиком, важно не запускать проблему и вовремя обращаться к докторам. Работа начинается с осмотра – неврологического и ортопедического. Врачи изучают состояние пациента, уточняют нарушения в позвоночнике, оценивают состояние мышц.
Далее, в зависимости от анамнеза, жалоб больного и результатов осмотров, врачи направляют на дополнительные обследования, уточняющие, почему возникает боль в спине выше копчика. Начинают обычно с пальпации. Пациента обследуют, прощупывая руками, нередко – в прямой кишке. При этом врач проверяет реакции больного, уточняет, не появляется ли и не усиливается ли боль.
Если доктор подозревает нарушения в работе внутренних органов, она назначает ультразвуковое исследование области малого таза, лабораторные анализы. Уточнить наличие и качество травм, как свежих, так и застарелых, помогает рентгенограмма в районе копчика с крестцом. Однако в ряде случаев она недостаточно точна.
Больше информации может дать МРТ. Если же доктора подозревают онкологические заболевания, метастазы и иные сложные проблемы костей, то назначают их сцинтиграфию. В организм вводятся радиоактивные изотопы. Их излучение регистрируют специальным оборудованием. Все обследования в совокупности помогут разобраться, почему болит поясница внизу, ближе к копчику.
Перед тем как начать лечение нужно знать к какому врачу обращаться если болит копчик. Если болит очень сильно между поясницей и копчиком, доктора прописывают препараты против воспалений – вроде ибупрофена или напроксена. Их дополняют местные мази и крема от боли, например фастум-гель или вольтарен.
Если боль рядом с копчиком, слева или справа, становится хронической, применяют препараты, улучшающие снабжение кровью. Их используют в комплексе с растительными средствами против воспалений. В особенно тяжелых случаях доктора назначают обезболивающие инъекции в ягодицы, а также анестезию спинномозговую (с лидокаином или новокаином).
Лечебная физкультура поможет укрепить мышцы около позвоночника внизу, около копчика, там, где болит. Упражнения, подходящие нижним отделам спины, подбирают индивидуально. При этом учитывают характер заболевания, а также общее состояние здоровья пациента.
Важно отметить, что все процедуры и препараты должны назначаться исключительно лечащим врачом. Любая самодеятельность в данном случае чревата серьезными осложнениями. Нельзя и оставлять симптомы без должного внимания. Если боли не проходят, необходимо как можно быстрее обращаться за помощью к докторам.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Копчиком называется самый нижний отдел позвоночника, образованный 4-5 недоразвитыми сросшимися позвонками. Когда-то эти позвонки служили опорой хвоста у предков человека, а сейчас копчик – рудиментарный, ненужный орган. Однако этот рудимент при травмах и различных заболеваниях может причинить человеку нешуточную боль и неудобства: невозможно нормально сидеть и ходить, даже для сна трудно найти удобное положение.
Зачастую пациент даже для себя не может определить точную локализацию боли, и жалуется врачу на боль в районе копчика (такая боль называется аноректальной). Боль собственно копчика называется кокцигодинией.
Специалисты должны решить, вызвана ли боль заболеваниями и травмами собственно копчика, или же болевые ощущения исходят от других органов (кишечника, костей таза, мочеполовых органов) и просто «отдают» в копчик. От решения этого вопроса зависит и лечение.
- Последствия травмы.
- Заболевания всего позвоночника, затрагивающие и копчик (остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и др.).
- Заболевания мышц и нервов тазового дна.
- Патологические процессы в костях таза.
- Заболевания прямой или сигмовидной кишки (геморрой, сигмоидит, проктит, трещины прямой кишки).
- Опущение промежности (например, вследствие тяжелых родов).
- Травма промежности во время родов (кровоизлияние в подкожно-жировую клетчатку, окружающую копчик).
- Чрезмерное разгибание копчика при тяжелых родах.
- Рубцовые деформации заднего прохода, возникшие как осложнение операции.
- Нарушения деятельности кишечника, приводящие к частым запорам или поносам и, вследствие этого, к привычке долго сидеть в туалете.
- Заболевания органов мочеполовой системы (цистит, аднексит и др.).
- Киста копчика.
- Привычка постоянно сидеть на мягкой мебели.
- Эмоциональные потрясения, стрессы.
- Тесная одежда (джинсы), оказывающая давление на копчик.
- Идиопатические боли (боли неясного происхождения). Такие боли могут внезапно появляться и внезапно исчезать. Примерно 1/3 всех болей в области копчика относится к идиопатическим.
Обычно боли в районе копчика возникают немедленно после травмы. Но в ряде случаев она может быть незначительно выраженной и быстро проходящей, а через несколько лет, когда пациент уже и забыл о травмировании, вдруг появляются сильные, жгучие боли.
При остеохондрозе, кисте позвоночника в поясничном или крестцовом отделе характерно сочетание боли в копчике с болями в пояснице, в крестце. При этом основные жалобы пациента – на боль в спине, а попутно – на то, что боль «отдает» в копчик.
Такая же клиническая картина отмечается при ущемлении нервных окончаний в поясничном и крестцовом отделах позвоночника. Ущемление седалищного нерва (ишиалгия) сопровождается жгучими, резкими болями в копчике или выше него.
Поясничные и крестцовые боли сопровождаются болями в копчике также при геморрое, заболеваниях прямой кишки.
Боли при наклонах являются обычно результатом воспалительных хронических процессов в органах, расположенных неподалеку от копчика (в кишечнике или мочевом пузыре, в матке и ее придатках).
Боли в копчике при наклоне возникают при наличии у пациента следующих заболеваний:
- дисбактериоз;
- колит;
- сигмоидит;
- цистит;
- аднексит;
- эндометрит и др.
На боль в копчике при сидении жалуются спортсмены – велосипедисты и люди, занимающиеся конным спортом. У них причина болей другая: микротравмы копчика, возникающие при занятиях этими специфическими видами спорта.
Боль в копчике при сидении возможна у женщин после родов, когда произошла его деформация (чрезмерное разгибание его межпозвоночных суставов).
Наконец, боль в области копчика, усиливающаяся при сидении, характерна для дермоидной кисты копчика. Дермоидная киста – это врожденная аномалия развития, заключающаяся в образовании внутри копчика полости, заполненной кожной тканью с растущими волосами.
Ноющая боль в копчике может возникать при воспалении внутренних половых органов (при простатите или аденоме простаты у мужчин и при воспалении яичников и маточных труб у женщин).
Тянущая боль в копчике является дополнительным симптомом остеохондроза поясничного или крестцового отделов позвоночника. Иногда она возникает при геморрое, а также при долгом сидении на унитазе в связи с частыми запорами.
У мужчин боли в копчике могут быть вызваны так называемой «джиповой болезнью». Болезнь эта возникает при частой езде на безрессорном транспорте (гусеничных тракторах, в армии – на танках, бронетранспортерах). Нагрузка на копчик при езде на такой технике чрезмерна. Она может стать причиной воспаления копчикового хода, или кисты копчика. Этот ход, или киста, представляет собой полую трубку, идущую под кожей от конца копчика и заканчивающуюся слепо.
Воспаление копчикового хода и называется «джиповой болезнью». Если воспаление переходит в гнойную стадию, чаще всего образуется свищ – гной прорывается наружу. Лечение — только хирургическое.
Боли в копчике и в области около копчика могут быть обусловлены широким спектром различных заболеваний и состояний, поэтому при болевом синдроме данной локализации человеку придется обращаться к разным специалистам. Выбор специалиста зависит от сопутствующих симптомов и возможной причины болей в копчике, так как именно эти факторы определяют, в сферу компетенции какого врача входит лечение заболевания, приведшего к болевому синдрому копчика.
Так, если боль в копчике спровоцирована травмой, например, падением на попу, ударом по копчику, чрезмерным разгибанием копчика во время родов, кровоизлиянием в подкожно-жировую клетчатку вокруг копчика в период родов и т.д., то необходимо обращаться к врачу-травматологу (записаться) или хирургу (записаться). Боли в копчике травматического характера носят резкий, острый характер, могут существовать непрерывно или появляться эпизодически, усиливаются при ходьбе и в положении сидя. Само болевое ощущение может локализоваться как в самом копчике, так и около него, например, под ним, вверху, внизу, сбоку. Главной отличительной чертой травматических болей в копчике является факт его травмы, которую человек обычно помнит.
Если боль в копчике обусловлена заболеваниями позвоночника (например, остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и т.д.), то необходимо обращаться к врачу-вертебрологу (записаться). Если по каким-либо причинам попасть на прием к вертебрологу невозможно, то следует обращаться к неврологу (записаться), невропатологу (записаться), травматологу, мануальному терапевту (записаться) или остеопату (записаться). Боли в копчике, обусловленные заболеваниями позвоночника, носят тянуще-ноющий характер, сочетаются с болями в крестце и пояснице, причем у многих людей в копчик болевое ощущение только отдает, а не локализуется там. Помимо болей в копчике, заболевания позвоночника характеризуются головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, которые и позволяют отличить их от других причин болевого синдрома в копчике.
Если боль в копчике обусловлена заболеваниями мышц и нервов тазового дна (например, ишиасом), то следует обращаться к врачу-неврологу или мануальному терапевту. При болях, обусловленных ущемлением нервов, боль острая, резкая, сильная, жгучая, не утихающая со временем, одновременно локализованная в копчике, пояснице, крестце и ноге. Причем боль чаще всего ощущается несколько выше или в самой верхней части копчика.
Если боль в копчике обусловлена заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.) или деформациями ануса вследствие операций или травм, то следует обращаться к врачу-проктологу (записаться). При заболеваниях прямой и сигмовидной кишок боль в копчике имеет тянуще-ноющий характер, сочетается с болями в крестце и пояснице, а также в области ануса, может локализоваться не только в копчике, но и под ним, часто внезапно возникает при наклоне туловища вперед. А при деформациях ануса вследствие операций и травм боль в копчике возникает при вставании, и локализуется как бы под копчиком.
Если боль в копчике связана с опущением промежности или операциями на органах брюшной полости, необходимо обращаться к врачу-гинекологу (записаться) или хирургу, так как в подобной ситуации необходимо оперативное лечение. Боль после операций на органах брюшной полости возникает в копчике во время вставания из позиции сидя или лежа, и может локализоваться не столько в самом копчике, сколько ощущаться под ним.
Если боль в копчике обусловлена кистой или патологией костей (например, остеопороз, деформация суставов и т.д.), то следует обращаться к врачу-травматологу или хирургу с консультацией у эндокринолога (записаться). Боли такого происхождения обычно только отдают в копчик.
Если боль в копчике обусловлена привычкой долго сидеть в туалете и тужиться на фоне запоров, то следует обратиться к гастроэнтерологу (записаться) и диетологу (записаться). В этом случае боль в копчике тянуще-ноющая.
Если боль в копчике обусловлена заболеваниями органов мочеполового тракта, то следует обращаться женщинам к гинекологу, а мужчинам – к урологу (записаться). Боли в копчике, обусловленные заболеваниями органов мочеполового тракта (цистит, аднексит, эндометрит, аденома простаты и т.д.), обычно возникают при наклоне тела вперед и носят тянуще-ноющий характер, сочетаются с болями внизу живота, болями при мочеиспускании, патологическими выделениями из половых органов и т.д.
Боль в копчике может провоцироваться ношением тесной одежды, стрессами, сильными эмоциями или привычкой постоянно сидеть на мягких сиденьях. В таких ситуациях нужно обращаться к мануальному терапевту или остеопату и, естественно, искоренять фактор, вызывающий болевой синдром.
Существуют боли в копчике неясного происхождения, когда не удается выявить четкого причинного фактора, и в таком случае рекомендуется обращаться к вертебрологу, мануальному терапевту или остеопату.
Таким образом, при болях в копчике может оказаться необходимым обращаться к какому-либо из следующих специалистов:
- Вертебролог;
- Мануальный терапевт;
- Остеопат;
- Травматолог;
- Хирург;
- Проктолог;
- Гинеколог;
- Уролог.
При боли в копчике врачи могут назначать различные анализы и обследования, так как данный симптом провоцируется широким спектром разнообразных заболеваний и состояний. А цель обследования при болях в копчике состоит в выяснении причины этого ощущения и оценке состояния организма, чтобы можно было назначить наиболее эффективное и адекватное лечение. Выбор анализов и обследований для назначения при боли в копчике осуществляется врачом на основании сопутствующих симптомов, а также характера и особенностей самих болей, которые позволяют заподозрить причинный фактор. Соответственно, анализы и обследования направлены на подтверждение или опровержение диагностического предположения врача.
Например, когда человек говорит, что в прошлом имел место удар, ушиб в копчик, или он стал болеть после родов, врач понимает, что вероятнее всего боли в копчике в данной ситуации носят травматический характер. В этом случае врач назначает рентген области таза (записаться), осматривает и ощупывает область копчика, возможно ощупывает пальцем околокопчиковую подкожную клетчатку через задний проход. На основании проведенных обследований врач назначает лечение.
Если боль в копчике носит тянуще-ноющий характер, сочетается с болями в крестце и пояснице или только отдает в копчик из поясницы или крестца, сочетается с головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, то врач заподазривает заболевание позвоночника, и в таком случае назначает следующие обследования:
- Обзорный рентген позвоночника (записаться). Метод прост, но весьма информативен, так как позволяет диагностировать грыжи межпозвоночных дисков, остеохондроз, искривление позвоночного столба и т.д.
- Миелография (записаться). Метод сложен и опасен, так как предполагает введение контрастного вещества в спинномозговой канал. Используется для выявления спинальных грыж.
- Компьютерная или магнитно-резонансная томография (записаться). Методы с высокой точностью позволяют диагностировать заболевания позвоночника, способные приводить к болями в копчике. К сожалению, они относительно редко используются из-за дороговизны, отсутствия необходимой аппаратуры и специалистов.
Когда боль в копчике острая, резкая, сильная, жгучая, не утихающая со временем, одновременно ощущающаяся также в пояснице, крестце и ноге, врач предполагает заболевание нервов и мышц тазового дна. В этом случае врач в первую очередь производит детальный осмотр пациента, расспрашивает его о течении заболевания, просит принять различные позы и описать возникающие ощущения. Обычно этих простых действий достаточно для постановки диагноза, но врач может дополнительно назначить анализ крови на сифилис (записаться) (на поздних стадиях данной инфекции часто возникают неврологические симптомы), сделать УЗИ (записаться) органов малого таза (записаться), чтобы оценить их размеры, наличие спаек и теоретическую возможность сдавления ими нервов и тканей. Кроме того, при неврологической причине болей в копчике врач может назначить рентген конечности, крестца и поясницы, позволяющий выяснить, связана ли боль с патологией позвоночника. Рентген при наличии технической оснащенности медицинского учреждения может быть заменен компьютерной или магнитно-резонансной томографией, которые позволяют всегда с высокой точностью установить причину неврологического заболевания, которое привело, в свою очередь, к болям в копчике. Если же боль в копчике предположительно вызвана заболеванием мышц тазового дна, врач может назначить электронейромиографию (записаться), чтобы определить степень нарушений нервной проводимости и сократимости пораженных мышц.
Когда боли в копчике связаны с опущением промежности или спайками вследствие перенесенных операций, врач может назначить УЗИ органов брюшной полости (записаться) и малого таза, а также компьютерную или магнитно-резонансную томографию, чтобы оценить количество спаек, расположение органов относительно друг друга и т.д. К сожалению, устранить боль в копчике подобного происхождения можно только хирургическим путем. Отличительными чертами болевого синдрома вследствие опущения промежности или спаек в брюшной полости является то, что боль ощущается в области под копчиком и резко усиливается при вставании из положения лежа или сидя, а также при физической нагрузке.
Когда боль в копчике сочетается с заболеванием близлежащих суставов (тазобедренных, коленных и т.д.) или имеются подозрения на наличие кисты, а само болевое ощущение скорее отдает в копчик, чем локализуется в нем, врач назначает рентген нижних участков позвоночника, артроскопию (записаться), а при наличии возможности магнитно-резонансную или компьютерную томографию.
Если боли в копчике связаны с привычкой сидеть в туалете подолгу и тужиться, то врач назначит ряд исследований для выявления причин запоров: анализ кала на дисбактериоз, гастроскопию (записаться) для выявления язвы желудка или гастрита, общий анализ крови, биохимический анализ крови (билирубин, холестерин, триглицериды, общий белок, альбумин, щелочная фосфатаза, АсАТ, АлАТ, амилаза, липаза и т.д.) для оценки работы печени и поджелудочной железы.
Когда боли в копчике связаны с заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.), человек испытывает тянуще-ноющие болевые ощущения, которые сочетаются с болями в крестце, пояснице и области ануса, усиливаются при наклоне вперед. Кроме того, при данных заболеваниях человек ощущает боли, жжение или чувство тяжести в анусе, прямой кишке или в промежности, которое усиливается при дефекации, у него имеются гнойные, слизистые или кровянистые выделения из анального отверстия, возникают частые и болезненные позывы на дефекацию, а запоры чередуются с поносами. При наличии подобных симптомов врач, во-первых, производит наружный осмотр промежности и анальной области, а также пальцем выявляет наличие внутренних геморроидальных узлов. Далее назначается анализ кала на копрологию, дисбактериоз и яйца глист, бактериологический посев кала, общий анализ крови и мочи, а также проводится колоноскопия (записаться) или ректороманоскопия (записаться). В некоторых случаях, помимо колоноскопии или ректороманоскопии, может назначаться дополнительно ирригоскопия (рентгеновский снимок кишки с контрастным веществом) (записаться). Если больной по каким-либо причинам не может пройти колоноскопию, ректороманоскопию или ирригоскопию, то врач может назначить анализ крови на наличие антинейтрофильных цитоплазматических антител и антител к сахаромицетам, чтобы оценить наличие аутоиммунного воспалительного процесса.
Если боли в копчике обусловлены деформациями ануса или промежности вследствие перенесенных операций и травм, то врач назначает УЗИ органов малого таза (записаться), а также ирригоскопию (рентген кишечника с контрастным веществом), чтобы понять, какую форму имеют органы, где серьезные деформации, как они расположены и т.д. Вместо ирригоскопии может назначаться компьютерная или магнитно-резонансная томография при наличии технической возможности.
Боли в копчике, возникающие при наклоне тела вперед, носящие тянуще-ноющий характер, сочетающиеся с болями внизу живота, болями или затруднениями при мочеиспускании, патологическими выделениями из половых органов и т.д., связаны с заболеваниями органов мочеполового тракта. В такой ситуации женщинам и мужчинам врач обязательно назначает общий анализ мочи, анализ мочи по Нечипоренко (записаться), определение мочевины и креатинина в моче, бактериологический посев мочи, анализы на различные инфекции, передающиеся половым путем (записаться) (например, гонорею (записаться), сифилис, уреаплазмоз (записаться), микоплазмоз (записаться), кандидоз, трихомониаз, хламидиоз (записаться), гарднереллез и т.д.), а также цистоскопию (записаться), УЗИ почек (записаться) и органов малого таза. Женщинам также назначается мазок из влагалища на флору (записаться), а мужчинам – мазок из уретры.
При болях в копчике неясного происхождения врачи могут назначать любые анализы и обследования, стремясь выяснить причины дискомфортного ощущения.
Для эффективного лечения боли в области копчика важно правильно установить ее причину. Пациент с такими болями должен обратиться в первую очередь к проктологу. Этот специалист при необходимости направляет пациента (пациентку) к гинекологу, неврологу, хирургу, остеопату. Иногда необходима помощь психотерапевта.
Каждый из этих врачей не только осматривает пациента, но и очень подробно его расспрашивает. Больной должен быть готов детально рассказать о характере боли, ее локализации, вспомнить полученные ранее травмы и перенесенные им оперативные вмешательства.
У части пациентов с болью в копчике точный диагноз установить не удается. Тогда применяют симптоматическое лечение, и в большинстве случаев оно приводит к хорошим результатам. Иногда же боли в области копчика проходят сами собой, без лечения. Но надеяться на это не нужно — при возникновении таких болей обязательно обращайтесь к врачу.
В большинстве случаев боли в области копчика лечат консервативными методами (т.е. без хирургического вмешательства). Комплексное лечение включает обеспечение больному покоя, обезболивание медикаментозными средствами, восстановление нарушенного кровообращения с помощью массажа, мануальной терапии, физиотерапии, упражнений лечебной физкультуры.
Все выявленные сопутствующие заболевания подлежат обязательному лечению.
Для снятия или ослабления отрицательных эмоций применяются (после консультации психотерапевта) нейропсихотропные препараты.
Никакой помощи не могут оказать медики только при болях в копчике у беременных. Противовоспалительные и обезболивающие лекарства беременным противопоказаны. Рентгенологическая диагностика также исключена. Поэтому женщинам приходится терпеть боль в копчике, подкладывая под него мягкую подушку или надувной резиновый круг в форме бублика (продается в аптеках).
Сидеть на таком круге рекомендуется не только беременным, но и всем пациентам с болями такой локализации. Это нехитрое устройство исключает нагрузку и давление на копчик во время сидения, тем самым уменьшая болевые ощущения.
При умеренно выраженных болях в копчике обычно назначают нестероидные противовоспалительные препараты, такие, как напроксен, ибупрофен и др. Эти лекарства вводятся в виде свечей или микроклизм.
Но при сильных болях данные средства неэффективны. Применяются новокаиновые блокады, когда раствор новокаина с помощью шприца вводится в ткани вокруг болезненного места. Кроме новокаина, для проведения обезболивающих блокад могут быть использованы лидокаин, кеналог, гидрокортизон, дипроспан и другие препараты.
Боли в области копчика значительно облегчаются с помощью пальцевого массажа мышц прямой кишки и массажа мышц тазового дна (если имеется их спазм).
Приемы мануальной терапии, проводимые опытным специалистом, улучшают кровообращение в районе копчика, ликвидируют застой крови, снимают спазм мышц и помогают восстановить объем движений копчика.
Иглорефлексотерапия (иглоукалывание) часто применяется при болях в копчике, существенно уменьшая их интенсивность. Правильный выбор биологически активных точек для иглоукалывания может полностью снять боль.

Гимнастика при болях в копчике должна включать следующие упражнения:
1. Лежа на спине на полу, согнуть ноги в коленях и развести их в стороны. Положить ладони рук на внутренние стороны коленных суставов. Стараться соединить колени, одновременно противодействуя руками этому движению.
Число повторов – 8–12 раз с короткими интервалами (10-15 сек.).
2. В том же положении зажать между согнутыми коленями мяч (футбольный, волейбольный или другой такого же размера). Ладони рук положить на живот. С усилием сжимать коленями мяч на протяжении 5–7 секунд, одновременно ладонями препятствуя выпячиванию живота.
Число повторов – 6–8 раз с такими же интервалами для отдыха, как и в первом упражнении.
3. Лежа на спине, зажать мяч между стопами выпрямленных ног. С усилием сжимать мяч стопами на протяжении 5–7 секунд.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
4. Лежа на спине, развести в стороны согнутые в коленях ноги и приподнять таз на 3-5 секунд. Ягодичные мышцы при этом должны напрячься.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
Все упражнения при болях в копчике пациент должен выполнять не спеша, размеренно, ритмично, отдыхая между повторами упражнений. Можно включить спокойную музыку. Для большей эффективности рекомендуется делать комплекс упражнений два раза в день.
источник