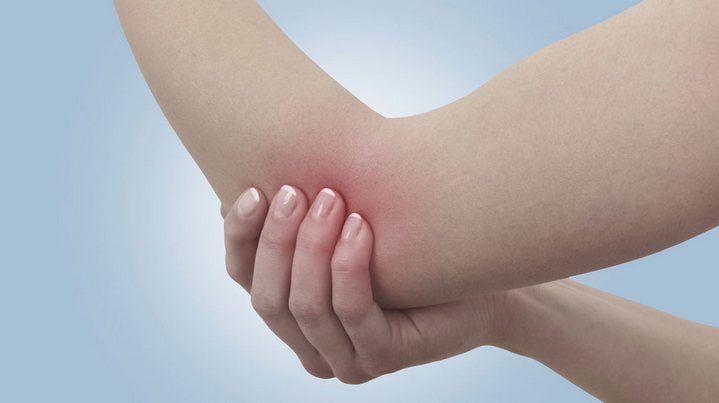
Боль в локтевом суставе правой или левой руки не считается редкой патологией и не зависит от возраста. Скорее главным фактором, провоцирующим ее развитие, является травма или профессиональная деятельность. Данное сочленение ежедневно испытывает двигательные нагрузки (сгибание-разгибание), поддается влиянию различных тяжестей, которые переносит человек.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Итак, его анатомия не так уж и проста. Левый или правый локоть включает в себя несколько сочленений: плечелучевое, плечелоктевое, проксимальное лучелоктевое. Все вместе они создают сложный механизм.
Сгибание и разгибание локтевого сустава обеспечивают мышцы. Они крепятся к сочленению при помощи сухожилий. Для фиксации суставной сумки служат 4 связки. В состав этого «механизма» входят кровеносные сосуды, обеспечивающие приток и отток крови, а также лимфатические узлы. Также в локте присутствует сеть нервов, при помощи которых осуществляется его иннервация.
Болеть может и левый, и правый локоть. Причем причины бывают совершенно разными. Естественно, чтобы начать лечить это патологическое состояние, нужно рассмотреть их подробнее. Причиной развития болевого синдрома в локтевом суставе является:
- Удар, ушиб, микротравмы вследствие неправильного сгибания или разгибания руки, повышенная нагрузка (ношение тяжелых сумок).
- Нарушение местного кровообращения. Тут причиной патологии является сдавливание кровеносных сосудов, причем как мелких, так и крупных.
- Возрастное дегенеративное изменение хряща, а также преждевременный износ тканей, спровоцированный воспалительными процессами в синовиальной сумке.
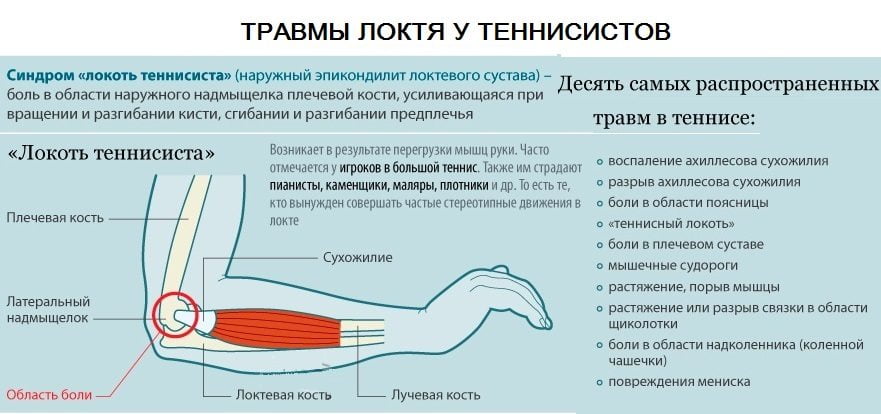
- Эпикондилит (он бывает наружный и внутренний) – воспаление связок локтевого сустава. Эта причина является наиболее частой. Данное заболевание вызывает боль после выполнения физических упражнений, ношения тяжестей, длительных однотипных вращений руки в правую или левую сторону. Нагрузка приводит к микротравме связок. В состоянии покоя неприятные ощущения не проявляются.
- Шейный остеохондроз. Внешний вид локтя в этом случае практически не меняется. При этом болеть может не только сустав, неприятные ощущения распространяются на всю правую или левую руку. Усиление боли происходит вследствие переохлаждения. Кроме того, рука может неметь.
- Артроз. Это заболевание характеризуется не только болевым синдромом. При сгибании или разгибании локтевого сустава слышится хруст. Если лечение не было назначено, то сочленение деформируется и внешне видоизменяется.
- Артрит. Данная патология не развивается самостоятельно. В основном она имеет системный характер. Кроме боли, которую чувствует пациент, у него появляется покраснение с наружной или внутренней стороны сустава, он становится опухлым.
- Бурсит (заболевание синовиальной сумки).
Боли в локтевом суставе также провоцируются некоторыми сердечно-сосудистыми или нейрогенными патологиями:
- Воспалительная патология нервных корешков. Возникает она вследствие травмирования сустава.
- Синдром кубитального канала. Он обусловлен генетической предрасположенностью или врожденным нарушением анатомии локтя.
- Инфаркт миокарда. Это патологическое состояние провоцирует боль в сочленении, его онемение.
- Онкологические и системные патологии.
Спровоцировать болевые ощущения в указанной области могут также травмы: вывихи, переломы, ушибы. Иногда локоть может болеть вследствие поражения внутренних органов, поэтому нужно обращать внимание на малейшие нарушения в работе сустава.
О причинах недуга подробнее расскажет врач-ревматолог и психофизиолог, академик РАМТН Евдокименко Павел Валерьевич:
Ее можно сделать в зависимости от места локализации дискомфорта и времени его возникновения:
- При сгибании он появляется вследствие деформирующего артроза, бурсита, артрита, травмы или патологического новообразования. Такой тип боли вызывает медиальный эпикондилит, разрыв сухожилий.
- При разгибании локоть болит вследствие всех перечисленных выше патологий, а также остеоартроза, латерального эпикондилита. В этом случае человек не в состоянии удержать предмет на вытянутой руке, сжимать кисть в кулак.
- На внутренней стороне боль появляется вследствие опять-таки медиального эпикондилита, ушиба или других травматических повреждений.
- Из-за тренировки. Тут причиной развития неприятных ощущений считается травма или сильное напряжение мышц. Провоцирует дискомфорт также неправильное выполнение физических упражнений.
- Появления неприятных ощущений во время рукопожатия может говорить о серьезной травме локтевого сустава.
- Если указанная часть руки начала болеть после поднятия тяжести, значит, у человека развивается подострый эпикондилит.
- В состоянии покоя патология способна развиваться вследствие воспалительных или дегенеративных заболеваний сустава.
- Если локоть болит у ребенка, то он, скорее всего, получил травму. Кроме того, такой симптом свидетельствует о развитии реактивного артрита, спровоцированного вирусными или бактериальными инфекциями. Если такая патология возникла у ребенка, ни в коем случае нельзя запускать ее, так как это может привести к существенным нарушениям здоровья в будущем.
Можно еще классифицировать болевые ощущения по характеру их проявления:
- Отраженные. Они появляются вследствие поражения внутренних органов или других частей тела. Тут внешних изменений локтя не происходит.
- Проецируемые. Их причиной считается травма или сдавливание спинномозгового канала.
- Невропатические. Тут боль может быть сильной, сопровождаться жжением и покалыванием.
- Острые. Они характерны для серьезной травмы локтевого сустава: перелома, растяжения, разрыва связок. Острая боль также сопровождает реактивный и ревматоидный артрит, бурсит.
- Жгучие. Причиной такого состояния является воспаление нервов, подагра.
- Ноющие и тупые. Провоцирует такие ощущения артроз, и даже злокачественное образование.
- Резкие (спровоцированные травмой).
- Постоянные. Появляются они из-за развития серьезных заболеваний опорной системы.
Как видно, сразу определить какая патология вызвала боли в локтевом суставе невозможно. Для этого следует сразу же обратиться к доктору (ортопеду, травматологу, неврологу, терапевту, ревматологу) и пройти тщательное обследование.
Обследование пациента предусматривает применение следующих процедур:
- Беседы доктора с больным, в ходе которой выясняется место локализации болевых ощущений, их характер, время, когда они проявляются сильнее всего. Также специалист пытается выяснить, что спровоцировало боль.
- Внешнего осмотра и пальпации пораженного левого или правого локтя. В ходе этой процедуры доктор может обнаружить изменения в строении сустава.
- Рентгенографии (назначается в случае травмы или подозрения на развитие дегенеративного заболевания).
- Неврологических тестов.
- КТ или МРТ. Такие процедуры чаще рекомендуются при подозрении на злокачественную опухоль (в области сустава появилась шишка), остеохондроз.
Какую процедуру диагностики из двух лучше выбрать и в чем их отличие рассказывает опытный врач-невролог Михаил Моисеевич Шперлинг:
- Общего анализа крови, способного подтвердить или опровергнуть наличие воспалительного процесса в организме.
- ЭКГ. Кардиограмма назначается в том случае, если у пациента боль в локте имеет жгучий характер.
- УЗИ локтя.
- Специфических тестов.
- Ревматической пробы.
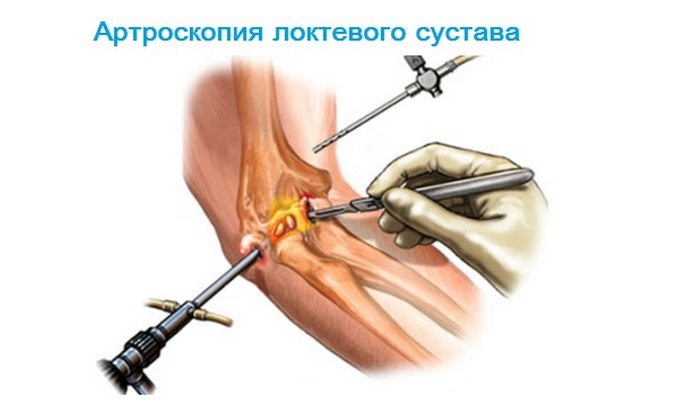
- Артроскопии.
Такое комплексное обследование левого или правого локтевого сустава позволит определить, отчего он болит, какая нагрузка на него разрешена, какое лечение будет максимально эффективным.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Лечить эту патологию обязательно нужно, проконсультировавшись с врачом. Однако если срочно посетить поликлинику не получается, можно оказать пострадавшему первую помощь. Если больной получил травму локтя, повреждение мышц или кости, необходимо произвести следующие действия:
- Полностью снять всю нагрузку с пострадавшей (левой или правой) руки и обездвижить ее. Для устранения сильной боли можно положить на сустав холодный компресс. Если локоть слишком опухлый, то такая процедура поможет уменьшить отек.
- Так как при травме локтевой сустав болит очень сильно, больному могут потребоваться обезболивающие препараты: «Ибупрофен», «Вольтарен». Разрешается использование мази с анестезирующим эффектом.
Если после падения или удара локтевого сочленения послышался хруст, это может свидетельствовать о переломе кости. Самостоятельно вылечить такое повреждение не получится, поэтому нужно срочно обратиться в травматологию.
Если больной не может сжимать руку в кулак, при движении локоть у него начинает хрустеть, а сбоку (слева или справа) появилась шишка, которая сильно болит, то ему нужно не затягивать с лечением.
В зависимости от того, какая патология спровоцировала патологическое состояние, человеку назначаются такие медикаментозные препараты:
- НПВС в форме таблеток или стероидные инъекции: «Колхицин». Они позволяют устранить болевой синдром и снизить интенсивность воспалительного процесса. Если у больного локоть сильно болит вследствие подагры, то дополнительно ему назначается мочегонное средство «Аллопуринол».
- Хондропротекторы: «Артра», «Хондроитин». Они применяются для лечения повреждений хрящевой ткани суставов.
- Витамины группы В: «Мильгамма». Они помогают бороться с неврологическими причинами боли.
- Местные согревающие и обезболивающие мази: «Вольтарен», «Фастум-гель».
- Антибактериальные препараты для устранения признаков гнойного артрита и бурсита. Они прописываются пациенту в виде инъекций.
- Сосудорасширяющие лекарства, способствующие восстановлению кровообращения в сочленении.
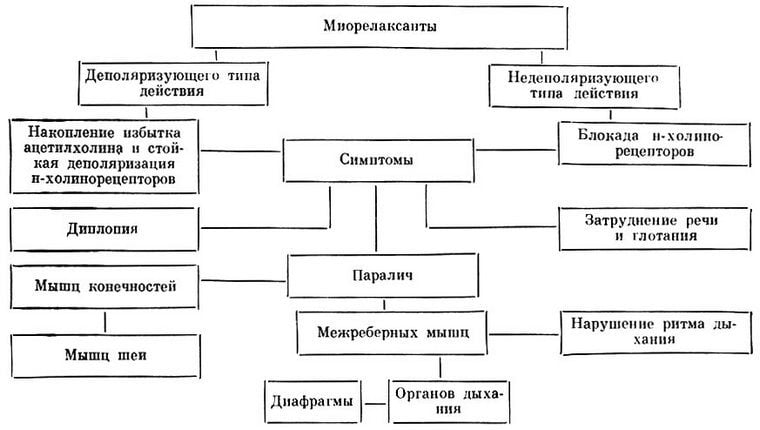
- Миорелаксанты для устранения спазмов мышц.
Медикаментозная терапия является лишь частью комплексного лечения. Она дополняется другими способами и методами борьбы с патологией.
Если сгиб руки и сжимание кулака пациенту дается с трудом, локоть начал хрустеть, сильно болеть и даже неметь, тут можно использовать следующие методы восстановления функциональности сочленения:
- Снижение нагрузки на левый или правый локтевой сустав с использованием ортопедических приспособлений: ортезов, бандажей.
- Физиотерапевтические процедуры: УВЧ, электрофорез с димексидом, лазерная и магнитная терапия, грязевые или парафиновые аппликации, озокерит.
- Аспирация суставной жидкости, а также дренаж синовиальной сумки (если внутри её скапливается жидкость).
Как проходит процедура дренажа вы можете наглядно увидеть в данном видео:
- Ударно-волновая терапия.
- Профессиональный массаж с использованием лечебной мази.
- Лечебная физкультура, мануальная терапия, а также рентгенологическое лечение.
- Несложные лечебные тренировки.
В самых крайних случаях лечить боль в локте разрешается при помощи хирургической операции. Она предусматривает замену поврежденной при травме кости, устранение ее осколков. Если локоть болит сильно, пациенту будет показан постельный режим. Сустав в то время может быть заключен в гипс. Несмотря на то что некоторые дистрофические болезни полностью вылечить не удастся, борьбу с ними нужно продолжать.
Несмотря на то, во внутренней части сочленения локализуется боль, сбоку или сверху, лечить ее нужно в любом случае. Для этого в комплексе с остальными методами терапии можно применять народные средства. Если сжимание кулака или сгиб руки дается с трудом, полезными будут такие рецепты:
- Свежие листья капусты или лопуха помогут устранить отечность. Их нужно немного побить молоточком и привязать к пораженному локтю на ночь. Лечить таким способом больной локоть нужно до тех пор, пока неприятные ощущения не утихнут.
- Кожу вокруг пораженного сустава можно мазать и растирать спиртовыми настойками горчицы, меда или скипидара. В некоторых случаях больной может иметь чувство жжения. Если оно выражено сильно, то лучше отказаться от применения таких средств.
- Устранить боль и онемение локтя позволит аппликация с глиной. Сырье необходимо нагреть до 45 градусов, обработать сустав водкой, а далее наложить на него марлю и слой глины (1 см). Для улучшения эффекта компресс нужно укутать шерстяной тканью. Держится он всего час, однако, несколько таких процедур помогут улучшить сжатие кулака, избавиться от болевого синдрома. Возможно, рука перестанет неметь.
- Компресс с теплой морской солью. Ее температура должна составлять 65 градусов.
- Масло лавра, обладающее согревающим эффектом. Мазать им нужно кожу непосредственно над пораженным сочленением.
- Если болит локоть, побороть дискомфорт поможет такое народное средство, как свежий сок сельдерея, который можно втирать в сустав или принимать внутрь. Лечение производится на протяжении 14 дней.
Народные средства, также как и препараты, не могут полностью вылечить системные или дегенеративные заболевания опорного аппарата. Однако они помогают существенно улучшить жизнь больному.
Елена Малышева дает отличные советы что делать при ушибах в интересующей нас области:
Для того чтобы сжатие пальцев происходило нормально, тренировка не доставляла дискомфорта, а при сгибе локтя он не немел, необходимо своевременно устранить все те факторы, которые могут спровоцировать патологическое состояние. Тут огромную роль играет профилактика. Она предусматривает выполнение таких правил:
- Спортсменам или людям, выполняющим сложную работу, требуется выполнять ежедневную лечебную гимнастику на сгиб и разгибание сустава.
- Не следует длительное время опираться на локоть во время работы за компьютером, чтения книг. Это провоцирует синдром кубитального канала.
- Важно правильно питаться.
- Желательно предотвращать любые травмы локтевого сустава.
- Следует избегать переохлаждений, посещать сауны или бани.
- Осуществлять быстрое и эффективное лечение всех воспалительных и инфекционных процессов в организме.
- Если в руке чувствуется онемение, нужно срочно обратиться к неврологу.
Как бы там ни было, если болит локоть, человек не может полноценно работать, отдыхать. Желательно избегать всех тех факторов, которые могут спровоцировать такое патологическое состояние. Активный и правильный образ жизни – главный метод профилактики болезни.
Полезную информацию о проведении гимнастики рассказывает врач-ревматолог и психофизиолог, академик РАМТН Евдокименко Павел Валерьевич:
источник
Руки человека кардинально отличаются от конечностей любых других живых организмов. Именно благодаря особому сложному строению и огромному количеству гибких суставов каждый из нас может выполнять руками точные, практически ювелирные движения.
Однако со временем многие могут начать страдать от дискомфорта, болей и деформаций в суставах. Болят суставы пальцев рук по многим причинам. Они могут быть как пустяковыми, так и очень опасными для здоровья.
Этот неврологический недуг вызван сдавливанием срединного нерва в запястном канале (пространстве между сухожилиями и костями запястья). Нерв необходим для обеспечения разветвления (иннервации) кожного покрова ладонной поверхности пальцев рук (большого, указательного и среднего).
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Срединный нерв также принимает участие в процессе отведения кисти в сторону лучевой кости и ее сгибания.
Если пациент страдает синдромом запястного канала, то в таком случае он будет жаловаться на:
- боли на внутренней поверхности большого пальца руки;
- болезненность указательного пальца;
- онемение покровов в области иннервации срединного нерва;
- проблемы в ходе выполнения точных, мелких движений;
- истончение мышечной ткани в области возвышения большого пальца руки.
В состоянии продолжительной ремиссии при отсутствии своевременного лечения функция нерва может быть утеряна навсегда. Это приведет к невозможности производить мелкие движения пальцами и станет предпосылкой инвалидности.
Причина синдрома – продолжительная перегрузка связок и суставов кисти. Как правило, патология развивается у тех людей, чья профессиональная деятельность связана с регулярными монотонными сгибательными и разгибательными движениями кистью.
Например, заболеванием страдают художники, пианисты, сурдопереводчики. Лечение предусматривает введение средства кортикостероида в запястье.
Даная болезнь связана с нарушением общего тонуса капилляров и мелких артерий пальцев рук человека. Если есть раздражитель, то сосуды на определенный срок могут спазмироваться. Спазм может развиваться и беспричинно. При этом нарушается кровообращение в тканях пальцев, и проявляются соответствующие симптомы:
- резкое сужение сосудов и вызванная им бледность покровов. Может быть поражен как один палец, так и сразу несколько. На этом этапе заболевания возникает характерное онемение, которое пациент может принять за боль. Начинают страдать ногтевые фаланги, а со временем и весь палец;
- паралитическое расширение сосудов, покраснение кожи (она может темнеть или синеть);
- опухают пальцы, а боль приобретает жгущий характер.
Медики различают болезнь Рейно (когда причины развития симптомов не удается распознать) и синдром (у пациента есть основное заболевание). Синдром Рейно – частый спутник системных недугов соединительной ткани (склеродермия, ревматоидный артрит, дерматомиозит, красная волчанка).
Заболевание особо опасно ввиду высокой вероятности развития гангрены кистей.
Наблюдается гибель мягких тканей, если вовремя не произведено лечение и не удалось устранить спазм.
Боль в суставах пальцев может возникать из-за деформирующего полиостеоартроза. Примерно 40% всех случаев болей приходится именно на этот недуг. Страдают им в основном женщины старше 45 лет.
Патология отличается развитием узелковых новообразований в сочленении кисти (узлы Гебердена и Бушара). Первые возникают в области дистальных межфаланговых суставов, а вторые – проксимальных.
Узлы развиваются симметрично на обеих конечностях, а сам процесс сопровождается болями и деформацией кистей. Зачастую полиостеоартроз вызывает неполноценность функций руки.
Периодически узелковые новообразования воспаляются, опухают и краснеют. Если боль усилилась, то пациенту необходимо лечение, направленное на снятие воспалительного процесса. Это могут быть классические лекарственные препараты, так и народные средства.
Болеть может и вне обострения. Причина – перенапряжение суставов пальцев.
Если болят суставы пальцев рук, то врач должен исключить наличие ризартроза. При этом заболевании болит сустав большого пальца. Патология затрагивает тот сустав, который расположен в основании первого пальца руки и соединяет первую запястную кость с лучезапястным суставом. Около 5% проблем пальцев вызвано этой болезнью.
Зачастую недуг протекает на фоне полиостеоартроза, однако, 20-30% случаев характеризуются самостоятельным течением, что существенно усложняет постановку диагноза.
Основные признаки ризартроза:
- боли у основания большого пальца руки (усиливается боль во время двигательной активности);
- характерный хруст в сочленении;
- разрушение костяшки первого пальца;
- ограниченная амплитуда движений в пораженном суставе.
В случаях, когда заболевание наблюдается как самостоятельное, необходима дифференциальная диагностика с теносиновитом де Кервена (симптомы у него схожи с ризартрозом). Существенное отличие теносиновита – отсутствие патологических изменений на рентгеновском снимке.
Ревматоидный артрит наблюдается в 5-7% случаев болей в руках. Страдают им не только люди преклонного возраста, но также и дети. Примечательно, что мужчины подвержены заболеванию в 5 раз реже, нежели женщины.
Этот недуг – хроническое аутоиммунное системное заболевание. Воспалительный процесс зачастую поражает мелкие суставы, но отмечены случаи вовлечения в патологический процесс внутренних органов и крупных сочленений. Артрит становится следствием:
- острого течения ОРВИ;
- стрессовых ситуаций;
- переохлаждения.
Воспаление распространяется на пястно-фаланговые суставы среднего и указательного пальцев руки. Сочленения отекают, краснеют, а кожные покровы над ними становятся горячими.
Суставы болят так, что пациент не в состоянии сжать руку в кулак и не может ничего делать больной рукой. Поражения возникают симметрично и на второй руке. Характерная особенность ревматоидного артрита – болезненность воспаленных сочленений усиливается утром или во второй половине дня. Этот процесс сопровожден скованностью движений. К вечеру и ночи дискомфортные ощущения проходят.
Ревматоидный артрит развивается чаще всего в возрасте от 30 лет.
Возникает боль в суставах пальцев рук, если параллельно воспаляются и иные суставы: коленные, голеностопные, локтевые и лучезапястные. Обострение заболевания сопровождается повышением температуры тела и общим физическим недомоганием. С течением времени, если не лечить артрит, деформации руки становятся типичны и характерны настолько, что получили название «визитная карточка» ревматоидного артрита. Поэтому лечение откладывать нельзя!
Подагра – заболевание обменной природы. Оно сопровождается чрезмерным образованием в человеческом организме мочевой кислоты и ее отложением в периферических тканях (отложение солей). Часто при подагре больше всего страдают суставы больших пальцев на ногах. В некоторых случаях, особенно у женской половины пациентов, подагрический артрит затрагивает верхние конечности. Симптоматика заболевания очень схожа с признаками ревматоидного артрита.
- приступообразный воспалительный процесс;
- нестерпимая острая боль в пальце;
- покраснение, отечность пораженных мест;
- синюшность и блеск кожи над пораженным суставом.
Если лечение этого патологического процесса не было проведено, то в особо запущенных случаях возникают специфические для подагры скопления солей-уратов (тофус-узелки над поверхностью кожи).
Обострение болезни может длиться от 3 до 10 дней. Оно может пройти самостоятельно, или под воздействием лечения. Могут быть применены народные средства, таблетки, уколы и мази.
Если терапии и вторичной профилактики в виде витаминов и диеты не было, то с течением времени больные суставы разрушаться, кисть потеряет свою работоспособность и деформируется. Лечение в таком случае предусматривает не только лекарственные средства, но и операцию.
Бывает так, что кожное заболевание псориаз осложняется еще и хроническим воспалительным процессом в суставах. Такой недуг имеет название псориатическая артропатия. На сегодняшний момент медицина не знает его причин.
Для этого типа артрита характерно осевое поражение. При нем одновременно происходит воспаление всех сочленений одного или сразу нескольких пальцев. В народе эта патология называется «сосискообразные пальцы», ведь они вправду имеют схожесть с этим продуктом.
Боли в суставах пальцев будут отмечаться в состоянии покоя и во время движения. Пальцы увеличиваются в размерах, краснеют, а кожа над пораженным суставом становится горячей.
Больной сустав будет иметь несимметричный характер. Диагностировать псориатическую артропатию поможет кожная псориатическая сыпь в анамнезе.
Вибрационная болезнь может быть ответом, почему болят пальцы рук. Эта проблема развивается у тех людей, кто работает с ручным механизированным инструментом, производящим вибрацию. В результате продолжительного его применения может развиваться несколько стадий недуга:
- ощущение переходящих болей, онемение, ощущение мурашек в руках;
- усиление болевых ощущений, утрата чувствительности кожи;
- выпадение температурной и вибрационной чувствительности;
- нарушение тонуса сосудов, возникновение синдрома Рейно.
На последнем этапе не только опухают пальцы, но также отмечаются трофические осложнения в виде гангрены и язв на коже. Это грозит ампутацией отдельных пальцев руки или всей кисти. Народные средства лечить такой недуг не в состоянии, чего в принципе и нельзя делать без согласования с доктором.
Этот недуг – гнойное воспаление всех пальцев руки. Обычно панариций затрагивает ногтевую фалангу. Врачи заявляют, что причина заболевания – проникновение инфекции в ткани. Это может произойти в результате неудачного маникюра, прокола пальца, пореза или выдергивания заусенец.
Симптом болезни – боли пульсирующего или дергающего характера, особенно усиливающиеся в ночное время. Вскоре к дискомфорту подключается отек, краснота и гнойные выделения. Кожа при этом сильно краснеет, а общее состояние пациента ухудшается, существенно повышается температура тела, чего нельзя допускать и начинать лечение следует как можно раньше.
Панариций опасен не только потерей пальца, но также и для жизни в принципе. Инфекция может попасть в кровоток и развиться сепсис. Поэтому лечение должно сводиться к применению средства для снятия воспаления. В отдельных случаях требуется лечение антибиотиками и нужно делать операцию.
Указанные недуги – это только основные причины того, почему могут болеть суставы пальцев на руках и ногах. Если боль в суставах пальцев рук не покидает пациента долгое время и не связана с травмой, то следует пройти полное медицинское обследование.
Вполне можно предположить, что суставы могут болеть от перегрузки, а у некоторых — «на погоду». Чаще всего неприятные ощущения появляются в области больших суставов, но у многих из нас это касается одной зоны и поэтому особенной тревоги в течение какого-то времени не вызывает. Беспокойство возникает при появлении боли сразу в нескольких зонах, поскольку это может свидетельствовать о системе, о симптомах одного заболевания. Такое явление известно, как суставной синдром, и он возникает не только у взрослых, но и у детей.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
По данным статистики, суставной синдром отмечается у каждого пятого человека, обратившегося за медицинской помощью к врачу общей практики. Степень выраженности может отличаться и составлять от одного до четырёх баллов, причём, как утверждают медики, при показателе в один балл лечение не требуется, при двух баллах болевой признак исчезает после применения препаратов.
При развитии заболевания симптомы становятся более выраженными, плохо поддаются воздействию препаратов или немного уменьшаются после воздействия лекарств; болевой синдром может проявляться как периодически, так и постоянно. Закономерно, что болевой признак при поражении сочленений является лишь одним из нескольких. Суставной синдром сопровождается отёчностью, покраснением, ограничением подвижности, изменением в состоянии связок и мышц, повышением температуры кожи над поражённым участком, изменением формы и размера сустава, причём, это может происходить неравномерно.
Появляются такие симптомы в силу определённых причин. Одной из них может быть болезнь, связанная с воспалением в результате проникновения инфекции или с дегенеративно-дистрофическим процессом в хрящевой ткани, и это может быть:
- реактивный артрит;
- ревматический артрит;
- деформирующий остеоартроз.
Характерные симптомы появляются также при подагре, красной волчанке, псориазе или другом системном заболевании. Нарушения возникают и в результате иммунной патологии, одна из которых — это рахит у детей.
Нередко при обследовании с помощью оборудования обнаруживается заболевание мягких тканей, что также становится причиной поражения суставов. Так, диагностика помогает определить заболевание скелетных мышц, сухожилий, связок и найти их источник; здесь часто требуется помощь различных специалистов, поскольку причина может скрываться в метаболических и эндокринных заболеваниях. При обследовании обычно делается дифференциальная диагностика, во время которой удаётся подтвердить или опровергнуть ряд заболеваний, имеющих влияние на состояние суставов. Это может быть сахарный диабет, патология щитовидной железы, а также изменение гормонального фона у детей в подростковом возрасте или у женщин в климактерический период. Лечение в этом случае направляется на первопричину или основное заболевание.
Некоторые нарушения иногда даже не считаются таковыми, и среди них это синдром гипермобильности суставов, проявиться эта особенность может и у взрослых, и у детей. Речь идёт о таком свойстве организма, когда коленные или локтевые сочленения не только сгибаются, но и чрезмерно разгибаются в другую сторону, и это наблюдается из-за того, что связочный аппарат не справляется со своей задачей. Большинство врачей считают синдром гипермобильности суставов проявлением иммунной патологии и не относят его к самостоятельным заболеваниям. Кроме того, встречается искусственно созданная подвижность в области суставов и её развивают у детей, занимающихся гимнастикой, акробатикой и танцами. Такая особенность появляется после многих упорных тренировок, направленных на растяжение мышц и связок, что необходимо для того, чтобы тело приобрело нужную гибкость. Дискомфорт и характерные симптомы возникают лишь при перегрузках, и в этом случае назначается щадящий режим и лечение.
Более серьёзной проблемой считается синдром плечевого сустава, и это заболевание известно в медицине, как импинджмент-синдром, когда при подъёме руки сдавливаются сухожилия и сумка сустава, что причиняет сильную боль. Сразу нужно отметить, что синдром плечевого сустава у детей не встречается, и поскольку это заболевание чаще всего возникает на фоне некоторых видов профессиональной деятельности, то импинджмент обычно диагностируют у людей в возрасте после 30 лет. Им страдают маляры, плотники, штукатуры и спортсмены, поэтому импинджмент плеча относится к профессиональным заболеваниям, но при этом может быть спровоцирован рядом недугов: адгезивным капсулитом, невропатией надлопаточного нерва, артрозом, остеохондрозом. Кроме того, импинджмент может возникнуть в результате кальциноза сухожилия надостной мышцы или холецистита, но иногда и после проведения артроскопии. Различается первичный импинджмент и вторичный, и первый возникает из-за механического раздражения надостной мышцы (травма и состояние после травмы, разрастание костной ткани), а второй — из-за сужения подакромиального пространства, вызванного, к примеру, слабостью мышц. Проявляется импинджмент острой болью, усиливающейся при некоторых видах движений, а также пощёлкиванием при опускании руки, болезненностью при пальпации, нарастающей малоподвижностью, атрофией связанных с плечом мышц.
Существует и специфическое заболевание, связанное с изменением медиопателлярной складки в области коленного сустава. Обычно существование здесь складки синовиальной оболочки считается нормальным, хотя встречается у 30-50% людей и больше относится к рудиментам, по типу аппендикса. Складки выделяют жидкость для смазки сустава, и при этом особенной необходимости в них нет, но в силу своего расположения они подвергаются большому риску при травме колена. В случае постоянного воздействия извне в структуре складки происходят изменения и она теряет эластичность, становится помехой, а хруст в колене может свидетельствовать о защемлении уже уплотнённой складки. Опасность этого заболевания в том, что его могут пропустить при обычном обследовании, а выявить поражение в этой области можно при артроскопии.
Суставной синдром наблюдается также при подагре, и при этом появляются не только неприятные ощущения в области сочленения, но и лихорадка, озноб, расстройство пищеварения, нервозность. Провоцирующим фактором для появления синдрома при подагре часто выступает нарушение режима питания: переедание, злоупотребление жирными мясными супами, жареным мясом, алкоголем. В ходе развития заболевания часто наблюдается деформация и крупных, и мелких соединений в области конечностей. Кроме того, при подагре поражение сочленений часто происходит на фоне другого заболевания — гипертонии.
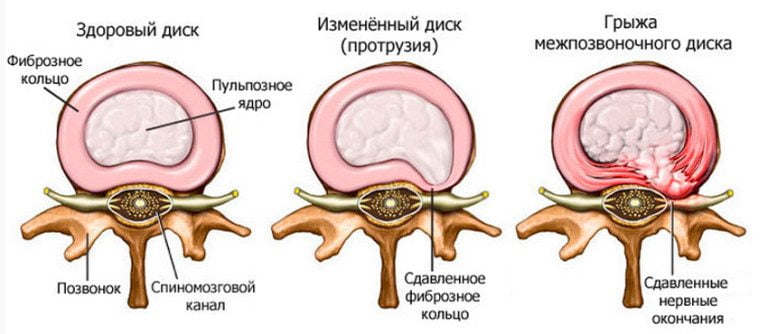
Боли в области суставов могут быть обусловлены и таким явлением, как туннельный синдром, и в этом случае речь идёт о группе состояний, связанных со сдавливанием нервного ствола. Непосредственно название происходит от характеристики костно-фиброзной структуры — своеобразного туннеля, образованного вокруг нерва суставами, сухожилиями и костями. Туннельный синдром возникает при деформации канала в результате чрезмерной нагрузки на связки и сухожилия, вызывающей временное ухудшение кровоснабжения и питания тканей, а его развитие часто обусловлено общей интоксикацией организма любыми отравляющими веществами. Известны случаи, когда туннельный вид невропатии развивался после длительного лечения с применением антибиотиков, мочегонных и сосудорасширяющих препаратов. Туннельный вид поражения нерва имеет свою особенность: при защемлении в крупном соединении боль может появляться на значительном расстоянии от этой зоны. К примеру, при поражении нерва в локте, плече или лопатке может наблюдаться боль и онемение плеча, а также боль в предплечье и даже в верхней части спины.
Как свидетельствует практика, суставной синдром относится к наиболее частым патологическим состояниям не только взрослых, но и детей, и особенно часто это связано с ревматическими заболеваниями. И это именно устойчивый набор симптомов с единым механизмом начала и развития болезни, характерный для ревматоидного и реактивного артрита. Совокупность определённых симптомов наблюдается у детей и при артралгии, для которой характерны суставные боли, развивающиеся в результате любого поражения в области соединения. В некоторых случаях заболевание может возникнуть у ребёнка на фоне краснухи и вакцинации против нее, ветряной оспы, вирусного гепатита.
Если совокупность характерных суставных симптомов у детей появляется при вирусных гепатитах, то имеет место острое начало заболевания и заметная скованность движения по утрам. При этом страдают преимущественно мелкие сочленения кистей и колени. Известны также случаи появления симптомов, характерных для желтухи, а также для других проявлений печёночной недостаточности.
Артралгия или совокупность симптомов, указывающих на воспаление в соединениях, может появиться при сахарном диабете у ребёнка. Заболевание чаще всего задевает стопы, особенно соединения первого пальца, но могут беспокоить боли в голеностопе и колене. Однако при осмотре ребёнка можно выявить невозможность полностью выпрямить пальцы кистей рук. При диагностике могут обнаружиться нарушения в работе лимфатической, кровеносной или нервной системы. При таких заболеваниях боли усиливаются во время физической нагрузки.
Для определения заболевания одной лишь консультации доктора недостаточно, поэтому применяются необходимые методы диагностики. Так, при совокупности симптомов, появившихся в силу невыясненных причин, а также при повреждениях хрящевой ткани прояснить ситуацию помогают результаты артроскопии. При этом методе предполагается вмешательство: делается надрез и через него вводится артроскоп, но большими повреждениями здоровых тканей это не грозит и считается наименее травматичным. Его используют при подозрении на повреждение менисков, синовиальной оболочки, суставных хрящей, при ревматоидном артрите, деформирующем артрозе, внутрисуставных переломах. Метод артроскопии применяется не только для диагностики, но и в процессе лечения, и, несмотря на то, что речь идёт всё-таки о хирургическом вмешательстве, продолжительная реабилитация после него не требуется.
С помощью артроскопии проводится лечение, к примеру, такого заболевания, как импинджмент плеча, и в этом случае врач может обнаружить патологию и удалить ненужный участок. После завершения артроскопии руку фиксируют в отведённом положении с помощью шины на несколько недель: это позволяет снизить риск повторного повреждения и создать условия, необходимые для заживления сухожилия. Чтобы процесс реабилитации после данной процедуры прошёл быстро, назначаются упражнения ЛФК для разработки плечевого соединения, где прошло артроскопическое вмешательство. Все движения для разработки плеча подбираются реабилитологом и выполняются под контролем инструкторов, а часть упражнений назначают для занятий в домашних условиях.
Многие врачи считают одним из наиболее информативных методов диагностики рентгенологическое исследование. В зависимости от локализации боли может потребоваться рентгенограмма в двух проекциях, стресс-рентгенограммы, когда снимки делаются во время движения суставов. Применяются также такие методы, как МРТ, термография, радиоизотопная сцинтиграфия, а в некоторых случаях делается биопсия синовиальной оболочки. Затем проводится дифференциальный диагноз и на основании полученных результатов проводится лечение.
2016-08-25
Боли в суставах ног и других сочленениях – одна из распространенных жалоб не только людей старшей возрастной группы. Часто они беспокоят молодых, физически здоровых лиц и даже детей. На первый взгляд, ничего необычного в этом симптоме нет, так как практически каждому человеку приходится ощутить суставную боль. Но так ли это на самом деле. Основным аспектам суставной боли, проведению грани между закономерной и патологической суставной болью, а также методам борьбы с ней посвящена эта статья.
Боль – это первый сигнал тревоги о наличии проблем в организме. Говоря о суставной боли, нужно понимать, что виновником ее появления может быть целый ряд патологических состояний. Их лечение может существенно отличаться, что зависит от локализации патологического процесса, его стадии, времени и причин возникновения, предшествующего лечения, индивидуальных особенностей функционирования всего организма и сопутствующих заболеваний. Поэтому правильнее всего, прежде чем что-то делать и предпринимать для лечения боли в суставах, необходимо определиться с причинным заболеванием или механизмом возникновения боли.
Важно помнить! Выяснение причины суставной боли – первый шаг на пути к успешному лечению. На первом этапе лечения достаточно определиться с механизмом запуска болевых импульсов (воспаление, разрушение или травматическое повреждение суставных структур). В дальнейшем обязательно выясняется конкретное заболевание и назначается целенаправленная терапия!
В роли виновника болей в суставах могут оказаться:
- Воспалительные процессы компонентов суставов: артриты и полтартриты любой локализации и происхождения (реактивный, посттравматический, ревматоидный, ревматический, подагрический, инфекционный);
- Дегенеративно-дистрофические изменения – преждевременная утрата внутрисуставным хрящом нормальных характеристик при остеоартрозе, который рано или поздно становится деформирующим;
- Травматические повреждения внутрисуставных и околосуставных структур: ушибы, переломы, гемартрозы, растяжение и разрывы связок, мышц, сухожилий, остеоэпифизеолиз (краевой отрыв костных выступов, к которым крепятся мышцы в области суставов);
- Воспалительно-дегенеративные изменения околосуставных структур: периартриты, тендиниты, бурситы, эпикондилит, остеомиелит;
- Вторичное поражение суставов при заболеваниях разных внутренних органов и систем: лейкоз, системные заболевания (склеродермия, волчанка, тромбоцитопения), интоксикации и отравления.
Фактически, суставная боль может оказаться единственным сигналом патологии, обусловленной не только поражением структур болезненного сочленения, но и близко расположенных и отдаленных тканей. Поэтому, если боль носит интенсивный характер и длительно сохраняется, не стоит делать никаких попыток самолечения. Необходимо обязательно обратиться к специалисту. Хронические корригируемые боли, причина которых четко известна, можно лечить самостоятельно. Но для предупреждения прогрессирования патологии, являющейся их причиной, желательно согласовывать лечение с врачом.
Лечебная тактика идентична, если боли в суставах возникают на фоне полного благополучия и наиболее вероятная их причина не известна, или являются свидетельством очередного обострения имеющейся патологии. Такие больные при невозможности своевременного посещения специалиста должны знать принципы недифференцированной лечебной тактики. Они включают в себя:
- Щадящий режим. Пораженные суставы должны пребывать в состоянии функционального покоя. Достичь этой цели можно при помощи разных видов иммобилизации: жестких повязок (скотчкастовых, гипсовых) и мягких эластических компрессионных приспособлений (бинты, ортезы).
- Холодовые воздействия. Показаны при остро возникших суставных болях, обусловленных травмами. Хронические дегенеративные процессы, а тем более артриты, являются противопоказанием для лечения холодом.
- Тепловые процедуры. Один из основных и излюбленных методов лечения суставов, которые длительно болят. Единственное ограничение для его использования – это гнойный артрит или начальные стадии острых воспалительных заболеваний, ранний посттравматический период.
- Обезболивающие препараты. Показаны, если только начали болеть, или болят на протяжении длительного времени любые суставы. Но назначение анальгетиков требует грамотного подхода и дифференцированного использования.
- Противовоспалительные препараты. Введение нестероидных противовоспалительных средств в виде инъекций или их использование в пероральных формах (таблетки, капсулы, порошки) показано во всех случаях боли в суставах. Эти препараты, кроме противовоспалительного эффекта, обладают достаточно мощным обезболивающим. При необходимости усиленного купирования воспалительных реакций показаны глюкокортикоиды.
- Использование мазей (гелей) на основе НПВС и хондропротекторов. Как самостоятельный метод лечения, обладает минимальной эффективностью. В сочетании с другими компонентами лечебного комплекса обеспечивают неплохой результат.
- Локальные манипуляции на суставах. Использование внутрисуставных и околосуставных инъекций противовоспалительных препаратов по показаниям всегда приносит положительный лечебный эффект. Данная манипуляция наиболее показана при болях в крупных суставах.
- Использование хондропротекторов (терафлекс, сингиал, нолтрекс, мовекс, артрон). Препараты для укрепления суставного хряща оказывают положительный восстановительный, но не обезболивающий эффект. Ввиду их дороговизны, должны назначаться строго по показаниям, которыми являются хронические воспалительно-дегенеративные заболевания исключительно суставов.
- Лечение народными средствами. Как самостоятельный метод эффективно при незначительных патологических изменениях тканей. Поэтому делать на него основной акцент при лечении боли в суставах не стоит. Рациональное использование средств народной медицины предполагает их включение в состав лечебных мероприятий в качестве вспомогательного метода. Особенно это актуально у больных с хроническими заболеваниями суставов, требующими систематического приема медикаментов.
Важно помнить! Основой дифференцированного выбора лечебной программы при том или ином виде суставной боли является не только тип патологического процесса, но и его локализация!
Если у пациента болят суставы рук (пальцев кисти и запястья) с одной или обеих сторон, это чаще является свидетельством полиартрита. Он может иметь разное происхождение (ревматоидный артрит, подагра и пр.). В любом случае, подобная жалоба является поводом для обращения за специализированной медицинской помощью. Все, что целесообразно на догоспитальном этапе, – это введение обезболивающих и противовоспалительных средств (кетанов, дексалгин, диклофенак, мовалис, ибупрофен).
Состояния, при которых болят локтевые суставы, могут быть связаны с острым и хроническим локтевым артритом, бурситом, эпикондилитом, посттравматическим артрозом. Для исключения тяжелой патологии лучше всего выполнить рентгенологическое исследование, на основании которого формируют дальнейшую лечебную тактику. Недифференцированный подход предполагает иммобилизацию и введение НПВС. При эпикондилитах и бурситах проводится локальная терапия при помощи введения глюкокортикоидов (гидрокортизон, дипроспан) в болевые точки в области сустава. Нагноившееся воспаление суставов локтей предполагает оперативное лечение в объеме вскрытия и дренирования гнойника.
Сустав плеча, образованный соединением головки плечевой кости и суставной впадины лопатки, самый мобильный. В связи с этим вокруг него расположено множество вспомогательных структур, облегчающих выполнение движений. Боли в плечевом суставе чаще всего обусловлены периартритом, вовлекающим в воспалительный процесс определенные элементы капсульно-связочного аппарата. Второй по частоте причиной являются последствия застарелых травм (вывихов, переломов) и остеоартроз. Поэтому правильная лечебная тактика предполагает обеспечение покоя сустава, введение противовоспалительных и обезболивающих средств, физиотерапевтические процедуры (УВЧ, магнитотерапия, электрофорез, ударно-волновое лечение). Ввиду крупного объема сочленения плеча можно проводить внутрисуставное введение хондропротекторов (сингиал, нолтрекс) и околосуставные инъекции глюкокортикоидов.
Поражение суставов стопы (межфаланговых, плюснефаланговых и предплюсневых) является свидетельством полиартрита. Чаще всего он обусловлен подагрическим воспалением. Диагноз обязательно должен быть уточнен. Таким больным показано введение НПВС (индометацин, ибупрофен, нимесил), компрессы на основе димексида (1:3). Не стоит пренебрегать обследованием и целенаправленным специализированным лечением, так как это приведет к прогрессированию основного заболевания.
Голеностопный сустав чаще болит в результате травм (свежих и застарелых), а также деформирующего остеоартроза. Немного реже боль провоцируется различными видами полиартритов. Принципы лечения заболеваний голеностопа предполагают его иммобилизацию, физиотерапевтические процедуры и димексидовые компрессы, системное (таблетки и инъекции) введение противовоспалительных средств. Обязательно должна проводиться рентгенография для исключения травматических повреждений лодыжек и внутрисуставных переломов.
Среди всех сочленений опорно-двигательной системы очень часто болят коленные суставы. Главной причиной их поражения является остеоартроз. На втором месте –застарелые травматические разрывы менисков и связок. Немного реже бывают артриты. Ввиду такой структуры заболеваемости, лечение на первом этапе медицинской помощи должно строиться на соблюдении принципов адекватной иммобилизации (лучше всего при помощи наколенников и ортезов), введении противовоспалительных препаратов, внутрисуставных манипуляций (инъекции глюкокортикоидов и хондропротекторов). Некоторым больным помочь может только артроскопическое хирургическое лечение и эндопротезирование. В качестве дополнительного метода применяют физиотерапию.
Тазобедренный сустав – это крупное сочленение с относительно небольшой суставной полостью. Поэтому в лечении его патологии редко применяются внутрисуставные манипуляции. Наиболее частой причиной боли является артрозо-артрит. Лечение должно быть комплексным. Оно назначается исключительно специалистом и может включать в себя НПВС, тепловые процедуры, ЛФК, хондропротекторную терапию. Декомпенсированные случаи остеоартроза требуют оперативного лечения в объеме эндопротезирования (замены патологически измененного сустава искусственным протезом).
Важно помнить! Чем дольше и сильнее болят суставы (или один сустав), тем более выражены в нем патологические изменения. Поэтому не стоит самостоятельно пытаться избавиться от боли. Только своевременное правильное лечение поможет сохранить здоровье суставов!
Анастасия — 04.04.2017 — 21:14
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
источник
Боль в локтевом суставе доставляет массу неприятных ощущений при движении и в состоянии покоя. Причиной является травма или патология тканей сустава. После уточнения диагноза назначается лечение, состоящее из лекарственных средств, физиотерапии, массажа и народных средств. Болезненность разного характера может побеспокоить человека один раз или приносить неудобства постоянным присутствием. Ответная реакция появляется после механического повреждения или развившейся болезни из-за специфики профессиональной или спортивной деятельности. Избавит от неприятного симптома комплексное лечение, подобранное с учетом причины патологического состояния.
Локтевое сочленение соединяет три кости: плечевую, локтевую и лучевую. В капсуле сустава они образуют три простых соединения, делая строение локтевого сустава сложным. В многообразии движений, которые можно совершать рукой с участием локтя, задействованы четыре связки. Иннервацию обеспечивают крупные нервные стволы, проходящие через подвижное соединение.
Любое отклонение, изменяющее строение или физиологию локтя, отражается болезненными ощущениями, нарастание силы которых напрямую зависит от прогрессирующих процессов. Воспалительные тканей или внутренней оболочки помимо боли сопровождается характерными признаками: отечностью, краснотой, местным повышением температуры тела.
Травматизация локтя происходит довольно часто. Даже небольшой удар согнутой рукой вызывает неприятную острую боль в локтевом суставе. Объясняется это близко расположенным локтевым нервом. Серьезные травмы лишают руку работоспособности и требуют длительного лечения.
Болевой симптом присутствует при каждой патологии, связанной с локтевым суставом. С помощью появившегося синдрома организм сигнализирует о развивающейся болезни:
- Артроз. Процессы, разрушающие хрящевую ткань, развиваются после травмы или в силу возраста. Недостаток химических соединений, обеспечивающих поддержание клеток в оптимальном состоянии, приводит к необратимым изменениям и деформации локтевого сустава. Болеть локоть начинает после того, как хрящевая прокладка истончается, переставая выполнять функцию амортизатора. Верхний слой кости меняет структуру на более плотную, образуя остеофиты. Они являются дополнительным источником болезненности при движении. Патологией чаще страдают люди старшего возраста или после получения повреждений во время травмы.
- Артрит. Воспалительные явления в суставе проявляются острой ноющей болью. Возбудителями являются инфекционные заболевания, микроповреждения после ушибов, сбои работы иммунной системы. Патология сопровождается отеком локтевого сустава, краснотой над воспаленным местом. При пальпации кожа горячая, движения в суставе резко ограничиваются.
- Эпикондилит. Соединительная ткань связок воспаляется, что вызывает резкую боль при попытке совершить движение в суставе. Основной причиной являются физические нагрузки, подъем тяжестей, однотипные движения во время работы или спортивных упражнений.
- Реактивный артрит. Развивается, как осложнение после инфекций или вирусных патологий. Помимо воспаления и боли в локтевом суставе, наблюдается снижение зрения, нарушения работы желудочно-кишечного тракта, сухая кожа с шелушением на стопах, сильный отек пальцев ног.
- Остеохондроз. Значительные изменения дегенеративного характера в межпозвоночных дисках и сегментах шейного отдела проявляются болью, которая иррадиирует в верхнюю конечность. При этом болят локти в состоянии покоя, даже без совершения пассивных движений.
- Бурсит. Болезненная реакция на воспаление в синовиальной сумке около локтевого сустава сопровождается гиперемией и образованием продолговатого уплотнения на сгибе руки.
- Тендинит. Развитие дистрофических и воспалительных процессов в сухожилиях. Заболевание провоцируют травмы, инфекционные и дегенеративные процессы, нарушение обмена и иммунных процессов.
- Болезнь Шульмана. Или диффузный эозинофильный фасциит. Редкое заболевание с вовлечением в патологический процесс фасции, мышечных волокон, подкожной клетчатки, болью в локтевом суставе и неподвижностью.
- Хондроматоз. Патология неизвестной этиологии, развивается в крупных суставах. Патогенез заключается в образовании хрящевых элементов на поверхности синовиальной оболочки
- Хондрокальциноз. Отложения солей кальция в хрящевой части локтевого сустава. Основные симптомы болезни: боль в локте, образование припухлости, нарушение двигательной функции.
- Подагра – патология при превышающих норму показателях мочевой кислоты. С большим количеством не справляется мочевыделительная система, и кислота превращается в кристаллы, оседая в суставной сумке.
- Синдром кубитального канала. Невропатия локтевого нерва образуется при сужении локтевого канала. Причиной являются травмы и врожденные особенности строения.
- Неврит локтевого нерва. Если появляется ноющая боль в локтевом суставе, немеют пальцы, ограничиваются движения, отсутствует мелкая моторика пальцев больной конечности, все признаки свидетельствуют о воспалении локтевого нерва.
- Гемофилия. Нарушение свертываемости крови передается генетически представителям мужского пола. Суставная капсула наполняется кровью, вызывая воспаление, невозможность выполнить привычное движение, инфицированием с образованием гнойника.
- Инфаркт миокарда. Острая форма сердечно-сосудистой патологии вызывает боль за грудиной и в левой руке.
- Онкологические новообразования.
- вывих – смещение головки кости в суставе с сохранением целостности или с повреждением суставной капсулы;
- подвывих – случается в детском возрасте при резком движении за руку вверх;
- ушиб – механическое повреждение вследствие удара без повреждений кожи;
- растяжение связок – полный или частичный разрыв связки в момент резкого движения;
- перелом – повреждение кости одновременно с нервной и кровеносной системой;
- ишемическая контрактура Фолькмана – осложнение после патологических состояний, связанных с острым нарушением кровообращения в локте, появляется сильная боль, руку невозможно разогнуть по причине образования спаек на соединительной ткани.
Частое выполнение движений по одной траектории с нагрузкой, которая превышает по силе ежедневное напряжение.
Поднятие тяжестей до уровня грудной клетки и выше вызывает сильное напряжение, которое приводит к болевому синдрому.
Боль в локтевом суставе различается по характеру и возникновению:
- появление симптома при сгибании руки свидетельствует о разрушении сустава при дистрофии хряща, травмы связок и сухожилий, воспалительные заболевания;
- движение на разгибание приносит боль при артрозах, артритах, бурситах, тендевитах, а также остеохондрозе с образованием межпозвоночных грыж и протрузий, эпикондилитах;
- со стороны соединения лучевой кости и плечевой – при травмах и медиальном эпикондилите;
- больно сжимать руку в кулак – у человека тяжелая травма или неврологические проблемы;
- при подъеме незначительного груза болят локти – можно заподозрить локтевое воспаление;
- постоянная ноющая боль в локтевом суставе при заболеваниях внутренних органах, тяжелых стадиях артроза, остеохондроза.
Боль в локтевом суставе может усилиться на фоне следующих симптомов:
- скопление физиологической жидкости в тканях вокруг локтевого сустава;
- изменение цвета кожного покрова: от ярко-красного до багрово-синюшного при гематоме;
- местное повышение температуры пораженного участка;
- общая интоксикация с лихорадочным состоянием и расстройством кишечника.
Чтобы устранить боль в локтевом суставе, нужно точно установить причину.
Провести полное обследование может только медицинский специалист:
- Сбор анамнеза: доктор выясняет жалобы, наследственность, перенесенные заболевания, были ли ранее травмы локтя.
- Специализированные тесты для определения степени подвижности и болезненности сустава.
- Лабораторное исследование крови на наличие воспаления и ревматоидного фактора.
- Рентгенографию, если есть подозрение на травматизацию или дегенерацию тканей.
- Компьютерная томография для уточнения онкологического диагноза или остеохондроза.
- Артроскопию сустава, чтобы составить полную картину патологии.
- Взятие синовиальной жидкости на бактериологический анализ для выявления возбудителя для назначения эффективного лечения.
- Электрокардиограмма, чтобы оценить работу сердечно-сосудистой системы.
- Ультразвуковое обследование сустава или внутренних органов;
- Консультация невролога, ревматолога.
Добиться стойкого терапевтического эффекта возможно при постановке правильного диагноза и соблюдения в точности рекомендаций по лечению. При каждой патологии лечение боли будет отличаться. Препаратом «скорой помощи» можно считать ненаркотические анальгетики. Баралгин Пенталгин, Темпалгин устранят болезненность на короткий период, через время симптоматика появится снова, проконсультируйтесь со специалистом перед приёмом лекарств.
Медикаментозные методы
- Нестероидные противовоспалительные препараты снимут воспаление и боль при любых заболеваниях локтя. Кетапрофен, Индометацин, Ибупрофен назначают также при лихорадочных состояниях для снижения температуры тела. Принимая регулярно препарат, нельзя превышать дозировку, чтобы не раздражать слизистую желудка. Для защиты одновременно рекомендуется принимать Амепрозол, Пантопразол.
- Глюкокортикостероиды используются при сильных воспалениях. Стероидные гормоны (Преднизолон, Гидрокортизон) вводятся внутрь сустава, воздействуя непосредственно на очаг воспаления.
- Хондропротекторы для остановки дегенеративных процессов и самовосстановления хрящевой ткани. Дона, Артра, Структум содержат в составе глюкозамин и хондроитин – «строительный материал» клеток сустава. Лекарства предназначены для длительного применения. Лечение может осуществляться путем внутрисуставного введения.
- Мочегонные препараты для выведения лишней жидкости. Фуросемид, Лазикс, Диувер – устранят местные и общие отеки и облегчат состояние при сердечных и почечных патологиях.
- Колхицин – узконаправленное растительное средство, применяемое для купирования приступа подагра. Для усиления терапевтического эффекта назначается Аллопуринол, который отрицательно влияет на синтез мочевой кислоты.
- Миорелаксанты (Мидокалм, Сирдалуд) устранят мышечные спазмы, влияющие на боль. Для стойкого результата необходимо параллельно прокалывать витамины группы В (Мильгамма, Комбилипен).
- При гнойных поражениях – антибиотикотерапия. Амоксиклав, Азитромицин, Цефалексин оказывают антибактериальное действие, уничтожая возбудителя. На время приема антибиотика назначается пробиотик (Линекс, Нормобакт, Бифидумбактерин) для сохранения хорошей микрофлоры желудка.
- Сосудорасширяющие средства (Папаверин, Но-шпа) увеличивают просвет сосудов, улучшая кровообращение.
- Седативные препараты (Новопассит, Тенотен, Персен) при расстройствах психики во время болезни.
- Местное обезболивание мазями и гелями для наружного применения: Вольтарен, Долобене, Найз. Воздействие непосредственно на больной участок помогает провести анестезию быстрее, чем таблетированными формами.
Первая помощь при травме
При механических повреждениях локтя при ударе или падении необходимо своевременно провести ряд манипуляций до того, как пострадавший попадет в травматологический пункт. От правильности действий часто зависит, насколько долго больной будет восстанавливать больную руку.
Самое главное правило: обеспечить руке неподвижность, чтоб поврежденная конечность была в состоянии покоя. Обеспечить это можно с помощью самодельной шины из подручных материалов. Если наблюдается неестественное положение руки, выпрямлять ее насильно нельзя. Руку следует оставить в том же положении.
В первые минуты после травмы приложить к локтю лед или холодный предмет. Держать его можно не более 15 минут, предварительно обернув тонкой тканью, чтобы не переохладить поврежденный сустав. Для снятия болевого синдрома – Кеторол, Напроксен, Нимесил. Удобно использовать охлаждающий спрей Фрост, который распыляется на локоть и мгновенно обезболивает его.
В дальнейшем обязательно нужно обследоваться у травматолога на отсутствие перелома или повреждения внутреннего органа.
Физиотерапевтические процедуры при болях в локтевом суставе
Вспомогательные методы помогут в полном объеме восстановить амплитуду движения и ускорить выздоровление. Для разгрузки сустава в период болезни назначаются ортопедические бандажи для фиксации сустава разной степени жесткости, в зависимости от тяжести патологии.
Электрофорез, сочетаемый с Димексидом, доставляет лекарство в глубокие слои непосредственно к пораженным тканям. Магнитотерапия воздействует импульсным электро-магнитным током, не только лечит, но и восстанавливает локтевой сустав. Накопительный эффект после сеансов сохраняется на несколько месяцев.
Полезно использовать грязевых ванн или парафиновых обертываний. Больной участок насыщается химическими элементами, впитывая их через кожу. Ударно-волновая терапия действует за счет акустических волн непосредственно на сустав.
При скоплении жидкости или крови в суставной или синовиальной сумке, проводится пункция сустава с целью откачивания содержимого. После чего в полость вводится лекарство для снятия воспалительного процесса – глюкокортикоиды (Гидрокортизон, Дипроспан).
Курсы лечебного массажа проводятся в стадию, когда симптомы острого состояния отсутствуют. После сеанса улучшается кровоснабжение и питание тканей, стимулируются обменные реакции, улучшается двигательная функция. В профилактических целях массаж проводят два раза в год, не менее десяти сеансов.
Лечебная гимнастика
Чтобы реабилитационные упражнения принесли желаемый эффект, при выполнении комплекса необходимо соблюдать некоторые правила:
- Перед выполнением основной части делать разминку, чтобы усилить приток крови и разогреть мышцы.
- Упражнения выполняются на голодный желудок, поэтому, между приемом пищи и занятием должно быть не менее 1,5 часов.
- Пить чистую воду не менее 2 литров в день.
- По окончанию сеанса руку обмывают прохладной водой и растирают полотенцем.
Точное соблюдение рекомендаций и техники по выполнению упражнений лечебной физкультуры поможет значительно увеличить амплитуду движения даже после тяжелых состояний. Занятия должны быть регулярными, единичные случаи выполнения не оправдают ожидания.
Упражнения при болях в локтевом суставе:
- Медленно и плавно выполнять сгибание и разгибание в локтевом суставе, при этом кисть направлена вверх.
- Для следующего упражнения понадобится массажный мяч, размером 7 см в диаметре. Катать мяч рукой на столе по часовой стрелке.
- Положить руку на стол внутренней поверхностью. Сгибать руку, проводя ею по столу.
- Соединить руки перед собой и сгибать, притягивая к грудной клетке.
- Взять палку небольшого диаметра и двумя руками катать ее по столу. Движение напоминает раскатывание теста.
- В положении стоя выпрямленные руки поднять вверх и сгибать их, заводя за голову.
Каждое упражнение выполняется по 8-10 раз каждой рукой без рывков и резких движений. При появлении боли немедленно прекратить сеанс и сообщить лечащему доктору.
Народные средства
- Мазь из прополиса снимет воспаление и окажет антибактериальное действие. Для приготовления необходимо взять 70 г прополиса и такое же количество подсолнечного масла. Соединить в посуде и нагреть на водяной бане до растворения, после чего остудить и втирать в больной локоть 2 раза в день.
- Обезболивающее и противоотечное действие оказывает мед. Наносят обильно на локоть и втирают легкими массажными движениями в течение 10 минут. При необходимости можно наложить сверху пленку и укутать пледом, оставить на всю ночь.
- Компресс с использованием голубой глины обеспечит необходимыми химическими элементами больной сустав. Порошок выкладывают в посуду и разводят прохладной водой до консистенции густого теста. Наложить полученную массу на марлю и обернуть сустав. Оставить компресс на 2 часа.
- Яичную скорлупу перемолоть в кофемолке до порошкообразного состояния. Простоквашу смешать со скорлупой до густоты сметаны. Использовать для компресса, время лечения – 4 часа.
- Лист капусты вымыть и слегка отбить скалкой, чтобы показался сок. Обернуть локоть, зафиксировать пищевой пленкой, накрыть теплым одеялом и оставить на 10 часов.
- Сырой картофель потереть на терке, распределить по суставу и обернуть целлофаном. Противоболевой компресс можно оставить на всю ночь.
- Камфорный спирт соединить с взбитым яичным белком, после чего добавить порошок сухой горчицы до консистенции мази. Целебную смесь намазывать на сустав, накрывать сверху пленкой и теплым платком.
- Теплая ванночка с морской солью благотворно влияет на устранение болей в локтевом суставе. Процедура длится 15 минут, после чего руку обязательно обмывают и смазывают увлажняющим кремом.
Здоровье суставов рук незаменимо для нормальной жизнедеятельности. Повседневные манипуляции по уходу за собой требуют нормального функционирования не только пальцев, но и локтевого сустава. Чтобы обеспечить свободное движение в суставе, необходимо соблюдать рекомендации по профилактике:
- правильное питание с ограничением жирных, соленых и копченых блюд, приветствуется включение в рацион овощей и фруктов, нежирного мяса и кисломолочных продуктов;
- надевать ортезы для профилактики травм и заболеваний при усиленной нагрузке на сустав;
- противопоказано длительно опираться на локоть;
- делать гимнастику для укрепления мышц и связок, после перенесенных травм и при тяжелой физической работе;
- не допускать длительного влияния холодного воздуха;
- при неприятных ощущениях при движении, потере чувствительности и способности двигать рукой, обратиться за консультацией к медицинскому специалисту.
источник